Ictericia
| Ictericia | |
|---|---|
| Otros nombres | Ictericia [1] |
 | |
| Ictericia de la piel causada por cáncer de páncreas | |
| Pronunciación | |
| Especialidad | Gastroenterología , hepatología , cirugía general. |
| Síntomas | Coloración amarillenta de la piel y la esclerótica , picazón [2] [3] |
| Causas | Niveles elevados de bilirrubina [3] |
| Factores de riesgo | Cáncer de páncreas , pancreatitis , enfermedad hepática , ciertas infecciones |
| Método de diagnóstico | Bilirrubina en sangre, panel hepático [3] |
| Diagnóstico diferencial | Carotenemia , tomando rifampicina [4] |
| Tratamiento | Basado en la causa subyacente [5] |
La ictericia , también conocida como ictericia , es una pigmentación amarillenta o verdosa de la piel y la esclerótica debido a altos niveles de bilirrubina . [3] [6] La ictericia en adultos es típicamente un signo que indica la presencia de enfermedades subyacentes que involucran metabolismo anormal del hemo , disfunción hepática u obstrucción del tracto biliar . [7] La prevalencia de ictericia en adultos es rara, mientras que la ictericia en bebés es común, con un estimado del 80% afectado durante su primera semana de vida. [8] Los síntomas más comúnmente asociados de ictericia son picazón , [2] heces pálidas y orina oscura . [4]
Los niveles normales de bilirrubina en sangre están por debajo de 1,0 mg / dl (17 μmol / L ), mientras que los niveles superiores a 2–3 mg/dl (34–51 μmol/L) suelen provocar ictericia. [4] [9] La bilirrubina sanguínea alta se divide en dos tipos: bilirrubina no conjugada y conjugada . [10]
Las causas de la ictericia varían desde relativamente benignas hasta potencialmente fatales. [10] La bilirrubina no conjugada alta puede deberse a una degradación excesiva de glóbulos rojos , hematomas grandes , afecciones genéticas como el síndrome de Gilbert , no comer durante un período prolongado de tiempo, ictericia del recién nacido o problemas de tiroides . [4] [10] La bilirrubina conjugada alta puede deberse a enfermedades hepáticas como cirrosis o hepatitis , infecciones, medicamentos o bloqueo del conducto biliar , [4] debido a factores que incluyen cálculos biliares , cáncer o pancreatitis . [4] Otras afecciones también pueden causar piel amarillenta, pero no son ictericia, incluida la carotenemia , que puede desarrollarse por comer grandes cantidades de alimentos que contienen caroteno o medicamentos como la rifampicina . [4]
El tratamiento de la ictericia generalmente se determina según la causa subyacente. [5] Si hay un bloqueo del conducto biliar, generalmente se requiere cirugía ; de lo contrario, el tratamiento es médico. [5] El tratamiento médico puede implicar tratar las causas infecciosas y suspender la medicación que podría contribuir a la ictericia. [5] La ictericia en los recién nacidos se puede tratar con fototerapia o transfusión de intercambio según la edad y la prematuridad cuando la bilirrubina es mayor de 4-21 mg/dl (68-365 μmol/L). [9] La picazón se puede aliviar drenando la vesícula biliar , ácido ursodesoxicólico o antagonistas opioides como la naltrexona . [2] La palabra ictericia proviene del francés jaunisse , que significa 'enfermedad amarilla'. [11] [12]
Signos y síntomas
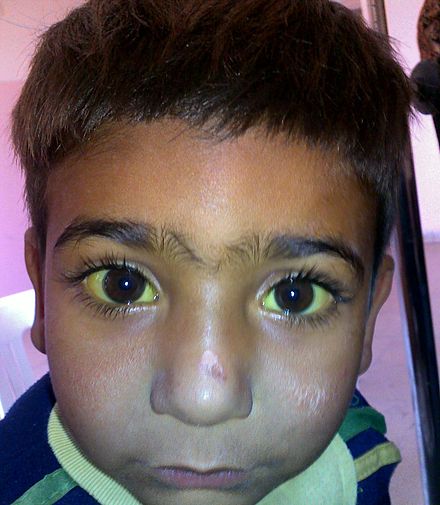
Los signos más comunes de ictericia en adultos son una decoloración amarillenta del área blanca del ojo ( esclerótica ) y la piel [13] con presencia de ictericia escleral que indica una bilirrubina sérica de al menos 3 mg/dl. [14] Otros signos comunes incluyen orina oscura ( bilirrubinuria ) y heces grasas pálidas ( acolia ) ( esteatorrea ). [15] Debido a que la bilirrubina es un irritante de la piel, la ictericia se asocia comúnmente con picazón intensa. [16] [17]
La conjuntiva ocular tiene una afinidad particularmente alta para el depósito de bilirrubina debido al alto contenido de elastina. Por lo tanto, se pueden detectar de forma temprana ligeros aumentos de la bilirrubina sérica observando el amarilleamiento de las escleróticas. Tradicionalmente denominado ictericia escleral, este término es en realidad un nombre inapropiado, ya que el depósito de bilirrubina se produce técnicamente en las membranas conjuntivales que recubren la esclerótica avascular. Por lo tanto, el término adecuado para el amarilleamiento de la "esclerótica de los ojos" es ictericia conjuntival. [18]
Un signo mucho menos común de ictericia, específicamente durante la infancia, son los dientes amarillentos o verdosos. En los niños en desarrollo, la hiperbilirrubinemia puede causar una decoloración amarillenta o verdosa de los dientes debido a la deposición de bilirrubina durante el proceso de calcificación dental. [19] Si bien esto puede ocurrir en niños con hiperbilirrubinemia, la decoloración de los dientes debido a la hiperbilirrubinemia no se observa en individuos con enfermedad hepática de inicio en la edad adulta. Los trastornos asociados con un aumento en los niveles séricos de bilirrubina conjugada durante el desarrollo temprano también pueden causar hipoplasia dental . [20]
Causas

La ictericia es un signo que indica la presencia de una enfermedad subyacente que implica un metabolismo anormal de la bilirrubina, disfunción hepática u obstrucción de las vías biliares. En general, la ictericia está presente cuando los niveles de bilirrubina en sangre superan los 3 mg/dl. [14] La ictericia se clasifica en tres categorías, según la parte del mecanismo fisiológico que afecta la patología. Las tres categorías son:
| Categoría | Definición |
|---|---|
| Prehepático/hemolítico | La patología ocurre antes del metabolismo hepático, debido a causas intrínsecas a la rotura de glóbulos rojos o a causas extrínsecas a la rotura de glóbulos rojos. |
| Hepático/hepatocelular | La patología se debe al daño de las células parenquimatosas del hígado. |
| Posthepático/colestásico | La patología se presenta después de la conjugación de la bilirrubina en el hígado, debido a la obstrucción de las vías biliares y/o disminución de la excreción de bilirrubina. [ cita requerida ] |
Causas prehepáticas
La ictericia prehepática es causada más comúnmente por un aumento patológico de la tasa de hemólisis de glóbulos rojos (eritrocitos) . El aumento de la degradación de los eritrocitos → aumento de la bilirrubina sérica no conjugada → aumento de la deposición de bilirrubina no conjugada en el tejido mucoso. [21] Estas enfermedades pueden causar ictericia debido al aumento de la hemólisis de los eritrocitos: [22]
- Anemia de células falciformes [23]
- Esferocitosis [24]
- Talasemia [25]
- Deficiencia de piruvato quinasa
- Deficiencia de glucosa-6-fosfato deshidrogenasa
- Anemia hemolítica microangiopática
- Síndrome hemolítico urémico
- Paludismo grave (en países endémicos)
Causas hepáticas

La ictericia hepática es causada por un metabolismo hepático anormal de la bilirrubina. [26] Las principales causas de la ictericia hepática son el daño significativo a los hepatocitos debido a una etiología infecciosa, inducida por fármacos o medicamentos, autoinmune o, con menor frecuencia, debido a enfermedades genéticas hereditarias. [27] La siguiente es una lista parcial de causas hepáticas de ictericia: [28]
- Hepatitis aguda
- Hepatitis crónica
- Hepatotoxicidad
- Cirrosis
- Hepatitis inducida por fármacos
- Enfermedad hepática alcohólica
- Síndrome de Gilbert (presente en aproximadamente el 5% de la población, produce ictericia leve inducida)
- Síndrome de Crigler-Najjar, tipo I
- Síndrome de Crigler-Najjar, tipo II
- Leptospirosis
Causas posthepáticas (ictericia obstructiva)
La ictericia poshepática (ictericia obstructiva) es causada por un bloqueo de los conductos biliares que transportan la bilis que contiene bilirrubina conjugada fuera del hígado para su excreción. [29] Esta es una lista de afecciones que pueden causar ictericia poshepática:
- Coledocolitiasis (cálculos biliares en el conducto biliar común). Es la causa más frecuente de ictericia obstructiva.
- Cáncer de páncreas de la cabeza del páncreas
- Estenosis de las vías biliares
- Atresia biliar
- Colangitis biliar primaria
- Colestasis del embarazo
- Pancreatitis aguda
- Pancreatitis crónica
- Pseudoquistes pancreáticos
- Síndrome de Mirizzi
- Parásitos (" duelas del hígado " de Opisthorchiidae y Fasciolidae ) [30]
Fisiopatología
La ictericia suele ser causada por un proceso patológico subyacente que ocurre en algún punto a lo largo de la vía fisiológica normal del metabolismo del hemo. Una comprensión más profunda del flujo anatómico del metabolismo normal del hemo es esencial para apreciar la importancia de las categorías prehepática, hepática y poshepática. Por lo tanto, un enfoque anatómico del metabolismo del hemo precede a una discusión de la fisiopatología de la ictericia. [ cita requerida ]
Metabolismo normal del hemo
Metabolismo prehepático
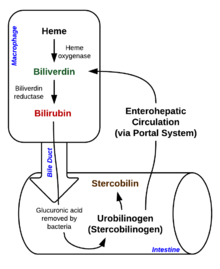
Cuando los glóbulos rojos completan su vida útil de aproximadamente 120 días, o si están dañados, se rompen a medida que pasan a través del sistema reticuloendotelial , y el contenido celular, incluida la hemoglobina , se libera a la circulación. Los macrófagos fagocitan la hemoglobina libre y la dividen en hemo y globina . Luego tienen lugar dos reacciones con la molécula de hemo. La primera reacción de oxidación es catalizada por la enzima microsomal hemo oxigenasa y da como resultado biliverdina (pigmento de color verde), hierro y monóxido de carbono . El siguiente paso es la reducción de biliverdina a un pigmento tetrapirrólico de color amarillo llamado bilirrubina por la enzima citosólica biliverdina reductasa . Esta bilirrubina es bilirrubina "no conjugada", "libre" o "indirecta". Cada día se producen alrededor de 4 mg de bilirrubina por kg de sangre. [31] La mayor parte de esta bilirrubina proviene de la descomposición del hemo de los glóbulos rojos caducados en el proceso que acabamos de describir. Sin embargo, aproximadamente el 20% proviene de otras fuentes de hemo, incluida la eritropoyesis ineficaz y la descomposición de otras proteínas que contienen hemo, como la mioglobina muscular y los citocromos . [31] La bilirrubina no conjugada luego viaja al hígado a través del torrente sanguíneo. Debido a que esta bilirrubina no es soluble, se transporta a través de la sangre unida a la albúmina sérica . [ cita requerida ]
Metabolismo hepático
Una vez que la bilirrubina no conjugada llega al hígado, la enzima hepática UDP-glucuronil transferasa conjuga bilirrubina + ácido glucurónico → diglucurónido de bilirrubina (bilirrubina conjugada). La bilirrubina conjugada por el hígado es soluble en agua y se excreta en la vesícula biliar. [ cita requerida ]
Metabolismo posthepático
La bilirrubina ingresa al tracto intestinal a través de la bilis. En el tracto intestinal, la bilirrubina se convierte en urobilinógeno por las bacterias intestinales simbióticas. La mayor parte del urobilinógeno se convierte en estercobilinógeno y luego se oxida a estercobilina . La estercobilina se excreta a través de las heces , lo que le da a las heces su coloración marrón característica. [32] Una pequeña porción del urobilinógeno se reabsorbe nuevamente en las células gastrointestinales. La mayor parte del urobilinógeno reabsorbido experimenta recirculación hepatobiliar. Una porción más pequeña del urobilinógeno reabsorbido se filtra hacia los riñones. En la orina, el urobilinógeno se convierte en urobilina , que le da a la orina su color amarillo característico. [32]
Anormalidades en el metabolismo y la excreción del hemo
Una forma de entender la fisiopatología de la ictericia es organizarla en trastornos que causan un aumento de la producción de bilirrubina (metabolismo anormal del hemo) o una disminución de la excreción de bilirrubina (excreción anormal del hemo). [ cita requerida ]
Fisiopatología prehepática
La ictericia prehepática es resultado de un aumento patológico en la producción de bilirrubina: una mayor tasa de hemólisis de eritrocitos provoca un aumento en la producción de bilirrubina, lo que conduce a un mayor depósito de bilirrubina en los tejidos mucosos y la aparición de un tono amarillo. [ cita requerida ]
Fisiopatología hepática
La ictericia hepática (ictericia hepatocelular) se debe a una alteración significativa de la función hepática, que conduce a la muerte y necrosis de las células hepáticas y al deterioro del transporte de bilirrubina a través de los hepatocitos . El transporte de bilirrubina a través de los hepatocitos puede verse afectado en cualquier punto entre la captación hepatocelular de bilirrubina no conjugada y el transporte hepatocelular de bilirrubina conjugada a la vesícula biliar. Además, el edema celular posterior debido a la inflamación causa obstrucción mecánica del tracto biliar intrahepático. Lo más común es que las interferencias en los tres pasos principales del metabolismo de la bilirrubina (captación, conjugación y excreción) ocurran en la ictericia hepatocelular. Por lo tanto, habrá un aumento anormal tanto de la bilirrubina no conjugada como de la conjugada (antes llamada colemia ). Debido a que la excreción (el paso limitante de la velocidad) suele verse afectada en mayor medida, predomina la hiperbilirrubinemia conjugada. [33]
La bilirrubina no conjugada sigue entrando en las células del hígado y se conjuga de la forma habitual. Esta bilirrubina conjugada vuelve a la sangre, probablemente por la ruptura de los canalículos biliares congestionados y el vaciado directo de la bilis en la linfa que sale del hígado. Así, la mayor parte de la bilirrubina del plasma se convierte en el tipo conjugado en lugar del tipo no conjugado, y esta bilirrubina conjugada, que no fue al intestino para convertirse en urobilinógeno , le da a la orina un color oscuro. [34] [ aclaración necesaria ]
Fisiopatología posthepática
La ictericia poshepática, también llamada ictericia obstructiva, se debe al bloqueo de la excreción de bilis desde el tracto biliar, lo que conduce a un aumento de la bilirrubina conjugada y las sales biliares allí. En la obstrucción completa del conducto biliar, la bilirrubina conjugada no puede acceder al tracto intestinal, lo que altera la conversión de bilirrubina en urobilinógeno y, por lo tanto, no se produce estercobilina ni urobilina . En la ictericia obstructiva, el exceso de bilirrubina conjugada se filtra en la orina sin urobilinógeno. La bilirrubina conjugada en la orina (bilirrubinuria) le da a la orina un color marrón oscuro anormal. Por lo tanto, la presencia de heces pálidas (estercobilina ausente en las heces) y orina oscura (bilirrubina conjugada presente en la orina) sugiere una causa obstructiva de ictericia. Debido a que estos signos asociados también son positivos en muchas afecciones de ictericia hepática, no pueden ser una característica clínica confiable para distinguir las causas de ictericia obstructiva de las hepatocelulares. [35]
Diagnóstico

La mayoría de las personas que presentan ictericia presentan diversos patrones predecibles de anomalías en el panel hepático, aunque existe una variación significativa. El panel hepático típico incluye los niveles sanguíneos de enzimas que se encuentran principalmente en el hígado, como las aminotransferasas (ALT, AST) y la fosfatasa alcalina (ALP); la bilirrubina (que causa la ictericia); y los niveles de proteína, específicamente, la proteína total y la albúmina . Otras pruebas de laboratorio primarias para la función hepática incluyen la gamma glutamil transpeptidasa (GGT) y el tiempo de protrombina (TP). [36] Ninguna prueba por sí sola puede diferenciar entre varias clasificaciones de ictericia. Una combinación de pruebas de función hepática y otros hallazgos del examen físico es esencial para llegar a un diagnóstico. [37]
Pruebas de laboratorio
| Ictericia prehepática | Ictericia hepática | Ictericia poshepática | |
|---|---|---|---|
| Bilirrubina sérica total | Normal / aumentado | Aumentó | Aumentó |
| Bilirrubina conjugada | Normal | Aumentó | Aumentó |
| Bilirrubina no conjugada | Normal / aumentado | Aumentó | Normal |
| Urobilinógeno | Normal / aumentado | Disminuido | Disminuido / negativo |
| Color de la orina | Normal [38] | Oscuro (urobilinógeno, bilirrubina conjugada) | Oscura (bilirrubina conjugada) |
| Color de las heces | Marrón | Un poco pálido | Pálido, blanco |
| Niveles de fosfatasa alcalina | Normal | Aumentó | Altamente aumentado |
| Niveles de alanina transferasa y aspartato transferasa | Altamente aumentado | Aumentó | |
| Bilirrubina conjugada en orina | No presente | Presente | Presente |
Algunos trastornos óseos y cardíacos pueden provocar un aumento de la fosfatasa alcalina (FA) y de las aminotransferasas, por lo que el primer paso para diferenciarlos de los problemas hepáticos es comparar los niveles de GGT, que solo se elevan en afecciones específicas del hígado. El segundo paso es distinguir las causas biliares (colestáticas) o hepáticas de la ictericia y los resultados de laboratorio alterados. Los niveles de fosfatasa alcalina (FA) y GGT suelen aumentar con un patrón, mientras que la aspartato aminotransferasa (AST) y la alanina aminotransferasa (ALT) aumentan con un patrón separado. Si los niveles de fosfatasa alcalina (FA) (10–45 UI/L) y GGT (18–85 UI/L) aumentan proporcionalmente tanto como los niveles de AST (12–38 UI/L) y ALT (10–45 UI/L), esto indica un problema colestásico. Sin embargo, si el aumento de AST y ALT es significativamente mayor que el de fosfatasa alcalina (FA) y GGT, esto indica un problema hepático. Por último, para distinguir entre las causas hepáticas de la ictericia, puede resultar útil comparar los niveles de AST y ALT. Los niveles de AST suelen ser más altos que los de ALT. Esto sigue siendo así en la mayoría de los trastornos hepáticos, excepto en la hepatitis (vírica o hepatotóxica). El daño hepático alcohólico puede tener niveles de ALT bastante normales, con AST 10 veces más altos que ALT. Sin embargo, si la ALT es más alta que la AST, esto es indicativo de hepatitis. Los niveles de ALT y AST no están bien correlacionados con el grado de daño hepático, aunque las caídas rápidas de estos niveles desde niveles muy altos pueden indicar una necrosis grave. Los niveles bajos de albúmina tienden a indicar una enfermedad crónica, mientras que el nivel es normal en la hepatitis y la colestasis. [ cita requerida ]
Los resultados de laboratorio de los paneles hepáticos se comparan con frecuencia por la magnitud de sus diferencias, no por el número puro, así como por sus proporciones. La proporción AST:ALT puede ser un buen indicador de si el trastorno es daño hepático alcohólico (por encima de 10), alguna otra forma de daño hepático (por encima de 1) o hepatitis (menos de 1). Los niveles de bilirrubina superiores a 10 veces lo normal podrían indicar colestasis neoplásica o intrahepática. Los niveles inferiores a esto tienden a indicar causas hepatocelulares. Los niveles de AST superiores a 15 veces lo normal tienden a indicar daño hepatocelular agudo. Menos de esto tiende a indicar causas obstructivas. Los niveles de ALP superiores a 5 veces lo normal tienden a indicar obstrucción, mientras que los niveles superiores a 10 veces lo normal pueden indicar hepatitis colestásica inducida por fármacos (toxina) o infección por citomegalovirus . Ambas afecciones también pueden tener ALT y AST superiores a 20 veces lo normal. Los niveles de GGT superiores a 10 veces lo normal suelen indicar colestasis. Los niveles de 5 a 10 veces lo normal tienden a indicar hepatitis viral. Los niveles inferiores a 5 veces los normales tienden a indicar toxicidad por fármacos. La hepatitis aguda generalmente presenta niveles de ALT y AST que aumentan entre 20 y 30 veces los normales (por encima de 1000) y pueden permanecer significativamente elevados durante varias semanas. La toxicidad por paracetamol puede dar como resultado niveles de ALT y AST superiores a 50 veces los normales. [ cita requerida ]
Los hallazgos de laboratorio dependen de la causa de la ictericia:
- Orina: bilirrubina conjugada presente, urobilinógeno > 2 unidades pero variable (excepto en niños)
- Las proteínas plasmáticas muestran cambios característicos.
- El nivel de albúmina plasmática es bajo, pero las globulinas plasmáticas están elevadas debido a una mayor formación de anticuerpos .
La bilirrubina no conjugada es hidrófoba, por lo que no puede excretarse en la orina. Por lo tanto, el hallazgo de un aumento de urobilinógeno en la orina sin la presencia de bilirrubina en la orina (debido a su estado no conjugado) sugiere ictericia hemolítica como el proceso patológico subyacente. [39] El urobilinógeno será mayor de 2 unidades, ya que la anemia hemolítica causa un aumento del metabolismo del hemo; una excepción es el caso de los lactantes, en los que la flora intestinal no se ha desarrollado. Por el contrario, la bilirrubina conjugada es hidrófila y, por lo tanto, puede detectarse como presente en la orina ( bilirrubinuria ), a diferencia de la bilirrubina no conjugada, que está ausente en la orina. [40]
Imágenes
Las imágenes médicas como la ecografía , la tomografía computarizada y la gammagrafía HIDA son útiles para detectar el bloqueo del conducto biliar. [40]
Diagnóstico diferencial
- La coloración amarilla de la piel, especialmente en las palmas de las manos y las plantas de los pies, pero no de la esclerótica o el interior de la boca, a menudo se debe a carotenemia , una afección inofensiva. [41]
- En casos raros, también puede aparecer una coloración amarillenta de la piel en la hipercupremia , ya sea por la enfermedad de Wilson o por otro trastorno metabólico. De manera similar, puede aparecer un anillo dorado en los bordes del iris ( anillo de Kayser-Fleischer ).
Tratamiento
El tratamiento de la ictericia varía según la causa subyacente. [5] Si hay una obstrucción del conducto biliar, generalmente se requiere cirugía; de lo contrario, el tratamiento es farmacológico. [5] [42] [43] [44]
Complicaciones
La hiperbilirrubinemia, más precisamente la hiperbilirrubinemia debida a la fracción no conjugada, puede provocar que la bilirrubina se acumule en la materia gris del sistema nervioso central , lo que puede causar daños neurológicos irreversibles y provocar una afección conocida como kernicterus . Según el nivel de exposición, los efectos varían desde imperceptibles hasta daños cerebrales graves e incluso la muerte. Los recién nacidos son especialmente vulnerables al daño neurológico inducido por la hiperbilirrubinemia, por lo que deben ser vigilados cuidadosamente para detectar alteraciones en sus niveles séricos de bilirrubina. [ cita requerida ]
Las personas con enfermedad hepática parenquimatosa que tienen una hemostasia deteriorada pueden desarrollar problemas de sangrado. [45]
Epidemiología
La ictericia en adultos es poco frecuente. [46] [47] [48] En el marco del programa DISCOVERY de cinco años de duración en el Reino Unido, la incidencia anual de ictericia fue de 0,74 por 1000 personas mayores de 45 años, aunque esta tasa puede estar ligeramente inflada debido al objetivo principal del programa de recopilar y analizar datos sobre el cáncer en la población. [49] La ictericia se asocia habitualmente con la gravedad de la enfermedad, con una incidencia de hasta el 40 % de pacientes que requieren cuidados intensivos en la UCI que experimentan ictericia. [48] Las causas de la ictericia en el ámbito de los cuidados intensivos se deben tanto a la ictericia como motivo principal de la estancia en la UCI o como morbilidad de una enfermedad subyacente (es decir, sepsis). [48]
En el mundo desarrollado, las causas más comunes de ictericia son la obstrucción del conducto biliar o la inducción de medicamentos. En el mundo en desarrollo, la causa más común de ictericia es infecciosa, como la hepatitis viral , la leptospirosis , la esquistosomiasis o la malaria . [4]
Factores de riesgo
Los factores de riesgo asociados con niveles altos de bilirrubina sérica incluyen el género masculino, la etnia blanca y el tabaquismo activo. [50] Se encontró que los niveles medios de bilirrubina sérica total en adultos eran más altos en los hombres (0,72 ± 0,004 mg/dl) que en las mujeres (0,52 ± 0,003 mg/dl). [50] También se encontraron niveles más altos de bilirrubina en adultos en la población blanca no hispana (0,63 ± 0,004 mg/dl) y en la población mexicoamericana (0,61 ± 0,005 mg/dl), mientras que eran más bajos en la población negra no hispana (0,55 ± 0,005 mg/dl). [50] Los niveles de bilirrubina son más altos en los fumadores activos. [50]
Poblaciones especiales
Ictericia neonatal
Síntomas
La ictericia en los lactantes se presenta con piel amarillenta y escleróticas ictericias. La ictericia neonatal se propaga en un patrón cefalocaudal, afectando la cara y el cuello antes de extenderse al tronco y las extremidades inferiores en los casos más graves. [51] Otros síntomas pueden incluir somnolencia, mala alimentación y, en casos graves, la bilirrubina no conjugada puede atravesar la barrera hematoencefálica y causar daño neurológico permanente ( kernicterus ).
Causas
La causa más común de ictericia en los bebés es la ictericia fisiológica normal . Las causas patológicas de la ictericia neonatal incluyen:
- Fórmula ictericia [52]
- Esferocitosis hereditaria
- Deficiencia de glucosa-6-fosfato deshidrogenasa
- Deficiencia de piruvato quinasa
- Autoanticuerpos del tipo sanguíneo ABO / Rh
- Deficiencia de alfa 1-antitripsina
- Síndrome de Alagille (defecto genético que provoca hipoplasia de los conductos biliares intrahepáticos)
- Colestasis intrahepática familiar progresiva
- Picnocitosis (debida a deficiencia de vitaminas)
- Cretinismo (hipotiroidismo congénito)
- Sepsis u otras causas infecciosas
Fisiopatología
La ictericia neonatal transitoria es una de las afecciones más comunes que se presentan en recién nacidos (niños menores de 28 días de edad) y más del 80 por ciento experimenta ictericia durante su primera semana de vida. [53] La ictericia en los bebés, al igual que en los adultos, se caracteriza por un aumento de los niveles de bilirrubina (bebés: bilirrubina sérica total mayor a 5 mg/dl).
La ictericia neonatal fisiológica normal se debe a la inmadurez de las enzimas hepáticas implicadas en el metabolismo de la bilirrubina, a la inmadurez de la microbiota intestinal y a una mayor degradación de la hemoglobina fetal (HbF). [54] La ictericia de la leche materna se debe a una mayor concentración de β-glucuronidasa en la leche materna, que aumenta la desconjugación y la reabsorción de la bilirrubina, lo que conduce a la persistencia de la ictericia fisiológica con hiperbilirrubinemia no conjugada. La ictericia de la leche materna comienza dentro de las 2 semanas posteriores al nacimiento y dura entre 4 y 13 semanas. [ cita requerida ]
Aunque la mayoría de los casos de ictericia en recién nacidos no son perjudiciales, cuando los niveles de bilirrubina son muy altos, puede producirse daño cerebral ( kernicterus ) [55] [8] que conduce a una discapacidad significativa. [56] El kernicterus se asocia con un aumento de la bilirrubina no conjugada (bilirrubina que no es transportada por la albúmina ). Los recién nacidos son especialmente vulnerables a este daño, debido a la mayor permeabilidad de la barrera hematoencefálica que se produce con el aumento de la bilirrubina no conjugada, simultáneamente con la degradación de la hemoglobina fetal y la inmadurez de la flora intestinal. Esta afección ha ido en aumento en los últimos años, ya que los bebés pasan menos tiempo expuestos a la luz solar. [ cita requerida ]
Tratamiento
La ictericia en los recién nacidos suele ser transitoria y desaparece sin intervención médica. En los casos en que los niveles de bilirrubina sérica son superiores a 4-21 mg/dl (68-360 μmol/L), el lactante puede ser tratado con fototerapia o exanguinotransfusión según la edad del lactante y su estado de prematuridad. [9] La luz de bilirrubina suele ser la herramienta utilizada para el tratamiento temprano, que consiste en exponer al bebé a una fototerapia intensiva , que puede ser intermitente o continua. [57] [58] Una revisión sistemática de 2014 no encontró evidencia que indicara si los resultados eran diferentes para el tratamiento hospitalario frente al domiciliario. [59] Una revisión sistemática Cochrane de 2021 encontró que la luz solar se puede utilizar para complementar la fototerapia, siempre que se tenga cuidado de evitar el sobrecalentamiento y el daño a la piel. [60] No hubo evidencia suficiente para concluir que la luz solar por sí sola sea un tratamiento eficaz. [60] El recuento de bilirrubina también se reduce a través de la excreción (evacuaciones intestinales y micción), por lo que la alimentación frecuente y eficaz es una medida vital para disminuir la ictericia en los bebés. [61]
Etimología
La ictericia proviene del francés jaune , que significa 'amarillo'; jaunisse, que significa 'enfermedad amarilla'. El término médico es icterus, de la palabra griega ikteros . [62] El término icterus a veces se usa incorrectamente para referirse a la ictericia específicamente de la esclerótica. [62] [63] También se hace referencia a él en el nombre científico de la tarántula pechiamarilla ( Icteria virens ), cuya vista se creía que curaba la ictericia. [64]
Referencias
- ^ Ziebert M (2009). "Ictericia". En Torre DM, Lamb GC, van Ruiswyk J, Schapira RM (eds.). Medicina clínica de Kochar para estudiantes . Lippincott Williams & Wilkins. pág. 101. ISBN 978-0-7817-6699-9.
- ^ abc Bassari R, Koea JB (febrero de 2015). "Pruritis asociada a ictericia: una revisión de la fisiopatología y el tratamiento". Revista Mundial de Gastroenterología . 21 (5): 1404–1413. doi : 10.3748/wjg.v21.i5.1404 . PMC 4316083 . PMID 25663760.
- ^ abcd Ictericia. Archivado desde el original el 27 de agosto de 2016 . Consultado el 13 de agosto de 2016 .
{{cite book}}:|website=ignorado ( ayuda ) - ^ abcdefgh Roger J (2004). Oxford Textbook of Primary Medical Care. Oxford University Press. pág. 758. ISBN 978-0-19-856782-0Archivado desde el original el 8 de septiembre de 2017.
- ^ abcdef Ferri FF (2014). Asesor clínico de Ferri 2015: 5 libros en 1. Elsevier Health Sciences. pág. 672. ISBN 978-0-323-08430-7Archivado desde el original el 8 de septiembre de 2017.
- ^ Buttaro TM, Trybulski JA, Polgar-Bailey P, Sandberg-Cook J (2012). Atención primaria: una práctica colaborativa (4.ª ed.). Elsevier Health Sciences. pág. 690. ISBN 978-0-323-07585-5Archivado desde el original el 8 de septiembre de 2017.
- ^ Al-Tubaikh JA (2017). Medicina Interna . doi :10.1007/978-3-319-39747-4. ISBN 978-3-319-39746-7.
- ^ ab Kaplan M, Hammerman C (2017). "Contribución hereditaria a la hiperbilirrubinemia neonatal". Fisiología fetal y neonatal . Elsevier: 933–942.e3. doi :10.1016/b978-0-323-35214-7.00097-4. ISBN 978-0-323-35214-7.
- ^ abc Maisels MJ (marzo de 2015). "Manejo del recién nacido con ictericia: un desafío persistente". CMAJ . 187 (5): 335–343. doi :10.1503/cmaj.122117. PMC 4361106 . PMID 25384650.
- ^ abc Winger J, Michelfelder A (septiembre de 2011). "Abordaje diagnóstico del paciente con ictericia". Atención Primaria . 38 (3): viii, 469–482. doi :10.1016/j.pop.2011.05.004. PMID 21872092.
- ^ El médico de familia, herrador, apicultor y segundo libro de recibos del Dr. Chase: un tratado completamente nuevo y completo... Chase Publishing Company. 1873. pág. 542. Archivado desde el original el 8 de septiembre de 2017.
- ^ Sullivan KM, Gourley GR (2011). "Ictericia". Enfermedades gastrointestinales y hepáticas pediátricas . Elsevier. págs. 176–186.e3. doi :10.1016/b978-1-4377-0774-8.10017-x. ISBN. 978-1-4377-0774-8.
- ^ Gondal B, Aronsohn A (diciembre de 2016). "Un enfoque sistemático para pacientes con ictericia". Seminarios en radiología intervencionista . 33 (4): 253–258. doi :10.1055/s-0036-1592331. PMC 5088098. PMID 27904243.
- ^ ab Reuben A (2012). "Ictericia". Libro de texto de gastroenterología clínica y hepatología . John Wiley & Sons, Ltd. págs. 84-92. doi :10.1002/9781118321386.ch15. ISBN 978-1-118-32138-6.
- ^ Goroll AH (2009). Medicina de atención primaria: evaluación y manejo en el consultorio del paciente adulto (6.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 496. ISBN 978-0-7817-7513-7Archivado desde el original el 8 de septiembre de 2017.
- ^ James WD (2006). Enfermedades de la piel de Andrews: dermatología clínica . Berger, Timothy G.; Elston, Dirk M.; Odom, Richard B. (10.ª ed.). Filadelfia: Saunders Elsevier. ISBN 0-7216-2921-0.OCLC 62736861 .
- ^ Bassari R, Koea JB (febrero de 2015). "Pruritis asociada a ictericia: una revisión de la fisiopatología y el tratamiento". Revista Mundial de Gastroenterología . 21 (5): 1404–1413. doi : 10.3748/wjg.v21.i5.1404 . PMC 4316083 . PMID 25663760.
- ^ McGee SR (2018). "Ictericia". Diagnóstico físico basado en evidencia (4.ª ed.). Filadelfia: Elsevier. págs. 59–68. ISBN 978-0-323-39276-1.
- ^ Neville BW (2012). Patología oral y maxilofacial (3.ª ed.). Singapur: Elsevier. pág. 798. ISBN 978-981-4371-07-0.
- ^ Amin SB, Karp JM, Benzley LP (mayo de 2010). "Hiperbilirrubinemia no conjugada y caries en la primera infancia en un grupo diverso de neonatos". American Journal of Perinatology . 27 (5): 393–397. doi :10.1055/s-0029-1243314. PMC 3264945 . PMID 20013583.
- ^ Joseph A, Samant H (2022). "Ictericia". StatPearls . Treasure Island (FL): StatPearls Publishing. PMID 31334972 . Consultado el 23 de abril de 2022 .
- ^ "¿Qué causa la ictericia en la anemia hemolítica?". www.medscape.com . Consultado el 26 de abril de 2022 .
- ^ "¿Qué es la enfermedad de células falciformes?". Instituto Nacional del Corazón, los Pulmones y la Sangre . 12 de junio de 2015. Archivado desde el original el 6 de marzo de 2016. Consultado el 8 de marzo de 2016 .
- ^ Hillman RS, Ault KA, Rinder HM (2005). Hematología en la práctica clínica: una guía para el diagnóstico y el tratamiento. McGraw-Hill Professional. pp. 146–. ISBN 978-0-07-144035-6. Consultado el 15 de noviembre de 2010 .
- ^ "Talasemia". Biblioteca de conceptos médicos de Lecturio . Consultado el 27 de julio de 2021 .
- ^ Kalakonda A, Jenkins BA, John S (2022). "Fisiología, bilirrubina". StatPearls. Treasure Island (FL): StatPearls Publishing. PMID 29261920. Consultado el 23 de abril de 2022 .
- ^ Tripathi N, Jialal I (2022). "Hiperbilirrubinemia conjugada". StatPearls . Treasure Island (FL): StatPearls Publishing. PMID 32965843 . Consultado el 23 de abril de 2022 .
- ^ Tholey D (enero de 2023). "Ictericia". Manual Merck. Versión profesional. Merck . Consultado el 12 de abril de 2022 .
- ^ "Metabolismo de la bilirrubina: descripción general | Temas de ScienceDirect" www.sciencedirect.com . Consultado el 23 de abril de 2022 .
- ^ "CDC – Fasciolas hepáticas". www.cdc.gov . 18 de abril de 2019 . Consultado el 5 de junio de 2020 .
- ^ ab Pashankar D, Schreiber RA (julio de 2001). "Ictericia en niños mayores y adolescentes". Pediatrics in Review . 22 (7): 219–226. doi :10.1542/pir.22-7-219. PMID 11435623. S2CID 11100275.
- ^ ab Berthelot P, Duvaldestin P, Fevery J (2018). "Fisiología y trastornos del metabolismo de la bilirrubina humana". Bilirrubina . CRC Press. págs. 173–214. doi :10.1201/9781351070119-6. ISBN 978-1-351-07011-9.
- ^ Mathew KG (2008). Medicina: Manual de preparación para estudiantes de grado (3.ª ed.). Elsevier India. págs. 296-297. ISBN 978-81-312-1154-0.
- ^ Hall JE, Guyton AC (2011). Libro de texto de fisiología médica . Saunders/Elsevier. pág. 841. ISBN 978-1-4160-4574-8.
- ^ Beckingham IJ, Ryder SD (enero de 2001). "ABC de las enfermedades del hígado, páncreas y sistema biliar. Investigación de enfermedades hepáticas y biliares". BMJ . 322 (7277): 33–36. doi :10.1136/bmj.322.7277.33. PMC 1119305 . PMID 11141153.
- ^ "Pruebas de función hepática". MedlinePlus . Biblioteca Nacional de Medicina de EE. UU . . Consultado el 16 de enero de 2021 .
- ^ Roche SP, Kobos R (2004). "Ictericia en el paciente adulto". American Family Physician . 69 (2): 299–304. PMID 14765767 . Consultado el 22 de septiembre de 2020 .
- ^ Llewelyn H, Ang HA, Lewis K, Al-Abdullah A (2014). Manual de Oxford de diagnóstico clínico. Oxford University Press. pág. 18. ISBN 978-0-19-967986-7Archivado desde el original el 8 de septiembre de 2017.
- ^ Cadogen M (21 de abril de 2019). "Bilirrubina e ictericia". La vida en el carril rápido . Consultado el 19 de noviembre de 2019 .
- ^ ab Roche SP, Kobos R (enero de 2004). "Ictericia en el paciente adulto". American Family Physician . 69 (2): 299–304. PMID 14765767.
- ^ Carotenemia en eMedicine
- ^ Wang L, Yu WF (marzo de 2014). "Ictericia obstructiva y tratamiento perioperatorio". Acta Anaesthesiologica Taiwanica . 52 (1): 22–29. doi :10.1016/j.aat.2014.03.002. PMID 24999215.
- ^ Dixon E, Vollmer CM, May GR, eds. (2015). Tratamiento de la estenosis y la lesión biliares benignas . doi : 10.1007/978-3-319-22273-8 . ISBN. 978-3-319-22272-1.
- ^ Lorenz JM (diciembre de 2016). "Manejo de la obstrucción biliar maligna". Seminarios en radiología intervencionista . 33 (4): 259–267. doi :10.1055/s-0036-1592330. PMC 5088103. PMID 27904244.
- ^ Neville BW (2012). Patología oral y maxilofacial (3.ª ed.). Singapur: Elsevier. pág. 798. ISBN 978-981-4371-07-0.
- ^ Ahmad J, Friedman SL, Dancygier H (2014). Guías de expertos del Monte Sinaí: Hepatología. John Wiley & Sons. ISBN 978-1-118-74252-5Archivado desde el original el 8 de septiembre de 2017.
- ^ Björnsson E, Gustafsson J, Borkman J, Kilander A (marzo de 2008). "Destino de los pacientes con ictericia obstructiva". Revista de Medicina Hospitalaria . 3 (2): 117–123. doi :10.1002/jhm.272. PMID 18438808.
- ^ abc Bansal V, Schuchert VD (diciembre de 2006). "Ictericia en la unidad de cuidados intensivos". The Surgical Clinics of North America . 86 (6): 1495–1502. doi :10.1016/j.suc.2006.09.007. PMID 17116459.
- ^ Taylor A, Stapley S, Hamilton W (agosto de 2012). "Ictericia en atención primaria: un estudio de cohorte de adultos mayores de 45 años que utilizan registros médicos electrónicos". Medicina de familia . 29 (4): 416–420. doi : 10.1093/fampra/cmr118 . PMID 22247287.
- ^ abcd Zucker SD, Horn PS, Sherman KE (octubre de 2004). "Niveles séricos de bilirrubina en la población estadounidense: efecto del género y correlación inversa con el cáncer colorrectal". Hepatología . 40 (4): 827–835. doi :10.1002/hep.1840400412. PMID 15382174. S2CID 25854541.
- ^ Telega GW (2018). "Ictericia". Diagnóstico pediátrico basado en síntomas de Nelson . Elsevier. págs. 255–274.e1. doi :10.1016/b978-0-323-39956-2.00015-7. ISBN . 978-0-323-39956-2.
- ^ Bertini G, Dani C, Tronchin M, Rubaltelli FF (marzo de 2001). "¿La lactancia materna favorece realmente la ictericia neonatal temprana?". Pediatrics . 107 (3): E41. doi : 10.1542/peds.107.3.e41 . PMID 11230622.
- ^ Maisels MJ (marzo de 2015). "Manejo del recién nacido con ictericia: un desafío persistente". CMAJ . 187 (5): 335–343. doi :10.1503/cmaj.122117. PMC 4361106 . PMID 25384650.
- ^ Collier J, Longore M, Turmezei T, Mafi AR (2010). "Ictericia neonatal". Manual Oxford de especialidades clínicas . Oxford University Press. ISBN 978-0-19-922888-1.[ página necesaria ]
- ^ "Datos sobre la ictericia y el kernicterus". CDC . 23 de febrero de 2015. Archivado desde el original el 8 de agosto de 2016 . Consultado el 13 de agosto de 2016 .
- ^ Click R, Dahl-Smith J, Fowler L, DuBose J, Deneau-Saxton M, Herbert J (2013). "Un enfoque osteopático para la reducción de reingresos por ictericia neonatal". Médico de familia osteópata . 5 (1): 17–23. doi :10.1016/j.osfp.2012.09.005.
- ^ Gottimukkala SB, Lobo L, Gautham KS, Bolisetty S, Fiander M, Schindler T, et al. (Grupo Cochrane de Neonatología) (marzo de 2023). "Fototerapia intermitente versus fototerapia continua para la ictericia neonatal". Base de Datos Cochrane de Revisiones Sistemáticas . 2023 (3): CD008168. doi :10.1002/14651858.CD008168.pub2. PMC 9979775. PMID 36867730 .
- ^ "Luces Bili para la ictericia: eficacia en neonatos y adultos | Instituto de Investigación en Helioterapia" . Consultado el 24 de julio de 2022 .
- ^ Malwade US, Jardine LA (junio de 2014). "Fototerapia domiciliaria versus fototerapia hospitalaria para el tratamiento de la ictericia no hemolítica en lactantes de más de 37 semanas de gestación". Base de Datos Cochrane de Revisiones Sistemáticas . 2014 (6): CD010212. doi :10.1002/14651858.cd010212.pub2. PMC 10750451. PMID 24913724 .
- ^ ab Horn D, Ehret D, Gautham KS, Soll R, et al. (Grupo Cochrane de Neonatología) (julio de 2021). "Luz solar para la prevención y el tratamiento de la hiperbilirrubinemia en neonatos a término y prematuros tardíos". Base de datos Cochrane de revisiones sistemáticas . 2021 (7): CD013277. doi :10.1002/14651858.CD013277.pub2. PMC 8259558. PMID 34228352 .
- ^ O'Keefe L (mayo de 2001). "Se necesita una mayor vigilancia para prevenir el kernicterus en los recién nacidos". Academia Estadounidense de Pediatría . 18 (5): 231. Archivado desde el original el 27 de septiembre de 2007.
- ^ ab "Definición de ictericia". MedicineNet.com. 2011. Archivado desde el original el 7 de agosto de 2012. Consultado el 3 de febrero de 2013 .
- ^ Ictericia | Defina ictericia en Dictionary.com Archivado el 31 de diciembre de 2010 en Wayback Machine . Diccionario.reference.com. Recuperado el 23 de diciembre de 2013.
- ^ Hoenig LJ (1 de junio de 2015). "Colores verdaderos". JAMA Dermatology . 151 (6): 641. doi :10.1001/jamadermatol.2015.107. ISSN 2168-6068. PMID 26061953.
Lectura adicional
- Green J, Beyar R, Sideman S, Mordechovitz D, Better OS (1986). "El 'corazón ictérico': una posible explicación del shock posoperatorio en la ictericia obstructiva". Cirugía . 100 (1): 14–20. PMID 3726756.
- Green J, Beyar R, Bomzon L, Finberg JP, Better OS (1984). "Ictericia, circulación y riñón". Nephron . 37 (3): 145–152. doi :10.1159/000183235. PMID 6738765.
- Fajers CM (2009). "Estudios experimentales en nefrosis colémica". Acta Pathologica et Microbiologica Scandinavica . 41 (1): 44–55. doi :10.1111/j.1699-0463.1957.tb00996.x. PMID 13443982.

