Epilepsia
| Epilepsia | |
|---|---|
| Otros nombres | Trastorno convulsivo Discapacidad neurológica |
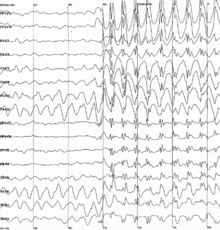 | |
| Descargas generalizadas de picos y ondas de 3 Hz en un electroencefalograma | |
| Especialidad | Neurología |
| Síntomas | Períodos de pérdida de conciencia, temblores anormales, mirada fija, cambios en la visión, cambios de humor y/u otros trastornos cognitivos [1] |
| Duración | A largo plazo [1] |
| Causas | Desconocido, lesión cerebral , accidente cerebrovascular , tumores cerebrales , infecciones del cerebro, defectos de nacimiento [1] [2] [3] |
| Método de diagnóstico | Electroencefalograma, descartando otras posibles causas [4] |
| Diagnóstico diferencial | Desmayos , abstinencia de alcohol , problemas con electrolitos [4] |
| Tratamiento | Medicación, cirugía , neuroestimulación , cambios en la dieta [5] [6] |
| Pronóstico | Controlable en un 69% [7] |
| Frecuencia | 51,7 millones/0,68% (2021) [8] |
| Fallecidos | 140.000 (2021) [9] |
La epilepsia es un grupo de trastornos neurológicos no transmisibles caracterizados por convulsiones epilépticas recurrentes . [10] Una convulsión epiléptica es la manifestación clínica de una descarga eléctrica anormal, excesiva y sincronizada en las neuronas . [1] La aparición de dos o más convulsiones no provocadas define la epilepsia. [11] La aparición de una sola convulsión puede justificar la definición (establecida por la Liga Internacional Contra la Epilepsia ) en un uso más clínico donde la recurrencia puede ser capaz de prejuzgarse. [10] Las convulsiones epilépticas pueden variar desde períodos breves y casi indetectables hasta largos períodos de temblores vigorosos debido a la actividad eléctrica anormal en el cerebro. [1] Estos episodios pueden resultar en lesiones físicas, ya sea directamente, como huesos rotos, o al provocar accidentes. [1] En la epilepsia, las convulsiones tienden a repetirse y pueden no tener una causa subyacente detectable. [11] Las convulsiones aisladas que son provocadas por una causa específica, como el envenenamiento, no se consideran representativas de epilepsia. [12] Las personas con epilepsia pueden recibir un trato diferente en distintas zonas del mundo y experimentar distintos grados de estigma social debido a la naturaleza alarmante de sus síntomas. [11]
El mecanismo subyacente de una convulsión epiléptica es una actividad neuronal excesiva y anormal en la corteza del cerebro , [12] que se puede observar en el electroencefalograma (EEG) de un individuo. La razón por la que esto ocurre en la mayoría de los casos de epilepsia es desconocida ( criptogénica ); [1] algunos casos ocurren como resultado de una lesión cerebral , accidente cerebrovascular, tumores cerebrales , infecciones del cerebro o defectos de nacimiento a través de un proceso conocido como epileptogénesis . [1] [2] [3] Las mutaciones genéticas conocidas están directamente relacionadas con una pequeña proporción de casos. [4] [13] El diagnóstico implica descartar otras afecciones que podrían causar síntomas similares , como desmayos , y determinar si existe otra causa de convulsiones, como abstinencia de alcohol o problemas de electrolitos . [4] Esto puede hacerse en parte mediante imágenes del cerebro y realizando análisis de sangre . [4] La epilepsia a menudo se puede confirmar con un EEG, pero una lectura normal no descarta la afección. [4]
La epilepsia que se produce como resultado de otros problemas puede prevenirse. [1] Las convulsiones se pueden controlar con medicamentos en aproximadamente el 69% de los casos; [7] a menudo se encuentran disponibles medicamentos anticonvulsivos económicos. [1] En aquellos cuyas convulsiones no responden a la medicación, se puede considerar la cirugía , la neuroestimulación o los cambios en la dieta . [5] [6] No todos los casos de epilepsia duran toda la vida, y muchas personas mejoran hasta el punto de que ya no necesitan tratamiento. [1]
A partir de 2021 [actualizar], alrededor de 51 millones de personas padecen epilepsia. Casi el 80% de los casos ocurren en el mundo en desarrollo . [1] [8] En 2021, resultó en 140.000 muertes, un aumento de 125.000 en 1990. [9] [14] [15] La epilepsia es más común en niños y personas mayores. [16] [17] En el mundo desarrollado , la aparición de nuevos casos ocurre con mayor frecuencia en bebés y ancianos. [18] En el mundo en desarrollo, la aparición es más común en los extremos de la edad, en niños más pequeños y en niños mayores y adultos jóvenes debido a las diferencias en la frecuencia de las causas subyacentes. [19] Aproximadamente entre el 5 y el 10% de las personas tendrán una convulsión no provocada a la edad de 80 años. [20] La probabilidad de experimentar una segunda convulsión dentro de los dos años posteriores a la primera es de alrededor del 40%. [21] [22] En muchas áreas del mundo, a las personas con epilepsia se les imponen restricciones en su capacidad para conducir o no se les permite conducir hasta que estén libres de convulsiones durante un período de tiempo específico. [23] La palabra epilepsia proviene del griego antiguo ἐπιλαμβάνειν , 'apoderarse, poseer o afligir'. [24]
Signos y síntomas

La epilepsia se caracteriza por un riesgo a largo plazo de convulsiones epilépticas recurrentes . [25] Estas convulsiones pueden presentarse de varias maneras dependiendo de las partes del cerebro involucradas y la edad de la persona. [25] [26]
Convulsiones
El tipo más común (60%) de convulsiones son las convulsivas , que implican contracciones musculares involuntarias. [26] De estas, un tercio comienza como convulsiones generalizadas desde el principio, afectando a ambos hemisferios del cerebro y deteriorando la conciencia . [26] Dos tercios comienzan como convulsiones focales (que afectan a un hemisferio del cerebro) que pueden progresar a convulsiones generalizadas. [26] El 40% restante de las convulsiones no son convulsivas. Un ejemplo de este tipo es la crisis de ausencia , que se presenta como una disminución del nivel de conciencia y suele durar unos 10 segundos. [2] [27]
Ciertas experiencias, conocidas como auras , a menudo preceden a las convulsiones focales. [28] Las convulsiones pueden incluir fenómenos sensoriales (visuales, auditivos u olfativos), psíquicos, autónomos y motores según qué parte del cerebro esté involucrada. [2] Las sacudidas musculares pueden comenzar en un grupo muscular específico y extenderse a los grupos musculares circundantes, en cuyo caso se conoce como marcha jacksoniana . [29] Pueden ocurrir automatismos , que son actividades generadas de forma no consciente y, en su mayoría, movimientos repetitivos simples como chasquear los labios o actividades más complejas como intentar recoger algo. [29]
Hay seis tipos principales de convulsiones generalizadas:
- tónico-clónico ,
- tónico ,
- clónico ,
- mioclónico ,
- ausencia , y
- convulsiones atónicas . [30]
Todos ellos implican pérdida de conciencia y generalmente ocurren sin previo aviso.
Las convulsiones tónico-clónicas se producen con una contracción de las extremidades seguida de su extensión y arqueamiento de la espalda que dura 10-30 segundos (la fase tónica). Se puede escuchar un grito debido a la contracción de los músculos del pecho , seguido de un temblor de las extremidades al unísono (fase clónica). Las convulsiones tónicas producen contracciones constantes de los músculos. Una persona a menudo se pone azul al detener la respiración. En las convulsiones clónicas hay temblores de las extremidades al unísono. Una vez que el temblor ha cesado, la persona puede tardar entre 10 y 30 minutos en volver a la normalidad; este período se llama " estado postictal " o "fase postictal". La pérdida del control de los intestinos o la vejiga puede ocurrir durante una convulsión. [31] Las personas que experimentan una convulsión pueden morderse la lengua, ya sea la punta o los lados; [32] en la convulsión tónico-clónica , las mordeduras en los lados son más comunes. [32] Las mordeduras de lengua también son relativamente comunes en las convulsiones psicógenas no epilépticas . [32] Las convulsiones psicógenas no epilépticas son un comportamiento similar a una convulsión sin una descarga eléctrica sincronizada asociada en el EEG y se consideran un trastorno disociativo. [32]
Las convulsiones mioclónicas implican espasmos musculares muy breves en algunas áreas o en todo el cuerpo. [33] [34] A veces, estas hacen que la persona se caiga, lo que puede causar lesiones. [33] Las convulsiones de ausencia pueden ser sutiles con solo un ligero giro de la cabeza o parpadeo de los ojos con alteración de la conciencia; [2] por lo general, la persona no se cae y vuelve a la normalidad inmediatamente después de que termina. [2] Las convulsiones atónicas implican la pérdida de actividad muscular durante más de un segundo, [29] que generalmente ocurren en ambos lados del cuerpo. [29] Los tipos de convulsiones más raros pueden causar risa antinatural involuntaria (gelástica), llanto (discrástica) o experiencias más complejas como déjà vu . [34]
Alrededor del 6% de las personas con epilepsia tienen convulsiones que a menudo son desencadenadas por eventos específicos y se conocen como convulsiones reflejas . [35] Las personas con epilepsia refleja tienen convulsiones que solo se desencadenan por estímulos específicos. [36] Los desencadenantes comunes incluyen luces intermitentes y ruidos repentinos. [35] En ciertos tipos de epilepsia, las convulsiones ocurren con más frecuencia durante el sueño , [37] y en otros tipos ocurren casi solo durante el sueño. [38] En 2017, la Liga Internacional Contra la Epilepsia publicó nuevas pautas uniformes para la clasificación de las convulsiones, así como de las epilepsias junto con su causa y comorbilidades. [39]
Convulsiones en grupos
Los pacientes con epilepsia pueden experimentar ataques de racimos que pueden definirse ampliamente como un deterioro agudo en el control de las convulsiones. [40] La prevalencia de ataques de racimos es incierta dado que los estudios han utilizado diferentes definiciones para definirlos. [41] Sin embargo, las estimaciones sugieren que la prevalencia puede variar del 5% al 50% de los pacientes con epilepsia. [42] Los pacientes con epilepsia refractaria que tienen una alta frecuencia de convulsiones tienen el mayor riesgo de tener ataques de racimos. [43] [44] [45] Los ataques de racimos se asocian con un mayor uso de la atención médica, peor calidad de vida, deterioro del funcionamiento psicosocial y posiblemente mayor mortalidad. [41] [46] Las benzodiazepinas se utilizan como tratamiento agudo para los ataques de racimos. [47]
Postictal
Después de la parte activa de una convulsión (el estado ictal ), suele haber un período de recuperación durante el cual hay confusión, conocido como período postictal , antes de que se recupere un nivel normal de conciencia . [28] Suele durar de 3 a 15 minutos [48], pero puede durar horas. [49] Otros síntomas comunes incluyen sensación de cansancio, dolor de cabeza , dificultad para hablar y comportamiento anormal. [49] La psicosis después de una convulsión es relativamente común y se presenta en el 6-10% de las personas. [50] A menudo, las personas no recuerdan lo que sucedió durante este tiempo. [49] La debilidad localizada, conocida como parálisis de Todd , también puede ocurrir después de una convulsión focal. Normalmente dura unos segundos o minutos, pero rara vez puede durar un día o dos. [51]
Psicosocial
La epilepsia puede tener efectos adversos en el bienestar social y psicológico. [26] Estos efectos pueden incluir aislamiento social, estigmatización o discapacidad. [26] Pueden resultar en un menor rendimiento educativo y peores resultados laborales. [26] Las discapacidades de aprendizaje son comunes en las personas con la afección, y especialmente entre los niños con epilepsia . [26] El estigma de la epilepsia también puede afectar a las familias de las personas con el trastorno. [31]
Ciertos trastornos se presentan con mayor frecuencia en personas con epilepsia, dependiendo en parte del síndrome epiléptico presente. Estos incluyen depresión , ansiedad , trastorno obsesivo-compulsivo (TOC), [52] y migraña . [53] El trastorno por déficit de atención con hiperactividad (TDAH) afecta de tres a cinco veces más niños con epilepsia que niños sin la afección. [54] El TDAH y la epilepsia tienen consecuencias significativas en el desarrollo conductual, de aprendizaje y social de un niño. [55] La epilepsia también es más común en niños con autismo . [56]
Aproximadamente una de cada tres personas con epilepsia tiene antecedentes de algún trastorno psiquiátrico en su vida. [57] Se cree que existen múltiples causas para esto, incluidos cambios fisiopatológicos relacionados con la epilepsia en sí, así como experiencias adversas relacionadas con vivir con epilepsia (p. ej., estigma, discriminación). [58] Además, se cree que la relación entre la epilepsia y los trastornos psiquiátricos no es unilateral sino más bien bidireccional. Por ejemplo, los pacientes con depresión tienen un mayor riesgo de desarrollar epilepsia de nueva aparición. [59]
La presencia de depresión o ansiedad comórbida en pacientes con epilepsia se asocia con una peor calidad de vida, mayor mortalidad, mayor uso de atención médica y una peor respuesta al tratamiento (incluido el quirúrgico). [60] [61] [62] [63] Los trastornos de ansiedad y la depresión pueden explicar más variabilidad en la calidad de vida que el tipo o la frecuencia de las convulsiones. [64] Hay evidencia de que tanto la depresión como los trastornos de ansiedad están subdiagnosticados y subtratados en pacientes con epilepsia. [65]
Causas
La epilepsia puede tener causas tanto genéticas como adquiridas, con la interacción de estos factores en muchos casos. [66] [67] Las causas adquiridas establecidas incluyen traumatismo cerebral grave, accidente cerebrovascular, tumores y problemas cerebrales resultantes de una infección previa. [66] En aproximadamente el 60% de los casos, la causa es desconocida. [26] [31] Las epilepsias causadas por condiciones genéticas , congénitas o del desarrollo son más comunes entre las personas más jóvenes, mientras que los tumores cerebrales y los accidentes cerebrovasculares son más probables en las personas mayores. [26]
Las convulsiones también pueden ocurrir como consecuencia de otros problemas de salud; [30] si ocurren justo en torno a una causa específica, como un derrame cerebral, una lesión en la cabeza, una ingestión tóxica o un problema metabólico, se conocen como convulsiones sintomáticas agudas y se encuentran en la clasificación más amplia de trastornos relacionados con convulsiones en lugar de la epilepsia en sí. [68] [69]
Genética
Se cree que la genética está involucrada en la mayoría de los casos, ya sea directa o indirectamente. [13] [70] Algunas epilepsias se deben a un solo defecto genético (1-2%); la mayoría se deben a la interacción de múltiples genes y factores ambientales. [13] Cada uno de los defectos de un solo gen es raro, con más de 200 en total descritos. [71] La mayoría de los genes involucrados afectan los canales iónicos , ya sea directa o indirectamente. [66] Estos incluyen genes para canales iónicos, enzimas , GABA y receptores acoplados a proteína G. [33]
En gemelos idénticos , si uno está afectado, hay una probabilidad del 50-60% de que el otro también lo esté. [13] En gemelos no idénticos, el riesgo es del 15%. [13] Estos riesgos son mayores en aquellos con convulsiones generalizadas en lugar de focales. [13] Si ambos gemelos están afectados, la mayoría de las veces tienen el mismo síndrome epiléptico (70-90%). [13] Otros parientes cercanos de una persona con epilepsia tienen un riesgo cinco veces mayor que la población general. [72] Entre el 1 y el 10% de los que tienen síndrome de Down y el 90% de los que tienen síndrome de Angelman tienen epilepsia. [72]
Facomatosis
Las facomatosis , también conocidas como trastornos neurocutáneos, son un grupo de enfermedades multisistémicas que afectan principalmente a la piel y al sistema nervioso central. Son causadas por un desarrollo defectuoso del tejido ectodérmico embrionario que, con mayor frecuencia, se debe a una única mutación genética. El cerebro, así como otros tejidos neuronales y la piel, derivan del ectodermo y, por lo tanto, un desarrollo defectuoso puede provocar epilepsia y otras manifestaciones como el autismo y la discapacidad intelectual. Algunos tipos de facomatosis, como el complejo de esclerosis tuberosa y el síndrome de Sturge-Weber, tienen una prevalencia de epilepsia más alta en relación con otros, como la neurofibromatosis tipo 1. [73]
El complejo de esclerosis tuberosa es un trastorno autosómico dominante causado por mutaciones en el gen TSC1 o TSC2 y afecta aproximadamente a 1 de cada 6000 a 10 000 nacidos vivos. [74] [75] Estas mutaciones dan como resultado la regulación positiva de la vía del objetivo mecanicista de la rapamicina (mTOR) , que conduce al crecimiento de tumores en muchos órganos, incluidos el cerebro, la piel, el corazón, los ojos y los riñones. [75] Además, se cree que la actividad anormal de mTOR altera la excitabilidad neuronal. [76] Se estima que la prevalencia de la epilepsia es del 80 al 90 %. [73] [76] La mayoría de los casos de epilepsia se presentan dentro de los primeros 3 años de vida y son refractarios a los tratamientos médicos. [77] Los desarrollos relativamente recientes para el tratamiento de la epilepsia en pacientes con esclerosis tuberosa incluyen inhibidores de mTOR , cannabidiol y vigabatrina. A menudo se recurre a la cirugía de la epilepsia.
El síndrome de Sturge-Weber es causado por una mutación somática activadora en el gen GNAQ y afecta aproximadamente a 1 de cada 20.000 a 50.000 nacidos vivos. [78] La mutación produce malformaciones vasculares que afectan al cerebro, la piel y los ojos. La presentación típica incluye una marca de nacimiento en vino de Oporto en la cara, angiomas oculares y malformaciones vasculares cerebrales que suelen ser unilaterales, pero son bilaterales en el 15% de los casos. [79] La prevalencia de la epilepsia es del 75-100% y es mayor en aquellos con afectación bilateral. [79] Las convulsiones suelen ocurrir dentro de los primeros dos años de vida y son refractarias en casi la mitad de los casos. [80] Sin embargo, se han informado altas tasas de libertad de convulsiones con cirugía en hasta el 83%. [81]
La neurofibromatosis tipo 1 es la facomatosis más común y se presenta en aproximadamente 1 de cada 3000 nacidos vivos. [82] Es causada por mutaciones autosómicas dominantes en el gen de la neurofibromina 1. Las manifestaciones clínicas son variables, pero pueden incluir marcas cutáneas hiperpigmentadas, hamartomas del iris llamados nódulos de Lisch , neurofibromas , gliomas de la vía óptica y deterioro cognitivo. Se estima que la prevalencia de la epilepsia es del 4 al 7 %. [83] Las convulsiones suelen ser más fáciles de controlar con medicamentos anticonvulsivos en comparación con otras facomatosis, pero en algunos casos refractarios puede ser necesario recurrir a la cirugía. [84]
Adquirido
La epilepsia puede ocurrir como resultado de varias otras condiciones, incluyendo tumores, accidentes cerebrovasculares, traumatismo craneal, infecciones previas del sistema nervioso central , anomalías genéticas y como resultado de daño cerebral alrededor del momento del nacimiento. [30] [31] De aquellos con tumores cerebrales, casi el 30% tiene epilepsia, lo que los convierte en la causa de aproximadamente el 4% de los casos. [72] El riesgo es mayor para los tumores en el lóbulo temporal y los que crecen lentamente. [72] Otras lesiones de masa como las malformaciones cavernosas cerebrales y las malformaciones arteriovenosas tienen riesgos tan altos como 40-60%. [72] De aquellos que han tenido un accidente cerebrovascular, 6-10% desarrollan epilepsia. [85] [86] Los factores de riesgo para la epilepsia posterior al accidente cerebrovascular incluyen la gravedad del accidente cerebrovascular, la afectación cortical, la hemorragia y las convulsiones tempranas. [87] [88] Se cree que entre el 6 y el 20% de la epilepsia se debe a un traumatismo craneal. [72] Una lesión cerebral leve aumenta el riesgo aproximadamente dos veces, mientras que una lesión cerebral grave lo aumenta siete veces. [72] En aquellos que han sufrido una herida de bala de alta potencia en la cabeza, el riesgo es de aproximadamente el 50%. [72]
Algunas evidencias vinculan la epilepsia con la enfermedad celíaca y la sensibilidad al gluten no celíaca , mientras que otras evidencias no lo hacen. Parece haber un síndrome específico que incluye la enfermedad celíaca, la epilepsia y las calcificaciones en el cerebro. [89] [90] Una revisión de 2012 estima que entre el 1% y el 6% de las personas con epilepsia tienen enfermedad celíaca, mientras que el 1% de la población general tiene la afección. [90]
El riesgo de epilepsia después de la meningitis es inferior al 10%; más comúnmente causa convulsiones durante la infección misma. [72] En la encefalitis por herpes simple, el riesgo de una convulsión es de alrededor del 50% [72] con un alto riesgo de epilepsia posterior (hasta un 25%). [91] [92] Una forma de infección con la tenia del cerdo ( cisticercosis ), en el cerebro, se conoce como neurocisticercosis , y es la causa de hasta la mitad de los casos de epilepsia en áreas del mundo donde el parásito es común. [72] La epilepsia también puede ocurrir después de otras infecciones cerebrales como la malaria cerebral , la toxoplasmosis y la toxocariasis . [72] El consumo crónico de alcohol aumenta el riesgo de epilepsia: quienes beben seis unidades de alcohol por día tienen un riesgo 2,5 veces mayor. [72] Otros riesgos incluyen la enfermedad de Alzheimer , la esclerosis múltiple y la encefalitis autoinmune . [72] Vacunarse no aumenta el riesgo de epilepsia. [72] La desnutrición es un factor de riesgo que se observa principalmente en el mundo en desarrollo, aunque no está claro si es una causa directa o una asociación. [19] Las personas con parálisis cerebral tienen un mayor riesgo de epilepsia, y la mitad de las personas con cuadriplejia espástica y hemiplejia espástica tienen esta afección. [93]
Mecanismo
Normalmente, la actividad eléctrica cerebral no es sincrónica, ya que un gran número de neuronas normalmente no se activan al mismo tiempo, sino que lo hacen en orden a medida que las señales viajan por todo el cerebro. [2] La actividad neuronal está regulada por varios factores tanto dentro de la célula como del entorno celular. Los factores dentro de la neurona incluyen el tipo, número y distribución de canales iónicos, cambios en los receptores y cambios en la expresión genética . [94] Los factores alrededor de la neurona incluyen concentraciones de iones , plasticidad sináptica y regulación de la degradación del transmisor por las células gliales . [94] [95]
Epilepsia
Se desconoce el mecanismo exacto de la epilepsia, [96] pero se sabe poco sobre sus mecanismos celulares y de red. Sin embargo, se desconoce en qué circunstancias el cerebro cambia a la actividad de una convulsión con su sincronización excesiva . [97] [98] [99] [100]
En la epilepsia, la resistencia de las neuronas excitadoras a activarse durante este período disminuye. [2] Esto puede ocurrir debido a cambios en los canales iónicos o neuronas inhibidoras que no funcionan correctamente. [2] Esto da como resultado un área específica desde la cual pueden desarrollarse convulsiones, conocida como "foco convulsivo". [2] Otro mecanismo de la epilepsia puede ser la regulación positiva de los circuitos excitadores o la regulación negativa de los circuitos inhibidores después de una lesión en el cerebro. [2] [3] Estas epilepsias secundarias ocurren a través de procesos conocidos como epileptogénesis . [2] [3] La falla de la barrera hematoencefálica también puede ser un mecanismo causal, ya que permitiría que las sustancias en la sangre ingresen al cerebro. [101]
Convulsiones
Existen evidencias de que las convulsiones epilépticas no suelen ser un evento aleatorio. Las convulsiones suelen ser provocadas por factores (también conocidos como desencadenantes) como el estrés, el consumo excesivo de alcohol , la luz parpadeante o la falta de sueño, entre otros. El término umbral convulsivo se utiliza para indicar la cantidad de estímulo necesario para provocar una convulsión; este umbral es más bajo en la epilepsia. [97]
En las convulsiones epilépticas, un grupo de neuronas comienza a dispararse de manera anormal, excesiva [26] y sincronizada. [2] Esto da como resultado una onda de despolarización conocida como cambio despolarizante paroxístico . [102] Normalmente, después de que una neurona excitadora se dispara, se vuelve más resistente a dispararse durante un período de tiempo. [2] Esto se debe en parte al efecto de las neuronas inhibidoras, los cambios eléctricos dentro de la neurona excitadora y los efectos negativos de la adenosina . [2]
Las convulsiones focales comienzan en un área del cerebro mientras que las convulsiones generalizadas comienzan en ambos hemisferios . [30] Algunos tipos de convulsiones pueden cambiar la estructura cerebral, mientras que otras parecen tener poco efecto. [103] La gliosis , la pérdida neuronal y la atrofia de áreas específicas del cerebro están relacionadas con la epilepsia, pero no está claro si la epilepsia causa estos cambios o si estos cambios resultan en epilepsia. [103]
Las convulsiones se pueden describir en diferentes escalas, desde el nivel celular [104] hasta el cerebro entero. [105] Se trata de varios factores concomitantes que, en diferentes escalas, pueden "llevar" al cerebro a estados patológicos y desencadenar una convulsión.
Diagnóstico

El diagnóstico de epilepsia se realiza generalmente en base a la observación del inicio de la convulsión y la causa subyacente. [26] Un electroencefalograma (EEG) para buscar patrones anormales de ondas cerebrales y neuroimagen ( tomografía computarizada o resonancia magnética ) para observar la estructura del cerebro también suelen ser parte de las investigaciones iniciales. [26] Si bien a menudo se intenta determinar un síndrome epiléptico específico, no siempre es posible. [26] La monitorización por video y EEG puede ser útil en casos difíciles. [106]
Definición
La epilepsia es un trastorno del cerebro definido por cualquiera de las siguientes condiciones: [10]
- Al menos dos convulsiones no provocadas (o reflejas) que ocurren con más de 24 horas de diferencia
- Una convulsión no provocada (o refleja) y una probabilidad de convulsiones adicionales similar al riesgo general de recurrencia (al menos 60%) después de dos convulsiones no provocadas, que ocurran durante los siguientes 10 años
- Diagnóstico de un síndrome epiléptico
Además, se considera que la epilepsia está resuelta en personas que tenían un síndrome de epilepsia dependiente de la edad pero que ya han pasado esa edad o que han permanecido libres de convulsiones durante los últimos 10 años y sin tomar medicamentos anticonvulsivos durante los últimos 5 años. [10]
Esta definición de 2014 de la Liga Internacional Contra la Epilepsia [10] (ILAE) es una aclaración de la definición conceptual de la ILAE de 2005, según la cual la epilepsia es "un trastorno del cerebro caracterizado por una predisposición duradera a generar convulsiones epilépticas y por las consecuencias neurobiológicas, cognitivas, psicológicas y sociales de esta condición. La definición de epilepsia requiere la ocurrencia de al menos una convulsión epiléptica". [107] [108]
Por lo tanto, es posible superar la epilepsia o someterse a un tratamiento que haga que se resuelva, pero sin garantía de que no vuelva. En la definición, la epilepsia ahora se llama enfermedad, en lugar de trastorno. Esta fue una decisión del comité ejecutivo de la ILAE, tomada porque la palabra trastorno , si bien tal vez tenga menos estigma que enfermedad , tampoco expresa el grado de gravedad que merece la epilepsia. [10]
La definición es de naturaleza práctica y está diseñada para uso clínico. En particular, tiene como objetivo aclarar cuándo está presente una "predisposición duradera" según la definición conceptual de 2005. Los investigadores, los epidemiólogos con mentalidad estadística y otros grupos especializados pueden optar por utilizar la definición anterior o una definición de su propia invención. La ILAE considera que hacerlo es perfectamente admisible, siempre que esté claro qué definición se está utilizando. [10]
La definición de la ILAE para una convulsión requiere la comprensión de la proyección de una predisposición duradera a la generación de convulsiones epilépticas. [10] La OMS, por ejemplo, opta por utilizar simplemente la definición tradicional de dos convulsiones no provocadas. [11]
Clasificación
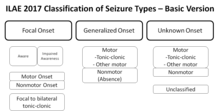
A diferencia de la clasificación de las convulsiones , que se centra en lo que sucede durante una convulsión, la clasificación de las epilepsias se centra en las causas subyacentes. Cuando una persona ingresa en el hospital después de una convulsión epiléptica, el diagnóstico da como resultado, preferentemente, la clasificación de la convulsión en sí (p. ej., tónico-clónica) y la identificación de la enfermedad subyacente (p. ej., esclerosis hipocampal ). [106] El nombre del diagnóstico que finalmente se realiza depende de los resultados diagnósticos disponibles y de las definiciones y clasificaciones aplicadas (de convulsiones y epilepsias) y su respectiva terminología.
La Liga Internacional Contra la Epilepsia (ILAE) proporcionó una clasificación de las epilepsias y síndromes epilépticos en 1989 de la siguiente manera: [109]
- Epilepsias y síndromes relacionados con la localización
- Causa desconocida (p. ej., epilepsia infantil benigna con picos centrotemporales)
- Sintomático/ criptogénico (p. ej. epilepsia del lóbulo temporal )
- Generalizado
- Causa desconocida (por ejemplo, epilepsia de ausencia infantil)
- Criptogénico o sintomático (p. ej. síndrome de Lennox-Gastaut)
- Sintomático (p. ej., encefalopatía epiléptica infantil temprana con supresión de ráfaga)
- Epilepsias y síndromes no determinados si focales o generalizados
- Con convulsiones generalizadas y focales (por ejemplo, epilepsia con puntas-ondas continuas durante el sueño de ondas lentas)
- Síndromes especiales (con convulsiones relacionadas con la situación)
- Epilepsias y síndromes relacionados con la localización
Esta clasificación fue ampliamente aceptada pero también ha sido criticada principalmente porque las causas subyacentes de la epilepsia (que son un determinante principal del curso clínico y el pronóstico) no fueron cubiertas en detalle. [110] En 2010 la Comisión de Clasificación de las Epilepsias de la ILAE abordó este tema y dividió las epilepsias en tres categorías (genética, estructural/metabólica, causa desconocida) [111] que fueron refinadas en su recomendación de 2011 en cuatro categorías y una serie de subcategorías que reflejan avances tecnológicos y científicos recientes. [112]
La ILAE ha introducido una clasificación operativa revisada de los tipos de convulsiones. [113] Permite términos más claramente entendidos y define claramente la dicotomía de inicio focal y generalizado, cuando es posible, incluso sin observar las convulsiones según la descripción del paciente o de los observadores. [114] Los cambios esenciales en la terminología son que "parcial" se llama "focal" y la conciencia se utiliza como clasificador para las convulsiones focales; según la descripción, las convulsiones focales ahora se definen como paro conductual, automatismos, variantes cognitivas, autonómicas, emocionales o hipercinéticas, mientras que las convulsiones atónicas, mioclónicas, clónicas, espasmos infantiles y tónicas pueden ser focales o generalizadas según su inicio. [114] Se eliminaron varios términos que no eran claros o consistentes en la descripción, como discognitivo, psíquico, parcial simple y complejo, mientras que "secundariamente generalizado" se reemplaza por un término más claro "convulsión tónico-clónica focal a bilateral". [114] Los nuevos tipos de convulsiones que ahora se cree que son generalizadas son la mioclonía palpebral, la mioclónica atónica, la ausencia mioclónica y la mioclónica tónico-clónica. [114] A veces es posible clasificar las convulsiones como focales o generalizadas según las características de presentación, aunque se desconozca el inicio. [114] Este sistema se basa en la clasificación de convulsiones de 1981 modificada en 2010 y es básicamente la misma con un esfuerzo por mejorar la flexibilidad y la claridad de uso para comprender mejor los tipos de convulsiones de acuerdo con el conocimiento actual. [114]- Causa desconocida (principalmente genética o presunto origen genético)
- Epilepsias puras debidas a trastornos de un solo gen
- Epilepsias puras con herencia compleja
- Sintomático (asociado con anomalías anatómicas o patológicas macroscópicas)
- Causas principalmente genéticas o de desarrollo.
- Síndromes epilépticos infantiles
- Epilepsias mioclónicas progresivas
- Síndromes neurocutáneos
- Otros trastornos neurológicos monogénicos
- Trastornos de la función cromosómica
- Anomalías del desarrollo de la estructura cerebral
- Causas mayoritariamente adquiridas
- Esclerosis del hipocampo
- Causas perinatales e infantiles
- Traumatismo, tumor o infección cerebral
- Trastornos cerebrovasculares
- Trastornos inmunológicos cerebrales
- Enfermedades degenerativas y otras enfermedades neurológicas
- Causas principalmente genéticas o de desarrollo.
- Provocada (un factor sistémico o ambiental específico es la causa predominante de las convulsiones)
- Factores provocadores
- Epilepsias reflejas
- Criptogénico (se presume naturaleza sintomática en la que no se ha identificado la causa) [112]
- Causa desconocida (principalmente genética o presunto origen genético)
Síndromes
Los casos de epilepsia pueden clasificarse en síndromes epilépticos según las características específicas que presentan. Estas características incluyen la edad en la que comienzan las convulsiones, los tipos de convulsiones, los hallazgos del EEG , entre otros. Identificar un síndrome epiléptico es útil ya que ayuda a determinar las causas subyacentes, así como también qué medicamento anticonvulsivo se debe probar. [30] [115]
La capacidad de categorizar un caso de epilepsia en un síndrome específico ocurre con mayor frecuencia en niños, ya que el inicio de las convulsiones suele ser temprano. [69] Ejemplos menos graves son la epilepsia rolándica benigna (2,8 por 100 000), la epilepsia de ausencia infantil (0,8 por 100 000) y la epilepsia mioclónica juvenil (0,7 por 100 000). [69] Los síndromes graves con disfunción cerebral difusa causada, al menos en parte, por algún aspecto de la epilepsia, también se denominan encefalopatías del desarrollo y epilépticas. Estas se asocian con convulsiones frecuentes que son resistentes al tratamiento y disfunción cognitiva, por ejemplo, el síndrome de Lennox-Gastaut (1-2 % de todas las personas con epilepsia), [116] el síndrome de Dravet (1: 15 000-40 000 en todo el mundo [117] ) y el síndrome de West (1-9: 100 000 [118] ). [119] Se cree que la genética desempeña un papel importante en las epilepsias mediante una serie de mecanismos. Se han identificado modos de herencia simples y complejos para algunas de ellas. Sin embargo, una detección exhaustiva no ha logrado identificar muchas variantes de un solo gen de gran efecto. [120] Estudios más recientes de secuenciación del exoma y el genoma han comenzado a revelar una serie de mutaciones genéticas de novo que son responsables de algunas encefalopatías epilépticas, incluidas CHD2 y SYNGAP1 [121] [122] [123] y DNM1 , GABBR2 , FASN y RYR3 . [124]
Los síndromes en los que no se identifican claramente las causas son difíciles de hacer coincidir con las categorías de la clasificación actual de la epilepsia. La categorización de estos casos se realizó de forma algo arbitraria. [112] La categoría idiopática (causa desconocida) de la clasificación de 2011 incluye síndromes en los que las características clínicas generales y/o la especificidad de la edad apuntan firmemente a una presunta causa genética. [112] Algunos síndromes de epilepsia infantil se incluyen en la categoría de causa desconocida en la que la causa se presume genética, por ejemplo, la epilepsia rolándica benigna. [112] Los síndromes clínicos en los que la epilepsia no es la característica principal (por ejemplo, el síndrome de Angelman) se categorizaron como sintomáticos , pero se argumentó que se incluirían dentro de la categoría idiopática . [112] La clasificación de las epilepsias y, en particular, de los síndromes de epilepsia cambiará con los avances en la investigación. [112]
Pruebas
Un electroencefalograma (EEG) puede ayudar a mostrar la actividad cerebral sugestiva de un mayor riesgo de convulsiones. Solo se recomienda para aquellos que probablemente hayan tenido una convulsión epiléptica en función de los síntomas. En el diagnóstico de la epilepsia, el electroencefalograma puede ayudar a distinguir el tipo de convulsión o síndrome presente. [125] En los niños, por lo general, solo se necesita después de una segunda convulsión, a menos que lo especifique un especialista. No se puede utilizar para descartar el diagnóstico y puede ser falso positivo en aquellos que no tienen la afección. [125] En ciertas situaciones, puede ser útil realizar el EEG mientras el individuo afectado está durmiendo o privado de sueño. [106]
Se recomiendan las imágenes diagnósticas mediante tomografía computarizada y resonancia magnética después de una primera convulsión no febril para detectar problemas estructurales en el cerebro y sus alrededores. [106] La resonancia magnética es generalmente una mejor prueba de diagnóstico por imágenes, excepto cuando se sospecha sangrado, para lo cual la tomografía computarizada es más sensible y está más disponible. [20] Si alguien acude a la sala de emergencias con una convulsión pero vuelve a la normalidad rápidamente, las pruebas de diagnóstico por imágenes pueden realizarse en un momento posterior. [20] Si una persona tiene un diagnóstico previo de epilepsia con imágenes previas, generalmente no es necesario repetir las imágenes incluso si hay convulsiones posteriores. [106] [126]
En los adultos, es importante realizar pruebas de electrolitos, glucosa en sangre y niveles de calcio para descartar problemas con estas como causas. [106] Un electrocardiograma puede descartar problemas con el ritmo del corazón. [106] Una punción lumbar puede ser útil para diagnosticar una infección del sistema nervioso central, pero no es necesaria de manera rutinaria. [20] En los niños, pueden requerirse pruebas adicionales, como bioquímica de orina y análisis de sangre en busca de trastornos metabólicos . [106] [127] Junto con el EEG y la neuroimagen, las pruebas genéticas se están convirtiendo en una de las técnicas de diagnóstico más importantes para la epilepsia, ya que se puede lograr un diagnóstico en una proporción relevante de casos con epilepsias graves, tanto en niños como en adultos. [128] Para aquellos con pruebas genéticas negativas, en algunos puede ser importante repetir o volver a analizar los estudios genéticos previos después de 2 a 3 años. [129]
Un nivel alto de prolactina en sangre dentro de los primeros 20 minutos posteriores a una convulsión puede ser útil para ayudar a confirmar una convulsión epiléptica en lugar de una convulsión psicógena no epiléptica . [130] [131] El nivel de prolactina sérica es menos útil para detectar convulsiones focales. [132] Si es normal, todavía es posible una convulsión epiléptica [131] y una prolactina sérica no separa las convulsiones epilépticas del síncope. [133] No se recomienda como parte rutinaria del diagnóstico de la epilepsia. [106]
Diagnóstico diferencial
El diagnóstico de la epilepsia puede ser difícil. Una serie de otras afecciones pueden presentar signos y síntomas muy similares a las convulsiones, incluyendo síncope , hiperventilación , migrañas, narcolepsia , ataques de pánico y convulsiones psicógenas no epilépticas (CNEP). [134] [135] En particular, el síncope puede ir acompañado de un breve episodio de convulsiones. [136] La epilepsia del lóbulo frontal nocturna , a menudo mal diagnosticada como pesadillas, se consideraba una parasomnia , pero más tarde se identificó como un síndrome epiléptico. [137] Los ataques del trastorno del movimiento discinesia paroxística pueden confundirse con convulsiones epilépticas. [138] La causa de un ataque de caída puede ser, entre muchas otras, una convulsión atónica. [135]
Los niños pueden tener conductas que se confunden fácilmente con ataques epilépticos, pero que no lo son. Estas incluyen espasmos del sollozo , enuresis , terrores nocturnos , tics y ataques de escalofríos . [135] El reflujo gastroesofágico puede causar arqueamiento de la espalda y torsión de la cabeza hacia un lado en los bebés, lo que puede confundirse con ataques tónico-clónicos. [135]
El diagnóstico erróneo es frecuente (ocurre en alrededor del 5 al 30% de los casos). [26] Diferentes estudios han demostrado que en muchos casos los ataques similares a convulsiones en la epilepsia aparentemente resistente al tratamiento tienen una causa cardiovascular. [136] [139] Aproximadamente el 20% de las personas atendidas en clínicas de epilepsia tienen CPNE [20] y de las que tienen CPNE, aproximadamente el 10% también tiene epilepsia; [140] separar los dos basándose solo en el episodio de convulsión sin más pruebas es a menudo difícil. [140]
Prevención
Si bien muchos casos no se pueden prevenir, los esfuerzos para reducir las lesiones en la cabeza, [7] brindar una buena atención en el momento del nacimiento y reducir los parásitos ambientales como la tenia del cerdo pueden ser eficaces. [31] Los esfuerzos en una parte de América Central para reducir las tasas de tenia del cerdo resultaron en una disminución del 50% en nuevos casos de epilepsia. [19] El Nadi Shodhana Pranayama basado en yoga, también conocido como respiración nasal alternada, puede tener un impacto positivo en el sistema nervioso y ayudar a controlar los trastornos convulsivos. El ejercicio regular ayuda a equilibrar la función cerebral al proporcionarle oxígeno al cuerpo y eliminar el dióxido de carbono y las toxinas de la sangre. [141]
Complicaciones
La epilepsia puede ser peligrosa cuando las convulsiones se producen en determinados momentos. El riesgo de ahogarse o de sufrir una colisión con un vehículo de motor es mayor. También se ha descubierto que las personas con epilepsia tienen más probabilidades de tener problemas psicológicos. [142] Otras complicaciones incluyen neumonía por aspiración y dificultad para aprender. [143]
Gestión

La epilepsia generalmente se trata con medicación diaria una vez que se ha producido una segunda convulsión, [26] [106] mientras que la medicación puede iniciarse después de la primera convulsión en aquellos con alto riesgo de convulsiones posteriores. [106] Puede ser útil apoyar la autogestión de la enfermedad por parte de las personas . [144] En los casos resistentes a los fármacos se pueden considerar diferentes opciones de tratamiento , incluidas dietas especiales, la implantación de un neuroestimulador o neurocirugía .
Primeros auxilios
Poner a las personas con una convulsión tónico-clónica activa de lado y en posición de recuperación ayuda a evitar que los líquidos entren en los pulmones. [145] No se recomienda introducir los dedos, un bloque de mordida o un depresor de lengua en la boca, ya que podría provocar vómitos en la persona o provocar que el rescatador sea mordido. [28] [145] Se deben tomar medidas para evitar más autolesiones. [28] Por lo general, no se necesitan precauciones para la columna vertebral . [145]
Si una convulsión dura más de 5 minutos o si hay más de dos convulsiones en 5 minutos sin un retorno a un nivel normal de conciencia entre ellas, se considera una emergencia médica conocida como estado epiléptico . [106] [146] Esto puede requerir ayuda médica para mantener la vía aérea abierta y protegida ; [106] una vía aérea nasofaríngea puede ser útil para esto. [145] En casa, la medicación inicial recomendada para la convulsión de larga duración es midazolam colocado en la nariz o la boca. [147] El diazepam también se puede usar por vía rectal . [147] En el hospital, se prefiere el lorazepam intravenoso. [106]
Si dos dosis de benzodiazepinas no son efectivas, se recomiendan otros medicamentos como la fenitoína . [106] El estado epiléptico convulsivo que no responde al tratamiento inicial generalmente requiere ingreso en la unidad de cuidados intensivos y tratamiento con agentes más fuertes como infusión de midazolam, ketamina, tiopentona o propofol. [106] La mayoría de las instituciones tienen una vía o protocolo preferido para ser utilizado en una emergencia convulsiva como el estado epiléptico. [106] Se ha descubierto que estos protocolos son efectivos para reducir el tiempo de administración del tratamiento. [106]
Medicamentos

El tratamiento principal de la epilepsia son los anticonvulsivos, posiblemente durante toda la vida de la persona. [26] La elección del anticonvulsivo se basa en el tipo de convulsión, el síndrome epiléptico, otros medicamentos utilizados, otros problemas de salud y la edad y el estilo de vida de la persona. [147] Se recomienda un solo medicamento inicialmente; [148] si este no es eficaz, se recomienda cambiar a otro solo medicamento. [106] Se recomiendan dos medicamentos a la vez solo si un solo medicamento no funciona. [106] En aproximadamente la mitad, el primer agente es eficaz; un segundo agente único ayuda en aproximadamente el 13% y un tercero o dos agentes al mismo tiempo pueden ayudar a un 4% adicional. [149] Aproximadamente el 30% de las personas continúan teniendo convulsiones a pesar del tratamiento anticonvulsivo. [7]
Hay una serie de medicamentos disponibles, incluidos la fenitoína, la carbamazepina y el valproato . La evidencia sugiere que la fenitoína, la carbamazepina y el valproato pueden ser igualmente eficaces tanto en las convulsiones focales como en las generalizadas. [150] [151] La carbamazepina de liberación controlada parece funcionar tan bien como la carbamazepina de liberación inmediata y puede tener menos efectos secundarios . [152] [153] En el Reino Unido, la carbamazepina o la lamotrigina se recomiendan como tratamiento de primera línea para las convulsiones focales, y el levetiracetam y el valproato como segunda línea debido a problemas de costo y efectos secundarios. [106] [154] El valproato se recomienda como tratamiento de primera línea para las convulsiones generalizadas y la lamotrigina como segunda línea. [106] En aquellos con convulsiones de ausencia, se recomiendan etosuximida o valproato; el valproato es particularmente eficaz en las convulsiones mioclónicas y las convulsiones tónicas o atónicas. [106] Si las convulsiones están bien controladas con un tratamiento particular, generalmente no es necesario controlar rutinariamente los niveles de medicamento en la sangre. [106]
El anticonvulsivo menos costoso es el fenobarbital , cuyo precio ronda los 5 dólares al año. [19] La Organización Mundial de la Salud lo recomienda como medicamento de primera línea en el mundo en desarrollo y allí se utiliza habitualmente. [155] [156] Sin embargo, el acceso puede ser difícil, ya que algunos países lo etiquetan como un fármaco controlado . [19]
Los efectos adversos de los medicamentos se informan en el 10% al 90% de las personas, dependiendo de cómo y de quién se recopilan los datos. [157] La mayoría de los efectos adversos están relacionados con la dosis y son leves. [157] Algunos ejemplos incluyen cambios de humor, somnolencia o inestabilidad en la marcha. [157] Ciertos medicamentos tienen efectos secundarios que no están relacionados con la dosis, como erupciones cutáneas, toxicidad hepática o supresión de la médula ósea . [157] Hasta una cuarta parte de las personas interrumpen el tratamiento debido a efectos adversos. [157] Algunos medicamentos se asocian con defectos de nacimiento cuando se usan durante el embarazo. [106] Se ha informado que muchos de los medicamentos de uso común, como valproato, fenitoína, carbamazepina, fenobarbital y gabapentina, causan un mayor riesgo de defectos de nacimiento, [158] especialmente cuando se usan durante el primer trimestre . [159] A pesar de esto, el tratamiento a menudo se continúa una vez que es eficaz, porque se cree que el riesgo de epilepsia no tratada es mayor que el riesgo de los medicamentos. [159] Entre los medicamentos antiepilépticos, el levetiracetam y la lamotrigina parecen tener el menor riesgo de causar defectos de nacimiento. [158]
En algunas personas que no han tenido convulsiones durante dos a cuatro años, puede ser razonable suspender la medicación de forma gradual; sin embargo, alrededor de un tercio de las personas sufren una recurrencia, con mayor frecuencia durante los primeros seis meses. [106] [160] La suspensión es posible en aproximadamente el 70% de los niños y el 60% de los adultos. [31] Por lo general, no es necesario medir los niveles de medicación en aquellas personas cuyas convulsiones están bien controladas. [126]
Cirugía
La cirugía de la epilepsia debe considerarse para cualquier persona con epilepsia que sea refractaria al tratamiento médico. [16] Los pacientes son evaluados caso por caso en centros que están familiarizados y tienen experiencia en la cirugía de la epilepsia. [16] Los resultados de una revisión sistemática de 2023 encontraron que las intervenciones quirúrgicas para niños de 1 a 36 meses con epilepsia resistente a los medicamentos pueden conducir a una reducción significativa de las convulsiones o a la liberación de las mismas, especialmente cuando otros tratamientos han fallado. [161] La cirugía de la epilepsia puede ser una opción para las personas con convulsiones focales que siguen siendo un problema a pesar de otros tratamientos. [162] [163] Estos otros tratamientos incluyen al menos una prueba de dos o tres medicamentos. [164] El objetivo de la cirugía ha sido el control total de las convulsiones. [165] Sin embargo, la mayoría de los médicos creen que incluso la cirugía paliativa, en la que se reduce significativamente la carga de las convulsiones, puede ayudar a lograr un progreso en el desarrollo o la reversión del estancamiento del desarrollo en niños con epilepsia resistente a los medicamentos y esto puede lograrse en el 60-70% de los casos. [164] Los procedimientos comunes incluyen la extirpación del hipocampo a través de una resección del lóbulo temporal anterior, la extirpación de tumores y la extirpación de partes del neocórtex . [164] Algunos procedimientos como la callosotomía se intentan en un esfuerzo por disminuir la cantidad de convulsiones en lugar de curar la afección. [164] Después de la cirugía, los medicamentos pueden retirarse lentamente en muchos casos. [164] [162]
Neuroestimulación
La neuroestimulación mediante la implantación de prótesis neurocibernéticas puede ser otra opción en aquellos que no son candidatos a la cirugía, proporcionando estimulación eléctrica pulsátil crónica de regiones nerviosas o cerebrales específicas, junto con la atención estándar. [106] Se han utilizado tres tipos en aquellos que no responden a los medicamentos: estimulación del nervio vago (VNS) , estimulación talámica anterior y estimulación reactiva de circuito cerrado (RNS). [5] [166] [167]
Estimulación del nervio vago
La modulación no farmacológica de los neurotransmisores a través de la estimulación sexual de alto nivel (h-VNS) puede reducir la frecuencia de las convulsiones en niños y adultos que no responden a la terapia médica y/o quirúrgica, en comparación con la estimulación sexual de bajo nivel (l-VNS). [167] En una revisión Cochrane de 2022 de cuatro ensayos controlados aleatorizados , con una certeza moderada de la evidencia, las personas que recibieron tratamiento con h-VNS tenían un 73 % más de probabilidades (13 % más de probabilidades a 164 % más de probabilidades) de experimentar una reducción en la frecuencia de las convulsiones de al menos el 50 % (el umbral mínimo definido para la respuesta clínica individual). [167] Potencialmente, 249 (163 a 380) por cada 1000 personas con epilepsia resistente a los medicamentos pueden lograr una reducción del 50 % en las convulsiones después de la h-VNS, lo que beneficia a 105 por cada 1000 personas adicionales en comparación con la l-VNS. [167]
Este resultado estuvo limitado por la cantidad de estudios disponibles y la calidad de un ensayo en particular, en el que tres personas recibieron l-VNS por error. Un análisis de sensibilidad sugirió que, en el mejor de los casos, la probabilidad de respuesta clínica a h-VNS podría ser un 91 % (27 % a 189 %) mayor que en aquellos que recibieron l-VNS. En el peor de los casos, la probabilidad de respuesta clínica a h-VNS todavía era un 61 % mayor (7 % mayor a 143 % mayor) que en aquellos que recibieron l-VNS. [167]
A pesar del beneficio potencial del tratamiento con h-VNS, la revisión Cochrane también encontró que el riesgo de varios efectos adversos era mayor que en quienes recibían l-VNS. Hubo certeza moderada de evidencia de que el riesgo de alteración de la voz o ronquera puede ser 2,17 (1,49 a 3,17) veces mayor que en las personas que recibían l-VNS. El riesgo de disnea también fue 2,45 (1,07 a 5,60) veces mayor que en los receptores de l-VNS, aunque el bajo número de eventos y estudios significó que la certeza de la evidencia fue baja. El riesgo de síntomas de rebote-abstinencia, tos, dolor y parestesia no fue claro. [167]
Dieta
Hay evidencia prometedora de que una dieta cetogénica (alta en grasas, baja en carbohidratos , adecuada en proteínas ) disminuye la cantidad de convulsiones y elimina las convulsiones en algunos; sin embargo, es necesaria más investigación. [6] Una revisión sistemática de la literatura de 2022 ha encontrado alguna evidencia que respalda que una dieta cetogénica o una dieta Atkins modificada puede ser útil en el tratamiento de la epilepsia en algunos bebés. [168] Este tipo de dietas pueden ser beneficiosas para los niños con epilepsia resistente a los medicamentos; el uso para adultos sigue siendo incierto. [6] Los efectos adversos notificados con mayor frecuencia fueron vómitos, estreñimiento y diarrea. [6] No está claro por qué funciona esta dieta. [169] En personas con enfermedad celíaca o sensibilidad al gluten no celíaca y calcificaciones occipitales, una dieta sin gluten puede disminuir la frecuencia de las convulsiones. [90]
Otro
La terapia de evitación consiste en minimizar o eliminar los desencadenantes. Por ejemplo, las personas sensibles a la luz pueden tener éxito utilizando un televisor pequeño, evitando los videojuegos o usando gafas oscuras. [170] La biorretroalimentación operante basada en las ondas del EEG tiene cierto apoyo en aquellas personas que no responden a los medicamentos. [171] Sin embargo, los métodos psicológicos no deben utilizarse para reemplazar los medicamentos. [106]
Se ha propuesto que el ejercicio podría ser útil para prevenir las convulsiones, [172] con algunos datos que respaldan esta afirmación. [173] Algunos perros, comúnmente conocidos como perros de convulsiones , pueden ayudar durante o después de una convulsión. [174] [175] No está claro si los perros tienen la capacidad de predecir las convulsiones antes de que ocurran. [176]
Hay evidencia de calidad moderada que apoya el uso de intervenciones psicológicas junto con otros tratamientos para la epilepsia. [177] Esto puede mejorar la calidad de vida, mejorar el bienestar emocional y reducir la fatiga en adultos y adolescentes. [177] Las intervenciones psicológicas también pueden mejorar el control de las convulsiones en algunas personas al promover la autogestión y la adherencia. [177]
Como terapia complementaria en aquellos que no están bien controlados con otros medicamentos, el cannabidiol parece ser útil en algunos niños. [178] [179] En 2018, la FDA aprobó este producto para el síndrome de Lennox-Gastaut y el síndrome de Dravet. [180]
Hay algunos estudios sobre el uso de dexametasona para el tratamiento exitoso de convulsiones resistentes a medicamentos tanto en adultos como en niños. [181]
Medicina alternativa
La medicina alternativa, incluida la acupuntura , [182] las vitaminas de rutina , [183] y el yoga , [184] no tienen evidencia confiable que respalde su uso en la epilepsia. La melatonina , a partir de 2016 [actualizar], no está respaldada por evidencia suficiente. [185] Los ensayos fueron de mala calidad metodológica y no fue posible extraer conclusiones definitivas. [185]
Se ha informado que varios suplementos (con evidencias de distinta fiabilidad) son útiles para la epilepsia resistente a los fármacos. Entre ellos se incluyen dosis altas de Omega-3, berberina, miel de Manuka, hongos reishi y melena de león, curcumina [186] , vitamina E, coenzima Q-10 y resveratrol. La razón por la que estos pueden funcionar (en teoría) es que reducen la inflamación o el estrés oxidativo, dos de los principales mecanismos que contribuyen a la epilepsia [187] .
Anticoncepción y embarazo
Las mujeres en edad fértil, incluidas aquellas con epilepsia, corren el riesgo de embarazos no deseados si no utilizan un método anticonceptivo eficaz . [188] Las mujeres con epilepsia pueden experimentar un aumento temporal en la frecuencia de las convulsiones cuando comienzan a usar anticoncepción hormonal . [188]
Algunos medicamentos anticonvulsivos interactúan con las enzimas del hígado y hacen que los fármacos de la anticoncepción hormonal se descompongan más rápidamente. Estos fármacos inductores de enzimas hacen que la anticoncepción hormonal sea menos efectiva, y esto es particularmente peligroso si el medicamento anticonvulsivo está asociado con defectos de nacimiento. [189] Los medicamentos anticonvulsivos inductores de enzimas potentes incluyen carbamazepina , acetato de eslicarbazepina , oxcarbazepina , fenobarbital , fenitoína , primidona y rufinamida . Los medicamentos perampanel y topiramato pueden ser inductores de enzimas en dosis más altas. [190] Por el contrario, la anticoncepción hormonal puede reducir la cantidad del medicamento anticonvulsivo lamotrigina que circula en el cuerpo, haciéndolo menos efectivo. [188] La tasa de fracaso de los anticonceptivos orales, cuando se usan correctamente, es del 1%, pero aumenta a entre el 3 y el 6% en mujeres con epilepsia. [189] En general, los dispositivos intrauterinos (DIU) son los preferidos para las mujeres con epilepsia que no tienen intención de quedar embarazadas. [188]
Las mujeres con epilepsia, especialmente si tienen otras afecciones médicas, pueden tener una probabilidad ligeramente menor, pero aún alta, de quedar embarazadas. [188] Las mujeres con infertilidad tienen aproximadamente la misma probabilidad de éxito con la fertilización in vitro u otras formas de tecnología de reproducción asistida que las mujeres sin epilepsia. [188] Puede haber un mayor riesgo de pérdida del embarazo . [188]
Una vez que se queda embarazada, existen dos preocupaciones principales relacionadas con el embarazo . La primera preocupación es el riesgo de convulsiones durante el embarazo, y la segunda preocupación es que los medicamentos anticonvulsivos pueden provocar defectos de nacimiento . [158] La mayoría de las mujeres con epilepsia deben continuar el tratamiento con medicamentos anticonvulsivos, y el objetivo del tratamiento es equilibrar la necesidad de prevenir las convulsiones con la necesidad de prevenir los defectos de nacimiento inducidos por los medicamentos. [188] [191]
El embarazo no parece cambiar mucho la frecuencia de las convulsiones. [188] Sin embargo, cuando ocurren convulsiones, pueden causar algunas complicaciones durante el embarazo, como partos prematuros o bebés que nacen más pequeños de lo normal . [188]
Todos los embarazos tienen un riesgo de defectos congénitos, por ejemplo, debido al tabaquismo durante el embarazo . [188] Además de este nivel típico de riesgo, algunos medicamentos anticonvulsivos aumentan significativamente el riesgo de defectos congénitos y restricción del crecimiento intrauterino , así como trastornos del desarrollo , neurocognitivos y del comportamiento . [191] La mayoría de las mujeres con epilepsia reciben un tratamiento seguro y eficaz y tienen hijos típicos y sanos. [191] Los riesgos más altos están asociados con medicamentos anticonvulsivos específicos, como el ácido valproico y la carbamazepina, y con dosis más altas. [158] [188] La suplementación con ácido fólico , como a través de vitaminas prenatales , redujo el riesgo. [188] Planificar los embarazos con anticipación brinda a las mujeres con epilepsia la oportunidad de cambiar a un programa de tratamiento de menor riesgo y dosis reducidas del medicamento. [188]
Aunque los medicamentos anticonvulsivos se pueden encontrar en la leche materna , las mujeres con epilepsia pueden amamantar a sus bebés y los beneficios generalmente superan los riesgos. [188]
Pronóstico

La epilepsia no suele curarse, pero la medicación puede controlar las convulsiones de forma eficaz en aproximadamente el 70% de los casos. [7] De las personas con convulsiones generalizadas, más del 80% se pueden controlar bien con medicamentos, mientras que esto es cierto solo en el 50% de las personas con convulsiones focales. [5] Un predictor del resultado a largo plazo es el número de convulsiones que ocurren en los primeros seis meses. [26] Otros factores que aumentan el riesgo de un mal resultado incluyen poca respuesta al tratamiento inicial, convulsiones generalizadas, antecedentes familiares de epilepsia, problemas psiquiátricos y ondas en el EEG que representan actividad epileptiforme generalizada. [192] Según la ILAE, la epilepsia se considera resuelta si un individuo con epilepsia no tiene convulsiones durante 10 años y no toma anticonvulsivos durante 5 años. [193]
En el mundo en desarrollo, el 75% de las personas no reciben tratamiento o no reciben el tratamiento adecuado. [31] En África, el 90% no recibe tratamiento. [31] Esto se debe en parte a que no se dispone de medicamentos adecuados o estos son demasiado caros. [31]
Mortalidad
Las personas con epilepsia pueden tener un mayor riesgo de muerte prematura en comparación con aquellas que no padecen esta afección. [194] Se estima que este riesgo es entre 1,6 y 4,1 veces mayor que el de la población general. [195] El mayor aumento de mortalidad por epilepsia se da entre los ancianos. [195] Las personas con epilepsia debido a una causa desconocida tienen un aumento relativamente bajo del riesgo. [195]
La mortalidad a menudo está relacionada con la causa subyacente de las convulsiones, el estado epiléptico, el suicidio, el trauma y la muerte súbita inesperada en la epilepsia (SUDEP). [194] La muerte por estado epiléptico se debe principalmente a un problema subyacente en lugar de a la omisión de dosis de medicamentos. [194] El riesgo de suicidio es entre dos y seis veces mayor en las personas con epilepsia; [196] [197] la causa de esto no está clara. [196] La SUDEP parece estar parcialmente relacionada con la frecuencia de las convulsiones tónico-clónicas generalizadas [198] y representa aproximadamente el 15% de las muertes relacionadas con la epilepsia; [192] no está claro cómo disminuir su riesgo. [198] Los factores de riesgo de SUDEP incluyen convulsiones tónico-clónicas generalizadas nocturnas, convulsiones, dormir solo y epilepsia médicamente intratable. [199]
En el Reino Unido, se estima que entre el 40% y el 60% de las muertes son posiblemente prevenibles. [26] En el mundo en desarrollo, muchas muertes se deben a una epilepsia no tratada que provoca caídas o estado epiléptico. [19]
Epidemiología
La epilepsia es uno de los trastornos neurológicos graves más comunes [200] que afecta a unos 50 millones de personas en 2021. [actualizar][ 8] [201] Afecta al 1% de la población a los 20 años y al 3% a los 75 años. [17] Es más común en hombres que en mujeres y la diferencia general es pequeña. [19] [69] La mayoría de las personas con el trastorno (80%) pertenecen a poblaciones de bajos ingresos [202] o al mundo en desarrollo . [31]
La prevalencia estimada de epilepsia activa (a partir de 2012 [actualizar]) está en el rango de 3 a 10 por 1000, y se define como epilepsia activa a alguien con epilepsia que ha tenido al menos una convulsión no provocada en los últimos cinco años. [69] [203] La epilepsia comienza cada año en 40 a 70 por 100 000 en los países desarrollados y en 80 a 140 por 100 000 en los países en desarrollo. [31] La pobreza es un riesgo e incluye tanto ser de un país pobre como ser pobre en relación con otros dentro del propio país. [19] En el mundo desarrollado, la epilepsia comienza más comúnmente en los jóvenes o en los ancianos. [19] En el mundo en desarrollo, su aparición es más común en niños mayores y adultos jóvenes debido a las mayores tasas de trauma y enfermedades infecciosas. [19] En los países desarrollados, el número de casos al año ha disminuido en niños y ha aumentado entre los ancianos entre los años 1970 y 2003. [203] Esto se ha atribuido en parte a una mejor supervivencia después de los accidentes cerebrovasculares en los ancianos. [69]
Historia

Los registros médicos más antiguos muestran que la epilepsia ha estado afectando a las personas al menos desde el comienzo de la historia registrada. [204] A lo largo de la historia antigua , se pensó que la condición era de causa espiritual. [204] La descripción más antigua del mundo de una convulsión epiléptica proviene de un texto en acadio (un idioma usado en la antigua Mesopotamia ) y fue escrito alrededor del 2000 a. C. [24] La persona descrita en el texto fue diagnosticada como bajo la influencia de un dios de la luna y se sometió a un exorcismo . [24] Las convulsiones epilépticas se enumeran en el Código de Hammurabi ( c. 1790 a. C. ) como motivo por el cual un esclavo comprado puede ser devuelto para un reembolso, [24] y el Papiro de Edwin Smith ( c. 1700 a. C. ) describe casos de individuos con convulsiones epilépticas. [24]
El registro detallado más antiguo conocido de la condición en sí se encuentra en el Sakikku , un texto médico cuneiforme babilónico de 1067-1046 a. C. [204] Este texto proporciona signos y síntomas, detalla el tratamiento y los resultados probables, [24] y describe muchas características de los diferentes tipos de convulsiones. [204] Como los babilonios no tenían un conocimiento biomédico de la naturaleza de la epilepsia, atribuyeron las convulsiones a la posesión de espíritus malignos y pidieron que se tratara la condición a través de medios espirituales. [204] Alrededor del 900 a. C., Punarvasu Atreya describió la epilepsia como pérdida de conciencia; [205] esta definición se trasladó al texto ayurvédico de Charaka Samhita ( c. 400 a. C. ). [206]
Los antiguos griegos tenían puntos de vista contradictorios sobre la condición. Pensaban en la epilepsia como una forma de posesión espiritual, pero también asociaban la condición con el genio y lo divino. Uno de los nombres que le dieron fue la enfermedad sagrada ( griego antiguo : ἠ ἱερὰ νόσος ). [24] [207] La epilepsia aparece dentro de la mitología griega: está asociada con las diosas lunares Selene y Artemisa , que afligían a quienes las molestaban. Los griegos pensaban que figuras importantes como Julio César y Hércules tenían la condición. [24] La notable excepción a esta visión divina y espiritual fue la de la escuela de Hipócrates . En el siglo V a. C., Hipócrates rechazó la idea de que la condición fuera causada por espíritus. En su obra histórica Sobre la enfermedad sagrada , propuso que la epilepsia no era de origen divino y, en cambio, era un problema médicamente tratable que se originaba en el cerebro. [24] [204] Acusó a los de atribuir una causa sagrada a la condición de difundir la ignorancia a través de una creencia en la magia supersticiosa. [24] Hipócrates propuso que la herencia era importante como causa, describió peores resultados si la condición se presenta a una edad temprana e hizo notar las características físicas, así como la vergüenza social asociada con ella. [24] En lugar de referirse a ella como la enfermedad sagrada , utilizó el término gran enfermedad , dando lugar al término moderno grand mal , utilizado para las convulsiones tónico-clónicas. [24] A pesar de su trabajo que detalla los orígenes físicos de la condición, su punto de vista no fue aceptado en ese momento. [204] Los espíritus malignos continuaron siendo culpados hasta al menos el siglo XVII. [204]
En la antigua Roma, la gente no comía ni bebía con la misma cerámica que usaba alguien afectado. [208] La gente de la época escupía en su pecho creyendo que esto evitaría que el problema los afectara. [208] Según Apuleyo y otros médicos antiguos, para detectar la epilepsia, era común encender un trozo de gagates , cuyo humo desencadenaría la convulsión. [209] Ocasionalmente se usaba un torno de alfarero giratorio, tal vez una referencia a la epilepsia fotosensible . [210]
En la mayoría de las culturas, las personas con epilepsia han sido estigmatizadas, rechazadas o incluso encarceladas. Incluso en la segunda mitad del siglo XX, en Tanzania y otras partes de África, la epilepsia se asociaba con la posesión por espíritus malignos, la brujería o el envenenamiento y muchos creían que era contagiosa. [211] En la Salpêtrière , la cuna de la neurología moderna, Jean-Martin Charcot encontró a personas con epilepsia junto a enfermos mentales, personas con sífilis crónica y criminales locos. [212] En la antigua Roma, la epilepsia se conocía como morbus comitialis o "enfermedad del salón de actos" y se consideraba una maldición de los dioses. En el norte de Italia, la epilepsia se conocía tradicionalmente como la enfermedad de San Valentín. [213] Al menos en la década de 1840 en los Estados Unidos de América, la epilepsia era conocida como la enfermedad de las caídas o los ataques de caída , y era considerada una forma de locura médica . [214] Alrededor del mismo período de tiempo, la epilepsia era conocida en Francia como haut-mal (lit. " gran mal ") , mal-de terre (lit. " enfermedad de la tierra ") , mal de Saint Jean (lit. " enfermedad de San Juan" ) , mal des enfans (lit. " enfermedad de los niños ") y mal-caduc (lit. " enfermedad de las caídas ") . [214] Los pacientes de epilepsia en Francia también eran conocidos como tombeurs (lit. " personas que se caen ") , debido a las convulsiones y la pérdida de conciencia en un episodio epiléptico. [214]
A mediados del siglo XIX se introdujo el primer medicamento anticonvulsivo eficaz, el bromuro . [157] El primer tratamiento moderno, el fenobarbital, se desarrolló en 1912, y la fenitoína empezó a utilizarse en 1938. [215]
Sociedad y cultura
Estigma
El estigma social es una experiencia común, en todo el mundo, para aquellos con epilepsia. [11] [216] Puede afectar a las personas económica, social y culturalmente. [216] En India y China, la epilepsia puede usarse como justificación para negar el matrimonio. [31] La gente en algunas áreas todavía cree que aquellos con epilepsia están malditos . [19] En partes de África, como Tanzania y Uganda , se afirma que la epilepsia está asociada con la posesión por espíritus malignos, la brujería o el envenenamiento y muchos creen incorrectamente que es contagiosa . [211] [19] Antes de 1971 en el Reino Unido, la epilepsia se consideraba motivo de anulación del matrimonio. [31] El estigma puede dar lugar a que algunas personas con epilepsia nieguen haber tenido alguna vez convulsiones. [69]
Ciencias económicas
Las convulsiones tienen un coste económico directo de unos mil millones de dólares en Estados Unidos. [20] La epilepsia tuvo un coste económico en Europa de unos 15.500 millones de euros en 2004. [26] En la India, se calcula que la epilepsia tiene un coste de 1.700 millones de dólares estadounidenses o el 0,5% del PIB. [31] Es la causa de aproximadamente el 1% de las visitas a urgencias (el 2% en el caso de los servicios de urgencias pediátricas) en Estados Unidos. [217]
Vehículos
Las personas con epilepsia tienen aproximadamente el doble de riesgo de verse involucradas en una colisión de vehículos de motor y, por lo tanto, en muchas áreas del mundo no se les permite conducir o solo pueden conducir si se cumplen ciertas condiciones. [23] Se ha sugerido que el retraso en el diagnóstico es una causa de algunas colisiones de vehículos de motor potencialmente evitables, ya que al menos un estudio mostró que la mayoría de los accidentes de vehículos de motor ocurrieron en personas con convulsiones no motoras no diagnosticadas en comparación con aquellos con convulsiones motoras al inicio de la epilepsia. [218] En algunos lugares, los médicos están obligados por ley a informar si una persona ha tenido una convulsión al organismo de licencias, mientras que en otros el requisito es solo que alienten a la persona en cuestión a informarlo él mismo. [23] Los países que requieren informes médicos incluyen Suecia, Austria, Dinamarca y España. [23] Los países que requieren que la persona informe incluyen el Reino Unido y Nueva Zelanda, y los médicos pueden informar si creen que la persona aún no lo ha hecho. [23] En Canadá, Estados Unidos y Australia, los requisitos sobre informes varían según la provincia o el estado. [23] Si las convulsiones están bien controladas, la mayoría cree que es razonable permitir conducir. [219] El tiempo que una persona debe estar libre de convulsiones antes de poder conducir varía según el país. [219] Muchos países exigen que pase de uno a tres años sin convulsiones. [219] En los Estados Unidos, el tiempo necesario sin convulsiones lo determina cada estado y es de entre tres meses y un año. [219]
A las personas que padecen epilepsia o convulsiones generalmente se les niega la licencia de piloto. [220]
- En Canadá, si una persona no ha tenido más de una convulsión, se le puede considerar después de cinco años para una licencia limitada si todas las demás pruebas son normales. [221] También se puede considerar a aquellas personas con convulsiones febriles y convulsiones relacionadas con drogas. [221]
- En los Estados Unidos, la Administración Federal de Aviación no permite que las personas con epilepsia obtengan una licencia de piloto comercial. [222] En raras ocasiones, se pueden hacer excepciones para personas que han tenido una convulsión aislada o convulsiones febriles y han permanecido libres de convulsiones hasta la edad adulta sin medicación. [223]
- En el Reino Unido, una licencia de piloto privado nacional completa requiere los mismos estándares que una licencia de conducir profesional. [224] Esto requiere un período de diez años sin convulsiones sin tomar medicamentos. [225] Aquellos que no cumplen este requisito pueden adquirir una licencia restringida si no sufren convulsiones durante cinco años. [224]
Organizaciones de apoyo
Existen organizaciones que brindan apoyo a las personas y familias afectadas por la epilepsia. La campaña Out of the Shadows , un esfuerzo conjunto de la Organización Mundial de la Salud, la ILAE y la Oficina Internacional para la Epilepsia , brinda ayuda a nivel internacional. [31] En los Estados Unidos, la Fundación para la Epilepsia es una organización nacional que trabaja para aumentar la aceptación de las personas con el trastorno, su capacidad para funcionar en la sociedad y promover la investigación para una cura. [226] La Fundación para la Epilepsia, algunos hospitales y algunas personas también dirigen grupos de apoyo en los Estados Unidos. [227] En Australia, la Fundación para la Epilepsia brinda apoyo, brinda educación y capacitación y financia la investigación para personas que viven con epilepsia.
El Día Internacional de la Epilepsia (Día Mundial de la Epilepsia) comenzó en 2015 y se celebra el segundo lunes de febrero. [228] [229]
El Día Púrpura , un día mundial diferente de concientización sobre la epilepsia, fue iniciado por una niña canadiense de nueve años llamada Cassidy Megan en 2008, y se celebra cada año el 26 de marzo. [230]
Investigación
Predicción y modelado de convulsiones
La predicción de convulsiones se refiere a los intentos de pronosticar convulsiones epilépticas basándose en el EEG antes de que ocurran. [231] Hasta 2011 [actualizar], no se ha desarrollado ningún mecanismo eficaz para predecir las convulsiones. [231] Aunque no hay ningún dispositivo eficaz que pueda predecir las convulsiones, la ciencia detrás de la predicción de convulsiones y la capacidad de proporcionar dicha herramienta ha avanzado.
El kindling , donde las exposiciones repetidas a eventos que podrían causar convulsiones eventualmente causan convulsiones más fácilmente, se ha utilizado para crear modelos animales de epilepsia. [232] Se han caracterizado diferentes modelos animales de epilepsia en roedores que recapitulan el EEG y los concomitantes conductuales de diferentes formas de epilepsia, en particular la aparición de convulsiones espontáneas recurrentes. [233] Debido a que las convulsiones epilépticas de diferentes tipos se observan naturalmente en algunos de estos animales, se han seleccionado cepas de ratones y ratas para ser utilizadas como modelos genéticos de epilepsia. En particular, varias líneas de ratones y ratas muestran descargas de punta y onda cuando se registra el EEG y se han estudiado para comprender la epilepsia de ausencia. [234] Entre estos modelos, la cepa de GAERS (Ratas de Epilepsia de Ausencia Genética de Estrasburgo) se caracterizó en la década de 1980 y ha ayudado a comprender los mecanismos subyacentes a la epilepsia de ausencia infantil. [235]
Los cortes de cerebro de rata sirven como un modelo valioso para evaluar el potencial de los compuestos para reducir la actividad epileptiforme. Al evaluar la frecuencia de la explosión epileptiforme en las redes del hipocampo, los investigadores pueden identificar candidatos prometedores para nuevos fármacos anticonvulsivos. [236]
Una de las hipótesis presentes en la literatura se basa en las vías inflamatorias. Estudios que apoyan este mecanismo revelaron que los factores inflamatorios, glucolipídicos y oxidativos están más elevados en pacientes con epilepsia, especialmente en aquellos con epilepsia generalizada. [237]
Posibles terapias futuras
La terapia génica se está estudiando en algunos tipos de epilepsia. [238] Los medicamentos que alteran la función inmunológica, como las inmunoglobulinas intravenosas , pueden reducir la frecuencia de las convulsiones cuando se incluyen en la atención normal como terapia complementaria; sin embargo, se requiere más investigación para determinar si estos medicamentos son muy bien tolerados en niños y adultos con epilepsia. [239] La radiocirugía estereotáctica no invasiva se [actualizar]está comparando , a partir de 2012 , con la cirugía estándar para ciertos tipos de epilepsia. [240]
Otros animales
La epilepsia se presenta en otros animales, incluidos perros y gatos; de hecho, es el trastorno cerebral más común en perros. [241] Por lo general, se trata con anticonvulsivos como levetiracetam, fenobarbital o bromuro en perros y fenobarbital en gatos. [241] La imepitoína también se utiliza en perros. [242] Si bien las convulsiones generalizadas en caballos son bastante fáciles de diagnosticar, puede ser más difícil en convulsiones no generalizadas y los EEG pueden ser útiles. [243]
Referencias
- ^ abcdefghijkl «Hoja informativa sobre la epilepsia». OMS . Febrero de 2016. Archivado desde el original el 11 de marzo de 2016. Consultado el 4 de marzo de 2016 .
- ^ abcdefghijklmno Hammer GD, McPhee SJ, eds. (2010). "7". Fisiopatología de la enfermedad: una introducción a la medicina clínica (6ª ed.). Nueva York: McGraw-Hill Medical. ISBN 978-0-07-162167-0.
- ^ abcd Goldberg EM, Coulter DA (mayo de 2013). "Mecanismos de la epileptogénesis: una convergencia en la disfunción del circuito neuronal". Nature Reviews. Neurociencia . 14 (5): 337–349. doi :10.1038/nrn3482. PMC 3982383 . PMID 23595016.
- ^ abcdef Longo DL (2012). "369 Convulsiones y epilepsia". Principios de medicina interna de Harrison (18.ª ed.). McGraw-Hill. pág. 3258. ISBN 978-0-07-174887-2.
- ^ abcd Bergey GK (junio de 2013). "Neuroestimulación en el tratamiento de la epilepsia". Neurología experimental . 244 : 87–95. doi :10.1016/j.expneurol.2013.04.004. PMID 23583414. S2CID 45244964.
- ^ abcde Martin-McGill KJ, Bresnahan R, Levy RG, Cooper PN (junio de 2020). "Dietas cetogénicas para la epilepsia resistente a fármacos". Base de Datos Cochrane de Revisiones Sistemáticas . 2020 (6): CD001903. doi : 10.1002 /14651858.CD001903.pub5. PMC 7387249. PMID 32588435.
- ^ abcde Eadie MJ (diciembre de 2012). "Deficiencias en el tratamiento actual de la epilepsia". Expert Review of Neurotherapeutics . 12 (12): 1419–1427. doi :10.1586/ern.12.129. PMID 23237349. S2CID 207221378.
- ^ abc «Resumen de causas y riesgos de GBD 2021: EPILEPSIA». Instituto de Métricas y Evaluación de la Salud (IHME) . Seattle, EE. UU.: Universidad de Washington. 2021. Archivado (PDF) del original el 19 de julio de 2024. Consultado el 19 de julio de 2024 .
- ^ ab Sinmetz JD, Seeher KM, Schiess N, Nichols E, Cao B, Servili C, et al. (1 de abril de 2024). "Carga mundial, regional y nacional de trastornos que afectan al sistema nervioso, 1990-2021: un análisis sistemático para el Estudio de la carga mundial de enfermedades 2021". The Lancet Neurology . 23 (4). Elsevier: 344–381. doi :10.1016/S1474-4422(24)00038-3. hdl : 1959.4/102176 . PMC 10949203 . PMID 38493795.
- ^ abcdefgh Fisher RS, Acevedo C, Arzimanoglou A, Bogacz A, Cross JH, Elger CE, et al. (abril de 2014). "Informe oficial de la ILAE: una definición clínica práctica de la epilepsia". Epilepsia . 55 (4): 475–482. doi : 10.1111/epi.12550 . PMID 24730690. S2CID 35958237.
- ^ abcde «Epilepsia». Organización Mundial de la Salud . Consultado el 1 de abril de 2023 .
- ^ ab Fisher RS, van Emde Boas W, Blume W, Elger C, Genton P, Lee P, et al. (abril de 2005). "Convulsiones epilépticas y epilepsia: definiciones propuestas por la Liga Internacional contra la Epilepsia (ILAE) y la Oficina Internacional para la Epilepsia (IBE)". Epilepsia . 46 (4): 470–472. doi : 10.1111/j.0013-9580.2005.66104.x . PMID 15816939. S2CID 21130724.
- ^ abcdefg Pandolfo M (noviembre de 2011). "Genética de la epilepsia". Seminarios de Neurología . 31 (5): 506–518. doi :10.1055/s-0031-1299789. PMID 22266888. S2CID 260320566.
- ^ Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, et al. (octubre de 2016). "Esperanza de vida global, regional y nacional, mortalidad por todas las causas y mortalidad por causas específicas para 249 causas de muerte, 1980-2015: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2015". Lancet . 388 (10053): 1459–1544. doi :10.1016/s0140-6736(16)31012-1. PMC 5388903 . PMID 27733281.
- ^ Naghavi M, Wang H, Lozano R, Davis A, Liang X, Zhou M, et al. (Colaboradores de GBD 2013 Mortality and Causes of Death) (enero de 2015). "Mortalidad global, regional y nacional por todas las causas y por causas específicas según la edad y el sexo para 240 causas de muerte, 1990-2013: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2013". Lancet . 385 (9963): 117–171. doi :10.1016/S0140-6736(14)61682-2. hdl :11655/15525. PMC 4340604 . PMID 25530442.
- ^ abc Brodie MJ, Elder AT, Kwan P (noviembre de 2009). "Epilepsia en la vejez". The Lancet. Neurología . 8 (11): 1019–1030. doi :10.1016/S1474-4422(09)70240-6. PMID 19800848. S2CID 14318073.
- ^ ab Holmes TR, Browne GL (2008). Manual de epilepsia (4.ª ed.). Filadelfia: Lippincott Williams & Wilkins. pág. 7. ISBN 978-0-7817-7397-3.
- ^ Tratamiento de la epilepsia de Wyllie: principios y práctica (5.ª ed.). Filadelfia: Wolters Kluwer/Lippincott Williams & Wilkins. 2010. ISBN 978-1-58255-937-7Archivado desde el original el 24 de junio de 2016.
- ^ abcdefghijkl Newton CR, Garcia HH (septiembre de 2012). "Epilepsia en regiones pobres del mundo". Lancet . 380 (9848): 1193–1201. doi :10.1016/S0140-6736(12)61381-6. PMID 23021288. S2CID 13933909.
- ^ abcdef Wilden JA, Cohen-Gadol AA (agosto de 2012). "Evaluación de las primeras convulsiones no febriles". American Family Physician . 86 (4): 334–340. PMID 22963022.
- ^ Neligan A, Adan G, Nevitt SJ, Pullen A, Sander JW, Bonnett L, et al. (Grupo Cochrane de Epilepsia) (enero de 2023). "Pronóstico de adultos y niños después de una primera convulsión no provocada". Base de datos Cochrane de revisiones sistemáticas . 1 (1): CD013847. doi :10.1002/14651858.CD013847.pub2. PMC 9869434 . PMID 36688481.
- ^ "Epilepsia: ¿cuáles son las probabilidades de sufrir una segunda convulsión?". NIHR Evidence . Instituto Nacional de Investigación en Salud y Atención. 16 de agosto de 2023. doi :10.3310/nihrevidence_59456. S2CID 260965684.
- ^ abcdef L Devlin A, Odell M, L Charlton J, Koppel S (diciembre de 2012). "Epilepsia y conducción: estado actual de la investigación". Investigación sobre la epilepsia . 102 (3): 135–152. doi :10.1016/j.eplepsyres.2012.08.003. PMID 22981339. S2CID 30673360.
- ^ abcdefghijkl Magiorkinis E, Sidiropoulou K, Diamantis A (enero de 2010). "Señales distintivas en la historia de la epilepsia: la epilepsia en la antigüedad". Epilepsia y comportamiento . 17 (1): 103–108. doi :10.1016/j.yebeh.2009.10.023. PMID 19963440. S2CID 26340115.
- ^ ab Duncan JS, Sander JW, Sisodiya SM, Walker MC (abril de 2006). "Epilepsia en adultos" (PDF) . Lancet . 367 (9516): 1087–1100. doi :10.1016/S0140-6736(06)68477-8. PMID 16581409. S2CID 7361318. Archivado desde el original (PDF) el 24 de marzo de 2013 . Consultado el 10 de enero de 2012 .
- ^ abcdefghijklmnopqrst National Clinical Guideline Centre (enero de 2012). Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria (PDF) . Instituto Nacional de Salud y Excelencia Clínica. págs. 21–28. Archivado (PDF) desde el original el 16 de diciembre de 2013.
- ^ Hughes JR (agosto de 2009). "Crisis de ausencia: una revisión de informes recientes con nuevos conceptos". Epilepsia y comportamiento . 15 (4): 404–412. doi :10.1016/j.yebeh.2009.06.007. PMID 19632158. S2CID 22023692.
- ^ abcd Shearer P. "Convulsiones y estado epiléptico: diagnóstico y tratamiento en el servicio de urgencias". Emergency Medicine Practice . Archivado desde el original el 30 de diciembre de 2010.
- ^ abcd Bradley WG (2012). "67". Neurología de Bradley en la práctica clínica (6.ª ed.). Filadelfia, PA: Elsevier/Saunders. ISBN 978-1-4377-0434-1.
- ^ abcde National Clinical Guideline Centre (enero de 2012). Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria (PDF) . Instituto Nacional de Salud y Excelencia Clínica. págs. 119-129. Archivado (PDF) desde el original el 16 de diciembre de 2013.
- ^ abcdefghijklmno «Epilepsia». Hojas informativas. Organización Mundial de la Salud . Octubre de 2012. Consultado el 24 de enero de 2013 .
- ^ abcd Engel J (2008). Epilepsia: un libro de texto completo (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 2797. ISBN 978-0-7817-5777-5Archivado desde el original el 20 de mayo de 2016.
- ^ abc Simon DA, Greenberg MJ, Aminoff RP (2012). "12". Neurología clínica (8.ª ed.). Nueva York: McGraw-Hill Medical. ISBN 978-0-07-175905-2.
- ^ de Stephenson JB (1990). Ataques y desmayos. Londres: Mac Keith Press. ISBN 0-632-02811-4.OCLC 25711319 .
- ^ de Steven C. Schachter, ed. (2008). Aspectos conductuales de la epilepsia: principios y práctica ([Online-Ausg.]. ed.). Nueva York: Demos. p. 125. ISBN 978-1-933864-04-4.
- ^ Xue LY, Ritaccio AL (marzo de 2006). "Convulsiones reflejas y epilepsia refleja". Revista estadounidense de tecnología electroneurodiagnóstica . 46 (1): 39–48. doi :10.1080/1086508X.2006.11079556. PMID 16605171. S2CID 10098600.
- ^ Malow BA (noviembre de 2005). "Sueño y epilepsia". Neurologic Clinics . 23 (4): 1127–1147. doi :10.1016/j.ncl.2005.07.002. PMID 16243619.
- ^ Tinuper P, Provini F, Bisulli F, Vignatelli L, Plazzi G, Vetrugno R, et al. (agosto de 2007). "Trastornos del movimiento durante el sueño: pautas para diferenciar los fenómenos motores epilépticos de los no epilépticos que surgen del sueño". Sleep Medicine Reviews . 11 (4): 255–267. doi :10.1016/j.smrv.2007.01.001. PMID 17379548.
- ^ Scheffer IE, Berkovic S, Capovilla G, Connolly MB, French J, Guilhoto L, et al. (abril de 2017). "Clasificación de las epilepsias de la ILAE: documento de posición de la Comisión de Clasificación y Terminología de la ILAE". Epilepsia . 58 (4): 512–521. doi :10.1111/epi.13709. PMC 5386840 . PMID 28276062.
- ^ Mitchell WG (1996). "Estado epiléptico y convulsiones agudas repetitivas en niños, adolescentes y adultos jóvenes: etiología, resultado y tratamiento". Epilepsia . 37 (s1): S74–S80. doi :10.1111/j.1528-1157.1996.tb06025.x. PMID 8647055. S2CID 14510863.
- ^ ab Jafarpour S, Hirsch LJ, Gaínza-Lein M, Kellinghaus C, Detyniecki K (mayo de 2019). "Clúster de convulsiones: definición, prevalencia, consecuencias y manejo". Convulsiones . 68 : 9–15. doi : 10.1016/j.seizure.2018.05.013 . PMID: 29871784. S2CID: 46942965.
- ^ Faught E (septiembre de 2022). "Aspectos económicos del tratamiento de los brotes de convulsiones". Epilepsia . 63 (Supl 1): S45–S54. doi :10.1111/epi.17340. PMID 35999172. S2CID 251744416.
- ^ Haut SR, Shinnar S, Moshé SL (enero de 2005). "Agrupamiento de crisis epilépticas: riesgos y resultados". Epilepsia . 46 (1): 146–149. doi : 10.1111/j.0013-9580.2005.29004.x . PMID 15660781. S2CID 37102974.
- ^ Chen B, Choi H, Hirsch LJ, Katz A, Legge A, Wong RA, et al. (julio de 2017). "Prevalencia y factores de riesgo de convulsiones en grupos en pacientes adultos con epilepsia". Epilepsy Research . 133 : 98–102. doi :10.1016/j.eplepsyres.2017.04.016. PMID 28475999. S2CID 4735843.
- ^ Komaragiri A, Detyniecki K, Hirsch LJ (junio de 2016). "Clústeres de convulsiones: un fenómeno común, poco estudiado y poco tratado en la epilepsia refractaria". Epilepsia y comportamiento . 59 : 83–86. doi :10.1016/j.yebeh.2016.02.030. PMID 27116535. S2CID 3880221.
- ^ Chung S, Szaflarski JP, Choi EJ, Wilson JC, Kharawala S, Kaur G, et al. (noviembre de 2021). "Una revisión sistemática de los grupos de convulsiones: prevalencia, factores de riesgo, carga de enfermedad y patrones de tratamiento". Investigación sobre la epilepsia . 177 : 106748. doi :10.1016/j.eplepsyres.2021.106748. PMID 34521043. S2CID 237380380.
- ^ Gidal B, Detyniecki K (septiembre de 2022). "Terapias de rescate para grupos de convulsiones: farmacología y objetivo de los tratamientos". Epilepsia . 63 (Supl 1): S34–S44. doi :10.1111/epi.17341. PMC 9543841 . PMID 35999174. S2CID 251744444.
- ^ Holmes TR (2008). Manual de epilepsia (4.ª ed.). Filadelfia: Lippincott Williams & Wilkins. pág. 34. ISBN 978-0-7817-7397-3.
- ^ abc Panayiotopoulos CP (2010). Una guía clínica de los síndromes epilépticos y su tratamiento basada en las clasificaciones de la ILAE y las pautas de parámetros de práctica (Rev. 2.ª ed.). Londres: Springer. p. 445. ISBN 978-1-84628-644-5.
- ^ Wheless JW, ed. (2009). Terapia avanzada en la epilepsia. Shelton, Connecticut: People's Medical Pub. House. pág. 443. ISBN 978-1-60795-004-2.
- ^ Larner AJ (2010). Diccionario de signos neurológicos (3.ª ed.). Nueva York: Springer. pág. 348. ISBN 978-1-4419-7095-4.
- ^ Kaplan PW (noviembre de 2011). "Trastorno obsesivo-compulsivo en la epilepsia crónica". Epilepsia y comportamiento . 22 (3): 428–432. doi :10.1016/j.yebeh.2011.07.029. PMID 21889913. S2CID 42945523.
- ^ Stefan H (2012). Epilepsia, parte I: principios básicos y diagnóstico. Libro electrónico: Manual de neurología clínica (volumen 107 de la edición del Manual de neurología clínica). Newnes. pág. 471. ISBN 978-0-444-53505-4.
- ^ Plioplys S, Dunn DW, Caplan R (noviembre de 2007). "Revisión de actualización de investigación de 10 años: problemas psiquiátricos en niños con epilepsia". Revista de la Academia Estadounidense de Psiquiatría Infantil y Adolescente . 46 (11): 1389–1402. doi :10.1097/chi.0b013e31815597fc. PMID 18049289.
- ^ Reilly CJ (mayo-junio de 2011). "Trastorno por déficit de atención e hiperactividad (TDAH) en la epilepsia infantil". Investigación en discapacidades del desarrollo . 32 (3): 883–893. doi :10.1016/j.ridd.2011.01.019. PMID 21310586.
- ^ Levisohn PM (2007). "La conexión entre el autismo y la epilepsia". Epilepsia . 48 (Supl 9): 33–35. doi : 10.1111/j.1528-1167.2007.01399.x . PMID 18047599.
- ^ Lin JJ, Mula M, Hermann BP (septiembre de 2012). "Descubrimiento de las comorbilidades neuroconductuales de la epilepsia a lo largo de la vida". Lancet . 380 (9848): 1180–1192. doi :10.1016/s0140-6736(12)61455-x. PMC 3838617 . PMID 23021287.
- ^ Kanner AM, Schachter SC, Barry JJ, Hesdorffer DC, Mula M, Trimble M, et al. (junio de 2012). "Depresión y epilepsia: perspectivas epidemiológicas y neurobiológicas que pueden explicar su alta incidencia comórbida". Epilepsia y comportamiento . 24 (2): 156–168. doi :10.1016/j.yebeh.2012.01.007. PMID 22632406. S2CID 24369127.
- ^ Adelöw C, Andersson T, Ahlbom A, Tomson T (febrero de 2012). "Hospitalización por trastornos psiquiátricos antes y después de la aparición de convulsiones no provocadas/epilepsia". Neurología . 78 (6): 396–401. doi :10.1212/wnl.0b013e318245f461. PMID 22282649. S2CID 207120740.
- ^ Taylor RS, Sander JW, Taylor RJ, Baker GA (diciembre de 2011). "Predictores de la calidad de vida relacionada con la salud y los costos en adultos con epilepsia: una revisión sistemática". Epilepsia . 52 (12): 2168–2180. doi : 10.1111/j.1528-1167.2011.03213.x . PMID 21883177. S2CID 30039598.
- ^ Lacey CJ, Salzberg MR, Roberts H, Trauer T, D'Souza WJ (agosto de 2009). "Comorbilidad psiquiátrica e impacto en la utilización de los servicios de salud en una muestra comunitaria de pacientes con epilepsia". Epilepsia . 50 (8): 1991–1994. doi : 10.1111/j.1528-1167.2009.02165.x . PMID 19490049. S2CID 27842830.
- ^ Nogueira MH, Yasuda CL, Coan AC, Kanner AM, Cendes F (julio de 2017). "Los trastornos concurrentes del estado de ánimo y la ansiedad se asocian con convulsiones farmacorresistentes en pacientes con MTLE". Epilepsia . 58 (7): 1268–1276. doi : 10.1111/epi.13781 . PMID 28555776. S2CID 2519902.
- ^ Kanner AM, Byrne R, Chicharro A, Wuu J, Frey M (marzo de 2009). "Una historia psiquiátrica a lo largo de la vida predice un peor resultado de las convulsiones después de una lobectomía temporal". Neurología . 72 (9): 793–799. doi :10.1212/01.wnl.0000343850.85763.9c. PMID 19255406. S2CID 10497821.
- ^ Boylan LS, Flint LA, Labovitz DL, Jackson SC, Starner K, Devinsky O (enero de 2004). "La depresión, pero no la frecuencia de las convulsiones, predice la calidad de vida en la epilepsia resistente al tratamiento". Neurología . 62 (2): 258–261. doi :10.1212/01.wnl.0000103282.62353.85. PMID 14745064. S2CID 24173332.
- ^ Munger Clary HM, Croxton RD, Allan J, Lovato J, Brenes G, Snively BM, et al. (marzo de 2020). "¿Quién está dispuesto a participar en la investigación? Un modelo de detección para un ensayo de ansiedad y depresión en la clínica de epilepsia". Epilepsia y comportamiento . 104 (Pt A): 106907. doi :10.1016/j.yebeh.2020.106907. PMC 7282472. PMID 32000099 .
- ^ abc Berkovic SF, Mulley JC, Scheffer IE, Petrou S (julio de 2006). "Epilepsias humanas: interacción de factores genéticos y adquiridos". Tendencias en neurociencias . 29 (7): 391–397. doi :10.1016/j.tins.2006.05.009. PMID 16769131. S2CID 205403084.
- ^ Balestrini S, Arzimanoglou A, Blümcke I, Scheffer IE, Wiebe S, Zelano J, et al. (febrero de 2021). "Las etiologías de la epilepsia". Trastornos epilépticos . 23 (1): 1–16. doi : 10.1684/epd.2021.1255 . PMID 33720020. S2CID 232231196.
- ^ Thurman DJ, Beghi E, Begley CE, Berg AT, Buchhalter JR, Ding D, et al. (septiembre de 2011). "Estándares para estudios epidemiológicos y vigilancia de la epilepsia". Epilepsia . 52 (Supl. 7): 2–26. doi : 10.1111/j.1528-1167.2011.03121.x . PMID 21899536. S2CID 8505004.
- ^ abcdefg Neligan A, Hauser WA, Sander JW (2012). "La epidemiología de las epilepsias". Epilepsia . Manual de neurología clínica. Vol. 107. págs. 113–33. doi :10.1016/B978-0-444-52898-8.00006-9. ISBN 978-0-444-52898-8. Número de identificación personal 22938966.
- ^ Steinlein OK (31 de marzo de 2008). "Genética y epilepsia". Diálogos en neurociencia clínica . 10 (1): 29–38. doi :10.31887/DCNS.2008.10.1/oksteinlein. PMC 3181863 . PMID 18472482.
- ^ Dhavendra Kumar, ed. (2008). Genómica y medicina clínica. Oxford: Oxford University Press. pág. 279. ISBN 978-0-19-972005-7. Archivado desde el original el 21 de mayo de 2016.
- ^ abcdefghijklmno Bhalla D, Godet B, Druet-Cabanac M, Preux PM (junio de 2011). "Etiologías de la epilepsia: una revisión exhaustiva". Expert Review of Neurotherapeutics . 11 (6): 861–876. doi :10.1586/ern.11.51. PMID 21651333. S2CID 21190601.
- ^ ab Stafstrom CE, Staedtke V, Comi AM (2017). "Mecanismos de la epilepsia en trastornos neurocutáneos: complejo de esclerosis tuberosa, neurofibromatosis tipo 1 y síndrome de Sturge-Weber". Frontiers in Neurology . 8 : 87. doi : 10.3389/fneur.2017.00087 . PMC 5355446 . PMID 28367137.
- ^ O'Callaghan FJ, Shiell AW, Osborne JP, Martyn CN (mayo de 1998). "Prevalencia de esclerosis tuberosa estimada mediante análisis de captura-recaptura". Lancet . 351 (9114): 1490. doi :10.1016/S0140-6736(05)78872-3. PMID 9605811. S2CID 9262685.
- ^ ab Northrup H, Aronow ME, Bebin EM, Bissler J, Darling TN, de Vries PJ, et al. (octubre de 2021). "Criterios diagnósticos actualizados del complejo internacional de esclerosis tuberosa y recomendaciones de vigilancia y tratamiento". Neurología pediátrica . 123 : 50–66. doi : 10.1016/j.pediatrneurol.2021.07.011 . PMID 34399110.
- ^ ab Curatolo P (marzo de 2015). "Objetivo mecanístico de la rapamicina (mTOR) en la epilepsia asociada al complejo de esclerosis tuberosa". Neurología pediátrica . 52 (3): 281–289. doi :10.1016/j.pediatrneurol.2014.10.028. PMID 25591831.
- ^ Moavero R, Cerminara C, Curatolo P (noviembre de 2010). "Epilepsia secundaria a esclerosis tuberosa: lecciones aprendidas y desafíos actuales". Sistema nervioso del niño . 26 (11): 1495–1504. doi :10.1007/s00381-010-1128-8. PMID 20358377. S2CID 35481466.
- ^ Shirley MD, Tang H, Gallione CJ, Baugher JD, Frelin LP, Cohen B, et al. (mayo de 2013). "Síndrome de Sturge-Weber y manchas de vino de Oporto causadas por mutación somática en GNAQ". The New England Journal of Medicine . 368 (21): 1971–1979. doi :10.1056/NEJMoa1213507. PMC 3749068 . PMID 23656586.
- ^ ab Sudarsanam A, Ardern-Holmes SL (mayo de 2014). "Síndrome de Sturge-Weber: del pasado al presente". Revista Europea de Neurología Pediátrica . 18 (3): 257–266. doi :10.1016/j.ejpn.2013.10.003. PMID 24275166.
- ^ Sugano H, Iimura Y, Igarashi A, Nakazawa M, Suzuki H, Mitsuhashi T, et al. (abril de 2021). "La extensión de la malformación capilar leptomeníngea se asocia con la gravedad de la epilepsia en el síndrome de Sturge-Weber". Neurología pediátrica . 117 : 64–71. doi : 10.1016/j.pediatrneurol.2020.12.012 . PMID 33677229. S2CID 232140769.
- ^ Wang S, Pan J, Zhao M, Wang X, Zhang C, Li T, et al. (octubre de 2022). "Características, resultados quirúrgicos y factores influyentes de la epilepsia en el síndrome de Sturge-Weber". Cerebro . 145 (10): 3431–3443. doi : 10.1093/brain/awab470 . PMID 34932802.
- ^ Lammert M, Friedman JM, Kluwe L, Mautner VF (enero de 2005). "Prevalencia de neurofibromatosis 1 en niños alemanes matriculados en la escuela primaria". Archivos de Dermatología . 141 (1): 71–74. doi : 10.1001/archderm.141.1.71 . PMID 15655144.
- ^ Ostendorf AP, Gutmann DH, Weisenberg JL (octubre de 2013). "Epilepsia en individuos con neurofibromatosis tipo 1". Epilepsia . 54 (10): 1810–1814. doi :10.1111/epi.12348. PMID 24032542. S2CID 1603461.
- ^ Barba C, Jacques T, Kahane P, Polster T, Isnard J, Leijten FS, et al. (agosto de 2013). "Cirugía de la epilepsia en la neurofibromatosis tipo 1". Investigación sobre la epilepsia . 105 (3): 384–395. doi :10.1016/j.eplepsyres.2013.02.021. PMID 23597854. S2CID 25785144.
- ^ Galovic M, Döhler N, Erdélyi-Canavese B, Felbecker A, Siebel P, Conrad J, et al. (febrero de 2018). "Predicción de convulsiones tardías después de un accidente cerebrovascular isquémico con un nuevo modelo de pronóstico (la puntuación SeLECT): un estudio de desarrollo y validación de un modelo de predicción multivariable". The Lancet. Neurología . 17 (2): 143–152. doi :10.1016/S1474-4422(17)30404-0. PMID 29413315. S2CID 21665713.
- ^ Ren Z, Wen Q, Yan X, Wang Y, Zhang Y (septiembre de 2022). "Epilepsia posterior a un accidente cerebrovascular y riesgo de mortalidad por todas las causas: una revisión sistemática y un metanálisis de estudios de cohorte". Neurología clínica y neurocirugía . 220 : 107362. doi : 10.1016/j.clineuro.2022.107362. PMID 35839716. S2CID 250317784.
- ^ Zelano J, Holtkamp M, Agarwal N, Lattanzi S, Trinka E, Brigo F (junio de 2020). "Cómo diagnosticar y tratar las convulsiones y la epilepsia posteriores a un accidente cerebrovascular". Trastornos epilépticos . 22 (3): 252–263. doi : 10.1684/epd.2020.1159 . PMID 32597766. S2CID 220254988.
- ^ Zöllner JP, Schmitt FC, Rosenow F, Kohlhase K, Seiler A, Strzelczyk A, et al. (diciembre de 2021). "Convulsiones y epilepsia en pacientes con accidente cerebrovascular isquémico". Investigación y práctica neurológica . 3 (1): 63. doi : 10.1186/s42466-021-00161-w . PMC 8647498 . PMID 34865660.
- ^ Grossman G (abril de 2008). "Complicaciones neurológicas de la enfermedad celíaca: ¿cuál es la evidencia?". Neurología práctica . 8 (2): 77–89. doi :10.1136/jnnp.2007.139717. PMID 18344378. S2CID 28327166.
- ^ abc Jackson JR, Eaton WW, Cascella NG, Fasano A, Kelly DL (marzo de 2012). "Manifestaciones neurológicas y psiquiátricas de la enfermedad celíaca y la sensibilidad al gluten". The Psychiatric Quarterly . 83 (1): 91–102. doi :10.1007/s11126-011-9186-y. PMC 3641836 . PMID 21877216.
- ^ Shorvon SD (2011). Causas de la epilepsia: causas comunes y poco comunes en adultos y niños. Cambridge University Press. pág. 467. ISBN 978-1-139-49578-3.
- ^ Sellner J, Trinka E (octubre de 2012). "Convulsiones y epilepsia en la encefalitis por el virus del herpes simple: conceptos actuales y direcciones futuras de patogénesis y tratamiento". Journal of Neurology . 259 (10): 2019–2030. doi :10.1007/s00415-012-6494-6. PMID 22527234. S2CID 24701310.
- ^ Hadjipanayis A, Hadjichristodoulou C, Youroukos S (octubre de 1997). "Epilepsia en pacientes con parálisis cerebral". Medicina del desarrollo y neurología infantil . 39 (10): 659–663. doi : 10.1111/j.1469-8749.1997.tb07359.x . PMID 9352726.
- ^ ab Bromfield EB (2006). "Mecanismos básicos que subyacen a las convulsiones y la epilepsia". Introducción a la epilepsia. Sociedad Estadounidense de Epilepsia.
- ^ Blumenfeld H (2005). "Mecanismos celulares y de red de las convulsiones punta-onda". Epilepsia . 46 (Suppl.9): 21–33. doi : 10.1111/j.1528-1167.2005.00311.x . PMID 16302873.
- ^ Noebels JL, Avoli M (29 de junio de 2012). Mecanismos básicos de las epilepsias de Jasper. Oxford University Press. pp. 466, 470. ISBN 978-0-19-974654-5. Recuperado el 16 de octubre de 2014 .
- ^ ab Le Van Quyen M, Navarro V, Martinerie J, Baulac M, Varela FJ (2003). "Hacia una comprensión neurodinámica de la ictogénesis". Epilepsia . 44 (Suppl.12): 30–43. doi : 10.1111/j.0013-9580.2003.12007.x . PMID 14641559.
- ^ Lopes da Silva F, Blanes W, Kalitzin SN, Parra J, Suffczynski P, Velis DN (2003). "Las epilepsias como enfermedades dinámicas de los sistemas cerebrales: modelos básicos de la transición entre la actividad normal y la epiléptica". Epilepsia . 44 (Suppl.12): 72–83. doi :10.1111/j.0013-9580.2003.12005.x. PMID 14641563. S2CID 10071296.
- ^ Henshall DC, Hamer HM, Pasterkamp RJ, Goldstein DB, Kjems J, Prehn JH, et al. (diciembre de 2016). "MicroARN en la epilepsia: fisiopatología y utilidad clínica". The Lancet. Neurología . 15 (13): 1368–1376. doi :10.1016/S1474-4422(16)30246-0. PMID 27839653. S2CID 39170104.
- ^ Henshall DC (abril de 2014). "MicroARN y epilepsia: perfil, funciones y posibles aplicaciones clínicas". Current Opinion in Neurology . 27 (2): 199–205. doi :10.1097/WCO.0000000000000079. PMC 4127484 . PMID 24553459.
- ^ Oby E, Janigro D (noviembre de 2006). "La barrera hematoencefálica y la epilepsia". Epilepsia . 47 (11): 1761–1774. doi : 10.1111/j.1528-1167.2006.00817.x . PMID 17116015. S2CID 15074513.
- ^ Somjen GG (2004). Iones en el cerebro: función normal, convulsiones y accidentes cerebrovasculares. Nueva York: Oxford University Press. p. 167. ISBN 978-0-19-803459-9.
- ^ ab Engel J, Pedley TA, eds. (2008). Epilepsia: un libro de texto completo (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 483. ISBN 978-0-7817-5777-5.
- ^ Depannemaecker D, Ivanov A, Lillo D, Spek L, Bernard C, Jirsa V (febrero de 2022). "Un marco fisiológico unificado de transiciones entre convulsiones, actividad ictal sostenida y bloqueo de despolarización a nivel de neurona única". Revista de neurociencia computacional . 50 (1): 33–49. doi :10.1007/s10827-022-00811-1. PMC 8818009 . PMID 35031915.
- ^ Depannemaecker D, Destexhe A, Jirsa V, Bernard C (agosto de 2021). "Modelado de convulsiones: de neuronas individuales a redes". Convulsiones . 90 : 4–8. doi : 10.1016/j.seizure.2021.06.015 . PMID 34219016. S2CID 235468072.
- ^ abcdefghijklmnopqrstu vwxyz aa ab National Clinical Guideline Centre (enero de 2012). Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria (PDF) . Instituto Nacional de Salud y Excelencia Clínica. págs. 57–83. Archivado (PDF) desde el original el 16 de diciembre de 2013.
- ^ Fisher RS, van Emde Boas W, Blume W, Elger C, Genton P, Lee P, et al. (abril de 2005). "Convulsiones epilépticas y epilepsia: definiciones propuestas por la Liga Internacional contra la Epilepsia (ILAE) y la Oficina Internacional para la Epilepsia (IBE)". Epilepsia . 46 (4): 470–472. doi : 10.1111/j.0013-9580.2005.66104.x . PMID 15816939.
- ^ Panayiotopoulos CP (diciembre de 2011). "El nuevo informe de la ILAE sobre terminología y conceptos para la organización de las crisis epilépticas: la visión crítica y la contribución de un médico". Epilepsia . 52 (12): 2155–2160. doi : 10.1111/j.1528-1167.2011.03288.x . PMID 22004554.
- ^ "Propuesta de clasificación revisada de las epilepsias y síndromes epilépticos. Comisión de Clasificación y Terminología de la Liga Internacional contra la Epilepsia". Epilepsia . 30 (4): 389–399. 1989. doi :10.1111/j.1528-1157.1989.tb05316.x. PMID 2502382. S2CID 3483250.
- ^ Engel J (agosto de 2006). "Clasificación ILAE de los síndromes de epilepsia". Epilepsy Research . 70 (Supl 1): S5-10. doi :10.1016/j.eplepsyres.2005.11.014. PMID 16822650. S2CID 10663593.
- ^ Berg AT, Berkovic SF, Brodie MJ, Buchhalter J, Cross JH, van Emde Boas W, et al. (abril de 2010). "Terminología y conceptos revisados para la organización de las convulsiones y las epilepsias: informe de la Comisión de Clasificación y Terminología de la ILAE, 2005-2009". Epilepsia . 51 (4): 676–685. doi : 10.1111/j.1528-1167.2010.02522.x . PMID 20196795.
- ^ abcdefg Shorvon SD (junio de 2011). "La clasificación etiológica de la epilepsia". Epilepsia . 52 (6): 1052–1057. doi : 10.1111/j.1528-1167.2011.03041.x . PMID 21449936.
- ^ "Clasificación operativa de los tipos de convulsiones (2017)". Archivado desde el original el 9 de abril de 2023.
- ^ abcdef Fisher RS, Cross JH, French JA, Higurashi N, Hirsch E, Jansen FE, et al. (abril de 2017). "Clasificación operativa de los tipos de crisis epilépticas de la Liga Internacional contra la Epilepsia: Documento de posición de la Comisión de Clasificación y Terminología de la ILAE". Epilepsia . 58 (4): 522–530. doi :10.1111/epi.13670. hdl : 11343/292620 . PMID 28276060. S2CID 21037500.
- ^ "Síndromes epilépticos". Liga internacional contra la epilepsia. Archivado desde el original el 6 de octubre de 2014. Consultado el 6 de octubre de 2014 .
- ^ Asadi-Pooya AA (marzo de 2018). "Síndrome de Lennox-Gastaut: una revisión exhaustiva". Neurological Sciences . 39 (3): 403–414. doi :10.1007/s10072-017-3188-y. PMID 29124439. S2CID 4243468.
- ^ Chemaly N, Nabbout R. "Síndrome de Dravet".
- ^ Chipaux M. "Síndrome de West".
- ^ Nordli DR (octubre de 2012). "Encefalopatías epilépticas en lactantes y niños". Revista de neurofisiología clínica . 29 (5): 420–424. doi :10.1097/WNP.0b013e31826bd961. PMID 23027099. S2CID 41884825.
- ^ Heinzen EL, Depondt C, Cavalleri GL, Ruzzo EK, Walley NM, Need AC, et al. (agosto de 2012). "La secuenciación del exoma seguida de una genotipificación a gran escala no logra identificar variantes únicas raras de gran efecto en la epilepsia generalizada idiopática". American Journal of Human Genetics . 91 (2): 293–302. doi :10.1016/j.ajhg.2012.06.016. PMC 3415540 . PMID 22863189.
- ^ Carvill GL, Heavin SB, Yendle SC, McMahon JM, O'Roak BJ, Cook J, et al. (julio de 2013). "La resecuenciación dirigida en encefalopatías epilépticas identifica mutaciones de novo en CHD2 y SYNGAP1". Nature Genetics . 45 (7): 825–830. doi :10.1038/ng.2646. PMC 3704157 . PMID 23708187.
- ^ Chénier S, Yoon G, Argiropoulos B, Lauzon J, Laframboise R, Ahn JW, et al. (2014). "La haploinsuficiencia de CHD2 se asocia con retraso del desarrollo, discapacidad intelectual, epilepsia y problemas neuroconductuales". Journal of Neurodevelopmental Disorders . 6 (1): 9. doi : 10.1186/1866-1955-6-9 . PMC 4022362 . PMID 24834135.
- ^ Suls A, Jaehn JA, Kecskés A, Weber Y, Weckhuysen S, Craiu DC, et al. (noviembre de 2013). "Las mutaciones de novo con pérdida de función en CHD2 causan una encefalopatía epiléptica mioclónica sensible a la fiebre que comparte características con el síndrome de Dravet". American Journal of Human Genetics . 93 (5): 967–975. doi :10.1016/j.ajhg.2013.09.017. PMC 3824114 . PMID 24207121.
- ^ Consorcio EuroEPINOMICS-RES (octubre de 2014). "Las mutaciones de novo en genes de transmisión sináptica, incluido el DNM1, causan encefalopatías epilépticas". American Journal of Human Genetics . 95 (4): 360–370. doi :10.1016/j.ajhg.2014.08.013. PMC 4185114 . PMID 25262651.
- ^ ab "1 Orientación | Epilepsias: diagnóstico y tratamiento | Orientación | NICE". 11 de enero de 2012.
- ^ ab "Sociedad Estadounidense de Epilepsia: Cómo elegir sabiamente". www.choosingwisely.org . 14 de agosto de 2018 . Consultado el 30 de agosto de 2018 .
- ^ Wallace SJ, Farrell K, eds. (2004). Epilepsia en niños (2.ª ed.). Londres: Arnold. p. 354. ISBN 978-0-340-80814-6.
- ^ Chen WL, Mefford HC (julio de 2021). "Consideraciones diagnósticas en las estrategias de evaluación de las epilepsias, ventajas y limitaciones de los tipos de prueba". Neurotherapeutics . 18 (3): 1468–1477. doi :10.1007/s13311-021-01121-7. PMC 8608977 . PMID 34532824.
- ^ Aledo-Serrano A, Sánchez-Alcudia R, Toledano R, García-Morales I, Beltrán-Corbellini Á, del Pino I, et al. (2021). "Encefalopatías epilépticas y del desarrollo después de pruebas genéticas negativas o no concluyentes: ¿qué sigue?". Revista de genética y genómica traslacional . 5 (4): 443–455. doi : 10.20517/jtgg.2021.40 . S2CID 244944239.
- ^ Luef G (octubre de 2010). "Alteraciones hormonales posteriores a las convulsiones". Epilepsia y comportamiento . 19 (2): 131–133. doi :10.1016/j.yebeh.2010.06.026. PMID 20696621. S2CID 945952.
- ^ ab Ahmad S, Beckett MW (marzo de 2004). "Valor de la prolactina sérica en el tratamiento del síncope". Emergency Medicine Journal . 21 (2): 3e–3. doi :10.1136/emj.2003.008870. PMC 1726305 . PMID 14988379.
- ^ Shukla G, Bhatia M, Vivekanandhan S, Gupta N, Tripathi M, Srivastava A, et al. (agosto de 2004). "Niveles séricos de prolactina para la diferenciación de convulsiones no epilépticas frente a convulsiones verdaderas: utilidad limitada". Epilepsy & Behavior . 5 (4): 517–521. doi :10.1016/j.yebeh.2004.03.004. PMID 15256189. S2CID 2381873.
- ^ Chen DK, So YT, Fisher RS (septiembre de 2005). "Uso de prolactina sérica en el diagnóstico de convulsiones epilépticas: informe del Subcomité de Evaluación de Tecnología y Terapéutica de la Academia Estadounidense de Neurología". Neurología . 65 (5): 668–675. doi : 10.1212/01.wnl.0000178391.96957.d0 . PMID 16157897.
- ^ Brodtkorb E (2013). "Imitadores comunes de la epilepsia". Acta Neurologica Scandinavica. Suplemento . 127 (196): 5–10. doi : 10.1111/ane.12043 . PMID 23190285. S2CID 1373740.
- ^ abcd Marx JA, ed. (2010). Medicina de urgencias de Rosen: conceptos y práctica clínica (7.ª ed.). Filadelfia: Mosby/Elsevier. pág. 2228. ISBN 978-0-323-05472-0.
- ^ ab Zaidi A, Clough P, Cooper P, Scheepers B, Fitzpatrick AP (julio de 2000). "Diagnóstico erróneo de la epilepsia: muchos ataques similares a convulsiones tienen una causa cardiovascular". Journal of the American College of Cardiology . 36 (1): 181–184. doi :10.1016/S0735-1097(00)00700-2. PMID 10898432.
- ^ Bisulli F, Vignatelli L, Provini F, Leta C, Lugaresi E, Tinuper P (diciembre de 2011). "Parasomnias y epilepsia del lóbulo frontal nocturna (NFLE): luces y sombras: puntos controvertidos en el diagnóstico diferencial". Medicina del sueño . 12 (Supl 2): S27–S32. doi :10.1016/j.sleep.2011.10.008. PMID 22136895.
- ^ Zhou JQ, Zhou LM, Fang ZY, Wang Q, Chen ZY, Yang LB, et al. (enero de 2011). "Análisis de las características clínicas y electrofisiológicas de la discinesia paroxística". Revista de investigación en ciencias médicas . 16 (1): 110–114. PMC 3063430 . PMID 21448393.
- ^ Akhtar MJ (marzo de 2002). "No todas las convulsiones son epilepsia: muchas tienen una causa cardiovascular". JPMA. Revista de la Asociación Médica de Pakistán . 52 (3): 116–120. PMID 12071066.
- ^ ab Jerome E (2013). Convulsiones y epilepsia (2ª ed.). Nueva York: Oxford University Press. pag. 462.ISBN 978-0-19-532854-7.
- ^ "Control de los trastornos convulsivos con Pranayama". www.epilepsytreatment.org . Consultado el 13 de junio de 2024 .
- ^ "Epilepsia: síntomas y causas". Mayo Clinic . Consultado el 1 de abril de 2022 .
- ^ "Epilepsia: Enciclopedia Médica MedlinePlus". medlineplus.gov . Consultado el 1 de abril de 2022 .
- ^ Helmers SL, Kobau R, Sajatovic M, Jobst BC, Privitera M, Devinsky O, et al. (marzo de 2017). "Autogestión en la epilepsia: por qué y cómo debería incorporar la autogestión en su práctica". Epilepsy & Behavior . 68 : 220–224. doi :10.1016/j.yebeh.2016.11.015. PMC 5381244 . PMID 28202408.
- ^ abcd Michael GE, O'Connor RE (febrero de 2011). "El diagnóstico y el tratamiento de las convulsiones y el estado epiléptico en el ámbito prehospitalario". Emergency Medicine Clinics of North America . 29 (1): 29–39. doi :10.1016/j.emc.2010.08.003. PMID 21109100.
- ^ Wheless JW, Willmore J, Brumback RA (2009). Terapia avanzada en la epilepsia. Shelton, Connecticut: People's Medical Pub. House. pág. 144. ISBN 978-1-60795-004-2.
- ^ abc National Clinical Guideline Centre (enero de 2012). Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria (PDF) . Instituto Nacional de Salud y Excelencia Clínica. Archivado (PDF) del original el 16 de diciembre de 2013.
- ^ Wyllie E (2012). Tratamiento de la epilepsia de Wyllie: principios y práctica. Lippincott Williams & Wilkins. pág. 187. ISBN 978-1-4511-5348-4.
- ^ Flanagan SR, Zaretsky H, Moroz A, eds. (2010). Aspectos médicos de la discapacidad; un manual para el profesional de la rehabilitación (4.ª ed.). Nueva York: Springer. pág. 182. ISBN 978-0-8261-2784-6.
- ^ Nevitt SJ, Marson AG, Tudur Smith C (julio de 2019). "Monoterapia con carbamazepina versus fenitoína para la epilepsia: una revisión de datos de participantes individuales". Base de datos Cochrane de revisiones sistemáticas . 2019 (7): CD001911. doi :10.1002/14651858.CD001911.pub4. PMC 6637502. PMID 31318037 .
- ^ Nevitt SJ, Marson AG, Weston J, Tudur Smith C (agosto de 2018). "Monoterapia con valproato de sodio versus fenitoína para la epilepsia: una revisión de datos de participantes individuales". Base de datos Cochrane de revisiones sistemáticas . 2018 (8): CD001769. doi :10.1002/14651858.CD001769.pub4. PMC 6513104. PMID 30091458 .
- ^ Powell G, Saunders M, Rigby A, Marson AG (diciembre de 2016). "Carbamazepina de liberación inmediata versus carbamazepina de liberación controlada en el tratamiento de la epilepsia". Base de datos Cochrane de revisiones sistemáticas . 12 (12): CD007124. doi :10.1002/14651858.CD007124.pub5. PMC 6463840 . PMID 27933615.
- ^ Treadwell JR, Wu M, Tsou AY (25 de octubre de 2022). Manejo de las epilepsias infantiles (informe). Agencia para la Investigación y la Calidad de la Atención Sanitaria (AHRQ). doi :10.23970/ahrqepccer252.
- ^ Nevitt SJ, Sudell M, Cividini S, Marson AG, Tudur Smith C (abril de 2022). "Monoterapia con fármacos antiepilépticos para la epilepsia: un metanálisis en red de datos de participantes individuales". Base de datos Cochrane de revisiones sistemáticas . 2022 (4): CD011412. doi :10.1002/14651858.CD011412.pub4. PMC 8974892. PMID 35363878 .
- ^ Ilangaratne NB, Mannakkara NN, Bell GS, Sander JW (diciembre de 2012). "Fenobarbital: desaparecido en combate". Boletín de la Organización Mundial de la Salud . 90 (12): 871–871A. doi :10.2471/BLT.12.113183. PMC 3524964 . PMID 23284189.
- ^ Shorvon S, Perucca E, Engel Jr J, eds. (2009). El tratamiento de la epilepsia (3.ª ed.). Chichester, Reino Unido: Wiley-Blackwell. pág. 587. ISBN 978-1-4443-1667-4. Archivado desde el original el 21 de mayo de 2016.
- ^ abcdef Perucca P, Gilliam FG (septiembre de 2012). "Efectos adversos de los fármacos antiepilépticos". The Lancet. Neurology . 11 (9): 792–802. doi :10.1016/S1474-4422(12)70153-9. PMID 22832500. S2CID 25540685.
- ^ abcd Bromley R, Adab N, Bluett-Duncan M, Clayton-Smith J, Christensen J, Edwards K, et al. (agosto de 2023). "Tratamiento con monoterapia de la epilepsia en el embarazo: resultados de malformaciones congénitas en el niño". Base de Datos Cochrane de Revisiones Sistemáticas . 2023 (8): CD010224. doi :10.1002/14651858.CD010224.pub3. PMC 10463554. PMID 37647086 .
- ^ ab Kamyar M, Varner M (junio de 2013). "Epilepsia en el embarazo". Obstetricia y ginecología clínica . 56 (2): 330–341. doi :10.1097/GRF.0b013e31828f2436. PMID 23563876. S2CID 20150531.
- ^ Lawrence S. Neinstein, ed. (2008). Atención de salud para adolescentes: una guía práctica (5.ª ed.). Filadelfia: Lippincott Williams & Wilkins. pág. 335. ISBN 978-0-7817-9256-1.
- ^ Tsou AY, Kessler SK, Wu M, Abend NS, Massey SL, Treadwell JR (3 de enero de 2023). "Tratamientos quirúrgicos para epilepsias en niños de 1 a 36 meses: una revisión sistemática". Neurología . 100 (1): e1–e15. doi :10.1212/WNL.0000000000201012. ISSN 0028-3878. PMC 9827129 . PMID 36270898.
- ^ ab Krucoff MO, Chan AY, Harward SC, Rahimpour S, Rolston JD, Muh C, et al. (diciembre de 2017). "Tasas y predictores de éxito y fracaso en la cirugía de epilepsia repetida: un metanálisis y una revisión sistemática". Epilepsia . 58 (12): 2133–2142. doi :10.1111/epi.13920. PMC 5716856 . PMID 28994113.
- ^ Benoit PW, Yagiela A, Fort NF (febrero de 1980). "Correlación farmacológica entre la miotoxicidad inducida por anestésicos locales y las alteraciones de la distribución intracelular del calcio". Toxicología y farmacología aplicada . 52 (2): 187–198. Bibcode :1980ToxAP..52..187B. doi :10.1016/0041-008x(80)90105-2. PMID 7361318.
- ^ abcde Duncan JS (abril de 2007). "Cirugía de la epilepsia". Medicina clínica . 7 (2): 137–142. doi :10.7861/clinmedicine.7-2-137. PMC 4951827 . PMID 17491501.
- ^ Birbeck GL, Hays RD, Cui X, Vickrey BG (mayo de 2002). "Reducción de las convulsiones y mejoras en la calidad de vida de las personas con epilepsia". Epilepsia . 43 (5): 535–538. doi : 10.1046/j.1528-1157.2002.32201.x . PMID 12027916. S2CID 23577753.
- ^ Edwards CA, Kouzani A, Lee KH, Ross EK (septiembre de 2017). "Dispositivos de neuroestimulación para el tratamiento de trastornos neurológicos". Mayo Clinic Proceedings . 92 (9): 1427–1444. doi : 10.1016/j.mayocp.2017.05.005 . PMID 28870357.
- ^ abcdef Panebianco M, Rigby A, Marson AG (julio de 2022). "Estimulación del nervio vago para las convulsiones focales". Base de Datos Cochrane de Revisiones Sistemáticas . 2022 (7): CD002896. doi : 10.1002/14651858.CD002896.pub3 . PMC 9281624. PMID 35833911 .
- ^ Treadwell JR, Wu M, Tsou AY (2022). Manejo de las epilepsias infantiles: una revisión sistemática (informe). doi :10.23970/AHRQEPCCER252. PMID 36383706. S2CID 254357105.
- ^ Maria BL, ed. (2009). Tratamiento actual en neurología infantil (4.ª ed.). Hamilton, Ontario: BC Decker. pág. 180. ISBN 978-1-60795-000-4Archivado desde el original el 24 de junio de 2016.
- ^ Verrotti A, Tocco AM, Salladini C, Latini G, Chiarelli F (noviembre de 2005). "Fotosensibilidad humana: de la fisiopatología al tratamiento". Revista Europea de Neurología . 12 (11): 828–841. doi :10.1111/j.1468-1331.2005.01085.x. PMID 16241971. S2CID 23001888.
- ^ Tan G, Thornby J, Hammond DC, Strehl U, Canady B, Arnemann K, et al. (julio de 2009). "Metaanálisis de la biorretroalimentación EEG en el tratamiento de la epilepsia". EEG clínico y neurociencia . 40 (3): 173–179. doi :10.1177/155005940904000310. PMID 19715180. S2CID 16682327.
- ^ Arida RM, Scorza FA, Scorza CA, Cavalheiro EA (marzo de 2009). "¿La actividad física es beneficiosa para la recuperación en la epilepsia del lóbulo temporal? Evidencias de estudios en animales". Neuroscience and Biobehavioral Reviews . 33 (3): 422–431. doi :10.1016/j.neubiorev.2008.11.002. PMID 19059282. S2CID 30918370.
- ^ Arida RM, Cavalheiro EA, da Silva AC, Scorza FA (2008). "Actividad física y epilepsia: beneficios comprobados y previstos". Medicina deportiva . 38 (7): 607–615. doi :10.2165/00007256-200838070-00006. PMID 18557661. S2CID 24048241.
- ^ Di Vito L, Naldi I, Mostacci B, Licchetta L, Bisulli F, Tinuper P (junio de 2010). "Un perro que responde a las convulsiones: grabación en video de la conducta reactiva durante convulsiones prolongadas repetitivas". Trastornos epilépticos . 12 (2): 142–145. doi :10.1684/epd.2010.0313. PMID 20472528. S2CID 3337471. Archivado desde el original el 6 de octubre de 2014.
- ^ Kirton A, Winter A, Wirrell E, Snead OC (octubre de 2008). "Perros que responden a las convulsiones: evaluación de un programa de entrenamiento formal". Epilepsia y comportamiento . 13 (3): 499–504. doi :10.1016/j.yebeh.2008.05.011. PMID 18595778. S2CID 27549519.
- ^ Doherty MJ, Haltiner AM (enero de 2007). "Mueve la cola: escepticismo sobre los perros que alertan de convulsiones". Neurología . 68 (4): 309. CiteSeerX 10.1.1.1003.1543 . doi :10.1212/01.wnl.0000252369.82956.a3. PMID 17242343. S2CID 33328776.
- ^ abc Michaelis R, Tang V, Wagner JL, Modi AC, LaFrance WC, Goldstein LH, et al. (octubre de 2017). "Tratamientos psicológicos para personas con epilepsia". Base de datos Cochrane de revisiones sistemáticas . 10 (10): CD012081. doi :10.1002/14651858.CD012081.pub2. PMC 6485515. PMID 29078005 .
- ^ Stockings E, Zagic D, Campbell G, Weier M, Hall WD, Nielsen S, et al. (julio de 2018). "Evidencia de cannabis y cannabinoides para la epilepsia: una revisión sistemática de evidencia controlada y observacional". Revista de neurología, neurocirugía y psiquiatría . 89 (7): 741–753. doi : 10.1136/jnnp-2017-317168 . hdl : 1959.4/unsworks_50076 . PMID 29511052.
- ^ "Un derivado del cannabis puede reducir las convulsiones en algunas epilepsias graves resistentes a los fármacos, pero aumentan los efectos adversos". NIHR Evidence (Resumen en inglés sencillo). 26 de junio de 2018. doi :10.3310/signal-000606. S2CID 242083755.
- ^ "Comunicados de prensa: La FDA aprueba el primer fármaco compuesto por un ingrediente activo derivado de la marihuana para tratar formas raras y graves de epilepsia". www.fda.gov . 25 de junio de 2018 . Consultado el 4 de octubre de 2018 .
- ^ "Archivo de "Informes de casos de alto impacto de la Revista de Medicina de Investigación". – PMC". www.ncbi.nlm.nih.gov .
- ^ Cheuk DK, Wong V (mayo de 2014). "Acupuntura para la epilepsia". Base de Datos Cochrane de Revisiones Sistemáticas . 2014 (5): CD005062. doi :10.1002/14651858.CD005062.pub4. PMC 10105317. PMID 24801225 .
- ^ Ranganathan LN, Ramaratnam S (abril de 2005). "Vitaminas para la epilepsia". Base de datos Cochrane de revisiones sistemáticas (2): CD004304. doi :10.1002/14651858.CD004304.pub2. PMID 15846704.
- ^ Panebianco M, Sridharan K, Ramaratnam S (octubre de 2017). "Yoga para la epilepsia". Base de datos Cochrane de revisiones sistemáticas . 2017 (10): CD001524. doi :10.1002/14651858.CD001524.pub3. PMC 6485327. PMID 28982217 .
- ^ ab Brigo F, Igwe SC, Del Felice A (agosto de 2016). "Melatonina como tratamiento complementario para la epilepsia". Base de datos Cochrane de revisiones sistemáticas . 2016 (8): CD006967. doi :10.1002/14651858.CD006967.pub4. PMC 7386917. PMID 27513702 .
- ^ He LY, Hu MB, Li RL, Zhao R, Fan LH, He L, et al. (2021). "Medicamentos naturales para el tratamiento de la epilepsia: componentes bioactivos, farmacología y mecanismo". Frontiers in Pharmacology . 12 : 604040. doi : 10.3389/fphar.2021.604040 . PMC 7969896 . PMID 33746751.
- ^ Aguiar CC, Almeida AB, Araújo PV, de Abreu RN, Chaves EM, do Vale OC, et al. (2012). "Estrés oxidativo y epilepsia: revisión de la literatura". Medicina Oxidativa y Longevidad Celular . 2012 : 795259. doi : 10.1155/2012/795259 . PMC 3403512 . PMID 22848783.
- ^ abcdefghijklmno King A, Gerard EE (abril de 2022). "Anticoncepción, fecundidad y embarazo en mujeres con epilepsia: una actualización de la literatura reciente". Current Opinion in Neurology . 35 (2): 161–168. doi :10.1097/WCO.0000000000001039. PMC 9230745 . PMID 35191408.
- ^ ab Reimers A, Brodtkorb E, Sabers A (mayo de 2015). "Interacciones entre la anticoncepción hormonal y los fármacos antiepilépticos: consideraciones clínicas y mecanísticas". Convulsión . 28 : 66–70. doi : 10.1016/j.seizure.2015.03.006 . PMID: 25843765. S2CID : 18210697.
- ^ "Fármacos antiepilépticos inductores de enzimas". NICE . Mayo de 2023 . Consultado el 2 de noviembre de 2023 .
- ^ abc Tomson T, Battino D, Bromley R, Kochen S, Meador K, Pennell P, et al. (diciembre de 2019). "Manejo de la epilepsia en el embarazo: un informe del Grupo de trabajo sobre mujeres y embarazo de la Liga Internacional contra la Epilepsia". Trastornos epilépticos . 21 (6): 497–517. doi :10.1684/epd.2019.1105. hdl : 11336/119061 . PMID 31782407.
- ^ ab Kwan P (2012). Datos básicos: epilepsia (5.ª ed.). Abingdon, Oxford, Reino Unido: Health Press. pág. 10. ISBN 978-1-908541-12-3.
- ^ Fisher RS, Acevedo C, Arzimanoglou A, Bogacz A, Cross JH, Elger CE, et al. (abril de 2014). "Informe oficial de la ILAE: una definición clínica práctica de la epilepsia". Epilepsia . 55 (4): 475–482. doi :10.1111/epi.12550. ISSN 0013-9580.
- ^ abc Hitiris N, Mohanraj R, Norrie J, Brodie MJ (mayo de 2007). "Mortalidad en la epilepsia". Epilepsia y comportamiento . 10 (3): 363–376. doi :10.1016/j.yebeh.2007.01.005. PMID 17337248. S2CID 39107474.
- ^ abc Shorvon S, Perucca E, Engel J, eds. (2009). El tratamiento de la epilepsia (3.ª ed.). Chichester, Reino Unido: Wiley-Blackwell. pág. 28. ISBN 978-1-4443-1667-4Archivado desde el original el 10 de junio de 2016.
- ^ ab Bagary M (abril de 2011). "Epilepsia, fármacos antiepilépticos y tendencias suicidas". Current Opinion in Neurology . 24 (2): 177–182. doi :10.1097/WCO.0b013e328344533e. PMID 21293270.
- ^ Mula M, Sander JW (agosto de 2013). "Riesgo de suicidio en personas con epilepsia que toman fármacos antiepilépticos". Trastornos bipolares . 15 (5): 622–627. doi :10.1111/bdi.12091. PMID 23755740. S2CID 40681400.
- ^ ab Ryvlin P, Nashef L, Tomson T (mayo de 2013). "Prevención de muerte súbita inesperada en la epilepsia: ¿un objetivo realista?". Epilepsia . 54 (Supl 2): 23–28. doi : 10.1111/epi.12180 . PMID 23646967.
- ^ Kløvgaard M, Sabers A, Ryvlin P (noviembre de 2022). "Actualización sobre muerte súbita inesperada en la epilepsia". Neurologic Clinics . 40 (4): 741–754. doi :10.1016/j.ncl.2022.06.001. PMID 36270688. S2CID 252617763.
- ^ Hirtz D, Thurman DJ, Gwinn-Hardy K, Mohamed M, Chaudhuri AR, Zalutsky R (enero de 2007). "¿Cuán comunes son los trastornos neurológicos "comunes"?". Neurología . 68 (5): 326–337. doi :10.1212/01.wnl.0000252807.38124.a3. PMID 17261678. S2CID 208246679.
- ^ Vos T, Allen C, Arora M, Barber RM, Bhutta ZA, Brown A, et al. (octubre de 2016). "Incidencia, prevalencia y años vividos con discapacidad a nivel mundial, regional y nacional para 310 enfermedades y lesiones, 1990-2015: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2015". Lancet . 388 (10053): 1545–1602. doi :10.1016/S0140-6736(16)31678-6. PMC 5055577 . PMID 27733282.
- ^ Espinosa-Jovel C, Toledano R, Aledo-Serrano Á, García-Morales I, Gil-Nagel A (marzo de 2018). "Perfil epidemiológico de la epilepsia en poblaciones de bajos ingresos". Convulsión . 56 : 67–72. doi : 10.1016/j.seizure.2018.02.002 . PMID 29453113.
- ^ ab Sander JW (abril de 2003). "Revisión de la epidemiología de la epilepsia". Current Opinion in Neurology . 16 (2): 165–170. doi :10.1097/00019052-200304000-00008. PMID 12644744.
- ^ abcdefgh Saraceno B, Avanzini G, Lee P, eds. (2005). Atlas: Atención de la epilepsia en el mundo. Organización Mundial de la Salud. ISBN 978-92-4-156303-1. Recuperado el 21 de octubre de 2023 .
- ^ Eadie MJ, Bladin PF (2001). Una enfermedad que alguna vez fue sagrada: una historia de la comprensión médica de la epilepsia. John Libbey Eurotext. ISBN 978-0-86196-607-3.
- ^ "Epilepsia: una visión histórica". Organización Mundial de la Salud . Febrero de 2001. Archivado desde el original el 30 de octubre de 2013. Consultado el 27 de diciembre de 2013 .
- ^ "Epilepsia: panorama histórico". Organización Mundial de la Salud . Archivado desde el original el 20 de enero de 2011. Consultado el 20 de marzo de 2011 .
- ^ ab Temkin O (1 de marzo de 1994). La enfermedad de las caídas: una historia de la epilepsia desde los griegos hasta los comienzos de la neurología moderna. JHU Press. pág. Sección 1. ISBN 978-1-4214-0053-2.
- ^ Stol M (1993). Epilepsia en Babilonia. BRILL. pág. 143. ISBN 978-90-72371-63-8.
- ^ Harding GF, Jeavons PM (1994). Epilepsia fotosensible. Cambridge University Press. pág. 2. ISBN 978-1-898683-02-5.
- ^ ab Jilek-Aall L (marzo de 1999). "Morbus sacer en África: algunos aspectos religiosos de la epilepsia en culturas tradicionales". Epilepsia . 40 (3): 382–386. doi : 10.1111/j.1528-1157.1999.tb00723.x . PMID 10080524.
- ^ "Epilepsia y su manejo: una revisión". ResearchGate . Enero de 2012 . Consultado el 22 de febrero de 2022 .
- ^ Illes J (2011). Enciclopedia de místicos, santos y sabios. HarperCollins. pág. 1238. ISBN. 978-0-06-209854-2. Archivado del original el 11 de enero de 2014.
A San Valentín se lo invoca para la curación y el amor. Protege contra los desmayos y se le pide que cure la epilepsia y otros trastornos convulsivos. En el norte de Italia, la epilepsia se conocía tradicionalmente como la enfermedad de San Valentín.
- ^ abc Lewis E (17 de febrero de 2012). Informe del juicio y condena de John Haggerty por el asesinato de Melchoir Fordney, fallecido en la ciudad de Lancaster, Pensilvania . Gale, Making of Modern Law. pág. 62. ISBN 978-1-275-31136-7.
- ^ Caravati EM (2004). Toxicología médica (3.ª ed.). Filadelfia [ua]: Lippincott Williams & Wilkins. pág. 789. ISBN 978-0-7817-2845-4.
- ^ ab de Boer HM (diciembre de 2010). "Estigma de la epilepsia: pasando de ser un problema global a soluciones globales". Seizure . 19 (10): 630–636. doi : 10.1016/j.seizure.2010.10.017 . PMID 21075013. S2CID 17282975.
- ^ Martindale JL, Goldstein JN, Pallin DJ (febrero de 2011). "Epidemiología de las convulsiones en el departamento de urgencias". Emergency Medicine Clinics of North America . 29 (1): 15–27. doi :10.1016/j.emc.2010.08.002. PMID 21109099.
- ^ Pellinen J, Tafuro E, Yang A, Price D, Friedman D, Holmes M, et al. (diciembre de 2020). "Convulsiones focales no motoras versus motoras: el impacto en el retraso diagnóstico en la epilepsia focal". Epilepsia . 61 (12): 2643–2652. doi :10.1111/epi.16707. PMID 33078409. S2CID 224811014.
- ^ abcd Engel J, Pedley TA, eds. (2008). Epilepsia: un libro de texto completo (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 2279. ISBN 978-0-7817-5777-5.
- ^ Bor R (2012). Salud mental en la aviación: implicaciones psicológicas para el transporte aéreo. Ashgate Publishing. pág. 148. ISBN 978-1-4094-8491-2.
- ^ ab "Trastornos convulsivos". Transporte Canadá . Gobierno de Canadá. Archivado desde el original el 30 de diciembre de 2013 . Consultado el 29 de diciembre de 2013 .
- ^ Wilner AN (2008). Epilepsia 199 respuestas: un médico responde a las preguntas de sus pacientes (3.ª ed.). Nueva York: Demos Health. p. 52. ISBN 978-1-934559-96-3Archivado desde el original el 17 de mayo de 2016.
- ^ "Guía para médicos forenses de aviación". Administración Federal de Aviación . Archivado desde el original el 17 de octubre de 2013. Consultado el 29 de diciembre de 2013 .
- ^ ab "Requisitos médicos para la licencia PPL nacional (NPPL)". Autoridad de Aviación Civil . Archivado desde el original el 16 de octubre de 2013. Consultado el 29 de diciembre de 2013 .
- ^ Drivers Medical Group (2013). "Para profesionales médicos: guía general de los estándares médicos actuales de aptitud para conducir" (PDF) . pág. 8. Archivado (PDF) del original el 30 de diciembre de 2013. Consultado el 29 de diciembre de 2013 .
- ^ "Fundación para la Epilepsia de Estados Unidos – EFA". Healthfinder.gov . Departamento de Salud y Servicios Humanos de Estados Unidos . 28 de abril de 2011. Archivado desde el original el 16 de julio de 2014 . Consultado el 28 de julio de 2014 .
- ^ Engel J, Pedley TA, eds. (2008). Epilepsia: un libro de texto completo (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 2245. ISBN 978-0-7817-5777-5.
- ^ Aleem MA (febrero de 2015). "Día mundial de la epilepsia". Epilepsia . 56 (2): 168. doi : 10.1111/epi.12814. PMID 25404065. S2CID 11256074.
- ^ Perucca E (febrero de 2015). "Comentario: ¿por qué un día internacional de la epilepsia?". Epilepsia . 56 (2): 170–171. doi : 10.1111/epi.12813 . PMID 25403985.
- ^ Carr F (26 de marzo de 2018). "La gente viste de morado hoy para el Día de Concientización sobre la Epilepsia. Esto es lo que es". Time.com . Consultado el 18 de abril de 2018 .
- ^ ab Carney PR, Myers S, Geyer JD (diciembre de 2011). "Predicción de convulsiones: métodos". Epilepsy & Behavior . 22 (Supl 1): S94-101. doi :10.1016/j.yebeh.2011.09.001. PMC 3233702 . PMID 22078526.
- ^ Engel J, ed. (2008). Epilepsia: un libro de texto completo (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 426. ISBN 978-0-7817-5777-5.
- ^ Guillemain, I., Kahane, P. y Depaulis, A. Modelos animales para estudiar la etiopatología de la epilepsia: ¿cuáles son las características que se deben modelar? Epileptic Disord 14, 217–225 (2012).
- ^ Jarre, G., Guillemain, I. y CDM of S. & 2017. Modelos genéticos de la epilepsia de ausencia en ratas y ratones. Elsevier 455–471 (2017)
- ^ Depaulis, A. y Charpier, S. Fisiopatología de la epilepsia de ausencia: perspectivas a partir de modelos genéticos. Neurosci Lett 667, 53–65 (2018)
- ^ Morris G, Heiland M, Lamottke K, Guan H, Hill T, Zhou Y, et al. (enero de 2022). "BICS01 media efectos anticonvulsivos reversibles en modelos de cortes cerebrales de epilepsia". Frontiers in Neurology . 12 : 791608. doi : 10.3389/fneur.2021.791608 . PMC 8770400 . PMID 35069421.
- ^ Kegler A, Pascotini ET, Caprara AL, Arend J, Gabbi P, Duarte MM, et al. (febrero de 2021). "Relación entre el tipo de convulsión, el perfil metabólico y los marcadores inflamatorios en muestras de sangre de pacientes con epilepsia". Trastornos epilépticos . 23 (1): 74–84. doi :10.1684/epd.2021.1236. PMID 33602662. S2CID 231962819.
- ^ Walker MC, Schorge S, Kullmann DM, Wykes RC, Heeroma JH, Mantoan L (septiembre de 2013). "Terapia génica en el estado epiléptico". Epilepsia . 54 (Supl. 6): 43–45. doi : 10.1111/epi.12275 . PMID 24001071. S2CID 13942394.
- ^ Panebianco M, Walker L, Marson AG, et al. (Grupo Cochrane de Epilepsia) (octubre de 2023). "Intervenciones inmunomoduladoras para la epilepsia focal". Base de datos Cochrane de revisiones sistemáticas . 2023 (10): CD009945. doi :10.1002/14651858.CD009945.pub3. PMC 10577807. PMID 37842826.
- ^ Quigg M, Rolston J, Barbaro NM (enero de 2012). "Radiocirugía para la epilepsia: experiencia clínica y posibles mecanismos antiepilépticos". Epilepsia . 53 (1): 7–15. doi :10.1111/j.1528-1167.2011.03339.x. PMC 3519388 . PMID 22191545.
- ^ ab Thomas WB (enero de 2010). "Epilepsia idiopática en perros y gatos". Clínicas veterinarias de Norteamérica. Práctica de pequeños animales . 40 (1): 161–179. doi :10.1016/j.cvsm.2009.09.004. PMID 19942062.
- ^ Rundfeldt C, Löscher W (enero de 2014). "La farmacología de la imepitoína: el primer agonista parcial del receptor de benzodiazepina desarrollado para el tratamiento de la epilepsia". CNS Drugs . 28 (1): 29–43. doi :10.1007/s40263-013-0129-z. PMID 24357084. S2CID 31627280.
- ^ van der Ree M, Wijnberg I (2012). "Una revisión sobre la epilepsia en el caballo y el potencial del EEG ambulatorio como herramienta de diagnóstico". The Veterinary Quarterly . 32 (3–4): 159–167. doi : 10.1080/01652176.2012.744496 . PMID 23163553. S2CID 24726314.
- En el momento de esta edición, este artículo utiliza contenido de "Epilepsy" , cuyo autor es https://en.wikipedia.org/w/index.php?title=Epilepsy&action=history, que tiene licencia de manera que permite la reutilización bajo la Licencia Creative Commons Attribution-ShareAlike 4.0 International , pero no bajo la Licencia GFDL . Se deben respetar todos los términos relevantes.
Lectura adicional
- Scheffer IE, Berkovic S, Capovilla G, Connolly MB, French J, Guilhoto L, et al. (abril de 2017). "Clasificación de las epilepsias de la ILAE: documento de posición de la Comisión de Clasificación y Terminología de la ILAE". Epilepsia . 58 (4): 512–521. doi :10.1111/epi.13709. PMC 5386840 . PMID 28276062.
- Programa de Enfermedades Neurológicas y Neurociencias (2005). Atlas, atención de la epilepsia en el mundo, 2005. Campaña Mundial contra la Epilepsia; Liga Internacional contra la Epilepsia. Ginebra: Departamento de Salud Mental y Abuso de Sustancias, Organización Mundial de la Salud. ISBN 978-92-4-156303-1.
- Wilson JV, Reynolds EH (abril de 1990). "Textos y documentos. Traducción y análisis de un texto cuneiforme que forma parte de un tratado babilónico sobre la epilepsia". Medical History . 34 (2): 185–198. doi :10.1017/s0025727300050651. ISSN 0025-7273. PMC 1036070 . PMID 2187129.
Enlaces externos
- "Conceptos básicos sobre la epilepsia: descripción general para los proveedores de salud conductual". YouTube . Fundación para la Epilepsia. 30 de mayo de 2019. Archivado desde el original el 11 de diciembre de 2021.
- "Qué hacer si alguien sufre una convulsión: formación en primeros auxilios - St John Ambulance". YouTube . St John Ambulance. 1 de febrero de 2017. Archivado desde el original el 11 de diciembre de 2021.
- Hoja informativa de la Organización Mundial de la Salud

