Estrógeno
| Estrógeno | |
|---|---|
| Clase de droga | |
 Estradiol , la principal hormona sexual estrógeno en los seres humanos y un medicamento ampliamente utilizado. | |
| Identificadores de clase | |
| Usar | Anticoncepción , menopausia , hipogonadismo , mujeres transgénero , cáncer de próstata , cáncer de mama , otros |
| Código ATC | G03C |
| Objetivo biológico | Receptores de estrógeno ( ERα , ERβ , mER (p. ej., GPER , otros)) |
| Enlaces externos | |
| Malla | D004967 |
| Estatus legal | |
| En Wikidata | |
El estrógeno ( inglés británico : estrógeno ; ver diferencias ortográficas ) es una categoría de hormona sexual responsable del desarrollo y regulación del sistema reproductor femenino y las características sexuales secundarias . [1] [2] Hay tres estrógenos endógenos principales que tienen actividad hormonal estrogénica: estrona (E1), estradiol (E2) y estriol (E3). [1] [3] El estradiol, un estrano , es el más potente y prevalente. [1] Otro estrógeno llamado estetrol (E4) se produce solo durante el embarazo.
Los estrógenos se sintetizan en todos los vertebrados [4] y en algunos insectos. [5] Cuantitativamente, los estrógenos circulan en niveles más bajos que los andrógenos tanto en hombres como en mujeres. [6] Si bien los niveles de estrógeno son significativamente más bajos en los hombres que en las mujeres, los estrógenos tienen, no obstante, funciones fisiológicas importantes en los hombres. [7]
Al igual que todas las hormonas esteroides , los estrógenos se difunden fácilmente a través de la membrana celular . Una vez dentro de la célula, se unen a los receptores de estrógeno (RE) y los activan, los cuales a su vez modulan la expresión de muchos genes . [8] Además, los estrógenos se unen a los receptores de estrógeno de membrana de señalización rápida (REm), y los activan , [9] [10] como el GPER (GPR30). [11]
Además de su función como hormonas naturales, los estrógenos se utilizan como medicamentos , por ejemplo, en la terapia hormonal para la menopausia , la anticoncepción hormonal y la terapia hormonal feminizante para mujeres transgénero , personas intersexuales y personas no binarias .
Se han encontrado estrógenos sintéticos y naturales en el medio ambiente y se los conoce como xenoestrógenos . Los estrógenos se encuentran entre la amplia gama de compuestos disruptores endocrinos (EDC) y pueden causar problemas de salud y disfunción reproductiva tanto en la vida silvestre como en los seres humanos. [12] [13]
Tipos y ejemplos
Los cuatro principales estrógenos naturales que se producen en las mujeres son la estrona (E1), el estradiol (E2), el estriol (E3) y el estetrol (E4). El estradiol (E2) es el estrógeno predominante durante los años reproductivos tanto en términos de niveles séricos absolutos como en términos de actividad estrogénica. Durante la menopausia , la estrona es el estrógeno circulante predominante y durante el embarazo el estriol es el estrógeno circulante predominante en términos de niveles séricos. Administrado por inyección subcutánea en ratones, el estradiol es aproximadamente 10 veces más potente que la estrona y aproximadamente 100 veces más potente que el estriol. [14] Por lo tanto, el estradiol es el estrógeno más importante en mujeres no embarazadas que se encuentran entre las etapas de la menarquia y la menopausia de la vida. Sin embargo, durante el embarazo este papel cambia al estriol, y en las mujeres posmenopáusicas la estrona se convierte en la forma primaria de estrógeno en el cuerpo. Otro tipo de estrógeno, llamado estetrol (E4), se produce únicamente durante el embarazo. Todas las diferentes formas de estrógeno se sintetizan a partir de los andrógenos , específicamente la testosterona y la androstenediona , por la enzima aromatasa .
Los estrógenos endógenos menores, cuya biosíntesis no involucra a la aromatasa , incluyen 27-hidroxicolesterol , dehidroepiandrosterona (DHEA), 7-oxo-DHEA , 7α-hidroxi-DHEA , 16α-hidroxi-DHEA , 7β-hidroxiepiandrosterona , androstenediona (A4), androstenediol (A5), 3α-androstanediol y 3β-androstanediol . [15] [16] Algunos metabolitos de estrógeno, como los estrógenos catecol 2-hidroxiestradiol , 2-hidroxiestrona , 4-hidroxiestradiol y 4-hidroxiestrona , así como 16α-hidroxiestrona , también son estrógenos con diferentes grados de actividad. [17] La importancia biológica de estos estrógenos menores no está del todo clara.
Función biológica

Las acciones del estrógeno están mediadas por el receptor de estrógeno (RE), una proteína nuclear dimérica que se une al ADN y controla la expresión génica . Al igual que otras hormonas esteroides, el estrógeno ingresa pasivamente a la célula, donde se une al receptor de estrógeno y lo activa. El complejo estrógeno:RE se une a secuencias específicas de ADN llamadas elemento de respuesta hormonal para activar la transcripción de genes objetivo (en un estudio que utilizó una línea celular de cáncer de mama dependiente de estrógeno como modelo, se identificaron 89 genes de este tipo). [19] Dado que el estrógeno ingresa a todas las células, sus acciones dependen de la presencia del RE en la célula. El RE se expresa en tejidos específicos, incluidos el ovario, el útero y la mama. Los efectos metabólicos del estrógeno en mujeres posmenopáusicas se han relacionado con el polimorfismo genético del RE. [20]
Si bien los estrógenos están presentes tanto en hombres como en mujeres , suelen estar presentes en niveles significativamente más altos en las mujeres en edad reproductiva. Promueven el desarrollo de las características sexuales secundarias femeninas , como los senos , el oscurecimiento y agrandamiento de los pezones , [21] y el engrosamiento del endometrio y otros aspectos de la regulación del ciclo menstrual. En los hombres, el estrógeno regula ciertas funciones del sistema reproductivo importantes para la maduración de los espermatozoides [22] [23] [24] y puede ser necesario para una libido saludable . [25]
| Ligando | Otros nombres | Afinidades de unión relativas (RBA, %) a | Afinidades de unión absolutas (K i , nM) a | Acción | ||
|---|---|---|---|---|---|---|
| ERα | ERβ | ERα | ERβ | |||
| Estradiol | E2; 17β-estradiol | 100 | 100 | 0,115 (0,04–0,24) | 0,15 (0,10–2,08) | Estrógeno |
| Estrona | E1; 17-cetoestradiol | 16,39 (0,7–60) | 6.5 (1.36–52) | 0,445 (0,3–1,01) | 1,75 (0,35–9,24) | Estrógeno |
| Estriol | E3; 16α-OH-17β-E2 | 12,65 (4,03–56) | 26 (14,0–44,6) | 0,45 (0,35–1,4) | 0,7 (0,63–0,7) | Estrógeno |
| Estetrol | E4; 15α,16α-Di-OH-17β-E2 | 4.0 | 3.0 | 4.9 | 19 | Estrógeno |
| Alfatradiol | 17α-estradiol | 20,5 (7–80,1) | 8.195 (2–42) | 0,2–0,52 | 0,43–1,2 | Metabolito |
| 16-Epiestrol | 16β-Hidroxi-17β-estradiol | 7.795 (4.94–63) | 50 | ? | ? | Metabolito |
| 17-Epiestrol | 16α-Hidroxi-17α-estradiol | 55,45 (29–103) | 79–80 | ? | ? | Metabolito |
| 16,17-Epiestrol | 16β-Hidroxi-17α-estradiol | 1.0 | 13 | ? | ? | Metabolito |
| 2-Hidroxiestradiol | 2-OH-E2 | 22 (7–81) | 11–35 | 2.5 | 1.3 | Metabolito |
| 2-Metoxiestradiol | 2-MeO-E2 | 0,0027–2,0 | 1.0 | ? | ? | Metabolito |
| 4-Hidroxiestradiol | 4-OH-E2 | 13 (8–70) | 7–56 | 1.0 | 1.9 | Metabolito |
| 4-Metoxiestradiol | 4-MeO-E2 | 2.0 | 1.0 | ? | ? | Metabolito |
| 2-Hidroxiestrona | 2-OH-E1 | 2.0–4.0 | 0,2–0,4 | ? | ? | Metabolito |
| 2-Metoxiestrona | 2-MeO-E1 | <0,001–<1 | <1 | ? | ? | Metabolito |
| 4-Hidroxiestrona | 4-OH-E1 | 1.0–2.0 | 1.0 | ? | ? | Metabolito |
| 4-Metoxiestrona | 4-MeO-E1 | <1 | <1 | ? | ? | Metabolito |
| 16α-Hidroxiestrona | 16α-OH-E1; 17-cetoestriol | 2,0–6,5 | 35 | ? | ? | Metabolito |
| 2-Hidroxiestriol | 2-OH-E3 | 2.0 | 1.0 | ? | ? | Metabolito |
| 4-Metoxiestriol | 4-MeO-E3 | 1.0 | 1.0 | ? | ? | Metabolito |
| Sulfato de estradiol | E2S; 3-sulfato de estradiol | <1 | <1 | ? | ? | Metabolito |
| Disulfato de estradiol | 3,17β-disulfato de estradiol | 0,0004 | ? | ? | ? | Metabolito |
| 3-glucurónido de estradiol | E2-3G | 0,0079 | ? | ? | ? | Metabolito |
| 17β-glucurónido de estradiol | E2-17G | 0,0015 | ? | ? | ? | Metabolito |
| 3-gluc.17β-sulfato de estradiol | E2-3G-17S | 0,0001 | ? | ? | ? | Metabolito |
| Sulfato de estrona | E1S; 3-sulfato de estrona | <1 | <1 | >10 | >10 | Metabolito |
| Benzoato de estradiol | EB; 3-benzoato de estradiol | 10 | ? | ? | ? | Estrógeno |
| 17β-benzoato de estradiol | E2-17B | 11.3 | 32.6 | ? | ? | Estrógeno |
| Éter metílico de estrona | Éter 3-metílico de estrona | 0,145 | ? | ? | ? | Estrógeno |
| ent -Estradiol | 1-Estradiol | 1.31–12.34 | 9,44–80,07 | ? | ? | Estrógeno |
| Equilina | 7-Dehidroestrona | 13 (4,0–28,9) | 13.0–49 | 0,79 | 0,36 | Estrógeno |
| Equilenina | 6,8-Didehidroestrona | 2.0–15 | 7.0–20 | 0,64 | 0,62 | Estrógeno |
| 17β-Dihidroequilina | 7-Dehidro-17β-estradiol | 7.9–113 | 7.9–108 | 0,09 | 0,17 | Estrógeno |
| 17α-Dihidroequilina | 7-Dehidro-17α-estradiol | 18.6 (18–41) | 14–32 | 0,24 | 0,57 | Estrógeno |
| 17β-Dihidroequilenina | 6,8-Didehidro-17β-estradiol | 35–68 | 90–100 | 0,15 | 0,20 | Estrógeno |
| 17α-Dihidroequilenina | 6,8-Didehidro-17α-estradiol | 20 | 49 | 0,50 | 0,37 | Estrógeno |
| Δ8 - estradiol | 8,9-Dehidro-17β-estradiol | 68 | 72 | 0,15 | 0,25 | Estrógeno |
| Δ 8 -Estrona | 8,9-Dehidroestrona | 19 | 32 | 0,52 | 0,57 | Estrógeno |
| Etinilestradiol | EE; 17α-Etinil-17β-E2 | 120,9 (68,8–480) | 44,4 (2,0–144) | 0,02–0,05 | 0,29–0,81 | Estrógeno |
| Mestranol | EE 3-metil éter | ? | 2.5 | ? | ? | Estrógeno |
| Moxestrol | RU-2858; 11β-Metoxi-EE | 35–43 | 5–20 | 0,5 | 2.6 | Estrógeno |
| Metilestradiol | 17α-Metil-17β-estradiol | 70 | 44 | ? | ? | Estrógeno |
| Dietilestilbestrol | DES; Estilbestrol | 129,5 (89,1–468) | 219,63 (61,2–295) | 0,04 | 0,05 | Estrógeno |
| Hexestrol | Dihidrodietilestilbestrol | 153.6 (31–302) | 60–234 | 0,06 | 0,06 | Estrógeno |
| Dienestrol | Dehidrostilbestrol | 37 (20.4–223) | 56–404 | 0,05 | 0,03 | Estrógeno |
| Benzestrol (B2) | – | 114 | ? | ? | ? | Estrógeno |
| Clorotrianiseno | TACE | 1,74 | ? | 15.30 | ? | Estrógeno |
| Trifeniletileno | TPE | 0,074 | ? | ? | ? | Estrógeno |
| Trifenilbromoetileno | TPBE | 2.69 | ? | ? | ? | Estrógeno |
| Tamoxifeno | ICI-46,474 | 3 (0,1–47) | 3,33 (0,28–6) | 3,4–9,69 | 2.5 | SERM |
| Afimoxifeno | 4-Hidroxitamoxifeno; 4-OHT | 100.1 (1.7–257) | 10 (0,98–339) | 2,3 (0,1–3,61) | 0,04–4,8 | SERM |
| Toremifeno | 4-Clorotamoxifeno; 4-CT | ? | ? | 7.14–20.3 | 15.4 | SERM |
| Clomifeno | LMR-41 | 25 (19.2–37.2) | 12 | 0.9 | 1.2 | SERM |
| Ciclofenil | F-6066; Sexovid | 151–152 | 243 | ? | ? | SERM |
| Nafoxidina | U-11.000A | 30.9–44 | 16 | 0.3 | 0,8 | SERM |
| Raloxifeno | – | 41.2 (7.8–69) | 5,34 (0,54–16) | 0,188–0,52 | 20.2 | SERM |
| Arzoxifeno | LY-353,381 | ? | ? | 0,179 | ? | SERM |
| Lasofoxifeno | CP-336,156 | 10.2–166 | 19.0 | 0,229 | ? | SERM |
| Ormeloxifeno | Centcromante | ? | ? | 0,313 | ? | SERM |
| Levormeloxifeno | 6720-CDRI; NNC-460,020 | 1,55 | 1,88 | ? | ? | SERM |
| Ospemifeno | Desaminohidroxitoremifeno | 0,82–2,63 | 0,59–1,22 | ? | ? | SERM |
| Bazedoxifeno | – | ? | ? | 0,053 | ? | SERM |
| Etacstil | GW-5638 | 4.30 | 11.5 | ? | ? | SERM |
| ICI-164,384 | – | 63,5 (3,70–97,7) | 166 | 0,2 | 0,08 | Antiestrógeno |
| Fulvestrant | ICI-182,780 | 43,5 (9,4–325) | 21,65 (2,05–40,5) | 0,42 | 1.3 | Antiestrógeno |
| Propilpirazoltriol | Presentación en PowerPoint | 49 (10,0–89,1) | 0,12 | 0,40 | 92.8 | Agonista de ERα |
| 16α-LE2 | 16α-Lactona-17β-estradiol | 14.6–57 | 0,089 | 0,27 | 131 | Agonista de ERα |
| 16α-Yodo-E2 | 16α-Yodo-17β-estradiol | 30.2 | 2.30 | ? | ? | Agonista de ERα |
| Metilpiperidinopirazol | Miembro del Parlamento | 11 | 0,05 | ? | ? | Antagonista de ERα |
| Diarilpropionitrilo | DP | 0,12–0,25 | 6.6–18 | 32.4 | 1.7 | Agonista de ERβ |
| 8β-VE2 | 8β-vinil-17β-estradiol | 0,35 | 22.0–83 | 12.9 | 0,50 | Agonista de ERβ |
| Prinaberel | ERB-041; VÍA-202,041 | 0,27 | 67–72 | ? | ? | Agonista de ERβ |
| ERB-196 | VÍA-202,196 | ? | 180 | ? | ? | Agonista de ERβ |
| Erteberel | SERBA-1; LY-500,307 | ? | ? | 2.68 | 0,19 | Agonista de ERβ |
| SERBA-2 | – | ? | ? | 14.5 | 1.54 | Agonista de ERβ |
| Cumestrol | – | 9,225 (0,0117–94) | 64,125 (0,41–185) | 0,14–80,0 | 0,07–27,0 | Xenoestrógeno |
| Genisteína | – | 0,445 (0,0012–16) | 33,42 (0,86–87) | 2.6–126 | 0,3–12,8 | Xenoestrógeno |
| Equol | – | 0,2–0,287 | 0,85 (0,10–2,85) | ? | ? | Xenoestrógeno |
| Daidzeína | – | 0,07 (0,0018–9,3) | 0,7865 (0,04–17,1) | 2.0 | 85.3 | Xenoestrógeno |
| Biocanina A | – | 0,04 (0,022–0,15) | 0,6225 (0,010–1,2) | 174 | 8.9 | Xenoestrógeno |
| Kaempferol | – | 0,07 (0,029–0,10) | 2,2 (0,002–3,00) | ? | ? | Xenoestrógeno |
| Naringenina | – | 0,0054 (<0,001–0,01) | 0,15 (0,11–0,33) | ? | ? | Xenoestrógeno |
| 8-Prenilnaringenina | 8-PN | 4.4 | ? | ? | ? | Xenoestrógeno |
| Quercetina | – | <0,001–0,01 | 0,002–0,040 | ? | ? | Xenoestrógeno |
| Ipriflavona | – | <0,01 | <0,01 | ? | ? | Xenoestrógeno |
| Miroestrol | – | 0,39 | ? | ? | ? | Xenoestrógeno |
| Desoximiroestrol | – | 2.0 | ? | ? | ? | Xenoestrógeno |
| β-sitosterol | – | <0,001–0,0875 | <0,001–0,016 | ? | ? | Xenoestrógeno |
| Resveratrol | – | <0,001–0,0032 | ? | ? | ? | Xenoestrógeno |
| α-zearalenol | – | 48 (13–52,5) | ? | ? | ? | Xenoestrógeno |
| β-Zearalenol | – | 0,6 (0,032–13) | ? | ? | ? | Xenoestrógeno |
| Zeranol | α-Zearalanol | 48–111 | ? | ? | ? | Xenoestrógeno |
| Taleranol | β-Zearalanol | 16 (13–17.8) | 14 | 0,8 | 0.9 | Xenoestrógeno |
| Zearalenona | ZEN | 7,68 (2,04–28) | 9.45 (2.43–31.5) | ? | ? | Xenoestrógeno |
| Zearalanona | ZAN | 0,51 | ? | ? | ? | Xenoestrógeno |
| Bisfenol A | BPA | 0,0315 (0,008–1,0) | 0,135 (0,002–4,23) | 195 | 35 | Xenoestrógeno |
| Endosulfán | EDS | <0,001–<0,01 | <0,01 | ? | ? | Xenoestrógeno |
| Kepone | Clordecona | 0,0069–0,2 | ? | ? | ? | Xenoestrógeno |
| o,p'- DDT | – | 0,0073–0,4 | ? | ? | ? | Xenoestrógeno |
| p,p'- DDT | – | 0,03 | ? | ? | ? | Xenoestrógeno |
| Metoxicloro | p,p'- Dimetoxi-DDT | 0,01 (<0,001–0,02) | 0,01–0,13 | ? | ? | Xenoestrógeno |
| HPTE | Hidroxicloro; p,p' -OH-DDT | 1.2–1.7 | ? | ? | ? | Xenoestrógeno |
| Testosterona | T; 4-Androstenolona | <0,0001–<0,01 | <0,002–0,040 | >5000 | >5000 | Andrógino |
| Dihidrotestosterona | DHT; 5α-Androstanolona | 0,01 (<0,001–0,05) | 0,0059–0,17 | 221–>5000 | 73–1688 | Andrógino |
| Nandrolona | 19-Nortestosterona; 19-NT | 0,01 | 0,23 | 765 | 53 | Andrógino |
| Dehidroepiandrosterona | DHEA; Prasterona | 0,038 (<0,001–0,04) | 0,019–0,07 | 245–1053 | 163–515 | Andrógino |
| 5-Androstenediol | A5; Androstenediol | 6 | 17 | 3.6 | 0.9 | Andrógino |
| 4-Androstenediol | – | 0,5 | 0.6 | 23 | 19 | Andrógino |
| 4-Androstenediona | A4; Androstenediona | <0,01 | <0,01 | >10000 | >10000 | Andrógino |
| 3α-Androstanodiol | 3α-Adiol | 0,07 | 0.3 | 260 | 48 | Andrógino |
| 3β-Androstanodiol | 3β-Adiol | 3 | 7 | 6 | 2 | Andrógino |
| Androstanediona | 5α-Androstanediona | <0,01 | <0,01 | >10000 | >10000 | Andrógino |
| Etiocolandiona | 5β-Androstanediona | <0,01 | <0,01 | >10000 | >10000 | Andrógino |
| Metiltestosterona | 17α-Metiltestosterona | <0,0001 | ? | ? | ? | Andrógino |
| Etinilestradiol-3α-androstanodiol | 17α-Etinil-3α-adiol | 4.0 | <0,07 | ? | ? | Estrógeno |
| Etinilestradiol-3β-androstano | 17α-Etinil-3β-adiol | 50 | 5.6 | ? | ? | Estrógeno |
| Progesterona | P4; 4-Pregnenediona | <0,001–0,6 | <0,001–0,010 | ? | ? | Progestágeno |
| Noretisterona | NET; 17α-Etinil-19-NT | 0,085 (0,0015–<0,1) | 0,1 (0,01–0,3) | 152 | 1084 | Progestágeno |
| Noretinodrel | 5(10)-Noretisterona | 0,5 (0,3–0,7) | <0,1–0,22 | 14 | 53 | Progestágeno |
| Tibolona | 7α-Metilnoretinodrel | 0,5 (0,45–2,0) | 0,2–0,076 | ? | ? | Progestágeno |
| Δ 4 -Tibolona | 7α-Metilnoretisterona | 0,069–<0,1 | 0,027–<0,1 | ? | ? | Progestágeno |
| 3α-Hidroxitibolona | – | 2,5 (1,06–5,0) | 0,6–0,8 | ? | ? | Progestágeno |
| 3β-Hidroxitibolona | – | 1,6 (0,75–1,9) | 0,070–0,1 | ? | ? | Progestágeno |
| Notas al pie: a = (1) Los valores de afinidad de unión tienen el formato "mediana (rango)" (# (#–#)), "rango" (#–#) o "valor" (#) según los valores disponibles. Los conjuntos completos de valores dentro de los rangos se pueden encontrar en el código Wiki. (2) Las afinidades de unión se determinaron mediante estudios de desplazamiento en una variedad de sistemas in vitro con estradiol marcado y proteínas ERα y ERβ humanas (excepto los valores ERβ de Kuiper et al. (1997), que son ERβ de rata). Fuentes: Ver página de plantilla. | ||||||
| Estrógeno | Afinidades de unión relativas (%) | ||||||
|---|---|---|---|---|---|---|---|
| ESReceptor de estrógeno | ArkansasReceptor de andrógenos | Relaciones públicasInformación sobre herramientas Receptor de progesterona | GRAMOInformación sobre herramientas Receptor de glucocorticoides | SEÑORInformación sobre herramientas Receptor de mineralocorticoides | SHBGInformación sobre herramientas Globulina transportadora de hormonas sexuales | CBGGlobulina transportadora de corticosteroides | |
| Estradiol | 100 | 7.9 | 2.6 | 0.6 | 0,13 | 8.7–12 | <0,1 |
| Benzoato de estradiol | ? | ? | ? | ? | ? | <0,1–0,16 | <0,1 |
| Valerato de estradiol | 2 | ? | ? | ? | ? | ? | ? |
| Estrona | 11–35 | <1 | <1 | <1 | <1 | 2.7 | <0,1 |
| Sulfato de estrona | 2 | 2 | ? | ? | ? | ? | ? |
| Estriol | 10–15 | <1 | <1 | <1 | <1 | <0,1 | <0,1 |
| Equilina | 40 | ? | ? | ? | ? | ? | 0 |
| Alfatradiol | 15 | <1 | <1 | <1 | <1 | ? | ? |
| Epiestrol | 20 | <1 | <1 | <1 | <1 | ? | ? |
| Etinilestradiol | 100–112 | 1–3 | 15–25 | 1–3 | <1 | 0,18 | <0,1 |
| Mestranol | 1 | ? | ? | ? | ? | <0,1 | <0,1 |
| Metilestradiol | 67 | 1–3 | 3–25 | 1–3 | <1 | ? | ? |
| Moxestrol | 12 | <0,1 | 0,8 | 3.2 | <0,1 | <0,2 | <0,1 |
| Dietilestilbestrol | ? | ? | ? | ? | ? | <0,1 | <0,1 |
| Notas: Los ligandos de referencia (100%) fueron progesterona para el PR.Información sobre herramientas sobre el receptor de progesterona, testosterona para la ARReceptor de andrógenos con información sobre herramientas, estradiol para el ERReceptor de estrógeno con información sobre herramientas, dexametasona para el GRReceptor de glucocorticoides con información sobre herramientas, aldosterona para el MRInformación sobre herramientas sobre el receptor de mineralocorticoides, dihidrotestosterona para SHBGInformación sobre herramientas sobre la globulina transportadora de hormonas sexuales, y cortisol para CBGGlobulina transportadora de corticosteroides. Fuentes: Ver plantilla. | |||||||
| Estrógeno | Otros nombres | Banco de Reserva de AustraliaInformación sobre herramientas Afinidad de enlace relativa(%) a | REP (%) b | |||
|---|---|---|---|---|---|---|
| ES | ERα | ERβ | ||||
| Estradiol | E2 | 100 | 100 | 100 | ||
| 3-sulfato de estradiol | E2S; E2-3S | ? | 0,02 | 0,04 | ||
| 3-glucurónido de estradiol | E2-3G | ? | 0,02 | 0,09 | ||
| 17β-glucurónido de estradiol | E2-17G | ? | 0,002 | 0,0002 | ||
| Benzoato de estradiol | EB; 3-benzoato de estradiol | 10 | 1.1 | 0,52 | ||
| 17β-acetato de estradiol | E2-17A | 31–45 | 24 | ? | ||
| Diacetato de estradiol | EDA; 3,17β-diacetato de estradiol | ? | 0,79 | ? | ||
| Propionato de estradiol | EP; 17β-propionato de estradiol | 19–26 | 2.6 | ? | ||
| Valerato de estradiol | EV; 17β-valerato de estradiol | 2–11 | 0,04–21 | ? | ||
| Cipionato de estradiol | CE; 17β-cipionato de estradiol | ? c | 4.0 | ? | ||
| Palmitato de estradiol | 17β-palmitato de estradiol | 0 | ? | ? | ||
| Estearato de estradiol | 17β-estearato de estradiol | 0 | ? | ? | ||
| Estrona | E1; 17-cetoestradiol | 11 | 5.3–38 | 14 | ||
| Sulfato de estrona | E1S; 3-sulfato de estrona | 2 | 0,004 | 0,002 | ||
| Glucurónido de estrona | E1G; 3-glucurónido de estrona | ? | <0,001 | 0,0006 | ||
| Etinilestradiol | EE; 17α-etinilestradiol | 100 | 17–150 | 129 | ||
| Mestranol | EE 3-metil éter | 1 | 1.3–8.2 | 0,16 | ||
| Quinestrol | EE éter 3-ciclopentílico | ? | 0,37 | ? | ||
| Notas al pie: a = Las afinidades de unión relativas (RBA) se determinaron a través del desplazamiento in vitro del estradiol marcado de los receptores de estrógeno (RE) generalmente del citosol uterino de roedores . Los ésteres de estrógeno se hidrolizan de forma variable en estrógenos en estos sistemas (longitud de cadena de éster más corta -> mayor tasa de hidrólisis) y las RBA de ER de los ésteres disminuyen fuertemente cuando se previene la hidrólisis. b = Las potencias estrogénicas relativas (REP) se calcularon a partir de concentraciones efectivas medias máximas (CE 50 ) que se determinaron a través de ensayos de producción de β-galactosidasa (β-gal) y proteína fluorescente verde (GFP) in vitro en levaduras que expresan ERα humano y ERβ humano . Tanto las células de mamíferos como las levaduras tienen la capacidad de hidrolizar los ésteres de estrógeno. c = Las afinidades del cipionato de estradiol por los receptores de estrógeno son similares a las del valerato de estradiol y el benzoato de estradiol ( figura ). Fuentes: Ver página de plantilla. | ||||||
| Estrógeno | ESReceptor de estrógeno Banco de Reserva de AustraliaInformación sobre herramientas sobre afinidad de enlace relativa(%) | Peso uterino (%) | Uterotrofia | LHInformación sobre herramientas Hormona luteinizanteniveles (%) | SHBGInformación sobre herramientas Globulina transportadora de hormonas sexuales Banco de Reserva de AustraliaInformación sobre herramientas sobre afinidad de enlace relativa(%) |
|---|---|---|---|---|---|
| Control | – | 100 | – | 100 | – |
| Estradiol (E2) | 100 | 506 ± 20 | +++ | 12–19 | 100 |
| Estrona (E1) | 11 ± 8 | 490 ± 22 | +++ | ? | 20 |
| Estriol (E3) | 10 ± 4 | 468 ± 30 | +++ | 8–18 | 3 |
| Estetrol (E4) | 0,5 ± 0,2 | ? | Inactivo | ? | 1 |
| 17α-estradiol | 4,2 ± 0,8 | ? | ? | ? | ? |
| 2-Hidroxiestradiol | 24 ± 7 | 285 ± 8 | + b | 31–61 | 28 |
| 2-Metoxiestradiol | 0,05 ± 0,04 | 101 | Inactivo | ? | 130 |
| 4-Hidroxiestradiol | 45 ± 12 | ? | ? | ? | ? |
| 4-Metoxiestradiol | 1,3 ± 0,2 | 260 | ++ | ? | 9 |
| 4-Fluoroestradiol a | 180 ± 43 | ? | +++ | ? | ? |
| 2-Hidroxiestrona | 1,9 ± 0,8 | 130 ± 9 | Inactivo | 110–142 | 8 |
| 2-Metoxiestrona | 0,01 ± 0,00 | 103 ± 7 | Inactivo | 95–100 | 120 |
| 4-Hidroxiestrona | 11 ± 4 | 351 | ++ | 21–50 | 35 |
| 4-Metoxiestrona | 0,13 ± 0,04 | 338 | ++ | 65–92 | 12 |
| 16α-Hidroxiestrona | 2,8 ± 1,0 | 552 ± 42 | +++ | 7–24 | <0,5 |
| 2-Hidroxiestriol | 0,9 ± 0,3 | 302 | + b | ? | ? |
| 2-Metoxiestriol | 0,01 ± 0,00 | ? | Inactivo | ? | 4 |
| Notas: Los valores son media ± DE o rango. ER RBA = Afinidad de unión relativa a los receptores de estrógeno del citosol uterino de la rata . Peso uterino = Cambio porcentual en el peso húmedo uterino de ratas ovariectomizadas después de 72 horas con la administración continua de 1 μg/hora a través de bombas osmóticas implantadas subcutáneamente . Niveles de LH = Niveles de hormona luteinizante en relación con el valor inicial de ratas ovariectomizadas después de 24 a 72 horas de administración continua a través de implante subcutáneo. Notas al pie: a = Sintético (es decir, no endógeno ). b = Efecto uterotrófico atípico que se estabiliza en 48 horas (la uterotrofia del estradiol continúa linealmente hasta 72 horas). Fuentes: Ver plantilla. | |||||
Resumen de acciones
- Músculoesquelético
- Anabólico : aumenta la masa y la fuerza muscular , la velocidad de regeneración muscular y la densidad ósea , aumenta la sensibilidad al ejercicio, protección contra el daño muscular, síntesis de colágeno más fuerte, aumenta el contenido de colágeno de los tejidos conectivos , tendones y ligamentos , pero también disminuye la rigidez de los tendones y ligamentos (especialmente durante la menstruación ). La disminución de la rigidez de los tendones da a las mujeres una predisposición mucho menor a las distensiones musculares, pero los ligamentos blandos son mucho más propensos a las lesiones ( las roturas del ligamento cruzado anterior son de 2 a 8 veces más comunes entre las mujeres que entre los hombres). [26] [27] [28] [29]
- Reduce la resorción ósea y aumenta la formación ósea.
- En ratones, se ha demostrado que el estrógeno aumenta la proporción de fibras musculares de contracción más rápida (tipo IIX) en más del 40%. [30]
- Metabólico
- Propiedades antiinflamatorias
- Acelerar el metabolismo
- Distribución de grasa ginoide : aumento del almacenamiento de grasa o grasa estrogénica en algunas partes del cuerpo, como los senos, los glúteos y las piernas, pero disminución de la grasa abdominal y visceral (obesidad androgénica). [31] [32] [33]
- El estradiol también regula el gasto energético, la homeostasis del peso corporal y parece tener efectos antiobesidad mucho más fuertes que la testosterona en general. [34]
- Otros estructurales
- Mantenimiento de vasos y piel.
- Síntesis de proteínas
- Aumenta la producción hepática de proteínas de unión.
- Aumenta la producción de la hepatocina adropina . [35]
- Coagulación
- Aumenta el nivel circulante de los factores 2 , 7 , 9 , 10 y plasminógeno .
- Disminuir la antitrombina III
- Aumentar la adhesividad plaquetaria
- Aumentar vWF (estrógeno -> Angiotensina II -> Vasopresina )
- Aumentar el PAI-1 y el PAI-2 también a través de la Angiotensina II
- Lípido
- Aumentar HDL , triglicéridos
- Disminuir el LDL , la deposición de grasa.
- Equilibrio de fluidos
- Retención de sal ( sodio ) y agua, incluyendo hinchazón y edema facial [36] [37]
- El estrógeno se asocia con edemas , incluida hinchazón facial y abdominal.
- Melanina
- Se sabe que el estrógeno causa oscurecimiento de la piel, especialmente en la cara y las areolas . [38] Las mujeres de piel pálida desarrollarán una piel más marrón y amarillenta durante el embarazo, como resultado del aumento de estrógeno, conocido como la "máscara del embarazo" . [39] El estrógeno puede explicar por qué las mujeres tienen ojos más oscuros que los hombres, y también un menor riesgo de cáncer de piel que los hombres; un estudio europeo encontró que las mujeres generalmente tienen la piel más oscura que los hombres. [40] [41]
- Función pulmonar
- Promueve la función pulmonar al apoyar los alvéolos (en roedores pero probablemente en humanos). [42]
- Sexual
- Mediar la formación de las características sexuales secundarias femeninas
- Estimular el crecimiento endometrial
- Aumentar el crecimiento uterino
- Aumentar la lubricación vaginal
- Engrosar la pared vaginal
- Revestimiento del útero
- El estrógeno junto con la progesterona promueve y mantiene el revestimiento del útero en preparación para la implantación del óvulo fertilizado y el mantenimiento de la función del útero durante el período de gestación, también regula positivamente el receptor de oxitocina en el miometrio.
- Ovulación
- El aumento del nivel de estrógeno induce la liberación de la hormona luteinizante , que luego desencadena la ovulación al liberar el óvulo del folículo de De Graaf en el ovario .
- Comportamiento sexual
- El estrógeno es necesario para que las hembras de los mamíferos adopten un comportamiento de lordosis durante el estro (cuando los animales están "en celo"). [43] [44] Este comportamiento es necesario para la receptividad sexual en estos mamíferos y está regulado por el núcleo ventromedial del hipotálamo . [45]
- El deseo sexual depende de los niveles de andrógenos [46] solo en presencia de estrógeno, pero sin estrógeno, el nivel de testosterona libre en realidad disminuye el deseo sexual (en lugar de aumentar el deseo sexual), como se ha demostrado en aquellas mujeres que tienen trastorno del deseo sexual hipoactivo , y el deseo sexual en estas mujeres puede restaurarse mediante la administración de estrógeno (usando anticonceptivos orales). [47]
Desarrollo puberal femenino
Los estrógenos son responsables del desarrollo de las características sexuales secundarias femeninas durante la pubertad , incluyendo el desarrollo de los senos , el ensanchamiento de las caderas y la distribución de la grasa femenina . Por el contrario, los andrógenos son responsables del crecimiento del vello púbico y corporal , así como del acné y del olor axilar .
Desarrollo de los senos
El estrógeno, junto con la hormona del crecimiento (GH) y su producto secretor, el factor de crecimiento similar a la insulina 1 (IGF-1), es fundamental para mediar el desarrollo mamario durante la pubertad , así como la maduración mamaria durante el embarazo en preparación para la lactancia y el amamantamiento . [48] [49] El estrógeno es principal y directamente responsable de inducir el componente ductal del desarrollo mamario, [50] [51] [52] así como de causar la deposición de grasa y el crecimiento del tejido conectivo . [50] [51] También está indirectamente involucrado en el componente lobuloalveolar, al aumentar la expresión del receptor de progesterona en los senos [50] [52] [53] e inducir la secreción de prolactina . [54] [55] Permitido por el estrógeno, la progesterona y la prolactina trabajan juntas para completar el desarrollo lobuloalveolar durante el embarazo. [51] [56]
Los andrógenos como la testosterona se oponen poderosamente a la acción del estrógeno en los senos, por ejemplo, reduciendo la expresión del receptor de estrógeno en ellos. [57] [58]
Sistema reproductor femenino
Los estrógenos son responsables de la maduración y el mantenimiento de la vagina y el útero , y también están involucrados en la función ovárica , como la maduración de los folículos ováricos . Además, los estrógenos juegan un papel importante en la regulación de la secreción de gonadotropinas . Por estas razones, los estrógenos son necesarios para la fertilidad femenina .
Neuroprotección y reparación del ADN
Los mecanismos de reparación del ADN regulados por estrógenos en el cerebro tienen efectos neuroprotectores. [59] El estrógeno regula la transcripción de los genes de reparación por escisión de bases del ADN , así como la translocación de las enzimas de reparación por escisión de bases entre diferentes compartimentos subcelulares.
Cerebro y comportamiento
Impulso sexual
Los estrógenos intervienen en la libido (deseo sexual) tanto en mujeres como en hombres.
Cognición
Las puntuaciones de memoria verbal se utilizan con frecuencia como una medida de cognición de nivel superior . Estas puntuaciones varían en proporción directa a los niveles de estrógeno a lo largo del ciclo menstrual, el embarazo y la menopausia. Además, los estrógenos cuando se administran poco después de la menopausia natural o quirúrgica previenen la disminución de la memoria verbal. Por el contrario, los estrógenos tienen poco efecto sobre la memoria verbal si se administran por primera vez años después de la menopausia. [60] Los estrógenos también tienen influencias positivas en otras medidas de la función cognitiva. [61] Sin embargo, el efecto de los estrógenos sobre la cognición no es uniformemente favorable y depende del momento de la dosis y del tipo de habilidad cognitiva que se mide. [62]
Los efectos protectores de los estrógenos sobre la cognición pueden estar mediados por los efectos antiinflamatorios del estrógeno en el cerebro. [63] Los estudios también han demostrado que el gen del alelo Met y el nivel de estrógeno median la eficiencia de las tareas de memoria de trabajo dependientes de la corteza prefrontal . [64] [65] Los investigadores han instado a que se realicen más investigaciones para arrojar luz sobre el papel del estrógeno y su potencial para mejorar la función cognitiva. [66]
Salud mental
Se considera que el estrógeno desempeña un papel importante en la salud mental de las mujeres . La retirada repentina de estrógenos, los estrógenos fluctuantes y los períodos de niveles bajos sostenidos de estrógenos se correlacionan con una disminución significativa del estado de ánimo. Se ha demostrado que la recuperación clínica de la depresión posparto , perimenopáusica y posmenopáusica es eficaz después de que los niveles de estrógeno se estabilizan y/o se restablecen. [67] [68] [69] La exacerbación menstrual (incluida la psicosis menstrual) generalmente se desencadena por niveles bajos de estrógenos, [70] y a menudo se confunde con el trastorno disfórico premenstrual . [71]
Las compulsiones en ratones de laboratorio macho, como las que padecen trastorno obsesivo-compulsivo (TOC), pueden estar causadas por niveles bajos de estrógeno. Cuando los niveles de estrógeno aumentaron a través del aumento de la actividad de la enzima aromatasa en ratones de laboratorio macho, los rituales del TOC disminuyeron drásticamente. Los niveles de proteína hipotalámica en el gen COMT se mejoran al aumentar los niveles de estrógeno, lo que se cree que hace que los ratones que mostraron rituales del TOC vuelvan a la actividad normal. En última instancia, se sospecha que la deficiencia de aromatasa está involucrada en la síntesis de estrógeno en humanos y tiene implicaciones terapéuticas en humanos que padecen trastorno obsesivo-compulsivo. [72]
Se ha demostrado que la aplicación local de estrógeno en el hipocampo de ratas inhibe la recaptación de serotonina . Por el contrario, se ha demostrado que la aplicación local de estrógeno bloquea la capacidad de la fluvoxamina para retardar la depuración de serotonina, lo que sugiere que las mismas vías que intervienen en la eficacia de los ISRS también pueden verse afectadas por componentes de las vías de señalización local de los estrógenos. [73]
Paternidad
Los estudios también han descubierto que los padres tenían niveles más bajos de cortisol y testosterona, pero niveles más altos de estrógeno (estradiol) que los no padres. [74]
Atracones alimentarios
El estrógeno puede desempeñar un papel en la supresión de los atracones . La terapia de reemplazo hormonal con estrógenos puede ser un posible tratamiento para los comportamientos de atracones en mujeres. Se ha demostrado que el reemplazo de estrógenos suprime los comportamientos de atracones en ratones hembra. [75] El mecanismo por el cual el reemplazo de estrógenos inhibe los atracones implica el reemplazo de neuronas serotoninérgicas (5-HT). Se ha descubierto que las mujeres que presentan comportamientos de atracones tienen una mayor captación cerebral de la neurona 5-HT y, por lo tanto, menos del neurotransmisor serotonina en el líquido cefalorraquídeo. [76] El estrógeno actúa para activar las neuronas 5-HT, lo que lleva a la supresión de los comportamientos de atracones. [75]
También se sugiere que existe una interacción entre los niveles hormonales y la alimentación en diferentes puntos del ciclo menstrual femenino . Las investigaciones han predicho un aumento de la alimentación emocional durante el flujo hormonal, que se caracteriza por altos niveles de progesterona y estradiol que ocurren durante la fase lútea media . Se plantea la hipótesis de que estos cambios ocurren debido a cambios cerebrales a lo largo del ciclo menstrual que probablemente sean un efecto genómico de las hormonas. Estos efectos producen cambios en el ciclo menstrual, que dan lugar a la liberación de hormonas que conducen a cambios de comportamiento, en particular atracones y alimentación emocional. Estos ocurren especialmente de forma destacada entre las mujeres que son genéticamente vulnerables a los fenotipos de atracones. [77]
Los atracones se asocian con una disminución de estradiol y un aumento de progesterona. [78] Klump et al. [79] La progesterona puede moderar los efectos de un nivel bajo de estradiol (como durante una conducta alimentaria desregulada), pero esto puede ser cierto solo en mujeres que han tenido episodios de atracones (EA) diagnosticados clínicamente. La alimentación desregulada está más fuertemente asociada con dichas hormonas ováricas en mujeres con EA que en mujeres sin EA. [79]
La implantación de pellets de 17β-estradiol en ratones ovariectomizados redujo significativamente las conductas de atracones y las inyecciones de GLP-1 en ratones ovariectomizados disminuyeron las conductas de atracones. [75]
Las asociaciones entre los atracones, la fase del ciclo menstrual y las hormonas ováricas se correlacionaron. [78] [80] [81]
Masculinización en roedores
En los roedores, los estrógenos (que se aromatizan localmente a partir de los andrógenos en el cerebro) desempeñan un papel importante en la diferenciación psicosexual, por ejemplo, al masculinizar el comportamiento territorial; [82] lo mismo no es cierto en los seres humanos. [83] En los seres humanos, los efectos masculinizantes de los andrógenos prenatales sobre el comportamiento (y otros tejidos, con la posible excepción de los efectos sobre los huesos) parecen actuar exclusivamente a través del receptor de andrógenos. [84] En consecuencia, se ha cuestionado la utilidad de los modelos de roedores para estudiar la diferenciación psicosexual humana. [85]
Sistema esquelético
Los estrógenos son responsables tanto del estirón puberal, que provoca una aceleración del crecimiento lineal, como del cierre epifisario , que limita la altura y la longitud de las extremidades , tanto en mujeres como en hombres. Además, los estrógenos son responsables de la maduración ósea y del mantenimiento de la densidad mineral ósea a lo largo de la vida. Debido al hipoestrogenismo, el riesgo de osteoporosis aumenta durante la menopausia .
Sistema cardiovascular
Las mujeres se ven menos afectadas por las enfermedades cardíacas debido a la acción vasculoprotectora del estrógeno, que ayuda a prevenir la aterosclerosis. [86] También ayuda a mantener el delicado equilibrio entre la lucha contra las infecciones y la protección de las arterias contra daños, reduciendo así el riesgo de enfermedades cardiovasculares. [87] Durante el embarazo , los altos niveles de estrógenos aumentan la coagulación y el riesgo de tromboembolia venosa . Se ha demostrado que el estrógeno regula positivamente la hormona peptídica adropina . [35]
| Incidencia absoluta de primera TEV por 10.000 personas-año durante el embarazo y el período posparto | ||||||||
|---|---|---|---|---|---|---|---|---|
| Datos suecos A | Datos suecos B | Datos en inglés | Datos daneses | |||||
| Periodo de tiempo | norte | Tasa (IC del 95%) | norte | Tasa (IC del 95%) | norte | Tasa (IC del 95%) | norte | Tasa (IC del 95%) |
| Embarazo fuera del horario laboral | 1105 | 4.2 (4.0–4.4) | 1015 | 3.8 (?) | 1480 | 3.2 (3.0–3.3) | 2895 | 3.6 (3.4–3.7) |
| Anteparto | 995 | 20,5 (19,2–21,8) | 690 | 14.2 (13.2–15.3) | 156 | 9,9 (8,5–11,6) | 491 | 10,7 (9,7–11,6) |
| Trimestre 1 | 207 | 13,6 (11,8–15,5) | 172 | 11.3 (9.7–13.1) | 23 | 4.6 (3.1–7.0) | 61 | 4.1 (3.2–5.2) |
| Trimestre 2 | 275 | 17,4 (15,4–19,6) | 178 | 11,2 (9,7–13,0) | 30 | 5.8 (4.1–8.3) | 75 | 5.7 (4.6–7.2) |
| Trimestre 3 | 513 | 29,2 (26,8–31,9) | 340 | 19,4 (17,4–21,6) | 103 | 18,2 (15,0–22,1) | 355 | 19,7 (17,7–21,9) |
| Alrededor de la entrega | 115 | 154,6 (128,8–185,6) | 79 | 106,1 (85,1–132,3) | 34 | 142,8 (102,0–199,8) | – | |
| Posparto | 649 | 42,3 (39,2–45,7) | 509 | 33,1 (30,4–36,1) | 135 | 27,4 (23,1–32,4) | 218 | 17,5 (15,3–20,0) |
| Posparto temprano | 584 | 75,4 (69,6–81,8) | 460 | 59,3 (54,1–65,0) | 177 | 46,8 (39,1–56,1) | 199 | 30,4 (26,4–35,0) |
| Posparto tardío | 65 | 8,5 (7,0–10,9) | 49 | 6,4 (4,9–8,5) | 18 | 7.3 (4.6–11.6) | 319 | 3.2 (1.9–5.0) |
| Razones de tasas de incidencia (IRR) de la primera TEV durante el embarazo y el período posparto | ||||||||
| Datos suecos A | Datos suecos B | Datos en inglés | Datos daneses | |||||
| Periodo de tiempo | TIR* (IC del 95%) | TIR* (IC del 95%) | TIR (IC del 95 %)† | TIR (IC del 95 %)† | ||||
| Embarazo fuera del horario laboral | Referencia (es decir, 1,00) | |||||||
| Anteparto | 5.08 (4.66–5.54) | 3,80 (3,44–4,19) | 3.10 (2.63–3.66) | 2,95 (2,68–3,25) | ||||
| Trimestre 1 | 3,42 (2,95–3,98) | 3,04 (2,58–3,56) | 1,46 (0,96–2,20) | 1,12 (0,86–1,45) | ||||
| Trimestre 2 | 4,31 (3,78–4,93) | 3.01 (2.56–3.53) | 1,82 (1,27–2,62) | 1,58 (1,24–1,99) | ||||
| Trimestre 3 | 7.14 (6.43–7.94) | 5.12 (4.53–5.80) | 5,69 (4,66–6,95) | 5,48 (4,89–6,12) | ||||
| Alrededor de la entrega | 37,5 (30,9–44,45) | 27,97 (22,24–35,17) | 44,5 (31,68–62,54) | – | ||||
| Posparto | 10.21 (9.27–11.25) | 8,72 (7,83–9,70) | 8.54 (7.16–10.19) | 4,85 (4,21–5,57) | ||||
| Posparto temprano | 19.27 (16.53–20.21) | 15,62 (14,00–17,45) | 14.61 (12.10–17.67) | 8,44 (7,27–9,75) | ||||
| Posparto tardío | 2,06 (1,60–2,64) | 1,69 (1,26–2,25) | 2,29 (1,44–3,65) | 0,89 (0,53–1,39) | ||||
| Notas: Datos suecos A = Uso de cualquier código para TEV independientemente de la confirmación. Datos suecos B = Uso solo de TEV confirmada por algoritmo. Posparto temprano = Primeras 6 semanas después del parto. Posparto tardío = Más de 6 semanas después del parto. * = Ajustado por edad y año calendario. † = Razón no ajustada calculada en base a los datos proporcionados. Fuente: [88] | ||||||||
Sistema inmunitario
El efecto del estrógeno sobre el sistema inmunológico se describe en general como favorable a Th2 , en lugar de supresor, como es el caso del efecto de la hormona sexual masculina, la testosterona. [89] De hecho, las mujeres responden mejor a las vacunas , las infecciones y generalmente tienen menos probabilidades de desarrollar cáncer , la contrapartida de esto es que tienen más probabilidades de desarrollar una enfermedad autoinmune . [90] El cambio de Th2 se manifiesta en una disminución de la inmunidad celular y el aumento de la inmunidad humoral ( producción de anticuerpos ) la cambia de celular a humoral al regular negativamente la inmunidad mediada por células y mejorar la respuesta inmune Th2 al estimular la producción de IL-4 y la diferenciación Th2. [89] [91] Las respuestas inmunes de tipo 1 y tipo 17 se regulan negativamente, probablemente debido al menos parcialmente a IL-4 , que inhibe Th1. El efecto del estrógeno sobre los tipos de células de diferentes células inmunes está en línea con su sesgo Th2. La actividad de los basófilos , eosinófilos , macrófagos M2 y linfocitos B se ve aumentada, mientras que la actividad de las células NK se ve disminuida. Las células dendríticas convencionales están sesgadas hacia Th2 bajo la influencia del estrógeno, mientras que las células dendríticas plasmocitoides, actores clave en la defensa antiviral, han aumentado la secreción de IFN-g . [91] El estrógeno también influye en las células B al aumentar su supervivencia, proliferación, diferenciación y función, lo que se corresponde con un mayor recuento de anticuerpos y células B generalmente detectado en mujeres. [92]
A nivel molecular, el estrógeno induce los efectos mencionados anteriormente sobre la célula al actuar sobre receptores intracelulares denominados ER α y ER β, que al unirse forman homo o heterodímeros. Los objetivos genéticos y no genéticos de los receptores difieren entre homo y heterodímeros. [93] La ligadura de estos receptores les permite translocarse al núcleo y actuar como factores de transcripción ya sea uniendo elementos de respuesta al estrógeno (ERE) en el ADN o uniendo el ADN junto con otros factores de transcripción, por ejemplo, Nf-kB o AP-1 , los cuales dan como resultado el reclutamiento de la ARN polimerasa y una mayor remodelación de la cromatina. [93] También se documentó una respuesta no transcripcional a la estimulación con estrógenos (denominada señalización de esteroides iniciada por membrana, MISS). Esta vía estimula las vías ERK y PI3K/AKT, que se sabe que aumentan la proliferación celular y afectan la remodelación de la cromatina. [93]
Condiciones asociadas
Los investigadores han implicado a los estrógenos en varias condiciones dependientes de estrógenos , como el cáncer de mama ER-positivo , así como una serie de condiciones genéticas que involucran la señalización o el metabolismo de los estrógenos, como el síndrome de insensibilidad a los estrógenos , la deficiencia de aromatasa y el síndrome de exceso de aromatasa .
Los niveles altos de estrógeno pueden amplificar las respuestas de las hormonas del estrés en situaciones estresantes. [94]
Bioquímica
Biosíntesis
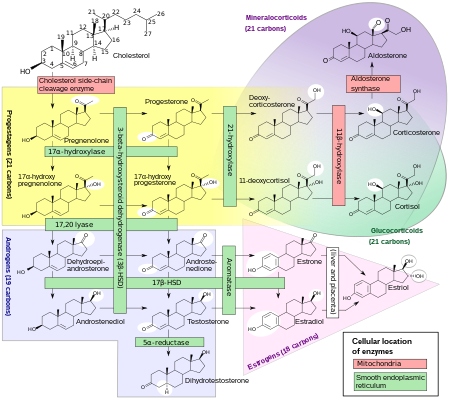
Los estrógenos, en las mujeres, son producidos principalmente por los ovarios y, durante el embarazo, por la placenta . [96] La hormona folículo estimulante (FSH) estimula la producción ovárica de estrógenos por las células de la granulosa de los folículos ováricos y los cuerpos lúteos . Algunos estrógenos también son producidos en cantidades más pequeñas por otros tejidos como el hígado , el páncreas , los huesos , las glándulas suprarrenales , la piel , el cerebro , el tejido adiposo , [97] y las mamas . [98] Estas fuentes secundarias de estrógenos son especialmente importantes en las mujeres posmenopáusicas. [99] La vía de la biosíntesis de estrógenos en los tejidos extragonadales es diferente. Estos tejidos no pueden sintetizar esteroides C19 y, por lo tanto, dependen de los suministros de C19 de otros tejidos [99] y del nivel de aromatasa. [100]
En las mujeres, la síntesis de estrógenos comienza en las células de la teca interna del ovario, mediante la síntesis de androstenediona a partir del colesterol . La androstenediona es una sustancia de actividad androgénica débil que sirve predominantemente como precursor de andrógenos más potentes, como la testosterona y el estrógeno. Este compuesto atraviesa la membrana basal hacia las células de la granulosa circundantes, donde se convierte inmediatamente en estrona o en testosterona y luego estradiol en un paso adicional. La conversión de androstenediona en testosterona es catalizada por la 17β-hidroxiesteroide deshidrogenasa (17β-HSD), mientras que la conversión de androstenediona y testosterona en estrona y estradiol, respectivamente, es catalizada por la aromatasa, enzimas que se expresan en las células de la granulosa. Por el contrario, las células de la granulosa carecen de 17α-hidroxilasa y 17,20-liasa , mientras que las células de la teca expresan estas enzimas y 17β-HSD, pero carecen de aromatasa. Por lo tanto, tanto las células de la granulosa como las de la teca son esenciales para la producción de estrógeno en los ovarios.
Los niveles de estrógeno varían a lo largo del ciclo menstrual , y alcanzan su punto máximo cerca del final de la fase folicular, justo antes de la ovulación .
Tenga en cuenta que en los hombres, el estrógeno también es producido por las células de Sertoli cuando la FSH se une a sus receptores de FSH.
| Sexo | Hormona sexual | Fase reproductiva | Tasa de producción de sangre | Tasa de secreción gonadal | Tasa de depuración metabólica | Rango de referencia (niveles séricos) | |
|---|---|---|---|---|---|---|---|
| Unidades del SI | Unidades no pertenecientes al SI | ||||||
| Hombres | Androstenediona | – | 2,8 mg/día | 1,6 mg/día | 2200 L/día | 2,8–7,3 nmol/L | 80–210 ng/dl |
| Testosterona | – | 6,5 mg/día | 6,2 mg/día | 950 L/día | 6,9–34,7 nmol/L | 200–1000 ng/dl | |
| Estrona | – | 150 μg/día | 110 μg/día | 2050 L/día | 37–250 pmol/L | 10–70 pg/ml | |
| Estradiol | – | 60 μg/día | 50 μg/día | 1600 L/día | <37–210 pmol/L | 10–57 pg/ml | |
| Sulfato de estrona | – | 80 μg/día | Insignificante | 167 L/día | 600–2500 pmol/L | 200–900 pg/ml | |
| Mujer | Androstenediona | – | 3,2 mg/día | 2,8 mg/día | 2000 L/día | 3,1–12,2 nmol/L | 89–350 ng/dl |
| Testosterona | – | 190 μg/día | 60 μg/día | 500 L/día | 0,7–2,8 nmol/L | 20–81 ng/dl | |
| Estrona | Fase folicular | 110 μg/día | 80 μg/día | 2200 L/día | 110–400 pmol/L | 30–110 pg/ml | |
| Fase lútea | 260 μg/día | 150 μg/día | 2200 L/día | 310–660 pmol/L | 80–180 pg/ml | ||
| Posmenopausia | 40 μg/día | Insignificante | 1610 L/día | 22–230 pmol/L | 6–60 pg/ml | ||
| Estradiol | Fase folicular | 90 μg/día | 80 μg/día | 1200 L/día | <37–360 pmol/L | 10–98 pg/ml | |
| Fase lútea | 250 μg/día | 240 μg/día | 1200 L/día | 699–1250 pmol/L | 190–341 pg/ml | ||
| Posmenopausia | 6 μg/día | Insignificante | 910 L/día | <37–140 pmol/L | 10–38 pg/ml | ||
| Sulfato de estrona | Fase folicular | 100 μg/día | Insignificante | 146 L/día | 700–3600 pmol/L | 250–1300 pg/ml | |
| Fase lútea | 180 μg/día | Insignificante | 146 L/día | 1100–7300 pmol/L | 400–2600 pg/ml | ||
| Progesterona | Fase folicular | 2 mg/día | 1,7 mg/día | 2100 L/día | 0,3–3 nmol/L | 0,1–0,9 ng/ml | |
| Fase lútea | 25 mg/día | 24 mg/día | 2100 L/día | 19–45 nmol/L | 6–14 ng/ml | ||
Notas y fuentes Notas: "La concentración de un esteroide en la circulación está determinada por la velocidad a la que se secreta de las glándulas, la velocidad del metabolismo del precursor o las prehormonas en el esteroide y la velocidad a la que es extraído por los tejidos y metabolizado. La tasa de secreción de un esteroide se refiere a la secreción total del compuesto de una glándula por unidad de tiempo. Las tasas de secreción se han evaluado tomando muestras del efluente venoso de una glándula a lo largo del tiempo y restando la concentración de hormona arterial y venosa periférica. La tasa de depuración metabólica de un esteroide se define como el volumen de sangre que se ha depurado completamente de la hormona por unidad de tiempo. La tasa de producción de una hormona esteroide se refiere a la entrada en la sangre del compuesto de todas las fuentes posibles, incluida la secreción de las glándulas y la conversión de prohormonas en el esteroide de interés. En estado estacionario, la cantidad de hormona que entra en la sangre de todas las fuentes será igual a la velocidad a la que se está depurando (tasa de depuración metabólica) multiplicada por la concentración en sangre (tasa de producción = tasa de depuración metabólica × concentración). Si hay poca contribución del metabolismo de las prohormonas al conjunto circulante de esteroides, entonces la tasa de producción se aproximará a la tasa de secreción". Fuentes: Ver plantilla. | |||||||
Distribución
Los estrógenos son proteínas plasmáticas unidas a la albúmina y/o a la globulina transportadora de hormonas sexuales en la circulación.
Metabolismo
Los estrógenos se metabolizan por hidroxilación mediante enzimas del citocromo P450 como CYP1A1 y CYP3A4 y por conjugación mediante sulfotransferasas de estrógeno ( sulfatación ) y UDP-glucuroniltransferasas ( glucuronidación ). Además, el estradiol es deshidrogenado por la 17β-hidroxiesteroide deshidrogenasa en el estrógeno mucho menos potente estrona. Estas reacciones ocurren principalmente en el hígado , pero también en otros tejidos .
Metabolismo de los estrógenos en humanos no identificado no identificado Descripción: Vías metabólicas implicadas en el metabolismo del estradiol y otros estrógenos naturales (p. ej., estrona , estriol ) en los seres humanos. Además de las transformaciones metabólicas que se muestran en el diagrama, se produce conjugación (p. ej., sulfatación y glucuronidación ) en el caso del estradiol y los metabolitos del estradiol que tienen uno o más grupos hidroxilo (–OH) disponibles . Fuentes: Ver página de plantilla. |
Excreción
Los estrógenos se inactivan principalmente en los riñones y el hígado y se excretan a través del tracto gastrointestinal [101] en forma de conjugados , que se encuentran en las heces , la bilis y la orina . [102]
Uso médico
Los estrógenos se utilizan como medicamentos , principalmente en la anticoncepción hormonal , la terapia de reemplazo hormonal , [103] y para tratar la disforia de género en mujeres transgénero y otras personas transfemeninas como parte de la terapia hormonal feminizante. [104]
Química
Las hormonas esteroides estrógeno son esteroides estranos .
Historia
En 1929, Adolf Butenandt y Edward Adelbert Doisy aislaron y purificaron de forma independiente la estrona, el primer estrógeno descubierto. [105] Luego, se descubrieron el estriol y el estradiol en 1930 y 1933, respectivamente. Poco después de su descubrimiento, se introdujeron los estrógenos, tanto naturales como sintéticos, para uso médico. Los ejemplos incluyen glucurónido de estriol ( Emmenin , Progynon ), benzoato de estradiol , estrógenos conjugados ( Premarin ), dietilestilbestrol y etinilestradiol .
La palabra estrógeno deriva del griego antiguo . Se deriva de "oestros" [106] (un estado periódico de actividad sexual en mamíferos hembras) y genos (generación). [106] Se publicó por primera vez a principios de la década de 1920 y se hizo referencia a ella como "oestrin". [107] Con los años, el inglés americano adaptó la ortografía de estrógeno para que se ajustara a su pronunciación fonética.
Sociedad y cultura
Etimología
El nombre estrógeno se deriva del griego οἶστρος ( oîstros ), que literalmente significa "brío" o "inspiración", pero en sentido figurado pasión o deseo sexual, [108] y el sufijo -gen , que significa "productor de".
Ambiente
Se han identificado en el medio ambiente una gama de sustancias sintéticas y naturales que poseen actividad estrogénica y se denominan xenoestrógenos . [109]
- Sustancias sintéticas como el bisfenol A y los metaloestrógenos (por ejemplo, el cadmio ).
- Los productos vegetales con actividad estrogénica se denominan fitoestrógenos (por ejemplo, cumestrol , daidzeína , genisteína , miroestrol ).
- Los producidos por hongos se conocen como micoestrógenos (por ejemplo, zearalenona ).
Los estrógenos se encuentran entre la amplia gama de compuestos disruptores endocrinos (EDC) porque tienen una alta potencia estrogénica. Cuando un EDC se abre paso al medio ambiente, puede causar disfunción reproductiva masculina en la vida silvestre y los seres humanos. [12] [13] El estrógeno excretado por los animales de granja se abre paso a los sistemas de agua dulce. [110] [111] Durante el período de germinación de la reproducción, los peces están expuestos a niveles bajos de estrógeno que pueden causar disfunción reproductiva en los peces machos. [112] [113]
Productos cosméticos
Algunos champús para el cabello que se comercializan contienen estrógenos y extractos de placenta; otros contienen fitoestrógenos . En 1998, se informaron casos de cuatro niñas afroamericanas prepúberes que desarrollaron senos después de la exposición a estos champús. [114] En 1993, la FDA determinó que no todos los productos farmacéuticos que contienen hormonas de aplicación tópica y que se venden sin receta médica para uso humano son generalmente reconocidos como seguros y efectivos y que están mal etiquetados. Una norma propuesta que acompaña a la norma trata sobre los cosméticos y concluye que cualquier uso de estrógenos naturales en un producto cosmético convierte al producto en un nuevo fármaco no aprobado y que cualquier cosmético que utilice el término "hormona" en el texto de su etiqueta o en su declaración de ingredientes hace una afirmación implícita sobre el fármaco, lo que somete a dicho producto a una acción regulatoria. [115]
Además de considerarse medicamentos mal etiquetados, los productos que afirman contener extracto de placenta también pueden considerarse cosméticos mal etiquetados si el extracto se ha preparado a partir de placentas de las que se han extraído las hormonas y otras sustancias biológicamente activas y la sustancia extraída consiste principalmente en proteínas. La FDA recomienda que esta sustancia se identifique con un nombre distinto de "extracto de placenta" y que se describa su composición con mayor precisión porque los consumidores asocian el nombre "extracto de placenta" con un uso terapéutico de alguna actividad biológica. [115]
Véase también
Referencias
- ^ abc Huether SE, McCance KL (2019). Entendiendo la fisiopatología. Elsevier Health Sciences. pág. 767. ISBN 978-0-32-367281-8Estrógeno
es un término genérico para cualquiera de las tres hormonas similares derivadas del colesterol: estradiol, estrona y estriol.
- ^ Satoskar RS, Rege N, Bhandarkar SD (2017). Farmacología y farmacoterapia. Elsevier Health Sciences. pág. 943. ISBN 978-8-13-124941-3
Los estrógenos naturales son esteroides. Sin embargo, la actividad estrogénica típica también se manifiesta por sustancias químicas que no son esteroides. Por lo tanto, el término "estrógeno" se utiliza como término genérico para describir todos los compuestos que tienen actividad estrogénica
. - ^ Delgado BJ, Lopez-Ojeda W (20 de diciembre de 2021). "Estrógeno". StatPearls [Internet] . StatPearls Publishing. PMID 30855848.
El estrógeno es una hormona esteroide asociada con los órganos reproductores femeninos y es responsable del desarrollo de las características sexuales femeninas. El estrógeno a menudo se conoce como estrona, estradiol y estriol. ... El estrógeno sintético también está disponible para uso clínico, diseñado para aumentar la absorción y la eficacia al alterar la estructura química del estrógeno para la administración tópica u oral. Los estrógenos esteroides sintéticos incluyen etinilestradiol, valerato de estradiol, estropipato, estrógeno esterificado conjugado y quinestrol.
- ^ Ryan KJ (agosto de 1982). "Bioquímica de la aromatasa: importancia para la fisiología reproductiva femenina". Cancer Research . 42 (8 Suppl): 3342s–3344s. PMID 7083198.
- ^ Mechoulam R, Brueggemeier RW, Denlinger DL (septiembre de 2005). "Estrógenos en insectos". Ciencias de la vida celular y molecular . 40 (9): 942–944. doi :10.1007/BF01946450. S2CID 31950471.
- ^ Burger HG (abril de 2002). "Producción de andrógenos en mujeres". Fertility and Sterility . 77 (Supl 4): S3–S5. doi : 10.1016/S0015-0282(02)02985-0 . PMID 12007895.
- ^ Lombardi G, Zarrilli S, Colao A, Paesano L, Di Somma C, Rossi F, et al. (junio de 2001). "Estrógenos y salud en el varón". Endocrinología Molecular y Celular . 178 (1–2): 51–55. doi :10.1016/S0303-7207(01)00420-8. PMID 11403894. S2CID 36834775.
- ^ Whitehead SA, Nussey S (2001). Endocrinología: un enfoque integrado. Oxford: BIOS: Taylor & Francis. ISBN 978-1-85996-252-7. Número de identificación personal 20821847.
- ^ Soltysik K, Czekaj P (abril de 2013). "Receptores de estrógeno de membrana: ¿son una forma alternativa de acción del estrógeno?". Journal of Physiology and Pharmacology . 64 (2): 129–142. PMID 23756388.
- ^ Micevych PE, Kelly MJ (2012). "Regulación de la función hipotalámica por el receptor de estrógeno de membrana". Neuroendocrinología . 96 (2): 103–110. doi :10.1159/000338400. PMC 3496782 . PMID 22538318.
- ^ Prossnitz ER, Arterburn JB, Sklar LA (febrero de 2007). "GPR30: receptor acoplado a proteína AG para estrógeno". Endocrinología molecular y celular . 265–266: 138–142. doi :10.1016/j.mce.2006.12.010. PMC 1847610 . PMID 17222505.
- ^ ab Wang S, Huang W, Fang G, Zhang Y, Qiao H (2008). "Análisis de residuos de estrógenos esteroides en alimentos y muestras ambientales". Revista Internacional de Química Analítica Ambiental . 88 (1): 1–25. Bibcode :2008IJEAC..88....1W. doi :10.1080/03067310701597293. S2CID 93975613.
- ^ ab Korach KD (1998). Toxicología reproductiva y del desarrollo. Nueva York: Marcel Dekker. ISBN 0-585-15807-X.OCLC 44957536 .
- ^ A. Labhart (6 de diciembre de 2012). Endocrinología clínica: teoría y práctica. Springer Science & Business Media. pp. 548–. ISBN 978-3-642-96158-8.
- ^ Baker ME (marzo de 2013). "¿Cuáles son los estrógenos fisiológicos?". Esteroides . 78 (3): 337–340. doi :10.1016/j.steroids.2012.12.011. PMID 23313336. S2CID 11803629.
- ^ Miller KK, Al-Rayyan N, Ivanova MM, Mattingly KA, Ripp SL, Klinge CM, et al. (enero de 2013). "Los metabolitos de DHEA activan los receptores de estrógeno alfa y beta". Esteroides . 78 (1): 15–25. doi :10.1016/j.steroids.2012.10.002. PMC 3529809 . PMID 23123738.
- ^ Bhavnani BR, Nisker JA, Martin J, Aletebi F, Watson L, Milne JK (2000). "Comparación de la farmacocinética de una preparación de estrógeno equino conjugado (premarin) y una mezcla sintética de estrógenos (CES) en mujeres posmenopáusicas". Revista de la Sociedad de Investigación Ginecológica . 7 (3): 175–183. doi :10.1016/s1071-5576(00)00049-6. PMID 10865186.
- ^ Häggström M (2014). «Rangos de referencia para estradiol, progesterona, hormona luteinizante y hormona folículo estimulante durante el ciclo menstrual». WikiJournal of Medicine . 1 (1). doi : 10.15347/wjm/2014.001 . ISSN 2002-4436.
- ^ Lin CY, Ström A, Vega VB, Kong SL, Yeo AL, Thomsen JS, et al. (2004). "Descubrimiento de genes diana del receptor de estrógeno alfa y elementos de respuesta en células tumorales de mama". Genome Biology . 5 (9): R66. doi : 10.1186/gb-2004-5-9-r66 . PMC 522873 . PMID 15345050.
- ^ Darabi M, Ani M, Panjehpour M, Rabbani M, Movahedian A, Zarean E (2011). "Efecto del polimorfismo del receptor de estrógeno β A1730G en la respuesta de la expresión del gen ABCA1 a la terapia de reemplazo hormonal posmenopáusica". Pruebas genéticas y biomarcadores moleculares . 15 (1–2): 11–15. doi :10.1089/gtmb.2010.0106. PMID 21117950.
- ^ Lauwers J, Shinskie D (2004). Asesoramiento a la madre lactante: guía para la consultora de lactancia. Jones & Bartlett Learning, LLC. pág. 93. ISBN 978-0-7637-2765-9. Recuperado el 12 de octubre de 2023 .
- ^ Raloff J (6 de diciembre de 1997). "Science News Online (6/12/97): El alter ego masculino emergente del estrógeno". Science News . Consultado el 4 de marzo de 2008 .
- ^ Hess RA, Bunick D, Lee KH, Bahr J, Taylor JA, Korach KS, et al. (diciembre de 1997). "Un papel para los estrógenos en el sistema reproductivo masculino". Nature . 390 (6659): 509–512. Bibcode :1997Natur.390..509H. doi :10.1038/37352. PMC 5719867 . PMID 9393999.
- ^ "El estrógeno está relacionado con el recuento de espermatozoides y la fertilidad masculina". Blog científico. Archivado desde el original el 7 de mayo de 2007. Consultado el 4 de marzo de 2008 .
- ^ Hill RA, Pompolo S, Jones ME, Simpson ER, Boon WC (diciembre de 2004). "La deficiencia de estrógenos conduce a la apoptosis en neuronas dopaminérgicas en el área preóptica medial y el núcleo arqueado de ratones macho". Neurociencias moleculares y celulares . 27 (4): 466–476. doi :10.1016/j.mcn.2004.04.012. PMID 15555924. S2CID 25280077.
- ^ Chidi-Ogbolu N, Baar K (2018). "Efecto del estrógeno en el rendimiento musculoesquelético y el riesgo de lesiones". Frontiers in Physiology . 9 : 1834. doi : 10.3389/fphys.2018.01834 . PMC 6341375 . PMID 30697162.
- ^ Lowe DA, Baltgalvis KA, Greising SM (abril de 2010). "Mecanismos detrás del efecto beneficioso del estrógeno sobre la fuerza muscular en mujeres". Reseñas de ciencias del ejercicio y el deporte . 38 (2): 61–67. doi :10.1097/JES.0b013e3181d496bc. PMC 2873087. PMID 20335737 .
- ^ Max SR (diciembre de 1984). "Sinergia andrógeno-estrógeno en el músculo elevador del ano de la rata: glucosa-6-fosfato deshidrogenasa". Endocrinología molecular y celular . 38 (2–3): 103–107. doi :10.1016/0303-7207(84)90108-4. PMID 6510548. S2CID 24198956.
- ^ Koot RW, Amelink GJ, Blankenstein MA, Bär PR (1991). "Tanto el tamoxifeno como el estrógeno protegen el músculo de la rata contra el daño fisiológico". Revista de bioquímica de esteroides y biología molecular . 40 (4–6): 689–695. doi :10.1016/0960-0760(91)90292-d. PMID 1958566. S2CID 44446541.
- ^ Haizlip KM, Harrison BC, Leinwand LA (enero de 2015). "Diferencias basadas en el sexo en la cinética del músculo esquelético y la composición del tipo de fibra". Fisiología . 30 (1): 30–39. doi :10.1152/physiol.00024.2014. PMC 4285578 . PMID 25559153. "La suplementación con estrógeno aumenta la composición porcentual de tipo IIX en el plantar hasta el 42%. (70)"
- ^ Frank AP, de Souza Santos R, Palmer BF, Clegg DJ (octubre de 2019). "Los determinantes de la distribución de la grasa corporal en humanos pueden proporcionar información sobre los riesgos para la salud relacionados con la obesidad". Journal of Lipid Research . 60 (10): 1710–1719. doi : 10.1194/jlr.R086975 . PMC 6795075 . PMID 30097511.
- ^ Brown LM, Gent L, Davis K, Clegg DJ (septiembre de 2010). "Impacto metabólico de las hormonas sexuales en la obesidad". Brain Research . 1350 : 77–85. doi :10.1016/j.brainres.2010.04.056. PMC 2924463 . PMID 20441773.
- ^ Janssen I, Powell LH, Kazlauskaite R, Dugan SA (marzo de 2010). "Testosterona y grasa visceral en mujeres de mediana edad: estudio de patrones de grasa del Estudio de la salud de las mujeres en todo el país (SWAN)". Obesidad . 18 (3): 604–610. doi :10.1038/oby.2009.251. PMC 2866448 . PMID 19696765.
- ^ Rubinow KB (2017). "Estrógenos y regulación del peso corporal en hombres". Factores de género y sexo que afectan la homeostasis metabólica, la diabetes y la obesidad . Avances en medicina experimental y biología. Vol. 1043. Springer. págs. 285–313. doi :10.1007/978-3-319-70178-3_14. ISBN . 978-3-319-70177-6. PMC 5835337 . PMID 29224100.
- ^ ab Stokar J, Gurt I, Cohen-Kfir E, Yakubovsky O, Hallak N, Benyamini H, et al. (junio de 2022). "La adropina hepática está regulada por el estrógeno y contribuye a fenotipos metabólicos adversos en ratones ovariectomizados". Metabolismo molecular . 60 : 101482. doi :10.1016/j.molmet.2022.101482. PMC 9044006 . PMID 35364299.
- ^ Frysh P. "Razones por las que tu cara se ve hinchada". WebMD .
- ^ Stachenfeld NS (julio de 2008). "Efectos de las hormonas sexuales en la regulación de los fluidos corporales". Reseñas de las ciencias del deporte y el ejercicio . 36 (3): 152–159. doi :10.1097/JES.0b013e31817be928. PMC 2849969. PMID 18580296 .
- ^ Pawlina W (2023). Histología: un texto y un atlas: con biología celular y molecular correlacionada. Wolters Kluwer Health. pág. 1481. ISBN 978-1-9751-8152-9. Recuperado el 12 de octubre de 2023 .
- ^ Greenberg J, Bruess C, Oswalt S (2014). "Concepción, embarazo y nacimiento". Explorando las dimensiones de la sexualidad humana . Jones & Bartlett Learning. pág. 248. ISBN 978-1-4496-4851-0. Recuperado el 12 de octubre de 2023 .
- ^ "Los investigadores descubren causas genéticas de un mayor riesgo de melanoma en los hombres". ScienceDaily .
- ^ Hernando B, Ibarrola-Villava M, Fernandez LP, Peña-Chilet M, Llorca-Cardeñosa M, Oltra SS, et al. (18 de marzo de 2016). "Efectos genéticos específicos del sexo asociados con la pigmentación, la sensibilidad a la luz solar y el melanoma en una población de origen español". Biology of Sex Differences . 7 (1): 17. doi : 10.1186/s13293-016-0070-1 . PMC 4797181 . PMID 26998216. "Los resultados de este estudio sugieren que, efectivamente, existen efectos genéticos específicos del sexo en la pigmentación humana, con efectos mayores para la pigmentación más oscura en las mujeres en comparación con los hombres. Una causa plausible podría ser la expresión diferencial de genes melanogénicos en las mujeres debido a mayores niveles de estrógeno. Estos efectos genéticos específicos del sexo ayudarían a explicar la presencia de pigmentación más oscura en los ojos y la piel en las mujeres, así como el conocido mayor riesgo de melanoma que presentan los hombres".
- ^ Massaro D, Massaro GD (diciembre de 2004). "El estrógeno regula la formación, pérdida y regeneración alveolar pulmonar en ratones" (PDF) . Revista estadounidense de fisiología. Fisiología molecular y celular pulmonar . 287 (6): L1154–L1159. doi :10.1152/ajplung.00228.2004. PMID 15298854. S2CID 24642944. Archivado desde el original (PDF) el 25 de febrero de 2019.
- ^ Christensen A, Bentley GE, Cabrera R, Ortega HH, Perfito N, Wu TJ, et al. (julio de 2012). "Regulación hormonal de la reproducción femenina". Investigación hormonal y metabólica . 44 (8): 587–591. doi :10.1055/s-0032-1306301. PMC 3647363. PMID 22438212 .
- ^ Handa RJ, Ogawa S, Wang JM, Herbison AE (enero de 2012). "Funciones del receptor β de estrógeno en la función cerebral adulta". Revista de Neuroendocrinología . 24 (1): 160-173. doi :10.1111/j.1365-2826.2011.02206.x. PMC 3348521 . PMID 21851428.
- ^ Kow LM, Pfaff DW (mayo de 1998). "Mapeo de vías de transducción de señales y neurales para la lordosis en la búsqueda de acciones de estrógeno en el sistema nervioso central". Behavioural Brain Research . 92 (2): 169–180. doi :10.1016/S0166-4328(97)00189-7. PMID 9638959. S2CID 28276218.
- ^ Warnock JK, Swanson SG, Borel RW, Zipfel LM, Brennan JJ (2005). "Estrógenos esterificados combinados y metiltestosterona versus estrógenos esterificados solos en el tratamiento de la pérdida de interés sexual en mujeres menopáusicas quirúrgicas". Menopausia . 12 (4): 374–384. doi :10.1097/01.GME.0000153933.50860.FD. PMID 16037752. S2CID 24557071.
- ^ Heiman JR, Rupp H, Janssen E, Newhouse SK, Brauer M, Laan E (mayo de 2011). "Deseo sexual, excitación sexual y diferencias hormonales en mujeres premenopáusicas estadounidenses y holandesas con y sin bajo deseo sexual". Hormones and Behavior . 59 (5): 772–779. doi :10.1016/j.yhbeh.2011.03.013. PMID 21514299. S2CID 20807391.
- ^ Brisken C, O'Malley B (diciembre de 2010). "Acción hormonal en la glándula mamaria". Cold Spring Harbor Perspectives in Biology . 2 (12): a003178. doi :10.1101/cshperspect.a003178. PMC 2982168 . PMID 20739412.
- ^ Kleinberg DL (febrero de 1998). "El papel del IGF-I en el desarrollo mamario normal". Investigación y tratamiento del cáncer de mama . 47 (3): 201–208. doi :10.1023/a:1005998832636. PMID 9516076. S2CID 30440069.
- ^ abc Johnson LR (2003). Fisiología médica esencial. Academic Press. pág. 770. ISBN 978-0-12-387584-6.
- ^ abc Norman AW, Henry HL (30 de julio de 2014). Hormonas. Academic Press. p. 311. ISBN 978-0-08-091906-5.
- ^ ab Coad J, Dunstall M (2011). Anatomía y fisiología para parteras, con acceso en línea a Pageburst, 3: Anatomía y fisiología para parteras. Elsevier Health Sciences. pág. 413. ISBN 978-0-7020-3489-3.
- ^ Haslam SZ, Osuch JR (1 de enero de 2006). Hormonas y cáncer de mama en mujeres posmenopáusicas. IOS Press. p. 69. ISBN 978-1-58603-653-9.
- ^ Silbernagl S, Despopoulos A (1 de enero de 2011). Atlas en color de fisiología. Thieme. pp. 305–. ISBN 978-3-13-149521-1.
- ^ Fadem B (2007). Revisión integral de alto rendimiento del examen USMLE Paso 1. Lippincott Williams & Wilkins. pp. 445–. ISBN 978-0-7817-7427-7.
- ^ Blackburn S (14 de abril de 2014). Fisiología materna, fetal y neonatal. Elsevier Health Sciences. págs. 146–. ISBN 978-0-323-29296-2.
- ^ Strauss JF, Barbieri RL (13 de septiembre de 2013). Yen and Jaffe's Reproductive Endocrinology. Elsevier Health Sciences. pp. 236–. ISBN 978-1-4557-2758-2.
- ^ Wilson CB, Nizet V, Maldonado Y, Remington JS, Klein JO (24 de febrero de 2015). Remington y Klein, Enfermedades infecciosas del feto y del recién nacido. Elsevier Health Sciences. pp. 190–. ISBN 978-0-323-24147-2.
- ^ Zárate S, Stevnsner T, Gredilla R (2017). "El papel del estrógeno y otras hormonas sexuales en el envejecimiento cerebral. Neuroprotección y reparación del ADN". Frontiers in Aging Neuroscience . 9 : 430. doi : 10.3389/fnagi.2017.00430 . PMC 5743731 . PMID 29311911.
- ^ Sherwin BB (febrero de 2012). "Estrógeno y funcionamiento cognitivo en mujeres: lecciones que hemos aprendido". Neurociencia del comportamiento . 126 (1): 123–127. doi :10.1037/a0025539. PMC 4838456 . PMID 22004260.
- ^ Hara Y, Waters EM, McEwen BS, Morrison JH (julio de 2015). "Efectos del estrógeno en la salud cognitiva y sináptica a lo largo de la vida". Physiological Reviews . 95 (3): 785–807. doi :10.1152/physrev.00036.2014. PMC 4491541 . PMID 26109339.
- ^ Korol DL, Pisani SL (agosto de 2015). "Estrógenos y cognición: ¿amigos o enemigos?: Una evaluación de los efectos opuestos de los estrógenos en el aprendizaje y la memoria". Hormones and Behavior . 74 : 105–115. doi :10.1016/j.yhbeh.2015.06.017. PMC 4573330 . PMID 26149525.
- ^ Au A, Feher A, McPhee L, Jessa A, Oh S, Einstein G (enero de 2016). "Estrógenos, inflamación y cognición". Frontiers in Neuroendocrinology . 40 : 87–100. doi : 10.1016/j.yfrne.2016.01.002 . PMID 26774208.
- ^ Jacobs E, D'Esposito M (abril de 2011). "El estrógeno moldea los procesos cognitivos dependientes de la dopamina: implicaciones para la salud de la mujer". The Journal of Neuroscience . 31 (14): 5286–5293. doi :10.1523/JNEUROSCI.6394-10.2011. PMC 3089976 . PMID 21471363.
- ^ Colzato LS, Hommel B (1 de enero de 2014). "Los efectos del estrógeno en las funciones cognitivas de orden superior en mujeres humanas no estresadas pueden depender de la variación individual en los niveles basales de dopamina". Frontiers in Neuroscience . 8 : 65. doi : 10.3389/fnins.2014.00065 . PMC 3985021 . PMID 24778605.
- ^ Hogervorst E (marzo de 2013). "Estrógeno y cerebro: ¿el tratamiento con estrógenos mejora la función cognitiva?". Menopause International . 19 (1): 6–19. doi :10.1177/1754045312473873. PMID 27951525. S2CID 10122688.
- ^ Douma SL, Husband C, O'Donnell ME, Barwin BN, Woodend AK (2005). "Trastornos del estado de ánimo relacionados con los estrógenos: factores del ciclo de vida reproductivo". ANS. Avances en la ciencia de la enfermería . 28 (4): 364–375. doi :10.1097/00012272-200510000-00008. PMID 16292022. S2CID 9172877.
- ^ Osterlund MK, Witt MR, Gustafsson JA (diciembre de 2005). "Acción del estrógeno en trastornos neurodegenerativos y del estado de ánimo: compuestos estrogénicos con propiedades selectivas: la próxima generación de terapias". Endocrine . 28 (3): 235–242. doi :10.1385/ENDO:28:3:235. PMID 16388113. S2CID 8205014.
- ^ Lasiuk GC, Hegadoren KM (octubre de 2007). "Los efectos del estradiol en los sistemas serotoninérgicos centrales y su relación con el estado de ánimo en las mujeres". Investigación biológica para enfermería . 9 (2): 147–160. doi :10.1177/1099800407305600. PMID 17909167. S2CID 37965502.
- ^ Grigoriadis S, Seeman MV (junio de 2002). "El papel del estrógeno en la esquizofrenia: implicaciones para las pautas de práctica de la esquizofrenia para mujeres". Revista canadiense de psiquiatría . 47 (5): 437–442. doi : 10.1177/070674370204700504 . PMID 12085678.
- ^ "TDPM/SPM". Centro de Salud Mental de la Mujer del Hospital General de Massachusetts . Consultado el 12 de enero de 2019 .
- ^ Hill RA, McInnes KJ, Gong EC, Jones ME, Simpson ER, Boon WC (febrero de 2007). "Los ratones machos con deficiencia de estrógeno desarrollan un comportamiento compulsivo". Psiquiatría biológica . 61 (3): 359–366. doi :10.1016/j.biopsych.2006.01.012. PMID 16566897. S2CID 22669945.
- ^ Benmansour S, Weaver RS, Barton AK, Adeniji OS, Frazer A (abril de 2012). "Comparación de los efectos del estradiol y la progesterona en la función serotoninérgica". Psiquiatría biológica . 71 (7): 633–641. doi :10.1016/j.biopsych.2011.11.023. PMC 3307822 . PMID 22225849.
- ^ Berg SJ, Wynne-Edwards KE (junio de 2001). "Cambios en los niveles de testosterona, cortisol y estradiol en hombres que se convierten en padres". Mayo Clinic Proceedings . 76 (6): 582–592. doi :10.4065/76.6.582. PMID 11393496.
- ^ abc Cao X, Xu P, Oyola MG, Xia Y, Yan X, Saito K, et al. (octubre de 2014). "Los estrógenos estimulan las neuronas serotoninérgicas para inhibir los atracones en ratones". The Journal of Clinical Investigation . 124 (10): 4351–4362. doi :10.1172/JCI74726. PMC 4191033 . PMID 25157819.
- ^ Jimerson DC, Lesem MD, Kaye WH, Hegg AP, Brewerton TD (septiembre de 1990). "Trastornos alimentarios y depresión: ¿existe una conexión con la serotonina?". Biological Psychiatry . 28 (5): 443–454. doi :10.1016/0006-3223(90)90412-u. PMID 2207221. S2CID 31058047.
- ^ Klump KL, Keel PK, Racine SE, Burt SA, Burt AS, Neale M, et al. (febrero de 2013). "Los efectos interactivos del estrógeno y la progesterona en los cambios en la alimentación emocional a lo largo del ciclo menstrual". Journal of Abnormal Psychology . 122 (1): 131–137. doi :10.1037/a0029524. PMC 3570621 . PMID 22889242.
- ^ ab Edler C, Lipson SF, Keel PK (enero de 2007). "Hormonas ováricas y atracones en la bulimia nerviosa". Psychological Medicine . 37 (1): 131–141. doi :10.1017/S0033291706008956. PMID 17038206. S2CID 36609028.
- ^ ab Klump KL, Racine SE, Hildebrandt B, Burt SA, Neale M, Sisk CL, et al. (septiembre de 2014). "Influencias de las hormonas ováricas en la alimentación desregulada: una comparación de asociaciones en mujeres con episodios de atracones y sin ellos". Clinical Psychological Science . 2 (4): 545–559. doi :10.1177/2167702614521794. PMC 4203460 . PMID 25343062.
- ^ Klump KL, Keel PK, Culbert KM, Edler C (diciembre de 2008). "Hormonas ováricas y atracones: exploración de asociaciones en muestras comunitarias". Psychological Medicine . 38 (12): 1749–1757. doi :10.1017/S0033291708002997. PMC 2885896 . PMID 18307829.
- ^ Lester NA, Keel PK, Lipson SF (enero de 2003). "Fluctuación de los síntomas en la bulimia nerviosa: relación con la fase del ciclo menstrual y los niveles de cortisol". Psychological Medicine . 33 (1): 51–60. doi :10.1017/s0033291702006815. PMID 12537036. S2CID 21497515.
- ^ Wu MV, Manoli DS, Fraser EJ, Coats JK, Tollkuhn J, Honda S, et al. (octubre de 2009). "El estrógeno masculiniza las vías neuronales y los comportamientos específicos del sexo". Cell . 139 (1): 61–72. doi :10.1016/j.cell.2009.07.036. PMC 2851224 . PMID 19804754.
- ^ Rochira V, Carani C (octubre de 2009). "Deficiencia de aromatasa en hombres: una perspectiva clínica". Nature Reviews. Endocrinology . 5 (10): 559–568. doi :10.1038/nrendo.2009.176. PMID 19707181. S2CID 22116130.
- ^ Wilson JD (septiembre de 2001). «Andrógenos, receptores de andrógenos y comportamiento de los roles de género masculinos» (PDF) . Hormones and Behavior . 40 (2): 358–366. doi :10.1006/hbeh.2001.1684. PMID 11534997. S2CID 20480423. Archivado desde el original (PDF) el 26 de febrero de 2019.
- ^ Baum MJ (noviembre de 2006). "Modelos animales mamíferos de diferenciación psicosexual: ¿cuándo es posible la 'traducción' a la situación humana?". Hormones and Behavior . 50 (4): 579–588. doi :10.1016/j.yhbeh.2006.06.003. PMID 16876166. S2CID 7465192.
- ^ Rosano GM, Panina G (1999). "Estrógenos y corazón". Therapie . 54 (3): 381–385. PMID 10500455.
- ^ Nadkarni S, Cooper D, Brancaleone V, Bena S, Perretti M (noviembre de 2011). "La activación de la vía de la anexina A1 subyace a los efectos protectores ejercidos por el estrógeno en los leucocitos polimorfonucleares". Arteriosclerosis, trombosis y biología vascular . 31 (11): 2749–2759. doi :10.1161/ATVBAHA.111.235176. PMC 3357483 . PMID 21836070.
- ^ Abdul Sultan A, West J, Stephansson O, Grainge MJ, Tata LJ, Fleming KM, et al. (noviembre de 2015). "Definición de tromboembolia venosa y medición de su incidencia mediante registros sanitarios suecos: un estudio de cohorte de embarazo a nivel nacional". BMJ Open . 5 (11): e008864. doi :10.1136/bmjopen-2015-008864. PMC 4654387 . PMID 26560059.
- ^ ab Foo YZ, Nakagawa S, Rhodes G, Simmons LW (febrero de 2017). "Los efectos de las hormonas sexuales en la función inmunológica: un metaanálisis" (PDF) . Biological Reviews of the Cambridge Philosophical Society . 92 (1): 551–571. doi :10.1111/brv.12243. PMID 26800512. S2CID 37931012.
- ^ Taneja V (27 de agosto de 2018). "Las hormonas sexuales determinan la respuesta inmunitaria". Frontiers in Immunology . 9 : 1931. doi : 10.3389/fimmu.2018.01931 . PMC 6119719 . PMID 30210492.
- ^ ab Roved J, Westerdahl H, Hasselquist D (febrero de 2017). "Diferencias sexuales en las respuestas inmunitarias: efectos hormonales, selección antagónica y consecuencias evolutivas". Hormones and Behavior . 88 : 95–105. doi :10.1016/j.yhbeh.2016.11.017. PMID 27956226. S2CID 9137227.
- ^ Khan D, Ansar Ahmed S (6 de enero de 2016). "El sistema inmunológico es un objetivo natural de la acción del estrógeno: efectos opuestos del estrógeno en dos enfermedades autoinmunes prototípicas". Frontiers in Immunology . 6 : 635. doi : 10.3389/fimmu.2015.00635 . PMC 4701921 . PMID 26779182.
- ^ abc Kovats S (abril de 2015). "Los receptores de estrógeno regulan las células inmunes innatas y las vías de señalización". Inmunología celular . 294 (2): 63–69. doi :10.1016/j.cellimm.2015.01.018. PMC 4380804 . PMID 25682174.
- ^ Prior JC (2018). La temporada de tormentas de estrógenos: historias de la perimenopausia. Vancouver, Columbia Británica: CeMCOR (Centro de investigación sobre el ciclo menstrual y la ovulación). ISBN 9780973827521. Recuperado el 24 de julio de 2021 .
[...] el estrógeno alto amplifica las respuestas de la hormona del estrés a las cosas estresantes [...]
- ^ Häggström M, Richfield D (2014). "Diagrama de las vías de la esteroidogénesis humana". WikiJournal of Medicine . 1 (1). doi : 10.15347/wjm/2014.005 . ISSN 2002-4436.
- ^ Marieb E (2013). Anatomía y fisiología . Benjamin-Cummings. pág. 903. ISBN 978-0-321-88760-3.
- ^ Hemsell DL, Grodin JM, Brenner PF, Siiteri PK, MacDonald PC (marzo de 1974). "Precursores plasmáticos de estrógeno. II. Correlación del grado de conversión de androstenediona plasmática a estrona con la edad". The Journal of Clinical Endocrinology and Metabolism . 38 (3): 476–479. doi : 10.1210/jcem-38-3-476 . PMID 4815174.
- ^ Barakat R, Oakley O, Kim H, Jin J, Ko CJ (septiembre de 2016). "Sitios extragonadales de biosíntesis y función de estrógenos". BMB Reports . 49 (9): 488–496. doi :10.5483/BMBRep.2016.49.9.141. PMC 5227141 . PMID 27530684.
- ^ ab Nelson LR, Bulun SE (septiembre de 2001). "Producción y acción de estrógenos". Revista de la Academia Estadounidense de Dermatología . 45 (3 Suppl): S116–S124. doi :10.1067/mjd.2001.117432. PMID 11511861.
- ^ Labrie F, Bélanger A, Luu-The V, Labrie C, Simard J, Cusan L, et al. (1998). "DHEA y la formación intracrina de andrógenos y estrógenos en tejidos periféricos diana: su papel durante el envejecimiento". Esteroides . 63 (5–6): 322–328. doi :10.1016/S0039-128X(98)00007-5. PMID 9618795. S2CID 37344052.
- ^ Schreinder WE (2012). "El ovario". En Trachsler A, Thorn G, Labhart A, Bürgi H, Dodsworth-Phillips J, Constam G, Courvoisier B, Fischer JA, Froesch ER, Grob P (eds.). Endocrinología clínica: teoría y práctica . Springer Berlin Heidelberg. pág. 530. ISBN 978-3-642-96158-8. Recuperado el 12 de octubre de 2023 .
- ^ Fuentes N, Silveyra P (2019). "Mecanismos de señalización del receptor de estrógeno". Avances en química de proteínas y biología estructural . Vol. 116. Elsevier. págs. 135–170. doi :10.1016/bs.apcsb.2019.01.001. ISBN . 9780128155615. ISSN 1876-1623. PMC 6533072 . PMID 31036290.
Fisiológicamente, la conversión metabólica de los estrógenos permite su excreción del cuerpo a través de la orina, las heces y/o la bilis, junto con la producción de análogos de estrógeno, que han demostrado presentar efectos antiproliferativos (Tsuchiya et al., 2005).
- ^ Kuhl H (agosto de 2005). "Farmacología de los estrógenos y progestágenos: influencia de diferentes vías de administración". Climaterio . 8 (Supl 1): 3–63. doi :10.1080/13697130500148875. PMID 16112947. S2CID 24616324.
- ^ Wesp LM, Deutsch MB (marzo de 2017). "Opciones de tratamiento hormonal y quirúrgico para mujeres transgénero y personas del espectro transfemenino". Clínicas psiquiátricas de Norteamérica . 40 (1): 99–111. doi :10.1016/j.psc.2016.10.006. PMID 28159148.
- ^ Tata JR (junio de 2005). "Cien años de hormonas". EMBO Reports . 6 (6): 490–496. doi :10.1038/sj.embor.7400444. PMC 1369102 . PMID 15940278.
- ^ ab «Origen en términos biomédicos: estrógeno o estrógeno». Bioetimología . Consultado el 24 de enero de 2018 .
- ^ "Consejo de Farmacia y Química". Revista de la Asociación Médica Estadounidense . 107 (15): 1221–3. 1936. doi :10.1001/jama.1936.02770410043011.
- ^ "Herramienta de estudio de palabras griegas: oistros". Biblioteca Digital Perseus . Consultado el 28 de diciembre de 2011 .
- ^ Fang H, Tong W, Shi LM, Blair R, Perkins R, Branham W, et al. (marzo de 2001). "Relaciones estructura-actividad para un conjunto grande y diverso de estrógenos naturales, sintéticos y ambientales". Chemical Research in Toxicology . 14 (3): 280–294. CiteSeerX 10.1.1.460.20 . doi :10.1021/tx000208y. PMID 11258977.
- ^ Wise A, O'Brien K, Woodruff T (enero de 2011). "¿Son los anticonceptivos orales un contribuyente significativo a la estrogenicidad del agua potable?". Environmental Science & Technology . 45 (1): 51–60. doi :10.1021/es1014482. PMID 20977246.
- ^ Peach S. "No culpes a la píldora | Últimas noticias". Noticias de ingeniería y química . Consultado el 22 de abril de 2023 .
- ^ Liney KE, Jobling S, Shears JA, Simpson P, Tyler CR (octubre de 2005). "Evaluación de la sensibilidad de las diferentes etapas de la vida a la alteración sexual en cucarachas (Rutilus rutilus) expuestas a efluentes de plantas de tratamiento de aguas residuales". Environmental Health Perspectives . 113 (10): 1299–1307. doi :10.1289/ehp.7921. PMC 1281270 . PMID 16203238.
- ^ Jobling S, Williams R, Johnson A, Taylor A, Gross-Sorokin M, Nolan M, et al. (abril de 2006). "Las exposiciones previstas a los estrógenos esteroides en los ríos del Reino Unido se correlacionan con una alteración sexual generalizada en las poblaciones de peces salvajes". Environmental Health Perspectives . 114 (Supl 1): 32–39. doi :10.1289/ehp.8050. PMC 1874167 . PMID 16818244.
- ^ Sanghavi DM (17 de octubre de 2006). «La pubertad preescolar y la búsqueda de las causas». The New York Times . Consultado el 4 de junio de 2008 .
- ^ ab FDA (febrero de 1995). «Productos que contienen hormonas estrogénicas, extracto de placenta o vitaminas». Guía para las inspecciones de los fabricantes de productos cosméticos . Archivado desde el original el 14 de octubre de 2007. Consultado el 24 de octubre de 2006 .
Enlaces externos
- Nussey y Whitehead: Endocrinología, un enfoque integrado , Taylor y Francis 2001. Libro de texto en línea gratuito.