Insomnio
| Insomnio | |
|---|---|
| Otros nombres | Insomnio, dificultad para dormir |
 | |
| Representación del insomnio en el manuscrito médico del siglo XIV Tacuinum Sanitatis | |
| Pronunciación | |
| Especialidad | Psiquiatría , medicina del sueño |
| Síntomas | Dificultad para dormir , somnolencia diurna, falta de energía, irritabilidad, estado de ánimo deprimido [1] |
| Complicaciones | Colisiones de vehículos de motor [1] |
| Causas | Desconocido, estrés psicológico , dolor crónico , insuficiencia cardíaca , hipertiroidismo , acidez de estómago , síndrome de piernas inquietas , otros [2] |
| Método de diagnóstico | Basado en los síntomas, estudio del sueño [3] |
| Diagnóstico diferencial | Trastorno de la fase de sueño retrasada , síndrome de piernas inquietas , apnea del sueño , trastorno psiquiátrico [4] |
| Tratamiento | Higiene del sueño , terapia cognitivo conductual , pastillas para dormir [5] [6] [7] |
| Frecuencia | ~20% [8] [9] [10] |
El insomnio , también conocido como falta de sueño , es un trastorno del sueño en el que las personas tienen problemas para dormir . [1] [11] Pueden tener dificultad para conciliar el sueño o permanecer dormidos durante el tiempo deseado. [1] [9] [12] El insomnio suele ir seguido de somnolencia diurna , poca energía, irritabilidad y un estado de ánimo deprimido . [1] Puede dar lugar a un mayor riesgo de accidentes de todo tipo, así como a problemas de concentración y aprendizaje. [9] El insomnio puede ser de corta duración, con una duración de días o semanas, o de larga duración, con una duración de más de un mes. [1] El concepto de la palabra insomnio tiene dos posibilidades distintas: trastorno de insomnio (DI) o síntomas de insomnio, y muchos resúmenes de ensayos controlados aleatorios y revisiones sistemáticas a menudo no informan a cuál de estas dos posibilidades se refiere la palabra. [13]
El insomnio puede ocurrir de forma independiente o como resultado de otro problema. [2] Las condiciones que pueden provocar insomnio incluyen estrés psicológico , dolor crónico , insuficiencia cardíaca , hipertiroidismo , acidez estomacal , síndrome de piernas inquietas , menopausia , ciertos medicamentos y drogas como cafeína , nicotina y alcohol . [2] [8] El insomnio también es común en personas con TDAH , [14] y niños con autismo . [15] Otros factores de riesgo incluyen trabajar en turnos nocturnos y apnea del sueño . [9] El diagnóstico se basa en los hábitos de sueño y un examen para buscar causas subyacentes. [3] Se puede realizar un estudio del sueño para buscar trastornos del sueño subyacentes. [3] La evaluación se puede realizar con preguntas como "¿Experimenta dificultad para dormir?" o "¿Tiene dificultad para conciliar el sueño o permanecer dormido?" [9]
Aunque su eficacia como tratamientos de primera línea no está establecida de forma inequívoca, [16] la higiene del sueño y los cambios en el estilo de vida suelen ser el primer tratamiento para el insomnio. [5] [7] La higiene del sueño incluye una hora de acostarse constante, una habitación tranquila y oscura, exposición a la luz solar durante el día y ejercicio regular . [7] A esto se puede añadir la terapia cognitiva conductual . [6] [17] Aunque las pastillas para dormir pueden ayudar, a veces se asocian con lesiones , demencia y adicción . [5] [6] Estos medicamentos no se recomiendan durante más de cuatro o cinco semanas. [6] La eficacia y seguridad de la medicina alternativa no está clara. [5] [6]
Entre el 10% y el 30% de los adultos padecen insomnio en algún momento y hasta la mitad de las personas padecen insomnio en un año determinado. [8] [9] [10] Alrededor del 6% de las personas padecen insomnio que no se debe a otro problema y dura más de un mes. [9] Las personas mayores de 65 años se ven afectadas con más frecuencia que las personas más jóvenes. [7] Las mujeres se ven afectadas con más frecuencia que los hombres. [8] Las descripciones de insomnio aparecen al menos desde la antigua Grecia . [18]
Signos y síntomas
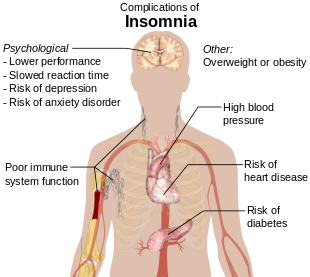
Síntomas del insomnio: [20]
- Dificultad para conciliar el sueño, incluida la dificultad para encontrar una posición cómoda para dormir.
- Despertarse durante la noche, no poder volver a dormir [21] y despertarse temprano
- Incapacidad para concentrarse en las tareas diarias, dificultad para recordar.
- Somnolencia diurna , irritabilidad , depresión o ansiedad.
- Sentirse cansado o tener poca energía durante el día [22]
- Dificultad para concentrarse
- Estar irritable, actuar de forma agresiva o impulsiva.
El insomnio al inicio del sueño es la dificultad para conciliar el sueño al comienzo de la noche, a menudo un síntoma de trastornos de ansiedad . El trastorno de la fase de sueño retrasada puede diagnosticarse erróneamente como insomnio, ya que el inicio del sueño se retrasa mucho más de lo normal mientras que el despertar se extiende hasta las horas del día. [23]
Es común que los pacientes que tienen dificultad para conciliar el sueño también tengan despertares nocturnos con dificultad para volver a dormirse. Dos tercios de estos pacientes se despiertan en mitad de la noche, y más de la mitad tiene problemas para volver a dormirse después de un despertar en mitad de la noche . [24]
El despertar temprano por la mañana es un despertar que ocurre antes (más de 30 minutos) de lo deseado con incapacidad para volver a dormirse, y antes de que el tiempo total de sueño alcance las 6,5 horas. El despertar temprano por la mañana es a menudo una característica de la depresión . [25] Los síntomas de ansiedad pueden conducir al insomnio. Algunos de estos síntomas incluyen tensión , preocupación compulsiva por el futuro, sentirse sobreestimulado y sobreanalizar eventos pasados. [26]
Mala calidad del sueño
La mala calidad del sueño puede producirse como resultado, por ejemplo, de piernas inquietas , apnea del sueño o depresión mayor . La mala calidad del sueño se define como el hecho de que el individuo no alcance la etapa 3 o delta del sueño, que tiene propiedades restauradoras. [27]
La depresión mayor conduce a alteraciones en la función del eje hipotálamo-hipófisis-suprarrenal , provocando una liberación excesiva de cortisol que puede provocar una mala calidad del sueño.
La poliuria nocturna , micción excesiva durante la noche, también puede provocar una mala calidad del sueño. [28]
Subjetividad
Algunos casos de insomnio no son realmente insomnio en el sentido tradicional porque las personas que experimentan una percepción errónea del estado de sueño a menudo duermen durante un período de tiempo normal. [29] El problema es que, a pesar de dormir varias horas cada noche y, por lo general, no experimentar somnolencia diurna significativa u otros síntomas de pérdida de sueño, no sienten que hayan dormido mucho, si es que han dormido. [29] Debido a que su percepción de su sueño es incompleta, creen incorrectamente que les lleva un tiempo anormalmente largo conciliar el sueño y subestiman el tiempo que permanecen dormidos. [29]
Uso problemático de los medios digitales
En agosto de 2018, Sleep Science and Practice publicó una revisión sistemática y un metanálisis de 19 estudios que comprendían a 253.904 sujetos adolescentes que encontraron que el uso excesivo de tecnología tenía una asociación fuerte y consistente con una duración reducida del sueño y una latencia prolongada del inicio del sueño para adolescentes de 14 años o más. [30] También en agosto de 2018, Sleep Science publicó una revisión sistemática de 12 estudios que investigaban las asociaciones entre la exposición a los videojuegos, los resultados del sueño y las capacidades cognitivas posteriores al sueño que encontraron que los datos presentes en los estudios indicaban asociaciones entre una reducción en la duración del sueño, una mayor latencia del inicio del sueño, modificaciones en el sueño de movimientos oculares rápidos y el sueño de ondas lentas , mayor somnolencia y fatiga autopercibida , y deterioro de la capacidad de atención y la memoria verbal posteriores al sueño . [31] En octubre de 2019, Sleep Medicine Reviews publicó una revisión sistemática y un metanálisis de 23 estudios que comprendían a 35.684 sujetos que encontraron una razón de probabilidades estadísticamente significativa para los problemas del sueño y la duración reducida del sueño para los sujetos con adicción a Internet. [32] En febrero de 2020, Psychiatry Research publicó una revisión sistemática y un metanálisis de 14 estudios que encontraron asociaciones positivas entre el uso problemático de teléfonos inteligentes y la mala calidad del sueño y entre niveles más altos de uso problemático de teléfonos inteligentes y un riesgo elevado de mala calidad del sueño. [33]
También en febrero de 2020, Sleep Medicine Reviews publicó una revisión sistemática de 31 estudios que examinaban las asociaciones entre el tiempo frente a la pantalla y los resultados del sueño en niños menores de 5 años y descubrió que el tiempo frente a la pantalla se asocia con peores resultados del sueño en los niños menores de 5 años, y el metanálisis solo confirmó los malos resultados del sueño entre los niños menores de 2 años. [34] En marzo de 2020, Developmental Review publicó una revisión sistemática de 9 estudios que encontraron una asociación débil a moderada entre la cantidad y la calidad del sueño y el uso problemático de teléfonos inteligentes entre adolescentes. [35] En octubre de 2020, el International Journal of Environmental Research and Public Health publicó una revisión sistemática y un metanálisis de 80 estudios que encontraron que un mayor tiempo frente a la pantalla se asociaba con una menor duración del sueño entre los niños pequeños y preescolares, [36] mientras que el Journal of Behavioral Addictions publicó una revisión sistemática y un metanálisis de 40 estudios con 33.650 sujetos estudiantes postsecundarios que encontraron una asociación positiva débil a moderada entre la adicción al teléfono móvil y la mala calidad del sueño. [37] En abril de 2021, Sleep Medicine Reviews publicó una revisión sistemática de 36 estudios transversales y 6 estudios longitudinales que encontró que 24 de los estudios transversales y 5 de los estudios longitudinales establecieron asociaciones significativas entre un uso más frecuente de las redes sociales y malos resultados del sueño. [38]
En junio de 2021, Frontiers in Psychiatry publicó una revisión sistemática y un metanálisis de 34 estudios que incluían a 51.901 sujetos que establecieron asociaciones significativas entre los juegos problemáticos y la duración del sueño, la mala calidad del sueño, la somnolencia diurna y otros problemas del sueño. [39] En septiembre de 2021, BMC Public Health publicó una revisión sistemática de 49 estudios que investigaban las asociaciones entre el uso de medios electrónicos y varios resultados del sueño entre niños y adolescentes de 15 años o menos que encontraron una fuerte asociación con la duración del sueño y evidencia más fuerte de una asociación con la duración del sueño entre las edades de 6 y 15 años que para los 5 años o menos, mientras que la evidencia de asociaciones entre el uso de medios electrónicos con otros resultados del sueño fue más inconcluyente. [40] En diciembre de 2021, Frontiers in Neuroscience publicó una revisión sistemática de 12 estudios publicados entre enero de 2000 y abril de 2020 que encontraron que los sujetos adultos con puntuaciones más altas de adicción al juego tenían más probabilidades de tener una menor cantidad de sueño, una peor calidad del sueño, un retraso en el horario del sueño y mayores puntuaciones de somnolencia diurna e insomnio que los sujetos con puntuaciones más bajas de adicción al juego y los sujetos no jugadores. [41] En enero de 2022, Early Childhood Research Quarterly publicó una revisión sistemática y un metanálisis de 26 estudios que encontraron una asociación débil pero estadísticamente significativa con un mayor uso de teléfonos inteligentes y tabletas y un peor sueño en la primera infancia. [42]
En mayo de 2022, el Journal of Affective Disorders publicó un metaanálisis de 29 estudios que incluían a 20.041 sujetos que encontraron una asociación débil a moderada entre la adicción al teléfono móvil y el trastorno del sueño y que los adolescentes con adicción al teléfono móvil tenían un mayor riesgo de desarrollar un trastorno del sueño. [43] En agosto de 2022, el International Journal of Environmental Research and Public Health publicó una revisión sistemática y un metaanálisis de 16 estudios que incluían a 8.077 sujetos que establecieron una asociación significativa entre los atracones de televisión y los problemas de sueño y se encontró una asociación más fuerte entre los atracones de televisión y los problemas de sueño durante la pandemia de COVID-19 que antes de la pandemia. [44] En octubre de 2022, Reports in Public Health publicó una revisión sistemática de 23 estudios que encontraron que el uso excesivo de pantallas digitales por parte de los adolescentes estaba asociado con una mala calidad del sueño, despertares nocturnos, latencia de sueño prolongada y somnolencia diurna. [45] En diciembre de 2022, Sleep Epidemiology publicó una revisión sistemática de 18 estudios que investigaban las asociaciones entre los problemas de sueño y el tiempo frente a la pantalla durante los confinamientos por COVID-19 que encontraron que el aumento del tiempo frente a la pantalla durante los confinamientos afectó negativamente la duración del sueño, la calidad del sueño, la latencia del inicio del sueño y el tiempo de vigilia. [46] En marzo de 2023, el Journal of Clinical Sleep Medicine publicó una revisión sistemática y un metanálisis de 17 estudios que incluían a 36.485 sujetos que encontraron que el uso excesivo de teléfonos inteligentes estaba estrechamente asociado con la mala calidad del sueño autoinformada, la privación del sueño y la latencia prolongada del sueño. [47]
En abril de 2023, Sleep Medicine Reviews publicó una revisión sistemática de 42 estudios que encontraron que el uso de medios digitales estaba asociado con una menor duración y peor calidad del sueño y el uso a la hora de acostarse o por la noche con malos resultados del sueño, pero solo encontró asociaciones para el uso general de pantallas, el uso del teléfono móvil, el uso de computadoras e Internet, Internet y las redes sociales y no para el uso de televisión, consolas de juegos y tabletas. [48] En julio de 2023, Healthcare publicó una revisión sistemática y un metanálisis de 16 estudios que establecieron un coeficiente de correlación de 0,56 entre la nomofobia y el insomnio. [49] En septiembre de 2023, PLOS One publicó una revisión sistemática y un metanálisis de 16 estudios sobre la adicción a los teléfonos inteligentes y el sueño entre estudiantes de medicina y descubrió que el 57 % de los sujetos tenían un sueño deficiente y el 39 % de los sujetos tenían adicción a los teléfonos inteligentes con un índice de correlación de 0,3, [50] mientras que Computers in Human Behavior publicó un metanálisis de 23 estudios longitudinales que comprendían a 116 431 sujetos adolescentes y que descubrieron que el tiempo que los adolescentes pasan frente a una pantalla con computadoras, teléfonos inteligentes, redes sociales y televisión se asocia positivamente con impactos negativos en la salud del sueño más adelante en la vida. [51]Causas
Si bien el insomnio puede ser causado por diversas afecciones, también puede ocurrir sin ninguna causa identificable. Esto se conoce como insomnio primario. [52] El insomnio primario también puede tener una causa identificable inicial, pero continúa después de que la causa ya no esté presente. Por ejemplo, un episodio de insomnio puede ser desencadenado por un evento laboral o de vida estresante. Sin embargo, la afección puede continuar después de que el evento estresante se haya resuelto. En tales casos, el insomnio generalmente se perpetúa por la ansiedad o el miedo causados por la falta de sueño en sí, en lugar de por factores externos. [53]
Los síntomas del insomnio pueden ser causados o estar asociados con:
- Trastornos respiratorios durante el sueño, como la apnea del sueño o el síndrome de resistencia de las vías respiratorias superiores [54]
- Uso de drogas psicoactivas (como estimulantes ), incluidos ciertos medicamentos , hierbas , cafeína , nicotina , cocaína , anfetaminas , metilfenidato , aripiprazol , MDMA , modafinilo o consumo excesivo de alcohol [55]
- Uso o abstinencia de alcohol y otros sedantes , como ansiolíticos y somníferos como las benzodiazepinas [55]
- Uso o abstinencia de analgésicos como los opioides [55]
- Enfermedad cardíaca [56]
- Síndrome de piernas inquietas , que puede causar insomnio al inicio del sueño debido a las sensaciones incómodas que se sienten y la necesidad de mover las piernas u otras partes del cuerpo para aliviar estas sensaciones [57]
- Trastorno del movimiento periódico de las extremidades (PLMD), que ocurre durante el sueño y puede causar despertares de los cuales el durmiente no es consciente [58]
- Dolor : [59] una lesión o condición que causa dolor puede impedir que una persona encuentre una posición cómoda para conciliar el sueño y también puede provocar el despertar.
- Cambios hormonales como los que preceden a la menstruación y los que se producen durante la menopausia [60]
- Acontecimientos vitales como miedo , estrés , ansiedad , tensión emocional o mental, problemas laborales, estrés financiero, nacimiento de un hijo y duelo [57]
- Problemas gastrointestinales como acidez de estómago o estreñimiento [61]
- Trastornos mentales , neuroconductuales o del desarrollo neurológico como el trastorno bipolar , la depresión clínica , el trastorno de ansiedad generalizada , el trastorno de estrés postraumático , la esquizofrenia , el trastorno obsesivo compulsivo , el autismo , la demencia , [62] : 326 TDAH , [63] y TEAF.
- Las alteraciones del ritmo circadiano , como el trabajo por turnos y el desfase horario , pueden provocar incapacidad para dormir en algunos momentos del día y somnolencia excesiva en otros. Los trastornos crónicos del ritmo circadiano se caracterizan por síntomas similares. [55]
- Ciertos trastornos neurológicos , como lesiones cerebrales o antecedentes de traumatismo craneoencefálico [64]
- Afecciones médicas como el hipertiroidismo [2]
- El abuso de somníferos de venta libre o con receta ( fármacos sedantes o depresores ) puede producir insomnio de rebote [55]
- Mala higiene del sueño , por ejemplo, ruido o consumo excesivo de cafeína [55]
- Una rara condición genética puede causar una forma de insomnio permanente, eventualmente fatal y basada en priones , llamada insomnio familiar fatal [65].
- Ejercicio físico : el insomnio inducido por el ejercicio es común en los atletas en forma de latencia prolongada del inicio del sueño [66]
- Mayor exposición a la luz azul procedente de fuentes artificiales, como teléfonos o ordenadores [67]
- Dolor crónico [68] [69]
- Dolor lumbar [69]
- Asma [69]
Los estudios del sueño realizados con polisomnografía han sugerido que las personas que sufren trastornos del sueño tienen niveles elevados de cortisol y hormona adrenocorticotrópica circulantes durante la noche . [70] También tienen una tasa metabólica elevada, lo que no ocurre en personas que no tienen insomnio pero cuyo sueño se interrumpe intencionalmente durante un estudio del sueño. Los estudios del metabolismo cerebral realizados con tomografías por emisión de positrones (PET) indican que las personas con insomnio tienen tasas metabólicas más altas durante la noche y el día. La pregunta sigue siendo si estos cambios son las causas o las consecuencias del insomnio a largo plazo. [71]
Genética
Las estimaciones de heredabilidad del insomnio varían entre el 38 % en los hombres y el 59 % en las mujeres. [72] Un estudio de asociación de todo el genoma (GWAS) identificó 3 loci genómicos y 7 genes que influyen en el riesgo de insomnio y mostró que el insomnio es altamente poligénico. [73] En particular, se observó una fuerte asociación positiva para el gen MEIS1 tanto en hombres como en mujeres. Este estudio mostró que la arquitectura genética del insomnio se superpone fuertemente con los trastornos psiquiátricos y los rasgos metabólicos.
Se ha planteado la hipótesis de que la epigenética también podría influir en el insomnio a través de un proceso de control tanto de la regulación del sueño como de la respuesta al estrés cerebral, que también tiene un impacto en la plasticidad cerebral. [74]
Inducido por sustancias
Inducido por el alcohol
El alcohol se utiliza a menudo como una forma de autotratamiento del insomnio para inducir el sueño. Sin embargo, el consumo de alcohol para inducir el sueño puede ser una causa de insomnio. El consumo prolongado de alcohol se asocia con una disminución del sueño NREM en las etapas 3 y 4, así como con la supresión del sueño REM y la fragmentación del sueño REM. El cambio frecuente entre las etapas del sueño se produce con; despertares debido a dolores de cabeza, necesidad de orinar , deshidratación y sudoración excesiva . El rebote de glutamina también juega un papel, ya que cuando alguien bebe, el alcohol inhibe la glutamina, uno de los estimulantes naturales del cuerpo. Cuando la persona deja de beber, el cuerpo intenta recuperar el tiempo perdido produciendo más glutamina de la que necesita.
El aumento de los niveles de glutamina estimula el cerebro mientras el bebedor intenta dormir, impidiéndole alcanzar los niveles más profundos de sueño. [75] Dejar el consumo crónico de alcohol también puede provocar un insomnio grave con sueños vívidos. Durante la abstinencia, el sueño REM suele ser exagerado como parte de un efecto rebote . [76]
Cafeína
Algunas personas experimentan trastornos del sueño o ansiedad si consumen cafeína. [77] Dosis tan bajas como 100 mg/día, como una taza de café de 6 oz (170 g) o dos o tres porciones de 12 oz (340 g) de refresco con cafeína, pueden seguir causando trastornos del sueño, entre otras intolerancias. Los consumidores no habituales de cafeína son los que tienen menor tolerancia a la cafeína para los trastornos del sueño. [78] Algunos bebedores de café desarrollan tolerancia a sus efectos no deseados de alteración del sueño, pero otros aparentemente no. [79]
Inducida por benzodiazepinas
Al igual que el alcohol, las benzodiazepinas , como el alprazolam , el clonazepam , el lorazepam y el diazepam , se utilizan comúnmente para tratar el insomnio a corto plazo (tanto las prescritas como las automedicadas), pero empeoran el sueño a largo plazo. Si bien las benzodiazepinas pueden hacer que las personas se duerman (es decir, inhiben el sueño NREM en sus etapas 1 y 2), mientras duermen, los medicamentos alteran la arquitectura del sueño : disminuyen el tiempo de sueño, retrasan el tiempo hasta el sueño REM y disminuyen el sueño profundo de ondas lentas (la parte más reparadora del sueño tanto para la energía como para el estado de ánimo). [80] [81] [82]
Inducida por opioides
Los medicamentos opioides como la hidrocodona , la oxicodona y la morfina se utilizan para el insomnio asociado con el dolor debido a sus propiedades analgésicas y efectos hipnóticos . Los opioides pueden fragmentar el sueño y disminuir la fase REM y el sueño de etapa 2. Al producir analgesia y sedación , los opioides pueden ser apropiados en pacientes cuidadosamente seleccionados con insomnio asociado con el dolor. [59] Sin embargo, la dependencia de los opioides puede provocar trastornos del sueño a largo plazo. [83]
Factores de riesgo
El insomnio afecta a personas de todas las edades, pero las personas de los siguientes grupos tienen una mayor probabilidad de padecerlo: [84]
- Personas mayores de 60 años
- Antecedentes de trastorno de salud mental, incluida depresión, etc.
- Estrés emocional
- Trabajando en turnos nocturnos
- Viajando a través de diferentes zonas horarias [12]
- Tener enfermedades crónicas como diabetes , enfermedad renal, enfermedad pulmonar, Alzheimer o enfermedad cardíaca [85]
- Trastornos por consumo de alcohol o drogas
- Enfermedad por reflujo gastrointestinal
- Fumar mucho
- Estrés laboral [86]
- Individuos de bajo nivel socioeconómico [87]
- Barrios urbanos [87]
- Estrés en el hogar [87]
Mecanismo
Existen dos modelos principales sobre el mecanismo del insomnio: el cognitivo y el fisiológico. El modelo cognitivo sugiere que la rumia y la hiperactivación contribuyen a impedir que una persona se duerma y pueden provocar un episodio de insomnio.
El modelo fisiológico se basa en tres hallazgos principales en personas con insomnio: en primer lugar, se ha encontrado un aumento del cortisol y las catecolaminas urinarias , lo que sugiere una mayor actividad del eje HPA y la excitación; en segundo lugar, un aumento de la utilización global de la glucosa cerebral durante la vigilia y el sueño NREM en personas con insomnio; y, por último, un aumento del metabolismo corporal completo y de la frecuencia cardíaca en aquellos con insomnio. Todos estos hallazgos tomados en conjunto sugieren una desregulación del sistema de excitación, el sistema cognitivo y el eje HPA , todos ellos contribuyentes al insomnio. [9] [88] Sin embargo, se desconoce si la hiperactivación es resultado o causa del insomnio. Se han encontrado niveles alterados del neurotransmisor inhibidor GABA , pero los resultados han sido inconsistentes y se desconocen las implicaciones de los niveles alterados de un neurotransmisor tan ubicuo. Los estudios sobre si el insomnio está impulsado por el control circadiano sobre el sueño o un proceso dependiente de la vigilia han mostrado resultados inconsistentes, pero alguna literatura sugiere una desregulación del ritmo circadiano en función de la temperatura central. [89] Se ha observado un aumento de la actividad beta y una disminución de la actividad de las ondas delta en los electroencefalogramas ; sin embargo, se desconoce la implicación de esto. [90]
Alrededor de la mitad de las mujeres posmenopáusicas experimentan trastornos del sueño y, en general, los trastornos del sueño son aproximadamente dos veces más comunes en mujeres que en hombres; esto parece deberse en parte, pero no completamente, a cambios en los niveles hormonales, especialmente durante y después de la menopausia. [60] [91]
Los cambios en las hormonas sexuales tanto en hombres como en mujeres a medida que envejecen pueden explicar en parte la mayor prevalencia de trastornos del sueño en las personas mayores. [92]
Diagnóstico
En medicina, el insomnio se mide ampliamente utilizando la escala de insomnio de Atenas . [93] Se mide utilizando ocho parámetros diferentes relacionados con el sueño, finalmente representados como una escala general que evalúa el patrón de sueño de un individuo.
Se debe consultar a un especialista en sueño calificado para el diagnóstico de cualquier trastorno del sueño, de modo que se puedan tomar las medidas adecuadas. Es necesario realizar una historia clínica y un examen físico para descartar otras afecciones que podrían ser la causa del insomnio. Una vez descartadas todas las demás afecciones, se debe realizar una historia clínica completa del sueño. La historia clínica del sueño debe incluir los hábitos de sueño, los medicamentos (con receta y sin receta), el consumo de alcohol, la ingesta de nicotina y cafeína, las enfermedades comórbidas y el entorno del sueño. [94] Se puede utilizar un diario del sueño para realizar un seguimiento de los patrones de sueño del individuo. El diario debe incluir la hora de acostarse, el tiempo total de sueño, la hora de inicio del sueño, el número de despertares, el uso de medicamentos, la hora del despertar y los sentimientos subjetivos en la mañana. [94] El diario del sueño se puede reemplazar o validar mediante el uso de actigrafía ambulatoria durante una semana o más, utilizando un dispositivo no invasivo que mide el movimiento. [95]
Los trabajadores que se quejan de insomnio no deben someterse rutinariamente a una polisomnografía para detectar trastornos del sueño. [96] Esta prueba puede estar indicada para pacientes con síntomas además del insomnio, incluyendo apnea del sueño , obesidad, un diámetro de cuello grueso o una plenitud de alto riesgo de la carne en la orofaringe . [96] Por lo general, la prueba no es necesaria para hacer un diagnóstico, y el insomnio, especialmente en las personas que trabajan, a menudo se puede tratar modificando el horario de trabajo para tener tiempo para dormir lo suficiente y mejorando la higiene del sueño . [96]
Algunos pacientes pueden necesitar un estudio del sueño durante la noche para determinar si padecen insomnio. Este estudio generalmente implica herramientas de evaluación que incluyen una polisomnografía y la prueba de latencia múltiple del sueño . Los especialistas en medicina del sueño están calificados para diagnosticar trastornos dentro de las 81 categorías diagnósticas principales de trastornos del sueño, según la ICSD . [97] A los pacientes con algunos trastornos, incluido el trastorno de la fase de sueño retrasada , a menudo se les diagnostica erróneamente insomnio primario; cuando una persona tiene problemas para conciliar el sueño y despertarse a las horas deseadas, pero tiene un patrón de sueño normal una vez dormida, un trastorno del ritmo circadiano es una causa probable.
En muchos casos, el insomnio es comórbido con otra enfermedad, efectos secundarios de medicamentos o un problema psicológico. Aproximadamente, la mitad de todos los casos de insomnio diagnosticados están relacionados con trastornos psiquiátricos. [98] Para quienes padecen depresión, "el insomnio debe considerarse como una afección comórbida, en lugar de una secundaria"; el insomnio suele preceder a los síntomas psiquiátricos. [98] "De hecho, es posible que el insomnio represente un riesgo significativo para el desarrollo de un trastorno psiquiátrico posterior". [9] El insomnio se presenta en entre el 60% y el 80% de las personas con depresión. [99] Esto puede deberse en parte al tratamiento utilizado para la depresión. [99]
La determinación de la causalidad no es necesaria para realizar un diagnóstico. [98]
Criterios del DSM-5
Los criterios del DSM-5 para el insomnio incluyen los siguientes: [100]
Queja predominante de insatisfacción con la cantidad o calidad del sueño, asociada a uno (o más) de los siguientes síntomas:
- Dificultad para conciliar el sueño. (En los niños, esto puede manifestarse como dificultad para conciliar el sueño sin la intervención del cuidador).
- Dificultad para mantener el sueño, caracterizada por despertares frecuentes o problemas para volver a dormirse después de despertarse. (En los niños, esto puede manifestarse como dificultad para volver a dormirse sin la intervención del cuidador).
- Despertar temprano en la mañana con incapacidad para volver a dormir.
Además:
- La alteración del sueño provoca malestar clínicamente significativo o deterioro en el funcionamiento social, laboral, educativo, académico, conductual u otras áreas importantes.
- La dificultad para dormir ocurre al menos tres noches por semana.
- La dificultad para dormir persiste al menos durante tres meses.
- La dificultad para dormir ocurre a pesar de tener oportunidades adecuadas para dormir.
- El insomnio no se explica mejor por, ni ocurre exclusivamente durante el curso de, otro trastorno del sueño-vigilia (por ejemplo, narcolepsia, un trastorno del sueño relacionado con la respiración, un trastorno del sueño-vigilia del ritmo circadiano, una parasomnia).
- El insomnio no es atribuible a los efectos fisiológicos de una sustancia (por ejemplo, una droga de abuso , un medicamento).
El DSM-IV-TR incluye el insomnio, pero no detalla en detalle los síntomas en comparación con el DSM-5. En lugar de despertarse temprano por la mañana como síntoma, el DSM-IV-TR enumera el “sueño no reparador” como síntoma principal. La duración de la experiencia también es vaga en el DSM-IV-TR. El DSM-IV-TR establece que los síntomas deben estar presentes durante un mes, mientras que en el DSM-5, establece que los síntomas deben estar presentes durante tres meses y ocurrir al menos 3 noches a la semana (Gillette).
Tipos
El insomnio puede clasificarse en transitorio, agudo o crónico.
- El insomnio transitorio dura menos de una semana. Puede ser causado por otro trastorno, por cambios en el entorno del sueño, por el horario del sueño, por una depresión grave o por estrés . Sus consecuencias –somnolencia y deterioro del rendimiento psicomotor– son similares a las de la privación del sueño . [101]
- El insomnio agudo es la incapacidad de dormir bien de manera constante durante un período de menos de un mes. El insomnio se presenta cuando hay dificultad para iniciar o mantener el sueño o cuando el sueño que se obtiene no es reparador o es de mala calidad. Estos problemas ocurren a pesar de las oportunidades y circunstancias adecuadas para dormir y deben dar lugar a problemas con el funcionamiento diurno. [102] La hiperactivación puede estar relacionada con el insomnio agudo, ya que activa la respuesta de lucha o huida del cuerpo. Cuando nos enfrentamos al estrés o al peligro, nuestros cuerpos se vuelven naturalmente más alerta, lo que puede interferir con nuestra capacidad tanto para conciliar el sueño como para permanecer dormidos. Este estado elevado de excitación puede ser útil a corto plazo durante situaciones amenazantes, pero si continúa durante un período prolongado, puede dar lugar a insomnio agudo. [103] El insomnio agudo también se conoce como insomnio de corto plazo o insomnio relacionado con el estrés . [104]
- El insomnio crónico dura más de un mes. Puede ser causado por otro trastorno o puede ser un trastorno primario. Las causas comunes del insomnio crónico incluyen estrés persistente, trauma, horarios de trabajo, malos hábitos de sueño, medicamentos y otros trastornos de salud mental. [105] Cuando una persona participa constantemente en comportamientos que alteran su sueño, como horarios de sueño irregulares, pasar demasiado tiempo despierto en la cama o participar en actividades estimulantes cerca de la hora de acostarse, puede provocar una vigilia condicionada que contribuya al insomnio crónico. [103] Las personas con altos niveles de hormonas del estrés o cambios en los niveles de citocinas tienen más probabilidades que otras de tener insomnio crónico. [106] Sus efectos pueden variar según sus causas. Pueden incluir cansancio muscular, alucinaciones y/o fatiga mental . [101]
Prevención
La prevención y el tratamiento del insomnio pueden requerir una combinación de terapia cognitiva conductual , [17] medicamentos, [107] y cambios en el estilo de vida. [108]
Entre las prácticas de estilo de vida, acostarse y despertarse a la misma hora todos los días puede crear un patrón estable que puede ayudar a prevenir el insomnio. [12] Se recomienda evitar el ejercicio vigoroso y las bebidas con cafeína unas horas antes de acostarse, aunque hacer ejercicio a primera hora del día puede ser beneficioso. [108] Otras prácticas para mejorar la higiene del sueño pueden incluir: [108] [109]
- Evitar o limitar las siestas
- Tratamiento del dolor a la hora de acostarse
- Evitar comidas copiosas, bebidas, alcohol y nicotina antes de acostarse.
- Encontrar formas relajantes de conciliar el sueño, incluido el uso de ruido blanco.
- Hacer que el dormitorio sea adecuado para dormir manteniéndolo oscuro, fresco y libre de dispositivos, como relojes, teléfonos celulares o televisores.
- Mantener ejercicio regular
- Pruebe actividades relajantes antes de dormir.
Gestión
Se recomienda descartar causas médicas y psicológicas antes de decidir el tratamiento para el insomnio. [110] La terapia cognitivo conductual es generalmente el tratamiento de primera línea una vez que esto se ha hecho. [111] Se ha encontrado que es eficaz para el insomnio crónico. [17] Los efectos beneficiosos, en contraste con los producidos por los medicamentos, pueden durar mucho más allá de la interrupción de la terapia. [112]
Los medicamentos se han utilizado principalmente para reducir los síntomas del insomnio de corta duración; su papel en el tratamiento del insomnio crónico sigue sin estar claro. [8] Se pueden utilizar varios tipos diferentes de medicamentos. [113] [114] [107] Muchos médicos no recomiendan depender de pastillas para dormir recetadas para un uso prolongado. [108] También es importante identificar y tratar otras afecciones médicas que puedan contribuir al insomnio, como la depresión, los problemas respiratorios y el dolor crónico. [108] [115] En 2022, se informó que muchas personas con insomnio no dormían lo suficiente en general ni recibían tratamiento para el insomnio. [116] [117]
No basado en medicamentos
Las estrategias no basadas en medicamentos tienen una eficacia comparable a la de los medicamentos hipnóticos para el insomnio y pueden tener efectos más duraderos. Los medicamentos hipnóticos solo se recomiendan para uso a corto plazo porque pueden generar dependencia con efectos de rebote tras la interrupción o tolerancia . [118]
Las estrategias no basadas en medicamentos proporcionan mejoras duraderas para el insomnio y se recomiendan como una estrategia de primera línea y a largo plazo de manejo. La medicina conductual del sueño (BSM) intenta abordar el insomnio con tratamientos no farmacológicos. Las estrategias de BSM utilizadas para abordar el insomnio crónico incluyen atención a la higiene del sueño , control de estímulos , intervenciones conductuales, terapia de restricción del sueño , intención paradójica , educación del paciente y terapia de relajación . [119] Algunos ejemplos son llevar un diario, restringir el tiempo que se pasa despierto en la cama, practicar técnicas de relajación y mantener un horario de sueño regular y una hora de despertarse. [115] La terapia conductual puede ayudar a un paciente a desarrollar nuevos comportamientos de sueño para mejorar la calidad y la consolidación del sueño. La terapia conductual puede incluir, aprender hábitos de sueño saludables para promover la relajación del sueño, someterse a terapia de luz para ayudar con estrategias de reducción de preocupaciones y regular el reloj circadiano. [115]
La música puede mejorar el insomnio en adultos (ver música y sueño ). [120] La biorretroalimentación EEG ha demostrado ser eficaz en el tratamiento del insomnio, con mejoras en la duración y la calidad del sueño. [121] La terapia de autoayuda (definida como una terapia psicológica que se puede llevar a cabo por uno mismo) puede mejorar la calidad del sueño de los adultos con insomnio en un grado pequeño o moderado. [122]
La terapia de control de estímulos es un tratamiento para pacientes que se han condicionado a sí mismos para asociar la cama, o el sueño en general, con una respuesta negativa. Como la terapia de control de estímulos implica tomar medidas para controlar el entorno del sueño, a veces se la conoce indistintamente con el concepto de higiene del sueño . Algunos ejemplos de tales modificaciones ambientales incluyen usar la cama solo para dormir y tener relaciones sexuales, no para actividades como leer o mirar televisión; despertarse a la misma hora todas las mañanas, incluso los fines de semana; acostarse solo cuando se tiene sueño y cuando hay una alta probabilidad de que se duerma; levantarse de la cama y comenzar una actividad en otro lugar si no se duerme en un período de tiempo razonablemente breve después de acostarse (comúnmente ~20 minutos); reducir el esfuerzo subjetivo y la energía gastada tratando de conciliar el sueño; evitar la exposición a la luz brillante durante las horas nocturnas y eliminar las siestas diurnas. [123]
Un componente de la terapia de control de estímulos es la restricción del sueño, una técnica que tiene como objetivo hacer coincidir el tiempo que se pasa en la cama con el tiempo real que se pasa durmiendo. Esta técnica implica mantener un estricto horario de sueño-vigilia, durmiendo solo en ciertos momentos del día y durante períodos de tiempo específicos para inducir una privación leve del sueño. El tratamiento completo suele durar hasta 3 semanas e implica obligarse a dormir solo durante un mínimo de tiempo que uno realmente es capaz de hacer en promedio y luego, si es capaz (es decir, cuando la eficiencia del sueño mejora), aumentar lentamente esta cantidad (~15 minutos) yéndose a la cama más temprano mientras el cuerpo intenta restablecer su reloj interno del sueño. La terapia de luz brillante puede ser eficaz para el insomnio. [124]
La intención paradójica es una técnica de reencuadre cognitivo en la que el insomne, en lugar de intentar conciliar el sueño por la noche, hace todo lo posible por mantenerse despierto (es decir, básicamente deja de intentar conciliar el sueño). Una teoría que puede explicar la eficacia de este método es que al no obligarse a dormirse voluntariamente, se alivia la ansiedad de ejecución que surge de la necesidad o exigencia de conciliar el sueño, que se supone que es un acto pasivo. Se ha demostrado que esta técnica reduce el esfuerzo para dormir y la ansiedad de ejecución y también reduce la evaluación subjetiva de la latencia del inicio del sueño y la sobreestimación del déficit de sueño (una cualidad que se encuentra en muchos insomnes). [125]
Higiene del sueño
La higiene del sueño es un término común para todas las conductas relacionadas con la promoción de un buen sueño. Incluye hábitos que proporcionan una buena base para el sueño y ayudan a prevenir el insomnio. Sin embargo, la higiene del sueño por sí sola puede no ser adecuada para abordar el insomnio crónico. [95] Las recomendaciones de higiene del sueño suelen incluirse como un componente de la terapia cognitivo-conductual para el insomnio (TCC-I). [95] [6] Las recomendaciones incluyen reducir el consumo de cafeína, nicotina y alcohol, maximizar la regularidad y eficiencia de los episodios de sueño, minimizar el uso de medicamentos y las siestas diurnas, promover el ejercicio regular y facilitar un entorno de sueño positivo. [126] La creación de un entorno de sueño positivo también puede ser útil para reducir los síntomas del insomnio. [127] Por otro lado, una revisión sistemática de la AASM concluyó que los médicos no deberían prescribir higiene del sueño para el insomnio debido a la evidencia de la ausencia de su eficacia y el posible retraso del tratamiento adecuado, recomendando en cambio que se prefieran terapias efectivas como la TCC-i. [16]
Terapia cognitivo conductual
Existen algunas evidencias de que la terapia cognitivo conductual para el insomnio (TCC-I) es superior a largo plazo a las benzodiazepinas y a los fármacos no benzodiazepínicos en el tratamiento y manejo del insomnio. [128] En esta terapia, se enseña a los pacientes a mejorar sus hábitos de sueño y se los libera de suposiciones contraproducentes sobre el sueño. Los conceptos erróneos y expectativas comunes que se pueden modificar incluyen:
- Expectativas de sueño poco realistas.
- Conceptos erróneos sobre las causas del insomnio.
- Amplificando las consecuencias del insomnio.
- Ansiedad por el rendimiento después de intentar durante tanto tiempo tener una buena noche de sueño controlando el proceso del sueño.
Numerosos estudios han informado de resultados positivos de la combinación de la terapia cognitivo-conductual para el tratamiento del insomnio con tratamientos como el control de estímulos y las terapias de relajación. Los medicamentos hipnóticos son igualmente eficaces en el tratamiento a corto plazo del insomnio, pero sus efectos desaparecen con el tiempo debido a la tolerancia . Los efectos de la TCC-I han mantenido y perdurado en el tratamiento del insomnio mucho después de que se haya interrumpido la terapia. [129] [130] La adición de medicamentos hipnóticos con la TCC-I no añade ningún beneficio en el insomnio. Los beneficios duraderos de un ciclo de TCC-I muestran superioridad sobre los fármacos hipnóticos farmacológicos. Incluso a corto plazo, en comparación con la medicación hipnótica a corto plazo como el zolpidem, la TCC-I sigue mostrando una superioridad significativa. Por lo tanto, la TCC-I se recomienda como tratamiento de primera línea para el insomnio. [131]
Las formas comunes de tratamiento con TCC-I incluyen terapia de control de estímulos, restricción del sueño, higiene del sueño, entornos de sueño mejorados, entrenamiento de relajación, intención paradójica y biorretroalimentación. [132]
La TCC es la forma de terapia más aceptada para el insomnio, ya que no tiene efectos adversos conocidos, mientras que se ha demostrado que tomar medicamentos para aliviar los síntomas del insomnio tiene efectos secundarios adversos. [133] Sin embargo, la desventaja de la TCC es que puede requerir mucho tiempo y motivación. [134]
Terapia de aceptación y compromiso
Los tratamientos basados en los principios de la terapia de aceptación y compromiso (ACT) y la metacognición han surgido como enfoques alternativos para tratar el insomnio. [135] ACT rechaza la idea de que los cambios de conducta puedan ayudar a los insomnes a lograr un mejor sueño, ya que requieren "esfuerzos para dormir", acciones que crean más "lucha" y despiertan el sistema nervioso, lo que lleva a la hiperactivación . [136] El enfoque ACT postula que la aceptación de los sentimientos negativos asociados con el insomnio puede, con el tiempo, crear las condiciones adecuadas para el sueño. La práctica de la atención plena es una característica clave de este enfoque, aunque la atención plena no se practica para inducir el sueño (esto en sí mismo es un esfuerzo para dormir que se debe evitar), sino más bien como una actividad a largo plazo para ayudar a calmar el sistema nervioso y crear las condiciones internas de las que puede surgir el sueño.
Una distinción clave entre la TCC-i y la ACT radica en los enfoques divergentes sobre el tiempo que se pasa despierto en la cama. Los defensores de la TCC-i abogan por minimizar el tiempo que se pasa despierto en la cama, sobre la base de que esto crea una asociación cognitiva entre estar en la cama y estar despierto. El enfoque de la ACT propone que evitar el tiempo en la cama puede aumentar la presión para dormir y despertar aún más el sistema nervioso. [136]
Las investigaciones han demostrado que “la ACT tiene un efecto significativo sobre el insomnio primario y comórbido y la calidad del sueño, y… puede utilizarse como un método de tratamiento adecuado para controlar y mejorar el insomnio”. [137]
Intervenciones en Internet
A pesar de la eficacia terapéutica y el éxito demostrado de la TCC, la disponibilidad del tratamiento está significativamente limitada por la falta de médicos capacitados, la mala distribución geográfica de los profesionales capacitados y el costo. [138] Una forma de superar potencialmente estas barreras es utilizar Internet para administrar el tratamiento, haciendo que esta intervención efectiva sea más accesible y menos costosa. Internet ya se ha convertido en una fuente fundamental de información médica y de atención de la salud. [139] Aunque la gran mayoría de los sitios web de salud brindan información general, [139] [140] existe una creciente literatura de investigación sobre el desarrollo y la evaluación de intervenciones en Internet. [141] [142]
Estos programas en línea son, por lo general, tratamientos basados en la conducta que se han puesto en práctica y transformado para su aplicación a través de Internet. Suelen estar muy estructurados, automatizados o respaldados por personas, basados en un tratamiento presencial eficaz, personalizados para el usuario, interactivos, mejorados con gráficos, animaciones, audio y, posiblemente, vídeo, y diseñados para proporcionar seguimiento y retroalimentación. [142]
Hay buena evidencia del uso de la TCC basada en computadora para el insomnio. [143]
Medicamentos
Muchas personas con insomnio usan pastillas para dormir y otros sedantes . En algunos lugares, se recetan medicamentos en más del 95 % de los casos. [144] Sin embargo, son un tratamiento de segunda línea. [145] En 2019, la Administración de Alimentos y Medicamentos de los EE. UU. declaró que exigirá advertencias para eszopiclona , zaleplon y zolpidem , debido a las preocupaciones sobre lesiones graves resultantes de comportamientos anormales durante el sueño, incluido el sonambulismo o conducir un vehículo mientras se duerme. [146]
El porcentaje de adultos que utilizan somníferos de venta con receta aumenta con la edad. Durante el período 2005-2010, aproximadamente el 4% de los adultos estadounidenses de 20 años o más informaron que habían tomado somníferos de venta con receta en los últimos 30 días. Las tasas de uso fueron más bajas entre el grupo de edad más joven (aquellos de 20 a 39 años) con aproximadamente el 2%, aumentaron al 6% entre aquellos de 50 a 59 años y alcanzaron el 7% entre aquellos de 80 años o más. Más mujeres adultas (5%) informaron utilizar somníferos de venta con receta que hombres adultos (3%). Los adultos blancos no hispanos informaron un mayor uso de somníferos (5%) que los adultos negros no hispanos (3%) y los mexicano-americanos (2%). No se observó ninguna diferencia entre los adultos negros no hispanos y los mexicano-americanos en el uso de somníferos de venta con receta. [147]
Antihistamínicos
Como alternativa a tomar medicamentos recetados, algunas evidencias muestran que una persona promedio que busca ayuda a corto plazo puede encontrar alivio tomando antihistamínicos de venta libre como difenhidramina o doxilamina . [148] La difenhidramina y la doxilamina se usan ampliamente en somníferos sin receta. Son los sedantes de venta libre más efectivos disponibles actualmente, al menos en gran parte de Europa, Canadá, Australia y los Estados Unidos, y son más sedantes que algunos hipnóticos recetados . [149] La efectividad de los antihistamínicos para dormir puede disminuir con el tiempo, y los efectos secundarios anticolinérgicos (como la boca seca) también pueden ser un inconveniente con estos medicamentos en particular. Si bien la adicción no parece ser un problema con esta clase de medicamentos, pueden inducir dependencia y efectos de rebote tras el cese abrupto del uso. [150] Sin embargo, las personas cuyo insomnio es causado por el síndrome de piernas inquietas pueden tener síntomas empeorados con los antihistamínicos. [151]
Antidepresivos
Si bien el insomnio es un síntoma común de la depresión, los antidepresivos son eficaces para tratar los problemas del sueño, ya sea que estén asociados o no con la depresión. Si bien todos los antidepresivos ayudan a regular el sueño, algunos antidepresivos, como la amitriptilina , la doxepina , la mirtazapina , la trazodona y la trimipramina , pueden tener un efecto sedante inmediato y se recetan para tratar el insomnio. [152] La trazodona fue a principios de la década de 2020 el fármaco más recetado para el sueño en los Estados Unidos a pesar de no estar indicado para el sueño. [153]
La amitriptilina, la doxepina y la trimipramina tienen propiedades antihistaminérgicas , anticolinérgicas , antiadrenérgicas y antiserotoninérgicas , que contribuyen tanto a sus efectos terapéuticos como a sus perfiles de efectos secundarios, mientras que las acciones de la mirtazapina son principalmente antihistaminérgicas y antiserotoninérgicas y los efectos de la trazodona son principalmente antiadrenérgicos y antiserotoninérgicos. Se sabe que la mirtazapina disminuye la latencia del sueño (es decir, el tiempo que se tarda en conciliar el sueño), lo que promueve la eficiencia del sueño y aumenta la cantidad total de tiempo de sueño en personas con depresión e insomnio. [154] [155]
La agomelatina , un antidepresivo melatoninérgico con supuestas propiedades para mejorar el sueño que no causa somnolencia diurna, [156] está aprobado para el tratamiento de la depresión, aunque no de los trastornos del sueño, en la Unión Europea [157] y Australia . [158] Después de los ensayos en los Estados Unidos, su desarrollo para su uso allí fue interrumpido en octubre de 2011 [159] por Novartis , que había comprado los derechos para comercializarlo allí a la compañía farmacéutica europea Servier . [160]
Una revisión Cochrane de 2018 concluyó que la seguridad de tomar antidepresivos para el insomnio es incierta y que no hay evidencia que respalde su uso a largo plazo. [161]
Agonistas de la melatonina
Los agonistas del receptor de melatonina, como la melatonina y el ramelteón , se utilizan en el tratamiento del insomnio. La evidencia de que la melatonina es eficaz en el tratamiento del insomnio es generalmente deficiente. [162] Hay evidencia de baja calidad de que puede acelerar el inicio del sueño en 6 minutos. [162] El ramelteón no parece acelerar el inicio del sueño ni la cantidad de sueño que una persona consigue. [162]
El uso de melatonina como tratamiento para el insomnio en adultos ha aumentado del 0,4% entre 1999 y 2000 a casi el 2,1% entre 2017 y 2018. [163]
Si bien se ha demostrado que el uso de melatonina a corto plazo es generalmente seguro y no genera dependencia, aún pueden producirse efectos secundarios. [164]
Los efectos secundarios más comunes de la melatonina incluyen: [164]
- Dolor de cabeza
- Mareo
- Náuseas
- Somnolencia diurna
La melatonina de liberación prolongada puede mejorar la calidad del sueño en personas mayores con efectos secundarios mínimos. [165] [166]
Los estudios también han demostrado que los niños que se encuentran dentro del espectro autista o que tienen problemas de aprendizaje, trastorno por déficit de atención e hiperactividad (TDAH) o enfermedades neurológicas relacionadas pueden beneficiarse del uso de melatonina. Esto se debe a que a menudo tienen problemas para dormir debido a sus trastornos. Por ejemplo, los niños con TDAH tienden a tener problemas para conciliar el sueño debido a su hiperactividad y, como resultado, tienden a estar cansados durante la mayor parte del día. Otra causa de insomnio en niños con TDAH es el uso de estimulantes utilizados para tratar su trastorno. A los niños que tienen TDAH, así como los otros trastornos mencionados, se les puede administrar melatonina antes de acostarse para ayudarlos a dormir. [167]
Benzodiazepinas
La clase de hipnóticos más comúnmente utilizada para el insomnio son las benzodiazepinas . [62] : 363 Las benzodiazepinas no son significativamente mejores para el insomnio que los antidepresivos . [169] Los usuarios crónicos de medicamentos hipnóticos para el insomnio no duermen mejor que los insomnes crónicos que no toman medicamentos. De hecho, los usuarios crónicos de medicamentos hipnóticos tienen despertares nocturnos más regulares que los insomnes que no toman medicamentos hipnóticos. [170] Muchos han concluido que estos medicamentos causan un riesgo injustificable para el individuo y para la salud pública y carecen de evidencia de efectividad a largo plazo. Se prefiere que los hipnóticos se receten solo por unos pocos días a la dosis efectiva más baja y se eviten por completo siempre que sea posible, especialmente en los ancianos. [171] Entre 1993 y 2010, la prescripción de benzodiazepinas a personas con trastornos del sueño disminuyó del 24% al 11% en los EE. UU., coincidiendo con el primer lanzamiento de fármacos no benzodiazepínicos . [172]
Los hipnóticos benzodiazepínicos y no benzodiazepínicos también tienen una serie de efectos secundarios, como fatiga diurna, accidentes automovilísticos y otros accidentes, deterioro cognitivo y caídas y fracturas. Las personas mayores son más sensibles a estos efectos secundarios. [173] Algunas benzodiazepinas han demostrado eficacia en el mantenimiento del sueño a corto plazo, pero a largo plazo las benzodiazepinas pueden provocar tolerancia , dependencia física , síndrome de abstinencia de benzodiazepinas al suspenderlas y empeoramiento del sueño a largo plazo, especialmente después de un uso constante durante largos períodos de tiempo. Las benzodiazepinas, aunque inducen la inconsciencia, en realidad empeoran el sueño ya que, al igual que el alcohol, promueven el sueño ligero al tiempo que disminuyen el tiempo transcurrido en el sueño profundo. [174] Otro problema es que, con el uso regular de somníferos de acción corta para el insomnio, puede surgir ansiedad de rebote durante el día. [175] Aunque hay poca evidencia de los beneficios de las benzodiazepinas para el insomnio en comparación con otros tratamientos y evidencia de daños importantes, las prescripciones han seguido aumentando. [176] Esto probablemente se deba a su naturaleza adictiva, tanto por el mal uso como porque, a través de su rápida acción, tolerancia y abstinencia, pueden "engañar" a los insomnes haciéndoles creer que están ayudando a conciliar el sueño. Existe una conciencia general de que el uso a largo plazo de benzodiazepinas para el insomnio en la mayoría de las personas es inadecuado y que una retirada gradual suele ser beneficiosa debido a los efectos adversos asociados con el uso a largo plazo de benzodiazepinas y se recomienda siempre que sea posible. [177] [178]
Todas las benzodiazepinas se unen de forma no selectiva al receptor GABA A. [169] Algunos teorizan que ciertas benzodiazepinas (benzodiazepinas hipnóticas) tienen una actividad significativamente mayor en la subunidad α 1 del receptor GABA A en comparación con otras benzodiazepinas (por ejemplo, el triazolam y el temazepam tienen una actividad significativamente mayor en la subunidad α 1 en comparación con el alprazolam y el diazepam, lo que los convierte en hipnóticos sedantes superiores; el alprazolam y el diazepam, a su vez, tienen una actividad mayor en la subunidad α 2 en comparación con el triazolam y el temazepam, lo que los convierte en agentes ansiolíticos superiores). La modulación de la subunidad α 1 está asociada con sedación, deterioro motor, depresión respiratoria, amnesia, ataxia y comportamiento de refuerzo (comportamiento de búsqueda de drogas). La modulación de la subunidad α 2 está asociada con la actividad ansiolítica y la desinhibición. Por esta razón, ciertas benzodiazepinas pueden ser más adecuadas para tratar el insomnio que otras. [127]
Drogas Z
Los fármacos hipnóticos sedantes no benzodiazepínicos o fármacos Z , como el zolpidem , el zaleplon , la zopiclona y la eszopiclona , son una clase de medicamentos hipnóticos que son similares a las benzodiazepinas en su mecanismo de acción y están indicados para el insomnio leve a moderado. Su eficacia para mejorar el tiempo para dormir es leve y tienen perfiles de efectos secundarios similares, aunque potencialmente menos graves, en comparación con las benzodiazepinas. [179] La prescripción de no benzodiazepinas ha experimentado un aumento general desde su lanzamiento inicial al mercado estadounidense en 1992, del 2,3 % en 1993 entre las personas con trastornos del sueño al 13,7 % en 2010. [172]
Antagonistas de la orexina
Los antagonistas del receptor de orexina son una clase de medicamentos para dormir introducida más recientemente e incluyen suvorexant , lemborexant y daridorexant , todos ellos aprobados por la FDA para el tratamiento del insomnio caracterizado por dificultades para conciliar el sueño o mantenerlo. [180] [181] Están orientados a bloquear las señales en el cerebro que estimulan la vigilia, por lo que se afirma que abordan el insomnio sin crear dependencia. Hay tres fármacos con receptor dual de orexina (DORA) en el mercado: Belsomra ( Merck ), Dayvigo ( Eisai ) y Quviviq ( Idorsia ). [153]
Antipsicóticos
Ciertos antipsicóticos atípicos , en particular quetiapina , olanzapina y risperidona , se utilizan en el tratamiento del insomnio. [182] [183] Sin embargo, aunque es común, no se recomienda el uso de antipsicóticos para esta indicación ya que la evidencia no demuestra un beneficio y el riesgo de efectos adversos es significativo. [182] [184] [185] [186] Una importante revisión sistemática y metanálisis en red de 2022 de medicamentos para el insomnio en adultos encontró que la quetiapina no demostró ningún beneficio a corto plazo para el insomnio. [187] Algunos de los efectos adversos más graves también pueden ocurrir en las dosis bajas utilizadas, como dislipidemia y neutropenia . [188] [189] Estas preocupaciones sobre los riesgos a dosis bajas están respaldadas por estudios observacionales daneses que mostraron una asociación entre el uso de quetiapina en dosis bajas (excluyendo las recetas de tabletas con concentraciones >50 mg) y un mayor riesgo de eventos cardiovasculares importantes en comparación con el uso de medicamentos Z , y la mayor parte del riesgo se debe a la muerte cardiovascular. [190] Los datos de laboratorio de un análisis no publicado de la misma cohorte también respaldan la falta de dependencia de la dosis de los efectos secundarios metabólicos, ya que el nuevo uso de quetiapina en dosis bajas se asoció con un riesgo de aumento de los triglicéridos en ayunas en el seguimiento de un año. [191] Las preocupaciones sobre los efectos secundarios son mayores en los ancianos. [192]
Otros sedantes
Los gabapentinoides como la gabapentina y la pregabalina tienen efectos promotores del sueño, pero no se utilizan comúnmente para el tratamiento del insomnio. [193] La gabapentina no es eficaz para ayudar al insomnio relacionado con el alcohol. [194] [195]
Los barbitúricos , aunque alguna vez se usaron, ya no se recomiendan para el insomnio debido al riesgo de adicción y otros efectos secundarios. [196]
Eficacia comparativa
Los medicamentos para el tratamiento del insomnio tienen una amplia gama de tamaños de efecto . [187] Al comparar medicamentos como las benzodiazepinas , los fármacos Z , los antidepresivos sedantes y los antihistamínicos , la quetiapina , los antagonistas del receptor de orexina y los agonistas del receptor de melatonina , el antagonista de la orexina lemborexant y el fármaco Z eszopiclona tuvieron los mejores perfiles en general en términos de eficacia , tolerabilidad y aceptabilidad . [187]
Medicina alternativa
Los productos a base de hierbas , como la valeriana , la kava , la manzanilla y la lavanda , se han utilizado para tratar el insomnio. [197] [198] [199] [200] Sin embargo, no hay evidencia de calidad de que sean eficaces y seguros. [197] [198] [199] [200] Lo mismo ocurre con el cannabis y los cannabinoides . [201] [202] [203] Tampoco está claro si la acupuntura es útil en el tratamiento del insomnio. [204]
Pronóstico

Una encuesta realizada a 1,1 millones de residentes en Estados Unidos reveló que quienes informaron dormir alrededor de 7 horas por noche tenían las tasas de mortalidad más bajas, mientras que quienes dormían menos de 6 horas o más de 8 horas tenían tasas de mortalidad más altas. El insomnio severo (dormir menos de 3,5 horas en mujeres y 4,5 horas en hombres) se asocia con un aumento del 15% en la mortalidad, mientras que dormir 8,5 horas o más por noche se asociaba con una tasa de mortalidad un 15% más alta. [205]
Con esta técnica, es difícil distinguir la falta de sueño causada por un trastorno que también es causa de muerte prematura, frente a un trastorno que causa falta de sueño, y la falta de sueño que causa muerte prematura. La mayor parte del aumento de la mortalidad por insomnio grave se descartó después de controlar los trastornos asociados . Después de controlar la duración del sueño y el insomnio, también se encontró que el uso de pastillas para dormir estaba asociado con un aumento de la tasa de mortalidad . [205]
La mortalidad más baja se observó en individuos que dormían entre seis horas y media y siete horas y media por noche. Incluso dormir solo 4,5 horas por noche se asocia con un aumento muy pequeño de la mortalidad. Por lo tanto, el insomnio leve a moderado para la mayoría de las personas se asocia con un aumento de la longevidad y el insomnio severo se asocia solo con un efecto muy pequeño en la mortalidad. [205] No está claro por qué dormir más de 7,5 horas se asocia con un exceso de mortalidad. [205]
Epidemiología
Entre el 10% y el 30% de los adultos padecen insomnio en algún momento y hasta la mitad de las personas padecen insomnio en un año determinado, lo que lo convierte en el trastorno del sueño más común. [9] [8] [10] [206] Alrededor del 6% de las personas padecen insomnio que no se debe a otro problema y dura más de un mes. [9] Las personas mayores de 65 años se ven afectadas con más frecuencia que las personas más jóvenes. [7] Las mujeres se ven afectadas con más frecuencia que los hombres. [8] El insomnio es un 40% más común en mujeres que en hombres. [207]
Se han reportado tasas más altas de insomnio entre los estudiantes universitarios en comparación con la población general. [208]
Sociedad y cultura
La palabra insomnio proviene del latín : in + somnus "sin sueño" y -ia como sufijo nominalizador .
La prensa popular ha publicado historias sobre personas que supuestamente nunca duermen, como las de Thái Ngọc y Al Herpin . [209] Horne escribe "todo el mundo duerme y necesita hacerlo", y en general esto parece cierto. Sin embargo, también relata, a partir de relatos contemporáneos, el caso de Paul Kern, quien recibió un disparo en 1915 mientras luchaba en la Primera Guerra Mundial y luego "nunca volvió a dormir" hasta su muerte en 1955. [210] Kern parece ser un caso completamente aislado y único.
Referencias
- ^ abcdefg "¿Qué es el insomnio?". Temas de salud . NHLBI . 24 de marzo de 2022. Archivado desde el original el 28 de julio de 2016 . Consultado el 26 de noviembre de 2023 .
- ^ abcd "¿Qué causa el insomnio?". NHLBI . 13 de diciembre de 2011. Archivado desde el original el 28 de julio de 2016. Consultado el 9 de agosto de 2016 .
- ^ abc "¿Cómo se diagnostica el insomnio?". NHLBI . 13 de diciembre de 2011. Archivado desde el original el 11 de agosto de 2016. Consultado el 9 de agosto de 2016 .
- ^ Watson NF, Vaughn BV (2006). Guía para el médico sobre los trastornos del sueño. CRC Press. pág. 10. ISBN 978-0-8493-7449-4.
- ^ abcd "¿Cómo se trata el insomnio?". NHLBI . 13 de diciembre de 2011. Archivado desde el original el 28 de julio de 2016. Consultado el 9 de agosto de 2016 .
- ^ abcdef Qaseem A, Kansagara D, Forciea MA, Cooke M, Denberg TD (julio de 2016). "Manejo del trastorno de insomnio crónico en adultos: una guía de práctica clínica del Colegio Americano de Médicos". Anales de Medicina Interna . 165 (2): 125–133. doi : 10.7326/M15-2175 . PMID 27136449.
- ^ abcde Wilson JF (enero de 2008). "En la clínica. Insomnio". Anales de Medicina Interna . 148 (1): ITC13–1–ITC13–16. doi :10.7326/0003-4819-148-1-200801010-01001. PMID 18166757. S2CID 42686046.
- ^ abcdefg «Disomnias» (PDF) . OMS. págs. 7–11. Archivado desde el original (PDF) el 18 de marzo de 2009. Consultado el 25 de enero de 2009 .
- ^ abcdefghijk Roth T (agosto de 2007). "Insomnio: definición, prevalencia, etiología y consecuencias". Journal of Clinical Sleep Medicine (suplemento). 3 (5 Suppl): S7–10. doi : 10.5664/jcsm.26929 . PMC 1978319. PMID 17824495 .
- ^ abc Tasman A, Kay J, Lieberman JA, First MB, Riba M (2015). Psiquiatría, 2 volúmenes (4.ª edición). John Wiley & Sons. pág. 4253. ISBN 978-1-118-75336-1Archivado desde el original el 12 de enero de 2023. Consultado el 1 de septiembre de 2017 .
- ^ "Insomnio: causas, síntomas y tratamientos". www.medicalnewstoday.com . 2020-07-16 . Consultado el 2024-07-25 .
- ^ abc Punnoose AR, Golub RM, Burke AE (junio de 2012). "Insomnio". JAMA (página para pacientes de JAMA). 307 (24): 2653. doi : 10.1001/jama.2012.6219 . PMID 22735439.
- ^ Banno M, Tsujimoto Y, Kohmura K, Dohi E, Taito S, Someko H, et al. (septiembre de 2022). "Concepto de insomnio poco claro en ensayos controlados aleatorios y revisiones sistemáticas: un estudio metaepidemiológico". Revista internacional de investigación ambiental y salud pública . 19 (19): 12261. doi : 10.3390/ijerph191912261 . PMC 9566752 . PMID 36231555.
- ^ Wynchank D, Ten Have M, Bijlenga D, Penninx BW, Beekman AT, Lamers F, et al. (15 de marzo de 2018). "La asociación entre el insomnio y la duración del sueño en adultos con trastorno por déficit de atención e hiperactividad: resultados de un estudio de población general". Revista de medicina clínica del sueño . 14 (3): 349–357. doi :10.5664/jcsm.6976. ISSN 1550-9397. PMC 5837836 . PMID 29458702.
- ^ Cortesi F, Giannotti F, Ivanenko A, Johnson K (julio-agosto de 2010). "El sueño en niños con trastorno del espectro autista". Medicina del sueño . 11 (7): 659–664. doi :10.1016/j.sleep.2010.01.010. PMID 20605110.
- ^ ab Edinger JD, Arnedt JT, Bertisch SM, Carney CE, Harrington JJ, Lichstein KL, et al. (febrero de 2021). "Tratamientos conductuales y psicológicos para el trastorno de insomnio crónico en adultos: una revisión sistemática, un metanálisis y una evaluación GRADE de la Academia Estadounidense de Medicina del Sueño". Revista de Medicina Clínica del Sueño . 17 (2): 263–298. doi :10.5664/jcsm.8988. PMC 7853211 . PMID 33164741.
- ^ abc Trauer JM, Qian MY, Doyle JS, Rajaratnam SM, Cunnington D (agosto de 2015). "Terapia cognitivo-conductual para el insomnio crónico: una revisión sistemática y un metanálisis". Anales de Medicina Interna . 163 (3): 191–204. doi :10.7326/M14-2841. PMID 26054060. S2CID 21617330.
- ^ Attarian HP (2003). "Capítulo 1". Manual clínico del insomnio . Springer Science & Business Media. ISBN 978-1-59259-662-1.
- ^ "Insomnio > Complicaciones". Mayo Clinic . Archivado desde el original el 8 de febrero de 2009. Consultado el 5 de mayo de 2009 .
- ^ Consumer Reports , Drug Effectiveness Review Project (enero de 2012). "Evaluación de nuevas pastillas para dormir utilizadas para tratar el insomnio: comparación de eficacia, seguridad y precio" (PDF) . Best Buy Drugs Consumer Reports : 4. Archivado (PDF) del original el 9 de diciembre de 2013. Consultado el 4 de junio de 2013 .
- ^ Chaudhary NS, Grandner MA, Jackson NJ, Chakravorty S (9 de octubre de 2016). "Consumo de cafeína, insomnio y duración del sueño: resultados de una muestra representativa a nivel nacional". Nutrition (Burbank, condado de Los Ángeles, California) . 32 (11–12): 1193–1199. doi :10.1016/j.nut.2016.04.005. PMC 6230475. PMID 27377580 – vía PubMed Central.
- ^ "Síntomas". Archivado desde el original el 15 de abril de 2019 . Consultado el 15 de abril de 2019 .
- ^ Kertesz RS, Cote KA (2011). "Potenciales relacionados con eventos durante la transición al sueño en personas con insomnio al inicio del sueño". Medicina del sueño conductual . 9 (2): 68–85. doi :10.1080/15402002.2011.557989. PMID 21491230. S2CID 30439961.
- ^ Doghramji K (2007). Tratamiento clínico del insomnio . Caddo, OK: Professional Communications, Inc., pág. 28. ISBN 978-1-932610-14-7.
- ^ Morin C (2003). Insomnio: guía para el médico sobre evaluación y tratamiento . Nueva York: Kluwer Academic/Plenum Publishers. pág. 16. ISBN 978-0-306-47750-8.
- ^ "¿Qué causa el insomnio?". Archivado desde el original el 15 de abril de 2019. Consultado el 24 de abril de 2019 .
- ^ "¿Qué sucede cuando duermes?". 22 de diciembre de 2009. Archivado desde el original el 5 de marzo de 2017. Consultado el 24 de febrero de 2017 .
- ^ Adler CH, Thorpy MJ (junio de 2005). "Problemas de sueño en la enfermedad de Parkinson". Neurología . 64 (12 Suppl 3): S12–20. doi :10.1212/WNL.64.12_suppl_3.S12. PMID 15994219. S2CID 24024570.
- ^ abc Harvey AG, Tang NK (enero de 2012). "(Error)percepción del sueño en el insomnio: un enigma y una resolución". Psychological Bulletin . 138 (1): 77–101. doi :10.1037/a0025730. PMC 3277880 . PMID 21967449.
- ^ Mei X, Zhou Q, Li X, Jing P, Wang X, Hu Z (2018). "Problemas de sueño en el uso excesivo de tecnología entre adolescentes: una revisión sistemática y un metanálisis". Ciencia y práctica del sueño . 2 (9). Springer. doi : 10.1186/s41606-018-0028-9 .
- ^ Peracchia S, Curcio G (2018). "Exposición a videojuegos: efectos sobre el sueño y sobre las capacidades cognitivas post-sueño. Una revisión sistemática de evidencias experimentales". Ciencia del sueño . 11 (4). Thieme Medical Publishers: 302–314. doi :10.5935/1984-0063.20180046. PMC 6361300 . PMID 30746049.
- ^ Alimoradi Z, Lin CY, Broström A, Bülow PH, Bajalan Z, Griffiths MD, et al. (2019). "Adicción a Internet y problemas de sueño: una revisión sistemática y un metanálisis". Reseñas de medicina del sueño . 47 . Elsevier: 51–61. doi :10.1016/j.smrv.2019.06.004. PMID 31336284. S2CID 198193864.
- ^ Jiaxin Y, Xi F, Xiaoli L, Yamin L (2020). "Asociación del uso problemático de teléfonos inteligentes con mala calidad del sueño, depresión y ansiedad: una revisión sistemática y metanálisis". Investigación en psiquiatría . 284 . Elsevier: 112686. doi :10.1016/j.psychres.2019.112686. PMID 31757638. S2CID 207974088.
- ^ Janssen X, Martin A, Hughes AR, Hill CM, Kotronoulas G, Hesketh KR (2020). "Asociaciones del tiempo frente a la pantalla, el tiempo sedentario y la actividad física con el sueño en menores de 5 años: una revisión sistemática y un metanálisis". Reseñas de medicina del sueño . 49 (101226). Elsevier : 101226. doi :10.1016/j.smrv.2019.101226. PMC 7034412 . PMID 31778942.
- ^ Mac Cárthaigh S, Griffin C, Perry J (2020). "La relación entre el sueño y el uso problemático de teléfonos inteligentes entre adolescentes: una revisión sistemática". Revisión del desarrollo . 55 . Elsevier: 100897. doi :10.1016/j.dr.2020.100897. S2CID 213952365.
- ^ Li C, Cheng G, Sha T, Cheng W, Yan Y (2020). "Las relaciones entre el uso de pantallas y los indicadores de salud entre bebés, niños pequeños y niños en edad preescolar: un metaanálisis y una revisión sistemática". Revista internacional de investigación ambiental y salud pública . 17 (19). MDPI: 7324. doi : 10.3390/ijerph17197324 . PMC 7579161 . PMID 33036443.
- ^ Li Y, Li G, Liu L, Wu H (2020). "Correlaciones entre la adicción al teléfono móvil y la ansiedad, la depresión, la impulsividad y la mala calidad del sueño entre estudiantes universitarios: una revisión sistemática y un metanálisis". Revista de adicciones conductuales . 9 (3). Academia Kiadó: 551–571. doi :10.1556/2006.2020.00057. PMC 8943681 . PMID 32903205.
- ^ Alonzo R, Hussain J, Stranges S, Anderson KK (2021). "Interacción entre el uso de las redes sociales, la calidad del sueño y la salud mental en los jóvenes: una revisión sistemática" (PDF) . Reseñas de medicina del sueño . 56 . Elsevier: 101414. doi :10.1016/j.smrv.2020.101414. PMID 33385767. S2CID 230107960.
- ^ Kristensen JH, Pallesen S, King DL, Hysing M, Erevik EK (2021). "Juegos problemáticos y sueño: una revisión sistemática y un metaanálisis". Frontiers in Psychiatry . 12 . Frontiers Media: 675237. doi : 10.3389/fpsyt.2021.675237 . PMC 8216490 . PMID 34163386.
- ^ Lund L, Sølvhøj IN, Danielsen D, Andersen S (2021). "Uso de medios electrónicos y sueño en niños y adolescentes en países occidentales: una revisión sistemática". BMC Public Health . 21 (1). BioMed Central: 1598. doi : 10.1186/s12889-021-11640-9 . PMC 8482627 . PMID 34587944.
- ^ Kemp C, Pienaar PR, Rosslee DT, Lipinska G, Roden LC, Rae DE (2021). "El sueño en jugadores de videojuegos adultos habituales: una revisión sistemática". Frontiers in Neuroscience . 15 . Frontiers Media: 781351. doi : 10.3389/fnins.2021.781351 . PMC 8797142 . PMID 35095395.
- ^ Mallawaarachchi SR, Anglim J, Hooley M, Horwood S (2022). "Asociaciones del uso de teléfonos inteligentes y tabletas en la primera infancia con factores psicosociales, cognitivos y del sueño: una revisión sistemática y un metanálisis". Early Childhood Research Quarterly . 60 . Elsevier: 13–33. doi :10.1016/j.ecresq.2021.12.008.
- ^ Zhang J, Zhang X, Zhang K, Lu X, Yuan G, Yang H, et al. (2022). "Una actualización del metanálisis sobre la relación entre la adicción al teléfono móvil y el trastorno del sueño". Journal of Affective Disorders . 305 . Elsevier: 94–101. doi :10.1016/j.jad.2022.02.008. PMID 35149136. S2CID 246738576.
- ^ Alimoradi Z, Jafari E, Potenza MN, Lin CY, Wu CY, Pakpour AH (2022). "Binge-Watching y problemas de salud mental: una revisión sistemática y un metaanálisis". Revista internacional de investigación ambiental y salud pública . 19 (15). MDPI: 9707. doi : 10.3390/ijerph19159707 . PMC 9368441 . PMID 35955069.
- ^ da Silva SS, da Silveira MA, de Almeida HC, do Nascimento MC, Dos Santos MA, Heimer MV (2022). "Uso de pantallas digitales por adolescentes y asociación con la calidad del sueño: una revisión sistemática". Informes en Salud Pública . 38 (10). Escuela Nacional de Salud Pública Sérgio Arouca: e00300721. doi : 10.1590/0102-311XEN300721 . PMID 36259788.
- ^ Drumheller K, Fan CW (2022). "Tiempos sin precedentes y conexiones inciertas: una revisión sistemática que examina los problemas de sueño y el tiempo frente a la pantalla durante la pandemia de COVID-19". Epidemiología del sueño . 2 . Elsevier: 100029. doi :10.1016/j.sleepe.2022.100029. PMC 9076584 . PMID 35692715.
- ^ Chu Y, Oh Y, Gwon M, Hwang S, Jeong H, Kim HW, et al. (2023). "Análisis de dosis-respuesta del uso de teléfonos inteligentes y la calidad del sueño autoinformada: una revisión sistemática y metanálisis de estudios observacionales". Revista de Medicina Clínica del Sueño . 19 (3). Academia Estadounidense de Medicina del Sueño: 621–630. doi :10.5664/jcsm.10392. PMC 9978438 . PMID 36546366.
- ^ Brautsch LA, Lund L, Andersen MM, Jennum PJ, Folker AP, Andersen S (2023). "Uso de medios digitales y sueño en la adolescencia tardía y la adultez joven: una revisión sistemática". Reseñas de medicina del sueño . 68 . Elsevier: 101742. doi :10.1016/j.smrv.2022.101742. PMID 36638702.
- ^ Daraj LR, AlGhareeb M, Almutawa YM, Trabelsi K, Jahrami H (2023). "Revisión sistemática y metaanálisis de los coeficientes de correlación entre la nomofobia y la ansiedad, la adicción a los teléfonos inteligentes y los síntomas del insomnio". Atención sanitaria . 11 (14). MDPI: 2066. doi : 10.3390/healthcare11142066 . PMC 10380081 . PMID 37510507.
- ^ Leow MQ, Chiang J, Chua TJ, Wang S, Tan NC (2023). "La relación entre la adicción a los teléfonos inteligentes y el sueño entre los estudiantes de medicina: una revisión sistemática y un metanálisis". PLOS ONE . 18 (9). PLOS: e0290724. Bibcode :2023PLoSO..1890724L. doi : 10.1371/journal.pone.0290724 . PMC 10503710 . PMID 37713408.
- ^ Pagano M, Bacaro V, Crocetti E (2023). ""Usar medios digitales o dormir… esa es la cuestión". Un metaanálisis sobre el uso de medios digitales y el sueño no saludable en la adolescencia". Computers in Human Behavior . 146 . Elsevier: 107813. doi :10.1016/j.chb.2023.107813. hdl : 11585/950006 .
- ^ Moawad H (2020). «Insomnio primario: un problema que dura toda la vida». Psychiatric Times . Archivado desde el original el 29 de diciembre de 2022. Consultado el 29 de diciembre de 2022 .
- ^ Meadows G (2015). El libro del sueño: Cómo dormir bien todas las noches . Londres, Reino Unido: Orion Publishing Group. pág. 21.
- ^ Edinger JD (2013). Insomnio, un número de Sleep Medicine Clinics. Elsevier Health Sciences. pág. 389. ISBN 978-0-323-18872-2Archivado desde el original el 26 de marzo de 2023. Consultado el 19 de marzo de 2023 .
- ^ abcdef «Insomnio». Centro Médico de la Universidad de Maryland. Archivado desde el original el 3 de julio de 2013. Consultado el 11 de julio de 2013 .
- ^ Taylor DJ, Mallory LJ, Lichstein KL, Durrence HH, Riedel BW, Bush AJ (febrero de 2007). "Comorbilidad del insomnio crónico con problemas médicos". Sleep . 30 (2): 213–18. doi : 10.1093/sleep/30.2.213 . PMID 17326547.
- ^ ab "Causas del insomnio". Mayo Clinic. Archivado desde el original el 21 de octubre de 2013. Consultado el 11 de julio de 2013 .
- ^ "Síndrome de piernas inquietas/trastorno del movimiento periódico de las extremidades". Instituto Nacional del Corazón, los Pulmones y la Sangre. Archivado desde el original el 3 de agosto de 2013. Consultado el 11 de julio de 2013 .
- ^ ab Ramakrishnan K, Scheid DC (agosto de 2007). "Opciones de tratamiento para el insomnio". American Family Physician . 76 (4): 517–26. PMID 17853625.
- ^ ab Santoro N, Epperson CN, Mathews SB (septiembre de 2015). "Síntomas de la menopausia y su tratamiento". Clínicas de endocrinología y metabolismo de Norteamérica . 44 (3): 497–515. doi :10.1016/j.ecl.2015.05.001. PMC 4890704. PMID 26316239 .
- ^ "¿Qué causa el insomnio?". Instituto Nacional del Corazón, los Pulmones y la Sangre. Archivado desde el original el 3 de julio de 2013. Consultado el 11 de julio de 2013 .
- ^ ab Geddes J, Price J, McKnight R, Gelder M, Mayou R (2012). Psiquiatría (4.ª ed.). Oxford: Oxford University Press. ISBN 978-0-19-923396-0.
- ^ Bendz LM, Scates AC (enero de 2010). "Tratamiento con melatonina para el insomnio en pacientes pediátricos con trastorno por déficit de atención e hiperactividad". Anales de farmacoterapia . 44 (1): 185–91. doi :10.1345/aph.1M365. PMID 20028959. S2CID 207263711.
- ^ Ouellet MC, Beaulieu-Bonneau S, Morin CM (2006). "Insomnio en pacientes con traumatismo craneoencefálico: frecuencia, características y factores de riesgo". The Journal of Head Trauma Rehabilitation . 21 (3): 199–212. doi :10.1097/00001199-200605000-00001. PMID 16717498. S2CID 28255648.
- ^ Schenkein J, Montagna P (septiembre de 2006). "Autogestión del insomnio familiar fatal. Parte 1: ¿qué es el insomnio familiar fatal?". MedGenMed . 8 (3): 65. PMC 1781306 . PMID 17406188.
- ^ Shi Y, Zhou Z, Ning K, Liu J (2004). "Encuesta epidemiológica del insomnio inducido por el ejercicio en atletas chinos". Congreso Preolímpico . Atenas. Archivado desde el original el 9 de septiembre de 2009.
- ^ Schmerler J. "Preguntas y respuestas: ¿Por qué la luz azul antes de acostarse es mala para el sueño?". Scientific American . Archivado desde el original el 16 de febrero de 2021. Consultado el 19 de octubre de 2018 .
- ^ Roth T (agosto de 2007). "Insomnio: definición, prevalencia , etiología y consecuencias". Revista de medicina clínica del sueño . 3 (5 Suppl): S7-10. doi :10.5664/jcsm.26929. PMC 1978319. PMID 17824495.
- ^ abc "¿Qué causa el insomnio?". Fundación del sueño . 2021. Archivado desde el original el 15 de abril de 2019. Consultado el 26 de febrero de 2021 .
- ^ Hirotsu C, Tufik S, Andersen ML (noviembre de 2015). "Interacciones entre el sueño, el estrés y el metabolismo: de condiciones fisiológicas a patológicas". Sleep Science . 8 (3): 143–152. doi :10.1016/j.slsci.2015.09.002. PMC 4688585 . PMID 26779321.
- ^ Mendelson WB (2008). "Nueva investigación sobre el insomnio: los trastornos del sueño pueden preceder o exacerbar los trastornos psiquiátricos". Psychiatric Times . 25 (7). Archivado desde el original el 19 de octubre de 2009.
- ^ Lind MJ, Aggen SH, Kirkpatrick RM, Kendler KS, Amstadter AB (septiembre de 2015). "Un estudio longitudinal en gemelos sobre los síntomas del insomnio en adultos". Sleep . 38 (9): 1423–30. doi :10.5665/sleep.4982. PMC 4531410 . PMID 26132482.
- ^ Hammerschlag AR, Stringer S, de Leeuw CA, Sniekers S, Taskesen E, Watanabe K, et al. (noviembre de 2017). "El análisis de asociación de todo el genoma de las quejas de insomnio identifica genes de riesgo y superposición genética con rasgos psiquiátricos y metabólicos". Nature Genetics . 49 (11): 1584–92. doi :10.1038/ng.3888. PMC 5600256 . PMID 28604731.
- ^ Palagini L, Biber K, Riemann D (junio de 2014). "La genética del insomnio: ¿evidencia de mecanismos epigenéticos?". Sleep Medicine Reviews . 18 (3): 225–35. doi :10.1016/j.smrv.2013.05.002. PMID 23932332.
- ^ Perry L (12 de octubre de 2004). "How Hangovers Work" (Cómo funcionan las resacas). HowStuffWorks . Archivado desde el original el 15 de marzo de 2010. Consultado el 20 de noviembre de 2011 .
- ^ Lee-chiong T (24 de abril de 2008). Medicina del sueño: aspectos esenciales y revisión. Oxford University Press. pág. 105. ISBN 978-0-19-530659-0.
- ^ O'Callaghan F, Muurlink O, Reid N (7 de diciembre de 2018). "Efectos de la cafeína en la calidad del sueño y el funcionamiento diurno". Gestión de riesgos y políticas sanitarias . 11 : 263–271. doi : 10.2147/RMHP.S156404 . PMC 6292246. PMID 30573997 .
- ^ "Información sobre la dependencia de la cafeína". Caffeinedependence.org . Johns Hopkins Medicine. 9 de julio de 2003. Archivado desde el original el 23 de mayo de 2012. Consultado el 25 de mayo de 2012 .
- ^ Fredholm BB, Bättig K, Holmén J, Nehlig A, Zvartau EE (marzo de 1999). "Acciones de la cafeína en el cerebro con especial referencia a los factores que contribuyen a su uso generalizado". Pharmacological Reviews . 51 (1): 83–133. PMID 10049999.
- ^ Ashton H (mayo de 2005). "El diagnóstico y el tratamiento de la dependencia de las benzodiazepinas". Current Opinion in Psychiatry . 18 (3): 249–55. doi :10.1097/01.yco.0000165594.60434.84. PMID 16639148. S2CID 1709063.
- ^ Morin CM, Bélanger L, Bastien C, Vallières A (enero de 2005). "Resultados a largo plazo tras la interrupción del tratamiento con benzodiazepinas para el insomnio: un análisis de supervivencia de las recaídas". Behaviour Research and Therapy . 43 (1): 1–14. doi :10.1016/j.brat.2003.12.002. PMID 15531349.
- ^ Poyares D, Guilleminault C, Ohayon MM, Tufik S (1 de junio de 2004). "Uso crónico de benzodiazepinas y abstinencia en pacientes con insomnio". Journal of Psychiatric Research . 38 (3): 327–34. doi :10.1016/j.jpsychires.2003.10.003. PMID 15003439.
- ^ Asaad TA, Ghanem MH, Samee AM, El-Habiby MM (2011). "Perfil del sueño en pacientes con abuso crónico de opioides". Trastornos adictivos y su tratamiento . 10 : 21–28. doi :10.1097/ADT.0b013e3181fb2847. S2CID 76376646.
- ^ "Insomnio: síntomas y causas". Mayo Clinic . Archivado desde el original el 24 de enero de 2018. Consultado el 5 de febrero de 2018 .
- ^ "Factores de riesgo del insomnio". Archivado desde el original el 19 de febrero de 2020. Consultado el 14 de abril de 2019 .
- ^ Lichstein KL, Taylor DJ, McCrae CS, Ruiter ME (noviembre de 2010). "Insomnio: epidemiología y factores de riesgo". Principios y práctica de la medicina del sueño (quinta edición). Elsevier Inc. págs. 827–837. doi :10.1016/B978-1-4160-6645-3.00076-1.
- ^ abc Billings ME, Cohen RT, Baldwin CM, Johnson DA, Palen BN, Parthasarathy S, et al. (marzo de 2021). "Disparidades en la salud del sueño y posibles modelos de intervención: una revisión centrada". Chest . 159 (3): 1232–1240. doi :10.1016/j.chest.2020.09.249. PMC 7525655 . PMID 33007324.
- ^ Bonnet MH (abril de 2009). "Evidencia de la fisiopatología del insomnio". Sleep . 32 (4): 441–42. doi :10.1093/sleep/32.4.441. PMC 2663857 . PMID 19413138.
- ^ Levenson JC, Kay DB, Buysse DJ (abril de 2015). "La fisiopatología del insomnio". Chest . 147 (4): 1179–92. doi :10.1378/chest.14-1617. PMC 4388122 . PMID 25846534.
- ^ Mai E, Buysse DJ (1 de enero de 2008). "Insomnio: prevalencia, impacto, patogénesis, diagnóstico diferencial y evaluación". Clínicas de Medicina del Sueño . 3 (2): 167–74. doi :10.1016/j.jsmc.2008.02.001. PMC 2504337 . PMID 19122760.
- ^ Shaver JL, Woods NF (agosto de 2015). "Sueño y menopausia: una revisión narrativa". Menopausia . 22 (8): 899–915. doi :10.1097/GME.0000000000000499. PMID 26154276. S2CID 23937236.
- ^ Lord C, Sekerovic Z, Carrier J (octubre de 2014). "Regulación del sueño y exposición a hormonas sexuales en hombres y mujeres durante la edad adulta". Pathologie-Biologie . 62 (5): 302–10. doi :10.1016/j.patbio.2014.07.005. PMID 25218407.
- ^ Soldatos CR, Dikeos DG, Paparrigopoulos TJ (junio de 2000). "Escala de insomnio de Atenas: validación de un instrumento basado en los criterios de la CIE-10". Revista de investigación psicosomática . 48 (6): 555–60. doi :10.1016/S0022-3999(00)00095-7. PMID 11033374.
- ^ ab Passarella, S, Duong, M. "Diagnóstico y tratamiento del insomnio". 2008.
- ^ abc Schutte-Rodin S, Broch L, Buysse D, Dorsey C, Sateia M (octubre de 2008). "Guía clínica para la evaluación y el tratamiento del insomnio crónico en adultos" (PDF) . Journal of Clinical Sleep Medicine . 4 (5): 487–504. doi :10.5664/jcsm.27286. PMC 2576317 . PMID 18853708. Archivado (PDF) del original el 9 de febrero de 2015 . Consultado el 30 de julio de 2015 .
La actigrafía está indicada como método para caracterizar patrones circadianos o alteraciones del sueño en individuos con insomnio, ...
- ^ abc American College of Occupational and Environmental Medicine (febrero de 2014), "Cinco cosas que los médicos y los pacientes deberían cuestionar", Choosing Wisely : una iniciativa de la Fundación ABIM , American College of Occupational and Environmental Medicine, archivado desde el original el 11 de septiembre de 2014 , consultado el 24 de febrero de 2014
- ^ Thorpy MJ (octubre de 2012). "Clasificación de los trastornos del sueño". Neurotherapeutics . 9 (4): 687–701. doi :10.1007/s13311-012-0145-6. PMC 3480567 . PMID 22976557.
- ^ abc Wilson SJ, Nutt DJ, Alford C, Argyropoulos SV, Baldwin DS, Bateson AN, et al. (noviembre de 2010). "Declaración de consenso de la Asociación Británica de Psicofarmacología sobre el tratamiento basado en evidencia del insomnio, las parasomnias y los trastornos del ritmo circadiano". Journal of Psychopharmacology . 24 (11): 1577–1601. doi :10.1177/0269881110379307. PMID 20813762. S2CID 16823040.
- ^ ab Luca A, Luca M, Calandra C (2013). "Trastornos del sueño y depresión: breve revisión de la literatura, informe de caso e intervenciones no farmacológicas para la depresión". Intervenciones clínicas en el envejecimiento . 8 : 1033–39. doi : 10.2147/CIA.S47230 . PMC 3760296 . PMID 24019746.
- ^ "Trastornos del sueño y la vigilia". Manual diagnóstico y estadístico de los trastornos mentales: DSM-5 . Washington, DC: Asociación Estadounidense de Psiquiatría. 2013.
- ^ ab Roth T, Roehrs T (2003). "Insomnio: epidemiología, características y consecuencias". Clinical Cornerstone . 5 (3): 5–15. doi :10.1016/S1098-3597(03)90031-7. PMID 14626537.
- ^ "Insomnio – insomnio crónico, insomnio agudo, insomnio mental..." Archivado desde el original el 29 de marzo de 2008. Consultado el 29 de abril de 2008 .
- ^ ab Vargas I, Nguyen AM, Muench A, Bastien CH, Ellis JG, Perlis ML (enero de 2020). "Insomnio agudo y crónico: ¿qué tienen que ver el tiempo y/o la hiperactivación con ello?". Brain Sciences . 10 (2): 71. doi : 10.3390/brainsci10020071 . PMC 7071368 . PMID 32013124.
- ^ "Insomnio agudo: ¿qué es el insomnio agudo?". Sleepdisorders.about.com. Archivado desde el original el 29 de marzo de 2013. Consultado el 10 de marzo de 2013 .
- ^ "Tipos de insomnio". Fundación del sueño . 2020-08-31. Archivado desde el original el 2022-07-14 . Consultado el 2022-07-15 .
- ^ Simon H. "Informe detallado: causas del insomnio crónico". The New York Times . Archivado desde el original el 8 de noviembre de 2011. Consultado el 4 de noviembre de 2011 .
- ^ ab Abad VC, Guilleminault C (septiembre de 2018). "Insomnio en pacientes de edad avanzada: recomendaciones para el tratamiento farmacológico". Drugs & Aging . 35 (9): 791–817. doi :10.1007/s40266-018-0569-8. PMID 30058034. S2CID 51866276.
- ^ abcde «Insomnio: diagnóstico y tratamiento». Mayo Clinic. 15 de octubre de 2016. Archivado desde el original el 4 de octubre de 2017. Consultado el 11 de octubre de 2018 .
- ^ Pathak N (17 de enero de 2017). "Insomnio (agudo y crónico): síntomas, causas y tratamiento". WebMD . Archivado desde el original el 11 de octubre de 2018 . Consultado el 11 de octubre de 2018 .
- ^ Wortelboer U, Cohrs S, Rodenbeck A, Rüther E (2002). "Tolerabilidad de los hipnosedantes en pacientes mayores". Drugs & Aging . 19 (7): 529–39. doi :10.2165/00002512-200219070-00006. PMID 12182689. S2CID 38910586.
- ^ van Straten A, van der Zweerde T, Kleiboer A, Cuijpers P, Morin CM, Lancee J (abril de 2018). "Terapias cognitivas y conductuales en el tratamiento del insomnio: un metaanálisis" (PDF) . Sleep Medicine Reviews . 38 : 3–16. doi :10.1016/j.smrv.2017.02.001. hdl : 1871.1/6fbbd685-d526-41ec-9961-437833035f53 . PMID 28392168. S2CID 3359815. Archivado (PDF) desde el original el 2020-11-05 . Consultado el 2020-09-18 .
- ^ "Declaración de la conferencia de estado de la ciencia del NIH sobre las manifestaciones y el tratamiento del insomnio crónico en adultos". Declaraciones de consenso y estado de la ciencia del NIH . 22 (2): 1–30. 2005. PMID 17308547.
- ^ Sateia MJ, Buysse DJ, Krystal AD, Neubauer DN, Heald JL (febrero de 2017). "Guía de práctica clínica para el tratamiento farmacológico del insomnio crónico en adultos: una guía de práctica clínica de la Academia Estadounidense de Medicina del Sueño". Journal of Clinical Sleep Medicine . 13 (2): 307–349. doi :10.5664/jcsm.6470. PMC 5263087 . PMID 27998379.
- ^ Riemann D, Perlis ML (junio de 2009). "Los tratamientos del insomnio crónico: una revisión de los agonistas del receptor de benzodiazepinas y las terapias psicológicas y conductuales". Sleep Medicine Reviews . 13 (3): 205–14. doi :10.1016/j.smrv.2008.06.001. PMID 19201632.
- ^ abc Merrigan JM, Buysse DJ, Bird JC, Livingston EH (febrero de 2013). "Página para pacientes de JAMA. Insomnio". JAMA . 309 (7): 733. doi : 10.1001/jama.2013.524 . PMID 23423421.
- ^ "Estadísticas del sueño: hechos y datos sobre el sueño en 2022". Fundación del sueño . 25 de octubre de 2021. Archivado desde el original el 15 de julio de 2022. Consultado el 15 de julio de 2022 .
- ^ Drake CL, Roehrs T, Roth T (diciembre de 2003). "Causas, consecuencias y terapéutica del insomnio: una descripción general". Depresión y ansiedad . 18 (4): 163–76. doi : 10.1002/da.10151 . PMID 14661186. S2CID 19203612.
- ^ Servicio Nacional de Prescripción (1 de febrero de 2010). "Abordar el uso de medicamentos hipnóticos en la atención primaria". NPS News . 67 . Archivado desde el original el 1 de noviembre de 2013.
- ^ Kirkwood CK (1999). "Manejo del insomnio". Revista de la Asociación Farmacéutica Estadounidense . 39 (5): 688–96, cuestionario 713–14. doi :10.1016/s1086-5802(15)30354-5. PMID 10533351.
- ^ Jespersen KV, Pando-Naude V, Koenig J, Jennum P, Vuust P (agosto de 2022). "Escuchar música para el insomnio en adultos". Base de Datos Cochrane de Revisiones Sistemáticas . 2022 (8): CD010459. doi :10.1002/14651858.CD010459.pub3. PMC 9400393. PMID 36000763 .
- ^ Lake JA (2006). Libro de texto de atención integral de la salud mental. Thieme Medical Publishers. pág. 313. ISBN 978-1-58890-299-3.
- ^ van Straten A, Cuijpers P (febrero de 2009). "Terapia de autoayuda para el insomnio: un metaanálisis". Sleep Medicine Reviews . 13 (1): 61–71. doi :10.1016/j.smrv.2008.04.006. PMID 18952469.
- ^ Lande RG, Gragnani C (diciembre de 2010). "Enfoques no farmacológicos para el tratamiento del insomnio". The Journal of the American Osteopathic Association . 110 (12): 695–701. PMID 21178150.
- ^ van Maanen A, Meijer AM, van der Heijden KB, Oort FJ (octubre de 2016). "Los efectos de la terapia de luz en los problemas del sueño: una revisión sistemática y un metanálisis". Sleep Med Rev . 29 : 52–62. doi :10.1016/j.smrv.2015.08.009. PMID 26606319. S2CID 3410636. Archivado desde el original el 28 de agosto de 2021 . Consultado el 30 de junio de 2020 .
- ^ Kierlin L (noviembre de 2008). "Dormir sin pastillas: tratamientos no farmacológicos para el insomnio". Journal of Psychiatric Practice . 14 (6): 403–07. doi :10.1097/01.pra.0000341896.73926.6c. PMID 19057243. S2CID 22141056.
- ^ Ellis J, Hampson SE, Cropley M (mayo de 2002). "Higiene del sueño o prácticas compensatorias del sueño: un examen de las conductas que afectan el sueño en adultos mayores". Psicología, salud y medicina . 7 (2): 156–161. doi :10.1080/13548500120116094. S2CID 143141307.
- ^ ab "Insomnio". Biblioteca de conceptos médicos de Lecturio . Archivado desde el original el 24 de junio de 2021. Consultado el 24 de junio de 2021 .
- ^ Mitchell MD, Gehrman P, Perlis M, Umscheid CA (mayo de 2012). "Eficacia comparativa de la terapia cognitivo-conductual para el insomnio: una revisión sistemática". BMC Family Practice . 13 : 40. doi : 10.1186/1471-2296-13-40 . PMC 3481424 . PMID 22631616.
- ^ Jacobs GD, Pace-Schott EF, Stickgold R, Otto MW (septiembre de 2004). "Terapia cognitivo-conductual y farmacoterapia para el insomnio: un ensayo controlado aleatorio y una comparación directa". Archivos de Medicina Interna . 164 (17): 1888–96. doi : 10.1001/archinte.164.17.1888 . PMID 15451764.
- ^ Morin CM, Colecchi C, Stone J, Sood R, Brink D (marzo de 1999). "Terapias conductuales y farmacológicas para el insomnio en la vejez: un ensayo controlado aleatorio". JAMA . 281 (11): 991–99. doi : 10.1001/jama.281.11.991 . PMID 10086433.
- ^ Miller KE (2005). "Terapia cognitivo-conductual frente a farmacoterapia para el insomnio". American Family Physician . 72 (2): 330. Archivado desde el original el 6 de junio de 2011.
- ^ Ramakrishnan K, Scheid DC (agosto de 2007). «Opciones de tratamiento para el insomnio». American Family Physician . 76 (4): 517–526. PMID 17853625. Archivado desde el original el 27 de julio de 2022. Consultado el 15 de julio de 2022 .
- ^ Krystal AD (agosto de 2009). "Un compendio de ensayos controlados con placebo sobre los riesgos/beneficios de los tratamientos farmacológicos para el insomnio: la base empírica para la práctica clínica estadounidense". Sleep Medicine Reviews . 13 (4): 265–74. doi :10.1016/j.smrv.2008.08.001. PMID 19153052.
- ^ Matthews EE, Arnedt JT, McCarthy MS, Cuddihy LJ, Aloia MS (diciembre de 2013). "Adherencia a la terapia cognitivo-conductual para el insomnio: una revisión sistemática". Sleep Medicine Reviews . 17 (6): 453–64. doi :10.1016/j.smrv.2013.01.001. PMC 3720832 . PMID 23602124.
- ^ Ong JC, Ulmer CS, Manber R (noviembre de 2012). "Mejorar el sueño con atención plena y aceptación: un modelo metacognitivo del insomnio". Investigación y terapia del comportamiento . 50 (11): 651–60. doi :10.1016/j.brat.2012.08.001. PMC 3466342. PMID 22975073 .
- ^ ab Meadows, G. (2015) El libro del sueño: Cómo dormir bien todas las noches. Londres, Reino Unido: Orion Publishing Group, págs. 2-7
- ^ Salari N, Khazaie H, Hosseinian-Far A, Khaledi-Paveh B, Ghasemi H, Mohammadi M, et al. (agosto de 2020). "El efecto de la terapia de aceptación y compromiso sobre el insomnio y la calidad del sueño: una revisión sistemática". BMC Neurology . 20 (1): 300. doi : 10.1186/s12883-020-01883-1 . PMC 7425538 . PMID 32791960.
- ^ Edinger JD, Means MK (julio de 2005). "Terapia cognitivo-conductual para el insomnio primario". Clinical Psychology Review . 25 (5): 539–58. doi :10.1016/j.cpr.2005.04.003. PMID 15951083.
- ^ ab Fox S, Fallows D (5 de octubre de 2005). "Divisiones digitales". Recursos de salud en Internet . Washington, DC: Pew Internet & American Life Project. Archivado desde el original el 21 de octubre de 2005.
- ^ Rabasca L (2000). «Llevando la telesalud al siguiente nivel». Monitor on Psychology . 31 : 36–37. doi :10.1037/e378852004-017. Archivado desde el original el 30 de diciembre de 2012.
- ^ Marks IM, Cavanagh K, Gega L (2007). Ayuda práctica: psicoterapia asistida por computadora . Hove, Inglaterra y Nueva York: Psychology Press. ISBN 978-1-84169-679-9.
- ^ ab Ritterband LM, Gonder-Frederick LA, Cox DJ, Clifton AD, West RW, Borowitz SM (2003). "Intervenciones en Internet: en revisión, en uso y hacia el futuro". Psicología profesional: investigación y práctica . 34 (5): 527–34. doi :10.1037/0735-7028.34.5.527. S2CID 161666.
- ^ Cheng SK, Dizon J (2012). "Terapia cognitivo conductual informatizada para el insomnio: una revisión sistemática y un metanálisis". Psicoterapia y psicosomática . 81 (4): 206–16. doi :10.1159/000335379. PMID 22585048. S2CID 10527276.
- ^ Charles J, Harrison C, Britt H (mayo de 2009). "Insomnio" (PDF) . Australian Family Physician . 38 (5): 283. PMID 19458795. Archivado desde el original (PDF) el 12 de marzo de 2011.
- ^ Qaseem A, Kansagara D, Forciea MA, Cooke M, Denberg TD (julio de 2016). "Manejo del trastorno de insomnio crónico en adultos: una guía de práctica clínica del Colegio Americano de Médicos". Anales de Medicina Interna . 165 (2): 125–133. doi : 10.7326/m15-2175 . PMID 27136449.
- ^ "La FDA agrega una advertencia en recuadro sobre el riesgo de lesiones graves causadas por el sonambulismo con ciertos medicamentos recetados para el insomnio". Administración de Alimentos y Medicamentos de Estados Unidos. 30 de abril de 2019. Archivado desde el original el 2 de mayo de 2019. Consultado el 2 de mayo de 2019 .
- ^ Chong Y, Fryer CD, Gu Q (agosto de 2013). "Uso de somníferos recetados entre adultos: Estados Unidos, 2005-2010" (PDF) . NCHS Data Brief (127). Hyattsville, Maryland: Departamento de Salud y Servicios Humanos de los Estados Unidos , Centros para el Control y la Prevención de Enfermedades , Centro Nacional de Estadísticas de Salud : 1–8. PMID 24152538. Archivado desde el original el 28 de agosto de 2021.
- ^ Consumer Reports , Drug Effectiveness Review Project (enero de 2012). "Evaluación de las pastillas para dormir más nuevas que se usan para tratar el insomnio. Comparación de la eficacia, la seguridad y el precio" (PDF) . Best Buy Drugs : 3, 8, 11. Archivado (PDF) del original el 9 de diciembre de 2013. Consultado el 4 de junio de 2013 .
- ^ "Doxilamina". DrugBank . DB00366. Archivado desde el original el 3 de diciembre de 2009.
- ^ Lie JD, Tu KN, Shen DD, Wong BM (noviembre de 2015). "Tratamiento farmacológico del insomnio". P & T . 40 (11): 759–771. PMC 4634348 . PMID 26609210.
- ^ "Hoja informativa sobre el síndrome de piernas inquietas | Instituto Nacional de Trastornos Neurológicos y Accidentes Cerebrovasculares" www.ninds.nih.gov . Archivado desde el original el 28 de julio de 2017 . Consultado el 29 de agosto de 2017 .
- ^ Bertschy G, Ragama-Pardos E, Muscionico M, Aït-Ameur A, Roth L, Osiek C, et al. (Enero de 2005). "Adición de trazodona para el insomnio en pacientes hospitalizados deprimidos tratados con venlafaxina: un estudio seminaturalista". Investigación farmacológica . 51 (1): 79–84. doi :10.1016/j.phrs.2004.06.007. PMID 15519538.
- ^ ab Dunleavy K (7 de abril de 2023). "Idorsia solicita a la DEA que desclasifica su fármaco contra el insomnio, además de los rivales de Merck y Eisai". Fierce Pharma . Archivado desde el original el 31 de agosto de 2023 . Consultado el 31 de agosto de 2023 .
- ^ Winokur A, DeMartinis NA, McNally DP, Gary EM, Cormier JL, Gary KA (octubre de 2003). "Efectos comparativos de la mirtazapina y la fluoxetina en las medidas de fisiología del sueño en pacientes con depresión mayor e insomnio". The Journal of Clinical Psychiatry . 64 (10): 1224–29. doi :10.4088/JCP.v64n1013. PMID 14658972.
- ^ Schittecatte M, Dumont F, Machowski R, Cornil C, Lavergne F, Wilmotte J (2002). "Efectos de la mirtazapina en las variables poligráficas del sueño en la depresión mayor". Neuropsicobiología . 46 (4): 197–201. doi :10.1159/000067812. PMID 12566938. S2CID 25351993.
- ^ Le Strat Y, Gorwood P (septiembre de 2008). "Agomelatina, una respuesta farmacológica innovadora a necesidades insatisfechas". Journal of Psychopharmacology . 22 (7 Suppl): 4–8. doi :10.1177/0269881108092593. PMID 18753276. S2CID 29745284.
- ^ "Resumen de las características del producto" (PDF) . Agencia Europea del Medicamento. Archivado (PDF) del original el 29 de octubre de 2014 . Consultado el 14 de octubre de 2013 .
- ^ "Información del producto VALDOXAN®" (PDF) . TGA eBusiness Services . Servier Laboratories Pty Ltd. 23 de septiembre de 2013. Archivado desde el original el 24 de marzo de 2017 . Consultado el 14 de octubre de 2013 .
- ^ "Novartis abandona el futuro éxito de ventas de agomelatina". Scrip Intelligence . 25 de octubre de 2011. Archivado desde el original el 11 de noviembre de 2011 . Consultado el 30 de octubre de 2011 .
- ^ Bentham C (29 de marzo de 2006). «Servier y Novartis firman un acuerdo de licencia para agomelatina, un nuevo tratamiento para la depresión». Servier UK. Archivado desde el original el 16 de abril de 2009. Consultado el 15 de mayo de 2009 .
- ^ Everitt H, Baldwin DS, Stuart B, Lipinska G, Mayers A, Malizia AL, et al. (mayo de 2018). "Antidepresivos para el insomnio en adultos". Base de datos Cochrane de revisiones sistemáticas . 2018 (5): CD010753. doi :10.1002/14651858.CD010753.pub2. PMC 6494576. PMID 29761479 .
- ^ abc Brasure M, MacDonald R, Fuchs E, Olson CM, Carlyle M, Diem S, et al. (diciembre de 2015). "Manejo del trastorno de insomnio". Revisiones comparativas de efectividad de la AHRQ . Rockville (MD): Agencia para la Investigación y la Calidad de la Atención Médica (EE. UU.). PMID 26844312.
- ^ "El uso de suplementos de melatonina aumenta entre los adultos". Institutos Nacionales de Salud (NIH) . 28 de febrero de 2022. Archivado desde el original el 29 de junio de 2022. Consultado el 29 de junio de 2022 .
- ^ ab "Pros y contras de la melatonina". Mayo Clinic . Consultado el 1 de mayo de 2024 .
- ^ Lyseng-Williamson KA (noviembre de 2012). "Melatonina de liberación prolongada: en el tratamiento del insomnio en pacientes ≥55 años". Drugs & Aging . 29 (11): 911–23. doi :10.1007/s40266-012-0018-z. PMID 23044640. S2CID 1403262.
- ^ Lemoine P, Zisapel N (abril de 2012). "Fórmula de liberación prolongada de melatonina (Circadin) para el tratamiento del insomnio". Opinión de expertos sobre farmacoterapia . 13 (6): 895–905. doi :10.1517/14656566.2012.667076. PMID 22429105. S2CID 23291045.
- ^ Sánchez-Barceló EJ, Mediavilla MD, Reiter RJ (2011). "Usos clínicos de la melatonina en pediatría". Revista Internacional de Pediatría . 2011 : 892624. doi : 10.1155/2011/892624 . PMC 3133850. PMID 21760817 .
- ^ "Temazepam". Websters-online-dictionary.org . Archivado desde el original el 30 de mayo de 2013 . Consultado el 20 de noviembre de 2011 .
- ^ ab Buscemi N, Vandermeer B, Friesen C, Bialy L, Tubman M, Ospina M, et al. (septiembre de 2007). "La eficacia y seguridad de los tratamientos farmacológicos para el insomnio crónico en adultos: un metaanálisis de RCT". Revista de Medicina Interna General . 22 (9): 1335–50. doi :10.1007/s11606-007-0251-z. PMC 2219774 . PMID 17619935.
- ^ Ohayon MM, Caulet M (mayo de 1995). "Insomnio y consumo de drogas psicotrópicas". Progreso en neuropsicofarmacología y psiquiatría biológica . 19 (3): 421–31. doi :10.1016/0278-5846(94)00023-B. PMID 7624493. S2CID 20655328.
- ^ "¿Qué hay de malo en recetar hipnóticos?". Drug and Therapeutics Bulletin . 42 (12): 89–93. Diciembre de 2004. doi :10.1136/dtb.2004.421289. PMID 15587763. S2CID 40188442.
- ^ ab Kaufmann CN, Spira AP, Alexander GC, Rutkow L, Mojtabai R (junio de 2016). "Tendencias en la prescripción de medicamentos sedantes e hipnóticos en los EE. UU.: 1993-2010". Farmacoepidemiología y seguridad de los medicamentos . 25 (6): 637–45. doi :10.1002/pds.3951. PMC 4889508 . PMID 26711081.
- ^ Glass J, Lanctôt KL, Herrmann N, Sproule BA, Busto UE (noviembre de 2005). "Sedantes hipnóticos en personas mayores con insomnio: metaanálisis de riesgos y beneficios". BMJ . 331 (7526): 1169. doi :10.1136/bmj.38623.768588.47. PMC 1285093 . PMID 16284208.
- ^ Tsoi WF (marzo de 1991). "Insomnio: tratamiento farmacológico". Anales de la Academia de Medicina, Singapur . 20 (2): 269–72. PMID 1679317.
- ^ Montplaisir J (agosto de 2000). "Tratamiento del insomnio primario". CMAJ . 163 (4): 389–91. PMC 80369 . PMID 10976252.
- ^ Carlstedt RA (2009). Manual de psicología clínica integradora, psiquiatría y medicina conductual: perspectivas, prácticas e investigación. Springer. pp. 128–30. ISBN 978-0-8261-1094-7Archivado desde el original el 4 de junio de 2020. Consultado el 12 de mayo de 2020 .
- ^ Lader M, Cardinali DP, Pandi-Perumal SR (2006). Sueño y trastornos del sueño: un enfoque neuropsicofarmacológico . Georgetown, Texas: Landes Bioscience/Eurekah.com. pág. 127. ISBN 978-0-387-27681-6.
- ^ Authier N, Boucher A, Lamaison D, Llorca PM, Descotes J, Eschalier A (2009). "Segunda reunión del CEIP francés (Centres d'Evaluation et d'Information sur la Pharmacodépendance). Parte II: abstinencia de benzodiazepinas". Terapia . 64 (6): 365–70. doi :10.2515/therapie/2009051. PMID 20025839.
- ^ Huedo-Medina TB, Kirsch I, Middlemass J, Klonizakis M, Siriwardena AN (diciembre de 2012). "Eficacia de los hipnóticos no benzodiazepínicos en el tratamiento del insomnio en adultos: metaanálisis de los datos presentados ante la Administración de Alimentos y Medicamentos". BMJ . 345 : e8343. doi :10.1136/bmj.e8343. PMC 3544552 . PMID 23248080.
- ^ Jacobson LH, Hoyer D, de Lecea L (enero de 2022). "Hipocretinas (orexinas): los neuropéptidos translacionales definitivos". J Intern Med . 291 (5): 533–556. doi :10.1111/joim.13406. PMID 35043499. S2CID 248119793.
- ^ "Aspectos destacados de la información de prescripción" (PDF) . Archivado (PDF) del original el 12 de septiembre de 2014.
- ^ ab Thompson W, Quay TA, Rojas-Fernandez C, Farrell B, Bjerre LM (junio de 2016). "Antipsicóticos atípicos para el insomnio: una revisión sistemática". Sleep Med . 22 : 13–17. doi :10.1016/j.sleep.2016.04.003. PMID 27544830.
- ^ Morin AK (1 de marzo de 2014). "Uso fuera de indicación de agentes antipsicóticos atípicos para el tratamiento del insomnio". Mental Health Clinician . 4 (2): 65–72. doi : 10.9740/mhc.n190091 . eISSN 2168-9709.
- ^ Asociación Estadounidense de Psiquiatría (septiembre de 2013), "Cinco cosas que los médicos y los pacientes deberían cuestionar", Choosing Wisely : una iniciativa de la Fundación ABIM , Asociación Estadounidense de Psiquiatría , archivado desde el original el 3 de diciembre de 2013 , consultado el 30 de diciembre de 2013, que cita
- Asociación Estadounidense de Endocrinólogos Clínicos, Asociación Norteamericana para el Estudio de la Obesidad (febrero de 2004). "Conferencia de desarrollo de consenso sobre fármacos antipsicóticos y obesidad y diabetes". Diabetes Care . 27 (2): 596–601. doi : 10.2337/diacare.27.2.596 . PMID 14747245.
- Maglione M, Maher AR, Hu J, Wang Z, Shanman R, Shekelle PG, et al. (septiembre de 2011). "Uso fuera de indicación de antipsicóticos atípicos: una actualización". Revisiones de efectividad comparativa de la AHRQ . Rockville (MD): Agencia para la Investigación y la Calidad de la Atención Médica (EE. UU.). PMID 22132426.
- Nasrallah HA (enero de 2008). "Efectos secundarios metabólicos inducidos por antipsicóticos atípicos: perspectivas a partir de los perfiles de unión a receptores". Psiquiatría molecular . 13 (1): 27–35. doi :10.1038/sj.mp.4002066. PMID 17848919. S2CID 205678886.
- ^ Coe HV, Hong IS (mayo de 2012). "Seguridad de dosis bajas de quetiapina cuando se utiliza para el insomnio". Anales de farmacoterapia . 46 (5): 718–722. doi :10.1345/aph.1Q697. PMID 22510671. S2CID 9888209.
- ^ Maglione M, Maher AR, Hu J, Wang Z, Shanman R, Shekelle PG, et al. (2011). Uso fuera de etiqueta de antipsicóticos atípicos: una actualización . Comparative Effectiveness Reviews, n.º 43. Rockville: Agencia para la Investigación y la Calidad de la Atención Médica. PMID 22973576.
- ^ abc De Crescenzo F, D'Alò GL, Ostinelli EG, Ciabattini M, Di Franco V, Watanabe N, et al. (julio de 2022). "Efectos comparativos de las intervenciones farmacológicas para el tratamiento agudo y a largo plazo del trastorno de insomnio en adultos: una revisión sistemática y un metanálisis en red". Lancet . 400 (10347): 170–184. doi : 10.1016/S0140-6736(22)00878-9 . hdl : 11380/1288245 . PMID 35843245. S2CID 250536370.
- ^ Pillinger T, McCutcheon RA, Vano L, Mizuno Y, Arumuham A, Hindley G, et al. (enero de 2020). "Efectos comparativos de 18 antipsicóticos sobre la función metabólica en pacientes con esquizofrenia, predictores de desregulación metabólica y asociación con la psicopatología: una revisión sistemática y un metanálisis en red". The Lancet. Psiquiatría . 7 (1): 64–77. doi :10.1016/s2215-0366(19)30416-x. PMC 7029416 . PMID 31860457.
- ^ Yoshida K, Takeuchi H (marzo de 2021). "Efectos dependientes de la dosis de los antipsicóticos sobre la eficacia y los efectos adversos en la esquizofrenia". Behavioural Brain Research . 402 : 113098. doi : 10.1016/j.bbr.2020.113098 . PMID 33417992. S2CID 230507941.
- ^ Højlund M, Andersen K, Ernst MT, Correll CU, Hallas J (octubre de 2022). "El uso de quetiapina en dosis bajas aumenta el riesgo de eventos cardiovasculares adversos importantes: resultados de un estudio de cohorte controlado con comparador activo a nivel nacional". World Psychiatry . 21 (3): 444–451. doi :10.1002/wps.21010. PMC 9453914 . PMID 36073694.
- ^ Højlund M (12 de septiembre de 2022). Quetiapina en dosis bajas: utilización y riesgo cardiometabólico (Tesis). Universidad de Syddansk. Det Sundhedsvidenskabelige Fakultet. doi :10.21996/mr3m-1783. Archivado desde el original el 18 de octubre de 2022 . Consultado el 18 de octubre de 2022 .
- ^ Conn DK, Madan R (2006). "Uso de medicamentos que favorecen el sueño en residentes de hogares de ancianos: riesgos frente a beneficios". Drugs & Aging . 23 (4): 271–87. doi :10.2165/00002512-200623040-00001. PMID 16732687. S2CID 38394552.
- ^ Atkin T, Comai S, Gobbi G (abril de 2018). "Medicamentos para el insomnio más allá de las benzodiazepinas: farmacología, aplicaciones clínicas y descubrimiento". Pharmacol Rev . 70 (2): 197–245. doi : 10.1124/pr.117.014381 . PMID 29487083. S2CID 3578916.
- ^ "Una revisión encuentra poca evidencia que respalde el uso de gabapentinoides en el trastorno bipolar o el insomnio". NIHR Evidence (Resumen en inglés sencillo). Instituto Nacional de Investigación en Salud y Atención. 17 de octubre de 2022. doi :10.3310/nihrevidence_54173. S2CID 252983016. Archivado desde el original el 27 de noviembre de 2022. Consultado el 21 de noviembre de 2022 .
- ^ Hong JS, Atkinson LZ, Al-Juffali N, Awad A, Geddes JR, Tunbridge EM, et al. (marzo de 2022). "Gabapentina y pregabalina en el trastorno bipolar, estados de ansiedad e insomnio: revisión sistemática, metanálisis y fundamento". Psiquiatría molecular . 27 (3): 1339–1349. doi :10.1038/s41380-021-01386-6. PMC 9095464 . PMID 34819636.
- ^ Aschenbrenner DS, Venable SJ (2009). Farmacoterapia en Enfermería . Lippincott Williams y Wilkins. pag. 277.ISBN 978-0-7817-6587-9.
- ^ ab Leach MJ, Page AT (diciembre de 2015). "Medicina herbaria para el insomnio: una revisión sistemática y un metanálisis". Sleep Med Rev. 24 : 1–12. doi :10.1016/j.smrv.2014.12.003. PMID 25644982.
- ^ ab Kim J, Lee SL, Kang I, Song YA, Ma J, Hong YS, et al. (mayo de 2018). "Productos naturales de plantas individuales como ayudas para dormir: una revisión sistemática". J Med Food . 21 (5): 433–444. doi :10.1089/jmf.2017.4064. PMID 29356580.
- ^ ab Meolie AL, Rosen C, Kristo D, Kohrman M, Gooneratne N, Aguillard RN, et al. (abril de 2005). "Tratamiento oral sin receta para el insomnio: una evaluación de productos con evidencia limitada". J Clin Sleep Med . 1 (2): 173–87. doi : 10.5664/jcsm.26314 . PMID 17561634.
- ^ ab Wheatley D (julio de 2005). "Plantas medicinales para el insomnio: una revisión de su farmacología, eficacia y tolerabilidad". J Psychopharmacol . 19 (4): 414–21. doi :10.1177/0269881105053309. PMID 15982998. S2CID 34484538.
- ^ Bhagavan C, Kung S, Doppen M, John M, Vakalalabure I, Oldfield K, et al. (diciembre de 2020). "Cannabinoides en el tratamiento del trastorno de insomnio: una revisión sistemática y un metaanálisis". CNS Drugs . 34 (12): 1217–1228. doi :10.1007/s40263-020-00773-x. PMID 33244728. S2CID 227174084.
- ^ Suraev AS, Marshall NS, Vandrey R, McCartney D, Benson MJ, McGregor IS, et al. (octubre de 2020). "Terapias con cannabinoides en el tratamiento de los trastornos del sueño: una revisión sistemática de estudios preclínicos y clínicos". Sleep Med Rev. 53 : 101339. doi :10.1016/j.smrv.2020.101339. PMID 32603954. S2CID 219452622.
- ^ Gates PJ, Albertella L, Copeland J (diciembre de 2014). "Los efectos de la administración de cannabinoides en el sueño: una revisión sistemática de estudios en humanos". Sleep Med Rev . 18 (6): 477–87. doi :10.1016/j.smrv.2014.02.005. PMID 24726015.
- ^ Cheuk DK, Yeung WF, Chung KF, Wong V (septiembre de 2012). "Acupuntura para el insomnio". Base de datos Cochrane de revisiones sistemáticas . 2012 (9): CD005472. doi :10.1002/14651858.CD005472.pub3. hdl :10722/198790. PMC 11262418. PMID 22972087 .
- ^ abcd Kripke DF, Garfinkel L, Wingard DL, Klauber MR, Marler MR (febrero de 2002). "Mortalidad asociada con la duración del sueño y el insomnio". Archivos de psiquiatría general . 59 (2): 131–36. doi : 10.1001/archpsyc.59.2.131 . PMID 11825133.
- ^ "¿Qué son los trastornos del sueño?". Psychiatry.org . Archivado desde el original el 2022-10-27 . Consultado el 2022-10-27 .
- ^ Lamberg L (2007). "Varios trastornos del sueño reflejan diferencias de género". Psychiatric News . 42 (8): 40. doi :10.1176/pn.42.10.0040.
- ^ Jiang XL, Zheng XY, Yang J, Ye CP, Chen YY, Zhang ZG, et al. (diciembre de 2015). "Una revisión sistemática de estudios sobre la prevalencia del insomnio en estudiantes universitarios". Salud pública . 129 (12): 1579–84. doi :10.1016/j.puhe.2015.07.030. PMID 26298588.
- ^ Horne J (2016). Insomnio: evaluación de la necesidad de sueño en la sociedad actual. Springer. pág. 114. ISBN 978-3-319-30572-1. Archivado desde el original el 12 de enero de 2023 . Consultado el 1 de septiembre de 2017 .
Todo el mundo duerme y necesita hacerlo
- ^ Horne J (2016). Insomnio: evaluación de la necesidad de sueño en la sociedad actual. Springer. pág. 116. ISBN 978-3-319-30572-1Archivado desde el original el 12 de enero de 2023. Consultado el 1 de septiembre de 2017 .