Trastorno bipolar
| Trastorno bipolar | |
|---|---|
| Otros nombres | Trastorno afectivo bipolar (TABP), [1] enfermedad bipolar, depresión maníaca, trastorno maníaco depresivo, enfermedad maníaco-depresiva (histórica), [2] psicosis maníaco-depresiva, locura circular (histórica), [2] enfermedad bipolar [3] |
 | |
| El trastorno bipolar se caracteriza por episodios de depresión e hipomanía o manía. | |
| Especialidad | Psiquiatría , psicología clínica |
| Síntomas | Periodos de depresión y estado de ánimo elevado [4] [5] |
| Complicaciones | Suicidio , autolesión [4] |
| Inicio habitual | 25 años [4] |
| Tipos | Trastorno bipolar I , trastorno bipolar II , otros [5] |
| Causas | Ambiental y genética [4] |
| Factores de riesgo | Antecedentes familiares, abuso infantil , estrés a largo plazo [4] |
| Diagnóstico diferencial | Trastorno por déficit de atención e hiperactividad , trastornos de la personalidad , esquizofrenia , trastorno por consumo de sustancias [4] |
| Tratamiento | Psicoterapia , medicamentos [4] |
| Medicamento | Litio , antipsicóticos , anticonvulsivos [4] |
| Frecuencia | 1–3% [4] [6] |
El trastorno bipolar , anteriormente conocido como depresión maníaca , es un trastorno mental caracterizado por períodos de depresión y períodos de estado de ánimo anormalmente elevado que duran de días a semanas. [4] [5] Si el estado de ánimo elevado es grave o está asociado con psicosis , se llama manía ; si es menos grave y no afecta significativamente el funcionamiento, se llama hipomanía . [4] Durante la manía, un individuo se comporta o se siente anormalmente enérgico, feliz o irritable, [4] y a menudo toma decisiones impulsivas sin tener en cuenta las consecuencias; [5] generalmente también hay una necesidad reducida de dormir durante las fases maníacas. [5] Durante los períodos de depresión, el individuo puede experimentar llanto y tener una perspectiva negativa de la vida y demostrar un mal contacto visual con los demás. [4] El riesgo de suicidio es alto; durante un período de 20 años, el 6% de las personas con trastorno bipolar murieron por suicidio, mientras que el 30-40% se autolesionó . [ 4] Otros problemas de salud mental, como los trastornos de ansiedad y los trastornos por uso de sustancias , se asocian comúnmente con el trastorno bipolar. [4]
Aunque las causas de este trastorno del estado de ánimo no se entienden claramente, se cree que tanto los factores genéticos como los ambientales desempeñan un papel. [4] Muchos genes, cada uno con pequeños efectos, pueden contribuir al desarrollo del trastorno. [4] [7] Los factores genéticos representan alrededor del 70-90% del riesgo de desarrollar trastorno bipolar. [8] [9] Los factores de riesgo ambientales incluyen antecedentes de abuso infantil y estrés a largo plazo . [4] La afección se clasifica como trastorno bipolar I si ha habido al menos un episodio maníaco, con o sin episodios depresivos, y como trastorno bipolar II si ha habido al menos un episodio hipomaníaco (pero ningún episodio maníaco completo) y un episodio depresivo mayor. [5] Se clasifica como ciclotimia si hay episodios hipomaníacos con períodos de depresión que no cumplen los criterios de episodios depresivos mayores. [10] Si estos síntomas se deben a medicamentos o problemas médicos, no se diagnostican como trastorno bipolar. [5] Otras afecciones que tienen síntomas superpuestos con el trastorno bipolar incluyen el trastorno por déficit de atención con hiperactividad , los trastornos de la personalidad , la esquizofrenia y el trastorno por consumo de sustancias , así como muchas otras afecciones médicas. [4] No se requieren pruebas médicas para un diagnóstico , aunque los análisis de sangre o las imágenes médicas pueden descartar otros problemas. [11]
Los estabilizadores del estado de ánimo , en particular el litio , y ciertos anticonvulsivos , como la lamotrigina , el valproato y la carbamazepina , así como los antipsicóticos atípicos, como la quetiapina y el aripiprazol , son la base de la prevención farmacológica de las recaídas a largo plazo. [12] Además, se administran antipsicóticos durante los episodios maníacos agudos, así como en los casos en que los estabilizadores del estado de ánimo son mal tolerados o ineficaces. En los pacientes en los que el cumplimiento es preocupante, se encuentran disponibles formulaciones inyectables de acción prolongada. [12] Existe cierta evidencia de que la psicoterapia mejora la evolución de este trastorno. [13] El uso de antidepresivos en episodios depresivos es controvertido: pueden ser eficaces, pero se los ha implicado en el desencadenamiento de episodios maníacos. [14] Por tanto, el tratamiento de los episodios depresivos suele ser difícil. [12] La terapia electroconvulsiva (TEC) es eficaz en episodios maníacos y depresivos agudos, especialmente con psicosis o catatonia . [a] [12] Puede ser necesario el ingreso en un hospital psiquiátrico si una persona representa un riesgo para sí misma o para los demás; a veces es necesario un tratamiento involuntario si la persona afectada se niega a recibirlo. [4]
El trastorno bipolar se presenta en aproximadamente el 2% de la población mundial. [16] En los Estados Unidos, se estima que alrededor del 3% se ve afectado en algún momento de su vida; las tasas parecen ser similares en mujeres y hombres. [6] [17] Los síntomas comienzan más comúnmente entre los 20 y 25 años de edad; un inicio más temprano en la vida se asocia con un peor pronóstico. [18] El interés en el funcionamiento en la evaluación de pacientes con trastorno bipolar está creciendo, con énfasis en dominios específicos como el trabajo, la educación, la vida social, la familia y la cognición. [19] Alrededor de una cuarta parte a una tercera parte de las personas con trastorno bipolar tienen problemas financieros, sociales o laborales debido a la enfermedad. [4] El trastorno bipolar se encuentra entre las 20 principales causas de discapacidad en todo el mundo y genera costos sustanciales para la sociedad. [20] Debido a las opciones de estilo de vida y los efectos secundarios de los medicamentos, el riesgo de muerte por causas naturales como la enfermedad cardíaca coronaria en personas con trastorno bipolar es el doble que el de la población general. [4]
Signos y síntomas
La adolescencia tardía y la adultez temprana son los años pico para la aparición del trastorno bipolar. [21] [22] La afección se caracteriza por episodios intermitentes de manía , comúnmente (pero no en todos los pacientes) alternando con episodios de depresión, con una ausencia de síntomas entre ellos. [23] [24] Durante estos episodios, las personas con trastorno bipolar presentan alteraciones en el estado de ánimo normal , la actividad psicomotora (el nivel de actividad física que se ve influenciado por el estado de ánimo) (por ejemplo, inquietud constante durante la manía o movimientos lentos durante la depresión), el ritmo circadiano y la cognición. La manía puede presentarse con diferentes niveles de alteración del estado de ánimo, que van desde la euforia , que se asocia con la "manía clásica", hasta la disforia y la irritabilidad . [25] Los síntomas psicóticos como delirios o alucinaciones pueden ocurrir tanto en episodios maníacos como depresivos; su contenido y naturaleza son consistentes con el estado de ánimo predominante de la persona. [4] En algunas personas con trastorno bipolar predominan los síntomas depresivos y los episodios de manía son siempre del tipo hipomaníaco más moderado . [24]
Según los criterios del DSM-5 , la manía se distingue de la hipomanía por su duración: la hipomanía está presente si los síntomas de estado de ánimo elevado persisten durante al menos cuatro días consecutivos, mientras que la manía está presente si dichos síntomas persisten durante más de una semana. A diferencia de la manía, la hipomanía no siempre se asocia a un deterioro del funcionamiento. [12] Los mecanismos biológicos responsables del cambio de un episodio maníaco o hipomaníaco a un episodio depresivo, o viceversa, siguen siendo poco conocidos. [26]
Episodios maníacos

También conocida como episodio maníaco, la manía es un período definido de al menos una semana de estado de ánimo elevado o irritable, que puede ir desde la euforia hasta el delirio . El síntoma principal de la manía implica un aumento de la energía de la actividad psicomotora . La manía también puede presentarse con aumento de la autoestima o grandiosidad , pensamientos acelerados , habla apresurada que es difícil de interrumpir, disminución de la necesidad de sueño, comportamiento social desinhibido, [25] aumento de actividades orientadas a objetivos y deterioro del juicio, que puede llevar a la exhibición de comportamientos caracterizados como impulsivos o de alto riesgo, como hipersexualidad o gastos excesivos . [27] [28] [29] Para ajustarse a la definición de un episodio maníaco, estos comportamientos deben perjudicar la capacidad del individuo para socializar o trabajar. [27] [29] Si no se trata, un episodio maníaco suele durar de tres a seis meses. [30]
En los episodios maníacos graves, una persona puede experimentar síntomas psicóticos , donde el contenido del pensamiento se ve afectado junto con el estado de ánimo. [29] Pueden sentirse imparables, perseguidos o como si tuvieran una relación especial con Dios, una gran misión que cumplir u otras ideas grandiosas o delirantes. [31] [32] Esto puede conducir a un comportamiento violento y, a veces, a la hospitalización en un hospital psiquiátrico para pacientes internados . [28] [29] La gravedad de los síntomas maníacos se puede medir mediante escalas de calificación como la Escala de calificación de manía de Young , aunque quedan dudas sobre la confiabilidad de estas escalas. [33]
El inicio de un episodio maníaco o depresivo suele estar prefigurado por una alteración del sueño . [34] Las personas maníacas suelen tener antecedentes de trastorno por consumo de sustancias desarrollado a lo largo de los años como una forma de "automedicación". [35]
Episodios hipomaníacos
.jpg/440px-'Melancholy_passing_into_mania'_Wellcome_L0022595_(cropped).jpg)
La hipomanía es la forma más leve de manía, definida como al menos cuatro días de los mismos criterios que la manía, [29] pero que no causa una disminución significativa en la capacidad del individuo para socializar o trabajar, carece de características psicóticas como delirios o alucinaciones , y no requiere hospitalización psiquiátrica. [27] El funcionamiento general puede en realidad aumentar durante los episodios de hipomanía y algunos creen que sirve como un mecanismo de defensa contra la depresión. [36] Los episodios hipomaníacos rara vez progresan a episodios maníacos en toda regla. [36] Algunas personas que experimentan hipomanía muestran una mayor creatividad, [29] [37] mientras que otras son irritables o demuestran un juicio deficiente. [9]
La hipomanía puede resultar agradable para algunas personas que la padecen, aunque la mayoría de ellas afirman que el estrés de la experiencia es muy doloroso. [29] Las personas con trastorno bipolar que padecen hipomanía tienden a olvidar los efectos de sus acciones en quienes las rodean. Incluso cuando la familia y los amigos reconocen los cambios de humor , la persona suele negar que algo anda mal. [38] Si no van acompañados de episodios depresivos, los episodios hipomaníacos no suelen considerarse problemáticos a menos que los cambios de humor sean incontrolables o volátiles. [36] Lo más habitual es que los síntomas continúen durante períodos de tiempo que van desde unas pocas semanas hasta unos pocos meses. [39]
Episodios depresivos

Los síntomas de la fase depresiva del trastorno bipolar incluyen sentimientos persistentes de tristeza, irritabilidad o ira, pérdida de interés en actividades que antes se disfrutaban , culpa excesiva o inapropiada , desesperanza , dormir demasiado o no lo suficiente , cambios en el apetito y/o el peso, fatiga , problemas de concentración, autodesprecio o sentimientos de inutilidad y pensamientos de muerte o suicidio. [40] Aunque los criterios del DSM-5 para diagnosticar episodios unipolares y bipolares son los mismos, algunas características clínicas son más comunes en estos últimos, incluyendo aumento del sueño, aparición y resolución repentina de los síntomas, aumento o pérdida significativa de peso y episodios graves después del parto. [12]
Cuanto más temprana sea la edad de aparición, más probable es que los primeros episodios sean depresivos. [41] Para la mayoría de las personas con trastorno bipolar tipo 1 y 2, los episodios depresivos son mucho más largos que los episodios maníacos o hipomaníacos. [18] Dado que un diagnóstico de trastorno bipolar requiere un episodio maníaco o hipomaníaco, a muchas personas afectadas inicialmente se les diagnostica erróneamente una depresión mayor y se las trata incorrectamente con antidepresivos recetados. [42]
Episodios afectivos mixtos
En el trastorno bipolar, un estado mixto es un episodio durante el cual se presentan simultáneamente síntomas tanto de manía como de depresión. [43] Las personas que experimentan un estado mixto pueden tener síntomas maníacos, como pensamientos grandiosos, mientras que simultáneamente experimentan síntomas depresivos, como culpa excesiva o sentimientos suicidas. [43] Se considera que tienen un mayor riesgo de comportamiento suicida, ya que las emociones depresivas, como la desesperanza, a menudo se combinan con cambios de humor o dificultades con el control de los impulsos . [43] Los trastornos de ansiedad ocurren con mayor frecuencia como una comorbilidad en episodios bipolares mixtos que en depresión bipolar no mixta o manía. [43] El consumo de sustancias (incluido el alcohol ) también sigue esta tendencia, por lo que parece representar los síntomas bipolares como nada más que una consecuencia del consumo de sustancias. [43]
Uso problemático de los medios digitales
En noviembre de 2018, Cyberpsychology publicó una revisión sistemática y un metanálisis de 5 estudios que encontraron evidencia de una relación entre el uso problemático de teléfonos inteligentes y los rasgos de impulsividad. [44] En octubre de 2020, el Journal of Behavioral Addictions publicó una revisión sistemática y un metanálisis de 40 estudios con 33.650 sujetos estudiantes de educación postsecundaria que encontraron una asociación positiva de débil a moderada entre la adicción al teléfono móvil y la impulsividad. [45]
En abril de 2021, en la Conferencia Internacional sobre Big Data y Educación en Informatización se presentó un metaanálisis de 3 estudios que incluían a 9142 sujetos que concluyó que el uso problemático de Internet es un factor de riesgo para el trastorno bipolar. [46] En diciembre de 2023, el Journal of Psychiatric Research publicó un metaanálisis de 24 estudios con 18 859 sujetos con una edad media de 18,4 años que encontró asociaciones significativas entre el uso problemático de Internet y la impulsividad. [47]Condiciones comórbidas
Las personas con trastorno bipolar suelen tener otras afecciones psiquiátricas coexistentes, como ansiedad (presente en aproximadamente el 71 % de las personas con trastorno bipolar), abuso de sustancias (56 %), trastornos de la personalidad (36 %) y trastorno por déficit de atención e hiperactividad (10-20 %), que pueden aumentar la carga de la enfermedad y empeorar el pronóstico. [18] Ciertas afecciones médicas también son más comunes en las personas con trastorno bipolar en comparación con la población general. Esto incluye mayores tasas de síndrome metabólico (presente en el 37 % de las personas con trastorno bipolar), migrañas (35 %), obesidad (21 %) y diabetes tipo 2 (14 %). [18] Esto contribuye a un riesgo de muerte que es dos veces mayor en las personas con trastorno bipolar en comparación con la población general. [18]
El trastorno por consumo de sustancias es una comorbilidad común en el trastorno bipolar; el tema ha sido ampliamente analizado. [48] [ necesita actualización ] [49]
Causas
Las causas del trastorno bipolar probablemente varían entre individuos y el mecanismo exacto subyacente al trastorno sigue sin estar claro. [50] Se cree que las influencias genéticas representan el 73-93% del riesgo de desarrollar el trastorno, lo que indica un fuerte componente hereditario. [9] La heredabilidad general del espectro bipolar se ha estimado en 0,71. [51] Los estudios en gemelos han estado limitados por tamaños de muestra relativamente pequeños, pero han indicado una contribución genética sustancial, así como la influencia ambiental. Para el trastorno bipolar I, la tasa en la que gemelos idénticos (mismos genes) tendrán ambos trastorno bipolar I (concordancia) es de alrededor del 40%, en comparación con aproximadamente el 5% en gemelos fraternos . [27] [52] Una combinación de bipolar I, II y ciclotimia produjo tasas similares del 42% y el 11% (gemelos idénticos y fraternos, respectivamente). [51] Las tasas de combinaciones de trastorno bipolar II sin trastorno bipolar I son más bajas (tanto trastorno bipolar II como ciclotimia, 23 y 17 %, y trastorno bipolar II combinado con ciclotimia, 33 y 14 %), lo que puede reflejar una heterogeneidad genética relativamente mayor . [51]
La causa de los trastornos bipolares se superpone con el trastorno depresivo mayor. Si se define la concordancia como el hecho de que los gemelos tengan trastorno bipolar o depresión mayor, la tasa de concordancia aumenta al 67 % en gemelos idénticos y al 19 % en gemelos fraternos. [53] La concordancia relativamente baja entre gemelos fraternos criados juntos sugiere que los efectos ambientales familiares compartidos son limitados, aunque la capacidad para detectarlos se ha visto limitada por los pequeños tamaños de muestra. [51]
Genético
Los estudios genéticos del comportamiento han sugerido que muchas regiones cromosómicas y genes candidatos están relacionados con la susceptibilidad al trastorno bipolar y que cada gen ejerce un efecto leve a moderado . [54] El riesgo de trastorno bipolar es casi diez veces mayor en los familiares de primer grado de aquellos con trastorno bipolar que en la población general; de manera similar, el riesgo de trastorno depresivo mayor es tres veces mayor en los familiares de aquellos con trastorno bipolar que en la población general. [27]
Aunque el primer hallazgo de ligamiento genético para la manía fue en 1969, [55] los estudios de ligamiento han sido inconsistentes. [27] Los hallazgos apuntan fuertemente a la heterogeneidad, con diferentes genes implicados en diferentes familias. [56] Asociaciones significativas robustas y replicables en todo el genoma mostraron que varios polimorfismos de un solo nucleótido (SNP) comunes están asociados con el trastorno bipolar, incluyendo variantes dentro de los genes CACNA1C , ODZ4 y NCAN . [54] [57] El estudio de asociación de todo el genoma más grande y más reciente no encontró ningún locus que ejerza un gran efecto, lo que refuerza la idea de que ningún gen único es responsable del trastorno bipolar en la mayoría de los casos. [57] Los polimorfismos en BDNF , DRD4 , DAO y TPH1 se han asociado frecuentemente con el trastorno bipolar y se asociaron inicialmente en un metanálisis , pero esta asociación desapareció después de la corrección para múltiples pruebas . [58] Por otra parte, se identificaron dos polimorfismos en TPH2 asociados con el trastorno bipolar. [59]
Debido a los hallazgos inconsistentes en un estudio de asociación de todo el genoma , múltiples estudios han adoptado el enfoque de analizar los SNP en las vías biológicas. Las vías de señalización tradicionalmente asociadas con el trastorno bipolar que han sido respaldadas por estos estudios incluyen la señalización de la hormona liberadora de corticotropina , la señalización β-adrenérgica cardíaca , la señalización de la fosfolipasa C , la señalización del receptor de glutamato , [60] la señalización de hipertrofia cardíaca, la señalización de Wnt , la señalización de Notch , [61] y la señalización de la endotelina 1. De los 16 genes identificados en estas vías, se encontró que tres estaban desregulados en la porción de la corteza prefrontal dorsolateral del cerebro en estudios post-mortem: CACNA1C , GNG2 e ITPR2 . [62]
El trastorno bipolar se asocia con una expresión reducida de enzimas específicas de reparación del ADN y un aumento de los niveles de daños oxidativos en el ADN . [63]
Ambiental
Los factores psicosociales desempeñan un papel importante en el desarrollo y el curso del trastorno bipolar, y las variables psicosociales individuales pueden interactuar con las disposiciones genéticas. [64] Los acontecimientos recientes de la vida y las relaciones interpersonales probablemente contribuyan a la aparición y la recurrencia de los episodios del estado de ánimo bipolar, al igual que lo hacen para la depresión unipolar. [65] En las encuestas, entre el 30 y el 50 % de los adultos diagnosticados con trastorno bipolar informan experiencias traumáticas/abusivas en la infancia, lo que se asocia con un inicio más temprano, una mayor tasa de intentos de suicidio y más trastornos coexistentes, como el trastorno de estrés postraumático . [66] Los subtipos de abuso, como el abuso sexual y emocional, también contribuyen a las conductas violentas observadas en pacientes con trastorno bipolar. [67] El número de eventos estresantes informados en la infancia es mayor en aquellos con un diagnóstico de trastorno del espectro bipolar en la edad adulta que en aquellos sin él, en particular los eventos que se derivan de un entorno hostil en lugar de la propia conducta del niño. [68] De manera aguda, la manía puede ser inducida por la falta de sueño en alrededor del 30 % de las personas con trastorno bipolar. [69]
Neurológico
Con menor frecuencia, el trastorno bipolar o un trastorno similar al bipolar puede ocurrir como resultado de o en asociación con una afección o lesión neurológica, incluyendo accidente cerebrovascular, lesión cerebral traumática , infección por VIH , esclerosis múltiple , porfiria y, raramente, epilepsia del lóbulo temporal . [70]
Mecanismos propuestos

Los mecanismos precisos que causan el trastorno bipolar no se entienden bien. Se cree que el trastorno bipolar está asociado con anomalías en la estructura y función de ciertas áreas cerebrales responsables de las tareas cognitivas y el procesamiento de las emociones. [23] Un modelo neurológico para el trastorno bipolar propone que el circuito emocional del cerebro se puede dividir en dos partes principales. [23] El sistema ventral (regula la percepción emocional) incluye estructuras cerebrales como la amígdala , la ínsula , el estriado ventral , la corteza cingulada anterior ventral y la corteza prefrontal . [23] El sistema dorsal (responsable de la regulación emocional) incluye el hipocampo , la corteza cingulada anterior dorsal y otras partes de la corteza prefrontal. [23] El modelo plantea la hipótesis de que el trastorno bipolar puede ocurrir cuando el sistema ventral está sobreactivado y el sistema dorsal está subactivado. [23] Otros modelos sugieren que la capacidad de regular las emociones se altera en las personas con trastorno bipolar y que la disfunción de la corteza prefrontal ventricular es crucial para esta alteración. [23]
Los metaanálisis de estudios de resonancia magnética estructural han demostrado que ciertas regiones cerebrales (por ejemplo, la corteza cingulada anterior rostral izquierda , la corteza frontoinsular , la corteza prefrontal ventral y el claustro ) son más pequeñas en personas con trastorno bipolar, mientras que otras regiones son más grandes ( ventrículos laterales , globo pálido , cíngulo anterior subgenual y la amígdala). Además, estos metaanálisis encontraron que las personas con trastorno bipolar tienen tasas más altas de hiperintensidades de la sustancia blanca profunda . [71] [72] [73] [74]
Los hallazgos de la resonancia magnética funcional sugieren que la corteza prefrontal ventricular regula el sistema límbico , especialmente la amígdala. [75] En personas con trastorno bipolar, la disminución de la actividad de la corteza prefrontal ventricular permite la actividad desregulada de la amígdala, lo que probablemente contribuye al estado de ánimo lábil y a la mala regulación emocional. [75] En consonancia con esto, el tratamiento farmacológico de la manía devuelve la actividad de la corteza prefrontal ventricular a los niveles de las personas no maníacas, lo que sugiere que la actividad de la corteza prefrontal ventricular es un indicador del estado de ánimo. Sin embargo, aunque el tratamiento farmacológico de la manía reduce la hiperactividad de la amígdala, sigue siendo más activa que la amígdala de las personas sin trastorno bipolar, lo que sugiere que la actividad de la amígdala puede ser un marcador del trastorno en lugar del estado de ánimo actual. [76] Los episodios maníacos y depresivos tienden a caracterizarse por una disfunción en diferentes regiones de la corteza prefrontal ventricular. Los episodios maníacos parecen estar asociados con una menor activación de la corteza prefrontal del ventrículo derecho, mientras que los episodios depresivos están asociados con una menor activación de la corteza prefrontal del ventrículo izquierdo. [75] Estas alteraciones a menudo ocurren durante el desarrollo y están relacionadas con una disfunción de la poda sináptica . [77]
Las personas con trastorno bipolar que se encuentran en un estado de ánimo eutímico muestran una actividad reducida en el giro lingual en comparación con las personas sin trastorno bipolar. [23] Por el contrario, demuestran una actividad reducida en la corteza frontal inferior durante los episodios maníacos en comparación con las personas sin el trastorno. [23] Estudios similares que examinaron las diferencias en la actividad cerebral entre las personas con trastorno bipolar y las que no lo tenían no encontraron un área consistente en el cerebro que fuera más o menos activa al comparar estos dos grupos. [23] Las personas con trastorno bipolar tienen una mayor activación de las áreas límbicas ventrales del hemisferio izquierdo (que median las experiencias emocionales y la generación de respuestas emocionales) y una menor activación de las estructuras corticales del hemisferio derecho relacionadas con la cognición (estructuras asociadas con la regulación de las emociones). [78]
Los neurocientíficos han propuesto modelos adicionales para intentar explicar la causa del trastorno bipolar. Un modelo propuesto para el trastorno bipolar sugiere que la hipersensibilidad de los circuitos de recompensa que consisten en circuitos frontoestriatales causa manía, y la disminución de la sensibilidad de estos circuitos causa depresión. [79] Según la hipótesis del "kindling", cuando las personas que están genéticamente predispuestas al trastorno bipolar experimentan eventos estresantes, el umbral de estrés en el que se producen cambios de humor se vuelve progresivamente más bajo, hasta que los episodios finalmente comienzan (y se repiten) espontáneamente. Hay evidencia que respalda una asociación entre el estrés en la vida temprana y la disfunción del eje hipotálamo-hipofisario-adrenal que conduce a su sobreactivación, lo que puede desempeñar un papel en la patogénesis del trastorno bipolar. [80] [81] Otros componentes cerebrales que se ha propuesto que desempeñan un papel en el trastorno bipolar son las mitocondrias [50] y una bomba de sodio ATPasa . [82] Los ritmos circadianos y la regulación de la hormona melatonina también parecen estar alterados. [83]
La dopamina , un neurotransmisor responsable de los ciclos del estado de ánimo, ha aumentado su transmisión durante la fase maníaca. [26] [84] La hipótesis de la dopamina afirma que el aumento de la dopamina da como resultado una regulación negativa homeostática secundaria de elementos y receptores clave del sistema, como una menor sensibilidad de los receptores dopaminérgicos. Esto da como resultado una transmisión reducida de dopamina característica de la fase depresiva. [26] La fase depresiva termina con una regulación positiva homeostática que potencialmente reinicia el ciclo nuevamente. [85] El glutamato aumenta significativamente dentro de la corteza prefrontal dorsolateral izquierda durante la fase maníaca del trastorno bipolar y regresa a niveles normales una vez que la fase termina. [86]
Los medicamentos utilizados para tratar el trastorno bipolar pueden ejercer su efecto modulando la señalización intracelular, como a través de la reducción de los niveles de mioinositol , la inhibición de la señalización de AMPc y la alteración de las subunidades de la proteína G asociada a la dopamina. [87] En consonancia con esto, se han informado niveles elevados de G αi , G αs y G αq/11 en muestras de cerebro y sangre, junto con una mayor expresión y sensibilidad de la proteína quinasa A (PKA); [88] normalmente, la PKA se activa como parte de la cascada de señalización intracelular aguas abajo del desprendimiento de la subunidad G αs del complejo de proteína G.
En el líquido cefalorraquídeo de las personas con trastorno bipolar, tanto en la fase depresiva como en la maníaca, se encuentran niveles disminuidos de ácido 5-hidroxiindolacético , un subproducto de la serotonina . Se ha planteado la hipótesis de que en los estados maníacos aumenta la actividad dopaminérgica debido a la capacidad de los agonistas de la dopamina para estimular la manía en las personas con trastorno bipolar. La sensibilidad disminuida de los receptores adrenérgicos α2 reguladores , así como el aumento de los recuentos celulares en el locus coeruleus , indicaron un aumento de la actividad noradrenérgica en las personas maníacas. Se han encontrado niveles bajos de GABA plasmático en ambos lados del espectro del estado de ánimo. [89] Una revisión no encontró diferencias en los niveles de monoamina, pero encontró un recambio anormal de noradrenalina en las personas con trastorno bipolar. [90] Se encontró que la depleción de tirosina reducía los efectos de la metanfetamina en las personas con trastorno bipolar, así como los síntomas de la manía, lo que implica a la dopamina en la manía. Se encontró que la unión de VMAT2 aumentaba en un estudio de personas con manía bipolar. [91]
Diagnóstico
El trastorno bipolar se diagnostica comúnmente durante la adolescencia o la adultez temprana, pero puede aparecer a lo largo de la vida. [5] [92] Su diagnóstico se basa en las experiencias autoinformadas del individuo, el comportamiento anormal informado por miembros de la familia, amigos o compañeros de trabajo, signos observables de enfermedad evaluados por un médico e idealmente un estudio médico para descartar otras causas. Las escalas de calificación calificadas por el cuidador, específicamente de la madre, han demostrado ser más precisas que los informes calificados por el maestro y los jóvenes para identificar a los jóvenes con trastorno bipolar. [93] La evaluación generalmente se realiza de forma ambulatoria; se considera el ingreso a un centro para pacientes hospitalizados si existe un riesgo para uno mismo o para los demás.
Los criterios más utilizados para diagnosticar el trastorno bipolar son los del Manual diagnóstico y estadístico de los trastornos mentales , quinta edición (DSM-5) de la Asociación Estadounidense de Psiquiatría (APA) y la Clasificación estadística internacional de enfermedades y problemas relacionados con la salud , décima edición (CIE-10) de la Organización Mundial de la Salud (OMS ). Los criterios de la CIE-10 se utilizan con más frecuencia en entornos clínicos fuera de los EE. UU., mientras que los criterios del DSM se utilizan dentro de los EE. UU. y son los criterios predominantes utilizados internacionalmente en estudios de investigación. El DSM-5, publicado en 2013, incluye especificadores adicionales y más precisos en comparación con su predecesor, el DSM-IV-TR . [94] Este trabajo ha influido en la undécima revisión de la CIE, que incluye los diversos diagnósticos dentro del espectro bipolar del DSM-V. [95]
Existen varias escalas de calificación para la detección y evaluación del trastorno bipolar, [96] incluyendo la Escala de diagnóstico del espectro bipolar , el Cuestionario de trastornos del estado de ánimo , el Inventario de conducta general y la Lista de verificación de hipomanía . [97] El uso de escalas de evaluación no puede sustituir una entrevista clínica completa, pero sirven para sistematizar el recuerdo de los síntomas. [97] Por otro lado, los instrumentos para la detección del trastorno bipolar tienden a tener una sensibilidad menor . [96]
Diagnóstico diferencial
El trastorno bipolar está clasificado por la Clasificación Internacional de Enfermedades como un trastorno mental y conductual . [98] Los trastornos mentales que pueden tener síntomas similares a los observados en el trastorno bipolar incluyen esquizofrenia , trastorno depresivo mayor, [99] trastorno por déficit de atención con hiperactividad (TDAH) y ciertos trastornos de la personalidad, como el trastorno límite de la personalidad . [100] [101] [102] Una diferencia clave entre el trastorno bipolar y el trastorno límite de la personalidad es la naturaleza de los cambios de humor; en contraste con los cambios sostenidos en el humor durante días, semanas o más, los de esta última condición (más exactamente llamada desregulación emocional ) son repentinos y a menudo de corta duración, y secundarios a estresores sociales. [103]
Aunque no existen pruebas biológicas que diagnostiquen el trastorno bipolar, [57] se realizan análisis de sangre y/o imágenes para investigar si existen enfermedades médicas con presentaciones clínicas similares a las del trastorno bipolar antes de hacer un diagnóstico definitivo. Las enfermedades neurológicas como la esclerosis múltiple , las convulsiones parciales complejas , los accidentes cerebrovasculares, los tumores cerebrales, la enfermedad de Wilson , la lesión cerebral traumática , la enfermedad de Huntington y las migrañas complejas pueden imitar las características del trastorno bipolar. [92] Se puede utilizar un EEG para excluir trastornos neurológicos como la epilepsia , y una tomografía computarizada o una resonancia magnética de la cabeza para excluir lesiones cerebrales. [92] Además, los trastornos del sistema endocrino como el hipotiroidismo , el hipertiroidismo y la enfermedad de Cushing se encuentran en el diagnóstico diferencial, al igual que la enfermedad del tejido conectivo lupus eritematoso sistémico . Las causas infecciosas de la manía que pueden parecer similares a la manía bipolar incluyen la encefalitis herpética , el VIH, la gripe o la neurosífilis . [92] Ciertas deficiencias vitamínicas como la pelagra ( deficiencia de niacina ), la deficiencia de vitamina B 12 , la deficiencia de folato y el síndrome de Wernicke-Korsakoff ( deficiencia de tiamina ) también pueden provocar manía. [92] Los medicamentos comunes que pueden causar síntomas maníacos incluyen antidepresivos, prednisona , medicamentos para la enfermedad de Parkinson , hormona tiroidea , estimulantes (incluida la cocaína y la metanfetamina) y ciertos antibióticos . [104]
Espectro bipolar

Los trastornos del espectro bipolar incluyen: trastorno bipolar I, trastorno bipolar II, trastorno ciclotímico y casos en los que se descubre que los síntomas subumbral causan deterioro o malestar clínicamente significativo. [5] [92] [95] Estos trastornos implican episodios depresivos mayores que se alternan con episodios maníacos o hipomaníacos, o con episodios mixtos que presentan síntomas de ambos estados de ánimo. [5] El concepto de espectro bipolar es similar al concepto original de enfermedad maníaco-depresiva de Emil Kraepelin . [105] El trastorno bipolar II se estableció como diagnóstico en 1994 dentro del DSM IV; aunque continúa el debate sobre si es una entidad distinta, parte de un espectro o si existe en absoluto. [106]
Criterios y subtipos

El DSM y la CIE caracterizan el trastorno bipolar como un espectro de trastornos que se presentan en un continuo. El DSM-5 y la CIE-11 enumeran tres subtipos específicos: [5] [95]
- Trastorno bipolar I : es necesario al menos un episodio maníaco para realizar el diagnóstico; [109] los episodios depresivos son comunes en la gran mayoría de los casos de trastorno bipolar I, pero no son necesarios para el diagnóstico. [27] Se deben agregar especificadores como "leve, moderado, moderado-grave, grave" y "con características psicóticas" según corresponda para indicar la presentación y el curso del trastorno. [5]
- Trastorno bipolar II : sin episodios maníacos y uno o más episodios hipomaníacos y uno o más episodios depresivos mayores. [109] Los episodios hipomaníacos no llegan a los extremos de la manía ( es decir , no suelen causar deterioro social u ocupacional grave y no presentan psicosis), lo que puede hacer que el trastorno bipolar II sea más difícil de diagnosticar, ya que los episodios hipomaníacos pueden aparecer simplemente como períodos de alta productividad exitosa y se informan con menos frecuencia que una depresión angustiante y paralizante.
- Ciclotimia : antecedentes de episodios hipomaníacos con períodos de depresión que no cumplen los criterios para episodios depresivos mayores. [10]
Cuando sea pertinente, se deben utilizar especificadores para el inicio periparto y con ciclado rápido con cualquier subtipo. Las personas que tienen síntomas subumbral que causan malestar o deterioro clínicamente significativo, pero que no cumplen con todos los criterios para uno de los tres subtipos, pueden ser diagnosticadas con otro trastorno bipolar especificado o no especificado. Otro trastorno bipolar especificado se utiliza cuando un médico decide explicar por qué no se cumplieron todos los criterios (p. ej., hipomanía sin un episodio depresivo mayor previo). [5] Si se cree que la afección tiene una causa médica no psiquiátrica, se realiza el diagnóstico de trastorno bipolar y relacionado debido a otra afección médica , mientras que el trastorno bipolar y relacionado inducido por sustancias o medicamentos se utiliza si se cree que un medicamento ha desencadenado la afección. [110]
Ciclado rápido
La mayoría de las personas que cumplen los criterios para el trastorno bipolar experimentan una serie de episodios, en promedio de 0,4 a 0,7 por año, que duran de tres a seis meses. [111] Sin embargo, el ciclado rápido es un especificador de curso que se puede aplicar a cualquier subtipo bipolar. Se define como tener cuatro o más episodios de alteración del estado de ánimo en un lapso de un año. El ciclado rápido suele ser temporal, pero es común entre las personas con trastorno bipolar y afecta al 25,8-45,3% de ellas en algún momento de su vida. [40] [112] Estos episodios están separados entre sí por una remisión (parcial o completa) durante al menos dos meses o un cambio en la polaridad del estado de ánimo (es decir, de un episodio depresivo a un episodio maníaco o viceversa). [27] La definición de ciclado rápido citada con más frecuencia en la literatura (incluido el DSM-V y la CIE-11) es la de Dunner y Fieve: al menos cuatro episodios depresivos, maníacos, hipomaníacos o mixtos mayores durante un período de 12 meses. [113] La literatura que examina el tratamiento farmacológico del ciclado rápido es escasa y no hay un consenso claro con respecto a su manejo farmacológico óptimo. [114] Los términos "ultrarrápido" y "ultradiano" se han aplicado a los tipos de trastorno bipolar de ciclado más rápido. [115] Las personas con los subtipos de ciclado rápido o de ciclado más rápido del trastorno bipolar tienden a ser más difíciles de tratar y menos sensibles a los medicamentos que otras personas con trastorno bipolar. [116]
Afecciones psiquiátricas coexistentes
El diagnóstico del trastorno bipolar puede complicarse por la coexistencia de afecciones psiquiátricas ( comórbidas ), como el trastorno obsesivo-compulsivo , el trastorno por consumo de sustancias , los trastornos alimentarios , el trastorno por déficit de atención e hiperactividad , la fobia social , el síndrome premenstrual (incluido el trastorno disfórico premenstrual ) o el trastorno de pánico . [35] [40] [54] [117] Un análisis longitudinal exhaustivo de los síntomas y episodios, asistido si es posible por conversaciones con amigos y familiares, es crucial para establecer un plan de tratamiento cuando existen estas comorbilidades. [118] Los hijos de padres con trastorno bipolar tienen con mayor frecuencia otros problemas de salud mental. [ necesita actualización ] [119]
Niños

En la década de 1920, Kraepelin observó que los episodios maníacos son raros antes de la pubertad. [120] En general, el trastorno bipolar en niños no se reconoció en la primera mitad del siglo XX. Este problema disminuyó con un mayor seguimiento de los criterios del DSM en la última parte del siglo XX. [120] [121] El diagnóstico de trastorno bipolar infantil, aunque antes era controvertido, [122] ha ganado mayor aceptación entre los psiquiatras de niños y adolescentes. [123] Los niños y adolescentes estadounidenses diagnosticados con trastorno bipolar en hospitales comunitarios aumentaron 4 veces, alcanzando tasas de hasta el 40% en 10 años alrededor del comienzo del siglo XXI, mientras que en las clínicas ambulatorias se duplicó alcanzando el 6%. [122] Los estudios que utilizan los criterios del DSM muestran que hasta el 1% de los jóvenes pueden tener trastorno bipolar. [120] El DSM-5 ha establecido un diagnóstico —trastorno de desregulación disruptiva del estado de ánimo— que abarca a los niños con irritabilidad persistente y prolongada que a veces habían sido diagnosticados erróneamente como trastorno bipolar, [124] distinto de la irritabilidad en el trastorno bipolar que se limita a episodios discretos del estado de ánimo. [123]
Adultos
El trastorno bipolar, en promedio, comienza durante la edad adulta. El trastorno bipolar 1, en promedio, comienza a la edad de 18 años, y el trastorno bipolar 2 comienza a la edad de 22 años en promedio. Sin embargo, la mayoría demora la búsqueda de tratamiento durante un promedio de 8 años después del inicio de los síntomas. El trastorno bipolar a menudo se diagnostica erróneamente con otros trastornos psiquiátricos. No existe una asociación definitiva entre la raza, la etnia o el nivel socioeconómico (SES). [125] Los adultos con trastorno bipolar informan tener una calidad de vida más baja, incluso fuera de un episodio maníaco o depresivo. El trastorno bipolar puede generar tensión en el matrimonio y otras relaciones, tener un trabajo y el funcionamiento diario. El trastorno bipolar está asociado con tener tasas más altas de desempleo. La mayoría tiene problemas para mantener un trabajo, lo que genera problemas con el acceso a la atención médica, lo que lleva a un mayor deterioro de su salud mental debido a que no reciben tratamiento, como medicamentos y terapia. [126]
Anciano
El trastorno bipolar es poco común en pacientes mayores, con una prevalencia de vida medida del 1% en mayores de 60 años y una prevalencia de 12 meses del 0,1-0,5% en personas mayores de 65 años. A pesar de esto, está sobrerrepresentado en las admisiones psiquiátricas, representando el 4-8% de las admisiones de pacientes hospitalizados en unidades de psiquiatría para ancianos, y la incidencia de trastornos del estado de ánimo está aumentando en general con el envejecimiento de la población. Los episodios depresivos se presentan más comúnmente con alteración del sueño, fatiga, desesperanza sobre el futuro, pensamiento lento y mala concentración y memoria; los últimos tres síntomas se ven en lo que se conoce como pseudodemencia . Las características clínicas también difieren entre aquellos con trastorno bipolar de inicio tardío y aquellos que lo desarrollaron temprano en la vida; el primer grupo presenta episodios maníacos más leves, cambios cognitivos más prominentes y tiene antecedentes de peor funcionamiento psicosocial, mientras que el segundo presenta más comúnmente episodios afectivos mixtos, [127] y tiene una historia familiar más fuerte de enfermedad. [128] Las personas mayores con trastorno bipolar experimentan cambios cognitivos, en particular en las funciones ejecutivas, como el pensamiento abstracto y el cambio de conjuntos cognitivos, así como la concentración durante períodos prolongados y la toma de decisiones. [127]
Prevención
Los intentos de prevención del trastorno bipolar se han centrado en el estrés (como la adversidad infantil o familias altamente conflictivas) que, aunque no es un agente causal específico para el diagnóstico del trastorno bipolar, coloca a los individuos genéticamente y biológicamente vulnerables en riesgo de un curso más severo de la enfermedad. [129] Estudios longitudinales han indicado que las etapas maníacas en toda su extensión suelen estar precedidas por una variedad de características clínicas prodrómicas, lo que respalda la aparición de un estado de riesgo del trastorno cuando una intervención temprana podría prevenir su desarrollo posterior y/o mejorar su resultado. [130] [131]
Gestión
El objetivo del tratamiento es tratar los episodios agudos de forma segura con medicación y trabajar con el paciente en el mantenimiento a largo plazo para prevenir más episodios y optimizar la función utilizando una combinación de técnicas farmacológicas y psicoterapéuticas . [12] Puede ser necesaria la hospitalización, especialmente con los episodios maníacos presentes en el trastorno bipolar I. Esta puede ser voluntaria o (si la legislación local lo permite) involuntaria . Las estancias hospitalarias prolongadas son ahora menos comunes debido a la desinstitucionalización , aunque todavía pueden ocurrir. [132] Después de (o en lugar de) una admisión hospitalaria, los servicios de apoyo disponibles pueden incluir centros de acogida , visitas de miembros de un equipo de salud mental comunitario o un equipo de tratamiento comunitario asertivo , empleo con apoyo , grupos de apoyo dirigidos por pacientes y programas ambulatorios intensivos . A veces se los denomina programas de hospitalización parcial. [133] En comparación con la población general, las personas con trastorno bipolar tienen menos probabilidades de realizar ejercicio físico con frecuencia. El ejercicio puede tener beneficios físicos y mentales para las personas con trastorno bipolar, pero hay una falta de investigación. [134] [135] [136]
Psicosocial
La psicoterapia tiene como objetivo ayudar a una persona con trastorno bipolar a aceptar y comprender su diagnóstico, afrontar diversos tipos de estrés, mejorar sus relaciones interpersonales y reconocer los síntomas prodrómicos antes de que se produzca una recurrencia total. [9] La terapia cognitivo-conductual (TCC), la terapia centrada en la familia y la psicoeducación son las que tienen más pruebas de eficacia en lo que respecta a la prevención de recaídas, mientras que la terapia interpersonal y del ritmo social y la terapia cognitivo-conductual parecen ser las más eficaces en lo que respecta a los síntomas depresivos residuales. Sin embargo, la mayoría de los estudios se han basado únicamente en el trastorno bipolar I, y el tratamiento durante la fase aguda puede ser un desafío particular. [137] Algunos médicos enfatizan la necesidad de hablar con las personas que experimentan manía, para desarrollar una alianza terapéutica en apoyo de la recuperación . [138]
Medicamento

A menudo se recetan medicamentos para ayudar a mejorar los síntomas del trastorno bipolar. Los medicamentos aprobados para el tratamiento del trastorno bipolar incluyen estabilizadores del estado de ánimo, antipsicóticos y antidepresivos. A veces, también se puede sugerir una combinación de medicamentos. [12] La elección de los medicamentos puede variar según el tipo de episodio de trastorno bipolar o si la persona está experimentando depresión unipolar o bipolar. [12] [139] Otros factores a considerar al decidir sobre un enfoque de tratamiento adecuado incluyen si la persona tiene alguna comorbilidad, su respuesta a terapias anteriores, efectos adversos y el deseo de la persona de recibir tratamiento. [12]
Estabilizadores del estado de ánimo
El litio y los anticonvulsivos carbamazepina , lamotrigina y ácido valproico se clasifican como estabilizadores del estado de ánimo debido a su efecto sobre los estados de ánimo en el trastorno bipolar. [116] El litio tiene la mejor evidencia general y se considera un tratamiento eficaz para episodios maníacos agudos, previniendo recaídas y depresión bipolar. [140] [141] El litio reduce el riesgo de suicidio, autolesión y muerte en personas con trastorno bipolar. [142] El litio es el preferido para la estabilización del estado de ánimo a largo plazo. [65] El tratamiento con litio también se asocia con efectos adversos y se ha demostrado que erosiona la función renal y tiroidea durante períodos prolongados. [12] El valproato se ha convertido en un tratamiento comúnmente prescrito y trata eficazmente los episodios maníacos. [143] La carbamazepina es menos eficaz para prevenir las recaídas que el litio o el valproato. [144] [145] Lamotrigina tiene cierta eficacia en el tratamiento de la depresión, y este beneficio es mayor en la depresión más grave. [146] La lamotrigina puede tener una eficacia similar al litio para tratar el trastorno bipolar, sin embargo, hay evidencia que sugiere que la lamotrigina es menos eficaz para prevenir episodios maníacos recurrentes. [147] Se ha demostrado que el tratamiento con lamotrigina es más seguro en comparación con el tratamiento con litio, con menos efectos adversos. El valproato y la carbamazepina son teratogénicos y deben evitarse como tratamiento en mujeres en edad fértil, pero la interrupción de estos medicamentos durante el embarazo se asocia con un alto riesgo de recaída. [18] Se desconoce la eficacia del topiramato . [148] La carbamazepina trata eficazmente los episodios maníacos, con alguna evidencia de que tiene un mayor beneficio en el trastorno bipolar de ciclo rápido, o en aquellos con más síntomas psicóticos o más síntomas similares a los del trastorno esquizoafectivo .
Los estabilizadores del estado de ánimo se utilizan para el mantenimiento a largo plazo, pero no han demostrado la capacidad de tratar rápidamente la depresión bipolar aguda. [116]
Antipsicóticos
Los medicamentos antipsicóticos son eficaces para el tratamiento a corto plazo de los episodios maníacos bipolares y parecen ser superiores al litio y los anticonvulsivos para este propósito. [65] Los antipsicóticos atípicos también están indicados para la depresión bipolar refractaria al tratamiento con estabilizadores del estado de ánimo. [116] La olanzapina es eficaz para prevenir las recaídas, aunque la evidencia de apoyo es más débil que la evidencia para el litio. [149] Una revisión de 2006 encontró que el haloperidol era un tratamiento eficaz para la manía aguda, datos limitados no apoyaron ninguna diferencia en la eficacia general entre el haloperidol, la olanzapina o la risperidona , y que podría ser menos eficaz que el aripiprazol . [150]
Antidepresivos
No se recomienda el uso de antidepresivos solos en el tratamiento del trastorno bipolar y no proporcionan ningún beneficio sobre los estabilizadores del estado de ánimo. [12] [151] Los medicamentos antipsicóticos atípicos (p. ej., aripiprazol ) se prefieren a los antidepresivos para aumentar los efectos de los estabilizadores del estado de ánimo debido a la falta de eficacia de los antidepresivos en el trastorno bipolar. El tratamiento del trastorno bipolar con antidepresivos puede conllevar un riesgo de cambios afectivos donde una persona pasa de la depresión a las fases maníacas o hipomaníacas. [18] También puede haber un riesgo de acelerar el ciclo entre fases cuando se utilizan antidepresivos en el trastorno bipolar. El riesgo de cambios afectivos es mayor en la depresión bipolar I; los antidepresivos generalmente se evitan en el trastorno bipolar I o solo se utilizan con estabilizadores del estado de ánimo cuando se consideran necesarios. [18] : 63
Es muy controvertido si los antidepresivos modernos causan manía o aceleración del ciclo en el trastorno bipolar, así como si los antidepresivos proporcionan algún beneficio sobre los estabilizadores del estado de ánimo solos. [18] : 63 [152]
Enfoques de tratamiento combinados
Los antipsicóticos y los estabilizadores del estado de ánimo utilizados en conjunto son más rápidos y más eficaces para tratar la manía que cada clase de fármaco utilizado por separado. Algunos análisis indican que los antipsicóticos por sí solos también son más eficaces para tratar la manía aguda. [12] Un tratamiento de primera línea para la depresión en el trastorno bipolar es una combinación de olanzapina y fluoxetina. [139]
Otras drogas
Se utilizan ciclos cortos de benzodiazepinas además de otros medicamentos para lograr un efecto calmante hasta que la estabilización del estado de ánimo se haga efectiva. [153] La terapia electroconvulsiva (TEC) es una forma eficaz de tratamiento para los trastornos agudos del estado de ánimo en personas con trastorno bipolar, especialmente cuando se presentan características psicóticas o catatónicas . La TEC también se recomienda para su uso en mujeres embarazadas con trastorno bipolar. [12] No está claro si la ketamina (un anestésico disociativo general común utilizado en cirugía) es útil en el trastorno bipolar. [139] No se ha demostrado que la gabapentina y la pregabalina sean eficaces para tratar el trastorno bipolar. [154] [155] [156]
Niños
El tratamiento del trastorno bipolar en niños implica medicación y psicoterapia. [122] La literatura y la investigación sobre los efectos de la terapia psicosocial en los trastornos del espectro bipolar son escasas, lo que dificulta determinar la eficacia de varias terapias. [157] Los estabilizadores del estado de ánimo y los antipsicóticos atípicos se prescriben comúnmente. [122] Entre los primeros, el litio es el único compuesto aprobado por la FDA para niños. [120] El tratamiento psicológico combina normalmente educación sobre la enfermedad , terapia de grupo y terapia cognitiva conductual . [122] A menudo se necesita medicación a largo plazo. [122]
Resistencia al tratamiento
La aparición de una respuesta deficiente al tratamiento ha respaldado el concepto de resistencia al tratamiento en el trastorno bipolar. [158] [159] En 2020 se revisaron las directrices para la definición de dicha resistencia al tratamiento y las opciones basadas en evidencia para su manejo. [160]
Manejo de la obesidad
Una gran proporción (aproximadamente el 68%) de las personas que buscan tratamiento para el trastorno bipolar son obesas o tienen sobrepeso, y controlar la obesidad es importante para reducir el riesgo de otras afecciones de salud asociadas con la obesidad. [161] Los enfoques de manejo incluyen no farmacológicos, farmacológicos y quirúrgicos. Algunos ejemplos de enfoques no farmacológicos incluyen intervenciones dietéticas, ejercicio, terapias conductuales o enfoques combinados. Los enfoques farmacológicos incluyen medicamentos para bajar de peso o cambiar los medicamentos que ya se recetan. [162] Algunas personas con trastorno bipolar que tienen obesidad también pueden ser elegibles para la cirugía bariátrica. [161] La efectividad de estos diversos enfoques para mejorar o controlar la obesidad en personas con trastorno bipolar no está clara. [161]
Pronóstico
El trastorno bipolar , una enfermedad crónica con períodos de recuperación parcial o total entre episodios recurrentes de recaída, [40] [163] se considera un importante problema de salud en todo el mundo debido a las mayores tasas de discapacidad y mortalidad prematura. [163] También se asocia con problemas psiquiátricos y médicos coexistentes, mayores tasas de muerte por causas naturales (p. ej., enfermedad cardiovascular ) y altas tasas de diagnóstico insuficiente o erróneo inicial, lo que provoca un retraso en el tratamiento adecuado y contribuye a peores pronósticos. [4] [41] En comparación con la población general, las personas con trastorno bipolar también tienen tasas más altas de otras comorbilidades médicas graves, como diabetes mellitus , enfermedades respiratorias, VIH e infección por el virus de la hepatitis C. [164] Una vez realizado el diagnóstico, sigue siendo difícil lograr una remisión completa de todos los síntomas con los medicamentos psiquiátricos actualmente disponibles y los síntomas a menudo se vuelven progresivamente más graves con el tiempo. [96] [165]
El cumplimiento de la medicación es uno de los factores más importantes que pueden reducir la tasa y la gravedad de las recaídas y tener un impacto positivo en el pronóstico general. [166] Sin embargo, los tipos de medicamentos utilizados para tratar el trastorno bipolar suelen causar efectos secundarios [167] y más del 75 % de las personas con trastorno bipolar toman sus medicamentos de forma inconsistente por diversas razones. [166] De los diversos tipos de trastorno, el ciclado rápido (cuatro o más episodios en un año) se asocia con el peor pronóstico debido a mayores tasas de autolesión y suicidio. [40] Las personas diagnosticadas con trastorno bipolar que tienen antecedentes familiares de trastorno bipolar tienen un mayor riesgo de episodios maníacos/hipomaníacos más frecuentes. [168] El inicio temprano y las características psicóticas también se asocian con peores resultados, [169] [170] así como los subtipos que no responden al litio. [165]
El reconocimiento y la intervención temprana también mejoran el pronóstico, ya que los síntomas en las primeras etapas son menos graves y responden mejor al tratamiento. [165] La aparición después de la adolescencia está relacionada con mejores pronósticos para ambos sexos, y ser hombre es un factor protector contra niveles más altos de depresión. En el caso de las mujeres, un mejor funcionamiento social antes de desarrollar trastorno bipolar y ser madres son factores de protección frente a los intentos de suicidio. [168]
Marcha
En los trastornos del estado de ánimo se observan cambios en los procesos y capacidades cognitivas , siendo los del trastorno bipolar mayores que los del trastorno depresivo mayor. [171] Estos incluyen capacidades ejecutivas y de atención reducidas y memoria deteriorada . [172] Las personas con trastorno bipolar a menudo experimentan un declive en el funcionamiento cognitivo durante (o posiblemente antes) su primer episodio, después del cual un cierto grado de disfunción cognitiva generalmente se vuelve permanente, con un deterioro más grave durante las fases agudas y un deterioro moderado durante los períodos de remisión. Como resultado, dos tercios de las personas con TB continúan experimentando un deterioro del funcionamiento psicosocial entre episodios incluso cuando sus síntomas del estado de ánimo están en remisión completa. Se observa un patrón similar tanto en el TB-I como en el TB-II, pero las personas con TB-II experimentan un menor grado de deterioro. [167]
Cuando el trastorno bipolar se presenta en niños, afecta gravemente y de forma adversa a su desarrollo psicosocial. [123] Los niños y adolescentes con trastorno bipolar tienen tasas más altas de dificultades significativas con trastornos por consumo de sustancias, psicosis, dificultades académicas, problemas de conducta, dificultades sociales y problemas legales. [123] Los déficits cognitivos suelen aumentar a lo largo de la enfermedad. Los grados más altos de deterioro se correlacionan con el número de episodios maníacos y hospitalizaciones anteriores, y con la presencia de síntomas psicóticos. [173] La intervención temprana puede retrasar la progresión del deterioro cognitivo, mientras que el tratamiento en etapas posteriores puede ayudar a reducir la angustia y las consecuencias negativas relacionadas con la disfunción cognitiva. [165]
A pesar de los objetivos excesivamente ambiciosos que suelen formar parte de los episodios maníacos, los síntomas de la manía socavan la capacidad de alcanzar estos objetivos y a menudo interfieren en el funcionamiento social y ocupacional de un individuo. Un tercio de las personas con trastorno bipolar permanecen desempleadas durante un año después de una hospitalización por manía. [174] Los síntomas depresivos durante y entre episodios, que ocurren con mucha más frecuencia para la mayoría de las personas que los síntomas hipomaníacos o maníacos a lo largo de la enfermedad, se asocian con una menor recuperación funcional entre episodios, incluido el desempleo o el subempleo tanto para el trastorno bipolar I como para el trastorno bipolar II. [5] [175] Sin embargo, el curso de la enfermedad (duración, edad de inicio, número de hospitalizaciones y presencia o no de ciclos rápidos) y el rendimiento cognitivo son los mejores predictores de los resultados laborales en personas con trastorno bipolar, seguidos de los síntomas de depresión y los años de educación. [175]
Recuperación y recurrencia
Un estudio naturalista realizado en 2003 por Tohen y colaboradores a partir de la primera admisión por manía o episodio mixto (que representa los casos hospitalizados y, por lo tanto, los más graves) encontró que el 50% logró la recuperación sindrómica (ya no cumplía los criterios para el diagnóstico) en seis semanas y el 98% en dos años. En dos años, el 72% logró la recuperación sintomática (ningún síntoma en absoluto) y el 43% logró la recuperación funcional (recuperación del estatus ocupacional y residencial previo). Sin embargo, el 40% experimentó un nuevo episodio de manía o depresión dentro de los 2 años de la recuperación sindrómica, y el 19% cambió de fase sin recuperación. [176]
Las personas con trastorno bipolar pueden identificar de forma fiable los síntomas que preceden a una recaída ( prodrómicos ), especialmente los relacionados con la manía. [177] Se han hecho intentos de enseñar a los pacientes estrategias de afrontamiento cuando notan dichos síntomas, con resultados alentadores. [178]
Suicidio
El trastorno bipolar puede causar ideación suicida que conduce a intentos de suicidio. Las personas cuyo trastorno bipolar comienza con un episodio depresivo o afectivo mixto parecen tener un pronóstico peor y un mayor riesgo de suicidio. [99] Una de cada dos personas con trastorno bipolar intenta suicidarse al menos una vez durante su vida y muchos intentos se completan con éxito. [54] La tasa media anual de suicidio es del 0,4% al 1,4%, que es de 30 a 60 veces mayor que la de la población general. [16] El número de muertes por suicidio en el trastorno bipolar es entre 18 y 25 veces mayor de lo que se esperaría en personas de edad similar sin trastorno bipolar. [179] El riesgo de suicidio a lo largo de la vida es mucho mayor en las personas con trastorno bipolar, con un estimado del 34% de las personas que intentan suicidarse y del 15 al 20% que mueren por suicidio. [16]
Los factores de riesgo de intentos de suicidio y muerte por suicidio en personas con trastorno bipolar incluyen edad avanzada, intentos de suicidio previos, un episodio índice depresivo o mixto (primer episodio), un episodio índice maníaco con síntomas psicóticos, desesperanza o agitación psicomotora presente durante los episodios, trastorno de ansiedad coexistente, un familiar de primer grado con un trastorno del estado de ánimo o suicidio, conflictos interpersonales, problemas laborales, duelo o aislamiento social. [18]
Epidemiología
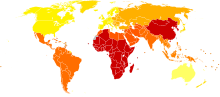
El trastorno bipolar es la sexta causa principal de discapacidad en todo el mundo y tiene una prevalencia de por vida de alrededor del 1 al 3% en la población general. [6] [180] [181] Sin embargo, un nuevo análisis de los datos de la encuesta del Área de Captación Epidemiológica Nacional en los Estados Unidos sugirió que el 0,8% de la población experimenta un episodio maníaco al menos una vez (el umbral de diagnóstico para el trastorno bipolar I ) y un 0,5% adicional tiene un episodio hipomaníaco (el umbral de diagnóstico para el trastorno bipolar II o ciclotimia). Incluyendo los criterios de diagnóstico subumbral, como uno o dos síntomas en un corto período de tiempo, un 5,1% adicional de la población, sumando un total de 6,4%, fueron clasificados como que tenían un trastorno del espectro bipolar. [182] Un análisis más reciente de los datos de una segunda Encuesta Nacional de Comorbilidad de EE. UU. encontró que el 1% cumplió con los criterios de prevalencia de por vida para el trastorno bipolar I, el 1,1% para el trastorno bipolar II y el 2,4% para los síntomas subumbral. [183] Las estimaciones sobre la cantidad de niños y adultos jóvenes que padecen trastorno bipolar varían. [123] Estas estimaciones oscilan entre el 0,6 y el 15%, según los diferentes entornos, métodos y lugares de derivación, lo que genera sospechas de sobrediagnóstico. [123] Un metaanálisis del trastorno bipolar en jóvenes de todo el mundo estimó que aproximadamente el 1,8% de las personas entre siete y 21 años padecen trastorno bipolar. [123] De manera similar a lo que ocurre en los adultos, se cree que el trastorno bipolar en niños y adolescentes ocurre con una frecuencia similar en niños y niñas. [123]
Existen limitaciones conceptuales y metodológicas y variaciones en los hallazgos. Los estudios de prevalencia del trastorno bipolar suelen ser realizados por entrevistadores legos que siguen esquemas de entrevistas totalmente estructurados/fijos; las respuestas a ítems individuales de dichas entrevistas pueden tener una validez limitada. Además, los diagnósticos (y por lo tanto las estimaciones de prevalencia) varían dependiendo de si se utiliza un enfoque categórico o espectral . Esta consideración ha generado inquietudes sobre la posibilidad de infradiagnóstico y sobrediagnóstico. [184]
La incidencia del trastorno bipolar es similar en hombres y mujeres [185] , así como en diferentes culturas y grupos étnicos. [186] Un estudio de 2000 de la Organización Mundial de la Salud encontró que la prevalencia e incidencia del trastorno bipolar son muy similares en todo el mundo. La prevalencia estandarizada por edad por 100.000 varió de 421,0 en el sur de Asia a 481,7 en África y Europa para los hombres y de 450,3 en África y Europa a 491,6 en Oceanía para las mujeres. Sin embargo, la gravedad puede diferir ampliamente en todo el mundo. Las tasas de años de vida ajustados por discapacidad, por ejemplo, parecen ser más altas en los países en desarrollo, donde la cobertura médica puede ser más pobre y los medicamentos menos disponibles. [187] Dentro de los Estados Unidos, los estadounidenses de origen asiático tienen tasas significativamente más bajas que sus contrapartes afroamericanas y euroamericanas . [188] En 2017, el Estudio de la Carga Mundial de Enfermedades estimó que hubo 4,5 millones de casos nuevos y un total de 45,5 millones de casos a nivel mundial. [189]
Historia

A principios del siglo XIX, la lipemanía del psiquiatra francés Jean-Étienne Dominique Esquirol , una de sus monomanías afectivas , fue la primera elaboración de lo que se convertiría en la depresión moderna. [190] La base de la conceptualización actual de la enfermedad bipolar se remonta a la década de 1850. En 1850, Jean-Pierre Falret describió la "locura circular" ( la folie circulaire , pronunciación francesa: [la fɔli siʁ.ky.lɛʁ] ); la conferencia se resumió en 1851 en la Gazette des hôpitaux ("Gaceta del hospital"). [2] Tres años más tarde, en 1854, Jules-Gabriel-François Baillarger (1809-1890) describió a la Academia Nacional de Medicina imperial francesa una enfermedad mental bifásica que causaba oscilaciones recurrentes entre manía y melancolía, a la que denominó la folie à double forme ( pronunciación francesa: [la fɔli a dubl fɔʀm] , "locura en doble forma"). [2] [191] El artículo original de Baillarger, " De la folie à double forme ", apareció en la revista médica Annales médico-psychologiques ( Anales médico-psicológicos ) en 1854. [2]
Estos conceptos fueron desarrollados por el psiquiatra alemán Emil Kraepelin (1856-1926), quien, utilizando el concepto de ciclotimia de Kahlbaum , [192] categorizó y estudió el curso natural de los pacientes bipolares no tratados. Acuñó el término psicosis maníaco-depresiva , después de notar que los períodos de enfermedad aguda, maníaca o depresiva, generalmente estaban puntuados por intervalos relativamente libres de síntomas en los que el paciente podía funcionar normalmente. [193]
El término " reacción maníaco-depresiva " apareció en la primera versión del DSM en 1952, influenciado por el legado de Adolf Meyer . [194] La subclasificación en trastornos depresivos "unipolares" y trastornos bipolares tiene su origen en el concepto de Karl Kleist -desde 1911- de trastornos afectivos unipolares y bipolares, que fue utilizado por Karl Leonhard en 1957 para diferenciar entre trastorno unipolar y bipolar en la depresión. [195] Estos subtipos han sido considerados como condiciones separadas desde la publicación del DSM-III. Los subtipos bipolar II y de ciclo rápido han sido incluidos desde el DSM-IV, basándose en el trabajo de la década de 1970 de David Dunner , Elliot Gershon , Frederick Goodwin , Ronald Fieve y Joseph Fleiss . [196] [197] [198]
Sociedad y cultura

Costo
En 2015, Estados Unidos gastó aproximadamente 202 100 millones de dólares en personas diagnosticadas con trastorno bipolar I (excluyendo otros subtipos de trastorno bipolar y personas no diagnosticadas). [164] Un análisis estimó que el Reino Unido gastó aproximadamente 5200 millones de libras en el trastorno en 2007. [200] [201] Además de los costos económicos, el trastorno bipolar es una de las principales causas de discapacidad y pérdida de productividad en todo el mundo. [20] Las personas con trastorno bipolar generalmente tienen más discapacidades, un nivel de funcionamiento más bajo, una duración más prolongada de la enfermedad y mayores tasas de ausentismo laboral y una menor productividad en comparación con las personas que padecen otros trastornos de salud mental. [202] La disminución de la productividad observada en quienes cuidan a personas con trastorno bipolar también contribuye significativamente a estos costos. [203]
Defensa
Existen problemas generalizados con el estigma social , los estereotipos y los prejuicios contra las personas con un diagnóstico de trastorno bipolar. [204] En 2000, la actriz Carrie Fisher hizo público su diagnóstico de trastorno bipolar. [205] [206] Se convirtió en una de las defensoras más reconocidas de las personas con trastorno bipolar ante el ojo público y abogó ferozmente por eliminar el estigma que rodea a las enfermedades mentales, incluido el trastorno bipolar. [207] Stephen Fried , que ha escrito extensamente sobre el tema, señaló que Fisher ayudó a llamar la atención sobre la cronicidad del trastorno, la naturaleza recidivante y que las recaídas del trastorno bipolar no indican una falta de disciplina o deficiencias morales. [207] Desde que fue diagnosticado a los 37 años, el actor Stephen Fry ha presionado para crear conciencia sobre la condición, con su documental de 2006 Stephen Fry: The Secret Life of the Manic Depression . [208] [209] En un esfuerzo por aliviar el estigma social asociado con el trastorno bipolar, el director de orquesta Ronald Braunstein cofundó la Orquesta ME/2 con su esposa Caroline Whiddon en 2011. Braunstein fue diagnosticado con trastorno bipolar en 1985 y sus conciertos con la Orquesta ME/2 fueron concebidos para crear un ambiente de actuación acogedor para sus colegas musicales, al mismo tiempo que aumentaba la conciencia pública sobre las enfermedades mentales. [210] [211]
Casos notables
Numerosos autores han escrito sobre el trastorno bipolar y muchas personas exitosas han discutido abiertamente su experiencia con él. Kay Redfield Jamison , psicóloga clínica y profesora de psiquiatría en la Facultad de Medicina de la Universidad Johns Hopkins , describió su propio trastorno bipolar en sus memorias An Unquiet Mind (1995). [212] Es probable que Grigory Potemkin , estadista ruso y supuesto esposo de Catalina la Grande , sufriera algún tipo de trastorno bipolar. [213] Varias celebridades también han compartido públicamente que tienen trastorno bipolar; además de Carrie Fisher y Stephen Fry, estos incluyen a Catherine Zeta-Jones , Mariah Carey , Kanye West , [214] Jane Pauley , Demi Lovato , [207] Selena Gomez , [215] y Russell Brand . [216]
Representaciones en los medios
Varias obras dramáticas han retratado personajes con rasgos sugerentes del diagnóstico que han sido tema de discusión tanto por parte de psiquiatras como de expertos en cine.
En Mr. Jones (1993), ( Richard Gere ) pasa de un episodio maníaco a una fase depresiva y viceversa, pasando un tiempo en un hospital psiquiátrico y mostrando muchas de las características del síndrome. [217] En The Mosquito Coast (1986), Allie Fox ( Harrison Ford ) muestra algunas características que incluyen imprudencia, grandiosidad, mayor actividad dirigida a objetivos y labilidad del estado de ánimo, así como algo de paranoia . [218] Los psiquiatras han sugerido que Willy Loman , el personaje principal de la obra clásica de Arthur Miller Muerte de un viajante , tiene trastorno bipolar. [219]
El drama de 2009 90210 presentó a un personaje, Silver, a quien se le diagnosticó trastorno bipolar. [220] Stacey Slater , un personaje de la telenovela de la BBC EastEnders , ha sido diagnosticada con el trastorno. La historia se desarrolló como parte de la campaña Headroom de la BBC. [221] La telenovela de Channel 4 Brookside había presentado anteriormente una historia sobre el trastorno bipolar cuando al personaje Jimmy Corkhill se le diagnosticó la afección. [222] La protagonista del drama de suspenso político de 2011 de Showtime, Homeland, Carrie Mathison , tiene trastorno bipolar, que ha mantenido en secreto desde sus días escolares. [223] El drama médico de ABC de 2014, Black Box , presentó a un neurocientífico de renombre mundial con trastorno bipolar. [224] En la serie de televisión Dave , el personaje principal homónimo, interpretado por Lil Dicky como una versión ficticia de sí mismo, es un aspirante a rapero. El hombre de propaganda de la vida real de Lil Dicky, GaTa, también se interpreta a sí mismo. En un episodio, después de dejar de tomar su medicación y tener un episodio, GaTa confiesa entre lágrimas que tiene trastorno bipolar. GaTa tiene trastorno bipolar en la vida real, pero, al igual que su personaje en la serie, puede controlarlo con medicación. [225]
Creatividad
Se ha sugerido un vínculo entre la enfermedad mental y el éxito profesional o la creatividad, incluso en relatos de Sócrates , Séneca el Joven y Cesare Lombroso . A pesar de la prominencia en la cultura popular, el vínculo entre la creatividad y el trastorno bipolar no se ha estudiado rigurosamente. Esta área de estudio también es probable que esté afectada por el sesgo de confirmación . Algunas evidencias sugieren que algún componente hereditario del trastorno bipolar se superpone con componentes hereditarios de la creatividad. Los probandos de personas con trastorno bipolar tienen más probabilidades de tener éxito profesional, así como de demostrar rasgos temperamentales similares al trastorno bipolar. Además, aunque los estudios sobre la frecuencia del trastorno bipolar en muestras de población creativa han sido contradictorios, el trastorno bipolar en toda regla en muestras creativas es poco común. [226]
Investigación
Las direcciones de investigación para el trastorno bipolar en niños incluyen optimizar los tratamientos, aumentar el conocimiento de la base genética y neurobiológica del trastorno pediátrico y mejorar los criterios de diagnóstico. [122] Algunas investigaciones sobre el tratamiento sugieren que las intervenciones psicosociales que involucran a la familia, la psicoeducación y el desarrollo de habilidades (a través de terapias como la TCC , la TCD y la IPSRT ) pueden resultar beneficiosas además de la farmacoterapia. [157]
Véase también
- Lista de personas con trastorno bipolar
- Esquema del trastorno bipolar
- Trastorno bipolar I
- Trastorno bipolar II
- Trastorno bipolar no especificado
- Ciclotimia
- Investigación sobre trastornos bipolares
- Trastorno límite de la personalidad
- Trastorno depresivo mayor
- Desregulación emocional
- Estado de ánimo (psicología)
- Cambios de humor
- Sociedad Internacional de Trastornos Bipolares
Notas explicativas
- ^ La catatonia es un síndrome que se caracteriza por una profunda falta de respuesta o estupor con movimientos anormales en una persona que por lo demás está despierta. [15]
Citas
- ^ Gautam S, Jain A, Gautam M, Gautam A, Jagawat T (enero de 2019). "Pautas de práctica clínica para el trastorno afectivo bipolar (BPAD) en niños y adolescentes". Indian Journal of Psychiatry . 61 (Supl. 2): 294–305. doi : 10.4103/psychiatry.IndianJPsychiatry_570_18 . ISSN 0019-5545. PMC 6345130 . PMID 30745704.
- ^ abcde Edward Shorter (2005). Diccionario histórico de psiquiatría. Nueva York: Oxford University Press. págs. 165-166. ISBN 978-0-19-517668-1.
- ^ Coyle N, Paice JA (2015). Oxford Textbook of Palliative Nursing (Libro de texto de enfermería paliativa de Oxford ). Oxford University Press, Incorporated. pág. 623. ISBN 978-0-19-933234-2.
- ^ abcdefghijklmnopqrstu vwx Anderson IM, Haddad PM, Scott J (27 de diciembre de 2012). "Trastorno bipolar". BMJ (Clinical Research Ed.) . 345 : e8508. doi :10.1136/bmj.e8508. PMID 23271744. S2CID 22156246.
- ^ abcdefghijklmn Asociación Estadounidense de Psiquiatría (2013). Manual diagnóstico y estadístico de los trastornos mentales (quinta edición). Arlington: American Psychiatric Publishing. págs. 123-154. ISBN 978-0-89042-555-8.
- ^ abc Schmitt A, Malchow B, Hasan A, Falkai P (febrero de 2014). "El impacto de los factores ambientales en los trastornos psiquiátricos graves". Frontiers in Neuroscience . 8 (19): 19. doi : 10.3389/fnins.2014.00019 . PMC 3920481 . PMID 24574956.
- ^ Goodwin GM (2012). "Trastorno bipolar". Medicina . 40 (11): 596–598. doi :10.1016/j.mpmed.2012.08.011.
- ^ Charney A, Sklar P (2018). "Genética de la esquizofrenia y el trastorno bipolar". En Charney D, Nestler E, Sklar P, Buxbaum J (eds.). Charney & Nestler's Neurobiology of Mental Illness (5.ª ed.). Nueva York: Oxford University Press. pág. 162. ISBN 978-0-19-068142-5.
- ^ abcd Bobo WV (octubre de 2017). "El diagnóstico y el tratamiento de los trastornos bipolares I y II: actualización de la práctica clínica". Mayo Clinic Proceedings (revisión). 92 (10): 1532–1551. doi : 10.1016/j.mayocp.2017.06.022 . PMID 28888714.
- ^ ab Van Meter AR, Youngstrom EA, Findling RL (junio de 2012). "Trastorno ciclotímico: una revisión crítica". Clinical Psychology Review . 32 (4): 229–243. doi :10.1016/j.cpr.2012.02.001. PMID 22459786.
- ^ NIMH (abril de 2016). «Trastorno bipolar». Institutos Nacionales de Salud. Archivado desde el original el 27 de julio de 2016. Consultado el 13 de agosto de 2016 .
- ^ abcdefghijklmn Grande I, Berk M, Birmaher B, Vieta E (abril de 2016). "Trastorno bipolar". Lanceta . 387 (10027): 1561-1572. doi :10.1016/S0140-6736(15)00241-X. PMID 26388529. S2CID 205976059.
- ^ Goodwin GM, Haddad PM, Ferrier IN, Aronson JK, Barnes T, Cipriani A, Coghill DR, Fazel S, Geddes JR, Grunze H, Holmes EA, Howes O, Hudson S, Hunt N, Jones I, Macmillan IC, McAllister-Williams H, Miklowitz DR, Morriss R, Munafò M, Paton C, Saharkian BJ, Saunders K, Sinclair J, Taylor D, Vieta E, Young AH (junio de 2016). "Pautas basadas en evidencia para el tratamiento del trastorno bipolar: recomendaciones revisadas de la tercera edición de la Asociación Británica de Psicofarmacología". Revista de Psicofarmacología . 30 (6): 495–553. doi :10.1177/0269881116636545. PMC 4922419 . PMID 26979387.
Actualmente, la medicación sigue siendo la clave para una práctica exitosa para la mayoría de los pacientes a largo plazo. ... En la actualidad, la estrategia preferida es el tratamiento continuo en lugar del intermitente con medicamentos orales para prevenir nuevos episodios de mal humor.
- ^ Cheniaux E, Nardi AE (octubre de 2019). "Evaluación de la eficacia y seguridad de los antidepresivos en pacientes con trastorno bipolar". Opinión de expertos sobre seguridad de los medicamentos . 18 (10): 893–913. doi :10.1080/14740338.2019.1651291. PMID 31364895. S2CID 198997808.
- ^ Asociación Estadounidense de Psiquiatría (2013). Manual diagnóstico y estadístico de los trastornos mentales (quinta edición). Arlington, VA: American Psychiatric Publishing. pp. 119–121. ISBN 978-0-89042-555-8.
- ^ abc Nierenberg AA, Agustini B, Köhler-Forsberg O, Cusin C, Katz D, Sylvia LG, Peters A, Berk M (10 de octubre de 2023). "Diagnóstico y tratamiento del trastorno bipolar: una revisión". JAMA . 330 (14): 1370–1380. doi :10.1001/jama.2023.18588. PMID 37815563. S2CID 263801832.
- ^ Diflorio A, Jones I (2010). "¿Es importante el sexo? Diferencias de género en el trastorno bipolar". Revista Internacional de Psiquiatría . 22 (5): 437–452. doi :10.3109/09540261.2010.514601. PMID 21047158. S2CID 45781872.
- ^ abcdefghij Carvalho AF, Firth J, Vieta E (julio de 2020). "Trastorno bipolar". N. inglés. J. Med . 383 (1): 58–66. doi :10.1056/NEJMra1906193. PMID 32609982. S2CID 220309576.
- ^ Chen M, Fitzgerald HM, Madera JJ, Tohen M (mayo de 2019). "Evaluación de resultados funcionales en el trastorno bipolar: una revisión sistemática de la literatura". Trastornos bipolares . 21 (3): 194–214. doi :10.1111/bdi.12775. PMC 6593429 . PMID 30887632.
- ^ ab Ferrari AJ, Stockings E, Khoo JP, Erskine HE, Degenhardt L, Vos T, Whiteford HA (agosto de 2016). "La prevalencia y la carga del trastorno bipolar: hallazgos del Estudio de la carga mundial de enfermedad 2013". Trastornos bipolares (revisión). 18 (5): 440–450. doi :10.1111/bdi.12423. hdl : 11343/291577 . PMID: 27566286. S2CID : 46097223.
- ^ Christie KA, Burke JD, Regier DA, Rae DS, Boyd JH, Locke BZ (1988). "Evidencia epidemiológica de aparición temprana de trastornos mentales y mayor riesgo de abuso de drogas en adultos jóvenes". The American Journal of Psychiatry . 145 (8): 971–975. doi :10.1176/ajp.145.8.971. PMID 3394882.
- ^ Goodwin y Jamison 2007, pág. 1945.
- ^ abcdefghij Chen CH, Suckling J, Lennox BR, Ooi C, Bullmore ET (febrero de 2011). "Un metaanálisis cuantitativo de estudios de fMRI en el trastorno bipolar". Trastornos bipolares . 13 (1): 1–15. doi :10.1111/j.1399-5618.2011.00893.x. PMID 21320248.
- ^ ab Reus V (2022). "Capítulo 452: Trastornos psiquiátricos". Principios de medicina interna de Harrison (21.ª ed.). Nueva York: McGraw Hill. ISBN 978-1-264-26850-4.
- ^ ab Akiskal H (2017). "13.4 Trastornos del estado de ánimo: características clínicas". En Sadock B, Sadock V, Ruiz P (eds.). Kaplan and Sadock's Comprehensive Textbook of Psychiatry (10.ª ed.). Nueva York: Wolters Kluwer.[ Falta ISBN ]
- ^ abc Salvadore G, Quiroz JA, Machado-Vieira R, Henter ID, Manji HK, Zarate CA (noviembre de 2010). "La neurobiología del proceso de cambio en el trastorno bipolar: una revisión". The Journal of Clinical Psychiatry . 71 (11): 1488–1501. doi :10.4088/JCP.09r05259gre. PMC 3000635 . PMID 20492846.
- ^ abcdefgh Barnett JH, Smoller JW (noviembre de 2009). "La genética del trastorno bipolar". Neurociencia . 164 (1): 331–343. doi :10.1016/j.neuroscience.2009.03.080. PMC 3637882 . PMID 19358880.
- ^ ab Tarr GP, Glue P, Herbison P (noviembre de 2011). "Eficacia comparativa y aceptabilidad de la monoterapia con estabilizadores del estado de ánimo y antipsicóticos de segunda generación para la manía aguda: una revisión sistemática y un metanálisis". J Affect Disord . 134 (1–3): 14–19. doi :10.1016/j.jad.2010.11.009. PMID 21145595.
- ^ abcdefg Beentjes TA, Goossens PJ, Poslawsky IE (octubre de 2012). "Carga del cuidador en hipomanía y manía bipolar: una revisión sistemática". Perspectiva de atención psiquiátrica . 48 (4): 187–197. doi : 10.1111/j.1744-6163.2012.00328.x . PMID 23005586.
- ^ Titmarsh S (mayo-junio de 2013). "Características y duración de la manía: implicaciones para el tratamiento de continuación". Progreso en neurología y psiquiatría . 17 (3): 26–27. doi : 10.1002/pnp.283 . S2CID 144883133.
- ^ Knowles R, McCarthy-Jones S, Rowse G (junio de 2011). "Delirios de grandeza: una revisión e integración teórica de las perspectivas cognitivas y afectivas". Clin Psychol Rev . 31 (4): 684–696. doi :10.1016/j.cpr.2011.02.009. PMID 21482326.
- ^ Baethge C, Baldessarini RJ, Freudenthal K, Streeruwitz A, Bauer M, Bschor T (abril de 2005). "Alucinaciones en el trastorno bipolar: características y comparación con la depresión unipolar y la esquizofrenia". Trastornos bipolares . 7 (2): 136–145. doi :10.1111/j.1399-5618.2004.00175.x. ISSN 1398-5647. PMID 15762854.
- ^ Furukawa TA (2010). "Evaluación del estado de ánimo: guías para médicos". Revista de investigación psicosomática . 68 (6): 581–589. doi :10.1016/j.jpsychores.2009.05.003. PMID 20488276.
- ^ McKenna BS, Eyler LT (noviembre de 2012). "Superposición de sistemas prefrontales implicados en el procesamiento cognitivo y emocional en el trastorno bipolar eutímico y después de la privación del sueño: una revisión de estudios de neuroimagen funcional". Clin Psychol Rev . 32 (7): 650–663. doi :10.1016/j.cpr.2012.07.003. PMC 3922056 . PMID 22926687.
- ^ ab Post RM, Kalivas P (marzo de 2013). "Trastorno bipolar y abuso de sustancias: implicaciones patológicas y terapéuticas de su comorbilidad y sensibilización cruzada". Br J Psychiatry . 202 (3): 172–176. doi :10.1192/bjp.bp.112.116855. PMC 4340700 . PMID 23457180.
- ^ abc Bowins B (2007). "Terapias de control cognitivo regulador". Am J Psychother . 67 (3): 215–236. doi : 10.1176/appi.psychotherapy.2013.67.3.215 . PMID 24236353.
- ^ Srivastava S, Ketter TA (diciembre de 2010). "El vínculo entre los trastornos bipolares y la creatividad: evidencia de estudios de personalidad y temperamento". Current Psychiatry Reports . 12 (6): 522–530. doi :10.1007/s11920-010-0159-x. PMID 20936438. S2CID 1880847.
- ^ "Trastorno bipolar: publicación del NIH n.º 95-3679". Institutos Nacionales de Salud de Estados Unidos. Septiembre de 1995. Archivado desde el original el 29 de abril de 2008.
- ^ "Síntomas y signos del trastorno bipolar II". Web MD Archivado desde el original el 9 de diciembre de 2010 . Consultado el 6 de diciembre de 2010 .
- ^ abcde Muneer A (junio de 2013). "Tratamiento de la fase depresiva del trastorno afectivo bipolar: una revisión". JPMA. Revista de la Asociación Médica de Pakistán (Revisión). 63 (6): 763–769. PMID 23901682.
- ^ ab Bowden CL (enero de 2001). "Estrategias para reducir el diagnóstico erróneo de la depresión bipolar". Psychiatr Serv . 52 (1): 51–55. doi :10.1176/appi.ps.52.1.51. PMID 11141528.
- ^ Muzina DJ, Kemp DE, McIntyre RS (octubre-diciembre de 2007). "Diferenciación entre los trastornos bipolares y los trastornos depresivos mayores: implicaciones para el tratamiento". Ann Clin Psychiatry . 19 (4): 305–312. doi :10.1080/10401230701653591. PMID 18058287.
- ^ abcde Swann AC, Lafer B, Perugi G, Frye MA, Bauer M, Bahk WM, Scott J, Ha K, Suppes T (enero de 2013). "Estados bipolares mixtos: informe de un grupo de trabajo de la sociedad internacional para trastornos bipolares sobre la estructura de los síntomas, el curso de la enfermedad y el diagnóstico". Am J Psychiatry . 170 (1): 31–42. doi :10.1176/appi.ajp.2012.12030301. PMID 23223893.
- ^ de Francisco Carvalho L, Sette CP, Ferrari BL (2018). "Relación entre el uso problemático de teléfonos inteligentes y rasgos patológicos de personalidad: revisión sistemática y metaanálisis". Ciberpsicología: Revista de investigación psicosocial en el ciberespacio . 12 (3). Universidad de Masaryk: 5. doi :10.5817/CP2018-3-5.
- ^ Li Y, Li G, Liu L, Wu H (2020). "Correlaciones entre la adicción al teléfono móvil y la ansiedad, la depresión, la impulsividad y la mala calidad del sueño entre estudiantes universitarios: una revisión sistemática y un metanálisis". Revista de adicciones conductuales . 9 (3). Academia Kiadó: 551–571. doi :10.1556/2006.2020.00057. PMC 8943681 . PMID 32903205.
- ^ Pan X, Wang R (2021). "¿El uso problemático de Internet es un factor de riesgo para el trastorno bipolar? Evidencia del metaanálisis". 2021 2nd International Conference on Big Data and Informatization Education (ICBDIE) . Vol. 2021. Instituto de Ingenieros Eléctricos y Electrónicos. págs. 540–544. doi :10.1109/ICBDIE52740.2021.00129. ISBN . 978-1-6654-3870-4.
- ^ Augner C, Vlasak T, Barth A (2023). "La relación entre el uso problemático de Internet y el déficit de atención, la hiperactividad y la impulsividad: un metaanálisis". Revista de investigación psiquiátrica . 168 . Elsevier: 1–12. doi :10.1016/j.jpsychires.2023.10.032. PMID 37866293. S2CID 264190691.
- ^ Cassidy F, Ahearn EP, Carroll BJ (agosto de 2001). "Abuso de sustancias en el trastorno bipolar". Trastornos bipolares . 3 (4): 181–188. doi :10.1034/j.1399-5618.2001.30403.x. PMID 11552957.
- ^ Messer T, Lammers G, Müller-Siecheneder F, Schmidt RF, Latifi S (julio de 2017). "Abuso de sustancias en pacientes con trastorno bipolar: una revisión sistemática y un metanálisis". Psychiatry Research . 253 : 338–350. doi :10.1016/j.psychres.2017.02.067. PMID 28419959. S2CID 24177245.
- ^ ab Nierenberg AA, Kansky C, Brennan BP, Shelton RC, Perlis R, Iosifescu DV (enero de 2013). "Moduladores mitocondriales para el trastorno bipolar: un paradigma informado fisiopatológicamente para el desarrollo de nuevos fármacos". Aust NZJ Psychiatry . 47 (1): 26–42. doi :10.1177/0004867412449303. PMID 22711881. S2CID 22983555.
- ^ abcd Edvardsen J, Torgersen S, Røysamb E, Lygren S, Skre I, Onstad S, Oien PA (2008). "Heredabilidad de los trastornos del espectro bipolar. ¿Unidad o heterogeneidad?". Revista de trastornos afectivos . 106 (3): 229–240. doi :10.1016/j.jad.2007.07.001. PMID 17692389.
- ^ Kieseppä T, Partonen T, Haukka J, Kaprio J, Lönnqvist J (2004). "Alta concordancia del trastorno bipolar I en una muestra nacional de gemelos". Revista Estadounidense de Psiquiatría . 161 (10): 1814–1821. doi : 10.1176/appi.ajp.161.10.1814. PMID 15465978.
- ^ McGuffin P, Rijsdijk F, Andrew M, Sham P, Katz R, Cardno A (2003). "La heredabilidad del trastorno afectivo bipolar y la relación genética con la depresión unipolar". Archivos de psiquiatría general . 60 (5): 497–502. doi : 10.1001/archpsyc.60.5.497 . PMID 12742871.
- ^ abcd Kerner B (febrero de 2014). "Genética del trastorno bipolar". Appl Clin Genet . 7 : 33–42. doi : 10.2147/tacg.s39297 . PMC 3966627 . PMID 24683306.
- ^ Reich T, Clayton PJ , Winokur G (abril de 1969). "Estudios de historia familiar: V. La genética de la manía". The American Journal of Psychiatry . 125 (10): 1358–1369. doi :10.1176/ajp.125.10.1358. PMID 5304735. S2CID 33268.
- ^ Segurado R, Detera-Wadleigh SD, Levinson DF, Lewis CM, Gill M, Nurnberger JI, et al. (2003). "Metaanálisis de la exploración genómica de la esquizofrenia y el trastorno bipolar, parte III: trastorno bipolar". The American Journal of Human Genetics . 73 (1): 49–62. doi :10.1086/376547. PMC 1180589 . PMID 12802785.
- ^ abc Craddock N, Sklar P (mayo de 2013). "Genética del trastorno bipolar". Lancet . 381 (9878): 1654–1662. doi :10.1016/S0140-6736(13)60855-7. PMID 23663951. S2CID 9502929.
- ^ Seifuddin F, Mahon PB, Judy J, Pirooznia M, Jancic D, Taylor J, Goes FS, Potash JB, Zandi PP (julio de 2012). "Metaanálisis de estudios de asociación genética en el trastorno bipolar". American Journal of Medical Genetics. Parte B, Genética neuropsiquiátrica . 159B (5): 508–518. doi :10.1002/ajmg.b.32057. PMC 3582382. PMID 22573399 .
- ^ Gao J, Jia M, Qiao D, Qiu H, Sokolove J, Zhang J, Pan Z (marzo de 2016). "Polimorfismos del gen TPH2 y trastorno bipolar: un metaanálisis". American Journal of Medical Genetics. Parte B, Genética neuropsiquiátrica . 171B (2): 145–152. doi : 10.1002/ajmg.b.32381 . PMID 26365518. S2CID 9467242.
- ^ Torkamani A, Topol EJ, Schork NJ (noviembre de 2008). "Análisis de las vías de siete enfermedades comunes evaluadas mediante asociación a nivel de todo el genoma". Genomics . 92 (5): 265–272. doi :10.1016/j.ygeno.2008.07.011. PMC 2602835 . PMID 18722519.
- ^ Pedroso I, Lourdusamy A, Rietschel M, Nöthen MM, Cichon S, McGuffin P, Al-Chalabi A, Barnes MR, Breen G (agosto de 2012). "Las variantes genéticas comunes y los cambios en la expresión génica asociados con el trastorno bipolar están sobrerrepresentados en los genes de la vía de señalización cerebral". Psiquiatría biológica . 72 (4): 311–317. doi :10.1016/j.biopsych.2011.12.031. PMID 22502986. S2CID 30065607.
- ^ Nurnberger JI, Koller DL, Jung J, Edenberg HJ, Foroud T, Guella I, Vawter MP, Kelsoe JR (junio de 2014). "Identificación de vías para el trastorno bipolar: un metaanálisis". JAMA Psychiatry . 71 (6): 657–664. doi :10.1001/jamapsychiatry.2014.176. PMC 4523227 . PMID 24718920.
- ^ Raza MU, Tufan T, Wang Y, Hill C, Zhu MY (agosto de 2016). "Daños en el ADN en las principales enfermedades psiquiátricas". Neurotox Res . 30 (2): 251–267. doi :10.1007/s12640-016-9621-9. PMC 4947450 . PMID 27126805.
- ^ Serretti A, Mandelli L (2008). "La genética del trastorno bipolar: 'regiones calientes' del genoma, genes, nuevos candidatos potenciales y direcciones futuras". Psiquiatría molecular . 13 (8): 742–71. doi : 10.1038/mp.2008.29 . PMID 18332878.
- ^ abc Geddes JR, Miklowitz DJ (11 de mayo de 2013). "Tratamiento del trastorno bipolar". Lancet . 381 (9878): 1672–1682. doi :10.1016/S0140-6736(13)60857-0. PMC 3876031 . PMID 23663953.
- ^ Brietzke E, Kauer Sant'anna M, Jackowski A, Grassi-Oliveira R, Bucker J, Zugman A, Mansur RB, Bressan RA (diciembre de 2012). "Impacto del estrés infantil en la psicopatología". Rev Bras Psiquiatr . 34 (4): 480–488. doi : 10.1016/j.rbp.2012.04.009 . PMID 23429820.
- ^ Bal NB, Özalp E, Teksin MG, Kotan Z, Karslıoğlu EH, Çayköylü A (2023). "El trauma infantil como determinante ambiental del riesgo de violencia en el trastorno bipolar". Archivos de Neuropsiquiatría . 60 (4): 344–349. doi :10.29399/npa.28340. PMC 10709710 . PMID 38077849.
- ^ Miklowitz DJ, Chang KD (2008). "Prevención del trastorno bipolar en niños en riesgo: supuestos teóricos y fundamentos empíricos". Desarrollo y psicopatología . 20 (3): 881–497. doi :10.1017/S0954579408000424. PMC 2504732 . PMID 18606036.
- ^ Young JW, Dulcis D (julio de 2015). "Investigación de los mecanismos que subyacen al cambio entre estados en el trastorno bipolar". Revista Europea de Farmacología . 759 : 151–162. doi :10.1016/j.ejphar.2015.03.019. PMC 4437855 . PMID 25814263.
- ^ Murray ED, Buttner N, Price BH. (2012) "Depresión y psicosis en la práctica neurológica". En: Neurología en la práctica clínica , 6.ª edición. Bradley WG, Daroff RB, Fenichel GM, Jankovic J (eds.) Butterworth Heinemann. ISBN 978-1-4377-0434-1
- ^ Bora E, Fornito A, Yücel M, Pantelis C (junio de 2010). "Metaanálisis voxelwise de anomalías de la materia gris en el trastorno bipolar". Psiquiatría biológica . 67 (11): 1097–1105. doi :10.1016/j.biopsych.2010.01.020. PMID 20303066. S2CID 24812539.
- ^ Kempton MJ, Geddes JR, Ettinger U, Williams SC, Grasby PM (septiembre de 2008). "Metaanálisis, base de datos y metarregresión de 98 estudios de imágenes estructurales en el trastorno bipolar". Archivos de psiquiatría general . 65 (9): 1017–1032. doi : 10.1001/archpsyc.65.9.1017 . PMID 18762588.
- ^ Arnone D, Cavanagh J, Gerber D, Lawrie SM, Ebmeier KP, McIntosh AM (septiembre de 2009). "Estudios de imágenes por resonancia magnética en el trastorno bipolar y la esquizofrenia: metaanálisis". The British Journal of Psychiatry . 195 (3): 194–201. doi : 10.1192/bjp.bp.108.059717 . PMID 19721106.
- ^ Selvaraj S, Arnone D, Job D, Stanfield A, Farrow TF, Nugent AC, Scherk H, Gruber O, Chen X, Sachdev PS, Dickstein DP, Malhi GS, Ha TH, Ha K, Phillips ML, McIntosh AM (marzo de 2012). "Diferencias de materia gris en el trastorno bipolar: un metaanálisis de estudios de morfometría basados en vóxeles". Trastornos bipolares . 14 (2): 135–145. doi : 10.1111/j.1399-5618.2012.01000.x . PMID 22420589. S2CID 2548825.
- ^ abc Strakowski SM, Adler CM, Almeida J, Altshuler LL, Blumberg HP, Chang KD, DelBello MP, Frangou S, McIntosh A, Phillips ML, Sussman JE, Townsend JD (junio de 2012). "La neuroanatomía funcional del trastorno bipolar: un modelo de consenso". Trastornos bipolares . 14 (4): 313–325. doi :10.1111/j.1399-5618.2012.01022.x. PMC 3874804 . PMID 22631617.
- ^ Pavuluri M (enero de 2015). "Biomarcadores cerebrales del tratamiento de la disfunción multidominio: estudios farmacológicos de FMRI en la manía pediátrica". Neuropsicofarmacología . 40 (1): 249–251. doi :10.1038/npp.2014.229. PMC 4262909 . PMID 25482178.
- ^ Eltokhi A, Janmaat IE, Genedi M, Haarman BC, Sommer IE (julio de 2020). "Desregulación de la poda sináptica como posible vínculo entre la disbiosis de la microbiota intestinal y los trastornos neuropsiquiátricos". Journal of Neuroscience Research . 98 (7): 1335–1369. doi : 10.1002/jnr.24616 . PMID 32239720. S2CID 214772559.
- ^ Houenou J, Frommberger J, Carde S, Glasbrenner M, Diener C, Leboyer M, Wessa M (agosto de 2011). "Marcadores basados en neuroimagen del trastorno bipolar: evidencia de dos metanálisis". Journal of Affective Disorders . 132 (3): 344–355. doi :10.1016/j.jad.2011.03.016. PMID 21470688.
- ^ Nusslock R, Young CB, Damme KS (noviembre de 2014). "Activación neuronal elevada relacionada con la recompensa como un marcador biológico único del trastorno bipolar: implicaciones para la evaluación y el tratamiento". Investigación y terapia del comportamiento . 62 : 74–87. doi :10.1016/j.brat.2014.08.011. PMC 6727647. PMID 25241675 .
- ^ Bender RE, Alloy LB (abril de 2011). "Estrés vital y kindling en el trastorno bipolar: revisión de la evidencia e integración con teorías biopsicosociales emergentes". Clin Psychol Rev . 31 (3): 383–398. doi :10.1016/j.cpr.2011.01.004. PMC 3072804 . PMID 21334286.
- ^ Lee HJ, Son GH, Geum D (septiembre de 2013). "Hipótesis del ritmo circadiano de características mixtas, resistencia al tratamiento antidepresivo y cambio maníaco en el trastorno bipolar". Psychiatry Investig . 10 (3): 225–232. doi : 10.4306 /pi.2013.10.3.225. PMC 3843013. PMID 24302944.
- ^ Brown y Basso 2004, pág. 16.
- ^ Dallaspezia S, Benedetti F (diciembre de 2009). "Melatonina, ritmos circadianos y los genes del reloj en el trastorno bipolar". Curr Psychiatry Rep . 11 (6): 488–493. doi :10.1007/s11920-009-0074-1. PMID 19909672. S2CID 24799032.
- ^ Lahera G, Freund N, Sáiz-Ruiz J (enero-marzo 2013). "Saliencia y desregulación del sistema dopaminérgico". Rev Psquiatr Salud Ment . 6 (1): 45–51. doi :10.1016/j.rpsm.2012.05.003. PMID 23084802.
- ^ Berk M, Dodd S, Kauer-Sant'anna M, Malhi GS, Bourin M, Kapczinski F, Norman T (2007). "Síndrome de desregulación de la dopamina: implicaciones para una hipótesis de la dopamina en el trastorno bipolar". Acta Psychiatr Scand Suppl . 116 (Suplemento s434): 41–49. doi :10.1111/j.1600-0447.2007.01058.x. PMID 17688462. S2CID 41155120.
- ^ Michael N, Erfurth A, Ohrmann P, Gössling M, Arolt V, Heindel W, Pfleiderer B (2003). "La manía aguda se acompaña de niveles elevados de glutamato/glutamina en la corteza prefrontal dorsolateral izquierda". Psicofarmacología . 168 (3): 344–346. doi :10.1007/s00213-003-1440-z. PMID 12684737. S2CID 19662149.
- ^ Malhi GS, Tanious M, Das P, Coulston CM, Berk M (febrero de 2013). "Posibles mecanismos de acción del litio en el trastorno bipolar. Conocimiento actual". Fármacos para el sistema nervioso central (revisión). 27 (2): 135–153. doi :10.1007/s40263-013-0039-0. hdl : 11343/218106 . PMID: 23371914. S2CID : 26907074.
- ^ Manji HK, Zarate CA, eds. (2011). Neurobiología conductual del trastorno bipolar y su tratamiento . Berlín: Springer. pp. 143, 147. ISBN 978-3-642-15756-1.
- ^ Kapczinski F, Frey BN, Zannatto V (octubre de 2004). "[Fisiopatología de los trastornos bipolares: ¿qué ha cambiado en los últimos 10 años?]". Revista Brasileira de Psiquiatria . 26 (Suppl 3): 17–21. doi : 10.1590/S1516-44462004000700005 . hdl : 10183/20098 . PMID 15597134.
- ^ Berns GS, Nemeroff CB (noviembre de 2003). "La neurobiología del trastorno bipolar". American Journal of Medical Genetics. Parte C, Seminarios en genética médica . 123C (1): 76–84. CiteSeerX 10.1.1.1033.7393 . doi :10.1002/ajmg.c.20016. PMID 14601039. S2CID 6550069.
- ^ Manji HK, Quiroz JA, Payne JL, Singh J, Lopes BP, Viegas JS, Zarate CA (octubre de 2003). "La neurobiología subyacente del trastorno bipolar". World Psychiatry . 2 (3): 136–146. PMC 1525098 . PMID 16946919.
- ^ abcdef Price AL, Marzani-Nissen GR (marzo de 2012). «Trastornos bipolares: una revisión». American Family Physician . 85 (5): 483–493. PMID 22534227. Archivado desde el original el 24 de marzo de 2014.
- ^ Youngstrom EA, Genzlinger JE, Egerton GA, Van Meter AR (2015). "Metaanálisis multivariado de la validez discriminativa de las escalas de calificación de cuidadores, jóvenes y maestros para el trastorno bipolar pediátrico: la madre sabe mejor sobre la manía". Archivos de psicología científica . 3 (1): 112–137. doi : 10.1037/arc0000024 .
- ^ Perugi G, Ghaemi SN, Akiskal H (2006). "Enfoques diagnósticos y de manejo clínico de la depresión bipolar, trastorno bipolar II y sus comorbilidades". Psicofarmacoterapia bipolar: cuidado del paciente . págs. 193–234. doi :10.1002/0470017953.ch11. ISBN 978-0-470-01795-1.
- ^ abc «CIE-11 para estadísticas de mortalidad y morbilidad». Organización Mundial de la Salud . Abril de 2019. págs. 6A60, 6A61, 6A62 . Consultado el 7 de marzo de 2020 .
- ^ abc Carvalho AF, Takwoingi Y, Sales PM, Soczynska JK, Köhler CA, Freitas TH, Quevedo J, Hyphantis TN, McIntyre RS, Vieta E, et al. (febrero de 2015). "Detección de trastornos del espectro bipolar: un metaanálisis exhaustivo de estudios de precisión". Journal of Affective Disorders . 172 : 337–346. doi :10.1016/j.jad.2014.10.024. PMID 25451435. S2CID 44868545.
- ^ ab Picardi A (enero de 2009). "Escalas de valoración en el trastorno bipolar". Current Opinion in Psychiatry . 22 (1): 42–49. doi :10.1097/YCO.0b013e328315a4d2. PMID 19122534. S2CID 20010797.
- ^ Drs. Sartorius N , Henderson A, Strotzka H, Lipowski Z, Yu-cun S, You-xin X, et al. "La clasificación CIE-10 de los trastornos mentales y del comportamiento: descripciones clínicas y pautas diagnósticas" (PDF) . who.int Organización Mundial de la Salud . Microsoft Word . bluebook.doc. págs. 92, 97–99. Archivado (PDF) desde el original el 17 de octubre de 2004 . Consultado el 23 de junio de 2021 – a través de Microsoft Bing .
- ^ ab Baldessarini RJ, Faedda GL, Offidani E, Vázquez GH, Marangoni C, Serra G, Tondo L (mayo de 2013). "Cambios de humor asociados a antidepresivos y transición de depresión mayor unipolar a trastorno bipolar: una revisión". J Affect Disord . 148 (1): 129–135. doi :10.1016/j.jad.2012.10.033. PMID 23219059.
- ^ Sood AB, Razdan A, Weller EB, Weller RA (2005). "Cómo diferenciar el trastorno bipolar del trastorno por déficit de atención e hiperactividad y otros trastornos psiquiátricos comunes: una guía para médicos". Current Psychiatry Reports . 7 (2): 98–103. doi :10.1007/s11920-005-0005-8. PMID 15802085. S2CID 32254230.
- ^ Magill CA (2004). "El límite entre el trastorno límite de la personalidad y el trastorno bipolar: conceptos y desafíos actuales". Revista canadiense de psiquiatría . 49 (8): 551–556. doi : 10.1177/070674370404900806 . PMID 15453104.
- ^ Bassett D (2012). "Trastorno límite de la personalidad y trastorno afectivo bipolar. ¿Espectros o espectros? Una revisión". Revista Australiana y Neozelandesa de Psiquiatría . 46 (4): 327–339. doi :10.1177/0004867411435289. PMID 22508593. S2CID 33811755.
- ^ Paris J (2012). Parker G (ed.). Trastorno bipolar II: modelado, medición y gestión. Cambridge, Reino Unido: Cambridge University Press. págs. 81–84. ISBN 978-1-107-60089-8.
- ^ Peet M, Peters S (febrero de 1995). "Manía inducida por fármacos". Drug Safety . 12 (2): 146–153. doi :10.2165/00002018-199512020-00007. PMID 7766338. S2CID 1226279.
- ^ Korn ML. "A través del espectro bipolar: de la práctica a la investigación". Medscape. Archivado desde el original el 14 de diciembre de 2003.
- ^ Gitlin M, Malhi G (2020). "La crisis existencial del trastorno bipolar II". Revista internacional de trastornos bipolares . 8 (5): 5. doi : 10.1186/s40345-019-0175-7 . PMC 6987267 . PMID 31993793.
- ^ "Trastorno bipolar". Harvard Health Publishing . Noviembre de 2007. Consultado el 11 de abril de 2019 .
- ^ Durand VM (2015). Fundamentos de psicología anormal . [Lugar de publicación no identificado]: Cengage Learning. p. 267. ISBN 978-1-305-63368-1.OCLC 884617637 .
- ^ ab Renk K, White R, Lauer BA, McSwiggan M, Puff J, Lowell A (febrero de 2014). "Trastorno bipolar en niños". Psychiatry J. 2014 ( 928685): 928685. doi : 10.1155/2014/928685 . PMC 3994906. PMID 24800202 .
- ^ Angst J (2013). "Trastornos bipolares en el DSM-5: fortalezas, problemas y perspectivas". Revista Internacional de Trastornos Bipolares . 1 (12): 12. doi : 10.1186/2194-7511-1-12 . PMC 4230689 . PMID 25505679.
- ^ Angst J, Sellaro R (septiembre de 2000). "Perspectivas históricas e historia natural del trastorno bipolar". Psiquiatría biológica (revisión). 48 (6): 445–457. doi :10.1016/s0006-3223(00)00909-4. PMID 11018218. S2CID 6629039.
- ^ Buoli M, Serati M, Altamura AC (diciembre de 2017). "Aspectos biológicos y biomarcadores candidatos para el ciclado rápido en el trastorno bipolar: una revisión sistemática". Psychiatry Research (Revisión). 258 : 565–575. doi :10.1016/j.psychres.2017.08.059. PMID 28864122. S2CID 13653149.
- ^ Bauer M, Beaulieu S, Dunner DL, Lafer B, Kupka R (febrero de 2008). "Trastorno bipolar de ciclo rápido: conceptos diagnósticos". Trastornos bipolares . 10 (1 Pt 2): 153–162. doi :10.1111/j.1399-5618.2007.00560.x. PMID 18199234.
- ^ Fountoulakis KN, Kontis D, Gonda X, Yatham LN (marzo de 2013). "Una revisión sistemática de la evidencia sobre el tratamiento del trastorno bipolar de ciclo rápido". Trastornos bipolares (revisión sistemática). 15 (2): 115–137. doi :10.1111/bdi.12045. PMID 23437958. S2CID 20001176.
- ^ Tillman R, Geller B (2003). "Definiciones de ciclos rápidos, ultrarrápidos y ultradianos y de duración de episodios en trastornos bipolares pediátricos y adultos: una propuesta para distinguir episodios de ciclos". Revista de psicofarmacología infantil y adolescente . 13 (3): 267–71. doi :10.1089/104454603322572598. PMID 14642014.
- ^ abcd Post RM (marzo de 2016). "Tratamiento de la depresión bipolar: recomendaciones en evolución". The Psychiatric Clinics of North America (Revisión). 39 (1): 11–33. doi :10.1016/j.psc.2015.09.001. PMID 26876316.
- ^ Cirillo PC, Passos RB, Bevilaqua MC, López JR, Nardi AE (diciembre de 2012). "Trastorno bipolar y comorbilidad del síndrome premenstrual o trastorno disfórico premenstrual: una revisión sistemática". Revista Brasileira de Psiquiatria . 34 (4): 467–479. doi : 10.1016/j.rbp.2012.04.010 . PMID 23429819.
- ^ Sagman D, Tohen M (2009). "Comorbilidad en el trastorno bipolar: la complejidad del diagnóstico y el tratamiento". Psychiatric Times . Archivado desde el original el 28 de abril de 2009.
- ^ [ necesita actualización ] DelBello MP, Geller B (diciembre de 2001). "Revisión de estudios de hijos de padres bipolares, niños y adolescentes". Trastornos bipolares . 3 (6): 325–334. doi : 10.1034/j.1399-5618.2001.30607.x . PMID 11843782.
- ^ abcd McClellan J, Kowatch R, Findling RL (2007). "Parámetros de práctica para la evaluación y el tratamiento de niños y adolescentes con trastorno bipolar". Revista de la Academia Estadounidense de Psiquiatría Infantil y Adolescente . 46 (1). Grupo de trabajo sobre cuestiones de calidad: 107–125. doi : 10.1097/01.chi.0000242240.69678.c4 . PMID 17195735. S2CID 689321.
- ^ Anthony J, Scott P (1960). "Psicosis maníaco-depresiva en la infancia". Revista de Psicología Infantil y Psiquiatría . 1 : 53–72. doi :10.1111/j.1469-7610.1960.tb01979.x.
- ^ abcdefg Leibenluft E, Rich BA (2008). "Trastorno bipolar pediátrico". Revisión anual de psicología clínica . 4 : 163–187. doi :10.1146/annurev.clinpsy.4.022007.141216. PMID 17716034.
- ^ abcdefgh Diler RS, Birmaher B (2019). "Capítulo E2 Trastornos bipolares en niños y adolescentes". Libro electrónico de texto de la IACAPAP sobre salud mental infantil y adolescente de JM Rey (PDF) . Ginebra: Asociación Internacional de Psiquiatría del Niño y del Adolescente y Profesiones Afines. págs. 1–37. Archivado (PDF) desde el original el 9 de octubre de 2022 . Consultado el 18 de marzo de 2020 .
- ^ Roy AK, Lopes V, Klein RG (septiembre de 2014). "Trastorno de desregulación disruptiva del estado de ánimo: un nuevo enfoque diagnóstico para la irritabilidad crónica en jóvenes". The American Journal of Psychiatry . 171 (9): 918–924. doi :10.1176/appi.ajp.2014.13101301. PMC 4390118 . PMID 25178749.
- ^ Hilty DM, Leamon MH, Lim RF, Kelly RH, Hales RE (septiembre de 2006). "Una revisión del trastorno bipolar en adultos". Psiquiatría (Edgmont) . 3 (9): 43–55. ISSN 1550-5952. PMC 2963467. PMID 20975827 .
- ^ Sylvia LG, Montana RE, Deckersbach T, Thase ME, Tohen M, Reilly-Harrington N, McInnis MG, Kocsis JH, Bowden C, Calabrese J, Gao K, Ketter T, Shelton RC, McElroy SL, Friedman ES (27 de marzo de 2017). "Mala calidad de vida y funcionamiento en el trastorno bipolar". Revista internacional de trastornos bipolares . 5 (1): 10. doi : 10.1186/s40345-017-0078-4 . ISSN 2194-7511. PMC 5366290 . PMID 28188565.
- ^ ab Forlenza O, Valiengo L, Stella F (2016). "Trastornos del estado de ánimo en los ancianos: prevalencia, impacto funcional y desafíos de manejo". Enfermedades neuropsiquiátricas y tratamiento . 12 : 2105–2114. doi : 10.2147/NDT.S94643 . PMC 5003566. PMID 27601905 .
- ^ Vasudev A, Thomas A (julio de 2010). "Trastorno bipolar en ancianos: ¿qué hay detrás de un nombre?". Maturitas . 66 (3): 231–235. doi :10.1016/j.maturitas.2010.02.013. PMID 20307944.
- ^ Miklowitz DJ, Chang KD (verano de 2008). "Prevención del trastorno bipolar en niños en riesgo: supuestos teóricos y fundamentos empíricos". Desarrollo y psicopatología . 20 (3): 881–897. doi :10.1017/s0954579408000424. PMC 2504732 . PMID 18606036.
- ^ Vieta E, Salagre E, Grande I, Carvalho AF, Fernandes BS, Berk M, et al. (mayo de 2018). "Intervención temprana en el trastorno bipolar". The American Journal of Psychiatry . 175 (5): 411–426. doi : 10.1176/appi.ajp.2017.17090972 . hdl : 10536/DRO/DU:30106379 . PMID 29361850.
- ^ Faedda GL, Baldessarini RJ, Marangoni C, Bechdolf A, Berk M, Birmaher B, et al. (diciembre de 2019). "Informe del grupo de trabajo de la Sociedad Internacional de Trastornos Bipolares: Precursores y pródromos del trastorno bipolar". Trastornos bipolares . 21 (8): 720–740. doi :10.1111/bdi.12831. hdl : 11343/286430 . PMID 31479581. S2CID 201829716.
- ^ Becker T, Kilian R (2006). "Servicios psiquiátricos para personas con enfermedades mentales graves en Europa occidental: ¿Qué se puede generalizar a partir del conocimiento actual sobre las diferencias en la prestación, los costes y los resultados de la atención de salud mental?". Acta Psychiatrica Scandinavica . 113 (429): 9–16. doi :10.1111/j.1600-0447.2005.00711.x. PMID 16445476. S2CID 34615961.
- ^ McGurk SR, Mueser KT, Feldman K, Wolfe R, Pascaris A (2007). "Entrenamiento cognitivo para empleo con apoyo: resultados a los 2-3 años de un ensayo controlado aleatorio". American Journal of Psychiatry . 164 (3): 437–441. doi :10.1176/appi.ajp.164.3.437. PMID 17329468.
- ^ Sá Filho AS, Cheniaux E, de Paula CC, Murillo-Rodriguez E, Teixeira D, Monteiro D, Cid L, Yamamoto T, Telles-Correia D, Imperatori C, Budde H, Machado S (1 de noviembre de 2020). "El ejercicio es medicina: una nueva perspectiva para la promoción de la salud en el trastorno bipolar". Revisión de expertos en neuroterapia . 20 (11): 1099-1107. doi :10.1080/14737175.2020.1807329. hdl : 10400.15/3006 . PMID 32762382.
- ^ Goldstein BI, Baune BT, Bond DJ, Chen PH, Eyler L, Fagiolini A, Gomes F, Hajek T, Hatch J, McElroy SL, McIntyre RS, Prieto M, Sylvia LG, Tsai SY, Kcomt A, Fiedorowicz JG (agosto de 2020). "Llamado a la acción sobre el vínculo vascular-bipolar: un informe del Grupo de trabajo vascular de la Sociedad Internacional de Trastornos Bipolares". Trastornos bipolares . 22 (5): 440–460. doi : 10.1111/bdi.12921 . hdl : 11343/251495 . ISSN 1398-5647. PMC 7522687 . PMID 32356562.
- ^ Lin K, Liu T (1 de enero de 2019). "Capítulo siete: ejercicio sobre el trastorno bipolar en humanos". Revista internacional de neurobiología . 147 . Prensa académica: 189–198. doi :10.1016/bs.irn.2019.07.001. PMID 31607354. S2CID 201161580.
- ^ Zaretsky AE, Rizvi S, Parikh SV (2007). "¿Qué tan bien funcionan las intervenciones psicosociales en el trastorno bipolar?". Revista Canadiense de Psiquiatría . 52 (1): 14–21. doi : 10.1177/070674370705200104 . PMID 17444074.
- ^ Havens LL, Ghaemi SN (2005). "Desesperación existencial y trastorno bipolar: la alianza terapéutica como estabilizador del estado de ánimo". Revista estadounidense de psicoterapia . 59 (2): 137–147. doi : 10.1176/appi.psychotherapy.2005.59.2.137 . PMID 16170918.
- ^ abc Dean RL, Marquardt T, Hurducas C, Spyridi S, Barnes A, Smith R, et al. (octubre de 2021). "Ketamina y otros moduladores del receptor de glutamato para la depresión en adultos con trastorno bipolar". Base de datos Cochrane de revisiones sistemáticas . 2021 (10): CD011611. doi :10.1002/14651858.CD011611.pub3. PMC 8499740. PMID 34623633.
- ^ Brown KM, Tracy DK (junio de 2013). "Litio: las acciones farmacodinámicas del asombroso ion". Avances terapéuticos en psicofarmacología . 3 (3): 163–176. doi :10.1177/2045125312471963. PMC 3805456. PMID 24167688 .
- ^ McKnight RF, de La Motte de Broöns de Vauvert SJ, Chesney E, et al. (junio de 2019). "Litio para la manía aguda". Cochrane Database Syst Rev. 2019 ( 6): CD004048. doi : 10.1002/14651858.CD004048.pub4 . PMC 6544558. PMID 31152444 .
- ^ Cipriani A, Hawton K, Stockton S, Geddes JR (junio de 2013). "Litio en la prevención del suicidio en trastornos del estado de ánimo: revisión sistemática actualizada y metanálisis". BMJ . 346 : f3646. doi : 10.1136/bmj.f3646 . PMID 23814104.
- ^ Macritchie K, Geddes JR, Scott J, Haslam D, de Lima M, Goodwin G (2003). Reid K (ed.). "Valproato para episodios agudos del estado de ánimo en el trastorno bipolar". Base de datos Cochrane de revisiones sistemáticas (1): CD004052. doi :10.1002/14651858.CD004052. PMID 12535506.
- ^ Post RM, Ketter TA, Uhde T, Ballenger JC (2007). "Treinta años de experiencia clínica con carbamazepina en el tratamiento de la enfermedad bipolar: principios y práctica". CNS Drugs . 21 (1): 47–71. doi :10.2165/00023210-200721010-00005. PMID 17190529. S2CID 105594.
- ^ Rapoport SI, Basselin M, Kim HW, Rao JS (octubre de 2009). "Trastorno bipolar y mecanismos de acción de los estabilizadores del estado de ánimo". Brain Res Rev . 61 (2): 185–209. doi :10.1016/j.brainresrev.2009.06.003. PMC 2757443 . PMID 19555719.
- ^ Geddes JR, Calabrese JR, Goodwin GM (2008). "Lamotrigina para el tratamiento de la depresión bipolar: metaanálisis independiente y metarregresión de datos de pacientes individuales de cinco ensayos aleatorizados". The British Journal of Psychiatry . 194 (1): 4–9. doi : 10.1192/bjp.bp.107.048504 . PMID 19118318.
- ^ Hashimoto Y, Kotake K, Watanabe N, Fujiwara T, Sakamoto S (15 de septiembre de 2021). "Lamotrigina en el tratamiento de mantenimiento del trastorno bipolar". Base de Datos Cochrane de Revisiones Sistemáticas . 2021 (9): CD013575. doi : 10.1002 /14651858.CD013575.pub2. ISSN 1469-493X. PMC 8440301. PMID 34523118.
- ^ Vasudev K, Macritchie K, Geddes J, Watson S, Young A (2006). Young AH (ed.). "Topiramato para episodios afectivos agudos en el trastorno bipolar". Base de datos Cochrane de revisiones sistemáticas (1): CD003384. doi :10.1002/14651858.CD003384.pub2. PMID 16437453.
- ^ Cipriani A, Rendell JM, Geddes J (enero de 2009). Cipriani A (ed.). "Olanzapina en el tratamiento a largo plazo del trastorno bipolar". Base de datos Cochrane de revisiones sistemáticas (1): CD004367. doi :10.1002/14651858.CD004367.pub2. PMID 19160237.
- ^ Cipriani A, Rendell JM, Geddes JR (julio de 2006). "Haloperidol solo o en combinación para la manía aguda". Base de datos Cochrane de revisiones sistemáticas (3): CD004362. doi :10.1002/14651858.CD004362.pub2. PMID 16856043.
- ^ El-Mallakh RS, Elmaadawi AZ, Loganathan M, Lohano K, Gao Y (julio de 2010). "Trastorno bipolar: una actualización". Medicina de posgrado . 122 (4): 24–31. doi :10.3810/pgm.2010.07.2172. PMID 20675968. S2CID 43749362.
- ^ Gitlin MJ (1 de diciembre de 2018). "Antidepresivos en la depresión bipolar: una controversia duradera". Revista internacional de trastornos bipolares . 6 (1): 25. doi : 10.1186/s40345-018-0133-9 . PMC 6269438 . PMID 30506151.
- ^ "Benzodiazepinas para el trastorno bipolar". WebMD.com. Archivado desde el original el 25 de febrero de 2013. Consultado el 13 de febrero de 2013 .
- ^ "Una revisión encuentra poca evidencia que respalde el uso de gabapentinoides en el trastorno bipolar o el insomnio". NIHR Evidence (resumen en inglés sencillo). Instituto Nacional de Investigación en Salud y Atención. 17 de octubre de 2022. doi :10.3310/nihrevidence_54173. S2CID 252983016.
- ^ Hong JS, Atkinson LZ, Al-Juffali N, Awad A, Geddes JR, Tunbridge EM, et al. (marzo de 2022). "Gabapentina y pregabalina en el trastorno bipolar, estados de ansiedad e insomnio: revisión sistemática, metanálisis y fundamento". Psiquiatría molecular . 27 (3): 1339–1349. doi :10.1038/s41380-021-01386-6. PMC 9095464 . PMID 34819636.
- ^ Ng QX, Han MX, Teoh SE, Yaow CY, Lim YL, Chee KT (agosto de 2021). "Una revisión sistemática del uso clínico de gabapentina y pregabalina en el trastorno bipolar". Productos farmacéuticos . 14 (9): 834. doi : 10.3390/ph14090834 . PMC 8469561 . PMID 34577534.
- ^ ab Fristad MA, MacPherson HA (2014). "Tratamientos psicosociales basados en evidencia para trastornos del espectro bipolar en niños y adolescentes". Revista de Psicología Clínica Infantil y Adolescente . 43 (3): 339–355. doi :10.1080/15374416.2013.822309. PMC 3844106. PMID 23927375 .
- ^ Gitlin M (marzo de 2006). "Trastorno bipolar resistente al tratamiento". Psiquiatría molecular . 11 (3): 227–240. doi : 10.1038/sj.mp.4001793 . PMID 16432528.
- ^ Hui Poon S, Sim K, Baldessarini RJ (2015). "Enfoques farmacológicos para el trastorno bipolar resistente al tratamiento". Neurofarmacología actual . 13 (5): 592–604. doi :10.2174/1570159x13666150630171954. PMC 4761631 . PMID 26467409.
- ^ Fountoulakis KN, Yatham LN, Grunze H, Vieta E, Young AH, Blier P, et al. (abril de 2020). "Las directrices del CINP sobre la definición y las intervenciones basadas en la evidencia para el trastorno bipolar resistente al tratamiento". Revista internacional de neuropsicofarmacología . 23 (4): 230–256. doi :10.1093/ijnp/pyz064. PMC 7177170 . PMID 31802122.
- ^ abc Tully A, Smyth S, Conway Y, Geddes J, Devane D, Kelly JP, Jordan F (20 de julio de 2020). "Intervenciones para el manejo de la obesidad en personas con trastorno bipolar". Base de Datos Cochrane de Revisiones Sistemáticas . 2020 (7): CD013006. doi :10.1002/14651858.CD013006.pub2. ISSN 1469-493X. PMC 7386454. PMID 32687629 .
- ^ "Manejo farmacológico de la obesidad: una guía de práctica clínica de la Endocrine Society". Revista de endocrinología clínica y metabolismo . 100 (5): 2135–2136. 2015. doi : 10.1210/jc.2015-1782 . PMID 25955325.
- ^ ab Montgomery P, Richardson AJ (abril de 2008). "Ácidos grasos omega-3 para el trastorno bipolar". Cochrane Database Syst Rev (2): CD005169. doi :10.1002/14651858.CD005169.pub2. PMID 18425912.
- ^ ab Cloutier M, Greene M, Guerin A, Touya M, Wu E (enero de 2018). "La carga económica del trastorno bipolar I en los Estados Unidos en 2015". Journal of Affective Disorders (Revisión). 226 : 45–51. doi : 10.1016/j.jad.2017.09.011 . PMID 28961441.
- ^ abcd Muneer A (mayo de 2016). "Modelos de estadificación en el trastorno bipolar: una revisión sistemática de la literatura". Psicofarmacología clínica y neurociencia . 14 (2): 117–130. doi :10.9758/cpn.2016.14.2.117. PMC 4857867 . PMID 27121423.
- ^ ab Jann MW (diciembre de 2014). "Diagnóstico y tratamiento de los trastornos bipolares en adultos: una revisión de la evidencia sobre los tratamientos farmacológicos". American Health & Drug Benefits . 7 (9): 489–499. PMC 4296286 . PMID 25610528.
- ^ ab Tsitsipa E, Fountoulakis KN (1 de diciembre de 2015). "El funcionamiento neurocognitivo en el trastorno bipolar: una revisión sistemática de datos". Anales de psiquiatría general . 14 : 42. doi : 10.1186/s12991-015-0081-z . PMC 4666163. PMID 26628905 .
- ^ ab Maciukiewicz M, Pawlak J, Kapelski P, Łabędzka M, Skibinska M, Zaremba D, Leszczynska-Rodziewicz A, Dmitrzak-Weglarz M, Hauser J (2016). "¿Pueden los factores psicológicos, sociales y demográficos predecir las características clínicas y la sintomatología del trastorno afectivo bipolar y la esquizofrenia?". Psiquiatra Q. 87 (3): 501–513. doi :10.1007/s11126-015-9405-z. PMC 4945684 . PMID 26646576.
- ^ Kennedy KP, Cullen KR, DeYoung CG, Klimes-Dougan B (septiembre de 2015). "La genética del trastorno bipolar de inicio temprano: una revisión sistemática". Journal of Affective Disorders . 184 : 1–12. doi :10.1016/j.jad.2015.05.017. PMC 5552237 . PMID 26057335.
- ^ Serafini G, Pompili M, Borgwardt S, Houenou J, Geoffroy PA, Jardri R, Girardi P, Amore M (noviembre de 2014). "Cambios cerebrales en los trastornos depresivos bipolares y unipolares de aparición temprana: una revisión sistemática en niños y adolescentes". European Child & Adolescent Psychiatry . 23 (11): 1023–1041. doi :10.1007/s00787-014-0614-z. PMID 25212880. S2CID 24013921.
- ^ MacQueen GM, Memedovich KA (enero de 2017). "Disfunción cognitiva en la depresión mayor y el trastorno bipolar: evaluación y opciones de tratamiento". Psiquiatría y neurociencias clínicas (revisión). 71 (1): 18–27. doi : 10.1111/pcn.12463 . PMID 27685435.
- ^ Cipriani G, Danti S, Carlesi C, Cammisuli DM, Di Fiorino M (octubre de 2017). "Trastorno bipolar y disfunción cognitiva: un vínculo complejo". The Journal of Nervous and Mental Disease (revisión). 205 (10): 743–756. doi :10.1097/NMD.0000000000000720. PMID 28961594. S2CID 22653449.
- ^ Bortolato B, Miskowiak KW, Köhler CA, Vieta E, Carvalho AF (2015). "Disfunción cognitiva en el trastorno bipolar y la esquizofrenia: una revisión sistemática de metanálisis". Enfermedades neuropsiquiátricas y tratamiento . 11 : 3111–3125. doi : 10.2147/NDT.S76700 . PMC 4689290. PMID 26719696 .
- ^ Johnson SL (febrero de 2005). "Manía y desregulación en la búsqueda de objetivos: una revisión". Clinical Psychology Review . 25 (2): 241–262. doi :10.1016/j.cpr.2004.11.002. PMC 2847498 . PMID 15642648.
- ^ ab Tse S, Chan S, Ng KL, Yatham LN (mayo de 2014). "Metaanálisis de predictores de resultados laborales favorables entre personas con trastorno bipolar". Trastornos bipolares . 16 (3): 217–229. doi :10.1111/bdi.12148. PMID 24219657. S2CID 207065294.
- ^ Tohen M, Zarate CA, Hennen J, Khalsa HM, Strakowski SM, Gebre-Medhin P, Salvatore P, Baldessarini RJ (2003). "El estudio de manía del primer episodio de McLean-Harvard: predicción de la recuperación y primera recurrencia". La Revista Estadounidense de Psiquiatría . 160 (12): 2099–2107. doi :10.1176/appi.ajp.160.12.2099. hdl :11381/1461461. PMID 14638578. S2CID 30881311.
- ^ Jackson A, Cavanagh J, Scott J (2003). "Una revisión sistemática de los pródromos maníacos y depresivos". Journal of Affective Disorders . 74 (3): 209–217. doi :10.1016/s0165-0327(02)00266-5. PMID 12738039.
- ^ Lam D, Wong G (2005). "Pródromos, estrategias de afrontamiento e intervenciones psicológicas en los trastornos bipolares". Clinical Psychology Review . 25 (8): 1028–1042. doi :10.1016/j.cpr.2005.06.005. PMID 16125292.
- ^ McIntyre RS, Soczynska JK, Konarski J (octubre de 2006). "Trastorno bipolar: definición de remisión y selección del tratamiento". Psychiatric Times . 23 (11): 46. Archivado desde el original el 27 de septiembre de 2007.
- ^ Boland EM, Alloy LB (febrero de 2013). "Alteraciones del sueño y déficits cognitivos en el trastorno bipolar: hacia un examen integrado del mantenimiento del trastorno y el deterioro funcional". Clinical Psychology Review . 33 (1): 33–44. doi :10.1016/j.cpr.2012.10.001. PMC 3534911 . PMID 23123569.
- ^ Moreira AL, Van Meter A, Genzlinger J, Youngstrom EA (2017). "Revisión y metaanálisis de estudios epidemiológicos del trastorno bipolar en adultos". Revista de psiquiatría clínica . 78 (9): e1259–e1269. doi :10.4088/JCP.16r11165. PMID 29188905. S2CID 3763712.
- ^ Judd LL, Akiskal HS (enero de 2003). "La prevalencia y discapacidad de los trastornos del espectro bipolar en la población estadounidense: nuevo análisis de la base de datos ECA teniendo en cuenta los casos subumbral". Journal of Affective Disorders . 73 (1–2): 123–131. doi :10.1016/s0165-0327(02)00332-4. PMID 12507745.
- ^ Merikangas KR, Akiskal HS, Angst J, Greenberg PE, Hirschfeld RM, Petukhova M, Kessler RC (mayo de 2007). "Prevalencia de por vida y de 12 meses del trastorno del espectro bipolar en la réplica de la Encuesta Nacional de Comorbilidad". Archivos de Psiquiatría General . 64 (5): 543–552. doi :10.1001/archpsyc.64.5.543. PMC 1931566 . PMID 17485606.
- ^ Phelps J (2006). "Trastorno bipolar: ¿partícula u onda? ¿Categorías del DSM o dimensiones del espectro?". Psychiatric Times . Archivado desde el original el 4 de diciembre de 2007.
- ^ Farren CK, Hill KP, Weiss RD (diciembre de 2012). "Trastorno bipolar y trastorno por consumo de alcohol: una revisión". Current Psychiatry Reports . 14 (6): 659–666. doi :10.1007/s11920-012-0320-9. PMC 3730445 . PMID 22983943.
- ^ Ferrari AJ, Baxter AJ, Whiteford HA (noviembre de 2011). "Una revisión sistemática de la distribución global y la disponibilidad de datos de prevalencia del trastorno bipolar". Journal of Affective Disorders . 134 (1–3): 1–13. doi :10.1016/j.jad.2010.11.007. PMID 21131055.
- ^ Ayuso-Mateos JL. «Carga mundial del trastorno bipolar en el año 2000» (PDF) . Organización Mundial de la Salud . Archivado (PDF) desde el original el 19 de enero de 2013. Consultado el 9 de diciembre de 2012 .
- ^ Kurasaki KS (2002). Salud mental asiático-americana: teorías y métodos de evaluación. Springer. págs. 14-15. ISBN 978-0-306-47268-8.
- ^ James SL, Abate D (noviembre de 2018). "Incidencia, prevalencia y años vividos con discapacidad a nivel mundial, regional y nacional para 354 enfermedades y lesiones en 195 países y territorios, 1990-2017: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2017". The Lancet . 392 (10159): 1789–1858. doi :10.1016/S0140-6736(18)32279-7. PMC 6227754 . PMID 30496104.
- ^ Borch-Jacobsen M (octubre de 2010). "¿Qué fue primero, la enfermedad o el fármaco?". London Review of Books . 32 (19): 31–33. Archivado desde el original el 13 de marzo de 2015.
a principios del siglo XIX con las "monomanías afectivas" de Esquirol (en particular la "lipomanía", la primera elaboración de lo que se convertiría en nuestra depresión moderna)
- ^ Pichot P. (2004). "150e anniversaire de la Folie Circulaire" [Locura circular, 150 años después]. Bulletin de l'Académie Nationale de Médecine (en francés). 188 (2): 275–284. doi : 10.1016/S0001-4079(19)33801-4 . PMID 15506718.
- ^ Millon 1996, pág. 290.
- ^ Kraepelin E (1921). "Locura y paranoia maníaco-depresiva". The Indian Medical Gazette . 56 (4): 156–157. ISBN 978-0-405-07441-7. Número de pieza 5166213 .
- ^ Goodwin y Jamison 2007, Capítulo 1.
- ^ Angst J, Marneros A (diciembre de 2001). "Bipolaridad desde la antigüedad hasta los tiempos modernos: concepción, nacimiento y renacimiento". J Affect Disord . 67 (1–3): 3–19. doi :10.1016/s0165-0327(01)00429-3. PMID 11869749.
- ^ Depresión bipolar: neurobiología molecular, diagnóstico clínico y farmacoterapia Archivado el 7 de mayo de 2016 en Wayback Machine Carlos A. Zarate Jr., Husseini K. Manji, Springer Science & Business Media, 16 de abril de 2009
- ^ Saunders KE (2010). "El curso del trastorno bipolar". Avances en el tratamiento psiquiátrico . 16 (5): 318–328. doi : 10.1192/apt.bp.107.004903 .
- ^ David L. Dunner entrevistado por Thomas A. Ban Archivado el 21 de mayo de 2013 en Wayback Machine para la ANCP, Waikoloa, Hawaii, 13 de diciembre de 2001
- ^ "Más que una cantante". cancertodaymag.org . Consultado el 18 de mayo de 2018 .
- ^ Abdul Pari AA, Simon J, Wolstenholme J, Geddes JR, Goodwin GM (septiembre de 2014). "Evaluaciones económicas en el trastorno bipolar: una revisión sistemática y una valoración crítica". Trastornos bipolares (revisión). 16 (6): 557–582. doi :10.1111/bdi.12213. PMID 24917477. S2CID 5450333.
- ^ McCrone P, Dhanasiri S, Patel A, Knapp M, Lawton-Smith S. "PAGANDO EL PRECIO El costo de la atención de salud mental en Inglaterra hasta 2026" (PDF) . kingsfund.org . The King's Fund. Archivado (PDF) del original el 9 de octubre de 2022.
- ^ Kleine-Budde K, Touil E, Moock J, Bramesfeld A, Kawohl W, Rössler W (junio de 2014). "Costo de la enfermedad para el trastorno bipolar: una revisión sistemática de la carga económica". Trastornos bipolares (revisión). 16 (4): 337–353. doi :10.1111/bdi.12165. PMID 24372893. S2CID 25742003.
- ^ Miller S, Dell'Osso B, Ketter TA (diciembre de 2014). "La prevalencia y la carga de la depresión bipolar". Journal of Affective Disorders (Revisión). 169 (Suplemento 1): S3-11. doi : 10.1016/S0165-0327(14)70003-5 . hdl : 2434/265329 . PMID: 25533912.
- ^ Elgie R. Morselli PL (febrero-marzo de 2007). "Funcionamiento social en pacientes bipolares: la percepción y perspectiva de los pacientes, familiares y organizaciones de apoyo: una revisión". Trastornos bipolares . 9 (1–2): 144–157. doi : 10.1111/j.1399-5618.2007.00339.x . PMID 17391357.
- ^ Stephens S (1 de enero de 2015). "Nuestra protagonista, Carrie Fisher". bpHope.com . Consultado el 27 de septiembre de 2023 .
- ^ Howard J (27 de diciembre de 2016). "Carrie Fisher también fue una defensora de la salud mental". CNN . Consultado el 27 de septiembre de 2023 .
- ^ abc Wiler S. "Carrie Fisher fue una heroína de la salud mental. Su defensa de los derechos de los pacientes fue tan importante como su actuación". USA Today .
- ^ "La vida secreta del maníaco depresivo". BBC. 2006. Archivado desde el original el 18 de noviembre de 2006. Consultado el 20 de febrero de 2007 .
- ^ Barr S (26 de marzo de 2018). «Stephen Fry habla sobre la salud mental y la batalla contra el trastorno bipolar: 'No me voy a engañar pensando que se puede curar'». The Independent . Consultado el 10 de marzo de 2020 .
- ^ Gram D (27 de diciembre de 2013). «Para esta orquesta, tocar música es terapéutico». The Boston Globe . Archivado desde el original el 14 de abril de 2019. Consultado el 7 de marzo de 2019 .
- ^ Strasser F, Botti D (7 de enero de 2013). "Director de orquesta con trastorno bipolar sobre la música y la enfermedad mental". BBC News .
- ^ Jamisón 1995.
- ^ Montefiore SS (2005). Potemkin: el socio imperial de Catalina la Grande. Libros antiguos. ISBN 978-1-4000-7717-5.
- ^ Michele R. Berman, Mark S. Boguski (15 de julio de 2020). «Entender el trastorno bipolar de Kanye West». Archivado desde el original el 7 de junio de 2021. Consultado el 1 de agosto de 2021 .
- ^ Naftulin J (7 de agosto de 2020). "Selena Gomez habló sobre los desafíos de estar encerrada después de su diagnóstico de trastorno bipolar". Insider . Consultado el 6 de diciembre de 2020 .
- ^ Newall S (5 de agosto de 2020). «Trastorno bipolar: por qué debemos seguir hablando de ello después de que los titulares desaparezcan». Harper's Bazaar . Consultado el 14 de enero de 2022 .
- ^ Robinson 2003, págs. 78–81.
- ^ Robinson 2003, págs. 84–85.
- ^ McKinley J (28 de febrero de 1999). "Dale Prozac a ese hombre; si la tensión dramática está en su cabeza". The New York Times . Archivado desde el original el 1 de enero de 2012. Consultado el 3 de marzo de 2012 .
- ^ "Sitio web especial 90210 de la Child and Adolescent Bipolar Foundation". CABF. 2009. Archivado desde el original el 3 de agosto de 2012. Consultado el 7 de abril de 2009 .
- ^ "Stacey de EastEnders se enfrenta al trastorno bipolar". Oficina de prensa de la BBC. 14 de mayo de 2009. Archivado desde el original el 18 de mayo de 2009. Consultado el 28 de mayo de 2009 .
- ^ Tinniswood R (14 de mayo de 2003). "Los chicos Brookie que brillaron en la entrega de premios de telenovelas". Liverpool Echo . Consultado el 26 de abril de 2014 .
- ^ " Pilot ". Homeland . Temporada 1. Episodio 1. 2 de octubre de 2011. Showtime.
- ^ "Catherine Black por Kelly Reilly". American Broadcasting Company. Archivado desde el original el 23 de mayo de 2014. Consultado el 22 de mayo de 2014 .
- ^ "Cómo el compañero de un rapero blanco se convirtió en una estrella de comedia y en el modelo a seguir más improbable de la televisión". Los Angeles Times . 15 de abril de 2020.
- ^ Akiskal H, Akiskal K (2010). "El debate genio-locura: enfoque en la bipolaridad, el temperamento, la creatividad y el liderazgo". En Lakshmi Y (ed.). Trastorno bipolar: fundamentos clínicos y neurobiológicos . Wiley. págs. 83–89. doi :10.1002/9780470661277.ch9. ISBN . 978-0-470-66127-7.
Textos citados
- Brown MR, Basso MR (2004). Enfoque en la investigación del trastorno bipolar . Nova Science Publishers . ISBN 978-1-59454-059-2.
- Goodwin FK, Jamison KR (2007). Enfermedad maníaco-depresiva: trastornos bipolares y depresión recurrente (2.ª ed.). Oxford University Press. ISBN 978-0-19-513579-4. OCLC 70929267 . Consultado el 2 de abril de 2016 .
- Jamison KR (1995). Una mente inquieta: memorias de estados de ánimo y locura . Nueva York: Knopf. ISBN 978-0-330-34651-1.
- Millon T (1996). Trastornos de la personalidad: DSM-IV-TM y más allá . Nueva York: John Wiley and Sons. ISBN 978-0-471-01186-6.
- Robinson DJ (2003). Reel Psychiatry: Representaciones cinematográficas de trastornos psiquiátricos . Port Huron, Michigan: Rapid Psychler Press. ISBN 978-1-894328-07-4.
Lectura adicional
- Goldstein BI, Birmaher B, Carlson GA, DelBello MP, Findling RL, Fristad M, et al. (noviembre de 2017). "Informe del grupo de trabajo de la Sociedad Internacional de Trastornos Bipolares sobre el trastorno bipolar pediátrico: conocimientos hasta la fecha y direcciones para la investigación futura". Trastornos bipolares . 19 (7): 524–543. doi :10.1111/bdi.12556. PMC 5716873 . PMID 28944987.







