Enfermedad de cálculos renales
| Enfermedad de cálculos renales | |
|---|---|
| Otros nombres | Litiasis urinaria, cálculo renal, nefrolito, enfermedad de cálculos renales, [1] |
 | |
| Un cálculo renal de 8 milímetros (0,3 pulgadas) de diámetro. | |
| Especialidad | Urología , nefrología |
| Síntomas | Dolor intenso en la espalda baja o el abdomen, sangre en la orina, vómitos, náuseas [2] |
| Causas | Factores genéticos y ambientales [2] |
| Método de diagnóstico | Basado en síntomas, análisis de orina , imágenes médicas [2] |
| Diagnóstico diferencial | Aneurisma aórtico abdominal , diverticulitis , apendicitis , pielonefritis [3] |
| Prevención | Beber líquidos de manera que se produzcan más de dos litros de orina al día [4] |
| Tratamiento | Analgésicos , litotricia extracorpórea por ondas de choque , ureteroscopia , nefrolitotomía percutánea [2] |
| Frecuencia | 22,1 millones (2015) [5] |
| Fallecidos | 16.100 (2015) [6] |
La enfermedad de cálculos renales , también conocida como enfermedad de cálculos renales , nefrolitiasis o urolitiasis , es una cristalopatía en la que se desarrolla un trozo sólido de material ( cálculo renal ) en el tracto urinario . [2] Los cálculos renales normalmente se forman en el riñón y abandonan el cuerpo en el flujo de orina. [2] Un cálculo pequeño puede pasar sin causar síntomas . [2] Si un cálculo crece a más de 5 milímetros (0,2 pulgadas), puede causar un bloqueo del uréter , lo que resulta en un dolor agudo y severo en la espalda baja que a menudo se irradia hacia abajo hasta la ingle ( cólico renal ). [2] [7] Un cálculo también puede provocar sangre en la orina , vómitos o dolor al orinar . [2] Aproximadamente la mitad de las personas que han tenido un cálculo renal es probable que tengan otro dentro de diez años. [8]
La mayoría de los cálculos se forman por una combinación de factores genéticos y ambientales. [2] Los factores de riesgo incluyen altos niveles de calcio en la orina , obesidad , ciertos alimentos, algunos medicamentos, suplementos de calcio , hiperparatiroidismo , gota y no beber suficientes líquidos. [2] [8] Los cálculos se forman en el riñón cuando los minerales en la orina están en alta concentración. [2] El diagnóstico generalmente se basa en síntomas, análisis de orina e imágenes médicas . [2] Los análisis de sangre también pueden ser útiles. [2] Los cálculos generalmente se clasifican por su ubicación: nefrolitiasis (en el riñón), ureterolitiasis (en el uréter ), cistolitiasis (en la vejiga ) o por lo que están hechos ( oxalato de calcio , ácido úrico , estruvita , cistina ). [2]
En aquellos que han tenido cálculos renales, beber líquidos es una forma de prevenirlos. Se recomienda beber líquidos de manera que se produzcan más de dos litros de orina por día. [4] Si la ingesta de líquidos por sí sola no es eficaz para prevenir los cálculos renales, se pueden sugerir los medicamentos diurético tiazídico , citrato o alopurinol . [4] Se deben evitar los refrescos que contienen ácido fosfórico (normalmente colas ). [4] Cuando un cálculo no causa síntomas, no se necesita tratamiento . [2] Para aquellos con síntomas, el control del dolor suele ser la primera medida, utilizando medicamentos como antiinflamatorios no esteroideos u opioides . [7] [9] Los cálculos más grandes se pueden eliminar con el medicamento tamsulosina [10] o pueden requerir procedimientos como litotricia extracorpórea por ondas de choque , ureteroscopia o nefrolitotomía percutánea . [2]
Los cálculos renales han afectado a los humanos a lo largo de la historia, y Sushruta ha descrito una cirugía para eliminarlos desde el año 600 a. C. en la antigua India . [1] Entre el 1 % y el 15 % de las personas a nivel mundial se ven afectadas por cálculos renales en algún momento de sus vidas. [8] [11] En 2015, se produjeron 22,1 millones de casos, [5] lo que provocó unas 16 100 muertes. [6] Se han vuelto más comunes en el mundo occidental desde la década de 1970. [8] [12] En general, afectan a más hombres que mujeres. [2] [11] La prevalencia e incidencia de la enfermedad aumenta en todo el mundo y sigue siendo un desafío tanto para los pacientes como para los médicos y los sistemas de atención médica. En este contexto, los estudios epidemiológicos se esfuerzan por dilucidar los cambios mundiales en los patrones y la carga de la enfermedad e identificar los factores de riesgo modificables que contribuyen al desarrollo de cálculos renales. [13]
Signos y síntomas
El sello distintivo de un cálculo que obstruye el uréter o la pelvis renal es un dolor insoportable e intermitente que se irradia desde el flanco hasta la ingle o la parte interna del muslo. [14] Esto se debe a la transferencia de señales de dolor referido de los nervios esplácnicos torácicos inferiores a los nervios esplácnicos lumbares a medida que el cálculo pasa desde el riñón o el uréter proximal al uréter distal. Este dolor, conocido como cólico renal , a menudo se describe como una de las sensaciones de dolor más fuertes conocidas. [15] El cólico renal causado por cálculos renales suele ir acompañado de urgencia urinaria , inquietud, hematuria , sudoración, náuseas y vómitos. Por lo general, se presenta en oleadas que duran entre 20 y 60 minutos causadas por contracciones peristálticas del uréter mientras intenta expulsar el cálculo. [14]
El vínculo embriológico entre el tracto urinario, el sistema genital y el tracto gastrointestinal es la base de la radiación del dolor a las gónadas , así como de las náuseas y vómitos que también son comunes en la urolitiasis. [16] La azotemia posrenal y la hidronefrosis se pueden observar después de la obstrucción del flujo de orina a través de uno o ambos uréteres. [17]
El dolor en el cuadrante inferior izquierdo a veces puede confundirse con diverticulitis porque el colon sigmoide se superpone al uréter y la ubicación exacta del dolor puede ser difícil de aislar debido a la proximidad de estas dos estructuras.
Factores de riesgo
La deshidratación por la baja ingesta de líquidos es un factor en la formación de cálculos. [14] [18] Las personas que viven en climas cálidos tienen mayor riesgo debido a la mayor pérdida de líquidos. [19] La obesidad, la inmovilidad y los estilos de vida sedentarios son otros factores de riesgo importantes. [19]
La ingesta elevada de proteínas animales , [14] sodio , azúcares como la miel, azúcares refinados , fructosa y jarabe de maíz con alto contenido de fructosa , [20] y el consumo excesivo de jugos de frutas pueden aumentar el riesgo de formación de cálculos renales debido al aumento de la excreción de ácido úrico y los niveles elevados de oxalato urinario (mientras que el té, el café, el vino y la cerveza pueden disminuir el riesgo). [19] [18]
Los cálculos renales pueden ser resultado de una condición metabólica subyacente, como acidosis tubular renal distal , [21] enfermedad de Dent , [22] hiperparatiroidismo , [23] hiperoxaluria primaria , [24] o riñón esponjoso medular . Entre el 3 y el 20 % de las personas que forman cálculos renales tienen riñón esponjoso medular. [25] [26]
Los cálculos renales son más comunes en personas con enfermedad de Crohn ; [27] La enfermedad de Crohn está asociada con hiperoxaluria y malabsorción de magnesio. [28]
A una persona con cálculos renales recurrentes se le pueden realizar pruebas para detectar estos trastornos. Esto se hace generalmente con una recolección de orina de 24 horas. La orina se analiza para detectar características que favorezcan la formación de cálculos. [17]
Oxalato de calcio

El calcio es uno de los componentes del tipo más común de cálculos renales humanos, el oxalato de calcio . Algunos estudios sugieren que las personas que toman calcio o vitamina D como suplemento dietético tienen un mayor riesgo de desarrollar cálculos renales. [29] [30] En los Estados Unidos , el comité de Ingesta Diaria de Referencia de calcio en adultos utilizó la formación de cálculos renales como un indicador de la ingesta excesiva de calcio . [31]
A principios de los años 1990, un estudio realizado para la Iniciativa de Salud de la Mujer en los EE. UU. descubrió que las mujeres posmenopáusicas que consumían 1000 mg de calcio suplementario y 400 unidades internacionales de vitamina D por día durante siete años tenían un riesgo 17% mayor de desarrollar cálculos renales que los sujetos que tomaban un placebo . [29] El Estudio de Salud de Enfermeras también mostró una asociación entre la ingesta suplementaria de calcio y la formación de cálculos renales. [30]
A diferencia del calcio suplementario, la ingesta elevada de calcio en la dieta no parece causar cálculos renales y, de hecho, puede proteger contra su desarrollo. [30] [29] Esto tal vez esté relacionado con el papel del calcio en la fijación del oxalato ingerido en el tracto gastrointestinal. A medida que disminuye la cantidad de ingesta de calcio, aumenta la cantidad de oxalato disponible para su absorción en el torrente sanguíneo; este oxalato luego se excreta en mayores cantidades en la orina por los riñones. En la orina, el oxalato es un promotor muy fuerte de la precipitación de oxalato de calcio, aproximadamente 15 veces más fuerte que el calcio.
Un estudio de 2004 descubrió que las dietas bajas en calcio están asociadas con un mayor riesgo general de formación de cálculos renales. [32] Para la mayoría de las personas, otros factores de riesgo de cálculos renales, como la ingesta elevada de oxalatos en la dieta y la ingesta baja de líquidos, juegan un papel más importante que la ingesta de calcio. [33]
Otros electrolitos
El calcio no es el único electrolito que influye en la formación de cálculos renales. Por ejemplo, al aumentar la excreción urinaria de calcio, un alto contenido de sodio en la dieta puede aumentar el riesgo de formación de cálculos. [30]
Beber agua del grifo fluorada puede aumentar el riesgo de formación de cálculos renales por un mecanismo similar, aunque se justifican más estudios epidemiológicos para determinar si el fluoruro en el agua potable está asociado con una mayor incidencia de cálculos renales. [34] Una ingesta elevada de potasio en la dieta parece reducir el riesgo de formación de cálculos porque el potasio promueve la excreción urinaria de citrato , un inhibidor de la formación de cristales de calcio. [35]
Es más probable que se formen cálculos renales y que crezcan más si una persona tiene un bajo consumo de magnesio en la dieta . El magnesio inhibe la formación de cálculos. [36]
Proteína animal
Las dietas en los países occidentales suelen contener una gran proporción de proteína animal . El consumo de proteína animal crea una carga ácida que aumenta la excreción urinaria de calcio y ácido úrico y reduce el citrato. La excreción urinaria de exceso de aminoácidos sulfurosos (p. ej., cisteína y metionina ), ácido úrico y otros metabolitos ácidos de la proteína animal acidifica la orina, lo que promueve la formación de cálculos renales. [37] La baja excreción urinaria de citrato también se encuentra comúnmente en aquellos con una alta ingesta dietética de proteína animal, mientras que los vegetarianos tienden a tener niveles más altos de excreción de citrato. [30] El bajo citrato urinario también promueve la formación de cálculos. [37]
Vitaminas
La evidencia que vincula los suplementos de vitamina C con un aumento en la tasa de cálculos renales no es concluyente. [38] [39] La ingesta dietética excesiva de vitamina C podría aumentar el riesgo de formación de cálculos de oxalato de calcio. [40] El vínculo entre la ingesta de vitamina D y los cálculos renales también es tenue.
La suplementación excesiva con vitamina D puede aumentar el riesgo de formación de cálculos al incrementar la absorción intestinal de calcio; la corrección de una deficiencia no lo hace. [30]
Fisiopatología

Sobresaturación de orina
Cuando la orina se sobresatura (cuando el disolvente de la orina contiene más solutos de los que puede contener en solución ) con una o más sustancias calculogénicas (formadoras de cristales), se puede formar un cristal semilla a través del proceso de nucleación . [25] La nucleación heterogénea (donde hay una superficie sólida presente en la que puede crecer un cristal) avanza más rápidamente que la nucleación homogénea (donde un cristal debe crecer en un medio líquido sin dicha superficie), porque requiere menos energía. Al adherirse a las células en la superficie de una papila renal , un cristal semilla puede crecer y agregarse en una masa organizada. Dependiendo de la composición química del cristal, el proceso de formación de cálculos puede avanzar más rápidamente cuando el pH de la orina es inusualmente alto o bajo. [41]
La sobresaturación de la orina con respecto a un compuesto calculógeno depende del pH. Por ejemplo, a un pH de 7,0, la solubilidad del ácido úrico en la orina es de 158 mg/100 mL. Reducir el pH a 5,0 disminuye la solubilidad del ácido úrico a menos de 8 mg/100 mL. La formación de cálculos de ácido úrico requiere una combinación de hiperuricosuria (altos niveles de ácido úrico en la orina) y un pH urinario bajo; la hiperuricosuria por sí sola no se asocia con la formación de cálculos de ácido úrico si el pH de la orina es alcalino. [42] La sobresaturación de la orina es una condición necesaria, pero no suficiente, para el desarrollo de cualquier cálculo urinario. [25] La sobresaturación es probablemente la causa subyacente de los cálculos de ácido úrico y cistina , pero los cálculos a base de calcio (especialmente los cálculos de oxalato de calcio ) pueden tener una causa más compleja. [43]
Placa de Randall
Si bien la sobresaturación de la orina puede provocar cristaluria , no necesariamente promueve la formación de un cálculo renal porque la partícula puede no alcanzar el tamaño suficiente necesario para la fijación renal. [44] [45] Por otro lado, las placas de Randall, que fueron identificadas por primera vez por Alexander Randall en 1937, [46] son depósitos de fosfato de calcio que se forman en el intersticio papilar y se cree que son el nido necesario para el desarrollo de cálculos. [47] Además de los tapones de Randall, que se forman en el conducto de Bellini , estas estructuras pueden generar especies reactivas de oxígeno que mejoran aún más la formación de cálculos. [48]
Bacterias patógenas
Algunas bacterias desempeñan un papel en la promoción de la formación de cálculos. En concreto, las bacterias ureasa-positivas , como Proteus mirabilis , pueden producir la enzima ureasa , que convierte la urea en amoníaco y dióxido de carbono . [49] Esto aumenta el pH urinario y promueve la formación de cálculos de estruvita . Además, las bacterias no productoras de ureasa pueden proporcionar componentes bacterianos que promueven la cristalización del oxalato de calcio , aunque este mecanismo no se conoce bien. [50] [51]
Inhibidores de la formación de cálculos
La orina normal contiene agentes quelantes , como el citrato , que inhiben la nucleación , el crecimiento y la agregación de cristales que contienen calcio. Otros inhibidores endógenos incluyen calgranulina (una proteína S-100 que se une al calcio ), proteína de Tamm-Horsfall , glicosaminoglicanos , uropontina (una forma de osteopontina ), nefrocalcina (una glucoproteína ácida ), péptido protrombina F1 y bikunina ( proteína rica en ácido urónico ). Los mecanismos bioquímicos de acción de estas sustancias aún no se han dilucidado por completo. Sin embargo, cuando estas sustancias caen por debajo de sus proporciones normales, se pueden formar cálculos a partir de una agregación de cristales. [52]
Una ingesta dietética suficiente de magnesio y citrato inhibe la formación de cálculos de oxalato de calcio y fosfato de calcio; además, el magnesio y el citrato actúan sinérgicamente para inhibir los cálculos renales. La eficacia del magnesio para reducir la formación y el crecimiento de los cálculos depende de la dosis . [30] [36] [53]
Hipocitraturia
La hipocitraturia o la baja excreción urinaria de citrato (definida de forma variable como menos de 320 mg/día) puede ser una causa que contribuya a la formación de cálculos renales en hasta 2/3 de los casos. El papel protector del citrato está vinculado a varios mecanismos; el citrato reduce la sobresaturación urinaria de sales de calcio mediante la formación de complejos solubles con iones de calcio y mediante la inhibición del crecimiento y la agregación de cristales. La terapia con citrato de potasio se prescribe comúnmente en la práctica clínica para aumentar el citrato urinario y reducir las tasas de formación de cálculos. El citrato alcalino también se utiliza para aumentar los niveles de citrato en orina. Puede recetarse o encontrarse sin receta en forma de píldora, líquido o polvo. [54] [55]
Diagnóstico
El diagnóstico de cálculos renales se realiza sobre la base de la información obtenida de la historia clínica, el examen físico, el análisis de orina y los estudios radiográficos . [56] El diagnóstico clínico generalmente se realiza sobre la base de la ubicación y la gravedad del dolor, que generalmente es de naturaleza cólica (aparece y desaparece en ondas espasmódicas ). El dolor en la espalda ocurre cuando los cálculos producen una obstrucción en el riñón. [57] El examen físico puede revelar fiebre y dolor a la palpación en el ángulo costovertebral del lado afectado. [56]
Estudios de imagen
Los cálculos que contienen calcio son relativamente radiodensos (opacos a los rayos X ) y, a menudo, se pueden detectar mediante una radiografía tradicional del abdomen que incluya los riñones, los uréteres y la vejiga (película KUB [ aclaración necesaria ] ). [58] La radiografía KUB [ aclaración necesaria ] , aunque es útil para controlar el tamaño del cálculo o el paso del cálculo en los formadores de cálculos, podría no ser útil en el contexto agudo debido a la baja sensibilidad. [59] Alrededor del 60% de todos los cálculos renales son radiopacos. [60] [61] En general, los cálculos de fosfato de calcio tienen la mayor densidad, seguidos de los cálculos de oxalato de calcio y fosfato de amonio y magnesio. Los cálculos de cistina son solo ligeramente radiodensos , mientras que los cálculos de ácido úrico suelen ser completamente radiolúcidos . [62]
En personas con antecedentes de cálculos, aquellas que tienen menos de 50 años de edad y presentan síntomas de cálculos sin ningún signo preocupante no requieren una tomografía computarizada helicoidal . [63] Una tomografía computarizada (TC) tampoco suele recomendarse en niños. [64]
De lo contrario, una tomografía computarizada helicoidal sin contraste con secciones de 5 milímetros (0,2 pulgadas) es el método de diagnóstico a utilizar para detectar cálculos renales y confirmar el diagnóstico de enfermedad de cálculos renales. [16] [56] [60] [65] [7] Casi todos los cálculos son detectables en las tomografías computarizadas, con la excepción de aquellos compuestos de ciertos residuos de medicamentos en la orina, [58] como el indinavir .
Cuando no se dispone de una tomografía computarizada, se puede realizar un pielograma intravenoso para ayudar a confirmar el diagnóstico de litiasis urinaria . Esto implica la inyección intravenosa de un agente de contraste seguida de una película KUB. Los urolitos presentes en los riñones, los uréteres o la vejiga se pueden definir mejor mediante el uso de este agente de contraste. Los cálculos también se pueden detectar mediante un pielograma retrógrado , donde se inyecta un agente de contraste similar directamente en el ostium distal del uréter (donde el uréter termina al ingresar a la vejiga). [60]
La ecografía renal a veces puede ser útil, porque da detalles sobre la presencia de hidronefrosis , lo que sugiere que el cálculo está bloqueando el flujo de salida de orina. [58] Los cálculos radiotransparentes, que no aparecen en la RUV, pueden aparecer en los estudios de imágenes por ultrasonido. Otras ventajas de la ecografía renal incluyen su bajo costo y la ausencia de exposición a la radiación . La ecografía es útil para detectar cálculos en situaciones en las que se desaconsejan los rayos X o las tomografías computarizadas, como en niños o mujeres embarazadas. [66] A pesar de estas ventajas, la ecografía renal en 2009 no se consideró un sustituto de la tomografía computarizada helicoidal sin contraste en la evaluación diagnóstica inicial de la litiasis urinaria. [65] La razón principal de esto es que, en comparación con la TC, la ecografía renal con mayor frecuencia no detecta cálculos pequeños (especialmente cálculos ureterales) y otros trastornos graves que podrían estar causando los síntomas. [14]
Por el contrario, un estudio de 2014 sugirió que la ecografía debería utilizarse como prueba diagnóstica inicial, y que se deberían realizar estudios de imágenes adicionales a discreción del médico en función del criterio clínico, y que el uso de la ecografía en lugar de la TC como prueba diagnóstica inicial da como resultado una menor exposición a la radiación y un resultado igualmente bueno. [67]
- En esta radiografía de riñón se pueden observar cálculos renales bilaterales . Hay flebolitos en la pelvis, que pueden interpretarse erróneamente como cálculos en la vejiga .
- Tomografía computarizada axial de abdomen sin contraste, que muestra un cálculo de 3 mm (marcado con una flecha) en el uréter proximal izquierdo.
- Ecografía renal de un cálculo localizado en la unión pieloureteral con hidronefrosis acompañante.
- Medición de un cálculo renal grande de 5,6 mm en tejido blando versus ventana de TC esquelética .
Examen de laboratorio

Las investigaciones de laboratorio que se llevan a cabo normalmente incluyen: [56] [65] [58] [68]
- examen microscópico de la orina, que puede mostrar glóbulos rojos , bacterias, leucocitos , cilindros urinarios y cristales;
- cultivo de orina para identificar cualquier organismo infeccioso presente en el tracto urinario y sensibilidad para determinar la susceptibilidad de estos organismos a antibióticos específicos;
- hemograma completo , en busca de neutrofilia (aumento del recuento de granulocitos neutrófilos ) sugestiva de infección bacteriana, como la observada en el contexto de cálculos de estruvita;
- pruebas de función renal para buscar niveles anormalmente altos de calcio en sangre ( hipercalcemia );
- Recolección de orina de 24 horas para medir el volumen urinario diario total, magnesio, sodio, ácido úrico, calcio, citrato, oxalato y fosfato ;
- La recolección de cálculos renales (orinar a través de un recipiente para la recolección de cálculos renales StoneScreen o un simple colador de té ) es útil. El análisis químico de los cálculos recolectados puede determinar su composición, lo que a su vez puede ayudar a orientar el manejo preventivo y terapéutico futuro.
Composición
| Tipo de cálculo renal | Incidencia relativa (adultos) [69] | Circunstancias | Color y apariencia microscópica | Radiodensidad | Detalles |
|---|---|---|---|---|---|
Oxalato de calcio | 60% | cuando la orina es ácida (pH disminuido) [70] | Negro/marrón oscuro | Radio-opaco | Parte del oxalato presente en la orina es producido por el organismo. El calcio y el oxalato presentes en la dieta influyen en la formación de cálculos de oxalato de calcio, pero no son los únicos factores que lo afectan. El oxalato presente en la dieta se encuentra en muchas verduras, frutas y frutos secos. El calcio de los huesos también puede influir en la formación de cálculos renales. |
Fosfato de calcio | 10–20% | cuando la orina es alcalina (pH alto) | Blanco sucio | Radio-opaco | Tiende a proliferar en orina alcalina, especialmente cuando hay bacterias Proteus . Es el tipo más común entre las mujeres embarazadas. [69] |
| Ácido úrico | 10–20% | Cuando la orina es persistentemente ácida. | Amarillo/marrón rojizo | Radiotransparente | Dietas ricas en proteínas animales y purinas: sustancias que se encuentran de forma natural en todos los alimentos, pero especialmente en las vísceras, el pescado y los mariscos. |
| Estruvita | 0 3% | Infecciones en el riñón y cuando la orina es alcalina (pH alto) | Blanco sucio | Radio-opaco | La prevención de los cálculos de estruvita depende de mantenerse libre de infecciones. No se ha demostrado que la dieta afecte la formación de cálculos de estruvita. |
| Cistina | 0 1–2% [71] | trastorno genético raro | Rosa/amarillo | Radio-opaco | La cistina, un aminoácido (un dímero de cisteína, uno de los componentes básicos de las proteínas), se filtra a través de los riñones y llega a la orina para formar cristales. |
| Xantina [72] | extremadamente raro | Rojo ladrillo | Radiotransparente |



Cálculos que contienen calcio
Con diferencia, el tipo más común de cálculos renales en todo el mundo contiene calcio. Por ejemplo, los cálculos que contienen calcio representan alrededor del 80% de todos los casos en los Estados Unidos; estos suelen contener oxalato de calcio solo o en combinación con fosfato de calcio en forma de apatita o brushita . [25] [52] Los factores que promueven la precipitación de cristales de oxalato en la orina, como la hiperoxaluria primaria , están asociados al desarrollo de cálculos de oxalato de calcio. [24] La formación de cálculos de fosfato de calcio está asociada a afecciones como el hiperparatiroidismo [23] y la acidosis tubular renal . [73]
La oxaluria aumenta en pacientes con ciertos trastornos gastrointestinales, incluida la enfermedad inflamatoria intestinal, como la enfermedad de Crohn , o en pacientes que se han sometido a una resección del intestino delgado o a procedimientos de derivación del intestino delgado. La oxaluria también aumenta en pacientes que consumen mayores cantidades de oxalato (presente en verduras y frutos secos). La hiperoxaluria primaria es una enfermedad autosómica recesiva poco frecuente que suele presentarse en la infancia. [74]
Los cristales de oxalato de calcio pueden presentarse en dos variedades. El oxalato de calcio monohidratado puede aparecer como "mancuernas" o como óvalos largos que se asemejan a los postes individuales de una cerca de estacas. El oxalato de calcio dihidratado tiene una apariencia de "envoltura" tetragonal. [74]
Cálculos de estruvita
Alrededor del 10-15% de los cálculos urinarios están compuestos de estruvita ( fosfato de amonio y magnesio hexahidratado , NH4MgPO4 · 6H2O ) . [75] Los cálculos de estruvita (también conocidos como "cálculos de infección", cálculos de ureasa o cálculos de triple fosfato) se forman con mayor frecuencia en presencia de infección por bacterias que descomponen la urea . Usando la enzima ureasa, estos organismos metabolizan la urea en amoníaco y dióxido de carbono . Esto alcaliniza la orina, lo que resulta en condiciones favorables para la formación de cálculos de estruvita. Proteus mirabilis , Proteus vulgaris y Morganella morganii son los organismos más comunes aislados; los organismos menos comunes incluyen Ureaplasma urealyticum y algunas especies de Providencia , Klebsiella , Serratia y Enterobacter . Estos cálculos infecciosos se observan comúnmente en personas que tienen factores que los predisponen a infecciones del tracto urinario , como aquellos con lesión de la médula espinal y otras formas de vejiga neurogénica , derivación urinaria del conducto ileal , reflujo vesicoureteral y uropatías obstructivas . También se ven comúnmente en personas con trastornos metabólicos subyacentes, como hipercalciuria idiopática , hiperparatiroidismo y gota . Los cálculos infecciosos pueden crecer rápidamente, formando grandes cálculos caliciales en forma de asta de ciervo ( con forma de asta ) que requieren cirugía invasiva como nefrolitotomía percutánea para el tratamiento definitivo. [75]
Los cálculos de estruvita (fosfato triple/fosfato de magnesio y amonio) tienen una morfología de "tapa de ataúd" al microscopio. [74]
Cálculos de ácido úrico
Entre el 5 y el 10 % de todos los cálculos se forman a partir de ácido úrico . [21] Las personas con ciertas anomalías metabólicas, incluida la obesidad , [30] pueden producir cálculos de ácido úrico. También pueden formarse en asociación con afecciones que causan hiperuricosuria (una cantidad excesiva de ácido úrico en la orina) con o sin hiperuricemia (una cantidad excesiva de ácido úrico en el suero ). También pueden formarse en asociación con trastornos del metabolismo ácido/base donde la orina es excesivamente ácida ( pH bajo ), lo que resulta en la precipitación de cristales de ácido úrico. Un diagnóstico de litiasis urinaria de ácido úrico se apoya en la presencia de un cálculo radiolúcido ante una acidez urinaria persistente, junto con el hallazgo de cristales de ácido úrico en muestras de orina fresca. [76]
Como se ha indicado anteriormente (sección sobre cálculos de oxalato de calcio), las personas con enfermedad inflamatoria intestinal ( enfermedad de Crohn , colitis ulcerosa ) tienden a tener hiperoxaluria y a formar cálculos de oxalato. También tienen tendencia a formar cálculos de urato. Los cálculos de urato son especialmente frecuentes después de una resección de colon .
Los cálculos de ácido úrico se presentan como cristales pleomórficos , generalmente en forma de diamante. También pueden tener forma de cuadrados o bastones polarizables. [74]
Otros tipos
Las personas con ciertos errores innatos raros del metabolismo tienen una propensión a acumular sustancias formadoras de cristales en su orina. Por ejemplo, aquellos con cistinuria , cistinosis y síndrome de Fanconi pueden formar cálculos compuestos de cistina . La formación de cálculos de cistina se puede tratar con alcalinización de la orina y restricción de proteínas en la dieta. Las personas afectadas por xantinuria a menudo producen cálculos compuestos de xantina . Las personas afectadas por deficiencia de adenina fosforribosiltransferasa pueden producir cálculos de 2,8-dihidroxiadenina , [77] los alcaptonúricos producen cálculos de ácido homogentísico y los iminoglicinúricos producen cálculos de glicina , prolina e hidroxiprolina . [78] [79] También se ha observado que la urolitiasis ocurre en el contexto del uso terapéutico de medicamentos, con cristales de medicamentos formándose dentro del tracto renal en algunas personas que actualmente están siendo tratadas con agentes como indinavir , [80] sulfadiazina , [81] y triamtereno . [82]
Ubicación
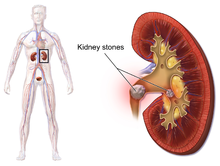
La litiasis urinaria se refiere a los cálculos que se originan en cualquier parte del sistema urinario, incluidos los riñones y la vejiga. [16] La litiasis renal se refiere a la presencia de dichos cálculos en los riñones. Los cálculos caliciales son acumulaciones en el cáliz mayor o menor , partes del riñón que pasan la orina al uréter (el tubo que conecta los riñones con la vejiga urinaria). La afección se denomina litiasis ureteral cuando un cálculo se encuentra en el uréter. Los cálculos también pueden formarse o pasar a la vejiga, una afección conocida como cálculos vesicales . [83]
Tamaño

Los cálculos de menos de 5 mm (0,2 pulgadas) de diámetro se eliminan espontáneamente en hasta el 98% de los casos, mientras que los que miden entre 5 y 10 mm (0,2 a 0,4 pulgadas) de diámetro se eliminan espontáneamente en menos del 53% de los casos. [84]
Los cálculos que son lo suficientemente grandes como para llenar los cálices renales se denominan cálculos coraliformes y están compuestos de estruvita en la gran mayoría de los casos, que se forma solo en presencia de bacterias formadoras de ureasa . Otras formas que pueden crecer hasta convertirse en cálculos coraliformes son las compuestas de cistina, oxalato de calcio monohidrato y ácido úrico. [85]
Prevención
Las medidas preventivas dependen del tipo de cálculos. En aquellos con cálculos de calcio, es eficaz beber abundante líquido, los diuréticos tiazídicos y el citrato, así como el alopurinol en aquellos con niveles elevados de ácido úrico en la orina. [86] [87]
Medidas dietéticas
La terapia específica debe adaptarse al tipo de cálculos en cuestión. La dieta puede tener un efecto sobre el desarrollo de cálculos renales. Las estrategias preventivas incluyen una combinación de modificaciones dietéticas y medicamentos con el objetivo de reducir la carga excretora de compuestos calculógenos en los riñones. [32] [88] [89] Las recomendaciones dietéticas para minimizar la formación de cálculos renales incluyen:
- aumentar la ingesta total de líquidos para lograr más de dos litros por día de producción de orina; [90]
- limitar el consumo de cola, incluidos los refrescos azucarados; [86] [90] [91] a menos de un litro por semana. [92]
- limitar la ingesta de proteínas animales a no más de dos comidas diarias ( se ha demostrado una asociación entre las proteínas animales y la recurrencia de cálculos renales en los hombres); [93]
- Aumentar la ingesta de citrato o álcali, incluso a partir del jugo de limón y lima. [94] El ácido cítrico en su forma natural, como el de las frutas cítricas, "evita que los cálculos pequeños se conviertan en 'cálculos problemáticos' al recubrirlos y evitar que otros materiales se adhieran y se acumulen sobre los cálculos". [95]
- La reducción de la ingesta de sodio se asocia con una reducción en la excreción de calcio en la orina.
El mantenimiento de la orina diluida mediante una terapia enérgica de líquidos es beneficioso en todas las formas de cálculos renales, por lo que aumentar el volumen de orina es un principio clave para la prevención de los cálculos renales. La ingesta de líquidos debe ser suficiente para mantener una producción de orina de al menos 2 litros (68 onzas líquidas estadounidenses ) por día. [87] Una ingesta elevada de líquidos puede reducir la probabilidad de recurrencia de los cálculos renales o puede aumentar el tiempo entre la aparición de los cálculos sin efectos no deseados.
El calcio se une al oxalato disponible en el tracto gastrointestinal , impidiendo así su absorción en el torrente sanguíneo . Reducir la absorción de oxalato disminuye el riesgo de cálculos renales en personas susceptibles. [96] Debido a esto, algunos médicos recomiendan aumentar la ingesta de productos lácteos para que su contenido de calcio sirva como aglutinante de oxalato . Tomar comprimidos de citrato de calcio durante o después de las comidas que contienen alimentos con alto contenido de oxalato [97] puede ser útil si el calcio de la dieta no se puede aumentar por otros medios, como en aquellos con intolerancia a la lactosa. El suplemento de calcio preferido para las personas con riesgo de formación de cálculos es el citrato de calcio, a diferencia del carbonato de calcio, porque ayuda a aumentar la excreción urinaria de citrato. [89]
Además de una hidratación oral vigorosa y una mayor ingesta de calcio en la dieta, otras estrategias de prevención incluyen evitar dosis altas de vitamina C suplementaria (ya que el ascorbato se metaboliza en oxalato) y restringir los alimentos ricos en oxalato, como las verduras de hoja , el ruibarbo , los productos de soja y el chocolate . [98] Sin embargo, no se ha realizado ningún ensayo controlado aleatorio de restricción de oxalato para probar la hipótesis de que la restricción de oxalato reduce la formación de cálculos. [97] Algunas evidencias indican que la ingesta de magnesio disminuye el riesgo de cálculos renales sintomáticos. [98]
Alcalinización de la orina
El pilar del tratamiento médico de los cálculos de ácido úrico es la alcalinización (aumento del pH ) de la orina. Los cálculos de ácido úrico se encuentran entre los pocos tipos que se pueden tratar con una terapia de disolución, conocida como quimiolisis . La quimiolisis se consigue habitualmente mediante el uso de medicamentos orales, aunque en algunos casos se pueden realizar agentes intravenosos o incluso la instilación de ciertos agentes irrigantes directamente sobre el cálculo, mediante nefrostomía anterógrada o catéteres ureterales retrógrados . [42] La acetazolamida es un medicamento que alcaliniza la orina. Además de la acetazolamida o como alternativa, existen determinados suplementos dietéticos que producen una alcalinización similar de la orina. Entre ellos se encuentran el citrato alcalino , el bicarbonato de sodio , el citrato de potasio , el citrato de magnesio y el bicitrato (una combinación de ácido cítrico monohidrato y citrato de sodio dihidrato). [99] Además de la alcalinización de la orina, estos suplementos tienen la ventaja adicional de aumentar el nivel de citrato urinario, lo que ayuda a reducir la agregación de cálculos de oxalato de calcio. [42]
Aumentar el pH de la orina a alrededor de 6,5 proporciona condiciones óptimas para la disolución de los cálculos de ácido úrico. Aumentar el pH de la orina a un valor superior a 7,0 puede aumentar el riesgo de formación de cálculos de fosfato de calcio, aunque este concepto es controvertido ya que el citrato inhibe la cristalización del fosfato de calcio. Analizar la orina periódicamente con papel de nitrazina puede ayudar a garantizar que el pH de la orina se mantenga en este rango óptimo. Con este enfoque, se puede esperar que la tasa de disolución de los cálculos sea de alrededor de 10 mm (0,4 pulgadas) de radio de cálculo por mes. [42]
Cal apagada
El hidróxido de calcio disminuye el calcio urinario cuando se combina con alimentos ricos en ácido oxálico, como las verduras de hojas verdes. [100]
Diuréticos
Una de las terapias médicas reconocidas para la prevención de cálculos son los diuréticos tiazídicos y similares a tiazídicos , como la clortalidona o la indapamida . Estos fármacos inhiben la formación de cálculos que contienen calcio al reducir la excreción urinaria de calcio. [14] La restricción de sodio es necesaria para el efecto clínico de las tiazidas, ya que el exceso de sodio promueve la excreción de calcio. Las tiazidas funcionan mejor para la hipercalciuria por fuga renal (niveles altos de calcio en la orina), una afección en la que los niveles altos de calcio en la orina son causados por un defecto renal primario. Las tiazidas son útiles para tratar la hipercalciuria absortiva, una afección en la que el calcio urinario alto es el resultado de una absorción excesiva del tracto gastrointestinal. [52]
Alopurinol
Para las personas con hiperuricosuria y cálculos de calcio, el alopurinol es uno de los pocos tratamientos que han demostrado reducir las recurrencias de los cálculos renales. El alopurinol interfiere con la producción de ácido úrico en el hígado . El fármaco también se utiliza en personas con gota o hiperuricemia (niveles elevados de ácido úrico sérico ). [101] La dosis se ajusta para mantener una excreción urinaria reducida de ácido úrico. El nivel de ácido úrico sérico en o por debajo de 6 mg/100 ml suele ser un objetivo terapéutico. La hiperuricemia no es necesaria para la formación de cálculos de ácido úrico; la hiperuricosuria puede ocurrir en presencia de ácido úrico sérico normal o incluso bajo . Algunos médicos recomiendan añadir alopurinol solo en personas en las que persisten la hiperuricosuria y la hiperuricemia, a pesar del uso de un agente alcalinizante de la orina como el bicarbonato de sodio o el citrato de potasio . [42]
Tratamiento
El tamaño de los cálculos influye en la tasa de eliminación espontánea de los mismos. Por ejemplo, hasta el 98% de los cálculos pequeños (de menos de 5 mm [0,2 pulgadas] de diámetro) pueden eliminarse espontáneamente a través de la orina dentro de las cuatro semanas posteriores al inicio de los síntomas, [7] pero para los cálculos más grandes (de 5 a 10 mm [0,2 a 0,4 pulgadas] de diámetro), la tasa de eliminación espontánea disminuye a menos del 53%. [84] La ubicación inicial de los cálculos también influye en la probabilidad de eliminación espontánea de los cálculos. Las tasas aumentan del 48% para los cálculos ubicados en el uréter proximal al 79% para los cálculos ubicados en la unión vesicoureteral, independientemente del tamaño del cálculo. [84] Suponiendo que no se encuentre ninguna obstrucción de alto grado o infección asociada en el tracto urinario, y los síntomas sean relativamente leves, se pueden utilizar varias medidas no quirúrgicas para estimular la eliminación de un cálculo. [42] Los formadores repetidos de cálculos se benefician de un tratamiento más intensivo, que incluye la ingesta adecuada de líquidos y el uso de ciertos medicamentos, así como un control cuidadoso. [102]
Manejo del dolor
El tratamiento del dolor suele requerir la administración intravenosa de AINE u opioides. [14] Los AINE parecen ser algo mejores que los opioides o el paracetamol en pacientes con función renal normal. [103] Los medicamentos administrados por vía oral suelen ser eficaces para molestias menos graves. [66] El uso de antiespasmódicos no tiene mayores beneficios. [9]
Terapia médica expulsiva
El uso de medicamentos para acelerar el paso espontáneo de los cálculos en el uréter se conoce como terapia médica expulsiva. [104] [105] Varios agentes, incluidos los bloqueadores adrenérgicos alfa (como la tamsulosina ) y los bloqueadores de los canales de calcio (como la nifedipina ), pueden ser eficaces. [104] Los alfabloqueantes probablemente resulten en que más personas expulsen sus cálculos, y pueden expulsarlos en un tiempo más corto. [105] Las personas que toman alfabloqueantes también pueden usar menos analgésicos y pueden no necesitar visitar el hospital. [105] Los alfabloqueantes parecen ser más eficaces para los cálculos más grandes (de más de 5 mm de tamaño) que para los cálculos más pequeños. [105] Sin embargo, el uso de alfabloqueantes puede estar asociado con un ligero aumento de los efectos no deseados graves de esta medicación. [105] Una combinación de tamsulosina y un corticosteroide puede ser mejor que la tamsulosina sola. [104] Estos tratamientos también parecen ser útiles además de la litotricia. [7]
Litotricia

La litotricia extracorpórea por ondas de choque (LEOC) es una técnica no invasiva para la eliminación de cálculos renales. La mayoría de las LEOC se llevan a cabo cuando el cálculo está presente cerca de la pelvis renal . La LEOC implica el uso de un litotriptor para administrar pulsos de energía ultrasónica de alta intensidad, enfocados y aplicados externamente para provocar la fragmentación de un cálculo durante un período de alrededor de 30 a 60 minutos. Después de su introducción en los Estados Unidos en febrero de 1984, la LEOC fue rápidamente y ampliamente aceptada como una alternativa de tratamiento para los cálculos renales y ureterales. [106] Actualmente se utiliza en el tratamiento de cálculos no complicados ubicados en el riñón y el uréter superior, siempre que la carga de cálculos agregada (tamaño y número de cálculos) sea inferior a 20 mm (0,8 pulgadas) y la anatomía del riñón afectado sea normal. [107] [108]
En el caso de cálculos de más de 10 milímetros (0,39 pulgadas), la ESWL puede no ayudar a romper el cálculo en un solo tratamiento; en cambio, pueden ser necesarios dos o tres tratamientos. Alrededor del 80-85% de los cálculos renales simples pueden tratarse de manera efectiva con ESWL. [7] Una serie de factores pueden influir en su eficacia, incluida la composición química del cálculo, la presencia de una anatomía renal anómala y la ubicación específica del cálculo dentro del riñón, la presencia de hidronefrosis, el índice de masa corporal y la distancia del cálculo desde la superficie de la piel. [106]
Los efectos adversos comunes de la ESWL incluyen trauma agudo , como hematomas en el sitio de administración del choque, y daño a los vasos sanguíneos del riñón. [109] [110] De hecho, la gran mayoría de las personas que son tratadas con una dosis típica de ondas de choque utilizando configuraciones de tratamiento actualmente aceptadas probablemente experimenten algún grado de lesión renal aguda . [106] La lesión renal aguda inducida por ESWL depende de la dosis (aumenta con el número total de ondas de choque administradas y con el ajuste de potencia del litotriptor) y puede ser grave, [106] incluyendo sangrado interno y hematomas subcapsulares . En raras ocasiones, estos casos pueden requerir transfusión de sangre e incluso provocar insuficiencia renal aguda . Las tasas de hematomas pueden estar relacionadas con el tipo de litotriptor utilizado; se han informado tasas de hematomas de menos del 1% y hasta el 13% para diferentes máquinas de litotriptor. [110] Estudios recientes muestran una reducción de la lesión tisular aguda cuando el protocolo de tratamiento incluye una breve pausa después del inicio del tratamiento, y una mejor rotura de los cálculos y una reducción de la lesión cuando la ESWL se realiza a una frecuencia de onda de choque lenta. [106]
Además del potencial mencionado anteriormente para la lesión renal aguda, los estudios en animales sugieren que estas lesiones agudas pueden progresar a la formación de cicatrices, lo que resulta en la pérdida del volumen renal funcional. [109] [110] Estudios prospectivos recientes también indican que las personas mayores tienen un mayor riesgo de desarrollar hipertensión de nueva aparición después de ESWL. Además, un estudio retrospectivo de casos y controles publicado por investigadores de la Clínica Mayo en 2006 ha encontrado un mayor riesgo de desarrollar diabetes mellitus e hipertensión en personas que se habían sometido a ESWL, en comparación con personas de la misma edad y género que se habían sometido a un tratamiento no quirúrgico. El que el trauma agudo progrese o no a efectos a largo plazo probablemente depende de múltiples factores que incluyen la dosis de la onda de choque (es decir, el número de ondas de choque administradas, la velocidad de administración, el ajuste de potencia, las características acústicas del litotriptor en particular y la frecuencia de retratamiento), así como ciertos factores de riesgo fisiopatológicos predisponentes intrínsecos. [106]
Para abordar estas preocupaciones, la Asociación Urológica Estadounidense creó el Grupo de Trabajo sobre Litotricia por Ondas de Choque para que proporcionara una opinión experta sobre la seguridad y la relación riesgo-beneficio de la ESWL. El grupo de trabajo publicó un informe técnico en el que se describían sus conclusiones en 2009. Llegaron a la conclusión de que la relación riesgo-beneficio sigue siendo favorable para muchas personas. [106] Las ventajas de la ESWL incluyen su naturaleza no invasiva, el hecho de que es técnicamente fácil de tratar la mayoría de los cálculos del tracto urinario superior y que, al menos en la fase aguda, es un tratamiento bien tolerado y de baja morbilidad para la gran mayoría de las personas. Sin embargo, recomendaron reducir la frecuencia de disparo de las ondas de choque de 120 pulsos por minuto a 60 pulsos por minuto para reducir el riesgo de lesión renal y aumentar el grado de fragmentación de los cálculos. [106]
A veces se recetan alfabloqueantes después de la litotricia por ondas de choque para ayudar a que los fragmentos del cálculo salgan del cuerpo de la persona. [111] Al relajar los músculos y ayudar a mantener abiertos los vasos sanguíneos, los alfabloqueantes pueden relajar los músculos del uréter para permitir que pasen los fragmentos del cálculo renal. En comparación con la atención habitual o el tratamiento con placebo, los alfabloqueantes pueden conducir a una eliminación más rápida de los cálculos, una menor necesidad de tratamiento adicional y menos efectos no deseados. [111] También pueden eliminar los cálculos renales en más adultos que el procedimiento estándar de litotricia por ondas de choque. Los efectos no deseados asociados con los alfabloqueantes son las visitas de emergencia al hospital y el regreso al hospital por problemas relacionados con los cálculos, pero estos efectos fueron más comunes en adultos que no recibieron alfabloqueantes como parte de su tratamiento. [111]
Cirugía
La mayoría de los cálculos de menos de 5 mm (0,2 pulgadas) pasan espontáneamente. [32] [7] Sin embargo, puede ser necesaria una cirugía rápida en personas con un solo riñón funcional, cálculos obstructivos bilaterales, una infección del tracto urinario y, por lo tanto, se presume, un riñón infectado o dolor intratable. [112] A partir de mediados de la década de 1980, tratamientos menos invasivos como la litotricia extracorpórea por ondas de choque, la ureteroscopia y la nefrolitotomía percutánea comenzaron a reemplazar a la cirugía abierta como las modalidades de elección para el tratamiento quirúrgico de la urolitiasis. [7] Más recientemente, la ureteroscopia flexible se ha adaptado para facilitar la creación de una nefrostomía retrógrada para la nefrolitotomía percutánea. Este enfoque aún está bajo investigación, aunque los primeros resultados son favorables. [113] La nefrolitotomía percutánea o, raramente, la nefrolitotomía anatrófica , es el tratamiento de elección para cálculos grandes o complicados (como los cálculos acromáticos caliciales) o cálculos que no se pueden extraer mediante procedimientos menos invasivos. [56] [7]
Cirugía ureteroscópica
La ureteroscopia se ha vuelto cada vez más popular a medida que los ureteroscopios de fibra óptica flexibles y rígidos se han vuelto más pequeños. Una técnica ureteroscópica implica la colocación de un stent ureteral (un tubo pequeño que se extiende desde la vejiga, sube por el uréter y llega al riñón) para proporcionar un alivio inmediato de un riñón obstruido. La colocación de un stent puede ser útil para salvar un riñón en riesgo de insuficiencia renal aguda posrenal debido al aumento de la presión hidrostática, la hinchazón y la infección ( pielonefritis y pionefrosis ) causada por un cálculo obstructivo. Los stents ureterales varían en longitud de 24 a 30 cm (9,4 a 11,8 pulgadas) y la mayoría tienen una forma comúnmente conocida como "doble J" o "doble cola de cerdo", debido al rizo en ambos extremos. Están diseñados para permitir que la orina fluya más allá de una obstrucción en el uréter. Pueden permanecer retenidos en el uréter durante días o semanas mientras se resuelven las infecciones y los cálculos se disuelven o fragmentan mediante ESWL o algún otro tratamiento. Los stents dilatan los uréteres, lo que puede facilitar la instrumentación, y también proporcionan un punto de referencia claro para ayudar en la visualización de los uréteres y cualquier cálculo asociado en los exámenes radiográficos. La presencia de stents ureterales permanentes puede causar molestias mínimas a moderadas, incontinencia de frecuencia o urgencia e infección, que en general se resuelve con la extracción. La mayoría de los stents ureterales se pueden quitar cistoscópicamente durante una visita al consultorio bajo anestesia tópica después de la resolución de la urolitiasis. [114] La investigación actualmente no es segura si la colocación de un stent temporal durante la ureteroscopia conduce a resultados diferentes a los de no colocar un stent en términos de número de visitas al hospital por problemas posoperatorios, dolor a corto o largo plazo, necesidad de analgésicos narcóticos, riesgo de ITU, necesidad de un procedimiento repetido o estrechamiento del uréter por cicatrización. [115]
Las técnicas ureteroscópicas más definitivas para la extracción de cálculos (en lugar de simplemente eludir la obstrucción) incluyen la extracción con canasta y la ureterolitotricia por ultrasonido. La litotricia láser es otra técnica que implica el uso de un láser de granate de holmio : itrio y aluminio (Ho:YAG) para fragmentar los cálculos en la vejiga, los uréteres y los riñones. [116]
Las técnicas ureteroscópicas son generalmente más efectivas que la ESWL para tratar los cálculos ubicados en el uréter inferior, con tasas de éxito del 93-100% utilizando la litotricia láser Ho:YAG. [84] Aunque la ESWL ha sido tradicionalmente preferida por muchos profesionales para tratar los cálculos ubicados en el uréter superior, la experiencia más reciente sugiere que las técnicas ureteroscópicas ofrecen claras ventajas en el tratamiento de los cálculos ureterales superiores. Específicamente, la tasa de éxito general es mayor, se necesitan menos intervenciones repetidas y visitas postoperatorias, y los costos del tratamiento son menores después del tratamiento ureteroscópico en comparación con la ESWL. Estas ventajas son especialmente evidentes con cálculos de más de 10 mm (0,4 pulgadas) de diámetro. Sin embargo, debido a que la ureteroscopia del uréter superior es mucho más desafiante que la ESWL, muchos urólogos aún prefieren usar la ESWL como tratamiento de primera línea para los cálculos de menos de 10 mm, y la ureteroscopia para los de más de 10 mm de diámetro. [84] La ureteroscopia es el tratamiento preferido en mujeres embarazadas y personas con obesidad mórbida, así como en aquellas con trastornos hemorrágicos . [7]
Epidemiología
| País | Prevalencia más temprana (años) [117] | Última prevalencia (años) [117] |
|---|---|---|
| Estados Unidos | 2,6% (1964-1972) | 5,2% (1988-1994) |
| Italia | 1,2% (1983) | 1,7% (1993-1994) |
| Escocia | 3,8% (1977) | 3,5% (1987) |
| España | 0,1% (1977) | 10,0% (1991) |
| Pavo | n / A | 14,8% (1989) |
| País | Casos nuevos por cada 100.000 (año) [117] | Tendencia |
|---|---|---|
| Estados Unidos | 116 (2000) | decreciente |
| Alemania | 720 (2000) | creciente |
| Japón | 114.3 (2005) | creciente |
| España | 270 (1984) | decreciente |
| Suecia | 200 (1969) | creciente |

Los cálculos renales afectan a todos los grupos geográficos, culturales y raciales. El riesgo a lo largo de la vida es de alrededor del 10-15% en el mundo desarrollado, pero puede llegar al 20-25% en Oriente Medio . El mayor riesgo de deshidratación en climas cálidos, junto con una dieta con un 50% menos de calcio y un 250% más de oxalatos en comparación con las dietas occidentales, explica el mayor riesgo neto en Oriente Medio. [118] En Oriente Medio, los cálculos de ácido úrico son más comunes que los cálculos que contienen calcio. [25] Se estima que el número de muertes por cálculos renales es de 19.000 al año, siendo bastante constante entre 1990 y 2010. [119]
En América del Norte y Europa, el número anual de nuevos casos de cálculos renales es de aproximadamente el 0,5 %. En los Estados Unidos, la frecuencia de litiasis urinaria en la población ha aumentado del 3,2 % al 5,2 % desde mediados de los años 1970 hasta mediados de los años 1990. [21] En los Estados Unidos, aproximadamente el 9 % de la población ha tenido un cálculo renal. [2]
El costo total del tratamiento de la litiasis urinaria fue de 2 mil millones de dólares estadounidenses en 2003. [58] Entre el 65 y el 80% de las personas con cálculos renales son hombres; la mayoría de los cálculos en las mujeres se deben a defectos metabólicos (como la cistinuria ) o infecciones en el caso de los cálculos de estruvita . [75] [120] [19] Los trastornos de cálculos del tracto urinario son más comunes en hombres que en mujeres. Los hombres experimentan con mayor frecuencia su primer episodio entre los 30 y los 40 años de edad, mientras que en las mujeres la edad de la primera presentación es algo posterior. [75] La edad de aparición muestra una distribución bimodal en las mujeres, con episodios que alcanzan su punto máximo a los 35 y 55 años. [58] Las tasas de recurrencia se estiman en el 50% durante un período de 10 años y en el 75% durante un período de 20 años, [21] y algunas personas experimentan diez o más episodios a lo largo de su vida. [75]
Una revisión de 2010 concluyó que las tasas de enfermedad están aumentando. [117]
Historia
La existencia de cálculos renales se registró por primera vez hace miles de años, con varias explicaciones dadas; Saducismus Triumphatus de Joseph Glanville , por ejemplo, da una descripción detallada de la evacuación de pequeñas piedras por parte de Abraham Mechelburg a través de la virga de su pene, atribuyendo el problema a la brujería. [121]
En 1901 se descubrió una piedra en la pelvis de una antigua momia egipcia que data del año 4.800 a. C.
Los textos médicos de la antigua Mesopotamia , India , China , Persia , Grecia y Roma mencionan la enfermedad litiásica. Parte del Juramento Hipocrático sugiere que en la antigua Grecia había cirujanos en ejercicio a quienes los médicos debían recurrir para realizar litotomías , o la extracción quirúrgica de cálculos. El tratado médico romano De Medicina de Aulo Cornelio Celso contenía una descripción de la litotomía, [122] y esta obra sirvió como base para este procedimiento hasta el siglo XVIII. [123]
Entre los ejemplos de personas que padecían cálculos renales se incluyen Napoleón I, Epicuro , Napoleón III , Pedro el Grande , Luis XIV , Jorge IV , Oliver Cromwell , Lyndon B. Johnson , Benjamin Franklin , Michel de Montaigne , Francis Bacon , Isaac Newton , Samuel Pepys , William Harvey , Herman Boerhaave y Antonio Scarpa . [124]
A partir de 1520, comenzaron a surgir nuevas técnicas de litotomía, pero la operación seguía siendo riesgosa. Después de que Henry Jacob Bigelow popularizara la técnica de la litolapaxia en 1878, [125] la tasa de mortalidad se redujo de aproximadamente el 24% al 2,4%. Sin embargo, otras técnicas de tratamiento siguieron produciendo un alto nivel de mortalidad, especialmente entre los urólogos inexpertos. [123] [124] En 1980, Dornier MedTech introdujo la litotricia extracorpórea por ondas de choque para romper los cálculos mediante pulsos acústicos, y desde entonces esta técnica se ha generalizado. [106]
Etimología
El término cálculo renal proviene del latín rēnēs , que significa "riñones", y calculus , que significa " guijarro". La litiasis (formación de cálculos) en los riñones se llama nefrolitiasis ( / ˌnɛfrooʊlɪˈθaɪəsɪs / ) , de nephro- , que significa riñón, + -lith , que significa piedra, y -iasis , que significa trastorno . Se puede hacer una distinción entre nefrolitiasis y urolitiasis porque no todos los cálculos urinarios (urolitos) se forman en el riñón; también pueden formarse en la vejiga. Pero la distinción a menudo es clínicamente irrelevante (con procesos patológicos y tratamientos similares en ambos casos) y, por lo tanto, las palabras a menudo se usan vagamente como sinónimos.
Niños
Aunque los cálculos renales no son frecuentes en los niños, su incidencia está aumentando. [126] Estos cálculos se encuentran en el riñón en dos tercios de los casos notificados y en el uréter en los casos restantes. Los niños mayores tienen mayor riesgo independientemente de si son hombres o mujeres. [127]
Al igual que en los adultos, la mayoría de los cálculos renales pediátricos están compuestos predominantemente de oxalato de calcio ; los cálculos de estruvita y fosfato de calcio son menos comunes. Los cálculos de oxalato de calcio en los niños se asocian con altas cantidades de calcio, oxalato y magnesio en la orina ácida. [128]
El tratamiento de los cálculos renales en niños es similar al de los adultos, e incluye litotricia por ondas de choque, medicación y tratamiento con un endoscopio a través de la vejiga, el riñón o la piel. [129] En cuanto a estos tratamientos, la investigación no sabe con certeza si las ondas de choque son más eficaces que la medicación o un endoscopio a través de la vejiga, pero es probable que sea menos eficaz que un endoscopio a través de la piel hasta el riñón. [129] Cuando se utiliza un endoscopio a través del riñón, es probable que un endoscopio normal y uno de tamaño pequeño tengan tasas de éxito similares en la eliminación de cálculos. Los alfabloqueantes, un tipo de medicamento, pueden aumentar la eliminación exitosa de los cálculos renales en comparación con un placebo y sin ibuprofeno. [129]
Investigación
El síndrome metabólico y sus enfermedades asociadas, la obesidad y la diabetes, como factores de riesgo generales para la enfermedad de cálculos renales, están siendo investigados para determinar si la excreción urinaria de calcio, oxalato y urato es mayor que en personas con peso normal o bajo peso, y si la dieta y la actividad física tienen algún papel. [130] [131] Los factores dietéticos, de ingesta de líquidos y de estilo de vida siguen siendo temas importantes para la investigación sobre la prevención de cálculos renales, a partir de 2017. [132]
Microbiota intestinal
Se ha estudiado la microbiota intestinal como un factor que contribuye a la formación de cálculos renales, lo que indica que algunas bacterias pueden ser diferentes en las personas que forman cálculos renales. [133] Una bacteria, Oxalobacter formigenes , es potencialmente beneficiosa para mitigar los cálculos de oxalato de calcio debido a su capacidad de metabolizar el oxalato como su única fuente de carbono, [134] pero una investigación de 2018 sugiere que, en cambio, es parte de una red de bacterias que degradan el oxalato. [135] Además, un estudio encontró que el uso de antibióticos orales , que altera la microbiota intestinal, [136] puede aumentar las probabilidades de que una persona desarrolle un cálculo renal. [137]
En otros animales
Entre los rumiantes , los urolitos causan problemas con mayor frecuencia en los machos que en las hembras; la flexura sigmoidea del tracto urinario de los machos rumiantes tiene más probabilidades de obstruir el paso. Los machos castrados precozmente tienen mayor riesgo debido al menor diámetro de la uretra. [138]
Una baja relación de ingesta de Ca:P favorece la formación de urolitos fosfatados (por ejemplo, estruvita). [138] La incidencia entre los corderos castrados se puede minimizar manteniendo una relación de ingesta de Ca:P en la dieta de 2:1. [138] [139]
Un pH alcalino (más alto) favorece la formación de cálculos de carbonato y fosfato. En el caso de los rumiantes domésticos, el equilibrio de cationes y aniones en la dieta se ajusta a veces para asegurar un pH urinario ligeramente ácido, con el fin de prevenir la formación de cálculos. [138]
Se pueden encontrar diferentes generalizaciones con respecto a los efectos del pH en la formación de urolitos de silicato. [138] [140] En este sentido, se puede observar que en algunas circunstancias, el carbonato de calcio acompaña a la sílice en los urolitos silíceos. [141]
Los alimentos granulados pueden favorecer la formación de urolitos de fosfato, debido al aumento de la excreción urinaria de fósforo. Esto se debe a una menor producción de saliva cuando se administran raciones granuladas que contienen componentes finamente molidos. Al haber menos fosfato de la sangre repartido en la saliva, se tiende a excretar más en la orina. [142] (La mayor parte del fosfato de la saliva se excreta por vía fecal. [143] )
Los rumiantes pueden sufrir urolitos de oxalato, aunque estos problemas por ingestión de oxalato pueden ser relativamente poco comunes. Se ha informado de urolitiasis en rumiantes asociada a la ingestión de oxalato. [144] Sin embargo, no se encontró daño tubular renal ni deposición visible de cristales de oxalato de calcio en los riñones en ovejas castradas de un año alimentadas con dietas que contenían oxalato soluble al 6,5 por ciento de la materia seca de la dieta durante aproximadamente 100 días. [145]
Las condiciones que limitan la ingesta de agua pueden provocar la formación de cálculos. [146]
Se pueden considerar diversas intervenciones quirúrgicas para aliviar la litiasis urinaria obstructiva, por ejemplo, la amputación del proceso uretral en su base cerca del glande del pene en rumiantes machos, la uretrostomía perineal o la cistostomía tubular. [146]
Véase también
Referencias
- ^ de Schulsinger DA (2014). Enfermedad de cálculos renales: ¡Diga NO a los cálculos!. Springer. p. 27. ISBN 978-3-319-12105-5Archivado desde el original el 8 de septiembre de 2017.
- ^ abcdefghijklmnopqrs «Cálculos renales en adultos». Febrero de 2013. Archivado desde el original el 11 de mayo de 2015. Consultado el 22 de mayo de 2015 .
- ^ Knoll T, Pearle MS (2012). Tratamiento clínico de la litiasis urinaria. Springer Science & Business Media. pág. 21. ISBN 978-3-642-28732-9Archivado desde el original el 8 de septiembre de 2017.
- ^ abcd Qaseem A, Dallas P, Forciea MA, Starkey M, Denberg TD (noviembre de 2014). "Manejo dietético y farmacológico para prevenir la nefrolitiasis recurrente en adultos: una guía de práctica clínica del Colegio Americano de Médicos". Anales de Medicina Interna . 161 (9): 659–67. doi : 10.7326/M13-2908 . PMID 25364887.
- ^ ab Vos T, Allen C, Arora M, Barber RM, Bhutta ZA, Brown A, Carter A, Casey DC, Charlson FJ, Chen AZ, Coggeshall M, Cornaby L, Dandona L, Dicker DJ, Dilegge T, Erskine HE, Ferrari AJ, Fitzmaurice C, Fleming T, Forouzanfar MH, Fullman N, Gething PW, Goldberg EM, Graetz N, Haagsma JA, Hay SI, Johnson CO, Kassebaum NJ, Kawashima T, Kemmer L, et al. (Colaboradores de GBD 2015 Disease and Injury Incidence and Prevalence) (octubre de 2016). "Incidencia, prevalencia y años vividos con discapacidad a nivel mundial, regional y nacional para 310 enfermedades y lesiones, 1990-2015: un análisis sistemático para el Estudio de la carga mundial de morbilidad 2015". Lancet . 388 (10053): 1545–1602. doi :10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282 .
- ^ ab Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, Casey DC, Charlson FJ, Chen AZ, Coates MM, Coggeshall M, Dandona L, Dicker DJ, Erskine HE, Ferrari AJ, Fitzmaurice C, Foreman K, Forouzanfar MH, Fraser MS, Fullman N, Gething PW, Goldberg EM, Graetz N, Haagsma JA, Hay SI, Huynh C, Johnson CO, Kassebaum NJ, Kinfu Y, Kulikoff XR, et al. (GBD 2015 Disease and Injury Incidence and Prevalence Collaborators) (octubre de 2016). "Esperanza de vida global, regional y nacional, mortalidad por todas las causas y mortalidad por causas específicas para 249 causas de muerte, 1980-2015: un análisis sistemático para el Estudio de la carga mundial de morbilidad 2015". Lancet . 388 (10053): 1459–1544. doi :10.1016/s0140-6736(16)31012-1. PMC 5388903 . PMID 27733281.
- ^ abcdefghij Miller NL, Lingeman JE (marzo de 2007). "Manejo de cálculos renales". BMJ . 334 (7591): 468–72. doi :10.1136/bmj.39113.480185.80. PMC 1808123 . PMID 17332586.
- ^ abcd Morgan MS, Pearle MS (marzo de 2016). "Manejo médico de los cálculos renales". BMJ . 352 : i52. doi :10.1136/bmj.i52. PMID 26977089. S2CID 28313474.
- ^ ab Afshar K, Jafari S, Marks AJ, Eftekhari A, MacNeily AE (junio de 2015). "Medicamentos antiinflamatorios no esteroideos (AINE) y no opioides para el cólico renal agudo". Base de datos Cochrane de revisiones sistemáticas . 2015 (6): CD006027. doi :10.1002/14651858.CD006027.pub2. PMC 10981792. PMID 26120804 .
- ^ Wang RC, Smith-Bindman R, Whitaker E, Neilson J, Allen IE, Stoller ML, Fahimi J (marzo de 2017). "Efecto de la tamsulosina en el paso de cálculos ureterales: una revisión sistemática y un metanálisis". Anales de Medicina de Urgencias . 69 (3): 353–361.e3. doi : 10.1016/j.annemergmed.2016.06.044 . PMID 27616037.
- ^ ab Abufaraj M, Xu T, Cao C, Waldhoer T, Seitz C, D'andrea D, Siyam A, Tarawneh R, Fajkovic H, Schernhammer E, Yang L, Shariat SF (noviembre de 2021). "Prevalencia y tendencias de los cálculos renales entre adultos en los EE. UU.: análisis de los datos de la encuesta nacional de salud y nutrición 2007-2018". European Urology Focus . 7 (6): 1468–1475. doi : 10.1016/j.euf.2020.08.011 . PMID 32900675. S2CID 221572651.
- ^ Stamatelou KK, Francis ME, Jones CA, Nyberg LM, Curhan GC (mayo de 2003). "Tendencias temporales en la prevalencia informada de cálculos renales en los Estados Unidos: 1976-199411. Véase el editorial de Goldfarb, pág. 1951". Kidney International . 63 (5): 1817-1823. doi : 10.1046/j.1523-1755.2003.00917.x . PMID 12675858.
- ^ Stamatelou K, Goldfarb DS (enero de 2023). "Epidemiología de los cálculos renales". Healthcare . 11 (3): 424. doi : 10.3390/healthcare11030424 . ISSN 2227-9032. PMC 9914194 . PMID 36766999. Este artículo incorpora texto de esta fuente, que está disponible bajo la licencia CC BY 4.0.
- ^ abcdefg Preminger GM (2007). "Capítulo 148: Cálculos en el tracto urinario". En Cutler RE (ed.). The Merck Manual of Medical Information Home Edition (3.ª ed.). Whitehouse Station, Nueva Jersey: Merck Sharp and Dohme Corporation . Archivado desde el original el 8 de diciembre de 2014. Consultado el 7 de agosto de 2011 .
- ^ Nefrolitiasis ~ Descripción general en eMedicine § Antecedentes.
- ^ abc Pearle MS, Calhoun EA, Curhan GC (2007). "Ch. 8: Urolithiasis" (PDF) . En Litwin MS, Saigal CS (eds.). Urologic Diseases in America (NIH Publication No. 07–5512) . Bethesda, Maryland: Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales , Institutos Nacionales de Salud , Servicio de Salud Pública de los Estados Unidos , Departamento de Salud y Servicios Humanos de los Estados Unidos . págs. 283–319. Archivado (PDF) desde el original el 18 de octubre de 2011.
- ^ ab Cavendish M (2008). "Trastornos renales". Enfermedades y trastornos . Vol. 2 (1.ª ed.). Tarrytown, Nueva York: Marshall Cavendish Corporation. págs. 490–3. ISBN 978-0-7614-7772-3Archivado del original el 14 de abril de 2021 . Consultado el 6 de noviembre de 2020 .
- ^ ab Curhan GC, Willett WC, Rimm EB, Spiegelman D, Stampfer MJ (febrero de 1996). "Estudio prospectivo del consumo de bebidas y el riesgo de cálculos renales". American Journal of Epidemiology . 143 (3): 240–7. doi : 10.1093/oxfordjournals.aje.a008734 . PMID 8561157.
- ^ abcd Lewis SM (2017). Enfermería médico-quirúrgica: evaluación y gestión de problemas clínicos . Elsevier. ISBN 978-0-323-32852-4.OCLC 944472408 .
- ^ Knight J, Assimos DG, Easter L, Holmes RP (noviembre de 2010). "Metabolismo de la fructosa a oxalato y glicolato". Investigación hormonal y metabólica . 42 (12): 868–73. doi :10.1055/s-0030-1265145. PMC 3139422. PMID 20842614 .
- ^ abcd Moe OW (enero de 2006). «Cálculos renales: fisiopatología y tratamiento médico» (PDF) . Lancet . 367 (9507): 333–44. doi :10.1016/S0140-6736(06)68071-9. PMID 16443041. S2CID 26581831. Archivado (PDF) desde el original el 15 de agosto de 2011.
- ^ Thakker RV (marzo de 2000). "Patogénesis de la enfermedad de Dent y síndromes relacionados de nefrolitiasis ligada al cromosoma X" (PDF) . Kidney International . 57 (3): 787–93. doi : 10.1046/j.1523-1755.2000.00916.x . PMID 10720930. Archivado (PDF) desde el original el 5 de noviembre de 2012.
- ^ ab Servicio Nacional de Información sobre Enfermedades Endocrinas y Metabólicas (2006). «Hiperparatiroidismo (publicación del NIH n.º 6–3425)». Información sobre enfermedades endocrinas y metabólicas: lista de la A a la Z de temas y títulos . Bethesda, Maryland: Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud, Servicio de Salud Pública, Departamento de Salud y Servicios Humanos de los Estados Unidos. Archivado desde el original el 24 de mayo de 2011. Consultado el 27 de julio de 2011 .
- ^ ab Hoppe B, Langman CB (octubre de 2003). "Una encuesta en Estados Unidos sobre el diagnóstico, el tratamiento y los resultados de la hiperoxaluria primaria". Pediatric Nephrology . 18 (10): 986–91. doi :10.1007/s00467-003-1234-x. PMID 12920626. S2CID 23503869.
- ^ abcde Reilly RF,Cap. 13: “Nefrolitiasis”.En Reilly y Perazella 2005, págs. 192–207.
- ^ National Kidney and Urologic Diseases Information Clearinghouse (2008). "Medullary Sponge Kidney (NIH Publication No. 08–6235)". Enfermedades renales y urológicas: lista de la A a la Z de temas y títulos . Bethesda, Maryland: Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud, Servicio de Salud Pública, Departamento de Salud y Servicios Humanos de los Estados Unidos. Archivado desde el original el 7 de agosto de 2011. Consultado el 27 de julio de 2011 .
- ^ National Digestive Diseases Information Clearinghouse (2006). «Enfermedad de Crohn (publicación del NIH n.º 06–3410)». Enfermedades digestivas: lista de temas y títulos de la A a la Z. Bethesda, Maryland: Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud, Servicio de Salud Pública de los Estados Unidos, Departamento de Salud y Servicios Humanos de los Estados Unidos. Archivado desde el original el 9 de junio de 2014. Consultado el 27 de julio de 2011 .
- ^ Farmer RG, Mir-Madjlessi SH, Kiser WS (1974). "Excreción urinaria de oxalato, calcio, magnesio y ácido úrico en la enfermedad inflamatoria intestinal". Cleveland Clinic Quarterly . 41 (3): 109–17. doi :10.3949/ccjm.41.3.109. PMID 4416806. Archivado desde el original el 20 de marzo de 2020 . Consultado el 1 de noviembre de 2013 .
- ^ abc "Niveles máximos de ingesta tolerables: calcio y vitamina D". En Comité de Revisión de las Ingestas Dietéticas de Referencia para la Vitamina D y el Calcio 2011, págs. 403-56.
- ^ abcdefgh Johri N, Cooper B, Robertson W, Choong S, Rickards D, Unwin R (2010). "Una actualización y guía práctica para el manejo de cálculos renales". Nephron Clinical Practice . 116 (3): c159-71. doi : 10.1159/000317196 . PMID 20606476. Archivado desde el original el 31 de enero de 2021. Consultado el 18 de mayo de 2019 .
- ^ "Resumen". En Comité de Revisión de las Ingestas Dietéticas de Referencia para la Vitamina D y el Calcio 2011, págs. 1-14.
- ^ abc Parmar MS (junio de 2004). "Cálculos renales". BMJ . 328 (7453): 1420–4. doi :10.1136/bmj.328.7453.1420. PMC 421787 . PMID 15191979.
- ^ Liebman M, Al-Wahsh IA (mayo de 2011). "Probióticos y otros determinantes clave de la absorción de oxalato en la dieta" (PDF) . Avances en nutrición . 2 (3): 254–60. doi :10.3945/an.111.000414. PMC 3090165. PMID 22332057. Archivado (PDF) desde el original el 16 de enero de 2016.
- ^ Comité sobre el fluoruro en el agua potable de la Academia Nacional de Ciencias (2006). "Capítulo 9: Efectos en el sistema renal". Fluoruro en el agua potable: una revisión científica de las normas de la EPA . Washington, DC: The National Academies Press. págs. 236–48. ISBN 978-0-309-65799-0Archivado desde el original el 30 de julio de 2011.
- ^ Ferraro PM, Mandel EI, Curhan GC, Gambaro G, Taylor EN (octubre de 2016). "Proteínas y potasio en la dieta, carga neta de ácido dependiente de la dieta y riesgo de aparición de cálculos renales". Revista clínica de la Sociedad Estadounidense de Nefrología . 11 (10): 1834–1844. doi :10.2215/CJN.01520216. PMC 5053786 . PMID 27445166.
- ^ ab Riley JM, Kim H, Averch TD, Kim HJ (diciembre de 2013). "Efecto del magnesio en la unión de iones de calcio y oxalato". Journal of Endourology . 27 (12): 1487–92. doi :10.1089/end.2013.0173. PMC 3883082 . PMID 24127630.
- ^ ab Negri AL, Spivacow FR, Del Valle EE (2013). "Dieta en el tratamiento de la litiasis renal. Bases fisiopatológicas". Medicina . 73 (3): 267–71. PMID 23732207.
- ^ Goodwin JS, Tangum MR (noviembre de 1998). "Luchando contra la charlatanería: actitudes sobre los suplementos de micronutrientes en la medicina académica estadounidense". Archivos de Medicina Interna . 158 (20): 2187–91. doi :10.1001/archinte.158.20.2187. PMID 9818798.
- ^ Traxer O, Pearle MS, Gattegno B, Thibault P (diciembre de 2003). "[Vitamina C y riesgo de cálculos. Revisión de la literatura]". Progres en Urologie . 13 (6): 1290–4. PMID 15000301.
- ^ Ferraro PM, Curhan GC, Gambaro G, Taylor EN (marzo de 2016). "Ingesta total, dietética y suplementaria de vitamina C y riesgo de aparición de cálculos renales". American Journal of Kidney Diseases . 67 (3): 400–7. doi :10.1053/j.ajkd.2015.09.005. PMC 4769668 . PMID 26463139.
- ^ Perazella MA,Cap. 14: "Análisis de orina".En Reilly y Perazella 2005, págs. 209–26.
- ^ abcdef Knudsen BE, Beiko DT, Denstedt JD,Cap. 16: “Urolitiasis por ácido úrico”.En Stoller y Meng 2007, págs. 299–308.
- ^ Nefrolitiasis ~ Descripción general en eMedicine § Fisiopatología.
- ^ Robertson WG, Peacock M, Nordin BE (julio de 1969). "Cristaluria de calcio en formadores recurrentes de cálculos renales". Lancet . 2 (7610): 21–24. doi :10.1016/S0140-6736(69)92598-7. PMID 4182793.
- ^ Elliot JS, Rabinowitz IN (marzo de 1980). "Cristaluria de oxalato de calcio: tamaño de los cristales en la orina". The Journal of Urology . 123 (3): 324–327. doi :10.1016/S0022-5347(17)55918-2. PMID 7359628.
- ^ Randall A (junio de 1937). "El origen y el crecimiento de los cálculos renales". Anales de cirugía . 105 (6): 1009–1027. doi :10.1097/00000658-193706000-00014. PMC 1390483 . PMID 17856988.
- ^ Ratkalkar VN, Kleinman JG (diciembre de 2011). "Mecanismos de formación de cálculos". Clinical Reviews in Bone and Mineral Metabolism . 9 (3–4): 187–197. doi :10.1007/s12018-011-9104-8. PMC 3252394 . PMID 22229020.
- ^ Khan SR (septiembre de 2014). "Especies reactivas de oxígeno, inflamación y nefrolitiasis por oxalato de calcio". Andrología y Urología Traslacional . 3 (3): 256–276. doi :10.3978/j.issn.2223-4683.2014.06.04. PMC 4220551 . PMID 25383321.
- ^ Jones BD, Mobley HL (agosto de 1988). "Ureasa de Proteus mirabilis: organización genética, regulación y expresión de genes estructurales". Journal of Bacteriology . 170 (8): 3342–3349. doi :10.1128/jb.170.8.3342-3349.1988. PMC 211300 . PMID 2841283.
- ^ Chmiel JA, Stuivenberg GA, Alathel A, Gorla J, Grohe B, Razvi H, Burton JP, Bjazevic J (diciembre de 2021). "Ensayo de placa a base de gel in vitro de alto rendimiento para detectar inhibidores de cálculos de oxalato de calcio". Urología Internacional . 106 (6): 616–622. doi :10.1159/000519842. PMID 34883484. S2CID 245012979.
- ^ Kanlaya R, Naruepantawart O, Thongboonkerd V (5 de noviembre de 2019). "El flagelo es responsable de promover los efectos de la Escherichia coli viable en la cristalización del oxalato de calcio, el crecimiento de los cristales y la agregación de los cristales". Frontiers in Microbiology . 10 : 2507. doi : 10.3389/fmicb.2019.02507 . PMC 6848068 . PMID 31749785.
- ^ abc Coe FL, Evan A, Worcester E (octubre de 2005). "Enfermedad de cálculos renales". The Journal of Clinical Investigation . 115 (10): 2598–608. doi :10.1172/JCI26662. PMC 1236703 . PMID 16200192.
- ^ del Valle EE, Spivacow FR, Negri AL (2013). "[Citrato y cálculos renales]". Medicina . 73 (4): 363–8. PMID 23924538.
- ^ "Eduque a sus pacientes sobre los cálculos renales" (PDF) . Kidney.org . Archivado (PDF) del original el 26 de octubre de 2020.
- ^ Caudarella R, Vescini F (septiembre de 2009). "Citrato urinario y litiasis renal: el papel preventivo del tratamiento con citrato alcalino". Archivio Italiano di Urología, Andrología . 81 (3): 182–7. PMID 19911682.
- ^ abcde Anoia EJ, Paik ML, Resnick MI (2009). "Cap. 7: Nefrolitomía anatrófica". En Graham SD, Keane TE (eds.). Glenn's Urologic Surgery (7.ª ed.). Filadelfia: Lippincott Williams & Wilkins. págs. 45-50. ISBN 978-0-7817-9141-0Archivado del original el 14 de abril de 2021 . Consultado el 6 de noviembre de 2020 .
- ^ Weaver SH, Jenkins P (2002). "Cap. 14: Atención renal y urológica" . Manual ilustrado de práctica de enfermería (3.ª ed.). Lippincott Williams & Wilkins. ISBN 978-1-58255-082-4.
- ^ abcdef Pietrow PK, Karellas ME (julio de 2006). "Manejo médico de los cálculos urinarios comunes" (PDF) . American Family Physician . 74 (1): 86–94. PMID 16848382. Archivado (PDF) desde el original el 23 de noviembre de 2011.
- ^ Brisbane W, Bailey MR, Sorensen MD (noviembre de 2016). "Una descripción general de las técnicas de diagnóstico por imágenes de cálculos renales". Nature Reviews. Urología . 13 (11): 654–662. doi :10.1038/nrurol.2016.154. ISSN 1759-4812. PMC 5443345. PMID 27578040 .
- ^ abc Smith RC, Varanelli M (julio de 2000). "Diagnóstico y tratamiento de la litiasis ureterovascular aguda: la TC es la verdad". AJR. American Journal of Roentgenology . 175 (1): 3–6. doi :10.2214/ajr.175.1.1750003. PMID 10882237. S2CID 73387308.
- ^ Bushinsky D, Coe FL, Moe OW (2007). "Cap. 37: Nefrolitiasis". En Brenner BM (ed.). Brenner and Rector's The Kidney . Vol. 1 (8.ª ed.). Filadelfia: WB Saunders. págs. 1299–349. ISBN 978-1-4160-3105-5Archivado desde el original el 8 de octubre de 2011.
- ^ Smith RC, Levine J, Rosenfeld AT (septiembre de 1999). "TC helicoidal de cálculos en las vías urinarias. Epidemiología, origen, fisiopatología, diagnóstico y tratamiento". Radiologic Clinics of North America . 37 (5): 911–52, v. doi :10.1016/S0033-8389(05)70138-X. PMID 10494278.
- ^ Colegio Estadounidense de Médicos de Urgencias (27 de octubre de 2014). «Diez cosas que los médicos y los pacientes deberían cuestionar». Elegir sabiamente . Archivado desde el original el 7 de marzo de 2014. Consultado el 14 de enero de 2015 .
- ^ "Asociación Urológica Estadounidense | Cómo elegir sabiamente". www.choosingwisely.org . Archivado desde el original el 23 de febrero de 2017 . Consultado el 28 de mayo de 2017 .
- ^ abc Fang LS (2009). "Capítulo 135: Abordaje del paciente con nefrolitiasis". En Goroll AH, Mulley AG (eds.). Medicina de atención primaria: evaluación y manejo en el consultorio del paciente adulto (6.ª ed.). Filadelfia: Lippincott Williams & Wilkins. págs. 962–7. ISBN 978-0-7817-7513-7Archivado del original el 21 de marzo de 2021 . Consultado el 6 de noviembre de 2020 .
- ^ ab Semins MJ, Matlaga BR (septiembre de 2013). "Manejo de la litiasis urinaria en el embarazo". Revista internacional de salud de la mujer . 5 : 599–604. doi : 10.2147/ijwh.s51416 . PMC 3792830 . PMID 24109196.
- ^ Smith-Bindman R, Aubin C, Bailitz J, Bengiamin RN, Camargo CA, Corbo J, Dean AJ, Goldstein RB, Griffey RT, Jay GD, Kang TL, Kriesel DR, Ma OJ, Mallin M, Manson W, Melnikow J, Miglioretti DL, Miller SK, Mills LD, Miner JR, Moghadassi M, Noble VE, Press GM, Stoller ML, Valencia VE, Wang J, Wang RC, Cummings SR (septiembre de 2014). "Ultrasonografía versus tomografía computarizada para nefrolitiasis sospechada" (PDF) . The New England Journal of Medicine . 371 (12): 1100–10. doi :10.1056/NEJMoa1404446. PMID 25229916. S2CID 4511678. Archivado (PDF) del original el 14 de marzo de 2020. Consultado el 25 de septiembre de 2019 .
- ^ National Kidney and Urologic Diseases Information Clearinghouse (2007). "Kidney Stones in Adults (NIH Publication No. 08–2495)" (Cálculos renales en adultos [publicación del NIH n.º 08–2495]). Enfermedades renales y urológicas: lista de la A a la Z de temas y títulos . Bethesda, Maryland: Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud, Servicio de Salud Pública, Departamento de Salud y Servicios Humanos de los Estados Unidos. Archivado desde el original el 26 de julio de 2011. Consultado el 27 de julio de 2011 .
- ^ ab Frassetto L, Kohlstadt I (2011). "Tratamiento y prevención de cálculos renales: una actualización". Am Fam Physician . 84 (11): 1234–42. PMID 22150656.
Incluyendo una incidencia de cálculos de cistina del 1%. - ^ Becker KL (2001). Principios y práctica de la endocrinología y el metabolismo (3.ª ed.). Filadelfia, Pensilvania: Lippincott, Williams & Wilkins. pág. 684. ISBN 978-0-7817-1750-2Archivado desde el original el 8 de septiembre de 2017.
- ^ "Cálculos de cistina". UpToDate . Archivado desde el original el 26 de febrero de 2014 . Consultado el 20 de febrero de 2014 .
- ^ Bailey y Love's/25 de octubre de 1296
- ^ Servicio Nacional de Información sobre Enfermedades Endocrinas y Metabólicas (2008). «Acidosis tubular renal (publicación del NIH n.º 09–4696)». Enfermedades renales y urológicas: lista de la A a la Z de temas y títulos . Bethesda, Maryland: Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud, Servicio de Salud Pública, Departamento de Salud y Servicios Humanos de los Estados Unidos. Archivado desde el original el 28 de julio de 2011. Consultado el 27 de julio de 2011 .
- ^ abcd De Mais D (2009). Compendio rápido de patología clínica de la ASCP (2.ª ed.). Chicago: ASCP Press.
- ^ abcde Weiss M, Liapis H, Tomaszewski JE, Arend LJ (2007). "Capítulo 22: Pielonefritis y otras infecciones, nefropatía por reflujo, hidronefrosis y nefrolitiasis". En Jennette JC, Olson JL, Schwartz MM, Silva FG (eds.). Patología del riñón de Heptinstall . Vol. 2 (6.ª ed.). Filadelfia: Lippincott Williams & Wilkins. págs. 991–1082. ISBN 978-0-7817-4750-9Archivado del original el 20 de marzo de 2021 . Consultado el 6 de noviembre de 2020 .
- ^ Halabe A, Sperling O (1994). "Nefrolitiasis por ácido úrico". Metabolismo de minerales y electrolitos . 20 (6): 424–31. PMID 7783706.
- ^ Kamatani N (diciembre de 1996). "[Deficiencia de adenina fosforribosiltransferasa (APRT)]". Nihon Rinsho. Revista japonesa de medicina clínica (en japonés). 54 (12): 3321–7. PMID 8976113.
- ^ Rosenberg LE, Durant JL, Elsas LJ (junio de 1968). "Iminoglicinuria familiar. Un error innato del transporte tubular renal". The New England Journal of Medicine . 278 (26): 1407–13. doi :10.1056/NEJM196806272782601. PMID 5652624.
- ^ Coşkun T, Ozalp I, Tokatli A (1993). "Iminoglicinuria: un tipo benigno de aminoaciduria hereditaria". Revista Turca de Pediatría . 35 (2): 121–5. PMID 7504361.
- ^ "Información para pacientes sobre Crixivan para la infección por VIH (virus de inmunodeficiencia humana)" (PDF) . Cápsulas de Crixivan® (sulfato de indinavir) . Whitehouse Station, Nueva Jersey: Merck Sharp & Dohme Corporation. 2010. Archivado (PDF) desde el original el 15 de agosto de 2011 . Consultado el 27 de julio de 2011 .
- ^ Schlossberg D, Samuel R (2011). "Sulfadiazina". Manual de antibióticos: una guía de los antimicrobianos de uso común (1.ª ed.). Shelton, Connecticut: People's Medical Publishing House. págs. 411-12. ISBN 978-1-60795-084-4Archivado del original el 20 de marzo de 2021 . Consultado el 25 de agosto de 2020 .
- ^ Carr MC, Prien EL, Babayan RK (diciembre de 1990). "Nefrolitiasis por triamtereno: se justifica una renovada atención". The Journal of Urology . 144 (6): 1339–40. doi :10.1016/S0022-5347(17)39734-3. PMID 2231920.
- ^ McNutt WF (1893). "Sección IV: Enfermedades de la vejiga, Capítulo VII: Cálculos vesicales (cistolitiasis)". Enfermedades de los riñones y la vejiga: un libro de texto para estudiantes de medicina . Filadelfia: JB Lippincott Company. págs. 185–6. Archivado desde el original el 14 de abril de 2021. Consultado el 6 de noviembre de 2020 .
- ^ abcde Gettman MT, Segura JW (marzo de 2005). "Manejo de cálculos ureterales: problemas y controversias". BJU International . 95 (Supl. 2): 85–93. doi :10.1111/j.1464-410X.2005.05206.x. PMID 15720341. S2CID 36265416.
- ^ Segura JW (febrero de 1997). "Cálculos acromáticos". The Urologic Clinics of North America . 24 (1): 71–80. doi :10.1016/S0094-0143(05)70355-4. PMID 9048853.
- ^ ab Fink HA, Wilt TJ, Eidman KE, Garimella PS, MacDonald R, Rutks IR, Brasure M, Kane RL, Ouellette J, Monga M (abril de 2013). "Tratamiento médico para prevenir la nefrolitiasis recurrente en adultos: una revisión sistemática para una guía clínica del Colegio Americano de Médicos". Anales de Medicina Interna . 158 (7): 535–43. doi : 10.7326/0003-4819-158-7-201304020-00005 . PMID 23546565.
- ^ ab Qaseem A, Dallas P, Forciea MA, Starkey M, Denberg TD (noviembre de 2014). "Manejo dietético y farmacológico para prevenir la nefrolitiasis recurrente en adultos: una guía de práctica clínica del Colegio Americano de Médicos". Anales de Medicina Interna . 161 (9): 659–67. doi : 10.7326/m13-2908 . PMID 25364887.
- ^ Goldfarb DS, Coe FL (noviembre de 1999). "Prevención de la nefrolitiasis recurrente". American Family Physician . 60 (8): 2269–76. PMID 10593318. Archivado desde el original el 22 de agosto de 2005.
- ^ ab Finkielstein VA, Goldfarb DS (mayo de 2006). "Estrategias para prevenir los cálculos de oxalato de calcio". CMAJ . 174 (10): 1407–9. doi :10.1503/cmaj.051517. PMC 1455427 . PMID 16682705. Archivado desde el original el 15 de octubre de 2008.
- ^ ab Fink HA, Wilt TJ, Eidman KE, Garimella PS, MacDonald R, Rutks IR, Brasure M, Kane RL, Monga M (julio de 2012). "Nefrolitiasis recurrente en adultos: eficacia comparativa de las estrategias médicas preventivas". Comparative Effectiveness Reviews (61). Rockvill, MD: Agencia para la Investigación y la Calidad de la Atención Sanitaria. PMID 22896859.
- ^ Ferraro PM, Taylor EN, Gambaro G, Curhan GC (agosto de 2013). "Refrescos y otras bebidas y el riesgo de cálculos renales". Revista clínica de la Sociedad Americana de Nefrología . 8 (8): 1389–95. doi :10.2215/CJN.11661112. PMC 3731916 . PMID 23676355.
- ^ "¿Qué son los cálculos renales?". Kidney.org . Archivado desde el original el 14 de mayo de 2013. Consultado el 19 de agosto de 2013 .
- ^ Taylor EN, Curhan GC (septiembre de 2006). "Dieta y prescripción de líquidos en la enfermedad litiásica". Kidney International . 70 (5): 835–9. doi : 10.1038/sj.ki.5001656 . PMID 16837923.
- ^ Gul Z, Monga M (diciembre de 2014). "Terapia médica y dietética para la prevención de cálculos renales". Revista Coreana de Urología . 55 (12): 775–9. doi :10.4111/kju.2014.55.12.775. PMC 4265710 . PMID 25512810.
- ^ "Ácido cítrico y cálculos renales" (PDF) . uwhealth.org . Archivado (PDF) del original el 5 de julio de 2010.
- ^ Heaney RP (marzo de 2006). "Nutrición y enfermedades crónicas". Mayo Clinic Proceedings . 81 (3): 297–9. doi : 10.4065/81.3.297 . PMID 16529131.
- ^ ab Tiselius HG (mayo de 2003). "Epidemiología y tratamiento médico de la enfermedad litiásica". BJU International . 91 (8): 758–67. doi :10.1046/j.1464-410X.2003.04208.x. PMID 12709088. S2CID 28256459.
- ^ ab Taylor EN, Stampfer MJ, Curhan GC (diciembre de 2004). "Factores dietéticos y riesgo de aparición de cálculos renales en hombres: nuevos conocimientos tras 14 años de seguimiento" (PDF) . Journal of the American Society of Nephrology . 15 (12): 3225–32. doi : 10.1097/01.ASN.0000146012.44570.20 . PMID 15579526. Archivado (PDF) desde el original el 21 de septiembre de 2017. Consultado el 3 de junio de 2011 .
- ^ Cicerello E, Merlo F, Maccatrozzo L (septiembre de 2010). "Alcalinización urinaria para el tratamiento de la nefrolitiasis por ácido úrico". Archivio Italiano di Urología, Andrología . 82 (3): 145–8. PMID 21121431.
- ^ "Efecto de la adición de hidróxido de calcio a alimentos ricos en ácido oxálico sobre el metabolismo del calcio y del ácido oxálico | Solicitar PDF". Archivado desde el original el 7 de noviembre de 2021 . Consultado el 6 de marzo de 2021 .
- ^ Cameron JS, Simmonds HA (junio de 1987). "Uso y abuso del alopurinol". British Medical Journal . 294 (6586): 1504–5. doi :10.1136/bmj.294.6586.1504. PMC 1246665 . PMID 3607420.
- ^ Macaluso JN (noviembre de 1996). "Manejo de la enfermedad litiásica: cómo asumir la carga". The Journal of Urology . 156 (5): 1579–80. doi :10.1016/S0022-5347(01)65452-1. PMID 8863542.
- ^ Pathan SA, Mitra B, Cameron PA (abril de 2018). "Una revisión sistemática y un metanálisis que compara la eficacia de los fármacos antiinflamatorios no esteroides, los opioides y el paracetamol en el tratamiento del cólico renal agudo". Urología europea . 73 (4): 583–595. doi :10.1016/j.eururo.2017.11.001. PMID 29174580.
- ^ abc Seitz C, Liatsikos E, Porpiglia F, Tiselius HG, Zwergel U (septiembre de 2009). "Terapia médica para facilitar el paso de cálculos: ¿cuál es la evidencia?". Urología europea . 56 (3): 455–71. doi :10.1016/j.eururo.2009.06.012. PMID 19560860.
- ^ abcde Campschroer T, Zhu X, Vernooij RW, Lock MT (abril de 2018). "Alfabloqueantes como tratamiento médico expulsivo para los cálculos ureterales". Base de Datos Cochrane de Revisiones Sistemáticas . 2018 (4): CD008509. doi :10.1002/14651858.CD008509.pub3. PMC 6494465. PMID 29620795 .
- ^ abcdefghi Shock Wave Lithotripsy Task Force (2009). "Perspectiva actual sobre los efectos adversos de la litotricia por ondas de choque" (PDF) . Guías clínicas . Linthicum, Maryland: Asociación Urológica Estadounidense . Archivado desde el original (PDF) el 18 de julio de 2013 . Consultado el 13 de octubre de 2015 .
- ^ Lingeman JE, Matlaga BR, Evan AP (2007). "Tratamiento quirúrgico de la litiasis urinaria". En Wein AJ, Kavoussi LR, Novick AC, Partin AW, Peters CA (eds.). Urología Campbell-Walsh . Filadelfia: WB Saunders. págs. 1431–1507.
- ^ Preminger GM, Tiselius HG, Assimos DG, Alken P, Buck C, Gallucci M, Knoll T, Lingeman JE, Nakada SY, Pearle MS, Sarica K, Türk C, Wolf JS (diciembre de 2007). "Directiva de 2007 para el tratamiento de los cálculos ureterales". La Revista de Urología . 178 (6): 2418–34. doi :10.1016/j.juro.2007.09.107. PMID 17993340.
- ^ ab Evan AP, McAteer JA (1996). "Cap. 28: Efectos Q de la litotricia por ondas de choque". En Coe FL, Favus MJ, Pak CY, Parks JH, Preminger GM (eds.). Cálculos renales: tratamiento médico y quirúrgico . Filadelfia: Lippincott-Raven. págs. 549–60. ISBN 978-0-7817-0263-8.
- ^ abc Evan AP, Willis LR (2007). "Cap. 41: Litotricia extracorpórea por ondas de choque: complicaciones". En Smith AD, Badlani GH, Bagley DH, Clayman RV, Docimo SG (eds.). Smith's Textbook on Endourology . Hamilton, Ontario, Canadá: BC Decker, Inc. págs. 353–65.
- ^ abc Oestreich MC, Vernooij RW, Sathianathen NJ, Hwang EC, Kuntz GM, Koziarz A, Scales CD, Dahm P, et al. (Grupo Cochrane de Urología) (noviembre de 2020). "Alfabloqueantes después de la litotricia por ondas de choque para cálculos renales o ureterales en adultos". Base de Datos Cochrane de Revisiones Sistemáticas . 2020 ( 11): CD013393. doi :10.1002/14651858.CD013393.pub2. PMC 8092672. PMID 33179245.
- ^ Joven JG, Keeley FX,Cap. 38: “Indicaciones para la extracción quirúrgica, incluidos los cálculos asintomáticos”en Rao, Preminger y Kavanagh 2011, págs. 441–454.
- ^ Wynberg JB, Borin JF, Vicena JZ, Hannosh V, Salmon SA (octubre de 2012). "Nefrostomía retrógrada dirigida por ureteroscopia flexible para nefrolitotomía percutánea: descripción de una técnica". Journal of Endourology . 26 (10): 1268–74. doi :10.1089/end.2012.0160. PMID 22563900.
- ^ Lam JS, Gupta M,Cap. 25: "Stents ureterales".En Stoller y Meng 2007, págs. 465–83.
- ^ Ordonez M, Hwang EC, Borofsky M, Bakker CJ, Gandhi S, Dahm P, et al. (Grupo Cochrane de Urología) (febrero de 2019). "Stent ureteral versus no stent ureteral para ureteroscopia en el tratamiento de cálculos renales y ureterales". Base de Datos Cochrane de Revisiones Sistemáticas . 2019 ( 2): CD012703. doi :10.1002/14651858.CD012703.pub2. PMC 6365118. PMID 30726554.
- ^ Marks AJ, Qiu J, Milner TE, Chan KF, Teichman JM (6 de enero de 2011), cap. 26: "Física de la litotricia láser", Springer, ISBN 978-1-84800-362-0, archivado del original el 20 de febrero de 2021 , consultado el 6 de noviembre de 2020en Rao, Preminger y Kavanagh 2011, págs. 301–310.
- ^ abcd Romero V, Akpinar H, Assimos DG (2010). "Cálculos renales: un panorama global de prevalencia, incidencia y factores de riesgo asociados". Reseñas en Urología . 12 (2–3): e86-96. PMC 2931286 . PMID 20811557.
- ^ Lieske JC, Segura JW (2004). "Cap. 7: Evaluación y tratamiento médico de los cálculos renales". En Potts JM (ed.). Urología esencial: una guía para la práctica clínica (1.ª ed.). Totowa, Nueva Jersey: Humana Press. págs. 117–52. ISBN 978-1-58829-109-7.
- ^ Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, Abraham J, Adair T, Aggarwal R, Ahn SY, Alvarado M, Anderson HR, Anderson LM, Andrews KG, Atkinson C, Baddour LM, Barker -Collo S, Bartels DH, Bell ML, Benjamin EJ, Bennett D, Bhalla K, Bikbov B, Bin Abdulhak A, Birbeck G, Blyth F, Bolliger I, Boufous S, Bucello C, Burch M, Burney P, Carapetis J, Chen H, Chou D, Chugh SS, Coffeng LE, Colan SD, Colquhoun S, Colson KE, Condon J, Connor MD, Cooper LT , Corriere M, Cortinovis M, de Vaccaro KC, Couser W, Cowie BC, Criqui MH, Cross M, Dabhadkar KC, Dahodwala N, De Leo D, Degenhardt L, Delossantos A, Denenberg J, Des Jarlais DC, Dharmaratne SD, Dorsey ER, Driscoll T, Duber H, Ebel B, Erwin PJ, Espindola P, Ezzati M, Feigin V, Flaxman AD, Forouzanfar MH, Fowkes FG, Franklin R, Fransen M, Freeman MK, Gabriel SE, Gakidou E, Gaspari F, Gillum RF, González-Medina D, Halasa YA, Haring D, Harrison JE, Havmoeller R, Hay RJ, Hoen B, Hotez PJ, Hoy D, Jacobsen KH, James SL, Jasrasaria R, Jayaraman S, Johns N, Karthikeyan G, Kassebaum N, Keren A, Khoo JP, Knowlton LM, Kobusingye O, Koranteng A, Krishnamurthi R, Lipnick M, Lipshultz SE, Ohno SL, Mabweijano J, MacIntyre MF, Mallinger L, March L, Marks GB, Marks R, Matsumori A, Matzopoulos R, Mayosi BM, McAnulty JH, McDermott MM, McGrath J, Mensah GA, Merriman TR, Michaud C, Miller M, Miller TR, Mock C , Mocumbi AO, Mokdad AA, Moran A, Mulholland K, Nair MN, Naldi L, Narayan KM, Nasseri K, Norman P, O'Donnell M, Omer SB, Ortblad K, Osborne R, Ozgediz D, Pahari B, Pandian JD, Rivero AP, Padilla RP, Pérez-Ruiz F, Perico N, Phillips D, Pierce K , Papa CA, Porrini E, Pourmalek F, Raju M, Ranganathan D, Rehm JT, Rein DB, Remuzzi G, Rivara FP, Roberts T, De León FR, Rosenfeld LC, Rushton L, Sacco RL, Salomon JA, Sampson U, Sanman E, Schwebel DC, Segui-Gomez M, Shepard DS, Singh D, Singleton J, Sliwa K, Smith E, Steer A, Taylor JA, Thomas B, Tleyjeh IM, Towbin JA, Truelsen T, Undurraga EA, Venketasubramanian N, Vijayakumar L, Vos T, Wagner GR, Wang M, Wang W, Watt K, Weinstock MA, Weintraub R, Wilkinson JD, Woolf AD, Wulf S, Yeh PH, Yip P, Zabetian A, Zheng ZJ, Lopez AD, Murray CJ, AlMazroa MA, Memish ZA (diciembre de 2012). "Mortalidad global y regional por 235 causas de muerte para 20 grupos de edad en 1990 y 2010: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2010". Lancet . 380 (9859): 2095–128. doi :10.1016/S0140-6736 (12)61728-0. hdl : 10536/DRO/DU:30050819 . PMC 10790329 . PMID 23245604. S2CID 1541253. Archivado desde el original el 19 de mayo de 2020.
- ^ Windus D (2008). Consulta de subespecialidades en nefrología del manual de Washington (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins Health. pág. 235. ISBN 978-0-7817-9149-6Archivado desde el original el 9 de septiembre de 2016.
- ^ Glanvill J. Saducismus triumphatus, o, Evidencia completa y clara sobre las brujas y las apariciones: en dos partes, la primera trata de su posibilidad, la segunda de su existencia real. ISBN 1-171-33286-6. OCLC 943229347.
- ↑ Celsus AC (1831). "Libro VII, Capítulo XXVI: De la operación necesaria en la supresión de la orina y la litotomía". En Collier GF (ed.). Una traducción de los ocho libros de Aul. Corn. Celsus sobre medicina (2.ª ed.). Londres: Simpkin y Marshall. págs. 306–14. Archivado desde el original el 8 de julio de 2014.
- ^ ab Shah J, Whitfield HN (mayo de 2002). "Urolitiasis a través de los siglos". BJU International . 89 (8): 801–10. doi :10.1046/j.1464-410X.2002.02769.x. PMID 11972501. S2CID 44311421.
- ^ ab Ellis H (1969). Una historia de los cálculos en la vejiga . Oxford, Inglaterra: Blackwell Scientific Publications. ISBN 978-0-632-06140-2.
- ^ Bigelow HJ (1878). Litolapaxia o litotricia rápida con evacuación. Boston: A. Williams and Company. pág. 29. Archivado desde el original el 14 de abril de 2021. Consultado el 25 de agosto de 2020 .
- ^ Dwyer ME, Krambeck AE, Bergstralh EJ, Milliner DS, Lieske JC, Rule AD (julio de 2012). "Tendencias temporales en la incidencia de cálculos renales entre niños: un estudio poblacional de 25 años". The Journal of Urology . 188 (1): 247–52. doi :10.1016/j.juro.2012.03.021. PMC 3482509 . PMID 22595060.
- ^ "Dieta y definición de cálculos renales". Archivado desde el original el 17 de noviembre de 2007. Consultado el 11 de octubre de 2013 .
- ^ Kirejczyk JK, Porowski T, Filonowicz R, Kazberuk A, Stefanowicz M, Wasilewska A, Debek W (febrero de 2014). "Una asociación entre la composición de los cálculos renales y los trastornos metabólicos urinarios en niños". Journal of Pediatric Urology . 10 (1): 130–5. doi : 10.1016/j.jpurol.2013.07.010 . PMID 23953243.
- ^ abc Barreto L, Jung JH, Abdelrahim A, Ahmed M, Dawkins GP, Kazmierski M, et al. (Grupo Cochrane de Urología) (junio de 2018). "Intervenciones médicas y quirúrgicas para el tratamiento de los cálculos urinarios en niños". Base de datos Cochrane de revisiones sistemáticas . 6 (6): CD010784. doi :10.1002/14651858.CD010784.pub2. PMC 6513049. PMID 29859007 .
- ^ Aune D, Mahamat-Saleh Y, Norat T, Riboli E (noviembre de 2018). "Grasa corporal, diabetes, actividad física y riesgo de cálculos renales: una revisión sistemática y metanálisis de estudios de cohorte". Revista Europea de Epidemiología . 33 (11): 1033–1047. doi :10.1007/s10654-018-0426-4. PMC 6208979 . PMID 30066054.
- ^ Trinchieri A, Croppi E, Montanari E (junio de 2017). "Obesidad y litiasis urinaria: evidencia de influencias regionales". Litiasis urinaria . 45 (3): 271–278. doi :10.1007/s00240-016-0908-3. PMID 27488444. S2CID 4585476.
- ^ Zisman AL (octubre de 2017). "Efectividad de las modalidades de tratamiento en la recurrencia de cálculos renales". Revista clínica de la Sociedad Americana de Nefrología . 12 (10): 1699–1708. doi :10.2215/cjn.11201016. PMC 5628726 . PMID 28830863.
- ^ Stanford J, Charlton K, Stefoska-Needham A, Ibrahim R, Lambert K (5 de junio de 2020). "El perfil de la microbiota intestinal de adultos con enfermedad renal y cálculos renales: una revisión sistemática de la literatura". BMC Nephrology . 21 (1): 215. doi : 10.1186/s12882-020-01805-w . ISSN 1471-2369. PMC 7275316 . PMID 32503496.
- ^ Duncan SH, Richardson AJ, Kaul P, Holmes RP, Allison MJ, Stewart CS (1 de agosto de 2002). "Oxalobacter formigenes y su papel potencial en la salud humana". Microbiología aplicada y ambiental . 68 (8): 3841–3847. Bibcode :2002ApEnM..68.3841D. doi :10.1128/AEM.68.8.3841-3847.2002. ISSN 0099-2240. PMC 124017 . PMID 12147479.
- ^ Ticinesi A, Milani C, Guerra A, Allegri F, Lauretani F, Nouvenne A, Mancabelli L, Lugli GA, Turroni F, Duranti S, Mangifesta M (28 de abril de 2018). "Comprensión del eje intestino-riñón en la nefrolitiasis: un análisis de la composición de la microbiota intestinal y la funcionalidad de los formadores de cálculos". Gut . 67 (12): 2097–2106. doi :10.1136/gutjnl-2017-315734. ISSN 0017-5749. PMID 29705728. S2CID 14055215.
- ^ Ramirez J, Guarner F, Bustos Fernandez L, Maruy A, Sdepanian VL, Cohen H (24 de noviembre de 2020). "Los antibióticos como principales disruptores de la microbiota intestinal". Frontiers in Cellular and Infection Microbiology . 10 : 572912. doi : 10.3389/fcimb.2020.572912 . ISSN 2235-2988. PMC 7732679 . PMID 33330122.
- ^ Tasian GE, Jemielita T, Goldfarb DS, Copelovitch L, Gerber JS, Wu Q, Denburg MR (1 de junio de 2018). "Exposición a antibióticos orales y enfermedad de cálculos renales". Revista de la Sociedad Americana de Nefrología . 29 (6): 1731–1740. doi :10.1681/ASN.2017111213. ISSN 1046-6673. PMC 6054354 . PMID 29748329.
- ^ abcde Pugh DG, Baird N (27 de mayo de 2012). Medicina de ovejas y cabras - Libro electrónico. Elsevier Health Sciences. ISBN 978-1-4377-2354-0Archivado del original el 14 de abril de 2021 . Consultado el 17 de junio de 2018 .
- ^ Bushman DH, Emerick RJ, Embry LB (diciembre de 1965). "Urolitiasis fosfática ovina inducida experimentalmente: relaciones que involucran calcio, fósforo y magnesio en la dieta". The Journal of Nutrition . 87 (4): 499–504. doi :10.1093/jn/87.4.499. PMID 5841867.
- ^ Stewart SR, Emerick RJ, Pritchard RH (mayo de 1991). "Efectos del cloruro de amonio en la dieta y variaciones en la relación calcio/fósforo en la urolitiasis por sílice en ovejas" (PDF) . Journal of Animal Science . 69 (5): 2225–9. doi :10.2527/1991.6952225x. PMID 1648554. S2CID 10130833. Archivado desde el original (PDF) el 2 de marzo de 2019.
- ^ Forman SA, Whiting F, Connell R (mayo de 1959). "Urolitiasis de sílice en ganado vacuno: 3. Composición química y física de los urolitos". Revista canadiense de medicina comparada y ciencias veterinarias . 23 (5): 157–62. PMC 1581990. PMID 17649146 .
- ^ Scott D, Buchan W (mayo de 1988). "Los efectos de la alimentación con dietas granuladas elaboradas a partir de heno molido grueso o fino sobre el equilibrio de fósforo y sobre la distribución de la excreción de fósforo entre la orina y las heces en las ovejas". Quarterly Journal of Experimental Physiology . 73 (3): 315–22. doi : 10.1113/expphysiol.1988.sp003148 . PMID 3399614.
- ^ Bravo D, Sauvant D, Bogaert C, Meschy F (2003). "III. Aspectos cuantitativos de la excreción de fósforo en rumiantes" (PDF) . Reproducción, Nutrición, Desarrollo . 43 (3): 285–300. doi : 10.1051/rnd:2003021 . PMID 14620634. Archivado (PDF) del original el 16 de abril de 2021 . Consultado el 29 de agosto de 2019 .
- ^ Waltner-Toews, D. y DH Meadows. 1980. Informe de caso: litiasis urinaria en un rebaño de ganado vacuno asociado a la ingestión de oxalato. Can. Vet. J. 21: 61-62
- ^ James LF, Butcher JE (diciembre de 1972). "Intoxicación de ovejas por halogetón: efecto de la ingesta elevada de oxalato". Journal of Animal Science . 35 (6): 1233–1238. doi :10.2527/jas1972.3561233x. PMID 4647453.
- ^ ab Kahn CM, ed. (2005). Manual veterinario de Merck (novena edición). Whitehouse Station: Merck & Co., Inc.
Notas
- Comité de Revisión de las Ingestas Dietéticas de Referencia para la Vitamina D y el Calcio, Instituto de Medicina de las Academias Nacionales (2011). Ross AC, Taylor CL, Yaktine AL, Del HB (eds.). Ingestas Dietéticas de Referencia para el Calcio y la Vitamina D. Washington, DC: The National Academies Press. doi :10.17226/13050. ISBN 978-0-309-16394-1. PMID 21796828. S2CID 58721779. Archivado desde el original el 9 de septiembre de 2014 . Consultado el 21 de junio de 2011 .
- Rao PN, Preminger GM, Kavanagh JP, eds. (2011). Urinary Tract Stone Disease (1.ª ed.). Londres: Springer-Verlag. doi :10.1007/978-1-84800-362-0_26. ISBN 978-1-84800-361-3.
- Reilly RF, Perazella MA, eds. (2005). Nefrología en 30 días (1.ª ed.). Nueva York: The McGraw-Hill Companies, Inc. ISBN 978-0-07-143701-1Archivado del original el 14 de abril de 2021 . Consultado el 25 de agosto de 2020 .
- Stoller ML, Meng MV, eds. (2007). Enfermedad de cálculos urinarios: guía práctica para el tratamiento médico y quirúrgico (1.ª ed.). Totowa, Nueva Jersey: Humana Press. ISBN 978-1-59259-972-1.
Enlaces externos
- Información de la Asociación Urológica Europea
- Guía sobre cálculos renales Archivado el 3 de agosto de 2020 en Wayback Machine – Programa sobre cálculos renales de la Universidad de Chicago




