Resucitación cardiopulmonar
Los ejemplos y la perspectiva de este artículo se refieren principalmente a los Estados Unidos y no representan una visión mundial del tema . ( Marzo de 2021 ) |
| Resucitación cardiopulmonar | |
|---|---|
 RCP realizado en un maniquí de entrenamiento médico | |
| Especialidad | Cardiología |
| CIE-9 | 99,60 |
| Malla | D016887 |
| Código OPS-301 | 8-771 |
| MedlinePlus | 000010 |
La reanimación cardiopulmonar ( RCP ) es un procedimiento de emergencia que consiste en compresiones torácicas, a menudo combinadas con ventilación artificial , o boca a boca, en un esfuerzo por preservar manualmente la función cerebral intacta hasta que se tomen medidas adicionales para restablecer la circulación sanguínea espontánea y la respiración en una persona que está en paro cardíaco . Se recomienda para aquellas personas que no responden y no respiran o respiran de manera anormal, por ejemplo, respiraciones agónicas . [1]
La RCP implica compresiones torácicas para adultos entre 5 cm (2,0 pulgadas) y 6 cm (2,4 pulgadas) de profundidad y a una velocidad de al menos 100 a 120 por minuto. [2] El reanimador también puede proporcionar ventilación artificial exhalando aire en la boca o la nariz del sujeto ( reanimación boca a boca ) o utilizando un dispositivo que empuja el aire hacia los pulmones del sujeto ( ventilación mecánica ). Las recomendaciones actuales hacen hincapié en las compresiones torácicas tempranas y de alta calidad sobre la ventilación artificial; se recomienda un método de RCP simplificado que involucra solo compresiones torácicas para reanimadores no capacitados. [3] Sin embargo, con los niños, las pautas de la Asociación Estadounidense del Corazón de 2015 indican que hacer solo compresiones puede en realidad resultar en peores resultados, porque tales problemas en los niños normalmente surgen de problemas respiratorios en lugar de cardíacos, dada su corta edad. [1] La relación de compresiones torácicas a respiración se establece en 30 a 2 en adultos.
Es poco probable que la RCP por sí sola reinicie el corazón. Su objetivo principal es restablecer el flujo parcial de sangre oxigenada al cerebro y al corazón . El objetivo es retrasar la muerte del tejido y ampliar la breve ventana de oportunidad para una reanimación exitosa sin daño cerebral permanente . La administración de una descarga eléctrica al corazón del sujeto, denominada desfibrilación , suele ser necesaria para restablecer un ritmo cardíaco viable o "perfundido". La desfibrilación es eficaz solo para ciertos ritmos cardíacos, a saber, fibrilación ventricular o taquicardia ventricular sin pulso , en lugar de asistolia o actividad eléctrica sin pulso , que generalmente requiere el tratamiento de afecciones subyacentes para restablecer la función cardíaca. Se recomienda la descarga temprana, cuando sea apropiado. La RCP puede tener éxito en la inducción de un ritmo cardíaco que puede ser desfibrilable. En general, la RCP continúa hasta que la persona recupera la circulación espontánea (ROSC) o se declara muerta. [4]
Usos médicos
La RCP está indicada para cualquier persona que no responde y no respira o que respira solo en jadeos agónicos ocasionales , ya que es más probable que esté en paro cardíaco . [5] : S643 Si una persona todavía tiene pulso pero no respira ( paro respiratorio ), las ventilaciones artificiales pueden ser más apropiadas, pero debido a la dificultad que tienen las personas para evaluar con precisión la presencia o ausencia de pulso, las pautas de RCP recomiendan que no se instruya a los legos para que verifiquen el pulso, mientras que se les da a los profesionales de la salud la opción de verificar el pulso. [6] En aquellos con paro cardíaco debido a un trauma , la RCP se considera inútil pero aún así se recomienda. [7] Corregir la causa subyacente, como un neumotórax a tensión o un taponamiento pericárdico , puede ayudar. [7]
Fisiopatología
La RCP se utiliza en personas en paro cardíaco para oxigenar la sangre y mantener el gasto cardíaco para mantener con vida los órganos vitales. La circulación sanguínea y la oxigenación son necesarias para transportar oxígeno a los tejidos. La fisiología de la RCP implica generar un gradiente de presión entre los lechos vasculares arterial y venoso; la RCP logra esto a través de múltiples mecanismos. [8]
El cerebro puede sufrir daños después de que el flujo sanguíneo se haya detenido durante unos cuatro minutos y daños irreversibles después de unos siete minutos. [9] [10] [11] [12] [13] Por lo general, si el flujo sanguíneo se detiene durante una o dos horas, las células del cuerpo mueren . Por lo tanto, en general, la RCP es efectiva solo si se realiza dentro de los siete minutos posteriores a la interrupción del flujo sanguíneo. [14] El corazón también pierde rápidamente la capacidad de mantener un ritmo normal. Las bajas temperaturas corporales, como a veces se observan en los casi ahogamientos, prolongan el tiempo de supervivencia del cerebro.
Después de un paro cardíaco, una RCP eficaz permite que llegue suficiente oxígeno al cerebro para retrasar la muerte del tronco encefálico y permite que el corazón siga respondiendo a los intentos de desfibrilación . [15] Si se utiliza una frecuencia de compresión incorrecta durante la RCP, en contra de las directrices vigentes de la Asociación Estadounidense del Corazón (AHA) de 100 a 120 compresiones por minuto, esto puede causar una disminución neta en el retorno venoso de sangre, para lo que se requiere, para llenar el corazón. [16] Por ejemplo, si se utiliza una frecuencia de compresión de más de 120 compresiones por minuto de manera constante durante todo el proceso de RCP, este error podría afectar negativamente las tasas de supervivencia y los resultados para la víctima. [16]
Orden de RCP en una secuencia de primeros auxilios
La mejor posición para las maniobras de RCP en la secuencia de reacciones de primeros auxilios ante un paro cardíaco es una cuestión que se ha estudiado durante mucho tiempo. [17] [18]
Como referencia general, las guías indican llamar a los servicios médicos de emergencia (si es posible) antes de iniciar la RCP. Y, tras realizar la llamada, pedir un desfibrilador DEA (para conseguirlo y probar una desfibrilación, porque es fácil de usar) también es preferible a realizar la RCP (pero sólo si el DEA se puede utilizar en unos minutos). Así que las maniobras de RCP se situarían más adelante, como la última de esas tres reacciones posibles. Pero todas estas tareas se pueden repartir entre muchos reanimadores para realizarlas simultáneamente y ahorrar tiempo.
Casos particulares que requieren cambiar la secuencia
A excepción de un rescatador que se encuentra completamente solo con una víctima de ahogamiento, o con un niño que ya estaba inconsciente cuando llegó el rescatador, el rescatador debe realizar dos minutos de RCP antes de llamar. Y, después de la llamada, el rescatador debe conseguir un desfibrilador cercano para usarlo, o continuar con la RCP. La razón es que las ventilaciones de RCP (respiraciones de rescate) se consideran la acción más importante para esas víctimas (porque el origen del paro cardíaco para una víctima de ahogamiento sería la falta de oxígeno, y un niño probablemente no sufriría enfermedades cardíacas). [19]
A excepción de un rescatador que se encuentra completamente solo y sin un teléfono cerca, y está ayudando a otra víctima (que no sea una víctima de ahogamiento, ni un niño ya inconsciente), el rescatador haría la llamada telefónica primero. Después de la llamada, el rescatador buscaría un desfibrilador cercano y lo utilizaría, o continuaría la RCP. La razón es que la llamada telefónica y la desfibrilación se consideran las acciones más importantes cuando el problema tiene un origen cardíaco. [17]
Métodos

En 2010, la AHA y el Comité de Enlace Internacional sobre Reanimación actualizaron sus pautas de RCP. [5] : S640 [20] Se enfatizó la importancia de una RCP de alta calidad (frecuencia y profundidad suficientes sin ventilación excesiva). [5] : S640 Se cambió el orden de las intervenciones para todos los grupos de edad, excepto los recién nacidos , de vías respiratorias, respiración, compresiones torácicas (ABC) a compresiones torácicas, vías respiratorias, respiración (CAB). [5] : S642 Una excepción a esta recomendación es para aquellos que se cree que están en un paro respiratorio (obstrucción de las vías respiratorias, sobredosis de drogas, etc.). [5] : S642
Los aspectos más importantes de la RCP son: pocas interrupciones de las compresiones torácicas, una velocidad y profundidad de compresiones suficientes, relajar completamente la presión entre compresiones y no ventilar demasiado. [21] No está claro si unos pocos minutos de RCP antes de la desfibrilación producen resultados diferentes a la desfibrilación inmediata. [22]
Compresiones con respiraciones de rescate
Un procedimiento normal de RCP utiliza compresiones torácicas y ventilaciones (respiraciones de rescate, generalmente boca a boca) para cualquier víctima de paro cardíaco, que no respondería (generalmente estaría inconsciente o casi inconsciente), no respiraría o solo jadearía debido a la falta de latidos cardíacos. [23] Pero las ventilaciones podrían omitirse [24] para los rescatistas no entrenados que ayudan a adultos que sufren un paro cardíaco (si no es un paro cardíaco por asfixia, como por ahogamiento, que necesita ventilaciones). [25]
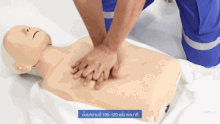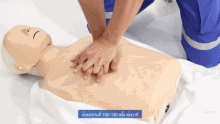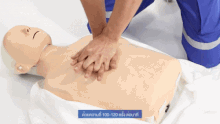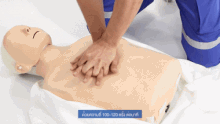
La cabeza del paciente suele estar inclinada hacia atrás (posición de cabeza inclinada y mentón elevado) para mejorar el flujo de aire si se pueden utilizar ventilaciones. Sin embargo, en el caso de los bebés, la cabeza se deja recta, mirando hacia adelante, lo cual es necesario para las ventilaciones, debido al tamaño del cuello del bebé. [26]

En la RCP, las compresiones torácicas presionan la mitad inferior del esternón —el hueso que se encuentra a lo largo de la mitad del pecho desde el cuello hasta el vientre— y lo dejan elevarse hasta recuperar su posición normal. Las respiraciones de rescate se realizan pellizcando la nariz de la víctima y soplando aire boca a boca. Esto llena los pulmones, lo que hace que el pecho se eleve, y aumenta la presión en la cavidad torácica. Si la víctima es un bebé, el reanimador comprimiría el pecho con solo 2 dedos y haría las ventilaciones usando su propia boca para cubrir la boca y la nariz del bebé al mismo tiempo. La relación compresiones-ventilaciones recomendada, para todas las víctimas de cualquier edad, es de 30:2 (un ciclo que alterna continuamente 30 series rítmicas de compresiones torácicas y 2 series de respiraciones de rescate). [27] : 8 Las víctimas de ahogamiento reciben una serie inicial de 2 respiraciones de rescate antes de que comience ese ciclo. [28]
Como excepción a la relación normal de compresión-ventilación de 30:2, si están presentes al menos dos reanimadores capacitados y la víctima es un niño, la relación preferida es 15:2. [29] : 8 De igual manera, en recién nacidos, la relación es 30:2 si está presente un reanimador, y 15:2 si están presentes dos reanimadores (según las Pautas de la AHA 2015). [5] : S647 En un tratamiento avanzado de las vías respiratorias, como un tubo endotraqueal o una mascarilla laríngea , la ventilación artificial debe ocurrir sin pausas en las compresiones a una frecuencia de 1 respiración cada 6 a 8 segundos (8-10 ventilaciones por minuto).
En todas las víctimas, la velocidad de compresión es de al menos 100 compresiones por minuto. [30] : 8 La profundidad de compresión recomendada en adultos y niños es de 5 cm (2 pulgadas), y en lactantes es de 4 cm (1,6 pulgadas). [30] : 8 En adultos, los reanimadores deben utilizar dos manos para las compresiones torácicas (una sobre la otra), mientras que en niños una mano podría ser suficiente (o dos, adaptando las compresiones a la constitución del niño), y con los bebés el reanimador debe utilizar sólo dos dedos. [31]
Existen algunos protectores plásticos y respiradores que pueden ser utilizados en las respiraciones de rescate entre las bocas del rescatador y la víctima, con el fin de sellar un mejor vacío y evitar infecciones. [32]
En algunos casos, el problema es uno de los fallos en el ritmo del corazón (fibrilación ventricular y taquicardia ventricular) que pueden corregirse con la descarga eléctrica de un desfibrilador. Así, si una víctima está sufriendo una parada cardíaca, es importante que alguien pida un desfibrilador cercano, para intentar con él un proceso de desfibrilación cuando la víctima ya está inconsciente. El modelo común de desfibrilador (el DEA) es una máquina portátil automática que guía al usuario con instrucciones de voz grabadas a lo largo del proceso, analiza a la víctima y aplica las descargas correctas si son necesarias.
El tiempo en el que una reanimación cardiopulmonar puede seguir funcionando no está claro y depende de muchos factores. Muchas guías oficiales recomiendan continuar con una reanimación cardiopulmonar hasta que lleguen los servicios médicos de emergencia (para intentar mantener con vida al paciente, al menos). [33] Las mismas guías también indican pedir la presencia de cualquier desfibrilador de emergencia (DEA) cercano, para intentar una desfibrilación automática lo antes posible antes de considerar que el paciente ha fallecido. [33]
Una reanimación cardiopulmonar normal tiene un orden recomendado llamado 'CAB': primero 'Tórax' (compresiones torácicas), seguido de 'Vía aérea' (intento de abrir la vía aérea realizando una inclinación de la cabeza y un levantamiento del mentón), y 'Respiración' (respiraciones de rescate). [5] : S642 En 2010, el Consejo de Resucitación (Reino Unido) todavía recomendaba una orden 'ABC', con la 'C' representando 'Circulación' (verificar el pulso), si la víctima es un niño. [34] Puede ser difícil determinar la presencia o ausencia de pulso, por lo que la verificación del pulso se ha eliminado para los proveedores comunes y no debe realizarse durante más de 10 segundos por los proveedores de atención médica. [25] : 8
Sólo compresión
Para los reanimadores no entrenados que ayudan a víctimas adultas de paro cardíaco, se recomienda una RCP con solo compresiones (compresiones torácicas con solo manos o reanimación cardiocerebral, sin ventilación artificial ), ya que es más fácil de realizar y las instrucciones son más fáciles de dar por teléfono. [24] [5] : S643 [5] : S643 [35] : 8 [36] En adultos con paro cardíaco extrahospitalario , la RCP con solo compresiones por parte del público lego tiene una tasa de éxito igual o mayor que la RCP estándar. [36] [37] [38]

El procedimiento de RCP "solo compresiones" consiste únicamente en compresiones torácicas que presionan la mitad inferior del hueso que está en el medio del pecho (el esternón ).
La RCP con solo compresiones no es tan buena para los niños que tienen más probabilidades de tener un paro cardíaco por causas respiratorias. Dos revisiones han encontrado que la RCP con solo compresiones no tuvo más éxito que ninguna RCP. [37] [5] : S646 Las respiraciones de rescate para niños y especialmente para bebés deben ser relativamente suaves. [37] Se encontró que una relación de compresiones a respiraciones de 30:2 o 15:2 tiene mejores resultados para los niños. [39] Tanto los niños como los adultos deben recibir 100 compresiones torácicas por minuto. Otras excepciones además de los niños incluyen casos de ahogamientos y sobredosis de drogas ; en ambos casos, se recomiendan compresiones y respiraciones de rescate si el transeúnte está capacitado y está dispuesto a hacerlo. [40]
Según la AHA, el ritmo de la canción de los Bee Gees " Stayin' Alive " proporciona un ritmo ideal en términos de pulsaciones por minuto para utilizar en la RCP con solo manos, que es de 104 pulsaciones por minuto. [41] También se puede tararear " Another One Bites the Dust " de Queen , que tiene 110 pulsaciones por minuto [42] [43] y contiene un patrón de batería repetitivo. [44] Para aquellos en paro cardíaco debido a causas no relacionadas con el corazón y en personas menores de 20 años, la RCP estándar es superior a la RCP con solo compresiones. [45] [46]
RCP en decúbito prono

La RCP estándar se realiza con la víctima en posición supina . La RCP en decúbito prono, o RCP inversa, se realiza con la víctima en decúbito prono , acostada sobre el pecho. Esto se logra girando la cabeza hacia un lado y comprimiendo la espalda. Debido a que la cabeza está girada, se puede reducir el riesgo de vómitos y complicaciones causadas por neumonía por aspiración . [47]
Las pautas actuales de la Asociación Estadounidense del Corazón recomiendan realizar la RCP en posición supina y limitan la RCP en posición prona a situaciones en las que no se puede girar al paciente. [48]
Embarazo
Durante el embarazo, cuando la mujer está acostada boca arriba, el útero puede comprimir la vena cava inferior y, por lo tanto, disminuir el retorno venoso. [7] Por lo tanto, se recomienda empujar el útero hacia la izquierda de la mujer. Esto se puede hacer colocando una almohada o una toalla debajo de su cadera derecha de modo que esté en un ángulo de 15 a 30 grados y asegurándose de que sus hombros estén planos sobre el suelo. Si esto no es eficaz, los profesionales de la salud deben considerar la posibilidad de realizar una histerotomía de reanimación de emergencia . [7]
Presencia familiar
La evidencia generalmente apoya la presencia de la familia durante la RCP. [49] Esto incluye la RCP para niños. [50]
Otro
Las compresiones abdominales interpuestas pueden ser beneficiosas en el entorno hospitalario. [51] No hay evidencia de beneficio en el período prehospitalario o en niños. [51]
Se está estudiando el enfriamiento durante la RCP, ya que actualmente no hay resultados claros sobre si mejora o no los resultados. [52]
El masaje cardíaco interno es una compresión manual del corazón expuesto realizada a través de una incisión quirúrgica en la cavidad torácica , generalmente cuando el tórax ya está abierto para una cirugía cardíaca.
No se ha demostrado que los métodos de compresión-descompresión activa que utilizan descompresión mecánica del tórax mejoren los resultados en caso de paro cardíaco. [53]
Uso de dispositivos
Desfibriladores
Un desfibrilador es una máquina que produce una desfibrilación: descargas eléctricas que pueden restablecer la función cardíaca normal de la víctima. El modelo común de desfibrilador fuera de un hospital es el desfibrilador externo automático (DEA), un dispositivo portátil que es especialmente fácil de usar porque produce instrucciones de voz grabadas.


La desfibrilación solo está indicada en algunas arritmias (latidos cardíacos anormales), específicamente la fibrilación ventricular (FV) y la taquicardia ventricular sin pulso (TV) . La desfibrilación no está indicada si el paciente tiene un pulso normal o todavía está consciente. Tampoco está indicada en asistolia o actividad eléctrica sin pulso (AESP) , en esos casos se utilizaría una RCP normal para oxigenar el cerebro hasta que se pueda restablecer la función cardíaca. Las descargas eléctricas administradas incorrectamente pueden causar arritmias peligrosas , como la fibrilación ventricular (FV) . [22]
Cuando un paciente no presenta latidos cardíacos (o presenta algún tipo de arritmia que detendrá el corazón inmediatamente), se recomienda que alguien pida un desfibrilador (porque son bastante comunes en la actualidad), [17] para intentar con él una desfibrilación en la víctima ya inconsciente, en caso de que tenga éxito.
Orden de desfibrilación en una secuencia de primeros auxilios
Se recomienda llamar a los servicios médicos de emergencia antes de realizar una desfibrilación. De todos modos, se debe utilizar un desfibrilador externo automático cercano en el paciente lo antes posible. Y, como referencia general, se prefiere la desfibrilación a realizar la RCP (pero solo si se puede conseguir el DEA en muy pocos minutos). Todas estas tareas (llamar por teléfono, conseguir un DEA y las maniobras de compresiones torácicas y respiraciones de rescate de la RCP) se pueden distribuir entre varios reanimadores que las realizan simultáneamente. [19] El propio desfibrilador indicaría si se requieren más maniobras de RCP.
Como una ligera variación para esa secuencia, si el rescatador está completamente solo con una víctima de ahogamiento, o con un niño que ya estaba inconsciente cuando llegó el rescatador, el rescatador haría las maniobras de RCP durante 2 minutos (aproximadamente 5 ciclos de ventilaciones y compresiones); después de eso, el rescatador llamaría a los servicios médicos de emergencia, y luego se podría intentar una búsqueda de un desfibrilador cercano (las maniobras de RCP se supone que son la prioridad para los ahogados y la mayoría de los niños ya colapsados). [54] [19] [17] [18]
Como otra posible variante, si un rescatador está completamente solo y sin un teléfono cerca, y está ayudando a otra víctima (no a una víctima de ahogamiento, ni a un niño ya inconsciente), el rescatador haría la llamada telefónica primero. Después de la llamada, el rescatador conseguiría un desfibrilador cercano y lo utilizaría, o continuaría la RCP (la llamada telefónica y el desfibrilador se consideran urgentes cuando el problema tiene un origen cardíaco). [17]
Desfibrilación
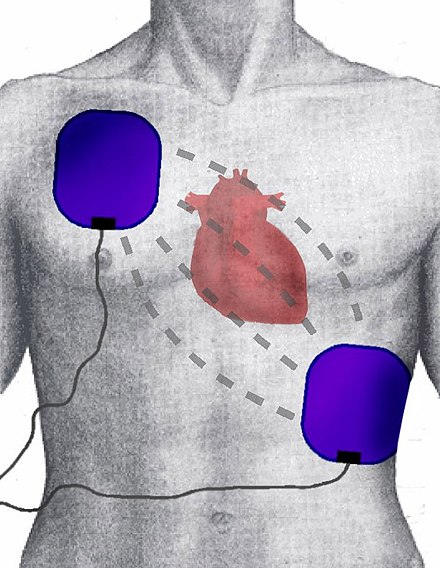
El desfibrilador estándar, preparado para su uso rápido fuera de los centros médicos, es el desfibrilador externo automático (DEA), un aparato portátil de pequeño tamaño (similar a un maletín) que puede ser utilizado por cualquier usuario sin formación previa. Este aparato produce instrucciones de voz grabadas que guían al usuario durante el proceso de desfibrilación. También comprueba el estado de la víctima para aplicar automáticamente descargas eléctricas a la intensidad adecuada, si es necesario. Otros modelos son semiautomáticos y requieren que el usuario presione un botón antes de aplicar la descarga eléctrica.
Un desfibrilador podría solicitar la aplicación de maniobras de RCP, por lo que el paciente se colocaría en posición boca arriba y con la cabeza inclinada hacia atrás, excepto en el caso de los bebés. [26]
El agua y los metales transmiten la corriente eléctrica. Esto depende de la cantidad de agua, pero conviene evitar iniciar la desfibrilación en un suelo con charcos, y secar antes las zonas húmedas del paciente (rápido, incluso con un paño, si fuera suficiente). No es necesario retirar las joyas o piercings del paciente, pero se debe evitar colocar los parches del desfibrilador directamente sobre ellos. [28] Los parches con electrodos se colocan en las posiciones que aparecen a la derecha. En cuerpos muy pequeños: niños entre 1 y 8 años, y, en general, cuerpos similares hasta 25 kg aproximadamente, se recomienda el uso de parches de tamaño infantil con dosis eléctricas reducidas. Si eso no es posible, se utilizarían tamaños y dosis para adultos, y, si los parches fueran demasiado grandes, se colocaría uno en el pecho y otro en la espalda (no importa cuál de ellos).
Existen varios dispositivos para mejorar la RCP, pero solo los desfibriladores (a fecha de 2010) [55] han demostrado ser mejores que la RCP estándar para un paro cardíaco extrahospitalario. [5]
Cuando se utiliza un desfibrilador, éste debe permanecer conectado al paciente hasta que lleguen los servicios de emergencia. [56]
Dispositivos para cronometrar la RCP
Los dispositivos de cronometraje pueden incluir un metrónomo (un elemento que llevan muchos equipos de ambulancia) para ayudar al reanimador a lograr la frecuencia cardíaca correcta. Algunas unidades también pueden brindar recordatorios de cronometraje para realizar compresiones, ventilar y cambiar de operador. [57]
Dispositivos para ayudar en la RCP manual
- La expulsión de sangre del corazón está condicionada por la compresión del esternón en un tercio de la altura del tórax.
- Demostración de un dispositivo mecánico de masaje cardíaco, Viena, 1967
- Pulso automático
- LUCAS
No se ha demostrado que los dispositivos de compresión torácica mecánica sean mejores que las compresiones manuales estándar. [58] Su uso es razonable en situaciones en las que no es seguro realizar compresiones manuales, como en un vehículo en movimiento. [58]
Las indicaciones audibles y visuales pueden mejorar la calidad de la RCP y prevenir la disminución de la frecuencia y profundidad de las compresiones que ocurre naturalmente con la fatiga, [59] [60] y para abordar esta posible mejora, se han desarrollado varios dispositivos para ayudar a mejorar la técnica de RCP.
Estos elementos pueden ser dispositivos que se colocan sobre el pecho, con las manos del reanimador sobre el dispositivo y una pantalla o retroalimentación de audio que brinda información sobre la profundidad, la fuerza o la frecuencia, [61] o en un formato portátil como un guante. [62] Varias evaluaciones publicadas muestran que estos dispositivos pueden mejorar el rendimiento de las compresiones torácicas. [63] [64]
Además de su uso durante la RCP real en una víctima de paro cardíaco, que depende de que el reanimador lleve el dispositivo consigo, estos dispositivos también se pueden utilizar como parte de programas de entrenamiento para mejorar las habilidades básicas en la realización de compresiones torácicas correctas. [65]
Dispositivos para proporcionar RCP automática
La RCP mecánica no se ha utilizado tanto como la ventilación mecánica ; sin embargo, su uso en el ámbito prehospitalario está aumentando. [66] Los dispositivos que se encuentran en el mercado incluyen el dispositivo LUCAS , [67] desarrollado en el Hospital Universitario de Lund, [68] y AutoPulse . Ambos utilizan correas alrededor del pecho para asegurar al paciente. La primera generación del LUCAS utiliza un pistón impulsado por gas y una banda de constricción impulsada por motor, mientras que las versiones posteriores funcionan con baterías. [69]
Los dispositivos automatizados tienen varias ventajas: permiten a los rescatistas centrarse en realizar otras intervenciones; no se fatigan y comienzan a realizar compresiones menos efectivas, como lo hacen los humanos; pueden realizar compresiones efectivas en entornos de espacio limitado , como ambulancias aéreas [70] , donde las compresiones manuales son difíciles, y permiten que los trabajadores de la ambulancia estén atados de forma segura en lugar de estar de pie sobre un paciente en un vehículo a toda velocidad. [71] Sin embargo, las desventajas son el costo de compra, el tiempo para capacitar al personal de emergencia para usarlos, la interrupción de la RCP para implementarla, el potencial de aplicación incorrecta y la necesidad de múltiples tamaños de dispositivos. [72] [73]
Varios estudios han demostrado poca o ninguna mejora en las tasas de supervivencia [74] [75] [76] pero reconocen la necesidad de más estudios. [77]
Aplicaciones móviles para proporcionar instrucciones de RCP
Para apoyar la formación y la gestión de incidentes, se han publicado aplicaciones móviles en los principales mercados de aplicaciones. Una evaluación de 61 aplicaciones disponibles ha revelado que un gran número no sigue las directrices internacionales para el soporte vital básico y muchas aplicaciones no están diseñadas de forma fácil de usar. [78] Como resultado, la Cruz Roja actualizó y aprobó su aplicación de preparación para emergencias, que utiliza imágenes, texto y vídeos para ayudar al usuario. [79] El Consejo de Resucitación del Reino Unido tiene una aplicación, llamada Lifesaver, que muestra cómo realizar la RCP. [80]
Tasa de efectividad
La RCP oxigena el cuerpo y el cerebro, lo que favorece la posterior desfibrilación y el soporte vital avanzado . Incluso en el caso de un ritmo "no desfibrilable", como la actividad eléctrica sin pulso (AESP), en la que no está indicada la desfibrilación, la RCP eficaz no es menos importante. Si se utiliza sola, la RCP dará lugar a pocas recuperaciones completas, aunque el resultado sin RCP es casi uniformemente fatal. [81]
Los estudios han demostrado que la RCP inmediata seguida de desfibrilación dentro de los 3-5 minutos posteriores a un paro cardíaco repentino por fibrilación ventricular mejora drásticamente la supervivencia. En ciudades como Seattle, donde la capacitación en RCP está muy extendida y la desfibrilación por parte del personal de emergencias médicas se realiza rápidamente, la tasa de supervivencia es de alrededor del 20 por ciento para todas las causas y tan alta como el 57 por ciento para un paro cardíaco "desfibrilable" presenciado. [82] En ciudades como Nueva York, sin esas ventajas, la tasa de supervivencia es de solo el 5 por ciento para un paro cardíaco "desfibrilable" presenciado. [83] De manera similar, la RCP en el hospital es más exitosa cuando los paros son presenciados, ocurren en la UCI o se producen en pacientes que usan monitores cardíacos. [84] [85]
| RCP en hospitales de EE.UU. | EE.UU., RCP fuera de los hospitales [86] | |||||
|---|---|---|---|---|---|---|
| Total en hospitales | Fuente | RCP en la que un transeúnte utilizó un DEA* | Todos los arrestos presenciados con RCP, con o sin DEA por parte de un transeúnte | Arresto sin testigos con RCP | Total fuera de hospitales | |
| Retorno de la circulación espontánea ( ROSC ): | ||||||
| 2018 | 49% | 41,9% | 20,6% | 31,3% | ||
| Supervivencia hasta el alta hospitalaria: | ||||||
| 2018 | 35% | 16,2% | 4,4% | 10,4% | ||
| 2017 | 25,6% | página e381,e390, 2019 AHA [87] | 33% | 16,4% | 4,6% | 10,4% |
| 2016 | 26,4% | pág. 365, 2018 AHA | 32% | 17,0% | 4,7% | 10,8% |
| 2015 | 23,8% | página e471, 2017 AHA [88] | 32% | 16,7% | 4,6% | 10,6% |
| 2014 | 24,8% | página e270, 2016 AHA [89] | 32% | 16,7% | 4,9% | 10,8% |
| 2013 | 16,8% | 4,7% | 10,8% | |||
| 2012 | ||||||
| 2011 | 22,7% | pág. 499, 2014 AHA [90] | ||||
| 2010 | ||||||
| 2009 | 18,6% | pág. 12, suplemento de Girotra [91] | ||||
| 2008 | 19,4% | [91] | ||||
* Los datos de AED aquí excluyen los centros de salud y los hogares de ancianos, donde los pacientes están más enfermos que el promedio.
En adultos, la RCP con solo compresiones por parte de transeúntes parece ser mejor que las compresiones torácicas con respiración de rescate. [92] La RCP con solo compresiones puede ser menos efectiva en niños que en adultos, ya que es más probable que el paro cardíaco en niños tenga una causa no cardíaca . En un estudio prospectivo de 2010 sobre paro cardíaco en niños (de 1 a 17 años) para paros con una causa no cardíaca, la provisión por parte de transeúntes de RCP convencional con respiración de rescate produjo un resultado neurológico favorable al mes con más frecuencia que la RCP con solo compresiones ( OR 5,54). Para los paros con una causa cardíaca en esta cohorte, no hubo diferencias entre las dos técnicas (OR 1,20). [93] Esto es consistente con las pautas de la American Heart Association para padres. [94]
Cuando lo realizan socorristas capacitados, 30 compresiones interrumpidas por dos respiraciones parecen tener un resultado ligeramente mejor que las compresiones torácicas continuas con respiraciones administradas mientras se realizan las compresiones. [92]
La medición del dióxido de carbono al final de la espiración durante la RCP refleja el gasto cardíaco [95] y puede predecir las probabilidades de ROSC. [96]
En un estudio de RCP en el hospital entre 2000 y 2008, el 59% de los sobrevivientes de la RCP vivieron más de un año después del alta hospitalaria y el 44% vivieron más de 3 años. [97]
Consecuencias
Tasas de supervivencia: en los hospitales de EE. UU. en 2017, el 26 % de los pacientes que recibieron RCP sobrevivieron hasta el alta hospitalaria. [98] : e381, e390 [99] En 2017 en los EE. UU., fuera de los hospitales, el 16 % de las personas cuyo paro cardíaco fue presenciado sobrevivieron hasta el alta hospitalaria. [100]
Desde 2003, el enfriamiento generalizado de los pacientes después de la RCP [101] y otras mejoras han aumentado la supervivencia y reducido las discapacidades mentales.
Donación de órganos
La donación de órganos suele ser posible gracias a la reanimación cardiopulmonar (RCP), incluso si no salva al paciente. Si se produce un retorno a la circulación espontánea (ROSC), se puede considerar la donación de todos los órganos. Si el paciente no logra el ROSC y se continúa con la RCP hasta que haya un quirófano disponible, se puede considerar la donación de los riñones y el hígado. [102] En los EE. UU. se trasplantan 1000 órganos al año de pacientes que recibieron RCP. [103] Se pueden obtener donaciones del 40 % de los pacientes que han recuperado la circulación espontánea y luego sufren muerte cerebral. [104] Se pueden obtener hasta 8 órganos de cada donante, [105] y se obtienen un promedio de 3 órganos de cada paciente que dona órganos. [103]
Habilidades mentales
Las capacidades mentales son aproximadamente las mismas para los sobrevivientes antes y después de la RCP para el 89% de los pacientes, según los recuentos antes y después de los códigos de Categoría de rendimiento cerebral (CPC [106] ) de 12.500 pacientes estadounidenses en un estudio de RCP en hospitales de 2000-2009. Un 1% más de sobrevivientes estaban en coma que antes de la RCP. Un 5% más necesitaba ayuda con las actividades diarias. Un 5% más tenía problemas mentales moderados y aún podía ser independiente. [107]
En el caso de la reanimación cardiopulmonar fuera de los hospitales, un estudio de Copenhague sobre 2.504 pacientes entre 2007 y 2011 reveló que el 21% de los supervivientes desarrolló problemas mentales moderados, pero aún podía ser independiente, y el 11% de los supervivientes desarrolló problemas mentales graves, por lo que necesitaba ayuda diaria. Dos pacientes de 2.504 entraron en coma (el 0,1% de los pacientes, o 2 de 419 supervivientes, el 0,5%), y el estudio no hizo un seguimiento de la duración del coma. [108]
La mayoría de las personas en coma comienzan a recuperarse en 2 o 3 semanas. [109] Las pautas de 2018 sobre trastornos de la conciencia dicen que ya no es apropiado utilizar el término "estado vegetativo permanente". [110] Las capacidades mentales pueden seguir mejorando en los seis meses posteriores al alta, [111] y en los años posteriores. [109] En el caso de problemas a largo plazo, los cerebros forman nuevos caminos para reemplazar las áreas dañadas. [112] [113]
Lesiones
Las lesiones por RCP varían. El 87% de los pacientes no sufren lesiones por RCP. [114] En general, las lesiones se producen en el 13% (datos de 2009-12) de los pacientes, incluyendo fractura de esternón o costillas (9%), lesiones pulmonares (3%) y hemorragia interna (3%). [114] Las lesiones internas contabilizadas aquí pueden incluir contusión cardíaca, [115] hemopericardio , [116] [117] [118] complicaciones de las vías respiratorias superiores , daño a las vísceras abdominales − laceraciones del hígado y el bazo, embolias grasas, complicaciones pulmonares − neumotórax, hemotórax, contusiones pulmonares. [119] [120] La mayoría de las lesiones no afectaron la atención; solo el 1% de los que recibieron RCP sufrieron lesiones potencialmente mortales a causa de ella. [114] [120]
Las costillas rotas están presentes en el 3% [114] de aquellos que sobreviven al alta hospitalaria, y el 15% de aquellos que mueren en el hospital, para una tasa promedio del 9% (datos de 2009-12) [114] al 8% (1997-99). [121] En el estudio de 2009-12, el 20% de los sobrevivientes eran mayores de 75 años. [114] Un estudio en la década de 1990 encontró que el 55% de los pacientes de RCP que murieron antes del alta tenían costillas rotas, y un estudio en la década de 1960 encontró que el 97% las tenía; los niveles de entrenamiento y experiencia han mejorado. [122] Las lesiones pulmonares fueron causadas en el 3% de los pacientes y otras hemorragias internas en el 3% (2009-12).
Los huesos se curan en 1 a 2 meses. [123] [124]
El cartílago costal también se rompe en un número desconocido de casos adicionales, lo que puede sonar como si se estuvieran rompiendo huesos. [125] [126]
El tipo y la frecuencia de las lesiones pueden verse afectados por factores como el sexo y la edad. Un estudio austríaco de 1999 sobre reanimación cardiopulmonar en cadáveres, en el que se utilizó una máquina que comprimía y luego tiraba alternativamente del tórax hacia afuera, encontró una tasa más alta de fracturas de esternón en cadáveres femeninos (9 de 17) que en cadáveres masculinos (2 de 20), y encontró que el riesgo de fracturas de costillas aumentaba con la edad, aunque no se indicó en qué medida. [127] Los niños y los lactantes tienen un riesgo bajo de fracturas de costillas durante la reanimación cardiopulmonar, con una incidencia inferior al 2%, aunque, cuando ocurren, suelen ser anteriores y múltiples. [122] [128] [129]
Cuando un transeúnte realiza RCP por error a una persona que no está en paro cardíaco, alrededor del 2 % sufre lesiones como resultado (aunque el 12 % experimentó molestias). [130]
En un informe de 2004 se afirmaba que "la lesión torácica es un precio que vale la pena pagar para lograr una eficacia óptima de las compresiones torácicas. Una compresión torácica cautelosa o poco entusiasta puede salvar huesos en un caso particular, pero no la vida del paciente". [122]
Otros efectos secundarios
El efecto secundario más común es el vómito, que requiere limpiar la boca para que los pacientes no lo inhalen. [131] Ocurrió en 16 de 35 intentos de RCP en un estudio de 1989 en el condado de King, Washington. [132]

Diferencias de supervivencia según la enfermedad previa, la edad o la ubicación
Las directrices de la Asociación Estadounidense del Corazón dicen que las tasas de supervivencia por debajo del 1% son "inútiles", [133] pero todos los grupos tienen una supervivencia mejor que esa. Incluso entre los pacientes muy enfermos, al menos el 10% sobrevive: un estudio de RCP en una muestra de hospitales de EE. UU. de 2001 a 2010, [84] donde la supervivencia general fue del 19%, encontró una supervivencia del 10% entre los pacientes con cáncer, del 12% entre los pacientes en diálisis, del 14% entre los mayores de 80 años, del 15% entre los negros, del 17% para los pacientes que vivían en hogares de ancianos, del 19% para los pacientes con insuficiencia cardíaca y del 25% para los pacientes con monitoreo cardíaco fuera de la UCI. Otro estudio, de pacientes con cáncer avanzado, encontró la misma supervivencia del 10% mencionada anteriormente. [134] Un estudio de pacientes suecos en 2007-2015 con monitores de ECG encontró que el 40% sobrevivió al menos 30 días después de la RCP a las edades de 70 a 79, el 29% a las edades de 80 a 89 y el 27% a mayores de 90 años. [135]
Un estudio anterior de pacientes de Medicare en hospitales entre 1992 y 2005, donde la supervivencia general fue del 18%, encontró una supervivencia del 13% en los barrios más pobres, una supervivencia del 12% en mayores de 90 años, una supervivencia del 15% entre los 85 y 89 años y una supervivencia del 17% entre los 80 y 84 años. [136] Los pacientes suecos de 90 años o más tuvieron una supervivencia del 15% hasta el alta hospitalaria, los de 80 a 89 años tuvieron un 20% y los de 70 a 79 años tuvieron un 28%. [135]
Un estudio de pacientes del condado de King, Washington, que recibieron RCP fuera de los hospitales entre 1999 y 2003, en el que el 34 % sobrevivió hasta el alta hospitalaria en general, encontró que entre los pacientes con 4 o más afecciones médicas importantes, el 18 % sobrevivió; con 3 afecciones importantes, el 24 % sobrevivió, y el 33 % de aquellos con 2 afecciones médicas importantes sobrevivió. [137]
Varios autores han estudiado la supervivencia de los residentes de hogares de ancianos, [84] [136] [108] [138] [ 139] [140] [141] y se mide anualmente por el Registro de Paros Cardíacos para Mejorar la Supervivencia (CARES). CARES informa los resultados de RCP de un área de captación de 115 millones de personas, incluidos 23 registros estatales y comunidades individuales en otros 18 estados a partir de 2019. [142] Los datos de CARES muestran que en los centros de atención médica y hogares de ancianos donde hay DEA disponibles y se utilizan, las tasas de supervivencia son el doble de la supervivencia promedio encontrada en los hogares de ancianos en general. [100]
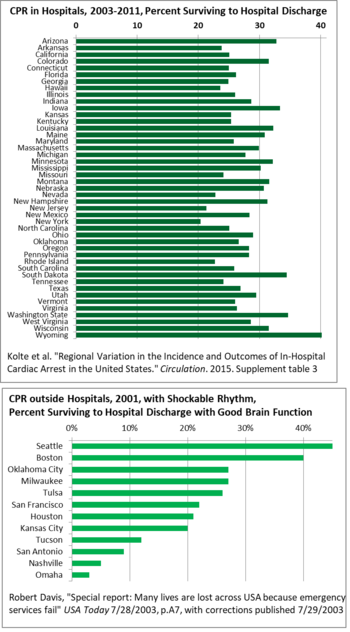
Geográficamente, hay una amplia variación de estado a estado en la supervivencia después de la RCP en los hospitales de EE. UU., desde el 40% en Wyoming hasta el 20% en Nueva York, por lo que hay espacio para que las buenas prácticas se difundan, aumentando los promedios. [143] Para la RCP fuera de los hospitales , la supervivencia varía aún más en los EE. UU., desde el 3% en Omaha hasta el 45% en Seattle en 2001. Este estudio solo contabilizó los ritmos cardíacos que pueden responder a las descargas del desfibrilador (taquicardia). [144] Una razón importante para la variación ha sido el retraso en algunas áreas entre la llamada a los servicios de emergencia y la salida de los médicos, y luego la llegada y el tratamiento. Los retrasos fueron causados por la falta de monitoreo y el desajuste entre el reclutamiento de personas como bomberos, aunque la mayoría de las llamadas de emergencia a las que se les asignan son médicas, por lo que el personal se resistió y se demoró en las llamadas médicas. [144] Los códigos de construcción han reducido el número de incendios, pero el personal todavía se considera bomberos.
| Tasa de supervivencia del grupo de la izquierda | Supervivencia media en el estudio | Tasa de grupo como fracción del promedio | Tamaño de la muestra del subgrupo | Pacientes | |
|---|---|---|---|---|---|
| Total actual, adultos fuera de los hospitales | 10% | 10% | 1.0 | 79.356 | 2018 [100] |
| DEA utilizado por transeúntes en adultos fuera de hospitales, no en centros de salud ni residencias de ancianos | 35% | 10% | 3.3 | 1.349 | 2018 |
| Adultos fuera de hospitales, presenciados, con o sin DEA | 16% | 10% | 1.6 | 39,976 | 2018 |
| Adultos fuera de los hospitales, sin testigos | 4% | 10% | 0,4 | 39.378 | 2018 |
| FUERA DE LOS HOSPITALES, MÚLTIPLES ENFERMEDADES , Condado de King, WA | |||||
| 4–8 Problemas de salud importantes | 18% | 34% | 0,5 | 98 | 1999–2003 [137] |
| 3 Problemas de salud importantes | 24% | 34% | 0,7 | 125 | 1999–2003 |
| 2 Problemas de salud importantes | 33% | 34% | 1.0 | 211 | 1999–2003 |
| 1 Problema de salud importante | 35% | 34% | 1.0 | 323 | 1999–2003 |
| 0 Problemas de salud importantes | 43% | 34% | 1.3 | 286 | 1999–2003 |
| FUERA DE HOSPITALES, HOGARES DE ANCIANOS | |||||
| Residencias de ancianos | 4,3% | 10,4% | 0,4 | 9,105 | 2018 [100] |
| Residencias de ancianos | 4,1% | 10,4% | 0,4 | 8.655 | 2017 [100] |
| Residencias de ancianos | 4,4% | 10,8% | 0,4 | 6,477 | 2016 [100] |
| Residencias de ancianos | 4,4% | 10,6% | 0,4 | 5.695 | 2015 [100] |
| Residencias de ancianos | 4,5% | 10,8% | 0,4 | 4.786 | 2014 [100] |
| Residencias de ancianos | 5.0% | 10,8% | 0,5 | 3.713 | 2013 [100] |
| DEA utilizado por el personal o transeúntes en un hogar de ancianos o un centro de salud | 9,5% | 10,4% | 0.9 | 3.809 | 2018 [100] |
| DEA utilizado por el personal o transeúntes en un hogar de ancianos o un centro de salud | 10,1% | 10,4% | 1.0 | 3.329 | 2017 [100] |
| DEA utilizado por el personal o transeúntes en un hogar de ancianos o un centro de salud | 12,2% | 10,8% | 1.1 | 2.229 | 2016 [100] |
| DEA utilizado por el personal o transeúntes en un hogar de ancianos o un centro de salud | 10,0% | 10,6% | 0.9 | 1.887 | 2015 [100] |
| DEA utilizado por el personal o transeúntes en un hogar de ancianos o un centro de salud | 11,4% | 10,8% | 1.1 | 1.422 | 2014 [100] |
| Residencias de ancianos, hogares grupales, vida asistida, King Co. WA | 4% | n / A | n / A | 218 | 1999–2000 [141] |
| Residencias de ancianos, Dinamarca, mejor caso, 30 días (RCP presenciada por transeúntes, DEA antes del ingreso en el hospital) | 8% | 23% | 0.3 | 135 | 2001–14 [139] |
| Residencias de ancianos en Dinamarca, viva 30 días | 2% | 5% | 0,4 | 2.516 | 2001–14 |
| Residencias de ancianos en Copenhague | 9% | 17% | 0.6 | 245 | 2007–11 [108] |
| Residencias de ancianos, Dinamarca, ROSC | 12% | 13% | 0.9 | 2.516 | 2001–14 [139] |
| Residencias de ancianos, Rochester, ROSC | 19% | 20% | 1.0 | 42 | 1998–2001 [140] |
| . | |||||
| Total actual, dentro de los hospitales | 26% | 26% | 1.0 | 26.178 | 2017 [98] |
| EN HOSPITALES, RESIDENTES DE HOGARES DE ANCIANOS | |||||
| Residentes de hogares de ancianos, CPC mental=3, dependientes | 9% | 16% | 0,5 | 1.299 | 2000–08 [138] |
| Centro de enfermería especializada antes del hospital | 12% | 18% | 0.6 | 10,924 | 1992–2005 [136] |
| Residentes de hogares de ancianos | 11% | 16% | 0,7 | 2.845 | 2000–08 [138] |
| Residencia de ancianos u otro lugar no domiciliario | 17% | 19% | 0.9 | 34.342 | 2001–10 [84] |
| EN LOS HOSPITALES, CARGA DE ENFERMEDADES CRÓNICAS , puntuación Deyo-Charlson | |||||
| 3–33 carga más alta | 16% | 18% | 0.9 | 94.608 | 1992–2005 [136] |
| 2 alguna carga | 19% | 18% | 1.0 | 116.401 | 1992–2005 |
| 1 carga baja | 19% | 18% | 1.0 | 145.627 | 1992–2005 |
| 0 carga más baja | 19% | 18% | 1.0 | 77.349 | 1992–2005 |
| EN LOS HOSPITALES, CONDICIONES INDIVIDUALES | |||||
| Insuficiencia/fallo hepático | 10% | 19% | 0,5 | 10,154 | 2001–10 [84] |
| Cáncer avanzado | 10% | 18% | 0,5 | 6,585 | 2006–10 [134] |
| Cáncer o enfermedad de la sangre | 10% | 19% | 0,5 | 16.640 | 2001–10 [84] |
| Septicemia | 11% | 19% | 0,5 | 21.057 | 2001–10 |
| Problemas mentales (CPC=3), dependiente | 10% | 16% | 0.6 | 4.251 | 2000–08 [138] |
| Diálisis | 12% | 19% | 0.6 | 5,135 | 2001–10 [84] |
| Neumonía | 14% | 19% | 0,7 | 18.277 | 2001–10 |
| Insuficiencia respiratoria | 16% | 19% | 0,8 | 57.054 | 2001–10 |
| Insuficiencia cardíaca congestiva | 19% | 19% | 1.0 | 40.362 | 2001–10 |
| Diabetes | 20% | 19% | 1.0 | 41.154 | 2001–10 |
| Marcapasos/DAI (desfibrilador automático implantable) | 20% | 19% | 1.1 | 10,386 | 2001–10 |
| EN LOS HOSPITALES, UBICACIÓN DE LA ATENCIÓN | |||||
| Sin supervisión | 15% | 19% | 0,8 | 22.899 | 2001–10 [84] |
| Unidad de cuidados intensivos | 18% | 19% | 0.9 | 81.176 | 2001–10 |
| Monitoreado, excepto en UCI | 25% | 19% | 1.3 | 30.100 | 2001–10 |
| Monitoreado, de 90 años o más, Suecia | 27% | 355 | 2007–15 [135] | ||
| Monitoreado, edad 80-89, Suecia | 29% | 2.237 | 2007–15 | ||
| Monitoreado, edad 70-79, Suecia | 40% | 2.609 | 2007–15 | ||
| EN LOS HOSPITALES, RASGOS DEL PACIENTE | |||||
| Pacientes de 90 años o más, Suecia | 15% | 1.008 | 2007–15 [135] | ||
| Pacientes de 80 a 89 años, Suecia | 20% | 5,156 | 2007–15 | ||
| Pacientes de 70 a 79 años, Suecia | 28% | 5,232 | 2007–15 | ||
| Pacientes de 90 años o más | 12% | 18% | 0,7 | 34.069 | 1992–2005 [136] |
| Pacientes de 85 a 89 años | 15% | 18% | 0,8 | 62.530 | 1992–2005 |
| Pacientes de 80 a 84 años | 17% | 18% | 0.9 | 91,471 | 1992–2005 |
| Pacientes de 75 a 79 años | 19% | 18% | 1.0 | 98,263 | 1992–2005 |
| Pacientes de 70 a 74 años | 21% | 18% | 1.1 | 84.353 | 1992–2005 |
| Pacientes de 65 a 69 años | 22% | 18% | 1.2 | 63.299 | 1992–2005 |
| raza negra | 15% | 19% | 0,8 | 27.246 | 2001–10 [84] |
| <$15,000 ingreso medio en el código postal del paciente | 13% | 18% | 0,7 | 10,626 | 1992-2005 [136] |
| Ingresos medios en el código postal del paciente: $15 000–$30 000 | 18% | 18% | 1.0 | 87.164 | 1992–2005 |
| EN LOS HOSPITALES, RITMO CARDÍACO INICIAL ANTES DE LA RCP | |||||
| Detenido (asistolia) | 13% | 19% | 0,7 | 46.856 | 2001–10 [84] |
| Actividad eléctrica sin pulso | 14% | 19% | 0,7 | 53.965 | 2001–10 |
| Otro | 24% | 19% | 1.3 | 7,422 | 2001–10 |
| Fibrilación ventricular (temblor) / taquicardia ventricular (latido rápido) | 38% | 19% | 2.0 | 27.653 | 2001–10 |
| Champigneulle et al. también estudiaron el cáncer en París. En 2015 informaron sobre la supervivencia después de que los pacientes ingresaran en la UCI, no en general. Los pacientes con cáncer en la UCI tuvieron la misma mortalidad en la UCI y la misma mortalidad a los 6 meses que los pacientes de la UCI sin cáncer emparejados. [145] | |||||
| Estado | Supervivencia hasta el alta hospitalaria |
|---|---|
| EE.UU | 24,7% |
| Wyoming | 40,2% |
| Washington | 34,7% |
| Dakota del Sur | 34,5% |
| Iowa | 33,4% |
| Arizona | 32,8% |
| Luisiana | 32,3% |
| Minnesota | 32,2% |
| Montana | 31,6% |
| Colorado | 31,5% |
| Wisconsin | 31,5% |
| Nuevo Hampshire | 31,3% |
| Maine | 30,9% |
| Nebraska | 30,7% |
| Misisipí | 30,2% |
| Massachusetts | 29,9% |
| Utah | 29,5% |
| Ohio | 29,0% |
| Indiana | 28,7% |
| Virginia Occidental | 28,6% |
| Nuevo Méjico | 28,4% |
| Oregón | 28,3% |
| Pensilvania | 28,3% |
| Michigan | 27,7% |
| Texas | 26,9% |
| Oklahoma | 26,6% |
| Virginia | 26,3% |
| Florida | 26,2% |
| Illinois | 26,0% |
| Vermont | 26,0% |
| Carolina del Sur | 25,9% |
| Maryland | 25,8% |
| Kansas | 25,4% |
| Kentucky | 25,4% |
| California | 25,1% |
| Carolina del Norte | 25,1% |
| Connecticut | 25,0% |
| Georgia | 24,9% |
| Misuri | 24,1% |
| Tennesse | 24,1% |
| Arkansas | 23,8% |
| Hawai | 23,6% |
| Nevada | 22,8% |
| Rhode Island | 22,7% |
| Nueva Jersey | 21,3% |
| Nueva York | 20,4% |
Distanasia
En algunos casos, la RCP puede considerarse una forma de distanasia . [146] [147]
Predominio
Posibilidad de recibir RCP
Varios estudios muestran que, en los casos de paro cardíaco fuera del hogar, los testigos en los EE. UU. intentan realizar RCP entre el 14 % [148] y el 45 % [149] de las veces, con una mediana del 32 %. [150] A nivel mundial, se informa que las tasas de RCP realizadas por testigos son tan bajas como el 1 % y tan altas como el 44 %. [151] Sin embargo, la eficacia de esta RCP es variable y los estudios sugieren que solo alrededor de la mitad de la RCP realizada por testigos se realiza correctamente. [152] [153] Un estudio encontró que los miembros del público que habían recibido capacitación en RCP en el pasado carecen de las habilidades y la confianza necesarias para salvar vidas. Los autores del informe sugirieron que se necesita una mejor capacitación para mejorar la disposición a responder al paro cardíaco. [150] Los factores que influyen en la RCP realizada por testigos en un paro cardíaco extrahospitalario incluyen:
- Formación asequible
- Capacitación en RCP dirigida a familiares de posibles paro cardíaco
- Las clases de RCP deberían simplificarse y acortarse
- Ofrecer tranquilidad y educación sobre la RCP.
- Proporcionar información más clara sobre las implicaciones legales para regiones específicas
- Centrarse en reducir el estigma y los temores en torno a la realización de RCP por parte de transeúntes [154]
Existe una relación entre la edad y la probabilidad de iniciar la RCP. Es mucho más probable que se intente realizar RCP a personas más jóvenes antes de que lleguen los servicios médicos de emergencia. [148] [155] Es más común que los transeúntes realicen la RCP en público que en el hogar de la persona, aunque los profesionales de la salud son responsables de más de la mitad de los intentos de reanimación fuera del hospital. [149] Es más probable que las personas sin conexión con la persona realicen la RCP que un miembro de su familia. [156]
También existe una clara relación entre la causa del paro cardíaco y la probabilidad de que un transeúnte inicie la RCP. Los legos tienen más probabilidades de realizar la RCP a personas jóvenes que sufren un paro cardíaco en un lugar público cuando la causa es médica; quienes sufren un paro cardíaco por traumatismo, desangramiento o intoxicación tienen menos probabilidades de recibir la RCP. [156]
Se cree que hay una mayor probabilidad de que se realice RCP si se le indica al transeúnte que realice solo el elemento de compresión torácica de la reanimación. [38] [157]
El primer estudio formal sobre el sesgo de género en la recepción de RCP del público en comparación con los profesionales fue realizado por la Asociación Estadounidense del Corazón y los Institutos Nacionales de Salud (NIH), y examinó casi 20.000 casos en todo Estados Unidos. El estudio encontró que las mujeres tienen un seis por ciento menos de probabilidades que los hombres de recibir RCP de un transeúnte cuando sufren un paro cardíaco en un lugar público, y citaron la disparidad como "probablemente debida al miedo a ser acusadas falsamente de agresión sexual ". [158] [159]
Posibilidad de recibir RCP a tiempo
Es probable que la RCP sea efectiva solo si se inicia dentro de los 6 minutos posteriores a la interrupción del flujo sanguíneo [160], ya que se produce un daño permanente a las células cerebrales cuando la sangre fresca infunde las células después de ese tiempo, ya que las células del cerebro se vuelven latentes en tan solo 4 a 6 minutos en un entorno privado de oxígeno y, por lo tanto, no pueden sobrevivir a la reintroducción de oxígeno en una reanimación tradicional. La investigación que utilizó la infusión de sangre cardiopléjica dio como resultado una tasa de supervivencia del 79,4 % con intervalos de paro cardíaco de 72 ± 43 minutos; en comparación, los métodos tradicionales logran una tasa de supervivencia del 15 % en este escenario. Actualmente, se necesitan nuevas investigaciones para determinar qué papel tendrán la RCP, la desfibrilación y las nuevas técnicas avanzadas de reanimación gradual con este nuevo conocimiento. [161]
Una excepción notable es el paro cardíaco que se produce junto con la exposición a temperaturas muy frías. La hipotermia parece proteger al ralentizar los procesos metabólicos y fisiológicos , lo que reduce en gran medida la necesidad de oxígeno de los tejidos. [162] Hay casos en los que la reanimación cardiopulmonar, la desfibrilación y las técnicas avanzadas de calentamiento han reanimado a las víctimas después de períodos considerables de hipotermia. [163]
Sociedad y cultura
Eficacia retratada
En las películas y la televisión, la RCP suele presentarse de forma errónea como una técnica muy eficaz para resucitar a una persona que no respira ni tiene circulación. [164]
Un estudio de 1996 publicado en el New England Journal of Medicine mostró que las tasas de éxito de la RCP en programas de televisión eran del 75% para la circulación inmediata y del 67% de supervivencia hasta el alta. [164] Esto le da al público en general una expectativa poco realista de un resultado exitoso. [164] Cuando se les informa sobre las tasas de supervivencia reales, la proporción de pacientes mayores de 60 años que desean RCP en caso de sufrir un paro cardíaco cae del 41% al 22%. [165]
Entrenamiento y RCP por etapas
.jpg/440px-CPR_Training_(49386549467).jpg)
Es peligroso realizar RCP a una persona que respira con normalidad. Estas compresiones torácicas crean un traumatismo contuso local significativo , con riesgo de hematomas o fractura del esternón o las costillas . [166] Si un paciente no respira, estos riesgos siguen existiendo, pero son insignificantes en comparación con la amenaza inmediata a la vida. Por este motivo, el entrenamiento siempre se realiza con un maniquí , como el conocido modelo Resusci Anne . [167]
La representación de la técnica de RCP en la televisión y el cine suele ser deliberadamente incorrecta. Los actores que simulan la realización de la RCP pueden doblar los codos mientras parecen estar comprimiendo, para evitar que la fuerza llegue al pecho del actor que representa al paciente. [168]
El engaño de la auto-RCP
Una forma de "reanimación cardiopulmonar autoadministrada", denominada " reanimación cardiopulmonar con tos ", fue el tema de una cadena de correos electrónicos fraudulentos titulada "Cómo sobrevivir a un ataque cardíaco cuando se está solo", en la que se citaba erróneamente al "ViaHealth Rochester General Hospital" como fuente de la técnica. El Rochester General Hospital ha negado cualquier conexión con la técnica. [169] [170]
La "RCP mediante tos" en el sentido de resucitarse uno mismo es imposible porque un síntoma destacado del paro cardíaco es la pérdida de conocimiento, que hace imposible toser. [171]
La Asociación Estadounidense del Corazón (AHA) y otros organismos de reanimación [172] no respaldan la "RCP mediante tos", que considera un nombre inapropiado ya que no es una forma de reanimación . La AHA sí reconoce un uso legítimo limitado de la técnica de toser: "Esta técnica de toser para mantener el flujo sanguíneo durante arritmias breves ha sido útil en el hospital, en particular durante el cateterismo cardíaco . En tales casos, el ECG del paciente se monitorea continuamente y un médico está presente". [173] Cuando se utiliza la tos en pacientes entrenados y monitoreados en hospitales, se ha demostrado que es efectiva solo durante 90 segundos. [172]
Aprendiendo del cine
En al menos un caso, se ha alegado que se utilizó la RCP aprendida en una película para salvar la vida de una persona. En abril de 2011, se afirmó que Tristin Saghin, de nueve años, salvó la vida de su hermana al administrarle RCP después de que se cayera a una piscina, utilizando únicamente los conocimientos de RCP que había obtenido de la película Black Hawk Down . [174]
Representación de RCP usando solo las manos
A menos de un tercio de las personas que sufren un paro cardíaco en casa, en el trabajo o en un lugar público se les practica RCP. La mayoría de los transeúntes están preocupados por si pueden hacer algo mal. [175] El 28 de octubre de 2009, la Asociación Estadounidense del Corazón y el Ad Council lanzaron un anuncio de servicio público y un sitio web de RCP con solo las manos como un medio para abordar este problema. [176] En julio de 2011, se agregó nuevo contenido al sitio web, incluida una aplicación digital que ayuda al usuario a aprender a realizar RCP con solo las manos. [177]
Historia
En el siglo XIX, el doctor HR Silvester describió un método (el método Silvester) de ventilación artificial en el que el paciente se recuesta boca arriba y sus brazos se elevan por encima de su cabeza para ayudar a la inhalación y luego se presionan contra su pecho para ayudar a la exhalación. [178] La técnica de respiración artificial de Holger Nielsen, desarrollada por el médico danés Holger Nielsen , revolucionó el campo de la atención médica de emergencia. Introducida a principios del siglo XX, esta técnica implicaba colocar al paciente en posición supina (acostado sobre su espalda) y el ejecutante de la técnica arrodillarse al lado o encima del paciente. La técnica de Holger Nielsen utilizaba un reanimador manual, comúnmente conocido como "bolsa de Holger Nielsen", para administrar respiraciones de rescate. El ejecutante colocaría una máscara o la boquilla de la bolsa sobre la boca y la nariz del paciente mientras comprime manualmente la bolsa. Esta acción entregaría un flujo controlado de aire a los pulmones del paciente, ayudando en la oxigenación y facilitando el intercambio de gases. [179] [180]
No fue hasta mediados del siglo XX que la comunidad médica en general comenzó a reconocer y promover la ventilación artificial en forma de reanimación boca a boca combinada con compresiones torácicas como parte clave de la reanimación después de un paro cardíaco . La combinación se vio por primera vez en un video de capacitación de 1962 llamado "El pulso de la vida" creado por James Jude , Guy Knickerbocker y Peter Safar . Jude y Knickerbocker, junto con William Kouwenhoven y Joseph S. Redding, habían descubierto recientemente el método de compresiones torácicas externas, mientras que Safar había trabajado con Redding y James Elam para demostrar la eficacia de la reanimación boca a boca. El primer intento de probar la técnica lo realizaron en un perro Redding, Safar y JW Pearson. Poco después, la técnica se utilizó para salvar la vida de un niño. [181] Sus hallazgos combinados se presentaron en la reunión anual de la Sociedad Médica de Maryland el 16 de septiembre de 1960, en Ocean City, y obtuvieron una amplia aceptación durante la década siguiente, ayudados por la gira de videos y conferencias que realizaron. Peter Safar escribió el libro ABC of Resuscitation en 1957. En los EE. UU., se promocionó por primera vez como una técnica para que el público aprendiera en la década de 1970. [182]
La reanimación boca a boca se combinó con compresiones torácicas basándose en el supuesto de que la ventilación activa es necesaria para mantener oxigenada la sangre circulante, y la combinación se aceptó sin comparar su eficacia con las compresiones torácicas solas. Sin embargo, la investigación realizada en la década de 2000 demostró que esa suposición era errónea, lo que dio lugar al reconocimiento por parte de la Asociación Estadounidense del Corazón de la eficacia de las compresiones torácicas solas (véase Compresiones solamente en este artículo). [183]
Los métodos de RCP siguieron avanzando, y en la década de 2010 se hicieron avances que incluyeron un énfasis en la estimulación cardíaca rápida y constante y una reducción del énfasis en el aspecto respiratorio. Los estudios han demostrado que las personas que recibieron compresiones torácicas rápidas y constantes solo con el corazón tienen un 22 % más de probabilidades de sobrevivir que las que recibieron RCP convencional que incluía respiración. Debido a que las personas tienden a ser reacias a hacer reanimación boca a boca, la RCP solo con el tórax casi duplica las posibilidades de supervivencia en general, al aumentar las probabilidades de recibir RCP en primer lugar. [184]
Sobre los animales
Es posible realizar RCP en animales, incluidos gatos y perros. [185] Los principios y prácticas son similares a la RCP para humanos, excepto que la reanimación generalmente se realiza a través de la nariz del animal, no de la boca. La RCP solo debe realizarse en animales inconscientes para evitar el riesgo de ser mordidos; un animal consciente no requeriría compresiones torácicas. Los animales, según la especie, pueden tener una densidad ósea menor que los humanos y, por lo tanto, la RCP puede hacer que los huesos se debiliten después de su realización. [186]
Investigación
Las puntuaciones de la categoría de rendimiento cerebral (CPC) se utilizan como herramienta de investigación para describir los resultados "buenos" y "malos". El nivel 1 es consciente y alerta con función normal. El nivel 2 es solo una discapacidad leve. El nivel 3 es una discapacidad moderada. El nivel 4 es una discapacidad grave. El nivel 5 es coma o estado vegetativo persistente. El nivel 6 es muerte cerebral o muerte por otras causas. [187]
Véase también
- Directiva anticipada de atención médica
- Desfibrilador externo automático (DEA)
- Dispositivo de umbral de impedancia
- Síndrome de Lázaro , autorresucitación espontánea en la que los intentos de reanimación artificial han fracasado.
- Código lento
Referencias
- ^ ab Atkins DL, Berger S, Duff JP, Gonzales JC, Hunt EA, Joyner BL, et al. (noviembre de 2015). "Parte 11: Soporte vital básico pediátrico y calidad de la reanimación cardiopulmonar: actualización de las directrices de la American Heart Association de 2015 para la reanimación cardiopulmonar y la atención cardiovascular de emergencia". Circulation . 132 (18 Suppl 2): S519–S525. doi : 10.1161/CIR.0000000000000265 . PMID 26472999.
- ^ Neumar RW, Shuster M, Callaway CW, Gent LM, Atkins DL, Bhanji F, et al. (noviembre de 2015). "Parte 1: Resumen ejecutivo: Actualización de las pautas de la American Heart Association de 2015 para reanimación cardiopulmonar y atención cardiovascular de emergencia". Circulation . 132 (18 Suppl 2): S315–S367. doi : 10.1161/cir.0000000000000252 . PMID 26472989. S2CID 20651700.
- ^ Leong BS (agosto de 2011). "RCP realizada por transeúntes y supervivencia". Revista Médica de Singapur . 52 (8): 573–575. PMID 21879214.
- ^ Werman HA, Karren K, Mistovich J (2014). "Choque y reanimación". En Werman HA, Mistovich J, Karren K (eds.). Atención de emergencia prehospitalaria (10ª ed.). Pearson Education , Inc. págs. 410, 426. ISBN 978-0-13-336913-7.
- ^ abcdefghijk Field JM, Hazinski MF, Sayre MR, Chameides L, Schexnayder SM, Hemphill R, et al. (noviembre de 2010). "Parte 1: resumen ejecutivo: Pautas de la American Heart Association de 2010 para reanimación cardiopulmonar y atención cardiovascular de emergencia". Circulation . 122 (18 Suppl 3): S640–S656. doi : 10.1161/CIRCULATIONAHA.110.970889 . PMID 20956217.
- ^ Consejo Europeo de Resucitación (2005). "Parte 2: Soporte vital básico para adultos". Pautas para la reanimación . Archivado desde el original el 2010-05-30 . Consultado el 28-03-2012 .
A continuación se presenta un resumen de las recomendaciones basadas en evidencia para la realización del soporte vital básico: Los reanimadores comienzan la RCP si la víctima está inconsciente, no se mueve y no respira (ignorando los jadeos ocasionales).[...]
- ^ abcd Vanden Hoek TL, Morrison LJ, Shuster M, Donnino M, Sinz E, Lavonas EJ, et al. (noviembre de 2010). "Parte 12: paro cardíaco en situaciones especiales: Pautas de la American Heart Association de 2010 para reanimación cardiopulmonar y atención cardiovascular de emergencia". Circulation . 122 (18 Suppl 3): S829–S861. doi : 10.1161/CIRCULATIONAHA.110.971069 . PMID 20956228.
- ^ "Fisiología de la UCI en 1000 palabras: reanimación cardiopulmonar". Febrero de 2015. Archivado desde el original el 26 de marzo de 2015. Consultado el 20 de marzo de 2015 .
- ^ Smith N. "Daño cerebral anóxico". Tercera edad. Archivado desde el original el 29 de enero de 2009. Consultado el 7 de diciembre de 2018 .
- ^ Tuhrim S. "Lesión cerebral por anoxicismo". Centro Médico Mount Sinai. Archivado desde el original el 15 de mayo de 2012.
- ^ Brass L. Heart Book. Capítulo 18: Accidente cerebrovascular (PDF) . Universidad de Yale. Archivado (PDF) desde el original el 31 de enero de 2009.
- ^ Turkowski K. "Aboga por la educación sobre el PVDC". Archivado desde el original el 29 de abril de 2009.
- ^ "Terapia con oxígeno hiperbárico". Noticias de salud familiar. Archivado desde el original el 2009-04-29 . Consultado el 2018-12-07 .
- ^ "Reanimación cardiopulmonar (RCP): primeros auxilios". Mayo Clinic . Consultado el 12 de septiembre de 2023 .
- ^ Instituto de Medicina (29 de septiembre de 2015). Graham R, McCoy MA, Schultz AM (eds.). Respuesta de los servicios médicos de emergencia ante un paro cardíaco. Washington, DC: National Academies Press (EE. UU.).
- ^ ab Lurie KG, Nemergut EC, Yannopoulos D, Sweeney M (marzo de 2016). "La fisiología de la reanimación cardiopulmonar". Anestesia y analgesia . 122 (3): 767–783. doi :10.1213/ANE.0000000000000926. PMID 26562060. S2CID 30360787.
- ^ abcde Asociación Estadounidense del Corazón (AHA) (2015). "Aspectos destacados de las pautas de la Asociación Estadounidense del Corazón de 2015 para RCP y ACE" (PDF) . Asociación Estadounidense del Corazón . Archivado desde el original (PDF) el 2019-02-03 . Consultado el 2024-07-24 .
- ^ ab Cruz Roja Americana (2010). Manual de RCP/DEA .
- ^ abc Mayo Clinic (11 de julio de 2024). «Reanimación cardiopulmonar (RCP): primeros auxilios». Mayo Clinic . Archivado desde el original el 11 de julio de 2024. Consultado el 24 de julio de 2024 .
- ^ Hazinski MF, Nolan JP, Billi JE, Böttiger BW, Bossaert L, de Caen AR, et al. (octubre de 2010). "Parte 1: Resumen ejecutivo: Consenso internacional de 2010 sobre reanimación cardiopulmonar y ciencia de atención cardiovascular de emergencia con recomendaciones de tratamiento". Circulation . 122 (16 Suppl 2): S250–S275. doi : 10.1161/CIRCULATIONAHA.110.970897 . PMID 20956249.
- ^ Meaney PA, Bobrow BJ, Mancini ME, Christenson J, de Caen AR, Bhanji F, et al. (julio de 2013). "Calidad de la reanimación cardiopulmonar: [corregida] mejora de los resultados de la reanimación cardíaca tanto dentro como fuera del hospital: una declaración de consenso de la American Heart Association". Circulation . 128 (4): 417–435. doi : 10.1161/CIR.0b013e31829d8654 . PMID 23801105.
- ^ ab Huang Y, He Q, Yang LJ, Liu GJ, Jones A (septiembre de 2014). "Reanimación cardiopulmonar (RCP) más desfibrilación retardada versus desfibrilación inmediata para el paro cardíaco extrahospitalario". Base de datos Cochrane de revisiones sistemáticas . 2014 (9): CD009803. doi :10.1002/14651858.CD009803.pub2. PMC 6516832. PMID 25212112 .
- ^ Pautas para la reanimación cardiopulmonar y la ACE . Asociación Estadounidense del Corazón (AHA). 2016.
- ^ ab Ali S, Athar M, Ahmed SM (marzo de 2019). "Una comparación controlada aleatoria de la capacitación en soporte vital con solo compresión basada en video versus la capacitación en soporte vital con instructor". Indian Journal of Anaesthesia . 63 (3): 188–193. doi : 10.4103/ija.IJA_737_18 . PMC 6423949 . PMID 30988532.
- ^ ab "Aspectos destacados de las pautas de la American Heart Association de 2010 para RCP y ACE" (PDF) . Asociación Estadounidense del Corazón . Archivado (PDF) desde el original el 21 de noviembre de 2010.
- ^ ab "Cómo realizar RCP a niños y bebés | Cruz Roja". 2024-03-02. p. 1, 3.3. Archivado desde el original el 2024-03-02 . Consultado el 2024-06-29 .
- ^ "Aspectos destacados de las pautas de la American Heart Association de 2010 para RCP y ACE" (PDF) . Asociación Estadounidense del Corazón . Archivado (PDF) desde el original el 21 de noviembre de 2010.
- ^ ab Cruz Roja (2016). RCP/DEA para rescatistas profesionales . pág. 133.
- ^ "Aspectos destacados de las pautas de la American Heart Association de 2010 para RCP y ACE" (PDF) . Asociación Estadounidense del Corazón . Archivado (PDF) desde el original el 21 de noviembre de 2010.
- ^ ab "Aspectos destacados de las pautas de la American Heart Association de 2010 para RCP y ACE" (PDF) . Asociación Estadounidense del Corazón . Archivado (PDF) desde el original el 21 de noviembre de 2010.
- ^ Autin M, Crawford R, Klaassen D. Manual de primeros auxilios . Ambulancia de San Juan; Primeros auxilios de San Andrés; Sociedad de la Cruz Roja Británica.
- ^ Departamento de Salud y Servicios Humanos. "Reanimación cardiopulmonar (RCP)". www.betterhealth.vic.gov.au . Consultado el 20 de octubre de 2022 .
- ^ ab Cruz Roja Americana. RCP/DEA y primeros auxilios .
- ^ "Pautas de soporte vital avanzado pediátrico del Consejo de Resucitación del Reino Unido" (PDF) . Archivado (PDF) desde el original el 2011-05-27 . Consultado el 2010-10-24 .
- ^ "Aspectos destacados de las pautas de la American Heart Association de 2010 para RCP y ACE" (PDF) . Asociación Estadounidense del Corazón . Archivado (PDF) desde el original el 21 de noviembre de 2010.
- ^ ab Hüpfl M, Selig HF, Nagele P (noviembre de 2010). "Reanimación cardiopulmonar con solo compresiones torácicas versus estándar: un metaanálisis". Lancet . 376 (9752): 1552–1557. doi :10.1016/S0140-6736(10)61454-7. PMC 2987687 . PMID 20951422.
- ^ abc Hazinski MF, Shuster M, Donnino MW, et al. (2015). "Aspectos destacados de la actualización de las directrices de la American Heart Association de 2015 para la reanimación cardiopulmonar y la ACE" (PDF) . Archivado desde el original (PDF) el 13 de marzo de 2016."La actualización de las directrices de la AHA de 2015 para RCP y ACE se basa en un proceso de evaluación de evidencia internacional que involucró a 250 revisores de evidencia de 39 países".
- ^ ab Ewy GA (junio de 2008). "Reanimación cardiocerebral: ¿podría este nuevo modelo de RCP ofrecer mejores tasas de supervivencia neurológicamente intacta?". EMS Magazine . 37 (6): 41–49. Archivado desde el original el 2008-08-03 . Consultado el 2008-08-02 .
- ^ Ashoor HM, Lillie E, Zarin W, Pham B, Khan PA, Nincic V, et al. (septiembre de 2017). "Efectividad de diferentes métodos de compresión-ventilación para la reanimación cardiopulmonar: una revisión sistemática" (PDF) . Resuscitation . 118 : 112–125. doi :10.1016/j.resuscitation.2017.05.032. PMID 28583860. S2CID 207518670.
- ^ Steinson B (29 de agosto de 2023). "RCP con solo compresiones frente a RCP con respiraciones de rescate". Fundamental First Aid Ltd. Consultado el 29 de agosto de 2023 .
- ^ Blendist LLC. "BPM de Stayin' Alive de Bee Gees". BPM DE LA CANCIÓN . Consultado el 31 de diciembre de 2020 .
- ^ "Another One Bites The Dust de Queen". beatdetect.com . Consultado el 24 de enero de 2024 .
- ^ Blendist LLC. "BPM de Another One Bites The Dust de Queen". BPM DE LA CANCIÓN . Consultado el 31 de diciembre de 2020 .
- ^ "De Queen, la mejor canción para RCP, excepto la letra". Archivado desde el original el 2 de noviembre de 2013. Consultado el 29 de mayo de 2012 .
- ^ Ogawa T, Akahane M, Koike S, Tanabe S, Mizoguchi T, Imamura T (enero de 2011). "Resultados de la RCP con solo compresiones torácicas frente a la RCP convencional realizada por personas no especializadas en pacientes con paro cardiopulmonar extrahospitalario presenciado por transeúntes: estudio observacional de base poblacional a nivel nacional". BMJ . 342 : c7106. doi : 10.1136/bmj.c7106 . hdl : 10564/1584 . PMID 21273279.
- ^ Koenig KL (4 de marzo de 2011). "La RCP con solo compresiones es menos efectiva que la RCP convencional en algunos pacientes". JW Emerg Med . 2011 (304): 1. Archivado desde el original el 24 de julio de 2011 . Consultado el 7 de diciembre de 2018 .
- ^ Wei J, Tung D, Sue SH, Wu SV, Chuang YC, Chang CY (mayo de 2006). "Reanimación cardiopulmonar en decúbito prono: un método simplificado para pacientes ambulatorios". Revista de la Asociación Médica China . 69 (5): 202–206. doi : 10.1016/S1726-4901(09)70219-9 . PMID 16835981. S2CID 43391072.
- ^ Cave DM, Gazmuri RJ, Otto CW, Nadkarni VM, Cheng A, Brooks SC, et al. (noviembre de 2010). "Parte 7: Técnicas y dispositivos de RCP: Pautas de la American Heart Association de 2010 para reanimación cardiopulmonar y atención cardiovascular de emergencia". Circulation . 122 (18 Suppl 3): S720–S728. doi :10.1161/CIRCULATIONAHA.110.970970. PMC 3741663 . PMID 20956223.
Cuando no se puede colocar al paciente en posición supina, puede ser razonable que los reanimadores proporcionen RCP con el paciente en posición prona, en particular en pacientes hospitalizados con un dispositivo avanzado para la vía aérea (Clase IIb, LOE C).
- ^ Flanders SA, Strasen JH (diciembre de 2014). "Revisión de la evidencia sobre la presencia familiar durante la reanimación". Clínicas de enfermería de cuidados críticos de Norteamérica . 26 (4): 533–550. doi :10.1016/j.ccell.2014.08.010. PMID 25438895.
- ^ McAlvin SS, Carew-Lyons A (noviembre de 2014). "Presencia familiar durante la reanimación y los procedimientos invasivos en cuidados intensivos pediátricos: una revisión sistemática". American Journal of Critical Care . 23 (6): 477–84, cuestionario 485. doi :10.4037/ajcc2014922. PMID 25362671.
- ^ ab Cave DM, Gazmuri RJ, Otto CW, Nadkarni VM, Cheng A, Brooks SC, et al. (noviembre de 2010). "Parte 7: Técnicas y dispositivos de RCP: Pautas de la American Heart Association de 2010 para reanimación cardiopulmonar y atención cardiovascular de emergencia". Circulation . 122 (18 Suppl 3): S720–S728. doi :10.1161/CIRCULATIONAHA.110.970970. PMC 3741663 . PMID 20956223.
- ^ Dell'anna AM, Scolletta S, Donadello K, Taccone FS (junio de 2014). "Neuroprotección temprana después de un paro cardíaco". Current Opinion in Critical Care . 20 (3): 250–258. doi :10.1097/mcc.0000000000000086. PMID 24717694. S2CID 10088805.
- ^ Lafuente-Lafuente C, Melero-Bascones M (septiembre de 2013). "Compresión-descompresión torácica activa para reanimación cardiopulmonar". Base de Datos Cochrane de Revisiones Sistemáticas . 2013 (9): CD002751. doi :10.1002/14651858.CD002751.pub3. PMC 7100575. PMID 24052483 .
- ^ Vega RM, Kaur H, Sasaki J, Edemekong PF (1 de febrero de 2023), "Paro cardiopulmonar en niños", StatPearls , StatPearls Publishing, PMID 28613789 , consultado el 24 de julio de 2024
- ^ "Reanimación cardiopulmonar (RCP): primeros auxilios - Mayo Clinic". Mayo Clinic . 2015-02-07. Archivado desde el original el 2015-02-07 . Consultado el 2024-02-01 .
- ^ Ambulancia de San Juan, Adulto ahogado, consultado el 3 de septiembre de 2024
- ^ "Artículo sobre el chip de silicio". Archivado desde el original el 2 de septiembre de 2007.
- ^ ab Wang PL, Brooks SC (agosto de 2018). "Compresiones torácicas mecánicas versus manuales para el paro cardíaco". Base de datos Cochrane de revisiones sistemáticas . 8 (8): CD007260. doi :10.1002/14651858.CD007260.pub4. PMC 6513574. PMID 30125048 .
- ^ Abella BS, Edelson DP, Kim S, Retzer E, Myklebust H, Barry AM, et al. (abril de 2007). "Mejora de la calidad de la RCP durante un paro cardíaco intrahospitalario utilizando un sistema de retroalimentación audiovisual en tiempo real". Resucitación . 73 (1): 54–61. doi :10.1016/j.resuscitation.2006.10.027. PMID 17258853.
- ^ Kramer-Johansen J, Myklebust H, Wik L, Fellows B, Svensson L, Sørebø H, et al. (diciembre de 2006). "Calidad de la reanimación cardiopulmonar extrahospitalaria con retroalimentación automatizada en tiempo real: un estudio intervencionista prospectivo". Resuscitation . 71 (3): 283–292. doi :10.1016/j.resuscitation.2006.05.011. PMID 17070980.
- ^ "CPREzy". Archivado desde el original el 29 de septiembre de 2007. Consultado el 18 de agosto de 2007 .
- ^ "Sitio web de guantes para RCP". Archivado desde el original el 31 de enero de 2009. Consultado el 5 de enero de 2009 .
- ^ Perkins GD, Augré C, Rogers H, Allan M, Thickett DR (enero de 2005). "CPREzy: una evaluación durante un paro cardíaco simulado en una cama de hospital". Resucitación . 64 (1): 103–108. doi :10.1016/j.resuscitation.2004.08.011. PMID 15629562.
- ^ Boyle AJ, Wilson AM, Connelly K, McGuigan L, Wilson J, Whitbourn R (julio de 2002). "Mejora en la sincronización y la eficacia de las compresiones cardíacas externas con un nuevo dispositivo no invasivo: el CPR-Ezy". Resucitación . 54 (1): 63–67. doi :10.1016/s0300-9572(02)00049-7. PMID 12104110.
- ^ "Iniciativa de salud pública utiliza RCP de bolsillo para ayudar a mejorar las tasas de supervivencia tras un paro cardíaco" (PDF) . 20 de octubre de 2008. Archivado desde el original (PDF) el 19 de marzo de 2009.
- ^ Kahn PA, Dhruva SS, Rhee TG, Ross JS (octubre de 2019). "Uso de dispositivos mecánicos de reanimación cardiopulmonar para el paro cardíaco extrahospitalario, 2010-2016". JAMA Network Open . 2 (10): e1913298. doi :10.1001/jamanetworkopen.2019.13298. PMC 6806423 . PMID 31617923.
- ^ "Especificaciones del producto – LUCAS – Sistema de compresión torácica".
- ^ Steen S, Liao Q, Pierre L, Paskevicius A, Sjöberg T (diciembre de 2002). "Evaluación de LUCAS, un nuevo dispositivo para la reanimación automática por compresión mecánica y descompresión activa". Reanimación . 55 (3): 285–299. doi :10.1016/S0300-9572(02)00271-X. PMID 12458066.
- ^ Liao, Q. (2011). LUCAS – Sistema de asistencia cardiopulmonar de la Universidad de Lund. Departamento de Cirugía Cardiotorácica, Ciencias Clínicas, Universidad de Lund.
- ^ Lesser FD, Yakubi M, Rochester S, Evans J, Highgate J (enero de 2020). "Síndrome compartimental de la mano como complicación de la reanimación cardiopulmonar mecánica prolongada". Anaesthesia Reports . 8 (1): 10–13. doi :10.1002/anr3.12025. PMC 7052311 . PMID 32154512.
- ^ Keseg DP (septiembre de 2012). "Los méritos de la RCP mecánica: ¿los dispositivos mecánicos mejoran la consistencia de la compresión y los resultados de la reanimación?". Journal of Emergency Medical Services . 37 (9): 24–29. PMID 23342692. Archivado desde el original el 20 de agosto de 2016.
- ^ Koster RW, Baubin MA, Bossaert LL, Caballero A, Cassan P, Castrén M, et al. (octubre de 2010). "Directrices del Consejo Europeo de Resucitación para la reanimación 2010 Sección 2. Soporte vital básico para adultos y uso de desfibriladores externos automáticos". Reanimación . 81 (10): 1277–1292. doi :10.1016/j.resuscitation.2010.08.009. PMC 7116923 . PMID 20956051.
- ^ Cave DM, Gazmuri RJ, Otto CW, Nadkarni VM, Cheng A, Brooks SC, et al. (noviembre de 2010). "Parte 7: Técnicas y dispositivos de RCP: Pautas de la American Heart Association de 2010 para reanimación cardiopulmonar y atención cardiovascular de emergencia". Circulation . 122 (18 Suppl 3): S720–S728. doi :10.1161/CIRCULATIONAHA.110.970970. PMC 3741663 . PMID 20956223.
- ^ Wik L, Olsen JA, Persse D, Sterz F, Lozano M, Brouwer MA, et al. (junio de 2014). "RCP manual frente a RCP con banda de distribución de carga automática integrada con igual supervivencia después de un paro cardíaco extrahospitalario. El ensayo aleatorizado CIRC". Resuscitation . 85 (6): 741–748. doi : 10.1016/j.resuscitation.2014.03.005 . PMID 24642406.
- ^ Perkins GD, Lall R, Quinn T, Deakin CD, Cooke MW, Horton J, et al. (marzo de 2015). "Compresión torácica mecánica versus manual para el paro cardíaco extrahospitalario (PARAMEDIC): un ensayo controlado aleatorizado por grupos pragmático". Lancet . 385 (9972): 947–955. doi : 10.1016/s0140-6736(14)61886-9 . PMID 25467566.
- ^ Hallstrom A, Rea TD, Sayre MR, Christenson J, Anton AR, Mosesso VN, et al. (junio de 2006). "Compresión torácica manual frente al uso de un dispositivo de compresión torácica automática durante la reanimación después de un paro cardíaco extrahospitalario: un ensayo aleatorizado". JAMA . 295 (22): 2620–2628. doi : 10.1001/jama.295.22.2620 . PMID 16772625.
- ^ Navarro K (28 de marzo de 2016). "Prove It: Mechanical chest compression devices vs. manual compressions" (Demuéstrelo: dispositivos mecánicos de compresión torácica frente a compresiones manuales). EMS1.com . Archivado desde el original el 16 de julio de 2016. Consultado el 25 de julio de 2016 .
- ^ Kalz M, Lenssen N, Felzen M, Rossaint R, Tabuenca B, Specht M, et al. (marzo de 2014). "Aplicaciones para teléfonos inteligentes para entrenamiento en reanimación cardiopulmonar y apoyo en incidentes reales: un estudio de evaluación de métodos mixtos". Journal of Medical Internet Research . 16 (3): e89. doi : 10.2196/jmir.2951 . PMC 3978555 . PMID 24647361.
- ^ "La aplicación de primeros auxilios de la Cruz Roja puede ayudar a salvar vidas". www.redcross.org . Consultado el 20 de octubre de 2022 .
- ^ "Lifesaver". Archivado desde el original el 15 de septiembre de 2015 . Consultado el 19 de octubre de 2015 .
- ^ Sarver Heart Center. "Preguntas frecuentes sobre la RCP con solo compresiones torácicas". Archivado desde el original el 19 de octubre de 2013. Consultado el 18 de octubre de 2013 .
- ^ Salud pública – Seattle, condado de King. «La tasa de supervivencia a los ataques cardíacos sigue aumentando en el condado de King». Archivado desde el original el 22 de octubre de 2013. Consultado el 18 de octubre de 2013 .
- ^ Academia de Resucitación. "Acerca de". Archivado desde el original el 19 de octubre de 2013. Consultado el 18 de octubre de 2013 .
- ^ abcdefghij Merchant RM, Berg RA, Yang L, Becker LB, Groeneveld PW, Chan PS (enero de 2014). "Variación hospitalaria en la supervivencia después de un paro cardíaco intrahospitalario". Journal of the American Heart Association . 3 (1): e000400. doi :10.1161/jaha.113.000400. PMC 3959682 . PMID 24487717.
- ^ Brady WJ, Gurka KK, Mehring B, Peberdy MA, O'Connor RE (julio de 2011). "Paro cardíaco intrahospitalario: impacto de la monitorización y del evento presenciado en la supervivencia del paciente y el estado neurológico al momento del alta hospitalaria". Resuscitation . 82 (7): 845–852. doi :10.1016/j.resuscitation.2011.02.028. PMID 21454008.
- ^ "Informes nacionales por año". mycares.net . Consultado el 26 de junio de 2019 .
- ^ Benjamin EJ, Muntner P, Alonso A, Bittencourt MS, Callaway CW, Carson AP, et al. (marzo de 2019). "Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares: actualización de 2019: un informe de la American Heart Association". Circulation . 139 (10): e56–e528. doi : 10.1161/CIR.0000000000000659 . PMID 30700139.
- ^ Benjamin EJ, Blaha MJ, Chiuve SE, Cushman M, Das SR, Deo R, et al. (marzo de 2017). "Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares: actualización de 2017: un informe de la American Heart Association". Circulation . 135 (10): e146–e603. doi :10.1161/CIR.0000000000000485. PMC 5408160 . PMID 28122885.
- ^ Mozaffarian D, Benjamin EJ, Go AS, Arnett DK, Blaha MJ, Cushman M, et al. (enero de 2016). "Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares: actualización de 2016: un informe de la Asociación Estadounidense del Corazón". Circulation . 133 (4): e38-360. doi : 10.1161/CIR.0000000000000350 . PMID 26673558.
- ^ Go AS, Mozaffarian D, Roger VL, Benjamin EJ, Berry JD, Blaha MJ, et al. (enero de 2014). "Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares: actualización de 2014: un informe de la Asociación Estadounidense del Corazón". Circulation . 129 (3): e28–e292. doi :10.1161/01.cir.0000441139.02102.80. PMC 5408159 . PMID 24352519.
- ^ ab Girotra S, Nallamothu BK, Spertus JA, Li Y, Krumholz HM, Chan PS (noviembre de 2012). "Tendencias en la supervivencia después de un paro cardíaco intrahospitalario". The New England Journal of Medicine . 367 (20): 1912–1920. doi :10.1056/NEJMoa1109148. PMC 3517894 . PMID 23150959.
- ^ ab Zhan L, Yang LJ, Huang Y, He Q, Liu GJ (marzo de 2017). "Compresión torácica continua versus compresión torácica interrumpida para la reanimación cardiopulmonar del paro cardíaco extrahospitalario no asfixiante". Base de Datos Cochrane de Revisiones Sistemáticas . 3 (3): CD010134. doi :10.1002/14651858.CD010134.pub2. PMC 6464160 . PMID 28349529.
- ^ Kitamura T, Iwami T, Kawamura T, Nagao K, Tanaka H, Nadkarni VM, et al. (abril de 2010). "Reanimación cardiopulmonar convencional y con solo compresiones torácicas por parte de transeúntes para niños que sufren paros cardíacos extrahospitalarios: un estudio de cohorte prospectivo, nacional y basado en la población". Lancet . 375 (9723): 1347–1354. doi :10.1016/S0140-6736(10)60064-5. hdl : 2433/142462 . PMID 20202679. S2CID 205957423.
- ^ "Lista de verificación para padres de niños con arritmias". Asociación Estadounidense del Corazón . 16 de enero de 2009. Archivado desde el original el 12 de febrero de 2010. Consultado el 11 de abril de 2010 .
- ^ Kolar M, Krizmaric M, Klemen P, Grmec S (2008). "La presión parcial de dióxido de carbono al final de la espiración predice con éxito la reanimación cardiopulmonar en el campo: un estudio observacional prospectivo". Cuidados críticos . 12 (5): R115. doi : 10.1186/cc7009 . PMC 2592743 . PMID 18786260.
- ^ Garnett AR, Ornato JP, Gonzalez ER, Johnson EB (23 de enero de 1987). "Monitoreo del dióxido de carbono al final de la espiración durante la reanimación cardiopulmonar". JAMA . 257 (4): 512–515. doi :10.1001/jama.1987.03390040128031. PMID 3098993.
- ^ Chan PS, Nallamothu BK, Krumholz HM, Spertus JA, Li Y, Hammill BG, et al. (marzo de 2013). "Resultados a largo plazo en sobrevivientes ancianos de un paro cardíaco intrahospitalario". The New England Journal of Medicine . 368 (11): 1019–1026. doi :10.1056/NEJMoa1200657. PMC 3652256 . PMID 23484828.
- ^ ab Benjamin EJ, Muntner P, Alonso A, Bittencourt MS, Callaway CW, Carson AP, et al. (marzo de 2019). "Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares: actualización de 2019: un informe de la American Heart Association". Circulation . 139 (10): e56–e528. doi : 10.1161/CIR.0000000000000659 . PMID 30700139.
- ^ Benjamin EJ, Virani SS, Callaway CW, Chamberlain AM, Chang AR, Cheng S, et al. (marzo de 2018). "Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares: actualización de 2018: un informe de la American Heart Association". Circulation . 137 (12): e67–e492. doi : 10.1161/CIR.0000000000000558 . PMID 29386200.
- ^ abcdefghijklmn "Informes nacionales por año". mycares.net . Consultado el 12 de diciembre de 2018 .
- ^ Nolan JP, Morley PT, Vanden Hoek TL, Hickey RW, Kloeck WG, Billi J, et al. (Comité de Enlace Internacional sobre Reanimación) (julio de 2003). "Hipotermia terapéutica después de un paro cardíaco: una declaración consultiva del grupo de trabajo de soporte vital avanzado del Comité de Enlace Internacional sobre Reanimación". Circulation . 108 (1): 118–121. doi : 10.1161/01.CIR.0000079019.02601.90 . PMID 12847056.
- ^ "Parte 8: Atención posparo cardíaco: pautas de la ECC". Resuscitation Science, Sección 11. 2015.
- ^ ab Orioles A, Morrison WE, Rossano JW, Shore PM, Hasz RD, Martiner AC, et al. (diciembre de 2013). "Un beneficio poco reconocido de la reanimación cardiopulmonar: el trasplante de órganos". Medicina de cuidados críticos . 41 (12): 2794–2799. doi :10.1097/CCM.0b013e31829a7202. PMID 23949474. S2CID 30112782.
- ^ Sandroni C, D'Arrigo S, Callaway CW, Cariou A, Dragancea I, Taccone FS, et al. (noviembre de 2016). "La tasa de muerte cerebral y donación de órganos en pacientes reanimados tras un paro cardíaco: una revisión sistemática y un metanálisis". Medicina de cuidados intensivos . 42 (11): 1661–1671. doi :10.1007/s00134-016-4549-3. PMC 5069310 . PMID 27699457.
- ^ Hawryluk M (3 de noviembre de 2017). "¿Cómo puede un donante de órganos salvar ocho vidas?" . Consultado el 23 de diciembre de 2018 .
- ^ Safar (1981). "Cerebral Performance Categories Scale" (PDF) . Administración de Alimentos y Medicamentos . Archivado desde el original (PDF) el 2018-01-26 . Consultado el 2019-01-24 .
- ^ Chan PS, Spertus JA, Krumholz HM, Berg RA, Li Y, Sasson C, et al. (junio de 2012). "Una herramienta de predicción validada para los sobrevivientes iniciales de un paro cardíaco intrahospitalario". Archivos de Medicina Interna . 172 (12): 947–953. doi :10.1001/archinternmed.2012.2050. PMC 3517176 . PMID 22641228.
- ^ abc Søholm H, Bro-Jeppesen J, Lippert FK, Køber L, Wanscher M, Kjaergaard J, et al. (Marzo de 2014). "La reanimación de pacientes que sufren paros cardíacos repentinos en residencias de ancianos no es inútil". Reanimación . 85 (3): 369–375. doi :10.1016/j.resuscitation.2013.10.033. PMID 24269866.
- ^ ab Katz DI, Polyak M, Coughlan D, Nichols M, Roche A (1 de enero de 2009). "Historia natural de la recuperación de una lesión cerebral después de trastornos prolongados de la conciencia: resultado de pacientes ingresados en rehabilitación hospitalaria con un seguimiento de 1 a 4 años". Coma Science: Clinical and Ethical Implications . Progress in Brain Research. Vol. 177. págs. 73–88. doi :10.1016/S0079-6123(09)17707-5. ISBN 978-0-444-53432-3. Número de identificación personal 19818896.
- ^ Giacino JT, Katz DI, Schiff ND, Whyte J, Ashman EJ, Ashwal S, et al. (septiembre de 2018). "Resumen de recomendaciones de actualización de las guías de práctica: Trastornos de la conciencia: Informe del Subcomité de Desarrollo, Difusión e Implementación de Guías de la Academia Estadounidense de Neurología; el Congreso Estadounidense de Medicina de Rehabilitación; y el Instituto Nacional de Investigación sobre Discapacidad, Vida Independiente y Rehabilitación". Neurología . 91 (10): 450–460. doi :10.1212/WNL.0000000000005926. PMC 6139814 . PMID 30089618.
- ^ Tong JT, Eyngorn I, Mlynash M, Albers GW, Hirsch KG (diciembre de 2016). "Cambio de los resultados neurológicos funcionales durante los primeros 6 meses después de un paro cardíaco". Medicina de cuidados críticos . 44 (12): e1202–e1207. doi :10.1097/CCM.0000000000001963. PMC 5115936 . PMID 27495816.
- ^ Ohab JJ, Fleming S, Blesch A, Carmichael ST (diciembre de 2006). "Un nicho neurovascular para la neurogénesis después de un accidente cerebrovascular". The Journal of Neuroscience . 26 (50): 13007–13016. doi :10.1523/JNEUROSCI.4323-06.2006. PMC 6674957 . PMID 17167090.
- Resumen para legos en: "Nuevos conocimientos sobre cómo se regenera el cerebro después de un accidente cerebrovascular". Science Daily (nota de prensa). 23 de diciembre de 2006.
- ^ Phillips H (3 de julio de 2006). «Un cerebro reconectado revive a un paciente tras 19 años». New Scientist .
- ^ abcdef Boland LL, Satterlee PA, Hokanson JS, Strauss CE, Yost D (enero-marzo de 2015). "Lesiones por compresión torácica detectadas mediante atención de rutina posterior al paro cardíaco en pacientes que sobreviven al ingreso después de un paro cardíaco extrahospitalario". Atención de emergencia prehospitalaria . 19 (1): 23–30. doi :10.3109/10903127.2014.936636. PMID 25076024. S2CID 9438700.
- ^ Bansal MK, Maraj S, Chewaproug D, Amanullah A (julio de 2005). "Lesión por contusión miocárdica: redefinición del algoritmo diagnóstico". Emergency Medicine Journal . 22 (7): 465–469. doi :10.1136/emj.2004.015339. PMC 1726836 . PMID 15983078.
- ^ Aurel M. "Implicatii medico-legale in resuscitarea cardio-respiratorie" [Implicaciones médico-legales en la reanimación cardiorrespiratoria] (PDF) (en rumano). Archivado desde el original (PDF) el 2013-05-22 . Consultado el 2012-10-16 .
- ^ AHA, El libro de texto de atención cardiovascular de emergencia y RCP , pág. 541
- ^ Patología forense: principios y práctica , David Dolinak, Evan W. Matshes, Emma O. Lew, pág. 322
- ^ AHA, Parte 3: Soporte vital básico para adultos , "Parte 3: Soporte vital básico para adultos". Circulación . 102 (suppl_1): I–22. 2000-08-22. doi :10.1161/circ.102.suppl_1.I-22. S2CID 247578012. Archivado desde el original el 2012-10-20 . Consultado el 2012-10-16 .
- ^ ab Krischer JP, Fine EG, Davis JH, Nagel EL (agosto de 1987). "Complicaciones de la reanimación cardíaca". Chest . 92 (2): 287–291. doi :10.1378/chest.92.2.287. PMID 3608599.
- ^ Oschatz E, Wunderbaldinger P, Sterz F, Holzer M, Kofler J, Slatin H, et al. (julio de 2001). "La reanimación cardiopulmonar realizada por transeúntes no aumenta los efectos adversos según lo evaluado por radiografía de tórax". Anesthesia and Analgesia . 93 (1): 128–133. doi :10.1097/00000539-200107000-00027. PMID 11429353. S2CID 23211883.
- ^ abc Hoke RS, Chamberlain D (diciembre de 2004). "Lesiones torácicas esqueléticas secundarias a reanimación cardiopulmonar". Reanimación . 63 (3): 327–338. doi :10.1016/j.resuscitation.2004.05.019. PMID 15582769.
- ^ "Costillas rotas o magulladas". nhs.uk . 2017-10-17 . Consultado el 2018-12-23 .
- ^ "¿Las costillas fracturadas siguen doliendo después de dos meses? Es posible que necesite cirugía". healthcare.utah.edu . 14 de junio de 2018 . Consultado el 23 de diciembre de 2018 .
- ^ "Revisión de RCP: cómo hacerlo real". Heartsaver (sitio de capacitación de BLS) RCP/DEA y primeros auxilios (Bellevue, NE) . Archivado desde el original el 15 de diciembre de 2018. Consultado el 12 de diciembre de 2018 .
- ^ "CPR Breaking Bones" (RCP para romper huesos). EMTLIFE . 25 de mayo de 2011. Consultado el 12 de diciembre de 2018 .
- ^ Baubin M, Rabl W, Pfeiffer KP, Benzer A, Gilly H (diciembre de 1999). "Lesiones torácicas después de reanimación cardiopulmonar con compresión-descompresión activa (ACD-CPR) en cadáveres". Reanimación . 43 (1): 9–15. doi :10.1016/S0300-9572(99)00110-0. PMID 10636312.
- ^ Maguire S, Mann M, John N, Ellaway B, Sibert JR, Kemp AM (julio de 2006). "¿La reanimación cardiopulmonar causa fracturas de costillas en niños? Una revisión sistemática". Abuso y negligencia infantil . 30 (7): 739–751. doi :10.1016/j.chiabu.2005.12.007. PMID 16857258.
- ^ Dolinak D (junio de 2007). "Fracturas costales en lactantes debido a esfuerzos de reanimación cardiopulmonar". The American Journal of Forensic Medicine and Pathology . 28 (2): 107–110. doi :10.1097/01.paf.0000257392.36528.b8. PMID 17525558. S2CID 43512744.
- ^ White L, Rogers J, Bloomingdale M, Fahrenbruch C, Culley L, Subido C, et al. (enero de 2010). "Reanimación cardiopulmonar asistida por un operador: riesgos para pacientes que no están en paro cardíaco". Circulation . 121 (1): 91–97. doi : 10.1161/CIRCULATIONAHA.109.872366 . PMID 20026780.
- ^ "RCP: ¡puedes hacerlo!". depts.washington.edu . Consultado el 12 de diciembre de 2018 .
- ^ McCormack AP, Damon SK, Eisenberg MS (marzo de 1989). "Características físicas desagradables que afectan la RCP del transeúnte". Anales de Medicina de Emergencia . 18 (3): 283–285. doi :10.1016/S0196-0644(89)80415-9. PMID 2646999.
- ^ "Parte 3: Cuestiones éticas – Directrices de la ECC, sección 3.2". Asociación Estadounidense del Corazón . Consultado el 24 de enero de 2019 .
- ^ ab Bruckel JT, Wong SL, Chan PS, Bradley SM, Nallamothu BK (octubre de 2017). "Patrones de cuidados de reanimación y supervivencia después de un paro cardíaco intrahospitalario en pacientes con cáncer avanzado". Journal of Oncology Practice . 13 (10): e821–e830. doi :10.1200/JOP.2016.020404. PMC 5640412 . PMID 28763260.
- ^ abcd Hirlekar G, Karlsson T, Aune S, Ravn-Fischer A, Albertsson P, Herlitz J, et al. (septiembre de 2017). "Supervivencia y resultado neurológico en ancianos después de un paro cardíaco intrahospitalario". Resuscitation . 118 : 101–106. doi : 10.1016/j.resuscitation.2017.07.013 . PMID 28736324.
- ^ abcdef Ehlenbach WJ, Barnato AE, Curtis JR, Kreuter W, Koepsell TD, Deyo RA, et al. (julio de 2009). "Estudio epidemiológico de la reanimación cardiopulmonar intrahospitalaria en ancianos". The New England Journal of Medicine . 361 (1): 22–31. doi :10.1056/NEJMoa0810245. PMC 2917337 . PMID 19571280.
- ^ ab Carew HT, Zhang W, Rea TD (junio de 2007). "Condiciones de salud crónicas y supervivencia después de un paro cardíaco por fibrilación ventricular extrahospitalaria". Heart . 93 (6): 728–731. doi :10.1136/hrt.2006.103895. PMC 1955210 . PMID 17309904.
- ^ abcd Abbo ED, Yuen TC, Buhrmester L, Geocadin R, Volandes AE, Siddique J, et al. (enero de 2013). "Resultados de la reanimación cardiopulmonar en pacientes hospitalizados que viven en la comunidad y en residentes de hogares de ancianos según las actividades de la vida diaria". Revista de la Sociedad Estadounidense de Geriatría . 61 (1): 34–39. doi :10.1111/jgs.12068. PMID 23311551. S2CID 36483449.
- ^ abc Pape M, Rajan S, Hansen SM, Mortensen RN, Riddersholm S, Folke F, et al. (abril de 2018). "Supervivencia después de un paro cardíaco extrahospitalario en hogares de ancianos: un estudio a nivel nacional" (PDF) . Resuscitation . 125 : 90–98. doi :10.1016/j.resuscitation.2018.02.004. PMID 29425977. S2CID 262015800. Archivado desde el original (PDF) el 2022-04-04 . Consultado el 2019-08-20 .
- ^ ab Shah MN, Fairbanks RJ, Lerner EB (marzo de 2007). "Paros cardíacos en centros de enfermería especializada: ¿hay margen de mejora?". Journal of the American Medical Directors Association . 8 (3 Suppl 2): e27–e31. doi :10.1016/j.jamda.2006.12.005. PMID 17352981.
- ^ ab Becker LJ, Yeargin K, Rea TD, Owens M, Eisenberg MS (julio de 2003). "Reanimación de residentes con órdenes de no reanimación en centros de atención a largo plazo". Atención de emergencia prehospitalaria . 7 (3): 303–306. doi :10.1080/10903120390936464. PMID 12879377. S2CID 43824006.
- ^ "Hoja informativa sobre CARES". mycares.net . Consultado el 27 de junio de 2019 .
- ^ ab Kolte D, Khera S, Aronow WS, Palaniswamy C, Mujib M, Ahn C, et al. (abril de 2015). "Variación regional en la incidencia y los resultados del paro cardíaco intrahospitalario en los Estados Unidos". Circulation . 131 (16): 1415–1425. doi : 10.1161/CIRCULATIONAHA.114.014542 . PMID 25792560. S2CID 207719115.
- ^ ab Davis R (28 de julio de 2003). "Informe especial: Muchas vidas se pierden en Estados Unidos debido a que fallan los servicios de emergencia (datos de 2001, corregidos el 29 de julio de 2003)". USA Today .
- ^ Champigneulle B, Merceron S, Lemiale V, Geri G, Mokart D, Bruneel F, et al. (julio de 2015). "¿Cuál es el resultado de los pacientes con cáncer ingresados en la UCI después de un paro cardíaco? Resultados de un estudio multicéntrico". Resuscitation . 92 : 38–44. doi :10.1016/j.resuscitation.2015.04.011. PMID 25917260.
- ^ "Directrices del Consejo Europeo de Resucitación 2021: Ética de la reanimación y decisiones al final de la vida" (PDF) . 2021. Archivado (PDF) desde el original el 2021-09-15 . Consultado el 2021-12-15 .
- ^ Clark JD, Dudzinski DM (marzo de 2013). "La cultura de la distanasia: intentos de RCP en niños con enfermedades terminales". Pediatría . 131 (3): 572–580. doi :10.1542/peds.2012-0393. PMID 23382437. S2CID 11611562.
- ^ ab Swor RA, Jackson RE, Cynar M, Sadler E, Basse E, Boji B, et al. (junio de 1995). "RCP realizada por transeúntes, fibrilación ventricular y supervivencia en paro cardíaco presenciado y no monitoreado fuera del hospital". Anales de Medicina de Emergencia . 25 (6): 780–784. doi :10.1016/S0196-0644(95)70207-5. PMID 7755200.
- ^ ab Wik L, Steen PA, Bircher NG (diciembre de 1994). "La calidad de la reanimación cardiopulmonar realizada por transeúntes influye en el resultado después de un paro cardíaco prehospitalario". Reanimación . 28 (3): 195–203. doi :10.1016/0300-9572(94)90064-7. PMID 7740189.
- ^ ab "Los miembros del público carecen de las habilidades y la confianza necesarias para salvar vidas con RCP, según muestran las investigaciones". 12 de noviembre de 2011. Archivado desde el original el 12 de enero de 2012. Consultado el 12 de noviembre de 2011 .
- ^ Comilla Sasson et al. en representación del Consejo de la Asociación Estadounidense del Corazón sobre Investigación de Calidad de Atención e Resultados et al. Circulation 2013; 127: 1342–1350, Sasson C, Meischke H, Abella BS, Berg RA, Bobrow BJ, Chan PS, et al. (marzo de 2013). "Aumento de la provisión de reanimación cardiopulmonar en comunidades con bajas tasas de reanimación cardiopulmonar por parte de transeúntes: un asesoramiento científico de la Asociación Estadounidense del Corazón para proveedores de atención médica, formuladores de políticas, departamentos de salud pública y líderes comunitarios". Circulation . 127 (12): 1342–1350. doi : 10.1161/CIR.0b013e318288b4dd . PMID 23439512. S2CID 3448678. Archivado desde el original el 23 de febrero de 2015. Consultado el 3 de enero de 2015 .
- ^ Van Hoeyweghen RJ, Bossaert LL, Mullie A, Calle P, Martens P, Buylaert WA, et al. (agosto de 1993). "Calidad y eficiencia de la RCP realizada por transeúntes. Belgian Cerebral Resuscitation Study Group". Reanimación . 26 (1): 47–52. doi :10.1016/0300-9572(93)90162-J. PMID 8210731.
- ^ Gallagher EJ, Lombardi G, Gennis P (diciembre de 1995). "Efectividad de la reanimación cardiopulmonar realizada por transeúntes y supervivencia después de un paro cardíaco extrahospitalario". JAMA . 274 (24): 1922–1925. doi :10.1001/jama.274.24.1922. PMID 8568985.
- ^ Carragher R, Johnson J, Harder M (2017). "Factores que influyen en la RCP realizada por transeúntes: una revisión narrativa". Revista internacional de investigación actual . 9 (6): 52100–52103. hdl :10613/5277.
- ^ Jackson RE, Swor RA (junio de 1997). "¿Quién recibe reanimación cardiopulmonar por parte de un transeúnte en un paro presenciado?". Medicina de emergencia académica . 4 (6): 540–544. doi :10.1111/j.1553-2712.1997.tb03574.x. PMID 9189184.
- ^ ab Bossaert L, Van Hoeyweghen R (1989). "Reanimación cardiopulmonar (RCP) por parte de un transeúnte en caso de paro cardíaco extrahospitalario. Grupo de estudio de reanimación cerebral". Reanimación . 17 (Suppl S55–69): S55–69, discusión S199–206. doi :10.1016/0300-9572(89)90091-9. PMID 2551021.
- ^ Tilton B (2007). "CPR" . En Buck Tilton (ed.). Primeros auxilios y cuidados prolongados (5.ª ed.). Morris Book Publishing, LLC. y Falcon Guides. pág. 20. ISBN 978-0-7627-4357-5.
- ^ "Es menos probable que los transeúntes realicen RCP a las mujeres". UPI . Consultado el 5 de junio de 2019 .
- ^ "El miedo a tocar el pecho de las mujeres puede ser un obstáculo para realizar RCP, según los investigadores". The Guardian . Associated Press. 2017-11-12. ISSN 0261-3077 . Consultado el 2019-06-05 .
- ^ Cummins RO, Eisenberg MS, Hallstrom AP, Litwin PE (marzo de 1985). "Supervivencia del paro cardíaco extrahospitalario con inicio temprano de la reanimación cardiopulmonar". The American Journal of Emergency Medicine . 3 (2): 114–119. doi :10.1016/0735-6757(85)90032-4. PMID 3970766.
- ^ Athanasuleas CL, Buckberg GD, Allen BS, Beyersdorf F, Kirsh MM (julio de 2006). "Muerte cardíaca súbita: orientar el alcance de la reanimación hacia el corazón y el cerebro" (PDF) . Resuscitation . 70 (1): 44–51. doi :10.1016/j.resuscitation.2005.11.017. PMID 16759784. Archivado desde el original el 16 de julio de 2007.
- ^ Kondratiev TV, Flemming K, Myhre ES, Sovershaev MA, Tveita T (julio de 2006). "¿El suministro de oxígeno es un factor limitante para la supervivencia durante el recalentamiento por hipotermia profunda?". American Journal of Physiology. Fisiología cardíaca y circulatoria . 291 (1): H441–H450. doi :10.1152/ajpheart.01229.2005. PMID 16461371. S2CID 9770967.
- Resumen en: "El corazón tiene suficiente oxígeno para sobrevivir a la hipotermia, la reanimación cardiopulmonar es crucial". EurekAlert.org (nota de prensa). 18 de julio de 2006.
- ^ Eich C, Bräuer A, Kettler D (octubre de 2005). "Recuperación de un niño ahogado hipotérmico después de la reanimación con bypass cardiopulmonar seguido de oxigenación por membrana extracorpórea prolongada". Resuscitation . 67 (1): 145–148. doi :10.1016/j.resuscitation.2005.05.002. PMID 16129537.
- ^ abc Diem SJ, Lantos JD, Tulsky JA (junio de 1996). "Reanimación cardiopulmonar en televisión. Milagros y desinformación". The New England Journal of Medicine . 334 (24): 1578–1582. doi : 10.1056/NEJM199606133342406 . PMID 8628340.
- ^ Jones GK, Brewer KL, Garrison HG (enero de 2000). "Expectativas públicas de supervivencia tras reanimación cardiopulmonar". Medicina de emergencia académica . 7 (1): 48–53. doi : 10.1111/j.1553-2712.2000.tb01891.x . PMID 10894242.
- ^ "Clases de RCP en Chicago". Archivado desde el original el 14 de diciembre de 2013.
- ^ "Resusci Anne y L'Inconnue: La Mona Lisa del Sena". BBC News . 2013-10-16 . Consultado el 2022-05-23 .
- ^ Sruthi D. "Reanimación cardiopulmonar".
- ^ "Declaración del Hospital General de ViaHealth Rochester sobre el correo electrónico 'Cough CPR'" Archivado desde el original el 20 de noviembre de 2005. Consultado el 13 de junio de 2007 .
- ^ "Referencia de leyendas urbanas de Snopes: RCP para toser". 2 de septiembre de 2003. Consultado el 13 de junio de 2007 .
- ^ "Cough CPR" (PDF) . Boletín . 27 (3): 2. 2003. Archivado (PDF) desde el original el 2007-06-28.
- ^ ab "Cough CPR" (PDF) . Boletín . 29 (3): 2. 2005. Archivado (PDF) desde el original el 2007-06-28.
- ^ "Cough CPR" (Resucitación cardiopulmonar con tos). Asociación Estadounidense del Corazón. Archivado desde el original el 4 de abril de 2007. Consultado el 13 de junio de 2007 .
- ^ "Tristin Saghin, un niño de 9 años de Arizona, salvó a su hermana con RCP y fue felicitado por el productor de cine Jerry Bruckheimer". ABC News . 2011-04-22. Archivado desde el original el 2011-05-11 . Consultado el 2011-04-24 .
- ^ "Reanimación cardiopulmonar con solo las manos". cpr.heart.org . Archivado desde el original el 17 de febrero de 2012.
- ^ "index.php?s=43". La Asociación Estadounidense del Corazón y el Ad Council lanzan una campaña de RCP con uso exclusivo de las manos . Archivado desde el original el 8 de agosto de 2011.
- ^ "Los estadounidenses pueden aprender RCP usando sólo las manos con una nueva aplicación digital". Archivado desde el original el 17 de julio de 2011.
- ^ "El método de Silvester". University College London. Archivado desde el original el 14 de octubre de 2007. Consultado el 12 de junio de 2007 .
- ^ Gray RK (3 de diciembre de 1952). "El método Holger-Nielsen de respiración artificial". Australia Occidental . Consultado el 8 de junio de 2023 .
- ^ Brown RL (1 de abril de 2013). "El aliento de la vida: respiración artificial". Revista de educación física, recreación y danza . 23 (2): 32–33. doi :10.1080/23267232.1952.10627487.
- ^ "Arritmias". Johns Hopkins Medicine. Archivado desde el original el 5 de julio de 2008. Consultado el 6 de septiembre de 2008 .
- ^ "Premio del Corazón". Revista Time . 28 de noviembre de 1973. Consultado el 28 de mayo de 2008 .
- ^ Sayre MR, Berg RA, Cave DM, Page RL, Potts J, White RD (abril de 2008). "Reanimación cardiopulmonar con solo manos (solo compresión): un llamado a la acción para la respuesta de los transeúntes a adultos que sufren un paro cardíaco repentino fuera del hospital: un aviso científico para el público del Comité de Atención Cardiovascular de Emergencia de la Asociación Estadounidense del Corazón". Circulation . 117 (16): 2162–2167. doi : 10.1161/CIRCULATIONAHA.107.189380 . PMID 18378619.
- ^ Sternberg S (2010). "La Asociación Estadounidense del Corazón revisa las pautas de RCP". USA Today .
Un análisis de 3.700 paros cardíacos publicado el viernes en la revista Lancet concluyó que la RCP con solo las manos salvó un 22% más de vidas que el método convencional. En total, el cambio podría salvar hasta 3.000 vidas adicionales al año en los EE. UU. y entre 5.000 y 10.000 en América del Norte y Europa, dice el autor principal Peter Nagele de la Universidad de Washington en St. Louis. Un estudio publicado el 6 de octubre en el Journal of the American Medical Association concluyó que los transeúntes que aplicaron RCP con solo las manos pudieron aumentar la supervivencia al 34% desde el 18% para aquellos que recibieron RCP convencional o ninguno. Además, el porcentaje de personas dispuestas a proporcionar RCP aumentó del 28% en 2005 al 40% en 2009.
- ^ "Cómo realizar RCP a mascotas". Cruz Roja . Consultado el 27 de abril de 2024 .
- ^ "CPR para gatos y perros". Facultad de Medicina de la Universidad de Washington. Archivado desde el original el 7 de enero de 2008.
- ^ Wheeler DS, Wong HR, Shanley TP, eds. (2009). El sistema nervioso central en enfermedades y lesiones pediátricas críticas. Nueva York: Springer. p. 68. ISBN 978-1848009936. Archivado desde el original el 10 de agosto de 2016.
Lectura adicional
- Hazzard K (2022). Sirenas americanas: la increíble historia de los hombres negros que se convirtieron en los primeros paramédicos de Estados Unidos . Nueva York: Hachette Books. ISBN 9780306926075.OCLC 1291313033 .
- Olasveengen TM, Mancini ME, Perkins GD, Avis S, Brooks S, Castrén M, et al. (noviembre de 2020). "Soporte vital básico para adultos: consenso internacional sobre reanimación cardiopulmonar y ciencia de atención cardiovascular de emergencia con recomendaciones de tratamiento". Resucitación . 156 : A35–A79. doi :10.1016/j.resuscitation.2020.09.010. PMC 7576327 . PMID 33098921.
Enlaces externos
- RCP: opciones del NHS
- Cómo resucitar a un niño: opciones del NHS
- Spa tailandés de Dhaka

.jpg/440px-Internationaal_Chirurgencongres_te_Wenen._Een_automatisch_hartmassageapparaat,_6_september_1967,_Bestanddeelnr_920-6802_(cropped).jpg)


