Pancreatitis
| Pancreatitis | |
|---|---|
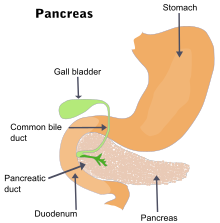 | |
| El páncreas y los órganos circundantes | |
| Especialidad | |
| Síntomas | |
| Complicaciones | Infección, sangrado, diabetes mellitus , [1] cáncer de páncreas, insuficiencia renal, problemas respiratorios, desnutrición [2] |
| Duración | A corto o largo plazo [1] |
| Causas |
|
| Factores de riesgo | Fumar [3] [4] |
| Método de diagnóstico | Según los síntomas, amilasa o lipasa en sangre [5] [1] |
| Tratamiento | Líquidos intravenosos , analgésicos , antibióticos [1] |
| Frecuencia | 8,9 millones (2015) [6] |
| Fallecidos | 132.700 (2015) [7] |
La pancreatitis es una enfermedad caracterizada por la inflamación del páncreas . [1] El páncreas es un órgano grande ubicado detrás del estómago que produce enzimas digestivas y una serie de hormonas . [1] Existen dos tipos principales: pancreatitis aguda y pancreatitis crónica . [1]
Los signos y síntomas de la pancreatitis incluyen dolor en la parte superior del abdomen , náuseas y vómitos . [1] El dolor a menudo se extiende a la espalda y suele ser intenso. [1] En la pancreatitis aguda, puede aparecer fiebre ; los síntomas suelen desaparecer en unos pocos días. [1] En la pancreatitis crónica, puede producirse pérdida de peso, heces grasas y diarrea . [1] [5] Las complicaciones pueden incluir infección, sangrado, diabetes mellitus o problemas con otros órganos. [1]
Las dos causas más comunes de pancreatitis aguda son un cálculo biliar que bloquea el conducto biliar común después de que el conducto pancreático se ha unido; y el consumo excesivo de alcohol . [1] Otras causas incluyen traumatismo directo, ciertos medicamentos, infecciones como las paperas y tumores . [1] La pancreatitis crónica puede desarrollarse como resultado de una pancreatitis aguda. [1] Se debe más comúnmente a muchos años de consumo excesivo de alcohol. [1]
Otras causas incluyen niveles altos de grasas en la sangre , niveles altos de calcio en la sangre , algunos medicamentos y ciertos trastornos genéticos , como la fibrosis quística , entre otros. [1] Fumar aumenta el riesgo de pancreatitis tanto aguda como crónica. [3] [4] El diagnóstico de pancreatitis aguda se basa en un aumento de tres veces en la sangre de amilasa o lipasa . [1] En la pancreatitis crónica, estas pruebas pueden ser normales. [1] Las imágenes médicas como la ecografía y la tomografía computarizada también pueden ser útiles. [1]
La pancreatitis aguda se trata generalmente con líquidos intravenosos , analgésicos y, a veces, antibióticos . [1] Por lo general, no se permite comer ni beber, y se coloca una sonda nasogástrica en el estómago. [1] Se puede realizar un procedimiento conocido como colangiopancreatografía retrógrada endoscópica (CPRE) para examinar el conducto biliar común distal y eliminar un cálculo biliar si está presente. [1] En aquellos con cálculos biliares , a menudo también se extirpa la vesícula biliar . [1] En la pancreatitis crónica, además de lo anterior, se puede utilizar alimentación temporal a través de una sonda nasogástrica para proporcionar una nutrición adecuada. [1] Pueden ser necesarios cambios dietéticos a largo plazo y reemplazo de enzimas pancreáticas . [1] Ocasionalmente, se realiza una cirugía para extirpar partes del páncreas. [1]
En 2015, se produjeron alrededor de 8,9 millones de casos de pancreatitis en todo el mundo. [6] Esto provocó 132 700 muertes, frente a las 83 000 muertes de 1990. [7] [8] La pancreatitis aguda se produce en aproximadamente 30 por cada 100 000 personas al año. [3] Se desarrollan nuevos casos de pancreatitis crónica en aproximadamente 8 por cada 100 000 personas al año y actualmente afectan a aproximadamente 50 por cada 100 000 personas en los Estados Unidos. [9] Es más común en hombres que en mujeres. [1] A menudo, la pancreatitis crónica comienza entre los 30 y los 40 años y es poco frecuente en los niños. [1] La pancreatitis aguda se describió por primera vez en una autopsia en 1882, mientras que la pancreatitis crónica se describió por primera vez en 1946. [9]
Signos y síntomas
Los síntomas más comunes de la pancreatitis son dolor intenso en la parte superior del abdomen o en el cuadrante superior izquierdo que se irradia a la espalda, náuseas y vómitos que empeoran al comer. El examen físico variará según la gravedad y la presencia de sangrado interno . La presión arterial puede aumentar por el dolor o disminuir por la deshidratación o el sangrado. Las frecuencias cardíaca y respiratoria suelen estar elevadas. El abdomen suele estar sensible, pero en menor grado que el dolor en sí. Como es común en la enfermedad abdominal, los ruidos intestinales pueden reducirse debido a la parálisis intestinal refleja . Puede haber fiebre o ictericia . La pancreatitis crónica puede provocar diabetes o cáncer de páncreas . Puede producirse una pérdida de peso inexplicable debido a la falta de enzimas pancreáticas que dificultan la digestión . [ cita requerida ]
Complicaciones
Las complicaciones tempranas incluyen shock , infección, síndrome de respuesta inflamatoria sistémica , calcio bajo en sangre, glucosa alta en sangre y deshidratación . La pérdida de sangre, la deshidratación y la fuga de líquido a la cavidad abdominal ( ascitis ) pueden provocar insuficiencia renal . Las complicaciones respiratorias suelen ser graves . Suele haber derrame pleural . La respiración superficial por dolor puede provocar colapso pulmonar . Las enzimas pancreáticas pueden atacar los pulmones y causar inflamación . La inflamación grave puede provocar hipertensión intraabdominal y síndrome compartimental abdominal , lo que deteriora aún más la función renal y respiratoria y puede requerir tratamiento con abdomen abierto para aliviar la presión. [10]
Las complicaciones tardías incluyen pancreatitis recurrente y el desarrollo de pseudoquistes pancreáticos (acumulaciones de secreciones pancreáticas que han sido amuralladas por tejido cicatricial). Estos pueden causar dolor, infectarse, romperse y sangrar, bloquear el conducto biliar y causar ictericia o migrar alrededor del abdomen. La pancreatitis necrosante aguda puede provocar un absceso pancreático , una acumulación de pus causada por necrosis , licuefacción e infección . Esto sucede en aproximadamente el 3 % de los casos o casi el 60 % de los casos que involucran más de dos pseudoquistes y gas en el páncreas. [11]
Causas
Alrededor del 80 por ciento de los casos de pancreatitis son causados por cálculos biliares o alcohol . La coledocolitiasis (cálculos biliares en el conducto biliar ) es la causa más común de pancreatitis aguda, [12] y el alcoholismo es la causa más común de pancreatitis crónica. [13] [14] [15] [16] [17] Los niveles séricos de triglicéridos superiores a 1000 mg/dL (11,29 mmol/L, es decir, hiperlipidemia ) son otra causa. [18]
El acrónimo "GET SMASHED" se utiliza a menudo para ayudar a los médicos y estudiantes de medicina a recordar las causas comunes de pancreatitis: cálculos biliares , etanol , traumatismos , esteroides , paperas , autoinmune , picadura de escorpión , hiperlipidemia , hipotermia o hiperparatiroidismo , PCR reactiva , fármacos ( comúnmente azatioprina , ácido valproico , liraglutida ). [19 ]
Medicamentos
Existen siete clases de medicamentos asociados con la pancreatitis aguda: estatinas , inhibidores de la ECA , anticonceptivos orales / terapia de reemplazo hormonal (TRH), diuréticos , terapia antirretroviral, ácido valproico y agentes hipoglucemiantes orales . Los mecanismos por los cuales estos medicamentos causan pancreatitis no se conocen con exactitud, pero es posible que las estatinas tengan un efecto tóxico directo sobre el páncreas o por medio de la acumulación a largo plazo de metabolitos tóxicos. Mientras tanto, los inhibidores de la ECA causan angioedema del páncreas por medio de la acumulación de bradicinina . Las píldoras anticonceptivas y la TRH causan trombosis arterial del páncreas por medio de la acumulación de grasa ( hipertrigliceridemia ). Los diuréticos como la furosemida tienen un efecto tóxico directo sobre el páncreas. Mientras tanto, los diuréticos tiazídicos causan hipertrigliceridemia e hipercalcemia , siendo esta última el factor de riesgo para los cálculos pancreáticos. [ cita requerida ]
La infección por VIH en sí misma puede hacer que una persona tenga más probabilidades de sufrir pancreatitis. Mientras tanto, los medicamentos antirretrovirales pueden causar alteraciones metabólicas como hiperglucemia e hipercolesterolemia , que predisponen a la pancreatitis. El ácido valproico puede tener un efecto tóxico directo sobre el páncreas. [20] Varios agentes hipoglucemiantes orales se asocian con la pancreatitis, incluida la metformina , pero los miméticos del péptido similar al glucagón-1, como la exenatida, se asocian más fuertemente con la pancreatitis al promover la inflamación en combinación con una dieta rica en grasas. [21]
Los antipsicóticos atípicos como la clozapina , la risperidona y la olanzapina también pueden causar pancreatitis. [22]
Infección
Se han reconocido varios agentes infecciosos como causas de pancreatitis, entre ellos: [23] [24] [25]
Otro
Otras causas comunes incluyen traumatismos , enfermedades autoinmunes , niveles altos de calcio en sangre , hipotermia y colangiopancreatografía retrógrada endoscópica (CPRE). El páncreas divisum es una malformación congénita común del páncreas que puede ser la causa de algunos casos recurrentes. La diabetes mellitus tipo 2 se asocia con un riesgo 2,8 veces mayor. [26]
Las causas menos comunes incluyen cáncer de páncreas , cálculos en el conducto pancreático, [27] vasculitis (inflamación de los vasos sanguíneos pequeños del páncreas) y porfiria , en particular porfiria intermitente aguda y protoporfiria eritropoyética . [ cita requerida ]
Existe una forma hereditaria que provoca la activación del tripsinógeno en el páncreas, lo que lleva a la autodigestión . Los genes implicados pueden incluir la tripsina 1 , que codifica el tripsinógeno, SPINK1 , que codifica un inhibidor de la tripsina , o el regulador de la conductancia transmembrana de la fibrosis quística . [28]
Diagnóstico


El diagnóstico diferencial de la pancreatitis incluye, entre otros, colecistitis , coledocolitiasis , úlcera péptica perforada , infarto intestinal , obstrucción del intestino delgado , hepatitis e isquemia mesentérica . [29]
El diagnóstico requiere 2 de los 3 criterios siguientes: [ cita requerida ]
- Dolor abdominal vago o epigástrico de aparición aguda característico que puede irradiarse a la espalda (ver signos y síntomas arriba)
- Niveles séricos de amilasa o lipasa ≥ 3 veces el límite superior de lo normal
- Un estudio de imagen con cambios característicos. Para el diagnóstico se pueden utilizar la tomografía computarizada , la resonancia magnética , la ecografía abdominal o la ecografía endoscópica.
La amilasa y la lipasa son dos enzimas producidas por el páncreas. Las elevaciones de la lipasa generalmente se consideran un mejor indicador de pancreatitis, ya que tiene mayor especificidad y una vida media más larga. [30] Sin embargo, ambas enzimas pueden estar elevadas en otros estados patológicos. En la pancreatitis crónica, la prueba de elastasa pancreática fecal -1 (FPE-1) es un marcador de la función pancreática exocrina. Las pruebas adicionales que pueden ser útiles para evaluar la pancreatitis crónica incluyen hemoglobina A1C , inmunoglobulina G4 , factor reumatoide y anticuerpo antinuclear . [31]
Para la obtención de imágenes, la ecografía abdominal es conveniente, sencilla, no invasiva y económica. [32] Es más sensible y específica para la pancreatitis por cálculos biliares que otras modalidades de diagnóstico por imágenes. [30] Sin embargo, en el 25-35% de los pacientes la visión del páncreas puede estar obstruida por el gas intestinal, lo que dificulta su evaluación. [29]
Por lo general, se realiza una tomografía computarizada con contraste más de 48 horas después del inicio del dolor para evaluar la presencia de necrosis pancreática y líquido extrapancreático, así como para predecir la gravedad de la enfermedad. Una tomografía computarizada realizada antes puede ser falsamente tranquilizadora. [33]
También se puede utilizar una CPRE o una ecografía endoscópica si se sospecha una causa biliar de la pancreatitis. [ cita requerida ]
Tratamiento
El tratamiento de la pancreatitis es de apoyo y depende de la gravedad. La morfina suele ser adecuada para controlar el dolor. No existen estudios clínicos que sugieran que la morfina pueda agravar o causar pancreatitis o colecistitis. [34]
El tratamiento para la pancreatitis aguda dependerá de si el diagnóstico es de la forma leve de la enfermedad, que no causa complicaciones, o de la forma grave, que puede causar complicaciones graves. [ cita requerida ]
Pancreatitis aguda leve
El tratamiento de la pancreatitis aguda leve se lleva a cabo con éxito mediante el ingreso en una sala de hospitalización general. Tradicionalmente, a las personas no se les permitía comer hasta que se resolviera la inflamación, pero evidencias más recientes sugieren que la alimentación temprana es segura y mejora los resultados, y puede dar como resultado la posibilidad de abandonar el hospital antes. [35]
Debido a la inflamación que se produce en la pancreatitis, las citocinas proinflamatorias secretadas en el torrente sanguíneo pueden causar inflamación en todo el cuerpo, incluidos los pulmones, y pueden manifestarse como síndrome de dificultad respiratoria aguda ( SDRA ) . Debido a que la pancreatitis puede causar lesiones pulmonares y afectar la función pulmonar normal, ocasionalmente se administra oxígeno suplementario a través de tubos respiratorios que se conectan a través de la nariz (p. ej., cánulas nasales) o mediante una máscara. Los tubos se pueden retirar después de unos días una vez que esté claro que la afección está mejorando. [ cita requerida ]
Durante un episodio de pancreatitis aguda puede producirse deshidratación, por lo que se administrarán líquidos por vía intravenosa. [ cita requerida ]
Se pueden utilizar opioides para aliviar el dolor. Cuando la pancreatitis se debe a cálculos biliares, la extirpación temprana de la vesícula biliar también parece mejorar los resultados. [36]
Pancreatitis aguda grave
La pancreatitis grave puede causar insuficiencia orgánica , necrosis , necrosis infectada, pseudoquiste y absceso . Si se diagnostica pancreatitis aguda grave, las personas deberán ser ingresadas en una unidad de cuidados intensivos o de alta dependencia . Es probable que los niveles de líquidos dentro del cuerpo hayan disminuido significativamente a medida que desvía los líquidos corporales y los nutrientes en un intento de reparar el páncreas. La caída de los niveles de líquidos puede conducir a una reducción en el volumen de sangre dentro del cuerpo, lo que se conoce como shock hipovolémico . El shock hipovolémico puede poner en peligro la vida, ya que puede privar muy rápidamente al cuerpo de la sangre rica en oxígeno que necesita para sobrevivir. Para evitar entrar en shock hipovolémico, se administrarán líquidos por vía intravenosa. El oxígeno se suministrará a través de tubos conectados a la nariz y se puede utilizar un equipo de ventilación para ayudar con la respiración. Se pueden utilizar tubos de alimentación para proporcionar nutrientes, combinados con analgesia adecuada. [ cita requerida ]
Al igual que en el caso de la pancreatitis leve, será necesario tratar la causa subyacente (cálculos biliares, suspensión de medicamentos, suspensión del consumo de alcohol, etc.). Si la causa son los cálculos biliares, es probable que se recomiende un procedimiento de colangiopancreatografía retrógrada endoscópica (CPRE) o la extirpación de la vesícula biliar. La vesícula biliar debe extirparse durante el mismo ingreso hospitalario o dentro de las dos semanas posteriores a la aparición de la pancreatitis para limitar el riesgo de que vuelva a aparecer. [ cita requerida ]
Si la causa de la pancreatitis es el alcohol, la interrupción del consumo de alcohol y el tratamiento de la dependencia del alcohol pueden mejorar la pancreatitis. Incluso si la causa subyacente no está relacionada con el consumo de alcohol, los médicos recomiendan evitarlo durante al menos seis meses, ya que puede causar más daños al páncreas durante el proceso de recuperación. [37]
La ingesta oral, especialmente las grasas, suele restringirse inicialmente, pero se ha demostrado que la alimentación enteral temprana dentro de las 48 horas siguientes mejora los resultados clínicos. [38] Los líquidos y electrolitos se reponen por vía intravenosa . El apoyo nutricional se inicia a través de la alimentación por sonda para superar la porción del tracto digestivo más afectada por las enzimas pancreáticas secretadas si no hay mejoría en las primeras 72 a 96 horas de tratamiento. [39]
Pronóstico
La pancreatitis aguda grave tiene tasas de mortalidad de alrededor del 2 al 9 %, más altas cuando se ha producido necrosis del páncreas. [40]
Se utilizan varios sistemas de puntuación para predecir la gravedad de un ataque de pancreatitis. Cada uno de ellos combina datos demográficos y de laboratorio para estimar la gravedad o la probabilidad de muerte. Algunos ejemplos son APACHE II , Ranson , BISAP y Glasgow. Los criterios de Glasgow modificados sugieren que un caso se considera grave si se cumplen al menos tres de los siguientes criterios: [41]
- Edad > 55 años
- Niveles en sangre:
- PO2 oxígeno < 60 mmHg o 7,9 kPa
- Glóbulos blancos > 15.000/μL
- Calcio < 2 mmol/L
- Nitrógeno ureico en sangre > 16 mmol/L
- Lactato deshidrogenasa (LDH) > 600 UI/L
- Aspartato transaminasa (AST) > 200 UI/L
- Albúmina < 3,2 g/L
- Glucosa > 10 mmol/L
Esto se puede recordar usando el mnemónico PANCREAS:
- PO2 oxígeno < 60 mmHg o 7,9 kPa
- Edad > 55
- Glóbulos blancos neutrofílicos > 15.000/μL
- Calcio < 2 mmol/L
- Función renal ( BUN ) > 16 mmol/L
- Enzimas lactato deshidrogenasa (LDH) > 600iu/L aspartato transaminasa (AST) > 200iu/L
- Albúmina < 3,2 g/L
- Azúcar glucosa > 10 mmol/L
La puntuación BISAP ( nivel de nitrógeno ureico en sangre >25 mg/dl (8,9 mmol/l), deterioro del estado mental, síndrome de respuesta inflamatoria sistémica , edad superior a 60 años, derrame pleural ) se ha validado como similar a otros sistemas de puntuación pronóstica. [42]
Epidemiología
A nivel mundial, la incidencia de pancreatitis aguda es de 5 a 35 casos por cada 100.000 personas. La incidencia de pancreatitis crónica es de 4 a 8 casos por cada 100.000, con una prevalencia de 26 a 42 casos por cada 100.000. [43] En 2013, la pancreatitis provocó 123.000 muertes, frente a las 83.000 de 1990. [8]
Costos
En adultos en el Reino Unido, el costo total promedio directo e indirecto estimado de la pancreatitis crónica es de aproximadamente £79,000 por persona por año. [44] La pancreatitis aguda recurrente y la pancreatitis crónica ocurren con poca frecuencia en niños, pero están asociadas con altos costos de atención médica debido a la carga sustancial de la enfermedad . [45] A nivel mundial, el costo total promedio estimado del tratamiento para niños con estas afecciones es de aproximadamente $40,500/persona/año. [45]
Otros animales
Los alimentos grasos pueden causar pancreatitis canina en los perros . [46]
Véase también
Referencias
- ^ abcdefghijklmnopqrstu vwxyz aa ab ac ad ae "Pancreatitis". niddk.nih.gov . 16 de agosto de 2012. Archivado desde el original el 7 de marzo de 2015 . Consultado el 1 de marzo de 2015 .
- ^ "Información sobre atención médica y salud del paciente > Enfermedades y afecciones: pancreatitis". Mayo Clinic . 4 de junio de 2022.
- ^ abc Lankisch PG, Apte M, Banks PA (julio de 2015). "Pancreatitis aguda". Lancet . 386 (9988): 85–96. doi :10.1016/S0140-6736(14)60649-8. PMID 25616312. S2CID 25600369.
- ^ ab Yadav D, Lowenfels AB (junio de 2013). "La epidemiología de la pancreatitis y el cáncer de páncreas". Gastroenterología . 144 (6): 1252–61. doi :10.1053/j.gastro.2013.01.068. PMC 3662544 . PMID 23622135.
- ^ ab Witt H, Apte MV, Keim V, Wilson JS (abril de 2007). "Pancreatitis crónica: desafíos y avances en patogénesis, genética, diagnóstico y terapia". Gastroenterología . 132 (4): 1557–73. doi : 10.1053/j.gastro.2007.03.001 . PMID 17466744.
- ^ ab Vos T, et al. (octubre de 2016). "Incidencia, prevalencia y años vividos con discapacidad a nivel mundial, regional y nacional para 310 enfermedades y lesiones, 1990-2015: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2015". Lancet . 388 (10053): 1545–1602. doi :10.1016/S0140-6736(16)31678-6. PMC 5055577 . PMID 27733282.
- ^ ab Wang H, et al. (octubre de 2016). "Esperanza de vida global, regional y nacional, mortalidad por todas las causas y mortalidad por causas específicas para 249 causas de muerte, 1980-2015: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2015". Lancet . 388 (10053): 1459–1544. doi :10.1016/s0140-6736(16)31012-1. PMC 5388903 . PMID 27733281.
- ^ ab GBD 2013 Mortality Causes of Death Collaborators (enero de 2015). "Mortalidad global, regional y nacional específica por edad y sexo, por todas las causas y por causas específicas para 240 causas de muerte, 1990-2013: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2013". Lancet . 385 (9963): 117–71. doi :10.1016/S0140-6736(14)61682-2. PMC 4340604 . PMID 25530442.
- ^ ab Muniraj T, Aslanian HR, Farrell J, Jamidar PA (diciembre de 2014). "Pancreatitis crónica, una revisión y actualización exhaustiva. Parte I: epidemiología, etiología, factores de riesgo, genética, fisiopatología y características clínicas". Disease-a-Month . 60 (12): 530–50. doi :10.1016/j.disamonth.2014.11.002. PMID 25510320.
- ^ Fitzgerald JE, Gupta S, Masterson S, Sigurdsson HH (abril de 2013). "Manejo de laparostomía mediante el sistema de terapia de presión negativa para abdomen abierto ABThera™ en un abdomen abierto de grado IV secundario a pancreatitis aguda". International Wound Journal . 10 (2): 138–44. doi :10.1111/j.1742-481X.2012.00953.x. PMC 7950789 . PMID 22487377. S2CID 2459785.
- ^ Absceso pancreático en eMedicine
- ^ NIDDK (julio de 2008). "Pancreatitis". Centro Nacional de Información sobre Enfermedades Digestivas . Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales de EE. UU. 08–1596. Archivado desde el original el 7 de enero de 2007. Consultado el 5 de enero de 2007 .
- ^ "Pancreatitis". ADAM, Inc. Archivado desde el original el 2012-12-30 . Consultado el 2013-01-05 .
- ^ Apte MV, Pirola RC, Wilson JS (junio de 2009). "Páncreas: pancreatitis alcohólica: es el alcohol, estúpido". Nature Reviews. Gastroenterología y hepatología . 6 (6): 321–2. doi :10.1038/nrgastro.2009.84. PMID 19494819. S2CID 6580794.
- Resumen para legos en: Apte MV, Pirola RC, Wilson JS. "Páncreas: pancreatitis alcohólica: es el alcohol, estúpido" . Medscape Today .
- ^ Yadav D, Hawes RH, Brand RE, Anderson MA, Money ME, Banks PA, et al. (junio de 2009). "Consumo de alcohol, tabaquismo y riesgo de pancreatitis aguda y crónica recurrente". Archivos de Medicina Interna . 169 (11): 1035–45. doi :10.1001/archinternmed.2009.125. PMC 6785300 . PMID 19506173.
- ^ "Pancreatitis explicada". Better Health Channel . Gobierno del estado de Victoria. 2011. Archivado desde el original el 13 de mayo de 2010.
- ^ Johnson CD, Hosking S (noviembre de 1991). "Estadísticas nacionales sobre dieta, consumo de alcohol y pancreatitis crónica en Inglaterra y Gales, 1960-1988". Gut . 32 (11): 1401-1405. doi :10.1136/gut.32.11.1401. PMC 1379177 . PMID 1752477.
- ^ Rawla P, Sunkara T, Thandra KC, Gaduputi V (diciembre de 2018). "Pancreatitis inducida por hipertrigliceridemia: revisión actualizada del tratamiento actual y las estrategias preventivas". Revista clínica de gastroenterología . 11 (6): 441–448. doi :10.1007/s12328-018-0881-1. PMID 29923163. S2CID 49311482.
- ^ "Causas de pancreatitis (mnemónico)". Radiopaedia.org . Consultado el 26 de junio de 2021 .
- ^ Kaurich T (enero de 2008). "Pancreatitis aguda inducida por fármacos". Actas . 21 (1): 77–81. doi :10.1080/08998280.2008.11928366. PMC 2190558 . PMID 18209761.
- ^ Jones MR, Hall OM, Kaye AM, Kaye AD (2015). "Pancreatitis aguda inducida por fármacos: una revisión". The Ochsner Journal . 15 (1): 45–51. PMC 4365846 . PMID 25829880.
Varios agentes hipoglucemiantes orales utilizados en el tratamiento de la diabetes están relacionados con la pancreatitis aguda. Si bien existe cierta asociación entre la aparición de pancreatitis y agentes biguanida como la metformina, así como con inhibidores de la dipeptidil peptidasa 4, incluida la sitagliptina, la vildagliptina y la saxagliptina, la investigación actual sugiere que los únicos agentes hipoglucemiantes orales con un riesgo desproporcionadamente mayor de pancreatitis son los miméticos del péptido similar al glucagón-1 (GLP-1). De particular preocupación es la exenatida que se relacionó con 36 informes posteriores a la comercialización de pancreatitis aguda poco después de su introducción. Investigaciones posteriores han estimado un aumento de seis veces en el riesgo de pancreatitis con el uso de exenatida en comparación con otras terapias. La patogenia de la pancreatitis inducida por análogos de GLP-1 no está clara, pero la evidencia actual sugiere una exacerbación aditiva o sinérgica de la pancreatitis cuando se utilizan análogos de GLP-1 en presencia de una dieta rica en grasas. La secuencia de la lesión parece comenzar con la hipertrofia de las células acinares, progresar a la inducción de citocinas proinflamatorias y culminar en la lesión vascular pancreática.
- ^ Koller EA, Cross JT, Doraiswamy PM, Malozowski SN (septiembre de 2003). "Pancreatitis asociada con antipsicóticos atípicos: del sistema de vigilancia MedWatch de la Administración de Alimentos y Medicamentos y de informes publicados". Farmacoterapia . 23 (9): 1123–30. doi :10.1592/phco.23.10.1123.32759. PMID 14524644. S2CID 39945446. Archivado desde el original el 8 de febrero de 2011.
- ^ Rawla P, Bandaru SS, Vellipuram AR (junio de 2017). "Revisión de la etiología infecciosa de la pancreatitis aguda". Gastroenterology Research . 10 (3): 153–158. doi :10.14740/gr858w. PMC 5505279 . PMID 28725301.
- ^ Parenti DM, Steinberg W, Kang P (noviembre de 1996). "Causas infecciosas de pancreatitis aguda". Páncreas . 13 (4): 356–71. doi :10.1097/00006676-199611000-00005. PMID 8899796.
- ^ Economou M, Zissis M (2000). "Casos infecciosos de pancreatitis aguda" (PDF) . Anales de Gastroenterología . 13 (2): 98–101. Archivado desde el original (PDF) el 2017-08-09 . Consultado el 22 de noviembre de 2017 .
- ^ Noel RA, Braun DK, Patterson RE, Bloomgren GL (mayo de 2009). "Aumento del riesgo de pancreatitis aguda y enfermedad biliar observado en pacientes con diabetes tipo 2: un estudio de cohorte retrospectivo". Diabetes Care . 32 (5): 834–8. doi :10.2337/dc08-1755. PMC 2671118 . PMID 19208917. Archivado desde el original el 10 de junio de 2012.
- ^ Macaluso JN (agosto de 1997). "Comentario editorial". J. Urol . 158 (2): 522. doi :10.1016/S0022-5347(01)64525-7.en Matthews K, Correa RJ, Gibbons RP, Weissman RM, Kozarek RA (agosto de 1997). "Litotricia extracorpórea por ondas de choque para la obstrucción de los cálculos del conducto pancreático". The Journal of Urology . 158 (2): 522–5. doi :10.1016/s0022-5347(01)64524-5. PMID 9224338.
- ^ Whitcomb D (2006). "Pruebas genéticas para la pancreatitis". Archivado desde el original el 16 de octubre de 2017.
- ^ ab "Manifestaciones clínicas y diagnóstico de la pancreatitis aguda". www.uptodate.com . Archivado desde el original el 2015-12-08 . Consultado el 2015-12-08 .
- ^ ab Hospitalist Handbook (4.ª ed.). Departamento de Medicina de la Universidad de California, San Francisco. 2012. págs. 224–25.
- ^ Greenberger NJ, Wu B, Conwell D, Banks P (eds.). "Pancreatitis crónica". Gastroenterología, hepatología y endoscopia . Diagnóstico y tratamiento médicos actuales . pág. 301.
- ^ Tierney LW, McPhee SJ (16 de febrero de 2005). Medicina . McGraw-Hill. ISBN. 978-0071444415.
- ^ Türkvatan A, Erden A, Türkoğlu MA, Seçil M, Yener Ö (1 de febrero de 2015). "Imágenes de pancreatitis aguda y sus complicaciones. Parte 1: Pancreatitis aguda". Diagnóstico e intervención por imágenes . 96 (2): 151–160. doi : 10.1016/j.diii.2013.12.017 . ISSN 2211-5684. PMID 24512896.
- ^ Helm JF, Venu RP, Geenen JE, Hogan WJ, Dodds WJ, Toouli J, Arndorfer RC (octubre de 1988). "Efectos de la morfina en el esfínter humano de Oddi". Gut . 29 (10): 1402–7. doi :10.1136/gut.29.10.1402. PMC 1434014 . PMID 3197985.
- ^ Vaughn VM, Shuster D, Rogers MA, Mann J, Conte ML, Saint S, Chopra V (junio de 2017). "Alimentación temprana versus tardía en pacientes con pancreatitis aguda: una revisión sistemática". Anales de Medicina Interna . 166 (12): 883–892. doi :10.7326/M16-2533. PMID 28505667. S2CID 2025443.
- ^ Moody N, Adiamah A, Yanni F, Gomez D (octubre de 2019). "Metaanálisis de ensayos clínicos aleatorizados de colecistectomía temprana versus tardía para pancreatitis biliar leve". The British Journal of Surgery . 106 (11): 1442–1451. doi :10.1002/bjs.11221. PMID 31268184. S2CID 195787962.
- ^ Balentine JR, Stöppler MC. "Síntomas y signos de diferencias entre pancreatitis aguda y crónica". E Medicine Health .
- ^ Li JY, Yu T, Chen GC, Yuan YH, Zhong W, Zhao LN, Chen QK (6 de junio de 2013). "La nutrición enteral dentro de las 48 horas posteriores al ingreso mejora los resultados clínicos de la pancreatitis aguda al reducir las complicaciones: un metanálisis". PLOS ONE . 8 (6): e64926. Bibcode :2013PLoSO...864926L. doi : 10.1371/journal.pone.0064926 . PMC 3675100 . PMID 23762266.
- ^ Muddana V, Whitcomb DC, Papachristou GI (agosto de 2009). "Tratamiento actual y nuevos conocimientos sobre pancreatitis aguda". Expert Review of Gastroenterology & Hepatology . 3 (4): 435–44. doi :10.1586/egh.09.27. PMID 19673630. S2CID 207210094.
- ^ Munoz A, Katerndahl DA (julio de 2000). "Diagnóstico y tratamiento de la pancreatitis aguda". American Family Physician . 62 (1): 164–74. PMID 10905786. Archivado desde el original el 8 de octubre de 2012.
- ^ Corfield AP, Cooper MJ, Williamson RC, Mayer AD, McMahon MJ, Dickson AP, et al. (agosto de 1985). "Predicción de la gravedad en la pancreatitis aguda: comparación prospectiva de tres índices pronósticos". Lancet . 2 (8452): 403–7. doi :10.1016/S0140-6736(85)92733-3. PMID 2863441. S2CID 46327341.
- ^ Papachristou GI, Muddana V, Yadav D, O'Connell M, Sanders MK, Slivka A, Whitcomb DC (febrero de 2010). "Comparación de las puntuaciones BISAP, Ranson, APACHE-II y CTSI para predecir la insuficiencia orgánica, las complicaciones y la mortalidad en la pancreatitis aguda". The American Journal of Gastroenterology . 105 (2): 435–41, cuestionario 442. doi :10.1038/ajg.2009.622. PMID 19861954. S2CID 41655611.
- ^ Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J (2015). "Capítulo 370: Abordaje del paciente con enfermedad pancreática". Principios de medicina interna de Harrison (19.ª ed.). McGraw Hill Professional. ISBN 978-0071802161.
- ^ Hall TC, Garcea G, Webb MA, Al-Leswas D, Metcalfe MS, Dennison AR (junio de 2014). "El impacto socioeconómico de la pancreatitis crónica: una revisión sistemática". Revista de evaluación en la práctica clínica . 20 (3): 203–7. doi :10.1111/jep.12117. PMID 24661411.
- ^ ab Ting J, Wilson L, Schwarzenberg SJ, Himes R, Barth B, Bellin MD, et al. (marzo de 2016). "Costos directos de la pancreatitis aguda recurrente y crónica en niños en el registro INSPPIRE". Revista de gastroenterología y nutrición pediátrica . 62 (3): 443–9. doi :10.1097/MPG.0000000000001057. PMC 4767646 . PMID 26704866.
- ^ Calderone J (30 de julio de 2016). "8 alimentos tóxicos para perros". Consumer Reports . Archivado desde el original el 11 de febrero de 2017.
Enlaces externos
- Entrada en GeneReviews/NCBI/NIH/UW sobre pancreatitis hereditaria relacionada con PRSS1
- "Pancreatitis". MedlinePlus . Biblioteca Nacional de Medicina de EE. UU.
