Médula espinal
| Médula espinal | |
|---|---|
 La médula espinal que se muestra en amarillo se extiende a lo largo de la mayor parte de la columna vertebral para conectar el cerebro con los nervios periféricos. | |
| Detalles | |
| Parte de | Sistema nervioso central |
| Artería | Arteria espinal |
| Vena | Vena espinal |
| Identificadores | |
| latín | médula espinal |
| Malla | D013116 |
| Nombres neuronales | 22 |
| TA98 | A14.1.02.001 |
| TA2 | 6049 |
| FMA | 7647 |
| Terminología anatómica [editar en Wikidata] | |
La médula espinal es una estructura tubular, larga y delgada, formada por tejido nervioso que se extiende desde el bulbo raquídeo en la parte inferior del tronco encefálico hasta la región lumbar de la columna vertebral (columna vertebral) de los animales vertebrados . El centro de la médula espinal es hueco y contiene una estructura llamada canal central , que contiene líquido cefalorraquídeo . La médula espinal también está cubierta por meninges y encerrada por los arcos neurales . Juntos, el cerebro y la médula espinal forman el sistema nervioso central .
En los seres humanos , la médula espinal es una continuación del tronco encefálico y anatómicamente comienza en el hueso occipital , sale por el foramen magnum y luego ingresa al canal espinal al comienzo de las vértebras cervicales . La médula espinal se extiende hasta entre la primera y la segunda vértebra lumbar , donde se estrecha para convertirse en la cauda equina . La columna vertebral ósea que la encierra protege la médula espinal relativamente más corta. Mide alrededor de 45 cm (18 pulgadas) de largo en los hombres adultos y alrededor de 43 cm (17 pulgadas) de largo en las mujeres adultas. El diámetro de la médula espinal varía de 13 mm ( 1 ⁄ 2 pulgada) en las regiones cervical y lumbar a 6,4 mm ( 1 ⁄ 4 pulgada) en el área torácica .
La médula espinal funciona principalmente en la transmisión de señales nerviosas desde la corteza motora al cuerpo, y desde las fibras aferentes de las neuronas sensoriales a la corteza sensorial . También es un centro para coordinar muchos reflejos y contiene arcos reflejos que pueden controlar reflejos de forma independiente. [1] También es la ubicación de grupos de interneuronas espinales que forman los circuitos neuronales conocidos como generadores de patrones centrales . Estos circuitos son responsables de controlar las instrucciones motoras para movimientos rítmicos como caminar. [2]
Estructura

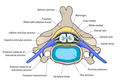
| 1 | canal central |
| 2 | surco medio posterior |
| 3 | materia gris |
| 4 | materia blanca |
| 5 | raíz dorsal (izquierda), ganglio de la raíz dorsal (derecha) |
| 6 | raíz ventral |
| 7 | fascículos |
| 8 | arteria espinal anterior |
| 9 | aracnoides |
| 10 | duramadre |

La médula espinal es la principal vía de información que conecta el cerebro y el sistema nervioso periférico . [3] [4] Mucho más corta que su columna vertebral protectora, la médula espinal humana se origina en el tronco encefálico, pasa a través del foramen magnum y continúa hasta el cono medular cerca de la segunda vértebra lumbar antes de terminar en una extensión fibrosa conocida como filum terminale .
Mide unos 45 centímetros (18 pulgadas) de largo en los machos y unos 43 cm (17 pulgadas) en las hembras, tiene forma ovoide y se ensancha en las regiones cervical y lumbar. El ensanchamiento cervical, que se extiende desde las vértebras C4 a T1, es de donde proviene la entrada sensorial y la salida motora va a los brazos y al tronco. [5] El ensanchamiento lumbar, ubicado entre T10 y L1, maneja la entrada sensorial y la salida motora que viene y va a las piernas.
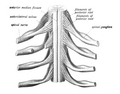
La médula espinal se continúa con la porción caudal del bulbo raquídeo , y va desde la base del cráneo hasta el cuerpo de la primera vértebra lumbar. No recorre toda la longitud de la columna vertebral en los adultos. Está formada por 31 segmentos de los que se ramifican un par de raíces nerviosas sensitivas y un par de raíces nerviosas motoras. Las raíces nerviosas luego se fusionan en pares bilateralmente simétricos de nervios espinales . El sistema nervioso periférico está formado por estas raíces espinales, nervios y ganglios .
Las raíces dorsales son fascículos aferentes que reciben información sensorial de la piel, los músculos y los órganos viscerales para ser transmitida al cerebro. Las raíces terminan en los ganglios de la raíz dorsal , que están compuestos por los cuerpos celulares de las neuronas correspondientes. Las raíces ventrales consisten en fibras eferentes que surgen de las neuronas motoras cuyos cuerpos celulares se encuentran en los cuernos grises ventrales (o anteriores) de la médula espinal. [6]
La médula espinal (y el cerebro) están protegidos por tres capas de tejido o membranas llamadas meninges , que rodean el canal. La duramadre es la capa más externa y forma una capa protectora resistente. Entre la duramadre y el hueso circundante de las vértebras hay un espacio llamado espacio epidural . El espacio epidural está lleno de tejido adiposo y contiene una red de vasos sanguíneos . La aracnoides , la capa protectora intermedia, recibe su nombre por su apariencia abierta, similar a una telaraña. El espacio entre la aracnoides y la piamadre subyacente se llama espacio subaracnoideo . El espacio subaracnoideo contiene líquido cefalorraquídeo , del que se puede obtener una muestra con una punción lumbar o procedimiento de "punción raquídea". La delicada piamadre, la capa protectora más interna, está estrechamente asociada con la superficie de la médula espinal. La médula espinal se estabiliza dentro de la duramadre mediante los ligamentos dentados de conexión , que se extienden desde la piamadre envolvente lateralmente entre las raíces dorsal y ventral. El saco dural termina a la altura de la segunda vértebra sacra .
En un corte transversal, la región periférica de la médula contiene haces de sustancia blanca neuronal que contienen axones sensoriales y motores . En el interior de esta región periférica se encuentra la sustancia gris , que contiene los cuerpos de las células nerviosas dispuestos en las tres columnas grises que le dan a la región su forma de mariposa. Esta región central rodea el canal central , que es una extensión del cuarto ventrículo y contiene líquido cefalorraquídeo.
La médula espinal tiene una sección transversal elíptica y está comprimida dorsolateralmente. Dos surcos prominentes recorren su longitud. El surco medio posterior es el surco del lado dorsal y la fisura media anterior es el surco del lado ventral.
Segmentos


La médula espinal humana está dividida en segmentos donde se forman pares de nervios raquídeos (mixtos; sensoriales y motores). De seis a ocho raicillas nerviosas motoras se ramifican de los surcos ventralaterales derecho e izquierdo de una manera muy ordenada. Las raicillas nerviosas se combinan para formar raíces nerviosas. Del mismo modo, las raicillas nerviosas sensoriales se forman a partir de los surcos dorsales laterales derecho e izquierdo y forman raíces nerviosas sensoriales. Las raíces ventrales (motoras) y dorsales (sensoriales) se combinan para formar nervios raquídeos (mixtos; motores y sensoriales), uno a cada lado de la médula espinal. Los nervios raquídeos, con la excepción de C1 y C2, se forman dentro del agujero intervertebral . Estas raicillas forman la demarcación entre los sistemas nerviosos central y periférico. [7]
En general, los segmentos de la médula espinal no corresponden a los niveles de las vértebras óseas. Como la médula espinal termina en el nivel L1-L2, otros segmentos de la médula espinal estarían ubicados por encima de su cuerpo vertebral óseo correspondiente. Por ejemplo, el segmento espinal T11 está ubicado más arriba que la vértebra ósea T11, y el segmento de la médula espinal sacra está más arriba que el cuerpo vertebral L1. [8]
Las columnas grises (tres regiones de materia gris) en el centro de la médula espinal tienen forma de mariposa y están formadas por cuerpos celulares de interneuronas , neuronas motoras, células de neuroglia y axones no mielinizados . Las columnas grises anterior y posterior se presentan como proyecciones de materia gris y también se conocen como los cuernos de la médula espinal.
La materia blanca se encuentra fuera de la materia gris y está formada casi en su totalidad por axones motores y sensoriales mielinizados . Las columnas de materia blanca, conocidas como funículos, transportan información hacia arriba o hacia abajo por la médula espinal.
La médula espinal propiamente dicha termina en una región llamada cono medular , mientras que la piamadre continúa como una extensión llamada filum terminale , que ancla la médula espinal al cóccix . La cauda equina ("cola de caballo") es una colección de nervios inferiores al cono medular que continúan viajando a través de la columna vertebral hasta el cóccix. La cauda equina se forma porque la médula espinal deja de crecer en longitud alrededor de los cuatro años, aunque la columna vertebral continúa alargándose hasta la edad adulta. Esto da como resultado nervios espinales sacros que se originan en la región lumbar superior. Por esa razón, la médula espinal ocupa solo dos tercios del canal vertebral. La parte inferior del canal vertebral está llena de líquido cefalorraquídeo y el espacio se llama cisterna lumbar. [9]
Dentro del sistema nervioso central (SNC), los cuerpos de las células nerviosas generalmente están organizados en grupos funcionales, llamados núcleos , y sus axones se agrupan en tractos .
Hay 31 segmentos nerviosos de la médula espinal en una médula espinal humana:
- 8 segmentos cervicales que forman 8 pares de nervios cervicales (los nervios espinales C1 salen de la columna vertebral entre el foramen magnum y la vértebra C1; los nervios C2 salen entre el arco posterior de la vértebra C1 y la lámina de C2; los nervios espinales C3-C8 pasan a través del foramen intervertebral por encima de sus vértebras cervicales correspondientes, con la excepción del par C8 que sale entre las vértebras C7 y T1)
- 12 segmentos torácicos que forman 12 pares de nervios torácicos
- 5 segmentos lumbares que forman 5 pares de nervios lumbares
- 5 segmentos sacros que forman 5 pares de nervios sacros
- 1 segmento coccígeo
| Especies | Cervical | Torácico | Lumbar | Sacro | Caudal/coccígeo | Total |
|---|---|---|---|---|---|---|
| Perro | 8 | 13 | 7 | 3 | 5 | 36 |
| Gato | 8 | 13 | 7 | 3 | 5 | 36 |
| Vaca | 8 | 13 | 6 | 5 | 5 | 37 |
| Caballo | 8 | 18 | 6 | 5 | 5 | 42 |
| Cerdo | 8 | 15/14 | 6/7 | 4 | 5 | 38 |
| Humano | 8 | 12 | 5 | 5 | 1 | 31 |
| Ratón [11] | 8 | 13 | 6 | 4 | 3 | 35 |
En el feto, los segmentos vertebrales se corresponden con los segmentos de la médula espinal. Sin embargo, debido a que la columna vertebral crece más que la médula espinal, los segmentos de la médula espinal no se corresponden con los segmentos vertebrales en el adulto, particularmente en la médula espinal inferior. Por ejemplo, los segmentos de la médula espinal lumbar y sacra se encuentran entre los niveles vertebrales T9 y L2, y la médula espinal termina alrededor del nivel vertebral L1/L2, formando una estructura conocida como cono medular.
Aunque los cuerpos celulares de la médula espinal terminan alrededor del nivel vertebral L1/L2, los nervios raquídeos de cada segmento salen al nivel de la vértebra correspondiente. Para los nervios de la médula espinal inferior, esto significa que salen de la columna vertebral mucho más abajo (más caudalmente) que sus raíces. A medida que estos nervios viajan desde sus respectivas raíces hasta su punto de salida de la columna vertebral, los nervios de los segmentos raquídeos inferiores forman un haz llamado cauda equina.

Ampliaciones
Hay dos regiones donde la médula espinal se agranda:
- Ensanchamiento cervical : corresponde aproximadamente a los nervios del plexo braquial , que inervan el miembro superior . Incluye segmentos de la médula espinal desde aproximadamente C4 hasta T1. Los niveles vertebrales del ensanchamiento son aproximadamente los mismos (C4 a T1).
- Ensanchamiento lumbar : corresponde a los nervios del plexo lumbosacro , que inervan el miembro inferior . Comprende los segmentos de la médula espinal de L2 a S3 y se encuentra aproximadamente a los niveles vertebrales de T9 a T12.
Suministro de sangre
La médula espinal se irriga mediante tres arterias que recorren su longitud comenzando en el cerebro, y muchas arterias que se acercan a ella a través de los lados de la columna vertebral. Las tres arterias longitudinales son la arteria espinal anterior y las arterias espinales posteriores derecha e izquierda . [12] Estas viajan en el espacio subaracnoideo y envían ramas hacia la médula espinal. Forman anastomosis (conexiones) a través de las arterias medulares segmentarias anterior y posterior , que ingresan a la médula espinal en varios puntos a lo largo de su longitud. [12] El flujo sanguíneo real caudalmente a través de estas arterias, derivado de la circulación cerebral posterior, es inadecuado para mantener la médula espinal más allá de los segmentos cervicales.
La principal contribución al suministro de sangre arterial de la médula espinal por debajo de la región cervical proviene de las arterias radiculares posterior y anterior dispuestas radialmente , que recorren la médula espinal junto a las raíces nerviosas dorsal y ventral, pero con una excepción no se conectan directamente con ninguna de las tres arterias longitudinales. [12] Estas arterias radiculares intercostales y lumbares surgen de la aorta, proporcionan anastomosis importantes y complementan el flujo sanguíneo a la médula espinal. En los humanos, la más grande de las arterias radiculares anteriores se conoce como la arteria de Adamkiewicz o arteria radicularis magna anterior (ARM), que generalmente surge entre L1 y L2, pero puede surgir en cualquier lugar entre T9 y L5. [13] El flujo sanguíneo deteriorado a través de estas arterias radiculares críticas, especialmente durante los procedimientos quirúrgicos que implican una interrupción abrupta del flujo sanguíneo a través de la aorta, por ejemplo durante la reparación de un aneurisma aórtico, puede provocar un infarto de la médula espinal y paraplejía.
Desarrollo


La médula espinal se forma a partir de una parte del tubo neural durante el desarrollo. Hay cuatro etapas de la médula espinal que surgen del tubo neural: la placa neural, el pliegue neural, el tubo neural y la médula espinal. La diferenciación neural ocurre dentro de la porción de la médula espinal del tubo. [14] A medida que el tubo neural comienza a desarrollarse, la notocorda comienza a secretar un factor conocido como Sonic hedgehog (SHH). Como resultado, la placa del suelo también comienza a secretar SHH, y esto inducirá a la placa basal a desarrollar neuronas motoras . Durante la maduración del tubo neural, sus paredes laterales se engrosan y forman un surco longitudinal llamado surco limitans . Esto extiende la longitud de la médula espinal también hacia las porciones dorsal y ventral. [15] Mientras tanto, el ectodermo suprayacente secreta proteína morfogenética ósea (BMP). Esto induce a la placa del techo a comenzar a secretar BMP, lo que inducirá a la placa alar a desarrollar neuronas sensoriales . Los gradientes opuestos de morfógenos como BMP y SHH forman diferentes dominios de células en división a lo largo del eje ventral dorsal. [16] Las neuronas del ganglio de la raíz dorsal se diferencian de los progenitores de la cresta neural. A medida que proliferan las células de la columna dorsal y ventral, el lumen del tubo neural se estrecha para formar el pequeño canal central de la médula espinal. [17] La placa alar y la placa basal están separadas por el surco limitans. Además, la placa del suelo también secreta netrinas . Las netrinas actúan como quimioatrayentes para la decusación de las neuronas sensoriales del dolor y la temperatura en la placa alar a través de la comisura blanca anterior, donde luego ascienden hacia el tálamo . Tras el cierre del neuroporo caudal y la formación de los ventrículos del cerebro que contienen el tejido del plexo coroideo, el canal central de la médula espinal caudal se llena de líquido cefalorraquídeo.
Los hallazgos anteriores de Viktor Hamburger y Rita Levi-Montalcini en el embrión de pollo han sido confirmados por estudios más recientes que han demostrado que la eliminación de células neuronales por muerte celular programada es necesaria para el correcto ensamblaje del sistema nervioso. [18]
En general, se ha demostrado que la actividad embrionaria espontánea desempeña un papel en el desarrollo de las neuronas y los músculos, pero probablemente no esté involucrada en la formación inicial de conexiones entre las neuronas espinales.
Tractos de la médula espinal
This section needs additional citations for verification. (January 2024) |
La médula espinal tiene como función principal transportar información hacia y desde el cerebro, en vías ascendentes y descendentes.
Tractos ascendentes

Existen dos vías somatosensoriales ascendentes en la médula espinal: la vía de la columna dorsal-lemnisco medial (vía DCML) y el sistema anterolateral (ALS). [19]
DCML
En la vía de la columna dorsal-lemnisco medial, el axón de una neurona primaria entra en la médula espinal y luego entra en la columna dorsal. Aquí, la columna dorsal se conecta con el axón de la célula nerviosa. Si el axón primario entra por debajo del nivel espinal T6, el axón viaja en el fascículo grácil , la parte medial de la columna. Si el axón entra por encima del nivel T6, entonces viaja en el fascículo cuneiforme , que es lateral al fascículo gracilis. De cualquier manera, el axón primario asciende a la parte inferior del bulbo raquídeo , donde abandona su fascículo y hace sinapsis con una neurona secundaria en uno de los núcleos de la columna dorsal : ya sea el núcleo gracilis o el núcleo cuneatus , dependiendo de la vía que haya tomado. En este punto, el axón secundario abandona su núcleo y pasa anterior y medialmente. El conjunto de axones secundarios que hacen esto se conoce como fibras arqueadas internas . Las fibras arqueadas internas se decusan y continúan ascendiendo como lemnisco medial contralateral . Los axones secundarios del lemnisco medial finalmente terminan en el núcleo posterolateral ventral (VPLN) del tálamo , donde hacen sinapsis con neuronas terciarias. Desde allí, las neuronas terciarias ascienden a través de la rama posterior de la cápsula interna y terminan en la corteza sensorial primaria .
La propiocepción de los miembros inferiores difiere de la de los miembros superiores y del tronco superior. Existe una vía de cuatro neuronas para la propiocepción de los miembros inferiores. Esta vía inicialmente sigue la vía espinocerebelosa dorsal. Está organizada de la siguiente manera: receptores propioceptivos de los miembros inferiores → apófisis periféricas → ganglio de la raíz dorsal → apófisis central → columna de Clarke → neurona de segundo orden → tracto espinocerebeloso → cerebelo.
Sistema anterolateral
El sistema anterolateral (ELA) funciona de forma algo diferente. Los axones de sus neuronas primarias entran en la médula espinal y luego ascienden uno o dos niveles antes de hacer sinapsis en la sustancia gelatinosa . El tracto que asciende antes de hacer sinapsis se conoce como tracto de Lissauer . Después de hacer sinapsis, los axones secundarios se decusan y ascienden en la porción lateral anterior de la médula espinal como el tracto espinotalámico . Este tracto asciende hasta el VPLN, donde hace sinapsis en neuronas terciarias. Los axones neuronales terciarios luego viajan a la corteza sensorial primaria a través de la rama posterior de la cápsula interna.
Algunas de las "fibras del dolor" en la ELA se desvían de su vía hacia el VPLN. En una de esas desviaciones, los axones viajan hacia la formación reticular en el mesencéfalo. La formación reticular luego se proyecta a varios lugares, incluido el hipocampo (para crear recuerdos sobre el dolor), el núcleo centromediano (para causar dolor difuso, no específico) y varias partes de la corteza. Además, algunos axones de la ELA de la vía espinomesencefálica se proyectan a la sustancia gris periacueductal en el puente de Varolio, y los axones que forman la sustancia gris periacueductal luego se proyectan al núcleo rafe magnus , que se proyecta de regreso hacia abajo, al lugar de donde proviene la señal de dolor y la inhibe. Esto ayuda a controlar la sensación de dolor hasta cierto punto.
Tractos espinocerebelosos
La información propioceptiva en el cuerpo viaja a través de la médula espinal a través de tres tractos . Por debajo de L2, la información propioceptiva viaja a través de la médula espinal en el tracto espinocerebeloso ventral . También conocido como tracto espinocerebeloso anterior, los receptores sensoriales toman la información y viajan hacia la médula espinal. Los cuerpos celulares de estas neuronas primarias se encuentran en los ganglios de la raíz dorsal . En la médula espinal, los axones hacen sinapsis y los axones neuronales secundarios se decusan y luego viajan hasta el pedúnculo cerebeloso superior donde se decusan nuevamente. Desde aquí, la información se lleva a los núcleos profundos del cerebelo, incluidos los núcleos fastigiales e interpuestos .
Desde los niveles de L2 a T1, la información propioceptiva ingresa a la médula espinal y asciende ipsilateralmente, donde hace sinapsis en el núcleo de Clarke . Los axones neuronales secundarios continúan ascendiendo ipsilateralmente y luego pasan al cerebelo a través del pedúnculo cerebeloso inferior . Este tracto se conoce como tracto espinocerebeloso dorsal. Desde arriba de T1, los axones primarios propioceptivos ingresan a la médula espinal y ascienden ipsilateralmente hasta alcanzar el núcleo cuneiforme accesorio , donde hacen sinapsis. Los axones secundarios pasan al cerebelo a través del pedúnculo cerebeloso inferior donde nuevamente, estos axones hacen sinapsis en los núcleos profundos cerebelosos. Este tracto se conoce como tracto cuneocerebeloso .
Tractos descendentes
| Nivel | Función motora |
|---|---|
| C1 – C6 | Flexores del cuello |
| C1 – T1 | Extensores del cuello |
| C3 , C4 , C5 | Diafragma de suministro (principalmente C4 ) |
| C5 , C6 | Mueva el hombro , levante el brazo ( deltoides ); flexione el codo ( bíceps ) |
| C6 | rotar externamente ( supinar ) el brazo |
| C6 , C7 | Extensión del codo y la muñeca ( tríceps y extensores de la muñeca ); pronación de la muñeca |
| C7 , C8 | Flexionar la muñeca; inervar los músculos pequeños de la mano. |
| T1 – T6 | Intercostales y tronco por encima de la cintura |
| T7 – L1 | Músculos abdominales |
| Nivel 1 – Nivel 4 | Flexión de la articulación de la cadera |
| Nivel 2 , Nivel 3 , Nivel 4 | Aducir el muslo; extender la pierna a la altura de la rodilla ( cuádriceps femoral ) |
| L4 , L5 , S1 | abducción del muslo; flexión de la pierna a la altura de la rodilla ( isquiotibiales ); flexión dorsal del pie ( tibial anterior ); extensión de los dedos del pie |
| L5 , S1 , S2 | Extiende la pierna a la altura de la cadera ( glúteo mayor ); flexiona el pie y los dedos del pie. |
Los tractos descendentes son de información motora. Los tractos descendentes involucran dos neuronas: la neurona motora superior y la neurona motora inferior. [20] Una señal nerviosa viaja por la neurona motora superior hasta que hace sinapsis con la neurona motora inferior en la médula espinal. Luego, la neurona motora inferior conduce la señal nerviosa a la raíz espinal donde las fibras nerviosas eferentes llevan la señal motora hacia el músculo objetivo. Los tractos descendentes están compuestos de materia blanca. Hay varios tractos descendentes que cumplen diferentes funciones. Los tractos corticoespinales (lateral y anterior) son responsables de los movimientos coordinados de las extremidades. [20]
El tracto corticoespinal sirve como vía motora para las señales neuronales motoras superiores que provienen de la corteza cerebral y de los núcleos motores primitivos del tronco encefálico.
Las neuronas motoras superiores corticales se originan en las áreas 1, 2, 3, 4 y 6 de Brodmann y luego descienden en la rama posterior de la cápsula interna , a través del crus cerebri , hacia abajo a través de la protuberancia y a las pirámides bulbares , donde aproximadamente el 90% de los axones cruzan al lado contralateral en la decusación de las pirámides. Luego descienden como el tracto corticoespinal lateral. Estos axones hacen sinapsis con neuronas motoras inferiores en los cuernos ventrales de todos los niveles de la médula espinal. El 10% restante de los axones descienden en el lado ipsilateral como el tracto corticoespinal ventral. Estos axones también hacen sinapsis con neuronas motoras inferiores en los cuernos ventrales. La mayoría de ellos cruzarán al lado contralateral de la médula (a través de la comisura blanca anterior ) justo antes de hacer sinapsis.
Los núcleos del mesencéfalo incluyen cuatro tractos motores que envían axones neuronales motoras superiores por la médula espinal hasta las neuronas motoras inferiores. Estos son el tracto rubroespinal , el tracto vestibuloespinal , el tracto tectoespinal y el tracto reticuloespinal . El tracto rubroespinal desciende con el tracto corticoespinal lateral y los tres restantes descienden con el tracto corticoespinal anterior.
La función de las neuronas motoras inferiores se puede dividir en dos grupos diferentes: el tracto corticoespinal lateral y el tracto espinal cortical anterior. El tracto lateral contiene axones neuronales motoras superiores que hacen sinapsis con las neuronas motoras inferiores dorsolaterales (DL). Las neuronas DL están involucradas en el control distal de las extremidades. Por lo tanto, estas neuronas DL se encuentran específicamente solo en los ensanchamientos cervicales y lumbosacros dentro de la médula espinal. No hay decusación en el tracto corticoespinal lateral después de la decusación en las pirámides medulares.
El tracto corticoespinal anterior desciende ipsilateralmente en la columna anterior, donde emergen los axones y hacen sinapsis con las neuronas motoras ventromediales (VM) inferiores en el asta ventral ipsilateralmente o se descusan en la comisura blanca anterior , donde hacen sinapsis con las neuronas motoras inferiores VM contralateralmente . Las neuronas tectoespinales, vestibuloespinales y reticuloespinales descienden ipsilateralmente en la columna anterior, pero no hacen sinapsis a través de la comisura blanca anterior. En cambio, solo hacen sinapsis con las neuronas motoras inferiores VM ipsilateralmente. Las neuronas motoras inferiores VM controlan los músculos posturales grandes del esqueleto axial . Estas neuronas motoras inferiores, a diferencia de las de la DL, se encuentran en el asta ventral a lo largo de la médula espinal.
Otras funciones
La médula espinal es un centro de coordinación de muchos reflejos y contiene arcos reflejos que pueden controlar los reflejos de forma independiente. [1] También es la ubicación de grupos de interneuronas espinales que conforman los circuitos neuronales conocidos como generadores de patrones centrales . Estos circuitos son responsables de controlar las instrucciones motoras para movimientos rítmicos como caminar. [2]
Importancia clínica
La diastematomielia es un trastorno congénito en el que una parte de la médula espinal se divide, generalmente a la altura de las vértebras lumbares superiores. En ocasiones, la división puede ser a lo largo de la médula espinal.
Lesión
Las lesiones de la médula espinal pueden ser causadas por un traumatismo en la columna vertebral (estiramiento, hematoma, aplicación de presión, corte, laceración, etc.). Los huesos vertebrales o los discos intervertebrales pueden romperse, lo que hace que la médula espinal sea perforada por un fragmento afilado de hueso . Por lo general, las víctimas de lesiones de la médula espinal sufrirán pérdida de sensibilidad en ciertas partes del cuerpo. En casos más leves, una víctima puede sufrir solo pérdida de la función de la mano o el pie. Las lesiones más graves pueden resultar en paraplejia , tetraplejia (también conocida como cuadriplejia) o parálisis de todo el cuerpo por debajo del sitio de la lesión en la médula espinal.
El daño a los axones de las neuronas motoras superiores de la médula espinal produce un patrón característico de déficits ipsilaterales, que incluyen hiperreflexia , hipertonía y debilidad muscular. El daño a las neuronas motoras inferiores produce su propio patrón característico de déficits. En lugar de un lado entero de déficits, existe un patrón relacionado con el miotoma afectado por el daño. Además, las neuronas motoras inferiores se caracterizan por debilidad muscular, hipotonía , hiporreflexia y atrofia muscular .
El shock medular y el shock neurogénico pueden producirse a raíz de una lesión medular. El shock medular suele ser temporal, dura solo entre 24 y 48 horas y consiste en una ausencia temporal de funciones sensoriales y motoras. El shock neurogénico dura semanas y puede provocar una pérdida del tono muscular debido al desuso de los músculos que se encuentran debajo del sitio lesionado.
Las dos áreas de la médula espinal que se lesionan con mayor frecuencia son la columna cervical (C1–C7) y la columna lumbar (L1–L5). (La notación C1, C7, L1, L5 se refiere a la ubicación de una vértebra específica en la región cervical, torácica o lumbar de la columna). La lesión de la médula espinal también puede ser no traumática y estar causada por una enfermedad ( mielitis transversa , polio , espina bífida , ataxia de Friedreich , tumor de la médula espinal , estenosis espinal , etc.) [21]
A nivel mundial, se estima que hay alrededor de 40 a 80 casos de lesión de la médula espinal por cada millón de habitantes, y aproximadamente el 90% de estos casos son resultado de eventos traumáticos. [22]
Las lesiones reales o sospechadas de la médula espinal requieren una inmovilización inmediata, incluida la de la cabeza. Se necesitarán exploraciones para evaluar la lesión. Un esteroide, la metilprednisolona , puede ser de ayuda, al igual que la fisioterapia y posiblemente los antioxidantes . [ cita requerida ] Los tratamientos deben centrarse en limitar la muerte celular posterior a la lesión, promover la regeneración celular y reemplazar las células perdidas. La regeneración se facilita manteniendo la transmisión eléctrica en los elementos neuronales.
Estenosis
Las estenosis espinales en la región lumbar generalmente se deben a hernia discal , hipertrofia de la articulación facetaria y del ligamento amarillo , osteofito y espondilolistesis . Una causa poco común de estenosis espinal lumbar es la lipomatosis epidural espinal , una afección en la que hay un depósito excesivo de grasa en el espacio epidural, lo que causa compresión de la raíz nerviosa y la médula espinal. La grasa epidural puede verse como de baja densidad en la tomografía computarizada y de alta intensidad en las imágenes de resonancia magnética con eco de espín rápido ponderadas en T2. [23]
Tumores
Los tumores espinales pueden ocurrir en la médula espinal y pueden estar dentro (intradurales) o fuera (extradurales) de la duramadre .
Procedimientos
La médula espinal termina a nivel de las vértebras L1-L2, mientras que el espacio subaracnoideo (el compartimento que contiene el líquido cefalorraquídeo ) se extiende hasta el borde inferior de S2. [21] Las punciones lumbares en adultos se realizan generalmente entre L3 y L5 ( nivel de la cola de caballo ) para evitar dañar la médula espinal. [21] En el feto, la médula espinal se extiende por toda la longitud de la columna y retrocede a medida que el cuerpo crece.
Imágenes adicionales
- La médula espinal en el sistema nervioso
- Diagramas de la médula espinal
- Sección transversal de la médula espinal a nivel medio torácico.
- Secciones transversales de la médula espinal en diferentes niveles
- Vértebra cervical
- Una porción de la médula espinal, que muestra su superficie lateral derecha. La duramadre está abierta y dispuesta para mostrar las raíces nerviosas.
- La médula espinal con la duramadre cortada, mostrando las salidas de los nervios espinales.
- La médula espinal que muestra cómo las raíces anterior y posterior se unen en los nervios espinales.
- La médula espinal que muestra cómo las raíces anterior y posterior se unen en los nervios espinales.
- Una vista más amplia de la médula espinal
- Proyecciones de la médula espinal hacia los nervios (rojo motor, azul sensorial)
- Proyecciones de la médula espinal hacia los nervios (rojo motor, azul sensorial)
- Sección transversal de la médula espinal de conejo
- Sección transversal de médula espinal de rata adulta teñida mediante el método de Cajal
- Los nervios espinales salen de la médula espinal entre cada par de vértebras.
| Imágenes de disección |
|---|
|
Véase también
- Síndrome de Brown-Séquard
- Paraplejía espástica hereditaria (HSP, o paraplejía espástica familiar – FSP, síndrome de Strümpell–Lorrain)
- Mielómero
- Columna neutra
- Poliomielitis
- Síndrome post-polio
- Zona de Redlich-Obersteiner
- Degeneración combinada subaguda de la médula espinal
- Síndrome de médula espinal anclada
- Cirugía de miembros superiores en tetraplejia
Referencias
- ^ ab Maton, Anthea; et al. (1993). Biología humana y salud (1.ª ed.). Englewood Cliffs, NJ: Prentice Hall. pp. 132–44. ISBN 978-0-13-981176-0.
- ^ ab Guertin, PA (2012). "Generador de patrones centrales para la locomoción: consideraciones anatómicas, fisiológicas y patofisiológicas". Frontiers in Neurology . 3 : 183. doi : 10.3389/fneur.2012.00183 . PMC 3567435 . PMID 23403923.
- ^ Myers, Gary (2009). Explorando la psicología . Worth Publishers. pág. 41. ISBN 978-1429216357.
- ^ Squire, Larry Squire; et al. (2013). Neurociencia fundamental (4.ª ed.). Ámsterdam: Elsevier/Academic Press. pág. 628. ISBN 978-0-12-385-870-2.
- ^ global.oup.com https://global.oup.com:443/ushe . Consultado el 20 de agosto de 2024 .
{{cite web}}: Falta o está vacío|title=( ayuda ) - ^ Purves, D; Augustine, GJ; Fitzpatrick, D (2001). "La anatomía interna de la médula espinal". Neurociencia (2.ª ed.). Sunderland, Reino Unido: Sinauer Associates. Archivado desde el original el 5 de octubre de 2019. Consultado el 20 de marzo de 2022 .
- ^ "Estadísticas". www.statpearls.com . Consultado el 20 de agosto de 2024 .
- ^ Canbay S, Gürer B, Bozkurt M, Comert A, Izci Y, Başkaya MK (marzo de 2014). "Relación anatómica y posiciones de los segmentos lumbar y sacro de la médula espinal según los cuerpos vertebrales y las raíces espinales". Anatomía clínica . 27 (2): 227–33. doi :10.1002/ca.22253. PMID 23649511. S2CID 21809666.
- ^ Chandar, K.; Freeman, BK (2014), "Anatomía de la médula espinal", Enciclopedia de las ciencias neurológicas , Elsevier, págs. 254-63, doi :10.1016/b978-0-12-385157-4.01176-3, ISBN 978-0-12-385158-1, archivado del original el 25 de abril de 2021 , consultado el 21 de octubre de 2020
- ^ "Anatomía macroscópica de la médula espinal". Archivado desde el original el 21 de diciembre de 2015 . Consultado el 27 de diciembre de 2015 .
- ^ Harrison, Megan; O'Brien, Aine; Adams, Lucy; Cowin, Gary; Ruitenberg, Marc J.; Sengul, Gulgun; Watson, Charles (12 de diciembre de 2012). "Puntos de referencia vertebrales para la identificación de segmentos de la médula espinal en el ratón". NeuroImage . 68 : 22–29. doi :10.1016/j.neuroimage.2012.11.048. hdl : 20.500.11937/41041 . ISSN 1053-8119. PMID 23246856. S2CID 1085447. Archivado desde el original el 21 de junio de 2022 . Consultado el 21 de junio de 2022 .
- ^ abc Moore, Keith; Anne Agur (2007). Anatomía clínica esencial (3.ª ed.). Lippincott Williams & Wilkins. pág. 298. ISBN 978-0-7817-6274-8.
- ^ Biglioli, Paolo; et al. (abril de 2004). "Irrigación sanguínea de la médula espinal superior e inferior: la continuidad de la arteria espinal anterior y la relevancia de las arterias lumbares" (PDF) . Journal of Thoracic and Cardiovascular Surgery . 127 (4): 1188–92. doi :10.1016/j.jtcvs.2003.11.038. hdl : 2434/143447 . PMID 15052221. Archivado (PDF) desde el original el 2023-03-05 . Consultado el 2019-09-03 .
- ^ Kaufman, Bard. «Médula espinal: desarrollo y células madre». Compendio de descubrimientos de Life Map . Archivado desde el original el 29 de junio de 2020. Consultado el 12 de diciembre de 2015 .
- ^ Kaufman, Bard. "Desarrollo de la médula espinal y células madre". Compendio sobre el desarrollo de células madre . Archivado desde el original el 29 de junio de 2020. Consultado el 2 de diciembre de 2015 .
- ^ Than-Trong, Emmanuel; Bally-Cuif, Laure (1 de agosto de 2015). "Glía radial y progenitores neuronales en el sistema nervioso central del pez cebra adulto". Glía . 63 (8): 1406–28. doi :10.1002/glia.22856. ISSN 1098-1136. PMID 25976648. S2CID 37162863.
- ^ Saladin (2000). Anatomía y fisiología La unidad de forma y función . Mc Graw Hill. ISBN 9780072907865.
- ^ Cowan, WM (2001). "Viktor Hamburger y Rita Levi-Montalcini: el camino hacia el descubrimiento del factor de crecimiento nervioso". Revisión anual de neurociencia . 24 : 551–600. doi :10.1146/annurev.neuro.24.1.551. PMID 11283321. S2CID 6747529.
- ^ Mendoza, John E. (2011). Sistema anterolateral. Springer. pp. 194–95. doi :10.1007/978-0-387-79948-3_704. ISBN . 978-0-387-79947-6. Recuperado el 23 de agosto de 2024 .
{{cite book}}:|website=ignorado ( ayuda ) - ^ ab Saladin. Anatomía y fisiología , 5.ª ed. [ ISBN faltante ] [ página necesaria ]
- ^ abc Le, Tao (2014). Primeros auxilios para el examen USMLE Paso 1 2014 / Edición 24 . McGraw-Hill Professional Publishing. ISBN 9780071831420.
- ^ "Lesión de la médula espinal". www.who.int . Archivado desde el original el 2022-03-25 . Consultado el 2022-03-25 .
- ^ Chen Y, Hu Z, Li Z, Fan S, Zhao X, Song L, Wang L (marzo de 2020). "Una investigación y validación de la tomografía computarizada en la detección del tejido adiposo epidural espinal". Medicina . 99 (10). Wolters Kluwer : e19448. doi :10.1097/MD.0000000000019448. PMC 7478604 . PMID 32150099. Archivado desde el original el 2022-08-01 . Consultado el 2022-06-21 .
Enlaces externos
- Histología de la médula espinal: una multitud de imágenes excelentes de la Universidad de Cincinnati
- "El sistema nervioso: vías sensoriales y motoras de la médula espinal" (PDF) . Napa Valley College / Southeast Community College Lincoln, Nebraska. Archivado desde el original (PDF) el 3 de mayo de 2021. Consultado el 20 de mayo de 2013 .
- eMedicina: Médula espinal, anatomía topográfica y funcional
- WebMD. 17 de mayo de 2005. Espina bífida: descripción general del tema. Información sobre la espina bífida en los fetos y durante la edad adulta. WebMD sobre la salud infantil. Consultado el 19 de marzo de 2007.
- Potencial para la reparación de lesiones de la columna vertebral. Recuperado el 6 de febrero de 2008.
- 4000 conjuntos de imágenes digitales que muestran patrones de expresión espacial de varios genes en médulas espinales de ratones adultos y jóvenes del Instituto Allen para la Ciencia del Cerebro
- Fotomicrografías de la médula espinal