Electrocardiografía
| Electrocardiografía | |
|---|---|
 ECG de un corazón en ritmo sinusal normal | |
| CIE-10-PCS | 94,31 rupias |
| CIE-9-CM | 89,52 |
| Malla | D004562 |
| MedlinePlus | 003868 |

La electrocardiografía es el proceso de producir un electrocardiograma ( ECG o EKG [a] ), un registro de la actividad eléctrica del corazón a través de ciclos cardíacos repetidos . [4] Es un electrograma del corazón que es un gráfico de voltaje versus tiempo de la actividad eléctrica del corazón [5] utilizando electrodos colocados sobre la piel. Estos electrodos detectan los pequeños cambios eléctricos que son una consecuencia de la despolarización del músculo cardíaco seguida de la repolarización durante cada ciclo cardíaco (latido del corazón). Los cambios en el patrón normal del ECG ocurren en numerosas anomalías cardíacas, incluyendo:
- Trastornos del ritmo cardíaco , como fibrilación auricular [6] y taquicardia ventricular ; [7]
- Flujo sanguíneo inadecuado en la arteria coronaria, como isquemia miocárdica [8] e infarto de miocardio ; [9]
- y alteraciones electrolíticas, como la hipocalemia . [10]
Tradicionalmente, "ECG" suele significar un ECG de 12 derivaciones tomado en posición acostada, como se explica a continuación. Sin embargo, otros dispositivos pueden registrar la actividad eléctrica del corazón, como un monitor Holter , pero también algunos modelos de relojes inteligentes son capaces de registrar un ECG. Las señales de ECG se pueden registrar en otros contextos con otros dispositivos.
En un ECG convencional de 12 derivaciones, se colocan diez electrodos en las extremidades del paciente y en la superficie del tórax. A continuación, se mide la magnitud general del potencial eléctrico del corazón desde doce ángulos diferentes ("derivaciones") y se registra durante un período de tiempo (normalmente diez segundos). De esta manera, se captura la magnitud y la dirección generales de la despolarización eléctrica del corazón en cada momento a lo largo del ciclo cardíaco . [11]
Hay tres componentes principales en un ECG: [12]
- La onda P , que representa la despolarización de las aurículas.
- El complejo QRS , que representa la despolarización de los ventrículos .
- La onda T , que representa la repolarización de los ventrículos.
Durante cada latido, un corazón sano tiene una progresión ordenada de despolarización que comienza con las células marcapasos en el nódulo sinoauricular , se extiende por toda la aurícula y pasa a través del nódulo auriculoventricular hacia abajo en el haz de His y en las fibras de Purkinje , extendiéndose hacia abajo y hacia la izquierda a lo largo de los ventrículos . [12] Este patrón ordenado de despolarización da lugar al trazado característico del ECG. Para el médico capacitado , un ECG transmite una gran cantidad de información sobre la estructura del corazón y la función de su sistema de conducción eléctrica. [13] Entre otras cosas, un ECG se puede utilizar para medir la frecuencia y el ritmo de los latidos del corazón, el tamaño y la posición de las cámaras del corazón , la presencia de cualquier daño a las células musculares del corazón o al sistema de conducción, los efectos de los medicamentos para el corazón y la función de los marcapasos implantados . [14]
Usos médicos


El objetivo general de realizar un ECG es obtener información sobre el funcionamiento eléctrico del corazón. Los usos médicos de esta información son variados y, a menudo, deben combinarse con el conocimiento de la estructura del corazón y los signos del examen físico que se deben interpretar. Algunas indicaciones para realizar un ECG incluyen las siguientes:
- Dolor torácico o sospecha de infarto de miocardio (ataque cardíaco), como infarto de miocardio con elevación del segmento ST (STEMI) [15] o infarto de miocardio sin elevación del segmento ST (NSTEMI) [16]
- Síntomas como dificultad para respirar , soplos , [17] desmayos , convulsiones , movimientos extraños o arritmias , incluidas palpitaciones de nueva aparición o monitoreo de arritmias cardíacas conocidas.
- Monitoreo de la medicación (p. ej., prolongación del intervalo QT inducida por fármacos , toxicidad por digoxina ) y manejo de la sobredosis (p. ej., sobredosis de tricíclicos )
- Anormalidades electrolíticas , como hipercalemia
- Monitoreo perioperatorio en el que interviene cualquier forma de anestesia (por ejemplo, atención anestésica monitoreada , anestesia general ). Esto incluye la evaluación preoperatoria y el monitoreo intraoperatorio y posoperatorio.
- Prueba de esfuerzo cardíaco
- Angiografía por tomografía computarizada (ATC) y angiografía por resonancia magnética (ARM) del corazón (se utiliza un ECG para "controlar" la exploración de modo que la posición anatómica del corazón sea estable)
- Electrofisiología cardíaca clínica , en la que se inserta un catéter a través de la vena femoral y puede tener varios electrodos a lo largo de su longitud para registrar la dirección de la actividad eléctrica desde el interior del corazón.
Los ECG se pueden registrar como trazados intermitentes cortos o como monitorización continua del ECG. La monitorización continua se utiliza en pacientes con enfermedades graves, pacientes sometidos a anestesia general, [18] [17] y pacientes que tienen una arritmia cardíaca poco frecuente que es poco probable que se observe en un ECG convencional de diez segundos. La monitorización continua se puede realizar mediante monitores Holter , desfibriladores internos y externos y marcapasos , y/o biotelemetría . [19]
Cribado

En el caso de los adultos, la evidencia no respalda el uso de ECG entre aquellos que no presentan síntomas o tienen un riesgo bajo de enfermedad cardiovascular como medida de prevención. [20] [21] [22] Esto se debe a que un ECG puede indicar falsamente la existencia de un problema, lo que lleva a un diagnóstico erróneo , la recomendación de procedimientos invasivos y un tratamiento excesivo . Sin embargo, a las personas empleadas en ciertas ocupaciones críticas, como los pilotos de aeronaves, [23] se les puede exigir que se realicen un ECG como parte de sus evaluaciones de salud de rutina. También se puede considerar la detección de miocardiopatía hipertrófica en adolescentes como parte de un examen físico deportivo por preocupación por la muerte súbita cardíaca . [24]
Máquinas de electrocardiógrafo

Los electrocardiogramas son registrados por máquinas que consisten en un conjunto de electrodos conectados a una unidad central. [25] Las primeras máquinas de ECG fueron construidas con electrónica analógica , donde la señal impulsaba un motor para imprimir la señal en papel. Hoy, los electrocardiógrafos utilizan convertidores analógico-digitales para convertir la actividad eléctrica del corazón en una señal digital . Muchas máquinas de ECG son ahora portátiles y comúnmente incluyen una pantalla, teclado e impresora en un pequeño carrito con ruedas. Los avances recientes en electrocardiografía incluyen el desarrollo de dispositivos aún más pequeños para su inclusión en rastreadores de actividad física y relojes inteligentes . [26] Estos dispositivos más pequeños a menudo dependen de solo dos electrodos para entregar una sola derivación I. [27] También están disponibles dispositivos portátiles de doce derivaciones alimentados por baterías.
El registro de un ECG es un procedimiento seguro e indoloro. [28] Las máquinas funcionan con la red eléctrica , pero están diseñadas con varias características de seguridad, incluido un cable de conexión a tierra. Otras características incluyen:
- Protección contra desfibrilación : cualquier ECG utilizado en el ámbito sanitario puede conectarse a una persona que requiera desfibrilación y el ECG debe protegerse de esta fuente de energía.
- La descarga electrostática es similar a la descarga de desfibrilación y requiere protección de voltaje de hasta 18.000 voltios.
- Además, se puede utilizar un circuito llamado controlador de pierna derecha para reducir la interferencia de modo común (normalmente la red eléctrica de 50 o 60 Hz).
- Los voltajes del ECG medidos en todo el cuerpo son muy pequeños. Este bajo voltaje requiere un circuito de bajo ruido , amplificadores de instrumentación y protección electromagnética .
- Registros simultáneos de derivaciones: los diseños anteriores registraban cada derivación secuencialmente, pero los modelos actuales registran múltiples derivaciones simultáneamente.
La mayoría de los ECG modernos incluyen algoritmos de interpretación automática . Este análisis calcula características como el intervalo PR , el intervalo QT , el intervalo QT corregido (QTc) , el eje PR, el eje QRS, el ritmo y más. Los resultados de estos algoritmos automatizados se consideran "preliminares" hasta que se verifiquen y/o modifiquen mediante una interpretación experta. A pesar de los avances recientes, la interpretación incorrecta por computadora sigue siendo un problema importante y puede dar lugar a una mala gestión clínica. [29]
Monitores cardíacos
Además del electrocardiógrafo convencional, existen otros dispositivos capaces de registrar señales de ECG. Los dispositivos portátiles existen desde que se introdujo el monitor Holter en 1962. Tradicionalmente, estos monitores han utilizado electrodos con parches en la piel para registrar el ECG, pero los nuevos dispositivos pueden adherirse al pecho como un único parche sin necesidad de cables, desarrollados por Zio (Zio XT), TZ Medical (Trident), Philips (BioTel) y BardyDx (CAM) entre muchos otros. Los dispositivos implantables como el marcapasos cardíaco artificial y el desfibrilador cardioversor implantable son capaces de medir una señal de "campo lejano" entre los cables del corazón y la batería/generador implantado que se asemeja a una señal de ECG (técnicamente, la señal registrada en el corazón se llama electrograma , que se interpreta de forma diferente). El avance del monitor Holter se convirtió en el registrador de bucle implantable que realiza la misma función pero en un dispositivo implantable con baterías que duran del orden de años.
Además, hay disponibles varios kits Arduino con módulos de sensores de ECG y dispositivos de reloj inteligente que también son capaces de registrar una señal de ECG, como el Apple Watch de cuarta generación , el Samsung Galaxy Watch 4 y dispositivos más nuevos.
Electrodos y cables



Los electrodos son las almohadillas conductoras reales adheridas a la superficie del cuerpo. [31] Cualquier par de electrodos puede medir la diferencia de potencial eléctrico entre las dos ubicaciones correspondientes de unión. Tal par forma un cable . Sin embargo, también se pueden formar "cables" entre un electrodo físico y un electrodo virtual, conocido como terminal central de Wilson ( WCT ), cuyo potencial se define como el potencial promedio medido por tres electrodos de extremidades que están adheridos al brazo derecho, el brazo izquierdo y el pie izquierdo, respectivamente. [32]
Normalmente, se utilizan 10 electrodos adheridos al cuerpo para formar 12 derivaciones de ECG, y cada derivación mide una diferencia de potencial eléctrico específica (como se detalla en la siguiente tabla). [33]
Electrodos aplicados al cuerpo del paciente.
Las derivaciones se dividen en tres tipos: de extremidades, de extremidades aumentadas y precordiales o torácicas. El ECG de 12 derivaciones tiene un total de tres derivaciones de extremidades y tres derivaciones de extremidades aumentadas dispuestas como los radios de una rueda en el plano coronal (vertical), y seis derivaciones precordiales o torácicas que se encuentran en el plano transversal perpendicular (horizontal). [34]
Los cables deben colocarse en posiciones estándar. Las excepciones debidas a emergencias u otros problemas deben registrarse para evitar análisis erróneos. [35]
A continuación se enumeran las 12 derivaciones estándar del ECG. Todas las derivaciones son efectivamente bipolares, con un electrodo positivo y uno negativo; el término "unipolar" no es útil. [36]
| Tipo | Nombre del electrodo | Colocación de electrodos |
|---|---|---|
| Miembro | I | En el brazo derecho, evitando el músculo grueso . |
| II | En el mismo lugar donde se colocó la AR, pero en el brazo izquierdo. | |
| III | En la pierna derecha, extremo inferior de la cara interna del músculo de la pantorrilla . (Evitar las prominencias óseas) | |
| Miembro aumentado | aVL | |
| aVR | ||
| aVF | ||
| Precordial | V 1 | En el cuarto espacio intercostal (entre las costillas 4 y 5) justo a la derecha del esternón . |
| Versión 2 | En el cuarto espacio intercostal (entre las costillas 4 y 5) justo a la izquierda del esternón. | |
| V 3 | Entre las derivaciones V 2 y V 4 . | |
| Versión 4 | En el quinto espacio intercostal (entre las costillas 5 y 6) en la línea medioclavicular . | |
| V.5 | Horizontalmente a la altura de V 4 , en la línea axilar anterior izquierda . | |
| V 6 | Horizontalmente a la altura de V 4 y V 5 en la línea axilar media . |
Los dos tipos de electrodos que se utilizan habitualmente son una pegatina plana y delgada como el papel y una almohadilla circular autoadhesiva. Los primeros se utilizan normalmente en un único registro de ECG, mientras que los segundos se utilizan para registros continuos, ya que se adhieren durante más tiempo. Cada electrodo consta de un gel electrolítico conductor de electricidad y un conductor de plata/cloruro de plata . [37] El gel suele contener cloruro de potasio (a veces también cloruro de plata ) para permitir la conducción de electrones desde la piel hasta el cable y el electrocardiograma. [38]
El electrodo virtual común, conocido como terminal central de Wilson (V W ), se produce promediando las mediciones de los electrodos RA, LA y LL para obtener un potencial promedio del cuerpo:
En un ECG de 12 derivaciones, se supone que todas las derivaciones, excepto las de las extremidades, son unipolares (aVR, aVL, aVF, V 1 , V 2 , V 3 , V 4 , V 5 y V 6 ). La medición de un voltaje requiere dos contactos y, por lo tanto, eléctricamente, las derivaciones unipolares se miden a partir de la derivación común (negativa) y la derivación unipolar (positiva). Este promedio para la derivación común y el concepto abstracto de derivación unipolar hace que la comprensión sea más difícil y se complica por el uso descuidado de "derivación" y "electrodo". De hecho, en lugar de ser una referencia constante, VW tiene un valor que fluctúa a lo largo del ciclo cardíaco. Tampoco representa verdaderamente el potencial del centro del corazón debido a las partes del cuerpo por las que viajan las señales. [39] Debido a que el voltaje es por definición una medición bipolar entre dos puntos, describir una derivación electrocardiográfica como "unipolar" tiene poco sentido eléctricamente y debe evitarse. La Asociación Estadounidense del Corazón afirma que "todas las derivaciones son efectivamente 'bipolares' y el término 'unipolar' en la descripción de las derivaciones aumentadas de las extremidades y las derivaciones precordiales carece de precisión". [40]
Derivaciones de extremidades


Las derivaciones I, II y III se denominan derivaciones de las extremidades . Los electrodos que forman estas señales están ubicados en las extremidades: uno en cada brazo y uno en la pierna izquierda. [41] [42] Las derivaciones de las extremidades forman los puntos de lo que se conoce como el triángulo de Einthoven . [43]
- La derivación I es el voltaje entre el electrodo (positivo) del brazo izquierdo (LA) y el electrodo del brazo derecho (RA):
- La derivación II es el voltaje entre el electrodo de la pierna izquierda (LL) (positivo) y el electrodo del brazo derecho (RA):
- La derivación III es el voltaje entre el electrodo positivo de la pierna izquierda (LL) y el electrodo del brazo izquierdo (LA):
Cables de extremidades aumentadas
Las derivaciones aVR, aVL y aVF son las derivaciones de las extremidades aumentadas . Se derivan de los mismos tres electrodos que las derivaciones I, II y III, pero utilizan el terminal central de Goldberger como polo negativo. El terminal central de Goldberger es una combinación de entradas de dos electrodos de las extremidades, con una combinación diferente para cada derivación aumentada. Se lo denomina inmediatamente a continuación "el polo negativo".
- El vector aumentado de derivación derecha (aVR) tiene el electrodo positivo en el brazo derecho. El polo negativo es una combinación del electrodo del brazo izquierdo y el electrodo de la pierna izquierda:
- El vector aumentado de derivación izquierda (aVL) tiene el electrodo positivo en el brazo izquierdo. El polo negativo es una combinación del electrodo del brazo derecho y el electrodo de la pierna izquierda:
- El pie con vector aumentado con derivación (aVF) tiene el electrodo positivo en la pierna izquierda. El polo negativo es una combinación del electrodo del brazo derecho y el electrodo del brazo izquierdo:
Junto con las derivaciones I, II y III, las derivaciones aumentadas de las extremidades aVR, aVL y aVF forman la base del sistema de referencia hexaxial , que se utiliza para calcular el eje eléctrico del corazón en el plano frontal. [44]
Las versiones anteriores de los nodos (VR, VL, VF) utilizan el terminal central de Wilson como polo negativo, pero la amplitud es demasiado pequeña para las líneas gruesas de los antiguos electrocardiógrafos. Los terminales Goldberger amplían (aumentan) los resultados de Wilson en un 50%, a costa de sacrificar la exactitud física al no tener el mismo polo negativo para los tres. [45]
Derivaciones precordiales
Las derivaciones precordiales se encuentran en el plano transversal (horizontal), perpendiculares a las otras seis derivaciones. Los seis electrodos precordiales actúan como polos positivos para las seis derivaciones precordiales correspondientes: (V 1 , V 2 , V 3 , V 4 , V 5 y V 6 ). El terminal central de Wilson se utiliza como polo negativo. Recientemente, se han utilizado derivaciones precordiales unipolares para crear derivaciones precordiales bipolares que exploran el eje de derecha a izquierda en el plano horizontal. [46]
Cables especializados
En raras ocasiones, se pueden colocar electrodos adicionales para generar otras derivaciones con fines diagnósticos específicos. Las derivaciones precordiales del lado derecho se pueden utilizar para estudiar mejor la patología del ventrículo derecho o para la dextrocardia (y se denotan con una R (p. ej., V 5R ). Las derivaciones posteriores (V 7 a V 9 ) se pueden utilizar para demostrar la presencia de un infarto de miocardio posterior. La derivación de Lewis o la derivación S5 (que requiere un electrodo en el borde esternal derecho en el segundo espacio intercostal) se pueden utilizar para detectar mejor la actividad auricular en relación con la de los ventrículos. [47]
Se puede insertar un cable esofágico en una parte del esófago donde la distancia a la pared posterior de la aurícula izquierda es de solo aproximadamente 5-6 mm (permaneciendo constante en personas de diferentes edades y pesos). [48] Un cable esofágico permite una diferenciación más precisa entre ciertas arritmias cardíacas, en particular el aleteo auricular , la taquicardia reentrante del nódulo AV y la taquicardia reentrante auriculoventricular ortodrómica . [49] También puede evaluar el riesgo en personas con síndrome de Wolff-Parkinson-White , así como terminar la taquicardia supraventricular causada por reentrada . [49]
Un electrograma intracardíaco (ICEG) es esencialmente un ECG con algunas derivaciones intracardíacas añadidas (es decir, dentro del corazón). Las derivaciones estándar del ECG (derivaciones externas) son I, II, III, aVL, V 1 y V 6 . Se añaden de dos a cuatro derivaciones intracardíacas mediante cateterismo cardíaco. La palabra "electrograma" (EGM) sin más especificaciones suele significar un electrograma intracardíaco. [50]
Ubicación de los cables en un informe de ECG
Un informe estándar de ECG de 12 derivaciones (un electrocardiógrafo) muestra un trazado de 2,5 segundos de cada una de las doce derivaciones. Los trazados se organizan más comúnmente en una cuadrícula de cuatro columnas y tres filas. La primera columna son las derivaciones de las extremidades (I, II y III), la segunda columna son las derivaciones aumentadas de las extremidades (aVR, aVL y aVF) y las dos últimas columnas son las derivaciones precordiales (V 1 a V 6 ). Además, se puede incluir una tira de ritmo como cuarta o quinta fila. [44]
La cronología a lo largo de la página es continua y anota los trazados de las 12 derivaciones para el mismo período de tiempo. En otras palabras, si la salida se trazara con agujas sobre papel, cada fila cambiaría de derivación a medida que se tira del papel bajo la aguja. Por ejemplo, la fila superior primero trazaría la derivación I, luego cambiaría a la derivación aVR, luego a V 1 y luego a V 4 , y por lo tanto ninguno de estos cuatro trazados de las derivaciones son del mismo período de tiempo, ya que se trazan en secuencia a través del tiempo. [51]
Contigüidad de conductores

Cada una de las 12 derivaciones del ECG registra la actividad eléctrica del corazón desde un ángulo diferente y, por lo tanto, se alinean con diferentes áreas anatómicas del corazón. Se dice que dos derivaciones que observan áreas anatómicas vecinas son contiguas . [44]
| Categoría | Dirige | Actividad |
|---|---|---|
| Conductores inferiores | Derivaciones II, III y aVF | Observe la actividad eléctrica desde el punto de vista de la superficie inferior ( superficie diafragmática del corazón ). |
| Cables laterales | Yo, aVL, V 5 y V 6 | Observe la actividad eléctrica desde el punto de vista de la pared lateral del ventrículo izquierdo. |
| Cables septales | V 1 y V 2 | Observe la actividad eléctrica desde el punto de vista de la superficie septal del corazón ( tabique interventricular ). |
| Derivaciones anteriores | V 3 y V 4 | Observe la actividad eléctrica desde el punto de vista de la pared anterior de los ventrículos derecho e izquierdo ( superficie esternocostal del corazón ). |
Además, dos derivaciones precordiales cualesquiera que estén una al lado de la otra se consideran contiguas. Por ejemplo, aunque V 4 es una derivación anterior y V 5 es una derivación lateral, son contiguas porque están una al lado de la otra.
Electrofisiología
El estudio del sistema de conducción del corazón se denomina electrofisiología cardíaca (EF). Un estudio EF se realiza mediante un cateterismo cardíaco derecho : se inserta un cable con un electrodo en su punta en las cámaras cardíacas derechas desde una vena periférica y se coloca en varias posiciones cerca del sistema de conducción para que se pueda registrar la actividad eléctrica de ese sistema. [52] Las posiciones estándar del catéter para un estudio EF incluyen "aurícula derecha alta" o hRA cerca del nódulo sinusal , un "His" a través de la pared septal de la válvula tricúspide para medir el haz de His , un "seno coronario" en el seno coronario y un "ventrículo derecho" en el vértice del ventrículo derecho. [53]
Interpretación
La interpretación del ECG se basa fundamentalmente en la comprensión del sistema de conducción eléctrica del corazón . La conducción normal comienza y se propaga en un patrón predecible, y la desviación de este patrón puede ser una variación normal o patológica . Un ECG no equivale a una actividad de bombeo mecánico del corazón; por ejemplo, la actividad eléctrica sin pulso produce un ECG que debería bombear sangre pero no se sienten pulsos (y constituye una emergencia médica y se debe realizar RCP ). La fibrilación ventricular produce un ECG pero es demasiado disfuncional para producir un gasto cardíaco que sustente la vida. Se sabe que ciertos ritmos tienen un buen gasto cardíaco y algunos tienen un mal gasto cardíaco. En última instancia, un ecocardiograma u otra modalidad de imagen anatómica es útil para evaluar la función mecánica del corazón. [54]
Como en todas las pruebas médicas, lo que se considera "normal" se basa en estudios de población . El rango de frecuencia cardíaca de entre 60 y 100 latidos por minuto (lpm) se considera normal, ya que los datos muestran que esta es la frecuencia cardíaca en reposo habitual. [55]
Teoría
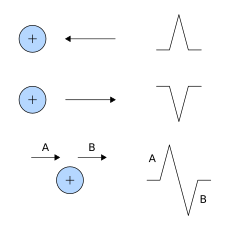
La interpretación del ECG es, en última instancia, la de un reconocimiento de patrones. Para comprender los patrones encontrados, es útil comprender la teoría de lo que representan los ECG. La teoría tiene sus raíces en el electromagnetismo y se resume en los cuatro puntos siguientes: [56]
- La despolarización del corazón hacia el electrodo positivo produce una desviación positiva.
- La despolarización del corazón lejos del electrodo positivo produce una desviación negativa.
- La repolarización del corazón hacia el electrodo positivo produce una desviación negativa.
- La repolarización del corazón lejos del electrodo positivo produce una desviación positiva.
Por lo tanto, la dirección general de la despolarización y la repolarización produce una desviación positiva o negativa en el trazo de cada derivación. Por ejemplo, la despolarización de derecha a izquierda produciría una desviación positiva en la derivación I porque los dos vectores apuntan en la misma dirección. Por el contrario, esa misma despolarización produciría una desviación mínima en V 1 y V 2 porque los vectores son perpendiculares, y este fenómeno se denomina isoeléctrico.
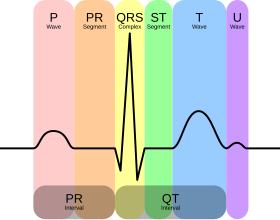
El ritmo normal produce cuatro entidades: una onda P , un complejo QRS , una onda T y una onda U , cada una de las cuales tiene un patrón bastante único.
- La onda P representa la despolarización auricular.
- El complejo QRS representa la despolarización ventricular.
- La onda T representa la repolarización ventricular.
- La onda U representa la repolarización del músculo papilar.
Los cambios en la estructura del corazón y su entorno (incluida la composición de la sangre) cambian los patrones de estas cuatro entidades.
La onda U no suele verse y su ausencia suele ignorarse. La repolarización auricular suele estar oculta en el complejo QRS, mucho más prominente, y normalmente no puede verse sin electrodos adicionales especializados.
Cuadrícula de fondo
Los ECG se imprimen normalmente en una cuadrícula. El eje horizontal representa el tiempo y el eje vertical representa el voltaje. Los valores estándar en esta cuadrícula se muestran en la imagen adyacente a 25 mm/s: [57]
- Una caja pequeña mide 1 mm × 1 mm y representa 0,1 mV × 0,04 segundos.
- Una caja grande mide 5 mm × 5 mm y representa 0,5 mV × 0,20 segundos.
El cuadro "grande" está representado por un grosor de línea mayor que el de los cuadros pequeños.
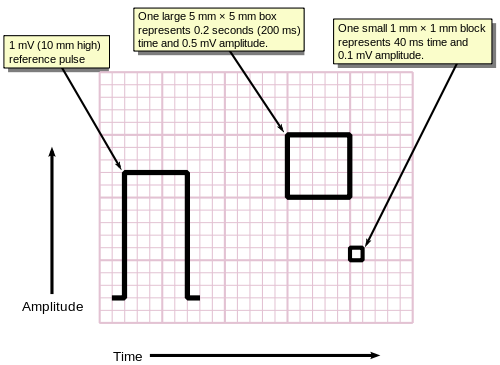
La velocidad de impresión estándar en Estados Unidos es de 25 mm por segundo (5 cuadros grandes por segundo), pero en otros países puede ser de 50 mm por segundo. En los estudios de electrofisiología se utilizan velocidades más rápidas, como 100 y 200 mm por segundo.
No todos los aspectos de un ECG dependen de registros precisos o de tener una escala conocida de amplitud o tiempo. Por ejemplo, determinar si el trazado es un ritmo sinusal solo requiere el reconocimiento y la comparación de características, y no la medición de amplitudes o tiempos (es decir, la escala de las cuadrículas es irrelevante). Un ejemplo de lo contrario, los requisitos de voltaje de la hipertrofia ventricular izquierda requieren conocer la escala de la cuadrícula.
Ritmo y frecuencia
En un corazón normal, la frecuencia cardíaca es la frecuencia a la que se despolariza el nódulo sinoauricular , ya que es la fuente de despolarización del corazón. La frecuencia cardíaca, al igual que otros signos vitales como la presión arterial y la frecuencia respiratoria, cambia con la edad. En los adultos, una frecuencia cardíaca normal está entre 60 y 100 lpm (normocárdica), mientras que es más alta en los niños. [58] Una frecuencia cardíaca por debajo de lo normal se denomina " bradicardia " (<60 en adultos) y por encima de lo normal se denomina " taquicardia " (>100 en adultos). Una complicación de esto es cuando las aurículas y los ventrículos no están sincronizados y la "frecuencia cardíaca" debe especificarse como auricular o ventricular (p. ej., la frecuencia ventricular en la fibrilación ventricular es de 300 a 600 lpm, mientras que la frecuencia auricular puede ser normal [60 a 100] o más rápida [100 a 150]). [59]
En corazones normales en reposo, el ritmo fisiológico del corazón es el ritmo sinusal normal (NSR). El ritmo sinusal normal produce el patrón prototípico de onda P, complejo QRS y onda T. Generalmente, la desviación del ritmo sinusal normal se considera una arritmia cardíaca . Por lo tanto, la primera pregunta al interpretar un ECG es si hay o no ritmo sinusal. Un criterio para el ritmo sinusal es que las ondas P y los complejos QRS aparezcan 1 a 1, lo que implica que la onda P causa el complejo QRS. [51]
Una vez que se establece el ritmo sinusal, o no, la segunda pregunta es la frecuencia. En el caso del ritmo sinusal, esta es la frecuencia de las ondas P o de los complejos QRS, ya que son de 1 a 1. Si la frecuencia es demasiado rápida, se trata de taquicardia sinusal y, si es demasiado lenta, se trata de bradicardia sinusal .
Si no se trata de un ritmo sinusal, es necesario determinar el ritmo antes de continuar con la interpretación. Algunas arritmias con hallazgos característicos:
- Las ondas P ausentes con complejos QRS "irregularmente irregulares" son el sello distintivo de la fibrilación auricular .
- Un patrón de "dientes de sierra" con complejos QRS es el sello distintivo del aleteo auricular .
- Un patrón de onda sinusoidal es el sello distintivo del aleteo ventricular .
- Las ondas P ausentes con complejos QRS anchos y una frecuencia cardíaca rápida son taquicardia ventricular .
La determinación de la frecuencia y el ritmo es necesaria para dar sentido a la interpretación posterior.
Eje

El corazón tiene varios ejes, pero el más común es el eje del complejo QRS (las referencias al "eje" implican el eje QRS). Cada eje puede determinarse computacionalmente para dar como resultado un número que represente grados de desviación respecto de cero, o puede clasificarse en algunos tipos. [60]
El eje QRS es la dirección general del frente de onda de despolarización ventricular (o vector eléctrico medio) en el plano frontal. A menudo es suficiente clasificar el eje como uno de tres tipos: normal, desviado a la izquierda o desviado a la derecha. Los datos de población muestran que un eje QRS normal es de −30° a 105°, siendo 0° a lo largo de la derivación I y positivo siendo inferior y negativo siendo superior (mejor entendido gráficamente como el sistema de referencia hexaxial ). [61] Más allá de +105° es desviación del eje a la derecha y más allá de −30° es desviación del eje a la izquierda (el tercer cuadrante de −90° a −180° es muy raro y es un eje indeterminado). Un atajo para determinar si el eje QRS es normal es si el complejo QRS es mayoritariamente positivo en la derivación I y la derivación II (o en la derivación I y aVF si +90° es el límite superior de lo normal). [62]
El eje QRS normal suele estar hacia abajo y a la izquierda , siguiendo la orientación anatómica del corazón dentro del tórax. Un eje anormal sugiere un cambio en la forma física y la orientación del corazón o un defecto en su sistema de conducción que hace que los ventrículos se despolaricen de manera anormal. [51]
| Clasificación | Ángulo | Notas |
|---|---|---|
| Normal | −30° a 105° | Normal |
| Desviación del eje izquierdo | −30° a −90° | Puede indicar hipertrofia ventricular izquierda , bloqueo fascicular anterior izquierdo o un STEMI inferior antiguo. |
| Desviación del eje derecho | De +105° a +180° | Puede indicar hipertrofia ventricular derecha , bloqueo fascicular posterior izquierdo o un STEMI lateral antiguo. |
| Eje indeterminado | +180° a −90° | Rara vez visto; considerado una "tierra de nadie eléctrica" |
La extensión de un eje normal puede ser +90° o 105° dependiendo de la fuente.
Amplitudes e intervalos

Todas las ondas de un trazado de ECG y los intervalos entre ellas tienen una duración predecible, un rango de amplitudes aceptables ( voltajes ) y una morfología típica. Cualquier desviación del trazado normal es potencialmente patológica y, por lo tanto, de importancia clínica. [63]
Para facilitar la medición de las amplitudes e intervalos, se imprime un ECG en papel cuadriculado a una escala estándar: cada 1 mm (un pequeño cuadro en el papel de ECG estándar de 25 mm/s) representa 40 milisegundos de tiempo en el eje x y 0,1 milivoltios en el eje y. [64]
| Característica | Descripción | Patología | Duración |
|---|---|---|---|
| Onda P | La onda P representa la despolarización de las aurículas. La despolarización auricular se propaga desde el nódulo SA hacia el nódulo AV y desde la aurícula derecha hacia la aurícula izquierda . | La onda P es típicamente vertical en la mayoría de las derivaciones, excepto en aVR; un eje de onda P inusual (invertido en otras derivaciones) puede indicar un marcapasos auricular ectópico . Si la onda P tiene una duración inusualmente larga, puede indicar un agrandamiento auricular. Por lo general, una aurícula derecha grande da una onda P alta y puntiaguda, mientras que una aurícula izquierda grande da una onda P bífida con dos jorobas. | <80ms |
| Intervalo PR | El intervalo PR se mide desde el comienzo de la onda P hasta el comienzo del complejo QRS. Este intervalo refleja el tiempo que tarda el impulso eléctrico en viajar desde el nódulo sinusal hasta el nódulo AV. | Un intervalo PR más corto de 120 ms sugiere que el impulso eléctrico está pasando por alto el nodo AV, como en el síndrome de Wolff-Parkinson-White . Un intervalo PR más largo de 200 ms de manera constante diagnostica un bloqueo auriculoventricular de primer grado . El segmento PR (la parte del trazado después de la onda P y antes del complejo QRS) suele ser completamente plano, pero puede estar deprimido en la pericarditis . | 120 a 200 ms |
| Complejo QRS | El complejo QRS representa la despolarización rápida de los ventrículos derecho e izquierdo. Los ventrículos tienen una mayor proporción de masa muscular en comparación con las aurículas, por lo que el complejo QRS suele tener una amplitud mucho mayor que la onda P. | Si el complejo QRS es ancho (más de 120 ms), sugiere una alteración del sistema de conducción del corazón, como en el BRI , BRI o ritmos ventriculares como la taquicardia ventricular . Los problemas metabólicos como la hipercalemia grave o la sobredosis de antidepresivos tricíclicos también pueden ensanchar el complejo QRS. Un complejo QRS inusualmente alto puede representar hipertrofia ventricular izquierda , mientras que un complejo QRS de amplitud muy baja puede representar un derrame pericárdico o una enfermedad miocárdica infiltrativa . | De 80 a 100 ms |
| Punto J | El punto J es el punto en el que termina el complejo QRS y comienza el segmento ST. | El punto J puede estar elevado como una variante normal. La aparición de una onda J o de una onda de Osborn separada en el punto J es patognomónica de hipotermia o hipercalcemia . [65] | |
| Segmento ST | El segmento ST conecta el complejo QRS y la onda T; representa el período en que los ventrículos están despolarizados. | Suele ser isoeléctrico, pero puede estar deprimido o elevado en caso de infarto de miocardio o isquemia. La depresión del ST también puede ser causada por hipertrofia ventricular izquierda ( HVI) o digoxina . La elevación del ST también puede ser causada por pericarditis , síndrome de Brugada o puede ser una variante normal (elevación del punto J). | |
| Onda T | La onda T representa la repolarización de los ventrículos. Generalmente es vertical en todas las derivaciones, excepto en aVR y V1. | Las ondas T invertidas pueden ser un signo de isquemia miocárdica, hipertrofia ventricular izquierda , presión intracraneal alta o anomalías metabólicas. Las ondas T picudas pueden ser un signo de hipercalemia o infarto de miocardio muy temprano . | 160 ms |
| Intervalo QT corregido (QTc) | El intervalo QT se mide desde el comienzo del complejo QRS hasta el final de la onda T. Los rangos aceptables varían con la frecuencia cardíaca, por lo que se debe corregir al QTc dividiéndolo por la raíz cuadrada del intervalo RR. | Un intervalo QTc prolongado es un factor de riesgo de taquiarritmias ventriculares y muerte súbita. El QT largo puede surgir como un síndrome genético o como un efecto secundario de ciertos medicamentos. Un QTc inusualmente corto puede observarse en la hipercalcemia grave. | <440 ms |
| Onda U | Se cree que la onda U se debe a la repolarización del tabique interventricular. Normalmente tiene una amplitud baja y, con mayor frecuencia, está completamente ausente. | Una onda U muy prominente puede ser un signo de hipocalemia, hipercalcemia o hipertiroidismo. [66] |
Derivaciones de las extremidades y conducción eléctrica a través del corazón

La animación que se muestra a la derecha ilustra cómo la trayectoria de conducción eléctrica da lugar a las ondas del ECG en las derivaciones de las extremidades. ¿Qué es la zona verde? Recuerde que una corriente positiva (como la creada por la despolarización de las células cardíacas) que viaja hacia el electrodo positivo y se aleja del electrodo negativo crea una desviación positiva en el ECG. Del mismo modo, una corriente positiva que se aleja del electrodo positivo y se dirige al electrodo negativo crea una desviación negativa en el ECG. [67] [68] La flecha roja representa la dirección general de viaje de la despolarización. La magnitud de la flecha roja es proporcional a la cantidad de tejido que se despolariza en ese momento. La flecha roja se muestra simultáneamente en el eje de cada una de las 3 derivaciones de las extremidades. Tanto la dirección como la magnitud de la proyección de la flecha roja sobre el eje de cada derivación de las extremidades se muestran con flechas azules. Luego, la dirección y la magnitud de las flechas azules son las que determinan teóricamente las desviaciones en el ECG. Por ejemplo, cuando una flecha azul en el eje de la derivación I se mueve desde el electrodo negativo hacia la derecha, hacia el electrodo positivo, la línea del ECG se eleva, creando una onda ascendente. Cuando la flecha azul en el eje de la derivación I se mueve hacia la izquierda, se crea una onda descendente. Cuanto mayor sea la magnitud de la flecha azul, mayor será la desviación en el ECG para esa derivación de la extremidad en particular. [69]
Los cuadros 1 a 3 muestran la despolarización que se genera y se propaga a través del nódulo sinoauricular . El nódulo SA es demasiado pequeño para que su despolarización se detecte en la mayoría de los ECG. Los cuadros 4 a 10 muestran la despolarización que viaja a través de las aurículas, hacia el nódulo auriculoventricular . Durante el cuadro 7, la despolarización viaja a través de la mayor cantidad de tejido en las aurículas, lo que crea el punto más alto en la onda P. Los cuadros 11 a 12 muestran la despolarización que viaja a través del nódulo AV. Al igual que el nódulo SA, el nódulo AV es demasiado pequeño para que la despolarización de su tejido se detecte en la mayoría de los ECG. Esto crea el segmento PR plano. [70]
El cuadro 13 muestra un fenómeno interesante de una manera simplificada. Muestra la despolarización a medida que comienza a viajar por el tabique interventricular, a través del haz de His y las ramas del haz . Después del haz de His, el sistema de conducción se divide en la rama izquierda del haz y la rama derecha del haz. Ambas ramas conducen potenciales de acción a aproximadamente 1 m/s. Sin embargo, es interesante que el potencial de acción comience a viajar por la rama izquierda del haz unos 5 milisegundos antes de que comience a viajar por la rama derecha del haz, como se muestra en el cuadro 13. Esto hace que la despolarización del tejido del tabique interventricular se extienda de izquierda a derecha, como se muestra con la flecha roja en el cuadro 14. En algunos casos, esto da lugar a una desviación negativa después del intervalo PR, creando una onda Q como la que se ve en la derivación I en la animación de la derecha. Dependiendo del eje eléctrico medio del corazón, este fenómeno puede dar lugar también a una onda Q en la derivación II. [71] [72]
Tras la despolarización del tabique interventricular, la despolarización se desplaza hacia el ápice del corazón. Esto se representa en los fotogramas 15 a 17 y da como resultado una desviación positiva en las tres derivaciones de las extremidades, lo que crea la onda R. Los fotogramas 18 a 21 muestran la despolarización a medida que se desplaza por ambos ventrículos desde el ápice del corazón, siguiendo el potencial de acción en las fibras de Purkinje . Este fenómeno crea una desviación negativa en las tres derivaciones de las extremidades, lo que forma la onda S en el ECG. La repolarización de las aurículas se produce al mismo tiempo que la generación del complejo QRS, pero no es detectada por el ECG ya que la masa tisular de los ventrículos es mucho mayor que la de las aurículas. La contracción ventricular se produce entre la despolarización y la repolarización ventricular. Durante este tiempo, no hay movimiento de carga, por lo que no se crea desviación en el ECG. Esto da como resultado el segmento ST plano después de la onda S. [73]
Los fotogramas 24 a 28 de la animación muestran la repolarización de los ventrículos. El epicardio es la primera capa de los ventrículos que se repolariza, seguida del miocardio. El endocardio es la última capa que se repolariza. Se ha demostrado que la fase de meseta de la despolarización dura más en las células endocárdicas que en las células epicárdicas. Esto hace que la repolarización comience desde el ápice del corazón y avance hacia arriba. Dado que la repolarización es la propagación de la corriente negativa a medida que los potenciales de membrana disminuyen hasta el potencial de membrana en reposo, la flecha roja en la animación apunta en la dirección opuesta a la repolarización. Esto, por lo tanto, crea una desviación positiva en el ECG y crea la onda T. [74]
Isquemia e infarto
La isquemia o los infartos de miocardio sin elevación del segmento ST (no-STEMI) pueden manifestarse como depresión del segmento ST o inversión de las ondas T. También puede afectar la banda de alta frecuencia del QRS .
Los infartos agudos de miocardio con elevación del segmento ST (STEMI) tienen diferentes hallazgos característicos en el ECG según el tiempo transcurrido desde que se produjo el infarto. El signo más temprano son las ondas T hiperagudas, ondas T picudas debido a la hipercalemia local en el miocardio isquémico. Esto luego progresa durante un período de minutos hasta elevaciones del segmento ST de al menos 1 mm. En un período de horas, puede aparecer una onda Q patológica y la onda T se invertirá. En un período de días, la elevación del segmento ST se resolverá. Las ondas Q patológicas generalmente permanecerán de forma permanente. [75]
La arteria coronaria que ha sido ocluida puede identificarse en un STEMI en función de la ubicación de la elevación del ST. La arteria descendente anterior izquierda (LAD) irriga la pared anterior del corazón y, por lo tanto, causa elevaciones del ST en las derivaciones anteriores (V 1 y V 2 ). La LCx irriga el aspecto lateral del corazón y, por lo tanto, causa elevaciones del ST en las derivaciones laterales (I, aVL y V 6 ). La arteria coronaria derecha (CD) generalmente irriga el aspecto inferior del corazón y, por lo tanto, causa elevaciones del ST en las derivaciones inferiores (II, III y aVF). [76]
Artefactos
El movimiento del paciente afecta el trazado del ECG. Algunos movimientos rítmicos (como temblores ) pueden crear la ilusión de una arritmia cardíaca. [77] Los artefactos son señales distorsionadas causadas por fuentes internas o externas secundarias, como el movimiento muscular o la interferencia de un dispositivo eléctrico. [78] [79]
La distorsión plantea desafíos importantes para los proveedores de atención médica, [78] quienes emplean varias técnicas [80] y estrategias para reconocer de manera segura [81] estas señales falsas. [ cita médica necesaria ] Separar con precisión el artefacto del ECG de la señal verdadera del ECG puede tener un impacto significativo en los resultados del paciente y las responsabilidades legales . [82] [ ¿ fuente médica poco confiable? ]
Se ha estimado que la colocación incorrecta de los cables (por ejemplo, invertir dos de los cables de las extremidades) ocurre en el 0,4% al 4% de todos los registros de ECG, [83] y ha dado lugar a un diagnóstico y tratamiento inadecuados, incluido el uso innecesario de terapia trombolítica . [84] [85]
Un método de interpretación
Whitbread, enfermero consultor y paramédico, sugiere diez reglas para un ECG normal, cuya desviación probablemente indique patología. [86] Se han añadido más, creando las 15 reglas para la interpretación de 12 derivaciones (y de 15 o 18 derivaciones). [87]
Regla 1: Todas las ondas en aVR son negativas.
Regla 2: El segmento ST (punto J) comienza en la línea isoeléctrica (excepto en V1 y V2 donde puede elevarse no más de 1 mm).
Regla 3: El intervalo PR debe tener una duración de entre 0,12 y 0,2 segundos.
Regla 4: El complejo QRS no debe exceder de 0,11-0,12 segundos.
Regla 5: Las ondas QRS y T tienden a tener la misma dirección general en las derivaciones de las extremidades.
Regla 6: La onda R en las derivaciones precordiales (pecho) crece desde V1 hasta al menos V4, donde puede o no disminuir nuevamente.
Regla 7: El QRS es principalmente vertical en I y II.
Regla 8: La onda P es vertical en I II y V2 a V6.
Regla 9: No hay onda Q o solo una q pequeña (<0,04 segundos de ancho) en I, II y V2 a V6.
Regla 10: La onda T es vertical en I II y V2 a V6. El final de la onda T no debe descender por debajo de la línea base isoeléctrica.
Regla 11: ¿La onda S más profunda en V1 más la onda R más alta en V5 o V6 es igual a >35 mm?
Regla 12: ¿Existe una onda Epsilon ?
Regla 13: ¿Existe una onda J?
Regla 14: ¿Existe una onda delta ?
Regla 15: ¿Existen patrones que representen un infarto de miocardio oclusivo (OMI)?
Diagnóstico
Se pueden hacer numerosos diagnósticos y hallazgos basados en la electrocardiografía, y muchos de ellos se han comentado anteriormente. En general, los diagnósticos se hacen en función de los patrones. Por ejemplo, un complejo QRS "irregularmente irregular" sin ondas P es el sello distintivo de la fibrilación auricular ; sin embargo, también pueden estar presentes otros hallazgos, como un bloqueo de rama que altera la forma de los complejos QRS. Los ECG se pueden interpretar de forma aislada, pero se deben aplicar, como todas las pruebas diagnósticas , en el contexto del paciente. Por ejemplo, la observación de ondas T picudas no es suficiente para diagnosticar hipercalemia; dicho diagnóstico se debe verificar midiendo el nivel de potasio en sangre. Por el contrario, el descubrimiento de hipercalemia debe ir seguido de un ECG para detectar manifestaciones como ondas T picudas, complejos QRS ensanchados y pérdida de ondas P. A continuación se presenta una lista organizada de posibles diagnósticos basados en el ECG. [88]
Alteraciones del ritmo o arritmias: [89]
- Fibrilación auricular y aleteo auricular sin respuesta ventricular rápida
- Contracción auricular prematura (CAP) y contracción ventricular prematura (CVP)
- Arritmia sinusal
- Bradicardia sinusal y taquicardia sinusal
- Pausa sinusal y paro sinoauricular
- Disfunción del nódulo sinusal y síndrome de bradicardia-taquicardia
- Taquicardia supraventricular
- Fibrilación auricular con respuesta ventricular rápida
- Aleteo auricular con respuesta ventricular rápida
- Taquicardia por reentrada del nódulo AV
- Taquicardia por reentrada auriculoventricular
- Taquicardia ectópica de la unión
- Taquicardia auricular
- Taquicardia reentrante del nódulo sinoauricular
- Taquicardia de complejo amplio
- Aleteo ventricular
- Fibrilación ventricular
- Taquicardia ventricular (taquicardia ventricular monomórfica)
- Torsades de pointes (taquicardia ventricular polimórfica)
- Síndrome de preexcitación
- Onda J (onda de Osborn)
Bloqueo cardíaco y problemas de conducción:
- Bloqueo sinoauricular : primer, segundo y tercer grado
- Nodo AV
- Bloqueo AV de primer grado
- Bloqueo AV de segundo grado (Mobitz [Wenckebach] I y II)
- Bloqueo AV de tercer grado o bloqueo AV completo
- Haz derecho
- Bloqueo incompleto de rama derecha del haz de His (BBRIH)
- Bloqueo completo de rama derecha del haz de His (BRD)
- Haz izquierdo
- Bloqueo incompleto de rama izquierda del haz de His (BBIH)
- Bloqueo completo de rama izquierda del haz de His (BRIH)
- Bloqueo fascicular anterior izquierdo (FBAI)
- Bloqueo fascicular posterior izquierdo (BPPI)
- Bloqueo bifascicular (LAFB más LPFB)
- Bloqueo trifascicular (LAFP más FPFB más RBBB)
- Síndromes del QT
- Síndrome de Brugada
- Síndrome de QT corto
- Síndromes de QT largo , genéticos e inducidos por fármacos
- Anormalidad auricular derecha e izquierda
Alteraciones electrolíticas e intoxicaciones:
- Intoxicación por digitálicos
- Calcio: hipocalcemia e hipercalcemia
- Potasio: hipocalemia e hipercalemia
- Toxicidad de la serotonina
Isquemia e infarto:
- Síndrome de Wellens (oclusión LAD)
- Ondas T de Winter (oclusión de la arteria coronaria izquierda) [90]
- Elevación del segmento ST y depresión del segmento ST
- Cambios de QRS de alta frecuencia
- Infarto de miocardio (ataque cardíaco)
- Infarto de miocardio sin onda Q
- Infarto agudo de miocardio sin elevación del segmento ST
- STEMI
- Criterios de Sgarbossa para la isquemia con BRI
Estructural:
- Pericarditis aguda
- Hipertrofia ventricular derecha e izquierda
- Distensión del ventrículo derecho o S1Q3T3 (se puede observar en la embolia pulmonar )
Otros fenómenos:
Historia


- Se dice que en 1872, Alexander Muirhead colocó cables en la muñeca de un paciente con fiebre para obtener un registro electrónico de sus latidos cardíacos. [91]
- En 1882, John Burdon-Sanderson , trabajando con ranas, fue el primero en apreciar que el intervalo entre variaciones de potencial no era eléctricamente quieto y acuñó el término "intervalo isoeléctrico" para este período. [92]
- En 1887, Augustus Waller [93] inventó un electrocardiógrafo que consistía en un electrómetro capilar de Lippmann fijado a un proyector. El trazo del latido del corazón se proyectaba sobre una placa fotográfica que a su vez estaba fijada a un tren de juguete. Esto permitía registrar el latido del corazón en tiempo real.
- En 1895, Willem Einthoven asignó las letras P, Q, R, S y T a las deflexiones en la forma de onda teórica que creó utilizando ecuaciones que corrigieron la forma de onda real obtenida por el electrómetro capilar para compensar la imprecisión de ese instrumento. El uso de letras diferentes de A, B, C y D (las letras utilizadas para la forma de onda del electrómetro capilar) facilitó la comparación cuando las líneas no corregidas y corregidas se dibujaron en el mismo gráfico. [94] Einthoven probablemente eligió la letra inicial P para seguir el ejemplo establecido por Descartes en geometría . [94] Cuando se obtuvo una forma de onda más precisa utilizando el galvanómetro de cuerda, que coincidía con la forma de onda corregida del electrómetro capilar, continuó utilizando las letras P, Q, R, S y T, [94] y estas letras todavía se utilizan en la actualidad. Einthoven también describió las características electrocardiográficas de una serie de trastornos cardiovasculares.
- En 1897, el ingeniero francés Clément Ader inventó el galvanómetro de cuerda . [95]
- En 1901, Einthoven, trabajando en Leiden , Países Bajos , utilizó el galvanómetro de cuerda : el primer ECG práctico. [96] Este dispositivo era mucho más sensible que el electrómetro capilar que utilizó Waller.
- En 1924, Einthoven recibió el Premio Nobel de Medicina por su trabajo pionero en el desarrollo del ECG. [97]
- En 1927, General Electric había desarrollado un aparato portátil que podía producir electrocardiogramas sin utilizar el galvanómetro de cuerda. Este dispositivo combinaba tubos amplificadores similares a los que se utilizan en una radio con una lámpara interna y un espejo móvil que dirigía el trazado de los pulsos eléctricos sobre una película. [98]
- En 1937, Taro Takemi inventó un nuevo electrocardiógrafo portátil. [99]
- En 1942, Emanuel Goldberger aumenta el voltaje de las derivaciones unipolares de Wilson en un 50% y crea las derivaciones aumentadas de las extremidades aVR, aVL y aVF. Cuando se agregan a las tres derivaciones de las extremidades de Einthoven y las seis derivaciones torácicas, llegamos al electrocardiograma de 12 derivaciones que se utiliza en la actualidad. [100]
- A finales de la década de 1940, Rune Elmqvist inventó una impresora de inyección de tinta que empleaba chorros finos de tinta desviados por potenciales eléctricos del corazón, con una buena respuesta de frecuencia y registro directo del ECG en papel. El dispositivo, llamado Mingograf, fue vendido por Siemens Elema hasta la década de 1990. [101]
Etimología
La palabra se deriva del griego electro , que significa relacionado con la actividad eléctrica; kardia , que significa corazón; y graph , que significa "escribir". [102]
Véase también
- Electrocardiograma de señal promediada
- Sistema de conducción eléctrica del corazón
- Electroencefalografía
- Electrogastrograma
- Electropalatografía
- Electrorretinografía
- Medicina de emergencia
- Problema de avance de la electrocardiología
- Frecuencia cardíaca
- Monitor de frecuencia cardíaca
- Kardia Móvil
- ECG ambulatorio inalámbrico
Notas
- ^ La versión con '-K-', más comúnmente usada en inglés americano que en inglés británico , es un préstamo lingüístico de principios del siglo XX del acrónimo alemán EKG para Elektrokardiogramm (electrocardiograma), [1] lo que refleja que los médicos alemanes fueron pioneros en el campo en ese momento. Hoy, el estilo AMA y, bajo su influencia estilística, la mayoría de las publicaciones médicas estadounidenses usan ECG en lugar de EKG. [2] El término alemán Elektrokardiogramm , así como su equivalente inglés, electrocardiograma, consisten en los elementos del vocabulario científico internacional / neolatino elektro- (cognado electro- ) y kardi- (cognado 'cardi-'), este último del griego kardia (corazón). [3] La versión '-K-' se conserva con más frecuencia en circunstancias en las que puede haber confusión verbal entre ECG y EEG ( electroencefalografía ) debido a una pronunciación similar.
Referencias
- ^ "Definición de EKG". Diccionarios Léxico . Archivado desde el original el 15 de febrero de 2020 . Consultado el 20 de enero de 2020 .
- ^ "15.3.1 Términos electrocardiográficos", Manual de estilo de la AMA, Asociación Médica Estadounidense
- ^ "Diccionario colegiado de Merriam-Webster" . Merriam-Webster .
- ^ Bunce, Nicholas H.; Ray, Robin; Patel, Hitesh (2020). "30. Cardiología". En Feather, Adam; Randall, David; Waterhouse, Mona (eds.). Medicina clínica de Kumar y Clark (10.ª ed.). Elsevier. págs. 1033–1038. ISBN 978-0-7020-7870-5.
- ^ Lilly, Leonard S. (2016). Fisiopatología de las enfermedades cardíacas: un proyecto colaborativo de estudiantes y profesores de medicina, sexta edición. Lippincott Williams & Wilkins. págs. 70–78. ISBN 978-1-4698-9758-5.OCLC 1229852550 .
- ^ Lyakhov, Pavel; Kiladze, Mariya; Lyakhova, Ulyana (enero de 2021). "Sistema para la determinación de la fibrilación auricular en señales de ECG mediante redes neuronales con preprocesamiento basado en wavelets". Applied Sciences . 11 (16): 7213. doi : 10.3390/app11167213 .
- ^ Hoyland, Philip; Hammache, Néfissa; Battaglia, Alberto; Oster, Julien; Felblinger, Jacques; de Chillou, Christian; Odille, Freddy (2020). "Un detector y delineador de ECG estimulado para el mapeo automático multiparamétrico de catéteres de taquicardia ventricular". IEEE Access . 8 : 223952–223960. Bibcode :2020IEEEA...8v3952H. doi : 10.1109/ACCESS.2020.3043542 . ISSN 2169-3536.
- ^ Bigler, Marius Reto; Zimmermann, Patrick; Papadis, Athanasios; Seiler, Christian (1 de enero de 2021). "Precisión de los parámetros del ECG intracoronario para la detección de isquemia miocárdica". Revista de electrocardiología . 64 : 50–57. doi : 10.1016/j.jelectrocard.2020.11.018 . ISSN 0022-0736. PMID 33316551. S2CID 229173576.
- ^ Prabhakararao, Eedara; Dandapat, Samarendra (agosto de 2020). "Clasificación de los estadios de gravedad del infarto de miocardio a partir de señales de ECG utilizando una red neuronal recurrente atencional". IEEE Sensors Journal . 20 (15): 8711–8720. Bibcode :2020ISenJ..20.8711P. doi :10.1109/JSEN.2020.2984493. ISSN 1558-1748. S2CID 216310175.
- ^ Carrizales-Sepúlveda, Edgar Francisco; Vera-Pineda, Raymundo; Jiménez-Castillo, Raúl Alberto; Treviño-García, Karla Belén; Ordaz-Farías, Alejandro (1 de noviembre de 2019). "Toxicidad por tolueno que cursa con hipopotasemia, debilidad profunda y ondas U en el electrocardiograma". La Revista Estadounidense de Medicina de Emergencia . 37 (11): 2120.e1–2120.e3. doi :10.1016/j.ajem.2019.158417. ISSN 0735-6757. PMID 31477355. S2CID 201804610.
- ^ Aswini Kumar MD. "ECG simplificado". LifeHugger. Archivado desde el original el 2 de octubre de 2017. Consultado el 11 de febrero de 2010 .
- ^ desde Lilly 2016, págs. 80.
- ^ Walraven, Gail (2011). Arritmias básicas (7.ª ed.). Boston: Brady/Pearson. Págs. 1–11. ISBN. 978-0-13-500238-4.OCLC 505018241 .
- ^ Braunwald, Eugene, ed. (1997). Enfermedades cardíacas: un libro de texto de medicina cardiovascular (5.ª ed.). Filadelfia: Saunders. pág. 118. ISBN 0-7216-5666-8.OCLC 32970742 .
- ^ "¿Qué es un STEMI? - Capacitación médica en ECG". Capacitación médica en ECG . 24 de junio de 2015. Consultado el 24 de junio de 2018 .
- ^ "¿Qué es NSTEMI? Lo que NECESITA saber". MyHeart . 30 de abril de 2015 . Consultado el 24 de junio de 2018 .
- ^ ab Masters, Jo; Bowden, Carole; Martin, Carole; Chandler, Sharon (2003). Libro de texto de enfermería médica veterinaria (en español). Nueva York: Butterworth-Heinemann. p. 244. ISBN 978-0-7506-5171-4.OCLC 53094318 .
- ^ Drew, BJ; Califf, RM; Funk, M.; Kaufman, ES; Krucoff, MW; Laks, MM; Macfarlane, PW; Sommargren, C.; Swiryn, S.; Van Hare, GF (26 de octubre de 2004). "Estándares de práctica para la monitorización electrocardiográfica en entornos hospitalarios". Circulation . 110 (17): 2721–2746. doi : 10.1161/01.CIR.0000145144.56673.59 . PMID 15505110. S2CID 220573469.
- ^ Galli, Alessio; Ambrosini, Francesco; Lombardi, Federico (agosto de 2016). "Monitorización Holter y registradores de bucle: de la investigación a la práctica clínica". Arrhythmia & Electrophysiology Review . 5 (2): 136–143. doi :10.15420/AER.2016.17.2. ISSN 2050-3369. PMC 5013174 . PMID 27617093.
- ^ Grupo de trabajo de servicios preventivos de EE. UU.; Curry, SJ; Krist, AH; Owens, DK; Barry, MJ; Caughey, AB; Davidson, KW; Doubeni, CA; Epling JW, Jr; Kemper, AR; Kubik, M; Landefeld, CS; Mangione, CM; Silverstein, M; Simon, MA; Tseng, CW; Wong, JB (12 de junio de 2018). "Detección del riesgo de enfermedad cardiovascular con electrocardiografía: Declaración de recomendación del grupo de trabajo de servicios preventivos de EE. UU." JAMA . 319 (22): 2308–2314. doi : 10.1001/jama.2018.6848 . PMID 29896632.
- ^ Moyer VA (2 de octubre de 2012). "Detección de enfermedad coronaria mediante electrocardiografía: declaración de recomendación del Grupo de trabajo de servicios preventivos de EE. UU." Anales de medicina interna . 157 (7): 512–518. doi : 10.7326/0003-4819-157-7-201210020-00514 . PMID 22847227.
- ^ Consumer Reports ; American Academy of Family Physicians ; ABIM Foundation (abril de 2012), "EKGs and exercise stress tests: When you need them for heart disease – and when you don't" (PDF) , Choosing Wisely , Consumer Reports , archivado desde el original (PDF) el 20 de diciembre de 2013 , consultado el 14 de agosto de 2012
- ^ "Resumen de estándares médicos" (PDF) . Administración Federal de Aviación de Estados Unidos. 2006. Consultado el 27 de diciembre de 2013 .
- ^ Corrado, D.; Basso, C.; Schiavon, M.; Thiene, G. (6 de agosto de 1998). "Detección de miocardiopatía hipertrófica en atletas jóvenes". The New England Journal of Medicine . 339 (6): 364–369. doi : 10.1056/NEJM199808063390602 . ISSN 0028-4793. PMID 9691102.
- ^ "Electrocardiógrafo, ECG" (PDF) . Organización Mundial de la Salud . Consultado el 1 de agosto de 2020 .
- ^ "Cómo inventaremos el futuro, por Bill Gates". MIT Technology Review . Consultado el 1 de abril de 2019 .
- ^ "La FDA aprueba el monitor cardíaco AliveCor". Techcrunch . Consultado el 25 de agosto de 2018 .
- ^ "Riesgos del ECG". Stanford Health Care . Consultado el 1 de abril de 2019 .
- ^ Schläpfer, J; Wellens, HJ (29 de agosto de 2017). "Electrocardiogramas interpretados por computadora: beneficios y limitaciones". Revista del Colegio Americano de Cardiología . 70 (9): 1183–1192. doi : 10.1016/j.jacc.2017.07.723 . PMID 28838369.
- ^ Macfarlane, PW; Coleman (1995). «Resting 12-Lead Electrode» (PDF) . Sociedad de Ciencia y Tecnología Cardiológica . Archivado desde el original (PDF) el 19 de febrero de 2018. Consultado el 21 de octubre de 2017 .
- ^ "Colocación de ECG de 12 derivaciones". www.emtresource.com . 27 de abril de 2019. Archivado desde el original el 19 de enero de 2022 . Consultado el 24 de mayo de 2019 .
- ^ "Derivaciones de ECG: descripción general | Temas de ScienceDirect" www.sciencedirect.com . Consultado el 28 de octubre de 2022 .
- ^ "Colocación de ECG de 12 derivaciones". www.emtresource.com . 27 de abril de 2014. Archivado desde el original el 19 de enero de 2022 . Consultado el 27 de mayo de 2019 .
- ^ "Interpretación del ECG". Nurses Learning Network . Consultado el 27 de mayo de 2019 .
- ^ Jowett, NI; Turner, AM; Cole, A.; Jones, PA (1 de febrero de 2005). "La colocación modificada de los electrodos debe registrarse al realizar electrocardiogramas de 12 derivaciones". Revista Médica de Postgrado . 81 (952): 122–125. doi :10.1136/pgmj.2004.021204. ISSN 0032-5473. PMC 1743200 . PMID 15701746.
- ^ Kligfield, Paul; Gettes, Leonard S.; Bailey, James J.; Childers, Rory; Deal, Barbara J.; Hancock, E. William; van Herpen, Gerard; Kors, Jan A.; Macfarlane, Peter; Mirvis, David M.; Pahlm, Olle; Rautaharju, Pentti; Wagner, Galen S. (13 de marzo de 2007). "Recomendaciones para la estandarización e interpretación del electrocardiograma: Parte I: El electrocardiograma y su tecnología: una declaración científica del Comité de Electrocardiografía y Arritmias de la Asociación Estadounidense del Corazón, el Consejo de Cardiología Clínica; la Fundación del Colegio Estadounidense de Cardiología; y la Sociedad del Ritmo Cardíaco, respaldada por la Sociedad Internacional de Electrocardiología Computarizada". Circulation . 115 (10): 1306–1324. doi :10.1161/CIRCULATIONAHA.106.180200. Revista de Ciencias Sociales y Humanidades (Revista de Ciencias Sociales y Humanidades).
- ^ Kavuru, Madhav S.; Vesselle, Hubert; Thomas, Cecil W. (1987). Avances en la instrumentación de mapeo del potencial de superficie corporal (BSPM); En: Electrocardiografía pediátrica y fundamental . Desarrollos en medicina cardiovascular. Vol. 56. págs. 315–327. doi :10.1007/978-1-4613-2323-5_15. ISBN 978-1-4612-9428-3. ISSN 0166-9842.
- ^ Tsukada, Yayoi Tetsuou; Tokita, Miwa; Murata, Hiroshige; Hirasawa, Yasuhiro; Yodogawa, Kenji; Iwasaki, Yu-ki; Asai, Kuniya; Shimizu, Wataru; Kasai, Nahoko; Nakashima, Hiroshi; Tsukada, Shingo (24 de enero de 2019). "Validación de electrodos textiles portátiles para monitorización de ECG". Corazón y Vasos . 34 (7): 1203-1211. doi :10.1007/s00380-019-01347-8. ISSN 0910-8327. PMC 6556171 . PMID 30680493.
- ^ Gargiulo, GD (2015). "Máquina de ECG unipolar real para mediciones de la terminal central de Wilson". BioMed Research International . 2015 : 586397. doi : 10.1155/2015/586397 . PMC 460614 . PMID 26495303.
- ^ Kligfield, P; Gettes, LS; Bailey, JJ; Childers, R; Deal, BJ; Hancock, EW; van Herpen, G; Kors, J; Macfarlane, P; Mirvis, DM; Pahlm, O; Rautaharju, P; Wagner, GS. (2007). "Recomendaciones para la estandarización e interpretación del electrocardiograma: Parte I: El electrocardiograma y su tecnología: Una declaración científica del Comité de Electrocardiografía y Arritmia de la Asociación Estadounidense del Corazón, el Consejo de Cardiología Clínica; la Fundación del Colegio Estadounidense de Cardiología; y la Sociedad del Ritmo Cardíaco". Revista del Colegio Estadounidense de Cardiología . 49 (10): 1109–1127. doi :10.1016/j.jacc.2007.01.024. PMID 17349896.
- ^ "Derivaciones de las extremidades – Colocación de las derivaciones del ECG – Función normal del corazón – Paquete de enseñanza de cardiología – Aprendizaje práctico – División de enfermería – Universidad de Nottingham". Nottingham.ac.uk . Consultado el 15 de agosto de 2009 .
- ^ "Lección 1: El ECG estándar de 12 derivaciones". Library.med.utah.edu. Archivado desde el original el 22 de marzo de 2009. Consultado el 15 de agosto de 2009 .
- ^ Jin, Benjamín E.; Wulff, Heike; Widdicombe, Jonathan H.; Zheng, Jie; Bers, Donald M.; Puglisi, José L. (diciembre de 2012). "Un dispositivo sencillo para ilustrar el triángulo de Einthoven". Avances en la educación en fisiología . 36 (4): 319–324. Código Bib : 2012BpJ...102..211J. doi :10.1152/advan.00029.2012. ISSN 1043-4046. PMC 3776430 . PMID 23209014.
- ^ abc Meek, S. (16 de febrero de 2002). "ABC de la electrocardiografía clínica: Introducción. I---Derivaciones, frecuencia, ritmo y eje cardíaco". BMJ . 324 (7334): 415–418. doi :10.1136/bmj.324.7334.415. ISSN 0959-8138. PMC 1122339 . PMID 11850377.
- ^ Madias, JE (2008). "Sobre el registro de las derivaciones de las extremidades del ECG unipolar a través de las terminales de Wilson frente a las de Goldberger: aVR, aVL y aVF revisitadas". Revista de electrofisiología y estimulación de la India . 8 (4): 292–297. PMC 2572021 . PMID 18982138.
- ^ Mc Loughlin, MJ (2020). "Derivaciones bipolares precordiales: un nuevo método para estudiar el infarto agudo de miocardio anterior". J Electrocardiol . 59 (2): 45–64. doi :10.1016/j.jelectrocard.2019.12.017. PMID 31986362. S2CID 210935474.
- ^ Buttner, Robert; Cadogan, Mike (29 de enero de 2022). "Lewis lead". La vida en el carril rápido . Consultado el 2 de febrero de 2022 .
- ^ Meigas, K; Kaik, J; Anier, A (2008). "Dispositivo y métodos para realizar estimulación transesofágica con un umbral de corriente de estimulación reducido". Revista estonia de ingeniería . 57 (2): 154. doi :10.3176/eng.2008.2.05. S2CID 42055085.
- ^ ab Pehrson, Steen M.; Blomströ-Lundqvist, Carina; Ljungströ, Erik; Blomströ, Per (1994). "Valor clínico de la estimulación auricular transesofágica y el registro en pacientes con síntomas relacionados con la arritmia o taquicardia supraventricular documentada: correlación con la historia clínica y estudios invasivos". Cardiología clínica . 17 (10): 528–534. doi : 10.1002/clc.4960171004 . PMID 8001299.
- ^ Zhang, Yongan; Banta, Anton; Fu, Yonggan; John, Mathews M.; Post, Allison; Razavi, Mehdi; Cavallaro, Joseph; Aazhang, Behnaam; Lin, Yingyan (30 de abril de 2022). "RT-RCG: búsqueda de aceleradores y redes neuronales para una reconstrucción de ECG eficaz y en tiempo real a partir de electrogramas intracardíacos". Revista ACM sobre tecnologías emergentes en sistemas informáticos . 18 (2): 29. doi :10.1145/3465372. ISSN 1550-4832. PMC 9236221 . PMID 35765469.
- ^ abc Ashley, Euan A.; Niebauer, Josef (2004). Conquistando el ECG. Remedica.
- ^ "Catéter de electrodos: descripción general | Temas de ScienceDirect" www.sciencedirect.com . Consultado el 28 de octubre de 2022 .
- ^ Pennoyer, James; Bykhovsky, Michael; Sohinki, Daniel; Mallard, Rachel; Berman, Adam (1 de octubre de 2020). "Ablación con catéter exitosa de dos taquicardias auriculares macrorreentrantes en un paciente con transposición congénitamente corregida de las grandes arterias: informe de un caso". Revista de innovaciones en el manejo del ritmo cardíaco . 11 (10): 4273–4280. doi :10.19102/icrm.2020.111005. ISSN 2156-3977. PMC 7588239 . PMID 33123416.
- ^ Ewy, GA (1984). "Definición de disociación electromecánica". Anales de Medicina de Emergencia . 13 (9 Pt 2): 830–832. doi :10.1016/s0196-0644(84)80452-7. ISSN 0196-0644. PMID 6476549.
- ^ Avram, Robert; Tison, Geoffrey H.; Aschbacher, Kirstin; Kuhar, Peter; Vittinghoff, Eric; Butzner, Michael; Runge, Ryan; Wu, Nancy; Pletcher, Mark J.; Marcus, Gregory M.; Olgin, Jeffrey (25 de junio de 2019). "Normas de frecuencia cardíaca en el mundo real en el estudio Health eHeart". npj Digital Medicine . 2 (1): 58. doi :10.1038/s41746-019-0134-9. ISSN 2398-6352. PMC 6592896 . PMID 31304404.
- ^ Schrepel, Caitlin; Amick, Ashley E.; Sayed, Madeline; Chipman, Anne K. (7 de septiembre de 2021). "Reconocimiento de patrones de ECG isquémicos para facilitar la interpretación durante el cambio de tareas: un plan de estudios paralelo". MedEdPORTAL . 17 : 11182. doi :10.15766/mep_2374-8265.11182. ISSN 2374-8265. PMC 8421424 . PMID 34557588.
- ^ Becker, Daniel E. (2006). "Fundamentos de la interpretación electrocardiográfica". Anesthesia Progress . 53 (2): 53–64. doi :10.2344/0003-3006(2006)53[53:FOEI]2.0.CO;2. ISSN 0003-3006. PMC 1614214 . PMID 16863387.
- ^ Fleming, Susannah; Thompson, Matthew; Stevens, Richard; Heneghan, Carl; Plüddemann, Annette; Maconochie, Ian; Tarassenko, Lionel; Mant, David (19 de marzo de 2011). "Rangos normales de frecuencia cardíaca y frecuencia respiratoria en niños desde el nacimiento hasta los 18 años de edad: una revisión sistemática de estudios observacionales". Lancet . 377 (9770): 1011–1018. doi :10.1016/S0140-6736(10)62226-X. ISSN 1474-547X. PMC 3789232 . PMID 21411136.
- ^ "Bradicardia: descripción general | Temas de ScienceDirect" www.sciencedirect.com . Consultado el 28 de octubre de 2022 .
- ^ "Registros de muestra para relación compleja QRS".
- ^ Surawicz, Borys; Knillans, Timothy (2008). Electrocardiografía de Chou en la práctica clínica: adultos y niños (6.ª ed.). Filadelfia, PA: Saunders/Elsevier. pág. 12. ISBN 978-1416037743.
- ^ Kashou, Anthony H.; Basit, Hajira; Chhabra, Lovely (2022), "Desviación eléctrica de los ejes derecho e izquierdo", StatPearls , Treasure Island (FL): StatPearls Publishing, PMID 29262101 , consultado el 28 de octubre de 2022
- ^ Publishing, MDK (28 de abril de 2015). EKGS y ECGS (Guías de estudio rápidas). Speedy Publishing LLC. ISBN 978-1-68185-011-5.
- ^ "Guía de estudio de ECG".
- ^ Otero J, Lenihan DJ (2000). "La onda de Osborn "normotérmica" inducida por hipercalcemia severa". Tex Heart Inst J . 27 (3): 316–317. PMC 101092 . PMID 11093425.
- ^ Houghton, Andrew R; Gray, David (2012). Cómo entender el ECG, tercera edición. Hodder Education. pág. 214. ISBN 978-1-4441-6654-5.
- ^ Cardio-online (12 de diciembre de 2012). «Artículo sobre ECG (EKG)». Cardiología simple . Consultado el 20 de octubre de 2019 .
- ^ "Principios del conductor de volumen y reglas de interpretación del ECG". CV Physiology . Consultado el 22 de octubre de 2019 .
- ^ Sattar, Yasar; Chhabra, Lovely (2022), "Electrocardiograma", StatPearls , Treasure Island (FL): StatPearls Publishing, PMID 31747210 , consultado el 28 de octubre de 2022
- ^ Noble, R. Joe; Hillis, J. Stanley; Rothbaum, Donald A. (1990), Walker, H. Kenneth; Hall, W. Dallas; Hurst, J. Willis (eds.), "Electrocardiografía", Métodos clínicos: la historia clínica, los exámenes físicos y de laboratorio (3.ª ed.), Butterworths, ISBN 9780409900774, PMID 21250195 , consultado el 22 de octubre de 2019
- ^ Scher, Allen M.; Young, Allan C.; Malmgren, Arthur L.; Erickson, Robert V. (enero de 1955). "Activación del tabique interventricular". Investigación de la circulación . 3 (1): 56–64. doi : 10.1161/01.RES.3.1.56 . ISSN 0009-7330. PMID 13231277.
- ^ "Despolarización ventricular y eje eléctrico medio". CV Physiology . Consultado el 22 de octubre de 2019 .
- ^ Kashou, Anthony H.; Basit, Hajira; Malik, Ahmad (2022), "ST Segment", StatPearls , Treasure Island (FL): StatPearls Publishing, PMID 29083566 , consultado el 28 de octubre de 2022
- ^ Lukas, Anton (29 de junio de 2016). "Electrofisiología de las células miocárdicas en las capas epicárdica, mesocardial y endocárdica del ventrículo". Revista de farmacología y terapéutica cardiovascular . 2 (1): 61–72. doi :10.1177/107424849700200108. PMID 10684443. S2CID 44968291.
- ^ Alpert JS, Thygesen K, Antman E, Bassand JP (2000). "Redefinición del infarto de miocardio: un documento de consenso del Comité conjunto de la Sociedad Europea de Cardiología y el Colegio Americano de Cardiología para la redefinición del infarto de miocardio". J Am Coll Cardiol . 36 (3): 959–969. doi : 10.1016/S0735-1097(00)00804-4 . PMID 10987628.
- ^ Warner, Matthew J.; Tivakaran, Vijai S. (2022), "Infarto de miocardio inferior", StatPearls , Treasure Island (FL): StatPearls Publishing, PMID 29262146 , consultado el 28 de octubre de 2022
- ^ Segura-Sampedro, Juan José; Parra-López, Loreto; Sampedro-Abascal, Consuelo; Muñoz-Rodríguez, Juan Carlos (2015). "El ECG de aleteo auricular puede resultar útil con la base electrofisiológica adecuada". Revista Internacional de Cardiología . 179 : 68–69. doi :10.1016/j.ijcard.2014.10.076. PMID 25464416.
- ^ ab Takla, George; Petre, John H.; Doyle, D John; Horibe, Mayumi; Gopakumaran, Bala (2006). "El problema de los artefactos en los datos del monitor del paciente durante la cirugía: una revisión clínica y metodológica". Anesthesia & Analgesia . 103 (5): 1196–1204. doi : 10.1213/01.ane.0000247964.47706.5d . PMID 17056954. S2CID 10614183.
- ^ Kligfield, Paul; Gettes, Leonard S.; Bailey, James J.; Childers, Rory; Deal, Barbara J.; Hancock, E. William; van Herpen, Gerard; Kors, Jan A.; Macfarlane, Peter (13 de marzo de 2007). "Recomendaciones para la estandarización e interpretación del electrocardiograma: parte I: El electrocardiograma y su tecnología: una declaración científica del Comité de Electrocardiografía y Arritmias de la Asociación Estadounidense del Corazón, el Consejo de Cardiología Clínica; la Fundación del Colegio Estadounidense de Cardiología; y la Sociedad del Ritmo Cardíaco: avalada por la Sociedad Internacional de Electrocardiología Computarizada". Circulation . 115 (10): 1306–1324. doi : 10.1161/CIRCULATIONAHA.106.180200 . PMID 17322457.
- ^ "Minimizar los artefactos del ECG" (PDF) . Physio-Control . Physio-Control, Inc., Redmond WA. 2015 . Consultado el 21 de octubre de 2017 .
- ^ Jafary, Fahim H (2007). "El episodio "incidental" de fibrilación ventricular: informe de un caso". Revista de informes de casos médicos . 1 (1): 72. doi : 10.1186/1752-1947-1-72 . PMC 2000884 . PMID 17760955.
- ^ Mangalmurti, Sandeep; Seabury, Seth A.; Chandra, Amitabh; Lakdawalla, Darius; Oetgen, William J.; Jena, Anupam B. (2014). "Riesgo de responsabilidad profesional médica entre los cardiólogos estadounidenses". American Heart Journal . 167 (5): 690–696. doi :10.1016/j.ahj.2014.02.007. PMC 4153384 . PMID 24766979.
- ^ Batchvarov, Velislav N.; Malik, Marek; Camm, A. John (noviembre de 2007). "Conexión incorrecta del cable del electrodo durante el registro electrocardiográfico". Europace . 9 (11): 1081–1090. doi : 10.1093/europace/eum198 . ISSN 1532-2092. PMID 17932025.
- ^ Chanarin N., Caplin J., Peacock A. (1990). ""Pseudo reinfarto": una consecuencia de la transposición de las derivaciones del electrocardiograma tras un infarto de miocardio". Cardiología clínica . 13 (9): 668–669. doi : 10.1002/clc.4960130916 . PMID 2208827.
{{cite journal}}: CS1 maint: varios nombres: lista de autores ( enlace ) - ^ Guijarro-Morales A., Gil-Extremera B., Maldonado-Martín A. (1991). "Errores diagnósticos en ECG debidos a una conexión incorrecta de los cables del brazo y la pierna derecha". Revista Internacional de Cardiología . 30 (2): 233–235. doi :10.1016/0167-5273(91)90103-v. PMID 2010249.
{{cite journal}}: CS1 maint: varios nombres: lista de autores ( enlace ) - ^ Whitbread, Mark (enero de 2006). "Lectura de un ECG normal". British Journal of Cardiac Nursing . 1 (1): 32–33. doi :10.12968/bjca.2006.1.1.20382. ISSN 1749-6403.
- ^ Mallinson, Tom (2 de marzo de 2023). "Reglas adicionales para la lectura de un electrocardiograma". Revista de práctica paramédica . 15 (3): 95–97. doi :10.12968/jpar.2023.15.3.95. ISSN 1759-1376. S2CID 257390198.
- ^ Montague, Brian T.; Ouellette, Jason R.; Buller, Gregory K. (30 de enero de 2008). "Revisión retrospectiva de la frecuencia de los cambios en el ECG en la hipercalemia". Revista clínica de la Sociedad Americana de Nefrología . 3 (2): 324–330. doi :10.2215/CJN.04611007. ISSN 1555-9041. PMC 2390954 . PMID 18235147.
- ^ "Arritmia". nhs.uk . 19 de febrero de 2018 . Consultado el 28 de octubre de 2022 .
- ^ de Winter, Robert (6 de noviembre de 2008). "Un nuevo signo electrocardiográfico de oclusión de la arteria coronaria izquierda proximal". NEJM . 359 (19): 2071–2073. doi : 10.1056/NEJMc0804737 . PMID 18987380. S2CID 205040240.
- ^ Birse, Ronald M. (23 de septiembre de 2004). «Muirhead, Alexander (1848–1920), ingeniero eléctrico» . En Knowlden, Patricia E. (ed.). Oxford Dictionary of National Biography (edición en línea). Oxford University Press. doi :10.1093/ref:odnb/37794 . Consultado el 20 de enero de 2020 . (Se requiere suscripción o membresía a una biblioteca pública del Reino Unido).
- ^ Rogers, Mark C. (1969). "Anotación histórica: Sir John Scott Burdon-Sanderson (1828-1905) Un pionero en electrofisiología". Circulation . 40 (1): 1–2. doi : 10.1161/01.CIR.40.1.1 . ISSN 0009-7322. PMID 4893441.
- ^ Waller AD (1887). "Una demostración en el hombre de los cambios electromotrices que acompañan el latido del corazón". J Physiol . 8 (5): 229–34. doi :10.1113/jphysiol.1887.sp000257. PMC 1485094 . PMID 16991463.
- ^ abc Hurst JW (3 de noviembre de 1998). "Nombramiento de las ondas en el ECG, con una breve descripción de su génesis". Circulation . 98 (18): 1937–42. doi : 10.1161/01.CIR.98.18.1937 . PMID 9799216.
- ^ Interwoven W (1901). "Un nuevo galvanómetro". Arch Neerl Sc Ex Nat . 6 : 625.
- ^ Rivera-Ruiz M, Cajavilca C, Varon J (29 de septiembre de 1927). "Galvanómetro de cuerda de Einthoven: el primer electrocardiógrafo". Revista del Instituto del Corazón de Texas . 35 (2): 174–78. PMC 2435435 . PMID 18612490.
- ^ Cooper JK (1986). "Electrocardiografía hace 100 años. Orígenes, pioneros y colaboradores". N Engl J Med . 315 (7): 461–64. doi :10.1056/NEJM198608143150721. PMID 3526152.
- ^ Blackford, John M., MD (1 de mayo de 1927). "Electrocardiografía: una breve charla ante el personal del hospital". Clínicas del Virginia Mason Hospital . 6 (1): 28–34.
{{cite journal}}: CS1 maint: varios nombres: lista de autores ( enlace ) - ^ "Dr. Taro Takemi". Programa Takemi en Salud Internacional . 27 de agosto de 2012. Consultado el 21 de octubre de 2017 .
- ^ "Una (no tan) breve historia de la electrocardiografía". 2009.
- ^ "Una (no tan) breve historia de la electrocardiografía". Biblioteca ECG. 3 de enero de 2006. Archivado desde el original el 2 de febrero de 2012. Consultado el 11 de enero de 2021 .
- ^ "La interesante historia de los electrocardiogramas". info.nhanow.com . Consultado el 21 de enero de 2024 .
Enlaces externos
- Todo el curso de ECG en una hoja A4 de ECGpedia, una enciclopedia wiki para un curso sobre interpretación de ECG
- Wave Maven: una gran base de datos de preguntas de práctica de ECG proporcionada por Beth Israel Deaconess Medical Center
- PysioBank – una base de datos científica gratuita con señales fisiológicas (aquí ECG)
- Academia de ECG: conferencias, ejercicios y cuestionarios gratuitos sobre ECG
- Centro de aprendizaje de ECG creado por la Biblioteca de Ciencias de la Salud Eccles de la Universidad de Utah







