Cirugía vascular
Este artículo necesita citas adicionales para su verificación . ( junio de 2021 ) |
| Cirugía vascular | |
|---|---|
 Modelo de reparación aórtica infrarrenal abierta | |
| CIE-9-CM | 38-39 |
| Malla | D014656 |
| Código OPS-301 | 5-38...5-39 |
La cirugía vascular es una subespecialidad quirúrgica en la que las enfermedades vasculares que afectan a las arterias , venas o vasos linfáticos se tratan mediante terapia médica, procedimientos con catéter mínimamente invasivos y reconstrucción quirúrgica. La especialidad evolucionó a partir de la cirugía general y cardiovascular , donde refinó el tratamiento de solo los vasos, sin tratar más el corazón u otros órganos. La cirugía vascular moderna incluye técnicas de cirugía abierta, técnicas endovasculares (mínimamente invasivas) y tratamiento médico de enfermedades vasculares, a diferencia de las especialidades originales. El cirujano vascular está capacitado en el diagnóstico y tratamiento de enfermedades que afectan a todas las partes del sistema vascular, excluidas las coronarias y la vasculatura intracraneal. Los cirujanos vasculares también son llamados para ayudar a otros médicos a realizar cirugías cerca de los vasos o para salvar lesiones vasculares que incluyen control de hemorragias, disección, oclusión o simplemente para la exposición segura de estructuras vasculares. [1]
Historia
Entre los primeros líderes de este campo se encuentran el cirujano ruso Nikolai Korotkov , conocido por desarrollar técnicas quirúrgicas tempranas, el radiólogo intervencionista estadounidense Charles Theodore Dotter , a quien se le atribuye la invención de la angioplastia mínimamente invasiva (1964), y el australiano Robert Paton, que ayudó a que el campo alcanzara el reconocimiento como especialidad. Edwin Wylie, de San Francisco, fue uno de los primeros pioneros estadounidenses que desarrollaron y fomentaron la formación avanzada en cirugía vascular e impulsaron su reconocimiento como especialidad en los Estados Unidos en la década de 1970. La figura histórica más notable en cirugía vascular es el cirujano ganador del Premio Nobel de 1912, Alexis Carrel , por sus técnicas utilizadas para suturar vasos.
Evolución

La especialidad sigue basándose en la cirugía arterial y venosa operatoria, pero desde principios de los años 90 ha evolucionado mucho. Ahora se hace mucho hincapié en las alternativas mínimamente invasivas a la cirugía. El campo fue originalmente iniciado por radiólogos intervencionistas como el Dr. Charles Dotter , quien inventó la angioplastia mediante la dilatación seriada de los vasos.
El cirujano Dr. Thomas J. Fogarty inventó un catéter con balón , diseñado para eliminar coágulos de vasos ocluidos, que se utilizó como modelo final para realizar angioplastia endovascular. El desarrollo posterior de este campo se ha producido mediante esfuerzos conjuntos entre la radiología intervencionista , la cirugía vascular y la cardiología intervencionista . Esta área de la cirugía vascular se denomina cirugía endovascular o radiología vascular intervencionista, un término que algunos en la especialidad añaden a su calificación principal como cirujano vascular. Los procedimientos endovasculares y endovenosos (por ejemplo, EVAR ) pueden constituir ahora la mayor parte de la práctica de un cirujano vascular.
El tratamiento de la aorta, la arteria más grande del cuerpo, se remonta al cirujano griego Antillo, quien realizó por primera vez cirugías para varios aneurismas en el siglo II d.C. El tratamiento moderno de las enfermedades aórticas se deriva del desarrollo y los avances de Michael DeBakey y Denton Cooley . En 1955, DeBakey y Cooley realizaron el primer reemplazo de un aneurisma torácico con un homoinjerto. En 1958, comenzaron a utilizar el injerto de Dacron , lo que resultó en una revolución para los cirujanos en la reparación de aneurismas aórticos. También fue el primero en realizar una derivación cardiopulmonar para reparar la aorta ascendente, utilizando la perfusión anterógrada de la arteria braquiocefálica.
El Dr. Ted Diethrich , uno de los asociados del Dr. DeBakey, fue pionero en muchas de las técnicas mínimamente invasivas que luego se convirtieron en características distintivas de la cirugía endovascular. [2] Dietrich fundó más tarde el Arizona Heart Hospital en 1998 y se desempeñó como su director médico desde 1998 hasta 2010. En 2000, Diethrich realizó la primera reparación de aneurisma endovascular (EVAR) para un aneurisma aórtico abdominal roto. Dietrich capacitó a varios futuros líderes en el campo de la cirugía endovascular en el Arizona Heart Hospital, incluido Venkatesh Ramaiah, MD [3] quien lo sucedió como director médico de la institución en 2010. [4]
El desarrollo de la cirugía endovascular ha estado acompañado por una separación gradual de la cirugía vascular de su origen en la cirugía general . La mayoría de los cirujanos vasculares ahora limitarían su práctica a la cirugía vascular y, de manera similar, los cirujanos generales no estarían capacitados ni practicarían las operaciones de cirugía vascular más grandes o la mayoría de los procedimientos endovasculares. Más recientemente, las sociedades profesionales de cirugía vascular y su programa de capacitación han separado formalmente la cirugía vascular en una especialidad separada con su propio programa de capacitación, reuniones y acreditación. Las sociedades notables son la Society for Vascular Surgery (SVS), EE. UU.; Australia and New Zealand Society of Vascular Surgeons (ANZSVS). También existen sociedades locales (por ejemplo, New South Wales Vascular y Melbourne Vascular Surgical Association (MVSA)). Las sociedades más grandes de cirugía separan y alientan activamente las sociedades quirúrgicas especializadas bajo su paraguas (por ejemplo, Royal Australasian College of Surgeons (RACS)).
Actualmente
El tratamiento de enfermedades arteriales y venosas mediante angiografía , colocación de stents y tratamiento no quirúrgico de venas varicosas , escleroterapia y tratamiento con láser endovenoso han reemplazado en gran medida a la cirugía mayor en muchos países del primer mundo. Estos procedimientos brindan resultados razonables que son comparables a la cirugía con la ventaja de una estadía hospitalaria corta (de un día o de una noche para la mayoría de los casos) con tasas de morbilidad y mortalidad más bajas. Históricamente realizados por radiólogos intervencionistas, los cirujanos vasculares se han vuelto cada vez más competentes con los métodos endovasculares. [5] La durabilidad de los procedimientos arteriales endovasculares es generalmente buena, especialmente cuando se los ve en el contexto de su uso clínico común, es decir, la enfermedad arterial que ocurre en pacientes de edad avanzada y generalmente se asocia con comorbilidades significativas concurrentes del paciente, especialmente enfermedad cardíaca isquémica. Los ahorros de costos de estadías hospitalarias más cortas y menor morbilidad son considerables, pero se compensan de alguna manera con el alto costo del equipo de imágenes, la construcción y la dotación de personal de salas de procedimientos dedicadas y de los propios dispositivos de implante. Los beneficios para los pacientes más jóvenes y en enfermedades venosas son menos persuasivos, pero hay fuertes tendencias hacia opciones de tratamiento no quirúrgico impulsadas por la preferencia del paciente, los costos de las compañías de seguros de salud y los ensayos que demuestran una eficacia comparable al menos en el mediano plazo.
Una tendencia reciente en los Estados Unidos es la instalación de angiografía ambulatoria independiente asociada a una clínica de cirugía vascular privada, lo que permite el tratamiento de la mayoría de los casos endovasculares arteriales de manera conveniente y posiblemente con un menor costo general para la comunidad. [ cita requerida ] Durante algunos años han existido instalaciones de tratamiento no hospitalarias similares para el tratamiento no quirúrgico de las venas y ahora están muy extendidas en muchos países.
El Servicio Nacional de Salud de Inglaterra (NHS) llevó a cabo en 2018 una revisión de los 70 centros de cirugía vascular de toda Inglaterra como parte de su programa Getting It Right First Time. La revisión especificó que los centros vasculares debían realizar al menos 60 procedimientos de aneurisma aórtico abdominal y 40 endarterectomías carotídeas al año. Doce centros no alcanzaron ninguno de los dos objetivos y muchos más no alcanzaron uno de ellos. Se está llevando a cabo un programa para concentrar la cirugía vascular en menos centros. [6]
La cirugía vascular abarca la cirugía de la aorta , las arterias carótidas y las extremidades inferiores , incluidas las arterias ilíaca , femoral , de traumatismos vasculares y tibial . La cirugía vascular también implica la cirugía de venas, para afecciones como el síndrome de May-Thurner y para las venas varicosas . En algunas regiones, la cirugía vascular también incluye la cirugía de acceso para diálisis y la cirugía de trasplante .
Manejo de enfermedades arteriales

El tratamiento de la patología arterial excluyendo la enfermedad coronaria e intracraneal está dentro del alcance de los cirujanos vasculares. Los estados patológicos generalmente surgen del estrechamiento del sistema arterial conocido como estenosis o dilatación anormal denominada aneurisma . Existen múltiples mecanismos por los cuales el lumen arterial puede estrecharse, el más común de los cuales es la aterosclerosis . [7] La estenosis sintomática también puede ser resultado de una complicación de la disección arterial . Otras causas menos comunes de estenosis incluyen displasia fibromuscular , fibrosis inducida por radiación o enfermedad adventicia quística . La dilatación de una arteria que retiene capas histológicas se denomina aneurisma. Un aneurisma puede ser fusiforme (dilatación concéntrica), sacular (evaginación) o una combinación de los dos. La dilatación arterial que no contiene tres capas histológicas se considera un pseudoaneurisma . Además, hay una serie de anomalías vasculares congénitas que conducen a una enfermedad sintomática que son manejadas por el cirujano vascular, algunas de las cuales incluyen la arteria subclavia aberrante , el síndrome de atrapamiento de la arteria poplítea o la arteria ciática persistente. [8] Los cirujanos vasculares tratan las enfermedades arteriales con una variedad de terapias que incluyen modificación del estilo de vida, medicamentos, terapia endovascular y cirugía.
Aneurismas
Aneurismas aórticos

- Abdominal
Un aneurisma aórtico abdominal (AAA) es una dilatación aneurismática de la aorta confinada a la cavidad abdominal. Por lo general, los aneurismas son asintomáticos y se ubican en la posición infrarrenal. A menudo, se descubren de manera incidental o en exámenes de detección en pacientes con factores de riesgo, como antecedentes de tabaquismo. Los pacientes con aneurismas que tienen un diámetro menor a 5 cm tienen un riesgo de ruptura de <1 % por año. Cuando el aneurisma cumple con los criterios de tamaño, se puede tratar con reemplazo aórtico o EVAR .
- Torácico
Los aneurismas de la aorta torácica se encuentran dentro del tórax. Los aneurismas de la aorta descendente a menudo se pueden tratar con reparación aórtica endovascular torácica o TEVAR . El tratamiento de los aneurismas que afectan a la aorta ascendente generalmente está dentro del alcance de los cirujanos cardíacos, pero la tecnología endovascular futura puede permitir un enfoque más mínimamente invasivo en algunos pacientes.
- Toracoabdominal
Los aneurismas toracoabdominales son aquellos que se extienden por las cavidades torácica y abdominal. Se desarrolló la clasificación de Crawford , que describe cinco tipos de aneurismas toracoabdominales. [9]
- Los aneurismas aórticos abdominales se pueden clasificar como infrarrenales, yuxtarrenales, pararrenales o suprarrenales, como se muestra en la ilustración.
- La clasificación de Crawford (extensión I-IV) y la modificación de Safi (extensión V) para los aneurismas aórticos toracoabdominales se muestran arriba.
Otros aneurismas arteriales
Además de tratar los aneurismas que surgen de la aorta , los cirujanos vasculares también tratan aneurismas en otras partes del cuerpo.
- Arterias viscerales
Los aneurismas de la arteria visceral incluyen aquellos aislados de la arteria renal , la arteria esplénica , la arteria celíaca y la arteria hepática . De estos, los datos muestran que los aneurismas de la arteria esplénica son los más comunes. [10]
Las indicaciones para la reparación difieren ligeramente entre las arterias. Por ejemplo, las pautas actuales recomiendan la reparación de los aneurismas de la arteria renal y esplénica mayores de 3 cm, y aquellos de cualquier tamaño en mujeres en edad fértil; mientras que los aneurismas de la arteria celíaca y hepática están indicados para reparación cuando su tamaño es mayor de 2 cm. Esto contrasta con los aneurismas de la arteria mesentérica superior, que deben repararse independientemente del tamaño cuando se descubren. [11]
- Arteria poplítea
Un aneurisma de la arteria poplítea es un aneurisma arterial localizado en la arteria poplítea que discurre detrás de la rodilla . A diferencia de los aneurismas ubicados en el abdomen, el aneurisma de la arteria poplítea rara vez se presenta con ruptura, sino más bien con síntomas de isquemia aguda de las extremidades debido a la embolización de un trombo. Por lo tanto, cuando un paciente presenta un aneurisma poplíteo asintomático que tiene un diámetro mayor de 2 cm, un cirujano vascular puede ofrecer un bypass vascular o exclusión endovascular dependiendo de varios factores. [12]
Disecciones arteriales

La pared de la arteria está compuesta por tres capas concéntricas: la íntima , la media y la adventicia . En general, una disección arterial es un desgarro en la capa más interna de la pared arterial que produce una separación que permite que la sangre fluya y se acumule entre las capas. Las disecciones arteriales incluyen: una disección aórtica ( aorta ), una disección de la arteria coronaria ( arteria coronaria ), dos tipos de disección de la arteria cervical que involucran una de las arterias del cuello: una disección de la arteria carótida ( arteria carótida ) y una disección de la arteria vertebral ( arteria vertebral ), una disección de la arteria pulmonar es una condición extremadamente rara como complicación de la hipertensión pulmonar crónica . [13]
Mientras que los cirujanos cardíacos suelen estar a cargo del manejo de las disecciones de tipo A, las disecciones de tipo B suelen estar a cargo de cirujanos vasculares. El factor de riesgo más común para la disección aórtica de tipo B es la hipertensión . El tratamiento de primera línea para la disección aórtica de tipo B tiene como objetivo reducir tanto la frecuencia cardíaca como la presión arterial y se conoce como terapia antiimpulso.

Si el tratamiento médico inicial falla o hay afectación de una rama importante de la aorta, puede ser necesaria una cirugía vascular para estas disecciones de tipo B. El tratamiento puede incluir reparación aórtica endovascular torácica (TEVAR) con o sin derivación extraanatómica , como derivación carótido-carótida, derivación carótido-subclavia o transposición subclavia-carótida. [14]
Disección de la arteria visceral
Las disecciones de la arteria visceral son disecciones arteriales que involucran la arteria mesentérica superior , la arteria celíaca , las arterias renales , la arteria hepática y otras. Cuando son una extensión de una disección aórtica, esta afección se maneja simultáneamente con el tratamiento aórtico. De manera aislada, las disecciones de la arteria visceral se descubren incidentalmente en hasta un tercio de los pacientes y en estos casos pueden ser manejadas médicamente por un cirujano vascular. En los casos en que la disección resulta en daño orgánico, los cirujanos vasculares generalmente aceptan que la cirugía es necesaria. Las estrategias de manejo quirúrgico dependen de las complicaciones asociadas, la capacidad quirúrgica y la preferencia del paciente. [15] [16]
Isquemia mesentérica
La isquemia mesentérica es consecuencia de la obstrucción aguda o crónica de la arteria mesentérica superior (AMS). La AMS surge de la aorta abdominal y suele suministrar sangre desde el duodeno distal a través de dos tercios del colon transverso y el páncreas .
Isquemia mesentérica crónica
Los síntomas de la isquemia mesentérica crónica se pueden clasificar como angina abdominal [17] , que es un dolor abdominal que se presenta durante un período fijo de tiempo después de comer. Debido a esto, los pacientes pueden evitar comer, lo que resulta en una pérdida de peso no deseada. Se cree que el primer tratamiento quirúrgico lo realizó RS Shaw y lo describió en el New England Journal of Medicine en 1958. El procedimiento que Shaw describió se conoce como endarterectomía mesentérica . [18] Desde entonces, se han realizado muchos avances en el tratamiento con técnicas endovasculares mínimamente invasivas, que incluyen angioplastia y colocación de stents.
Isquemia mesentérica aguda
La isquemia mesentérica aguda (IAM) es resultado de la oclusión repentina de la arteria mesentérica superior .
Hipertensión renovascular
Las arterias renales suministran sangre oxigenada a los riñones. Los riñones sirven para filtrar la sangre y controlar la presión arterial a través del sistema renina-angiotensina. Una causa de la hipertensión resistente es la enfermedad aterosclerótica en las arterias renales y generalmente se la conoce como hipertensión renovascular . Si se diagnostica hipertensión renovascular y la medicación máxima no logra controlar la presión arterial alta, el cirujano vascular puede ofrecer un tratamiento quirúrgico, ya sea endovascular o reconstrucción quirúrgica abierta.
Enfermedad cerebrovascular


Los cirujanos vasculares son responsables del tratamiento de enfermedades cerebrovasculares extracraneales, así como de la interpretación de imágenes vasculares no invasivas relacionadas con la circulación extracraneal e intracraneal, como la ecografía carotídea y el Doppler transcraneal . La enfermedad cerebrovascular más común tratada por cirujanos vasculares es la estenosis de la arteria carótida , que es un estrechamiento de las arterias carótidas y puede ser clínicamente sintomática o asintomática (silenciosa). La estenosis de la arteria carótida es causada por aterosclerosis , en la que la acumulación de placa ateromatosa dentro de la arteria causa el estrechamiento.
Los síntomas de la estenosis de la arteria carótida pueden incluir un ataque isquémico transitorio o un accidente cerebrovascular . Tanto la estenosis carotídea sintomática como la asintomática se pueden diagnosticar con la ayuda de una ecografía dúplex carotídea, que permite estimar la gravedad del estrechamiento y caracterizar la placa. El tratamiento puede incluir terapia médica, endarterectomía carotídea o colocación de stents carotídeos .
La Sociedad de Cirugía Vascular publica pautas de práctica clínica para el tratamiento de la enfermedad cerebrovascular extracraneal. [19] Las enfermedades menos comunes que involucran la circulación cerebral tratadas por cirujanos vasculares incluyen insuficiencia vertebrobasilar , síndrome de robo de la subclavia , disección de la arteria carótida , disección de la arteria vertebral , tumor del cuerpo carotídeo y aneurisma de la arteria carótida, entre otras.
Enfermedad arterial periférica
La enfermedad arterial periférica ( EAP) es el estrechamiento anormal de las arterias que irrigan las extremidades. Los pacientes con esta afección pueden presentar claudicación intermitente , que es dolor principalmente en las pantorrillas y los muslos al caminar. Si hay progresión, un paciente también puede presentar isquemia crónica que amenaza las extremidades, que abarca dolor en reposo y heridas que no cicatrizan. Los cirujanos vasculares son expertos en el diagnóstico, el tratamiento médico y el tratamiento quirúrgico endovascular y abierto de la EAP. [20]
Un cirujano vascular puede diagnosticar la EAP utilizando una combinación de antecedentes , examen físico e imágenes médicas . Las imágenes médicas pueden incluir índice tobillo-brazo , ecografía Doppler y angiografía por tomografía computarizada , entre otras. Los tratamientos son individualizados y pueden incluir terapia médica, intervención endovascular u opciones quirúrgicas abiertas que incluyen angioplastia , colocación de stents , aterectomía , endarterectomía y bypass vascular , entre otras.
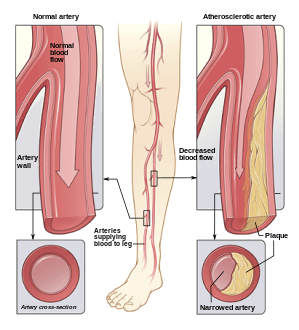
- Ilustración de la aterosclerosis que causa obstrucción arterial que se presenta clínicamente como enfermedad arterial periférica.
- Los cirujanos vasculares utilizan la prueba del índice tobillo-brazo para diagnosticar la enfermedad arterial periférica. La presión arterial en el brazo y la pierna se comparan como proporción.
- La angioplastia (en la imagen) y la colocación de stents son dos tratamientos endovasculares empleados por el cirujano vascular.
Manejo de enfermedades venosas
Enfermedad venosa crónica
La insuficiencia venosa crónica es la acumulación anormal de sangre en el sistema venoso de las extremidades inferiores que puede provocar venas reticulares, venas varicosas, edema crónico e inflamación, entre otras cosas. Los datos de población sugieren que la insuficiencia venosa crónica afecta hasta al 40% de las mujeres y al 17% de los hombres. [21] Cuando la insuficiencia crónica provoca dolor, hinchazón y cambios en la piel, se denomina enfermedad venosa crónica . La insuficiencia venosa crónica (IVC) se distingue del síndrome postrombótico (SPT) en que la IVC es principalmente un problema de incompetencia valvular de las venas superficiales o profundas , mientras que el SPT puede ocurrir como una complicación a largo plazo de la trombosis venosa profunda . [22]
El cirujano vascular tiene varias modalidades para tratar la enfermedad venosa de las extremidades inferiores, que incluyen procedimientos médicos, intervencionistas y quirúrgicos. Por ejemplo, la ulceración venosa se puede tratar con botas de Unna , el reflujo venoso superficial con radiofrecuencia , ablación láser o extirpación de venas si está indicado. Cuando esté indicado, la insuficiencia en las venas profundas se puede tratar con la reconstrucción de las válvulas venosas con valvuloplastia interna o externa. [23]
Varices

Las venas varicosas de las extremidades inferiores son una afección en la que las venas superficiales se vuelven tortuosas (con forma de serpiente) y se dilatan (agrandan) a más de 3 mm (0,12 pulgadas) en posición vertical. [24] A menudo, se encuentran válvulas incompetentes o defectuosas en estas venas cuando se investigan con ecografía dúplex . Los tratamientos vasculares pueden incluir medias de compresión , ablación venosa o extirpación de venas , según la presentación específica del paciente, la gravedad de la enfermedad, entre otras cosas.
Lesiones no trombóticas de la vena ilíaca
Las lesiones no trombóticas de la vena ilíaca (NIVL) incluyen el síndrome de May-Thurner (MTS), en el que hay una compresión del flujo venoso ilíaco izquierdo, generalmente por la arteria ilíaca derecha, lo que provoca malestar, dolor, hinchazón y venas varicosas en la pierna izquierda. La NIVL comprende la compresión de las venas ilíacas tanto del lado derecho como del izquierdo. [25] Los cirujanos vasculares pueden ofrecer diferentes modalidades de tratamiento según la presentación del paciente. Las opciones diagnósticas y terapéuticas mínimamente invasivas pueden incluir ecografía intravascular , venografía y colocación de stents en la vena ilíaca, mientras que el tratamiento quirúrgico puede ofrecerse en casos refractarios. [26] Las estrategias de tratamiento quirúrgico implican la reconstrucción o derivación del segmento afectado, como la derivación venosa transpúbica, también conocida como procedimiento de Palma. [27] [28]
Trombosis venosa profunda
La trombosis venosa profunda (TVP) es la formación de un trombo en una vena profunda . Es más probable que la TVP se produzca en las extremidades inferiores que en las extremidades superiores o la vena yugular . Cuando una TVP afecta las venas pélvicas y de las extremidades inferiores, a veces se puede clasificar como una TVP iliofemoral . Algunas pruebas sugieren que realizar una intervención en estos casos puede ser beneficioso, mientras que otras no. [29] En general, los datos muestran que puede haber una reducción en la incidencia del síndrome postrombótico en pacientes que se someten a ciertos procedimientos para la TVP iliofemoral, pero no está exento de riesgos. [30] Un cirujano vascular puede ofrecer venograma, succión endovascular o trombectomía mecánica y, en algunos casos, trombectomía farmacomecánica. [ cita requerida ] Algunas TVP de las extremidades inferiores pueden ser lo suficientemente graves como para causar una afección llamada flegmasia cerulea dolens o flegmasia alba dolens y pueden ser eventos que amenacen las extremidades. Cuando hay flegmasia, a menudo está justificada una intervención que puede incluir una trombectomía venosa.
Síndrome postrombótico
El síndrome postrombótico (SPT) es una afección médica que a veces se presenta como una complicación a largo plazo de la TVP y se caracteriza por edemas y cambios en la piel a largo plazo después de la TVP. Los síntomas que se presentan pueden incluir picazón, dolor, calambres y parestesia. Se estima que entre el 20% y el 50% de los pacientes experimentarán algún grado de SPT. [31] Una estrategia de tratamiento para el SPT puede implicar el uso de medias de compresión.
Embolia pulmonar
El tratamiento quirúrgico de una embolia pulmonar aguda ( trombectomía pulmonar ) es poco común y se ha abandonado en gran medida debido a los malos resultados a largo plazo. Sin embargo, recientemente ha experimentado un resurgimiento con la revisión de la técnica quirúrgica y se cree que beneficia a ciertas personas. [32] La embolia pulmonar crónica que conduce a hipertensión pulmonar (conocida como hipertensión tromboembólica crónica ) se trata con un procedimiento quirúrgico conocido como tromboendarterectomía pulmonar . [33]
Venopatías compresivas
La compresión de venas grandes por estructuras o masas adyacentes puede dar lugar a síndromes clínicos distintos, como el síndrome de May-Thurner (SMT), el síndrome del cascanueces y el síndrome de la vena cava superior , por nombrar algunos. Las modalidades de tratamiento incluyen venografía , ecografía intravascular y colocación de stents venosos , así como reconstrucción venosa abierta y bypass más invasivos.
Manejo del acceso para hemodiálisis
Los pacientes con enfermedad renal crónica pueden tener una progresión de la enfermedad que requiera terapia de reemplazo renal para filtrar su sangre. Una estrategia para esta terapia es la hemodiálisis , que es un procedimiento que implica filtrar la sangre de un paciente para eliminar los productos de desecho y devolverle la sangre. Un método que evita el traumatismo arterial repetido es crear una fístula arteriovenosa (FAV). El primer procedimiento descrito para este propósito se llama fístula de Cimino , en honor a uno de los cirujanos que primero tuvo éxito con ella. Los cirujanos vasculares pueden crear una FAV para un paciente, así como realizar procedimientos mínimamente invasivos para garantizar que la fístula permanezca permeable .
Manejo del trauma vascular
Una forma de entender el trauma vascular es categorizando la lesión vascular según tres criterios: mecanismo de la lesión, sitio anatómico de la lesión y circunstancias contextuales. El mecanismo de la lesión se refiere a la etiología, por ejemplo, iatrogénica , contundente , penetrante , lesión por explosión , etc. El sitio anatómico se refiere funcionalmente a si hay hemorragia compresible o no compresible, mientras que las circunstancias contextuales se refieren a lesiones sufridas en el ámbito civil o militar. Cada contexto se puede desglosar aún más: militar en combatiente vs. no combatiente y civil en trauma urbano vs. rural. [34] Este esquema de categorización es de importancia tanto epidemiológica como clínica. Por ejemplo, la lesión arterial en combatientes militares ocurre actualmente predominantemente en hombres de entre veinte y treinta años que están expuestos a dispositivos explosivos improvisados o heridas de bala; mientras que en el ámbito civil, un estudio realizado en los Estados Unidos mostró que los mecanismos más comunes incluyen colisiones de vehículos de motor, lesiones por armas de fuego, heridas de arma blanca y caídas desde alturas. [35]
Lesión cerrada de la aorta torácica
Los avances en cirugía vascular, específicamente las tecnologías endovasculares, han llevado a un cambio dramático en el abordaje quirúrgico de la lesión aórtica torácica cerrada (BTAI). La BTAI es el resultado de un daño a alta velocidad al tórax, como una colisión de un vehículo de motor o una caída desde una altura. Un esquema de clasificación ampliamente utilizado se basa en la extensión de la lesión a las capas anatómicas de la aorta, como se ve con la angiografía por tomografía computarizada o la ecografía intravascular . Las BTAI de grado 1 son aquellas que desgarran la íntima aórtica; las lesiones de grado 2 se refieren al hematoma intramural; las lesiones de grado 3 son pseudoaneurismas y solo están contenidas por el tejido adventicio; y el grado 4 se refiere a la ruptura libre de sangre en el tórax y el tejido circundante. [36] Cuando está indicado, la intervención de primera línea implica TEVAR .
Investigaciones
Ensayos importantes
| Nombre | Número de pacientes | Descripción |
|---|---|---|
| Estudio vascular en los Países Bajos [37] | ||
| Estudio multicéntrico de detección de aneurismas (MASS) | Se encontró una reducción de la mortalidad después de la detección de aneurismas aórticos abdominales en el Reino Unido. [38] | |
| Ensayo sobre aneurisma pequeño en el Reino Unido | 1090 | AAA de 4 a 5,5 cm; cirugía inmediata frente a vigilancia ecográfica (y tratamiento en caso de expansión rápida o AAA >5,5); la mortalidad a los 30 días después de la reparación electiva de AAA es del 5,8 %. No hay diferencias en la supervivencia. [39] |
| Prueba del grupo cooperativo ADAM VA | 73451 | Pacientes examinados en VA sin antecedentes conocidos de aneurisma; edad 50-79; AAA 4,0-5,4 cm; conclusión similar al ensayo de aneurisma pequeño del Reino Unido. [40] |
| Ensayo conjunto del grupo de investigación vascular | 284 | Se estudió la relación entre la heparinización intravenosa intraoperatoria, la pérdida de sangre durante la cirugía y las complicaciones trombóticas. Conclusión: La heparina intraoperatoria, administrada antes del pinzamiento aórtico , es un profiláctico importante contra el infarto de miocardio perioperatorio [ aclaración necesaria ] en la cirugía de aneurisma aórtico. [41] |
| Ensayo norteamericano sobre endarterectomía carotídea sintomática (NASCET) | 1415 | Se demostró que la endarterectomía carotídea fue beneficiosa en pacientes sintomáticos. La tasa de ACV a los dos años en pacientes con estenosis carotídea > 70% disminuyó del 26% al 9%. La tasa de ACV a los dos años en pacientes con > 50% disminuyó del 15% al 9%. [42] [43] |
| Estudio de aterosclerosis carotídea asintomática (ACAS) | 1662 | Se demostró un beneficio en pacientes asintomáticos con estenosis >60%. La tasa de ACV a los cinco años se redujo del 11% al 5,1% con la endarterectomía carotídea. [44] [45] |
Capacitación
Anteriormente considerada un campo dentro de la cirugía general , ahora se considera una especialidad por derecho propio. Como resultado, existen dos caminos para la formación en los Estados Unidos. Tradicionalmente, una residencia de cirugía general de cinco años es seguida por una beca de uno o dos años (normalmente dos años) en cirugía vascular. Una vía alternativa es realizar una residencia de cinco o seis años en cirugía vascular. En muchos países, los cirujanos vasculares pueden optar por una formación adicional en cirugía cardíaca , así como por una formación posterior a la residencia.
Los programas de formación varían ligeramente entre las distintas regiones del mundo.
| País | Organismos de normalización | Representación profesional | Duración mínima de la formación (posterior a la pasantía) |
|---|---|---|---|
| Australia y Nueva Zelanda | Colegio Real de Cirujanos de Australasia | Sociedad Australiana y Neozelandesa de Cirugía Vascular (ANZSVS) | 6 años |
| Canadá | Colegio Real de Cirujanos de Canadá | Sociedad Canadiense de Cirugía Vascular | 5 años |
| Irán | Junta Nacional de Cirugía Vascular de Irán | Colegio Iraní de Cirujanos Vasculares | 7 años (4 años de cirugía general + 3 años de cirugía vascular) |
| Italia | 5 años | ||
| Reino Unido | Real Colegio de Cirujanos de Inglaterra Real Colegio de Cirujanos de Edimburgo | Sociedad Vascular de Gran Bretaña e Irlanda | 8 años (2 años de cirugía básica + 6 años de cirugía vascular) |
| Estados Unidos | Junta Estadounidense de Cirugía Junta Estadounidense de Cirugía Osteopática | Sociedad de Cirugía Vascular Colegio Americano de Cirujanos | 5 años (4 a través de una residencia de cirugía vascular integrada de 5 años). 7 si se completa como una beca de 2 años después de una cirugía general [46] |
Véase también
- Sociedad de Cirugía Vascular , la principal sociedad profesional estadounidense
- Lesión por isquemia-reperfusión del sistema musculoesquelético apendicular
- Kakish Ryskulova
- Vena
- Flebólogo
- Enfermedad cardiovascular
- Cardiología
Referencias
- ^ Hemingway, Jake F.; Desikan, Sarasijhaa; Dasari, Mohini; Tran, Cuong; Hoffman, Rachel; Gobble, Alexandra; Spurlock, Aaron; Singh, Niten; Quiroga, Elina; Tran, Nam; Starnes, Benjamin W. (2021). "La consulta intraoperatoria de cirujanos vasculares está aumentando en un importante centro de trauma estadounidense". Revista de cirugía vascular . 74 (5): 1581–1587. doi : 10.1016/j.jvs.2021.04.065 . PMID 34022381. S2CID 235126667.
- ^ Coselli, José S.; Preventza, Ourania (01/06/2017). "In Memoriam: Edward B. Diethrich, MD (1935-2017)". Revista del Instituto del Corazón de Texas . 44 (3): 164-166. doi :10.14503/THIJ-17-6354. ISSN 0730-2347. PMC 5505391 .
- ^ Dr. Venkatesh Ramaiah: "Las lecciones del Dr. Ted Diethrich se llevan adelante" - The Antegrade Flow Show , consultado el 28 de octubre de 2021
- ^ "El Dr. Ted Diethrich, fundador del Arizona Heart Institute, muere a los 81 años". www.beckershospitalreview.com . Consultado el 28 de octubre de 2021 .
- ^ Suckow BD, Goodney PP, Columbo JA, Kang R, Stone DH, Sedrakyan A, Cronenwett JL, Fillinger MF (junio de 2018). "Tendencias nacionales en la reparación quirúrgica abierta, endovascular y endovascular ramificada/fenestrada de aneurismas aórticos en pacientes de Medicare". Journal of Vascular Surgery . 67 (6): 1690–1697.e1. doi : 10.1016/j.jvs.2017.09.046 . PMC 5970963 . PMID 29290495 . Consultado el 23 de septiembre de 2020 .
- ^ "Los fideicomisos revelan planes para centralizar los servicios después de la revisión de GIRFT". Health Service Journal. 19 de marzo de 2018. Consultado el 13 de mayo de 2018 .
- ^ Ho, Karen J (2023). Cirugía vascular y terapia endovascular de Rutherford . Capítulo 4: Aterosclerosis: Elsevier Health. Págs. 41-50. ISBN 978-0-323-77557-1.
{{cite book}}: Mantenimiento de CS1: ubicación ( enlace ) - ^ Van Hooft, IM; Zeebregts, CJ; Van Sterkenburg, SM; De Vries, WR; Reijnen, MM (2009). "La arteria ciática persistente". Revista europea de cirugía vascular y endovascular . 37 (5): 585–591. doi : 10.1016/j.ejvs.2009.01.014 . PMID 19231248.
- ^ "Clasificación Crawford" . Consultado el 13 de febrero de 2023 .
- ^ Kassem, MM; Gonzalez, L. (2022). "Aneurisma de la arteria esplénica". StatPearls. PMID 28613599.
- ^ Chaer, RA; Abularrage, CJ; Coleman, DM; Eslami, MH; Kashyap, VS; Rockman, C.; Murad, MH (2020). "Pautas de práctica clínica de la Society for Vascular Surgery sobre el tratamiento de los aneurismas viscerales". Journal of Vascular Surgery . 72 (1S): 3S–39S. doi : 10.1016/j.jvs.2020.01.039 . PMID 32201007. S2CID 214617284.
- ^ Farber, A.; Angle, N.; Avgerinos, E.; Dubois, L.; Eslami, M.; Geraghty, P.; Haurani, M.; Jim, J.; Ketteler, E.; Pulli, R.; Siracuse, JJ; Murad, MH (2022). "Pautas de práctica clínica de la Society for Vascular Surgery sobre aneurismas de la arteria poplítea". Revista de Cirugía Vascular . 75 (1S): 109S–120S. doi : 10.1016/j.jvs.2021.04.040 . PMID 34023430. S2CID 235170081.
- ^ Khattar, RS; Fox, DJ; Alty, JE; Arora, A. (1 de febrero de 2005). "Disección de la arteria pulmonar: una complicación cardiovascular emergente en pacientes supervivientes con hipertensión pulmonar crónica". Heart . 91 (2): 142–145. doi : 10.1136/hrt.2004.045799 . PMC 1768672 . PMID 15657218. S2CID 11516764 . Consultado el 13 de febrero de 2023 .
- ^ Lombardi, JV; Hughes, GC; Appoo, JJ; Bavaria, JE; Beck, AW; Cambria, RP; Charlton-Ouw, K.; Eslami, MH; Kim, KM; Leshnower, BG; Maldonado, T.; Reece, TB; Wang, GJ (2020). "Estándares de informes de la Sociedad de Cirugía Vascular (SVS) y la Sociedad de Cirujanos Torácicos (STS) para disecciones aórticas de tipo B". Revista de Cirugía Vascular . 71 (3): 723–747. doi : 10.1016/j.jvs.2019.11.013 . PMID 32001058. S2CID 210984324.
- ^ Acosta, S.; Gonçalves, FB (2021). "Manejo de la disección espontánea aislada de la arteria mesentérica: una revisión sistemática". Revista escandinava de cirugía . 110 (2): 130–138. doi :10.1177/14574969211000546. PMC 8258720 . PMID 33724090.
- ^ Gobble, Ryan M.; Brill, Eliott R.; Rockman, Caron B.; Hecht, Elizabeth M.; Lamparello, Patrick J.; Jacobowitz, Glenn R.; Maldonado, Thomas S. (2009). "Tratamiento endovascular de disecciones espontáneas de la arteria mesentérica superior". Revista de Cirugía Vascular . 50 (6): 1326–1332. doi : 10.1016/j.jvs.2009.07.019 . PMID 19782510.
- ^ Goodman, GH (1918). "Angina abdominal". Revista estadounidense de ciencias médicas . 155 (4): 524–528. doi :10.1097/00000441-191804000-00003. S2CID 72885362.
- ^ SHAW RS; MAYNARD EP 3rd (1958). "Trombosis aguda y crónica de las arterias mesentéricas asociadas con malabsorción; informe de dos casos tratados con éxito mediante tromboendarterectomía". The New England Journal of Medicine . 258 (18): 874–878. doi :10.1056/NEJM195805012581803. PMID 13541677.
{{cite journal}}: CS1 maint: nombres numéricos: lista de autores ( enlace ) - ^ Aburahma, AF; Avgerinos, ED; Chang, RW; Darling Rc, 3.º; Duncan, AA; Forbes, TL; Malas, MB; Murad, MH; Perler, BA; Powell, RJ; Rockman, CB; Zhou, W. (2022). "Pautas de práctica clínica de la Sociedad de Cirugía Vascular para el tratamiento de la enfermedad cerebrovascular extracraneal". Revista de Cirugía Vascular . 75 (1S): 4S–22S. doi : 10.1016/j.jvs.2021.04.073 . PMID 34153348. S2CID 235596620.
{{cite journal}}: CS1 maint: nombres numéricos: lista de autores ( enlace ) - ^ "La especialidad de un vistazo | Sociedad de Cirugía Vascular".
- ^ Patel, SK; Surowiec, SM (2022). "Insuficiencia venosa". StatPearls. PMID 28613694.
- ^ Waheed, SM; Kudaravalli, P.; Hotwagner, DT (2022). "Trombosis venosa profunda". StatPearls. PMID 29939530.
- ^ Dalsing, Michael C (2023). Cirugía vascular y terapia endovascular de Rutherford . Capítulo 159: Insuficiencia venosa crónica: reconstrucción de válvulas venosas profundas: Elsevier Health. págs. 2098–2111. ISBN 978-0-323-77557-1.
{{cite book}}: Mantenimiento de CS1: ubicación ( enlace ) - ^ Gloviczki, Peter (26 de diciembre de 2008). Manual de trastornos venosos: directrices del American Venous Forum, tercera edición . CRC Press. ISBN 978-0-340-93880-5.
- ^ Joh, M.; Desai, KR (2021). "Tratamiento de lesiones no trombóticas de la vena ilíaca". Seminarios en radiología intervencionista . 38 (2): 155–159. doi :10.1055/s-0041-1727101. PMC 8175115 . PMID 34108800.
- ^ Jayaraj, Arjun (2023). Cirugía vascular y terapia endovascular de Rutherford . Capítulo 160: Obstrucción venosa iliocava: tratamiento quirúrgico: Elsevier Health. págs. 2132–2147. ISBN 978-0-323-77557-1.
{{cite book}}: Mantenimiento de CS1: ubicación ( enlace ) - ^ Alimi, Yves S Sr. (2023). Cirugía vascular y terapia endovascular de Rutherford . Capítulo 161: Obstrucción venosa iliocava: tratamiento endovascular: Elsevier Health. págs. 2112–2131. ISBN 978-0-323-77557-1.
{{cite book}}: Mantenimiento de CS1: ubicación ( enlace ) - ^ Power, Adam H.; Gloviczki, Peter (2014). "Oclusión de la vena ilíaca izquierda tratada con un procedimiento de Palma". Revista de cirugía vascular: trastornos venosos y linfáticos . 2 (2): 204–205. doi :10.1016/j.jvsv.2012.10.053. PMID 26993190.
- ^ Stevens, SM; Woller, SC; Baumann Kreuziger, L.; Bounameaux, H.; Doerschug, K.; Geersing, GJ; Huisman, MV; Kearon, C.; King, CS; Knighton, AJ; Lake, E.; Murin, S.; Vintch JRE; Wells, PS; Moores, LK (2021). "Resumen ejecutivo: Terapia antitrombótica para la enfermedad de TEV: segunda actualización de la guía de tórax e informe del panel de expertos". Chest . 160 (6): 2247–2259. doi :10.1016/j.chest.2021.07.056. PMID 34352279. S2CID 236933535.
- ^ Broderick, Cathryn; Watson, Lorna; Armon, Matthew P. (2021). "Estrategias trombolíticas versus anticoagulación estándar para la trombosis venosa profunda aguda de la extremidad inferior". Base de Datos Cochrane de Revisiones Sistemáticas . 2021 (1): CD002783. doi :10.1002/14651858.CD002783.pub5. PMC 8094969. PMID 33464575.
- ^ Azirar, Sara; Appelen, Diebrecht; Prins, Martin H.; Neumann, Martino HAM; De Feiter, Adriaan NP; Kolbach, Dinanda N. (2019). "Terapia de compresión para el tratamiento del síndrome postrombótico". Base de Datos Cochrane de Revisiones Sistemáticas . 2019 (9): CD004177. doi :10.1002/14651858.CD004177.pub2. PMC 6749555. PMID 31531971 .
- ^ Augustinos P, Ouriel K (agosto de 2004). "Enfoques invasivos para el tratamiento de la tromboembolia venosa". Circulation . 110 (9 Suppl 1): I27–34. doi : 10.1161/01.CIR.0000140900.64198.f4 . PMID 15339878.
- ^ Madani, Michael M. (2016). "50. Tromboendarterectomía pulmonar". En Peacock, Andrew J.; Naeije, Robert; Rubin, Lewis J. (eds.). Circulación pulmonar: enfermedades y su tratamiento, cuarta edición . CRC Press. pág. 541. ISBN 978-1-4987-1991-9.
- ^ Gogalniceanu, Peter (2021). Rich's Vascular Trauma (4.ª ed.). Capítulo 2: Epidemiología del traumatismo vascular: Elsevier Medical. Págs. 23-33. ISBN 978-0-323-69766-8.
{{cite book}}: Mantenimiento de CS1: ubicación ( enlace ) - ^ Barmparas, G.; Inaba, K.; Talving, P.; David, JS; Lam, L.; Plurad, D.; Green, D.; Demetriades, D. (2010). "Traumatismo vascular pediátrico vs. adulto: una revisión del National Trauma Databank". Revista de cirugía pediátrica . 45 (7): 1404–1412. doi :10.1016/j.jpedsurg.2009.09.017. PMID 20638516.
- ^ Arbabi, Cassra N (2023). Cirugía vascular y terapia endovascular de Rutherford (10.ª ed.). Capítulo 181: Traumatismo vascular torácico: Elsevier Medical. págs. 2397–2410. ISBN 978-0-323-77559-5.
{{cite book}}: Mantenimiento de CS1: ubicación ( enlace ) - ^ Hooi JD; Kester AD; Stoffers HE; Overdijk MM; van Ree JW; Knottnerus JA (abril de 2001). "Incidencia y factores de riesgo de la enfermedad arterial periférica oclusiva asintomática: un estudio longitudinal". Am J Epidemiol . 153 (7): 666–72. doi : 10.1093/aje/153.7.666 . PMID 11282794.
- ^ Ashton HA; Buxton MJ; Day NE ; et al. (noviembre de 2002). "Estudio multicéntrico de detección de aneurismas (MASS) sobre el efecto de la detección del aneurisma aórtico abdominal en la mortalidad en hombres: un ensayo controlado aleatorizado". Lancet . 360 (9345): 1531–9. doi :10.1016/S0140-6736(02)11522-4. PMID 12443589. S2CID 21497118.
- ^ "Resultados de mortalidad de un ensayo controlado aleatorizado de cirugía electiva temprana o vigilancia ecográfica para aneurismas aórticos abdominales pequeños. Participantes del ensayo de aneurismas pequeños del Reino Unido". Lancet . 352 (9141): 1649–55. Noviembre de 1998. doi :10.1016/S0140-6736(98)10137-X. PMID 9853436. S2CID 24733279.
- ^ Lederle FA; Wilson SE; Johnson GR; et al. (agosto de 1994). "Diseño del estudio de detección y tratamiento del aneurisma aórtico abdominal. Grupo de estudio cooperativo ADAM VA". J Vasc Surg . 20 (2): 296–303. doi :10.1016/0741-5214(94)90019-1. PMID 8040955.
- ^ Thompson JF; Mullee MA; Bell PR; et al. (julio de 1996). "Heparinización intraoperatoria, pérdida de sangre e infarto de miocardio durante la cirugía de aneurisma aórtico: un estudio del Joint Vascular Research Group". Eur J Vasc Endovasc Surg . 12 (1): 86–90. doi : 10.1016/S1078-5884(96)80281-4 . PMID 8696904.
- ^ Barnett, Henry JM; Taylor, D. Wayne; Eliasziw, Michael; Fox, Allan J.; Ferguson, Gary G.; Haynes, R. Brian; Rankin, Richard N.; Clagett, G. Patrick; Hachinski, Vladimir C.; Sackett, David L.; Thorpe, Kevin E. (12 de noviembre de 1998). "Beneficio de la endarterectomía carotídea en pacientes con estenosis sintomática moderada o grave". New England Journal of Medicine . 339 (20): 1415–1425. doi : 10.1056/NEJM199811123392002 . ISSN 0028-4793. PMID 9811916.
- ^ LLC, cerebro periférico. "NASCET - Club de revistas Wiki". www.wikijournalclub.org . Consultado el 11 de febrero de 2021 .
- ^ "Tabla 1: Polimorfismos de un solo nucleótido en la proteína catepsina B extraídos de la literatura (PMID: 16492714)". doi : 10.7717/peerj.7425/table-1 .
{{cite journal}}: Requiere citar revista|journal=( ayuda ) - ^ "ACAS - Wiki Journal Club" www.wikijournalclub.org . Consultado el 11 de febrero de 2021 .
- ^ VascularWeb: Nuevos paradigmas de formación en cirugía vascular
Enlaces externos
- Sociedad de Cirugía Vascular (EE.UU.)
- Sociedad Europea de Cirugía Vascular