Diabetes
| Diabetes mellitus | |
|---|---|
 | |
| Símbolo universal del círculo azul para la diabetes [1] | |
| Pronunciación | |
| Especialidad | Endocrinología |
| Síntomas | |
| Complicaciones |
|
| Duración | Puede ocurrir una remisión, pero la diabetes suele durar toda la vida. |
| Tipos |
|
| Causas | Insuficiencia de insulina o resistencia gradual |
| Factores de riesgo | |
| Método de diagnóstico |
|
| Diagnóstico diferencial | diabetes insípida |
| Tratamiento | |
| Medicamento |
|
| Frecuencia | 463 millones (5,7%) [9] |
| Fallecidos | 4,2 millones (2019) [9] |
La diabetes mellitus , a menudo conocida simplemente como diabetes , es un grupo de enfermedades endocrinas comunes que se caracterizan por niveles altos y sostenidos de azúcar en sangre . [10] [11] La diabetes se debe a que el páncreas no produce suficiente insulina o a que las células del cuerpo no responden a los efectos de la hormona. [12] Los síntomas clásicos incluyen sed, poliuria , pérdida de peso y visión borrosa . Si no se trata, la enfermedad puede provocar diversas complicaciones de salud, incluidos trastornos del sistema cardiovascular , los ojos , los riñones y los nervios . [3] La diabetes es responsable de aproximadamente 4,2 millones de muertes cada año, [9] y se estima que 1,5 millones son causadas por diabetes no tratada o mal tratada. [10]
Los principales tipos de diabetes son el tipo 1 y el tipo 2. [ 13] El tratamiento más común para el tipo 1 es la terapia de reemplazo de insulina (inyecciones de insulina), mientras que los medicamentos antidiabéticos (como la metformina y la semaglutida ) y las modificaciones del estilo de vida se pueden utilizar para controlar el tipo 2. La diabetes gestacional , una forma que surge durante el embarazo en algunas mujeres, normalmente se resuelve poco después del parto.
En 2021, se estima que 537 millones de personas en todo el mundo tenían diabetes, lo que representa el 10,5% de la población adulta, y el tipo 2 representa aproximadamente el 90% de todos los casos. La Organización Mundial de la Salud ha informado de que la diabetes se encontraba "entre las 10 principales causas de muerte en 2021, tras un aumento porcentual significativo del 95% desde el año 2000". [14] Se estima que para 2045, aproximadamente 783 millones de adultos, o 1 de cada 8, vivirán con diabetes, lo que representa un aumento del 46% con respecto a las cifras actuales. [15] La prevalencia de la enfermedad sigue aumentando, de forma más drástica en los países de ingresos bajos y medios. [16] Las tasas son similares en mujeres y hombres, y la diabetes es la séptima causa principal de muerte a nivel mundial. [17] [18] Se estima que el gasto mundial en atención sanitaria relacionada con la diabetes es de 760 000 millones de dólares estadounidenses al año. [19]
Signos y síntomas
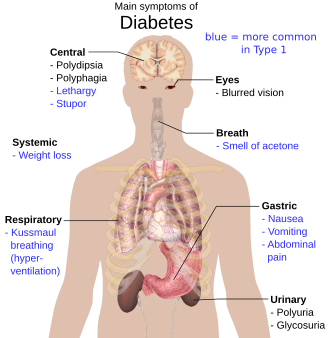

Los síntomas clásicos de la diabetes no tratada son poliuria , sed y pérdida de peso. [20] También pueden aparecer otros signos y síntomas no específicos, como fatiga, visión borrosa y picazón genital debido a la infección por Candida . [20] Aproximadamente la mitad de los individuos afectados también pueden ser asintomáticos. [20] El tipo 1 se presenta de manera abrupta después de una fase preclínica, mientras que el tipo 2 tiene un inicio más insidioso; los pacientes pueden permanecer asintomáticos durante muchos años. [21]
La cetoacidosis diabética es una emergencia médica que ocurre más comúnmente en el tipo 1, pero también puede ocurrir en el tipo 2 si ha sido de larga duración o si el individuo tiene una disfunción significativa de las células β. [22] La producción excesiva de cuerpos cetónicos conduce a signos y síntomas que incluyen náuseas, vómitos, dolor abdominal, olor a acetona en el aliento, respiración profunda conocida como respiración de Kussmaul y, en casos graves, disminución del nivel de conciencia . [22] El estado hiperglucémico hiperosmolar es otra emergencia caracterizada por deshidratación secundaria a hiperglucemia grave, con hipernatremia resultante que conduce a un estado mental alterado y posiblemente coma . [23]
La hipoglucemia es una complicación reconocida del tratamiento con insulina utilizado en la diabetes. [24] Una presentación aguda puede incluir síntomas leves como sudoración , temblores y palpitaciones , hasta efectos más graves que incluyen deterioro cognitivo , confusión, convulsiones , coma y, raramente, la muerte. [24] Los episodios hipoglucémicos recurrentes pueden reducir el umbral glucémico en el que aparecen los síntomas, lo que significa que los síntomas leves pueden no aparecer antes de que comience a producirse el deterioro cognitivo. [24]
Complicaciones a largo plazo
Las principales complicaciones a largo plazo de la diabetes se relacionan con el daño a los vasos sanguíneos tanto a nivel macrovascular como microvascular . [25] [26] La diabetes duplica el riesgo de enfermedad cardiovascular , y aproximadamente el 75% de las muertes en personas con diabetes se deben a la enfermedad de la arteria coronaria . [27] Otras morbilidades macrovasculares incluyen accidente cerebrovascular y enfermedad arterial periférica . [28]
La enfermedad microvascular afecta los ojos , los riñones y los nervios . [25] El daño a la retina, conocido como retinopatía diabética , es la causa más común de ceguera en personas en edad laboral. [20] Los ojos también pueden verse afectados de otras formas, incluido el desarrollo de cataratas y glaucoma . [20] Se recomienda que las personas con diabetes visiten a un optometrista u oftalmólogo una vez al año. [29]
La nefropatía diabética es una de las principales causas de enfermedad renal crónica y representa más del 50 % de los pacientes en diálisis en los Estados Unidos. [30] La neuropatía diabética , daño a los nervios, se manifiesta de diversas maneras, incluida la pérdida sensorial , el dolor neuropático y la disfunción autonómica (como la hipotensión postural , la diarrea y la disfunción eréctil ). [20] La pérdida de la sensación de dolor predispone a un traumatismo que puede provocar problemas en el pie diabético (como la ulceración ), la causa más común de amputación no traumática de miembros inferiores . [20]
La pérdida de audición es otra complicación a largo plazo asociada con la diabetes. [31]
Según datos extensos y numerosos casos de cálculos biliares, parece que podría existir una relación causal entre la diabetes tipo 2 y los cálculos biliares. Las personas con diabetes tienen un riesgo mayor de desarrollar cálculos biliares en comparación con aquellas que no padecen diabetes. [32]
Existe un vínculo entre el déficit cognitivo y la diabetes; los estudios han demostrado que los individuos diabéticos tienen un mayor riesgo de deterioro cognitivo y tienen una mayor tasa de deterioro en comparación con aquellos que no padecen la enfermedad. [33] La afección también predispone a las caídas en los ancianos , especialmente en aquellos tratados con insulina . [34]
Causas
| Característica | Diabetes tipo 1 | Diabetes tipo 2 |
|---|---|---|
| Comienzo | Repentino | Gradual |
| Edad de inicio | Cualquier edad; la edad promedio en el momento del diagnóstico es de 24 años . [36] | Principalmente en adultos |
| Tamaño del cuerpo | Delgado o normal [37] | A menudo obesos |
| Cetoacidosis | Común | Extraño |
| Autoanticuerpos | Generalmente presente | Ausente |
| Insulina endógena | Bajo o ausente | Normal, disminuido o aumentado |
| Heredabilidad | 0,69 a 0,88 [38] [39] [40] | 0,47 a 0,77 [41] |
| Predominio (edad estandarizada) | <2 por 1.000 [42] | ~6% (hombres), ~5% (mujeres) [43] |
La Organización Mundial de la Salud clasifica la diabetes en seis categorías: diabetes tipo 1 , diabetes tipo 2 , formas híbridas de diabetes (incluida la diabetes de adultos inmunomediada de evolución lenta y la diabetes tipo 2 con tendencia a la cetosis ), hiperglucemia detectada por primera vez durante el embarazo, "otros tipos específicos" y "diabetes no clasificada". [44] La diabetes es una enfermedad más variable de lo que se creía y las personas pueden tener una combinación de formas. [45]
Tipo 1
El tipo 1 representa entre el 5 y el 10% de los casos de diabetes y es el tipo más común diagnosticado en pacientes menores de 20 años; [46] sin embargo, el término antiguo "diabetes de inicio juvenil" ya no se utiliza ya que la aparición en la edad adulta no es inusual. [30] La enfermedad se caracteriza por la pérdida de las células beta productoras de insulina de los islotes pancreáticos , lo que lleva a una deficiencia grave de insulina, y puede clasificarse además como inmunomediada o idiopática (sin causa conocida). [46] La mayoría de los casos son inmunomediados, en los que un ataque autoinmune mediado por células T causa la pérdida de células beta y, por lo tanto, deficiencia de insulina. [47] Los pacientes a menudo tienen niveles de azúcar en sangre irregulares e impredecibles debido a una insulina muy baja y una contrarrespuesta deteriorada a la hipoglucemia. [48]

La diabetes tipo 1 es en parte hereditaria y se sabe que varios genes, incluidos ciertos genotipos HLA , influyen en el riesgo de diabetes. En personas genéticamente susceptibles, la aparición de diabetes puede ser desencadenada por uno o más factores ambientales [49] , como una infección viral o la dieta. Se han implicado varios virus, pero hasta la fecha no hay evidencia rigurosa que respalde esta hipótesis en humanos. [49] [50]
La diabetes tipo 1 puede presentarse a cualquier edad y una proporción significativa de los pacientes se diagnostica durante la edad adulta. La diabetes autoinmune latente del adulto (LADA, por sus siglas en inglés) es el término diagnóstico que se aplica cuando la diabetes tipo 1 se desarrolla en adultos; tiene un inicio más lento que la misma afección en niños. Dada esta diferencia, algunos utilizan el término no oficial "diabetes tipo 1.5" para esta afección. A los adultos con LADA se les diagnostica inicialmente de forma errónea como si tuvieran diabetes tipo 2, basándose en la edad en lugar de en una causa. [51] La LADA deja a los adultos con niveles más altos de producción de insulina que la diabetes tipo 1, pero no con la suficiente producción de insulina para niveles saludables de azúcar en sangre. [52] [53]
Tipo 2

La diabetes tipo 2 se caracteriza por resistencia a la insulina , que puede combinarse con una secreción de insulina relativamente reducida. [12] Se cree que la respuesta defectuosa de los tejidos corporales a la insulina involucra al receptor de insulina . [54] Sin embargo, no se conocen los defectos específicos. Los casos de diabetes mellitus debidos a un defecto conocido se clasifican por separado. La diabetes tipo 2 es el tipo más común de diabetes mellitus y representa el 95% de la diabetes. [2] Muchas personas con diabetes tipo 2 tienen evidencia de prediabetes (glucosa en ayunas alterada y/o tolerancia a la glucosa alterada) antes de cumplir los criterios para la diabetes tipo 2. [55] La progresión de la prediabetes a diabetes tipo 2 manifiesta se puede ralentizar o revertir mediante cambios en el estilo de vida o medicamentos que mejoren la sensibilidad a la insulina o reduzcan la producción de glucosa del hígado . [56]
La diabetes tipo 2 se debe principalmente a factores de estilo de vida y a la genética. [57] Se sabe que varios factores de estilo de vida son importantes para el desarrollo de la diabetes tipo 2, incluida la obesidad (definida por un índice de masa corporal mayor de 30), la falta de actividad física , la mala alimentación , el estrés y la urbanización . [35] [58] El exceso de grasa corporal se asocia con el 30% de los casos en personas de ascendencia china y japonesa, el 60-80% de los casos en personas de ascendencia europea y africana, y el 100% de los indios Pima e isleños del Pacífico. [12] Incluso aquellos que no son obesos pueden tener una alta relación cintura-cadera . [12]
Los factores dietéticos como las bebidas azucaradas se asocian con un mayor riesgo. [59] [60] El tipo de grasas en la dieta también es importante, las grasas saturadas y las grasas trans aumentan el riesgo y las grasas poliinsaturadas y monoinsaturadas lo disminuyen. [57] Comer arroz blanco en exceso puede aumentar el riesgo de diabetes, especialmente en personas chinas y japonesas. [61] La falta de actividad física puede aumentar el riesgo de diabetes en algunas personas. [62]
Las experiencias adversas en la niñez , incluyendo el abuso, el abandono y las dificultades domésticas, aumentan la probabilidad de padecer diabetes tipo 2 más adelante en la vida en un 32%, y el abandono tiene el efecto más fuerte. [63]
Los efectos secundarios de los medicamentos antipsicóticos (específicamente anomalías metabólicas, dislipidemia y aumento de peso) también son factores de riesgo potenciales. [64]
Diabetes gestacional
La diabetes gestacional se parece a la diabetes tipo 2 en varios aspectos, ya que implica una combinación de secreción y respuesta a la insulina relativamente inadecuadas. Se presenta en alrededor del 2 al 10 % de todos los embarazos y puede mejorar o desaparecer después del parto. [65] Se recomienda que todas las mujeres embarazadas se realicen pruebas a partir de las 24 a 28 semanas de gestación. [66] Se diagnostica con mayor frecuencia en el segundo o tercer trimestre debido al aumento de los niveles de hormonas antagonistas de la insulina que se produce en este momento. [66] Sin embargo, después del embarazo, aproximadamente el 5 al 10 % de las mujeres con diabetes gestacional padecen otra forma de diabetes, más comúnmente el tipo 2. [65] La diabetes gestacional es totalmente tratable, pero requiere una supervisión médica cuidadosa durante todo el embarazo. El manejo puede incluir cambios en la dieta, control de la glucemia y, en algunos casos, puede ser necesaria la administración de insulina. [67]
Aunque puede ser transitoria, la diabetes gestacional no tratada puede dañar la salud del feto o de la madre. Los riesgos para el bebé incluyen macrosomía (alto peso al nacer), anomalías congénitas del corazón y del sistema nervioso central y malformaciones del músculo esquelético . Los niveles elevados de insulina en la sangre de un feto pueden inhibir la producción de surfactante fetal y causar síndrome de dificultad respiratoria infantil . Un alto nivel de bilirrubina en sangre puede ser resultado de la destrucción de glóbulos rojos . En casos graves, puede producirse muerte perinatal, más comúnmente como resultado de una mala perfusión placentaria debido a un deterioro vascular. La inducción del parto puede estar indicada si la función placentaria está disminuida. Se puede realizar una cesárea si hay un marcado sufrimiento fetal [68] o un mayor riesgo de lesión asociada con la macrosomía, como la distocia de hombros . [69]
Otros tipos
La diabetes de inicio en la madurez en los jóvenes (MODY, por sus siglas en inglés) es una forma rara de diabetes hereditaria autosómica dominante , debida a una de varias mutaciones de un solo gen que causan defectos en la producción de insulina. [70] Es significativamente menos común que los tres tipos principales, y constituye el 1-2% de todos los casos. El nombre de esta enfermedad se refiere a las primeras hipótesis sobre su naturaleza. Al ser debida a un gen defectuoso, esta enfermedad varía en edad de presentación y en gravedad según el defecto genético específico; por lo tanto, existen al menos 13 subtipos de MODY. Las personas con MODY a menudo pueden controlarla sin usar insulina. [71]
Algunos casos de diabetes son causados por receptores tisulares del cuerpo que no responden a la insulina (incluso cuando los niveles de insulina son normales, lo que la distingue de la diabetes tipo 2); esta forma es muy poco común. Las mutaciones genéticas ( autosómicas o mitocondriales ) pueden provocar defectos en la función de las células beta. La acción anormal de la insulina también puede haber sido determinada genéticamente en algunos casos. Cualquier enfermedad que cause un daño extenso al páncreas puede provocar diabetes (por ejemplo, pancreatitis crónica y fibrosis quística ). Las enfermedades asociadas con la secreción excesiva de hormonas antagonistas de la insulina pueden causar diabetes (que generalmente se resuelve una vez que se elimina el exceso de hormona ). Muchos medicamentos alteran la secreción de insulina y algunas toxinas dañan las células beta pancreáticas, mientras que otras aumentan la resistencia a la insulina (especialmente los glucocorticoides que pueden provocar " diabetes esteroidea "). La entidad diagnóstica de la CIE-10 (1992), diabetes mellitus relacionada con la desnutrición (código E12 de la CIE-10), fue desestimada por la Organización Mundial de la Salud (OMS) cuando se introdujo la taxonomía actual en 1999. [72] Otra forma de diabetes que las personas pueden desarrollar es la diabetes doble . Esto sucede cuando un diabético tipo 1 se vuelve resistente a la insulina, el sello distintivo de la diabetes tipo 2, o tiene antecedentes familiares de diabetes tipo 2. [73] Se descubrió por primera vez en 1990 o 1991.
La siguiente es una lista de trastornos que pueden aumentar el riesgo de diabetes: [74]
- Defectos genéticos de la función de las células β
- Diabetes de inicio en la madurez en los jóvenes
- Mutaciones del ADN mitocondrial
- Defectos genéticos en el procesamiento de la insulina o en la acción de la insulina.
- Defectos en la conversión de proinsulina
- Mutaciones del gen de la insulina
- Mutaciones del receptor de insulina
- Defectos pancreáticos exocrinos (ver diabetes tipo 3c , es decir, diabetes pancreatogénica)
- Endocrinopatías
- Exceso de hormona del crecimiento ( acromegalia )
- Síndrome de Cushing
- Hipertiroidismo
- Hipotiroidismo
- Feocromocitoma
- Glucagonoma
- Infecciones
- Drogas
Fisiopatología


La insulina es la principal hormona que regula la captación de glucosa desde la sangre hacia la mayoría de las células del cuerpo, especialmente el hígado, el tejido adiposo y el músculo, excepto el músculo liso, en el que la insulina actúa a través del IGF-1 . [76] Por lo tanto, la deficiencia de insulina o la insensibilidad de sus receptores juegan un papel central en todas las formas de diabetes mellitus. [77]
El cuerpo obtiene glucosa de tres fuentes principales: la absorción intestinal de los alimentos; la descomposición del glucógeno ( glucogenólisis ), la forma de almacenamiento de la glucosa que se encuentra en el hígado; y la gluconeogénesis , la generación de glucosa a partir de sustratos no carbohidratos en el cuerpo. [78] La insulina juega un papel fundamental en la regulación de los niveles de glucosa en el cuerpo. La insulina puede inhibir la descomposición del glucógeno o el proceso de gluconeogénesis, puede estimular el transporte de glucosa a las células grasas y musculares, y puede estimular el almacenamiento de glucosa en forma de glucógeno. [78]
La insulina es liberada a la sangre por las células beta (células β), que se encuentran en los islotes de Langerhans en el páncreas, en respuesta al aumento de los niveles de glucosa en sangre, generalmente después de comer. Aproximadamente dos tercios de las células del cuerpo utilizan la insulina para absorber la glucosa de la sangre para usarla como combustible, para convertirla en otras moléculas necesarias o para almacenarla. Los niveles más bajos de glucosa dan como resultado una menor liberación de insulina de las células beta y la descomposición del glucógeno en glucosa. Este proceso está controlado principalmente por la hormona glucagón , que actúa de manera opuesta a la insulina. [79]
Si la cantidad de insulina disponible es insuficiente, o si las células responden mal a los efectos de la insulina ( resistencia a la insulina ), o si la propia insulina es defectuosa, entonces la glucosa no es absorbida adecuadamente por las células del cuerpo que la requieren, y no se almacena adecuadamente en el hígado y los músculos. El efecto neto es niveles persistentemente altos de glucosa en sangre, síntesis proteica deficiente y otros trastornos metabólicos, como acidosis metabólica en casos de deficiencia completa de insulina. [78]
Cuando hay demasiada glucosa en la sangre durante mucho tiempo, los riñones no pueden absorberla toda (alcanzar un umbral de reabsorción ) y la glucosa extra se elimina del cuerpo a través de la orina ( glicosuria ). [80] Esto aumenta la presión osmótica de la orina e inhibe la reabsorción de agua por el riñón, lo que resulta en un aumento de la producción de orina ( poliuria ) y un aumento de la pérdida de líquido. El volumen de sangre perdido se reemplaza osmóticamente a partir del agua en las células corporales y otros compartimentos corporales, lo que causa deshidratación y aumento de la sed ( polidipsia ). [78] Además, la deficiencia de glucosa intracelular estimula el apetito, lo que conduce a una ingesta excesiva de alimentos (polifagia). [81]
Diagnóstico
La diabetes mellitus se diagnostica mediante una prueba del contenido de glucosa en la sangre y se diagnostica demostrando cualquiera de los siguientes: [72]
- Nivel de glucosa plasmática en ayunas ≥ 7,0 mmol/L (126 mg/dL). Para esta prueba, la sangre se extrae después de un período de ayuno, es decir, por la mañana antes del desayuno, después de que el paciente haya tenido tiempo suficiente para ayunar durante la noche o al menos 8 horas antes de la prueba.
- Glucemia plasmática ≥ 11,1 mmol/L (200 mg/dL) dos horas después de una carga de glucosa oral de 75 gramos como en una prueba de tolerancia a la glucosa (PTGO)
- Síntomas de niveles altos de azúcar en sangre y glucosa plasmática ≥ 11,1 mmol/L (200 mg/dL) ya sea en ayunas o sin ayunar
- Hemoglobina glucosilada (HbA 1C ) ≥ 48 mmol/mol (≥ 6,5 DCCT %). [82]
| Condición | glucosa de 2 horas | Glucemia en ayunas | HbA1c | |||
|---|---|---|---|---|---|---|
| Unidad | mmol/L | mg/dl | mmol/L | mg/dl | mmol/mol | % de TCDC |
| Normal | < 7,8 | < 140 | < 6,1 | < 110 | < 42 | < 6.0 |
| Glucemia en ayunas alterada | < 7,8 | < 140 | 6.1–7.0 | 110–125 | 42–46 | 6.0–6.4 |
| Intolerancia a la glucosa alterada | ≥ 7,8 | ≥ 140 | < 7.0 | < 126 | 42–46 | 6.0–6.4 |
| Diabetes mellitus | ≥ 11,1 | ≥ 200 | ≥ 7,0 | ≥ 126 | ≥ 48 | ≥ 6,5 |
Un resultado positivo, en ausencia de un nivel inequívoco de azúcar en sangre, debe confirmarse mediante una repetición de cualquiera de los métodos anteriores en un día diferente. Es preferible medir el nivel de glucosa en ayunas debido a la facilidad de la medición y el considerable compromiso de tiempo de la prueba formal de tolerancia a la glucosa, que lleva dos horas para completarse y no ofrece ninguna ventaja pronóstica sobre la prueba en ayunas. [85] Según la definición actual, dos mediciones de glucosa en ayunas de 7,0 mmol/L (126 mg/dL) o más se consideran diagnósticas de diabetes mellitus.
Según la OMS, las personas con niveles de glucosa en ayunas de 6,1 a 6,9 mmol/L (110 a 125 mg/dL) se consideran que tienen una glucosa en ayunas alterada . [86] Las personas con una glucosa plasmática igual o superior a 7,8 mmol/L (140 mg/dL), pero no superior a 11,1 mmol/L (200 mg/dL), dos horas después de una carga de glucosa oral de 75 gramos se consideran que tienen una tolerancia a la glucosa alterada . De estos dos estados prediabéticos, el último en particular es un factor de riesgo importante para la progresión a diabetes mellitus en toda regla, así como a enfermedad cardiovascular. [87] La Asociación Estadounidense de Diabetes (ADA) desde 2003 utiliza un rango ligeramente diferente para la glucosa en ayunas alterada de 5,6 a 6,9 mmol/L (100 a 125 mg/dL). [88]
La hemoglobina glucosilada es mejor que la glucosa en ayunas para determinar los riesgos de enfermedad cardiovascular y muerte por cualquier causa. [89]
Prevención
No se conoce ninguna medida preventiva para la diabetes tipo 1. [2] Sin embargo, la autoinmunidad de los islotes y los anticuerpos múltiples pueden ser un fuerte predictor de la aparición de la diabetes tipo 1. [90] La diabetes tipo 2, que representa el 85-90% de todos los casos en todo el mundo, a menudo se puede prevenir o retrasar [91] manteniendo un peso corporal normal , realizando actividad física y comiendo una dieta saludable. [2] Los niveles más altos de actividad física (más de 90 minutos por día) reducen el riesgo de diabetes en un 28%. [92] Los cambios dietéticos que se sabe que son eficaces para ayudar a prevenir la diabetes incluyen mantener una dieta rica en cereales integrales y fibra , y elegir grasas buenas, como las grasas poliinsaturadas que se encuentran en las nueces, los aceites vegetales y el pescado. [93] Limitar las bebidas azucaradas y comer menos carne roja y otras fuentes de grasas saturadas también puede ayudar a prevenir la diabetes. [93] Fumar tabaco también se asocia con un mayor riesgo de diabetes y sus complicaciones, por lo que dejar de fumar también puede ser una medida preventiva importante. [94]
La relación entre la diabetes tipo 2 y los principales factores de riesgo modificables (exceso de peso, dieta poco saludable, inactividad física y consumo de tabaco) es similar en todas las regiones del mundo. Cada vez hay más pruebas de que los determinantes subyacentes de la diabetes son un reflejo de las principales fuerzas que impulsan el cambio social, económico y cultural: la globalización , la urbanización, el envejecimiento de la población y el entorno general de políticas sanitarias . [95]
Comorbilidad
Las comorbilidades de los pacientes con diabetes tienen un impacto significativo en los gastos médicos y los costos relacionados. Se ha demostrado que los pacientes con diabetes tienen más probabilidades de sufrir infecciones respiratorias, del tracto urinario y de la piel, desarrollar aterosclerosis, hipertensión y enfermedad renal crónica, lo que los pone en mayor riesgo de infección y complicaciones que requieren atención médica. [96] Los pacientes con diabetes mellitus tienen más probabilidades de sufrir ciertas infecciones, como COVID-19, con tasas de prevalencia que varían de 5.3 a 35.5%. [97] [98] Mantener un control glucémico adecuado es el objetivo principal del manejo de la diabetes, ya que es fundamental para controlar la diabetes y prevenir o posponer dichas complicaciones. [99]
Gestión
El control de la diabetes se centra en mantener los niveles de azúcar en sangre cerca de lo normal, sin provocar hipoglucemia. [100] Esto se puede lograr generalmente con cambios en la dieta, [101] ejercicio, pérdida de peso y uso de medicamentos adecuados (insulina, medicamentos orales). [100]
Aprender sobre la enfermedad y participar activamente en el tratamiento es importante, ya que las complicaciones son mucho menos comunes y menos graves en personas que tienen niveles de azúcar en sangre bien controlados. [100] [102] El objetivo del tratamiento es un nivel de A1C por debajo del 7%. [103] [104] También se presta atención a otros problemas de salud que pueden acelerar los efectos negativos de la diabetes. Estos incluyen tabaquismo , presión arterial alta , síndrome metabólico , obesidad y falta de ejercicio regular . [100] [105] El calzado especializado se usa ampliamente para reducir el riesgo de úlceras del pie diabético al aliviar la presión sobre el pie. [106] [107] [108] El examen de los pies para pacientes que viven con diabetes debe realizarse anualmente, lo que incluye pruebas de sensibilidad, biomecánica del pie , integridad vascular y estructura del pie. [109]
En cuanto a las personas con enfermedades mentales graves , la eficacia de las intervenciones de autogestión de la diabetes tipo 2 aún no se ha explorado lo suficiente y no hay suficiente evidencia científica para demostrar si estas intervenciones tienen resultados similares a los observados en la población general. [110]
Estilo de vida
Las personas con diabetes pueden beneficiarse de la educación sobre la enfermedad y el tratamiento, los cambios en la dieta y el ejercicio, con el objetivo de mantener los niveles de glucosa en sangre a corto y largo plazo dentro de límites aceptables . Además, dados los mayores riesgos asociados de enfermedad cardiovascular, se recomiendan modificaciones del estilo de vida para controlar la presión arterial. [111] [112]
La pérdida de peso puede prevenir la progresión de la prediabetes a la diabetes tipo 2 , disminuir el riesgo de enfermedad cardiovascular o dar como resultado una remisión parcial en personas con diabetes. [113] [114] Ningún patrón dietético es mejor para todas las personas con diabetes. [115] A menudo se recomiendan patrones dietéticos saludables, como la dieta mediterránea , la dieta baja en carbohidratos o la dieta DASH , aunque la evidencia no apoya una sobre las otras. [113] [114] Según la ADA, "la reducción de la ingesta general de carbohidratos para las personas con diabetes ha demostrado la mayor evidencia para mejorar la glucemia", y para las personas con diabetes tipo 2 que no pueden alcanzar los objetivos glucémicos o donde la reducción de los medicamentos antiglucémicos es una prioridad, las dietas bajas o muy bajas en carbohidratos son un enfoque viable. [114] Para las personas con sobrepeso y diabetes tipo 2, cualquier dieta que logre la pérdida de peso es efectiva. [115] [116]
Una revisión sistemática Cochrane de 2020 comparó varios edulcorantes no nutritivos con azúcar, placebo y un edulcorante nutritivo bajo en calorías ( tagatosa ), pero los resultados no fueron claros en cuanto a los efectos sobre la HbA1c, el peso corporal y los eventos adversos. [117] Los estudios incluidos fueron principalmente de certeza muy baja y no informaron sobre la calidad de vida relacionada con la salud, las complicaciones de la diabetes, la mortalidad por todas las causas o los efectos socioeconómicos. [117]
Medicamentos
Control de glucosa
La mayoría de los medicamentos utilizados para tratar la diabetes actúan reduciendo los niveles de azúcar en sangre a través de diferentes mecanismos. Existe un amplio consenso en que cuando las personas con diabetes mantienen un estricto control de la glucosa (manteniendo los niveles de glucosa en sangre dentro de los rangos normales), experimentan menos complicaciones, como problemas renales o problemas oculares . [118] [119] Sin embargo, existe un debate sobre si esto es apropiado y rentable para personas en etapas posteriores de la vida en las que el riesgo de hipoglucemia puede ser más significativo. [120]
Existen diferentes clases de medicamentos antidiabéticos. La diabetes tipo 1 requiere tratamiento con insulina , idealmente utilizando un régimen de "bolo basal" que coincida lo más posible con la liberación normal de insulina: insulina de acción prolongada para la tasa basal e insulina de acción corta con las comidas. [121] La diabetes tipo 2 generalmente se trata con medicamentos que se toman por vía oral (por ejemplo, metformina ), aunque algunas eventualmente requieren un tratamiento inyectable con insulina o agonistas de GLP-1 . [122]
La metformina se recomienda generalmente como tratamiento de primera línea para la diabetes tipo 2, ya que hay buena evidencia de que disminuye la mortalidad. [7] Funciona disminuyendo la producción de glucosa del hígado y aumentando la cantidad de glucosa almacenada en el tejido periférico. [123] Varios otros grupos de medicamentos, principalmente medicamentos orales, también pueden disminuir el azúcar en sangre en la diabetes tipo 2. Estos incluyen agentes que aumentan la liberación de insulina ( sulfonilureas ), agentes que disminuyen la absorción de azúcar de los intestinos ( acarbosa ), agentes que inhiben la enzima dipeptidil peptidasa-4 (DPP-4) que inactiva incretinas como GLP-1 y GIP ( sitagliptina ), agentes que hacen que el cuerpo sea más sensible a la insulina ( tiazolidinediona ) y agentes que aumentan la excreción de glucosa en la orina ( inhibidores de SGLT2 ). [123] Cuando se usa insulina en la diabetes tipo 2, generalmente se agrega inicialmente una formulación de acción prolongada, mientras se continúa con los medicamentos orales. [7]
Algunos casos graves de diabetes tipo 2 también pueden tratarse con insulina, que se aumenta gradualmente hasta alcanzar los objetivos de glucosa. [7] [124]
Reducción de la presión arterial
La enfermedad cardiovascular es una complicación grave asociada con la diabetes, y muchas pautas internacionales recomiendan objetivos de tratamiento de la presión arterial inferiores a 140/90 mmHg para las personas con diabetes. [125] Sin embargo, solo hay evidencia limitada sobre cuáles deberían ser los objetivos más bajos. Una revisión sistemática de 2016 encontró un daño potencial al tratar objetivos inferiores a 140 mmHg, [126] y una revisión sistemática posterior en 2019 no encontró evidencia de un beneficio adicional de reducir la presión arterial a entre 130 y 140 mmHg, aunque hubo un mayor riesgo de eventos adversos. [127]
Las recomendaciones de la Asociación Estadounidense de Diabetes de 2015 son que las personas con diabetes y albuminuria deben recibir un inhibidor del sistema renina-angiotensina para reducir los riesgos de progresión a enfermedad renal terminal, eventos cardiovasculares y muerte. [128] Existe cierta evidencia de que los inhibidores de la enzima convertidora de angiotensina (IECA) son superiores a otros inhibidores del sistema renina-angiotensina como los bloqueadores de los receptores de angiotensina (BRA), [129] o aliskiren en la prevención de enfermedades cardiovasculares. [130] Aunque una revisión más reciente encontró efectos similares de los IECA y los BRA sobre los principales resultados cardiovasculares y renales. [131] No hay evidencia de que la combinación de IECA y BRA proporcione beneficios adicionales. [131]
Aspirina
El uso de aspirina para prevenir enfermedades cardiovasculares en la diabetes es controvertido. [128] Algunos recomiendan la aspirina en personas con alto riesgo de enfermedad cardiovascular; sin embargo, no se ha demostrado que el uso rutinario de aspirina mejore los resultados en la diabetes sin complicaciones. [132] Las recomendaciones de 2015 de la Asociación Estadounidense de Diabetes para el uso de aspirina (basadas en el consenso de expertos o la experiencia clínica) son que el uso de aspirina en dosis bajas es razonable en adultos con diabetes que tienen un riesgo intermedio de enfermedad cardiovascular (riesgo de enfermedad cardiovascular a 10 años, 5-10%). [128] Las pautas nacionales para Inglaterra y Gales del Instituto Nacional para la Excelencia en la Salud y la Atención (NICE) recomiendan no usar aspirina en personas con diabetes tipo 1 o tipo 2 que no tengan enfermedad cardiovascular confirmada. [121] [122]
Cirugía
La cirugía para bajar de peso en personas obesas y con diabetes tipo 2 suele ser una medida eficaz. [133] Muchos pueden mantener niveles normales de azúcar en sangre con poca o ninguna medicación después de la cirugía [134] y la mortalidad a largo plazo disminuye. [135] Sin embargo, existe un riesgo de mortalidad a corto plazo de menos del 1% por la cirugía. [136] Los puntos de corte del índice de masa corporal para determinar cuándo es adecuada la cirugía aún no están claros. [135] Se recomienda que se considere esta opción en aquellos que no pueden controlar tanto su peso como su nivel de azúcar en sangre. [137]
En ocasiones, se considera un trasplante de páncreas para personas con diabetes tipo 1 que tienen complicaciones graves de su enfermedad, incluida la enfermedad renal terminal que requiere un trasplante de riñón . [138]
La neuropatía periférica diabética (NPD) afecta al 30% de todos los pacientes con diabetes. [139] Cuando la NPD se superpone con la compresión nerviosa , la NPD puede ser tratable con múltiples descompresiones nerviosas . [140] [141] La teoría es que la NPD predispone a los nervios periféricos a la compresión en los sitios anatómicos de estrechamiento, y que la mayoría de los síntomas de la NPD son en realidad atribuibles a la compresión nerviosa, una condición tratable, en lugar de la NPD en sí. [142] [143] La cirugía se asocia con puntuaciones de dolor más bajas , mayor discriminación de dos puntos (una medida de mejora sensorial), menor tasa de ulceraciones , menos caídas (en el caso de la descompresión de las extremidades inferiores) y menos amputaciones . [143] [144] [145] [141]
Autogestión y apoyo
En países que utilizan un sistema de médicos generales , como el Reino Unido, la atención puede tener lugar principalmente fuera de los hospitales, y la atención especializada en el hospital se utiliza solo en caso de complicaciones, control difícil de la glucemia o proyectos de investigación. En otras circunstancias, los médicos generales y los especialistas comparten la atención en un enfoque de equipo. La evidencia ha demostrado que la prescripción social condujo a ligeras mejoras en el control de la glucemia en personas con diabetes tipo 2. [146] El apoyo de telesalud en el hogar puede ser una técnica de gestión eficaz. [147]
El uso de tecnología para ofrecer programas educativos para adultos con diabetes tipo 2 incluye intervenciones de autogestión basadas en computadora para recopilar respuestas personalizadas que faciliten la autogestión. [148] No hay evidencia adecuada que respalde los efectos sobre el colesterol , la presión arterial , el cambio de comportamiento (como los niveles de actividad física y la dieta), la depresión , el peso y la calidad de vida relacionada con la salud , ni en otros resultados biológicos, cognitivos o emocionales. [148] [149]
Epidemiología
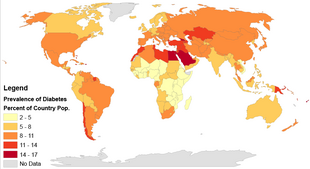

En 2017, 425 millones de personas tenían diabetes en todo el mundo, [150] frente a los 382 millones de personas estimados en 2013 [151] y los 108 millones en 1980. [152] Teniendo en cuenta la cambiante estructura de edad de la población mundial, la prevalencia de la diabetes es del 8,8% entre los adultos, casi el doble de la tasa del 4,7% en 1980. [150] [152] El tipo 2 representa alrededor del 90% de los casos. [17] [35] Algunos datos indican que las tasas son aproximadamente iguales en mujeres y hombres, [17] pero se ha encontrado un exceso masculino de diabetes en muchas poblaciones con una mayor incidencia de tipo 2, posiblemente debido a diferencias relacionadas con el sexo en la sensibilidad a la insulina, las consecuencias de la obesidad y la deposición de grasa corporal regional, y otros factores contribuyentes como la presión arterial alta, el tabaquismo y el consumo de alcohol. [153] [154]
La OMS estima que la diabetes provocó 1,5 millones de muertes en 2012, lo que la convierte en la octava causa principal de muerte. [155] [152] Sin embargo, otros 2,2 millones de muertes en todo el mundo fueron atribuibles a la alta glucosa en sangre y al aumento de los riesgos de enfermedad cardiovascular y otras complicaciones asociadas (por ejemplo, insuficiencia renal), que a menudo conducen a una muerte prematura y suelen figurar como causa subyacente en los certificados de defunción en lugar de la diabetes. [152] [156] Por ejemplo, en 2017, la Federación Internacional de Diabetes (FID) estimó que la diabetes provocó 4,0 millones de muertes en todo el mundo, [150] utilizando modelos para estimar el número total de muertes que podrían atribuirse directa o indirectamente a la diabetes. [150]
La diabetes se presenta en todo el mundo, pero es más común (especialmente el tipo 2) en los países más desarrollados. Sin embargo, el mayor aumento de las tasas se ha observado en los países de ingresos bajos y medios, [152] donde se producen más del 80% de las muertes por diabetes. [157] Se espera que el aumento más rápido de la prevalencia se produzca en Asia y África, donde probablemente vivirá la mayoría de las personas con diabetes en 2030. [158] El aumento de las tasas en los países en desarrollo sigue la tendencia de la urbanización y los cambios en el estilo de vida, incluidos estilos de vida cada vez más sedentarios, trabajos menos exigentes físicamente y la transición nutricional mundial, marcada por una mayor ingesta de alimentos con un alto contenido energético pero pobres en nutrientes (a menudo ricos en azúcar y grasas saturadas, a veces denominada dieta "de estilo occidental"). [152] [158] El número mundial de casos de diabetes podría aumentar un 48% entre 2017 y 2045. [150]
En 2020, el 38 % de todos los adultos estadounidenses tenían prediabetes. [159] La prediabetes es una etapa temprana de la diabetes.
Historia
La diabetes fue una de las primeras enfermedades descritas, [160] con un manuscrito egipcio de alrededor de 1500 a. C. que menciona "una evacuación excesiva de la orina". [161] El papiro de Ebers incluye una recomendación de una bebida para tomar en tales casos. [162] Se cree que los primeros casos descritos fueron diabetes tipo 1. [161] Los médicos indios de la misma época identificaron la enfermedad y la clasificaron como madhumeha u "orina de miel", señalando que la orina atraía a las hormigas. [161] [162]
El término "diabetes" o "pasar por" fue utilizado por primera vez en el año 230 a. C. por el griego Apolonio de Menfis . [161] La enfermedad se consideraba rara durante la época del imperio romano , y Galeno comentó que solo había visto dos casos durante su carrera. [161] Esto posiblemente se deba a la dieta y al estilo de vida de los antiguos, o a que los síntomas clínicos se observaban durante la etapa avanzada de la enfermedad. Galeno denominó a la enfermedad "diarrea de la orina" (diarrhea urinosa). [163]
La obra más antigua que se conserva con una referencia detallada a la diabetes es la de Areteo de Capadocia (siglo II o principios del III d. C.). Describió los síntomas y el curso de la enfermedad, que atribuyó a la humedad y al frío, reflejando las creencias de la « escuela neumática ». Planteó la hipótesis de una correlación entre la diabetes y otras enfermedades, y analizó el diagnóstico diferencial con la mordedura de serpiente, que también provoca sed excesiva. Su obra permaneció desconocida en Occidente hasta 1552, cuando se publicó la primera edición en latín en Venecia. [163]
Los médicos indios Sushruta y Charaka identificaron por primera vez dos tipos de diabetes como enfermedades independientes entre los años 400 y 500 d. C.: un tipo se asociaba con la juventud y el otro con el sobrepeso. [161] No se desarrolló un tratamiento eficaz hasta principios del siglo XX, cuando los canadienses Frederick Banting y Charles Best aislaron y purificaron la insulina en 1921 y 1922. [161] A esto le siguió el desarrollo de la insulina de acción prolongada NPH en la década de 1940. [161]
Etimología
La palabra diabetes ( /ˌd.aɪ.əˈb.iːt.iːz/ o /ˌd.aɪ.əˈb.iːt.ɪs/ ) proviene del latín diabētēs , que a su vez proviene del griego antiguo διαβήτης ( diabētēs ) , que literalmente significa "un transeúnte; un sifón " . [ 164 ] El médico griego antiguo Areteo de Capadocia ( fl . siglo I d.C. ) usó esa palabra , con el significado pretendido de "descarga excesiva de orina", como nombre para la enfermedad . [165] [166] En última instancia, la palabra proviene del griego διαβαίνειν ( diabainein ), que significa "pasar a través", [164] que se compone de δια - ( dia -), que significa "a través" y βαίνειν ( bainein ), que significa "ir". [165] La palabra "diabetes" se registra por primera vez en inglés, en la forma diabete , en un texto médico escrito alrededor de 1425.
La palabra mellitus ( / m ə ˈ l aɪ t ə s / o / ˈ m ɛ l ɪ t ə s / ) proviene de la palabra latina clásica mellītus , que significa "mellite" [167] (es decir, endulzado con miel; [167] dulce como la miel [168] ). La palabra latina proviene de mell -, que viene de mel , que significa "miel"; [167] [168] dulzura; [168] cosa agradable, [168] y el sufijo - ītus , [167] cuyo significado es el mismo que el del sufijo inglés "-ite". [169] Fue Thomas Willis quien en 1675 agregó "mellitus" a la palabra "diabetes" como designación para la enfermedad, cuando notó que la orina de una persona con diabetes tenía un sabor dulce (glucosuria). Este dulce sabor había sido observado en la orina por los antiguos griegos, chinos, egipcios e indios. [170]
Sociedad y cultura
La " Declaración de San Vicente " de 1989 [171] [172] fue el resultado de los esfuerzos internacionales para mejorar la atención que se brinda a las personas con diabetes. Hacerlo es importante no sólo en términos de calidad y esperanza de vida, sino también desde el punto de vista económico (se ha demostrado que los gastos derivados de la diabetes suponen una importante pérdida de recursos para la salud y la productividad de los sistemas de atención sanitaria y los gobiernos).
Varios países establecieron programas nacionales de diabetes con mayor o menor éxito para mejorar el tratamiento de la enfermedad. [173]
El estigma de la diabetes
El estigma de la diabetes describe las actitudes negativas, los juicios, la discriminación o los prejuicios contra las personas con diabetes. A menudo, el estigma surge de la idea de que la diabetes (en particular la diabetes tipo 2) es resultado de un estilo de vida deficiente y de elecciones alimentarias poco saludables, en lugar de otros factores causales como la genética y los determinantes sociales de la salud. [174] La manifestación del estigma se puede observar en diferentes culturas y contextos. Los escenarios incluyen estados de diabetes que afectan las propuestas de matrimonio, el empleo en el lugar de trabajo y la posición social en las comunidades. [175]
El estigma también se manifiesta internamente, ya que las personas con diabetes también pueden tener creencias negativas sobre sí mismas. A menudo, estos casos de autoestigma se asocian con un mayor malestar específico de la diabetes, una menor autoeficacia y peores interacciones entre el proveedor y el paciente durante la atención de la diabetes. [176]
Desigualdades raciales y económicas
Las minorías raciales y étnicas se ven afectadas de manera desproporcionada, con una mayor prevalencia de diabetes en comparación con las personas que no pertenecen a minorías. [177] Mientras que los adultos estadounidenses en general tienen un 40% de posibilidades de desarrollar diabetes tipo 2, la probabilidad de los adultos hispanos/latinos es de más del 50%. [178] Los afroamericanos también tienen muchas más probabilidades de ser diagnosticados con diabetes en comparación con los estadounidenses blancos. Los asiáticos tienen un mayor riesgo de diabetes, ya que la diabetes puede desarrollarse a un IMC más bajo debido a las diferencias en la grasa visceral en comparación con otras razas. Para los asiáticos, la diabetes puede desarrollarse a una edad más temprana y con menor grasa corporal en comparación con otros grupos. Además, la diabetes está muy subnotificada en las personas asiático-americanas, ya que 1 de cada 3 casos no se diagnostican en comparación con el promedio de 1 de cada 5 para la nación. [179]
Las personas con diabetes que presentan síntomas neuropáticos como entumecimiento u hormigueo en los pies o las manos tienen el doble de probabilidades de estar desempleadas que aquellas que no presentan dichos síntomas. [180]
En 2010, las tasas de visitas a salas de emergencia relacionadas con la diabetes en los Estados Unidos fueron más altas entre las personas de las comunidades de ingresos más bajos (526 por cada 10 000 habitantes) que entre las comunidades de ingresos más altos (236 por cada 10 000 habitantes). Aproximadamente el 9,4% de las visitas a salas de emergencia relacionadas con la diabetes fueron de personas sin seguro médico. [181]
Nombramiento
El término “diabetes tipo 1” ha reemplazado a varios términos anteriores, como la diabetes de inicio en la infancia, la diabetes juvenil y la diabetes mellitus dependiente de insulina. Asimismo, el término “diabetes tipo 2” ha reemplazado a varios términos anteriores, como la diabetes de inicio en la edad adulta, la diabetes relacionada con la obesidad y la diabetes mellitus no dependiente de insulina. Más allá de estos dos tipos, no existe una nomenclatura estándar acordada. [182]
La diabetes mellitus también se conoce ocasionalmente como "diabetes del azúcar" para diferenciarla de la diabetes insípida . [183]
Otros animales
La diabetes puede presentarse en mamíferos o reptiles. [184] [185] Las aves no desarrollan diabetes debido a su tolerancia inusualmente alta a los niveles elevados de glucosa en sangre. [186]
En los animales, la diabetes se presenta con mayor frecuencia en perros y gatos. Los animales de mediana edad son los más afectados. Las perras tienen el doble de probabilidades de verse afectadas que los machos, mientras que, según algunas fuentes, los gatos machos son más propensos que las hembras. En ambas especies, todas las razas pueden verse afectadas, pero algunas razas de perros pequeños son particularmente propensas a desarrollar diabetes, como los caniches miniatura . [187]
La diabetes felina es sorprendentemente similar a la diabetes tipo 2 humana. Las razas de gatos Birmano , Azul Ruso , Abisinio y Bosque de Noruega tienen mayor riesgo que otras razas. Los gatos con sobrepeso también tienen mayor riesgo. [188]
Los síntomas pueden estar relacionados con la pérdida de líquidos y la poliuria, pero la evolución también puede ser insidiosa. Los animales diabéticos son más propensos a las infecciones. Las complicaciones a largo plazo reconocidas en los seres humanos son mucho más raras en los animales. Los principios del tratamiento (pérdida de peso, antidiabéticos orales, insulina subcutánea) y el manejo de las emergencias (p. ej., cetoacidosis) son similares a los de los seres humanos. [187]
Véase también
Referencias
- ^ "Símbolo del círculo azul de la diabetes". Federación Internacional de Diabetes. 17 de marzo de 2006. Archivado desde el original el 5 de agosto de 2007.
- ^ abcdefgh «Diabetes». www.who.int . Archivado desde el original el 26 de febrero de 2023 . Consultado el 1 de octubre de 2022 .
- ^ ab Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN (julio de 2009). "Crisis hiperglucémicas en pacientes adultos con diabetes". Diabetes Care . 32 (7): 1335–1343. doi :10.2337/dc09-9032. PMC 2699725 . PMID 19564476. Archivado desde el original el 25 de junio de 2016.
- ^ Krishnasamy S, Abell TL (julio de 2018). "Gastroparesia diabética: principios y tendencias actuales en el tratamiento". Diabetes Therapy . 9 (Supl 1): 1–42. doi :10.1007/s13300-018-0454-9. ISSN 1869-6961. PMC 6028327 . PMID 29934758.
- ^ Saedi E, Gheini MR, Faiz F, Arami MA (septiembre de 2016). "Diabetes mellitus y deterioro cognitivo". Revista Mundial de Diabetes . 7 (17): 412–422. doi : 10.4239/wjd.v7.i17.412 . PMC 5027005 . PMID 27660698.
- ^ ab "Causas de la diabetes – NIDDK". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales . Junio de 2014. Archivado desde el original el 2 de febrero de 2016. Consultado el 10 de febrero de 2016 .
- ^ abcd Ripsin CM, Kang H, Urban RJ (enero de 2009). "Manejo de la glucemia en la diabetes mellitus tipo 2" (PDF) . American Family Physician . 79 (1): 29–36. PMID 19145963. Archivado (PDF) desde el original el 5 de mayo de 2013.
- ^ Brutsaert EF (febrero de 2017). "Tratamiento farmacológico de la diabetes mellitus". MSDManuals.com . Archivado desde el original el 12 de octubre de 2018. Consultado el 12 de octubre de 2018 .
- ^ abc "ATLAS DE DIABETES DE LA FID Novena edición 2019" (PDF) . www.diabetesatlas.org . Archivado (PDF) del original el 1 de mayo de 2020 . Consultado el 18 de mayo de 2020 .
- ^ ab «Diabetes». Organización Mundial de la Salud . Archivado desde el original el 29 de enero de 2023. Consultado el 29 de enero de 2023 .
- ^ "Diabetes mellitus (DM): trastornos hormonales y metabólicos". Manual MSD versión para el consumidor . Archivado desde el original el 1 de octubre de 2022. Consultado el 1 de octubre de 2022 .
- ^ abcd Shoback DG, Gardner D, eds. (2011). "Capítulo 17". Endocrinología básica y clínica de Greenspan (novena edición). Nueva York: McGraw-Hill Medical. ISBN 978-0-07-162243-1.
- ^ "Síntomas y causas de la diabetes". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud de EE. UU. 2024 . Consultado el 16 de mayo de 2024 .
- ^ "Las 10 principales causas de muerte". www.who.int . Consultado el 12 de agosto de 2024 .
- ^ "Datos y cifras". Federación Internacional de Diabetes . Archivado desde el original el 2023-08-10 . Consultado el 2023-08-10 .
- ^ De Silva AP, De Silva SH, Haniffa R, Liyanage IK, Jayasinghe S, Katulanda P, et al. (abril de 2018). "Desigualdades en la prevalencia de diabetes mellitus y sus factores de riesgo en Sri Lanka: un país de ingresos medios bajos". Revista Internacional de Equidad en Salud . 17 (1): 45. doi : 10.1186/s12939-018-0759-3 . PMC 5905173 . PMID 29665834.
- ^ abc Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, et al. (diciembre de 2012). "Años vividos con discapacidad (YLD) para 1160 secuelas de 289 enfermedades y lesiones 1990-2010: un análisis sistemático para el Estudio de la Carga Global de Enfermedades 2010". Lancet . 380 (9859): 2163–2196. doi :10.1016/S0140-6736(12)61729-2. PMC 6350784 . PMID 23245607.
- ^ "Las 10 principales causas de muerte". www.who.int . Archivado desde el original el 24 de septiembre de 2021 . Consultado el 18 de mayo de 2020 .
- ^ Bommer C, Sagalova V, Heesemann E, Manne-Goehler J, Atun R, Bärnighausen T, et al. (mayo de 2018). "Carga económica mundial de la diabetes en adultos: proyecciones de 2015 a 2030". Diabetes Care . 41 (5): 963–970. doi : 10.2337/dc17-1962 . PMID 29475843. S2CID 3538441.
- ^ abcdefg Feather, Adam; Randall, David; Waterhouse, Mona (2021). Medicina clínica de Kumar y Clark (10.ª ed.). Elsevier . págs. 699–741. ISBN 978-0-7020-7868-2.
- ^ Goldman, Lee; Schafer, Andrew (2020). Medicina Goldman-Cecil (26.ª ed.). Elsevier . págs. 1490–1510. ISBN 978-0-323-53266-2.
- ^ ab Penman, Ian; Ralston, Stuart; Strachan, Mark; Hobson, Richard (2023). Principios y práctica de la medicina de Davidson (24.ª ed.). Elsevier. págs. 703–753. ISBN 978-0-7020-8348-8.
- ^ Willix, Clare; Griffiths, Emma; Singleton, Sally (mayo de 2019). "Presentaciones hiperglucémicas en la diabetes tipo 2". Revista australiana de medicina general . 48 (5): 263–267. doi : 10.31128/AJGP-12-18-4785 . PMID 31129935. S2CID 167207067. Archivado desde el original el 2023-08-10 . Consultado el 2023-08-10 .
- ^ abc Amiel, Stephanie A. (1 de mayo de 2021). "Las consecuencias de la hipoglucemia". Diabetologia . 64 (5): 963–970. doi :10.1007/s00125-020-05366-3. ISSN 1432-0428. PMC 8012317 . PMID 33550443.
- ^ ab "Diabetes: efectos a largo plazo". Better Health Channel . Victoria: Departamento de Salud. Archivado desde el original el 2023-10-29 . Consultado el 2023-08-12 .
- ^ Sarwar N, Gao P, Seshasai SR, Gobin R, Kaptoge S, Di Angelantonio E, et al. (junio de 2010). "Diabetes mellitus, concentración de glucosa en sangre en ayunas y riesgo de enfermedad vascular: un metaanálisis colaborativo de 102 estudios prospectivos". Lancet . 375 (9733): 2215–2222. doi :10.1016/S0140-6736(10)60484-9. PMC 2904878 . PMID 20609967.
- ^ O'Gara PT, Kushner FG, Ascheim DD, Casey DE, Chung MK, de Lemos JA, et al. (enero de 2013). "Guía ACCF/AHA de 2013 para el tratamiento del infarto de miocardio con elevación del segmento ST: un informe del grupo de trabajo sobre guías de práctica de la American College of Cardiology Foundation/American Heart Association". Circulation . 127 (4): e368. doi : 10.1161/CIR.0b013e3182742cf6 . PMID 23247304.
- ^ Papatheodorou K, Banach M, Bekiari E, Rizzo M, Edmonds M (11 de marzo de 2018). "Complicaciones de la diabetes 2017". Revista de investigación sobre diabetes . 2018 : 3086167. doi : 10.1155/2018/3086167 . PMC 5866895. PMID 29713648 .
- ^ "Cuidado de los ojos en pacientes con diabetes". MedlinePlus . Maryland: Biblioteca Nacional de Medicina. Archivado desde el original el 28 de marzo de 2018 . Consultado el 27 de marzo de 2018 .
- ^ ab Wing, Edward J; Schiffman, Fred (2022). Cecil Essentials of Medicine (10.ª ed.). Pensilvania: Elsevier . págs. 282–297, 662–677. ISBN 978-0-323-72271-1.
- ^ Mittal, Rahul; McKenna, Keelin; Keith, Grant; Lemos, Joana RN; Mittal, Jeenu; Hirani, Khemraj (9 de febrero de 2024). "Una revisión sistemática de la asociación de la diabetes tipo I con la pérdida auditiva neurosensorial". PLOS One . 19 (2): e0298457. Bibcode :2024PLoSO..1998457M. doi : 10.1371/journal.pone.0298457 . PMC 10857576 . PMID 38335215.
- ^ Yuan, Shuai; Gill, Dipender; Giovannucci, Edward L.; Larsson, Susanna C. (marzo de 2022). "Obesidad, diabetes tipo 2, factores de estilo de vida y riesgo de enfermedad de cálculos biliares: una investigación de aleatorización mendeliana". Gastroenterología clínica y hepatología . 20 (3): e529–e537. doi : 10.1016/j.cgh.2020.12.034 . hdl : 10044/1/86461 . PMID 33418132.
- ^ Cukierman T, Gerstein HC, Williamson JD (diciembre de 2005). "Deterioro cognitivo y demencia en la diabetes: revisión sistemática de estudios observacionales prospectivos". Diabetologia . 48 (12): 2460–2469. doi : 10.1007/s00125-005-0023-4 . PMID 16283246.
- ^ Yang Y, Hu X, Zhang Q, Zou R (noviembre de 2016). "Diabetes mellitus y riesgo de caídas en adultos mayores: una revisión sistemática y metanálisis". Edad y envejecimiento . 45 (6): 761–767. doi : 10.1093/ageing/afw140 . PMID 27515679.
- ^ abc Williams, libro de texto de endocrinología (12.ª ed.). Elsevier/Saunders. 2011. págs. 1371–1435. ISBN 978-1-4377-0324-5.
- ^ "Más de un tercio de los adultos con diabetes tipo 1 no fueron diagnosticados hasta después de los 30". US News & World Report . 28 de septiembre de 2023 . Consultado el 3 de junio de 2024 .
- ^ Lambert P, Bingley PJ (2002). "¿Qué es la diabetes tipo 1?". Medicina . 30 : 1–5. doi :10.1383/medc.30.1.1.28264.
- ^ Skov J, Eriksson D, Kuja-Halkola R, Höijer J, Gudbjörnsdottir S, Svensson AM, et al. (mayo de 2020). "Coagregación y heredabilidad de la autoinmunidad específica de órganos: un estudio de gemelos basado en la población". Revista Europea de Endocrinología . 182 (5): 473–480. doi :10.1530/EJE-20-0049. PMC 7182094 . PMID 32229696.
- ^ Hyttinen V, Kaprio J, Kinnunen L, Koskenvuo M, Tuomilehto J (abril de 2003). "Responsabilidad genética de la diabetes tipo 1 y edad de aparición en 22.650 parejas de gemelos finlandeses jóvenes: un estudio de seguimiento a nivel nacional". Diabetes . 52 (4): 1052–1055. doi : 10.2337/diabetes.52.4.1052 . PMID 12663480.
- ^ Condon J, Shaw JE, Luciano M, Kyvik KO, Martin NG, Duffy DL (febrero de 2008). "Un estudio de diabetes mellitus en una gran muestra de gemelos australianos" (PDF) . Investigación de gemelos y genética humana . 11 (1): 28–40. doi :10.1375/twin.11.1.28. PMID 18251672. S2CID 18072879. Archivado (PDF) desde el original el 2023-07-01 . Consultado el 2021-12-27 .
- ^ Willemsen G, Ward KJ, Bell CG, Christensen K, Bowden J, Dalgård C, et al. (diciembre de 2015). "La concordancia y heredabilidad de la diabetes tipo 2 en 34.166 pares de gemelos de registros gemelos internacionales: el consorcio de gemelos discordantes (DISCOTWIN)". Investigación de gemelos y genética humana . 18 (6): 762–771. doi : 10.1017/thg.2015.83 . PMID 26678054. S2CID 17854531.
- ^ Lin X, Xu Y, Pan X, Xu J, Ding Y, Sun X, et al. (septiembre de 2020). "Carga y tendencia mundial, regional y nacional de la diabetes en 195 países y territorios: un análisis de 1990 a 2025". Scientific Reports . 10 (1): 14790. Bibcode :2020NatSR..1014790L. doi :10.1038/s41598-020-71908-9. PMC 7478957 . PMID 32901098.
- ^ Tinajero MG, Malik VS (septiembre de 2021). "Actualización sobre la epidemiología de la diabetes tipo 2: una perspectiva global". Clínicas de endocrinología y metabolismo de Norteamérica . 50 (3): 337–355. doi :10.1016/j.ecl.2021.05.013. PMID 34399949.
- ^ Clasificación de la diabetes mellitus 2019 (Informe). Ginebra: Organización Mundial de la Salud. 2019. ISBN 978-92-4-151570-2Archivado desde el original el 6 de marzo de 2023. Consultado el 15 de agosto de 2023 .
- ^ Tuomi T, Santoro N, Caprio S, Cai M, Weng J, Groop L (marzo de 2014). "Las múltiples caras de la diabetes: una enfermedad con una heterogeneidad creciente". Lancet . 383 (9922): 1084–1094. doi :10.1016/S0140-6736(13)62219-9. PMID 24315621. S2CID 12679248.
- ^ ab Kumar, V; Abbas, A; Aster, J (2021). Robbins & Cotran Pathologic Basis of Disease (10.ª ed.). Pensilvania: Elsevier . págs. 1065–1132. ISBN 978-0-323-60992-0.
- ^ Rother KI (abril de 2007). "Tratamiento de la diabetes: superando las barreras". The New England Journal of Medicine . 356 (15): 1499–1501. doi :10.1056/NEJMp078030. PMC 4152979 . PMID 17429082.
- ^ Brutsaert, EF (septiembre de 2022). «Diabetes mellitus (DM)». Manual MSD versión para profesionales . Merck Publishing . Archivado desde el original el 2023-08-15 . Consultado el 2023-08-15 .
- ^ ab Petzold A, Solimena M, Knoch KP (octubre de 2015). "Mecanismos de disfunción de células beta asociados con la infección viral". Current Diabetes Reports (Revisión). 15 (10): 73. doi :10.1007/s11892-015-0654-x. PMC 4539350. PMID 26280364. Hasta
el momento, ninguna de las hipótesis que explican la autoinmunidad de las células beta inducida por virus ha sido respaldada por evidencia rigurosa en humanos, y la participación de varios mecanismos en lugar de solo uno también es plausible.
- ^ Butalia S, Kaplan GG, Khokhar B, Rabi DM (diciembre de 2016). "Factores de riesgo ambientales y diabetes tipo 1: pasado, presente y futuro". Revista canadiense de diabetes (revisión). 40 (6): 586–593. doi :10.1016/j.jcjd.2016.05.002. PMID 27545597.
- ^ Laugesen E, Østergaard JA, Leslie RD (julio de 2015). "Diabetes autoinmune latente del adulto: conocimiento actual e incertidumbre". Medicina diabética . 32 (7): 843–852. doi :10.1111/dme.12700. PMC 4676295. PMID 25601320 .
- ^ "¿Qué es la diabetes?". Diabetes Daily . Archivado desde el original el 4 de octubre de 2023. Consultado el 10 de septiembre de 2023 .
- ^ Nolasco-Rosales, Germán Alberto; Ramírez-González, Dania; Rodríguez-Sánchez, Ester; Ávila-Fernández, Ángela; Villar-Juarez, Guillermo Efrén; González-Castro, Thelma Beatriz; Tovilla-Zárate, Carlos Alfonso; Guzmán-Priego, Crystell Guadalupe; Genis-Mendoza, Alma Delia; Blé-Castillo, Jorge Luis; Marín-Medina, Alejandro; Juárez-Rojop, Isela Esther (29-04-2023). "Identificación y caracterización fenotípica de pacientes con LADA en una población del sureste de México". Informes científicos . 13 (1): 7029. Código bibliográfico : 2023NatSR..13.7029N. doi :10.1038/s41598-023-34171-2. Revista de Biología Molecular y Genética .
- ^ Freeman, Andrew M.; Acevedo, Luis A.; Pennings, Nicholas (2024), "Resistencia a la insulina", StatPearls , Treasure Island (FL): StatPearls Publishing, PMID 29939616, archivado desde el original el 2024-02-07 , consultado el 2024-02-13
- ^ Asociación Estadounidense de Diabetes (enero de 2017). "2. Clasificación y diagnóstico de la diabetes". Diabetes Care . 40 (Supl 1): S11–S24. doi : 10.2337/dc17-S005 . PMID 27979889.
- ^ Carris NW, Magness RR, Labovitz AJ (febrero de 2019). "Prevención de la diabetes mellitus en pacientes con prediabetes". The American Journal of Cardiology . 123 (3): 507–512. doi :10.1016/j.amjcard.2018.10.032. PMC 6350898 . PMID 30528418.
- ^ ab Risérus U, Willett WC, Hu FB (enero de 2009). "Grasas dietarias y prevención de la diabetes tipo 2". Progreso en la investigación sobre lípidos . 48 (1): 44–51. doi :10.1016/j.plipres.2008.10.002. PMC 2654180. PMID 19032965 .
- ^ Fletcher, Barbara; Gulanick, Meg; Lamendola, Cindy (enero de 2002). "Factores de riesgo de diabetes mellitus tipo 2". The Journal of Cardiovascular Nursing . 16 (2): 17–23. doi :10.1097/00005082-200201000-00003. ISSN 0889-4655. PMID 11800065. Archivado desde el original el 2023-10-20 . Consultado el 2023-10-12 .
- ^ Malik VS, Popkin BM, Bray GA, Després JP, Hu FB (marzo de 2010). "Bebidas azucaradas, obesidad, diabetes mellitus tipo 2 y riesgo de enfermedad cardiovascular". Circulation . 121 (11): 1356–1364. doi :10.1161/CIRCULATIONAHA.109.876185. PMC 2862465 . PMID 20308626.
- ^ Malik VS, Popkin BM, Bray GA, Després JP, Willett WC, Hu FB (noviembre de 2010). "Bebidas azucaradas y riesgo de síndrome metabólico y diabetes tipo 2: un metanálisis". Diabetes Care . 33 (11): 2477–2483. doi :10.2337/dc10-1079. PMC 2963518 . PMID 20693348.
- ^ Hu EA, Pan A, Malik V, Sun Q (marzo de 2012). "Consumo de arroz blanco y riesgo de diabetes tipo 2: metanálisis y revisión sistemática". BMJ . 344 : e1454. doi :10.1136/bmj.e1454. PMC 3307808 . PMID 22422870.
- ^ Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT (julio de 2012). "Efecto de la inactividad física en las principales enfermedades no transmisibles en todo el mundo: un análisis de la carga de enfermedad y la esperanza de vida". Lancet . 380 (9838): 219–229. doi :10.1016/S0140-6736(12)61031-9. PMC 3645500 . PMID 22818936.
- ^ Huang H, Yan P, Shan Z, Chen S, Li M, Luo C, et al. (noviembre de 2015). "Experiencias adversas en la infancia y riesgo de diabetes tipo 2: una revisión sistemática y un metanálisis". Metabolism . 64 (11): 1408–1418. doi :10.1016/j.metabol.2015.08.019. PMID 26404480.
- ^ Zhang Y, Liu Y, Su Y, You Y, Ma Y, Yang G, et al. (noviembre de 2017). "Los efectos secundarios metabólicos de 12 fármacos antipsicóticos utilizados para el tratamiento de la esquizofrenia sobre la glucosa: un metanálisis en red". BMC Psychiatry . 17 (1): 373. doi : 10.1186/s12888-017-1539-0 . PMC 5698995 . PMID 29162032.
- ^ ab "National Diabetes Clearinghouse (NDIC): National Diabetes Statistics 2011". Departamento de Salud y Servicios Humanos de Estados Unidos. Archivado desde el original el 17 de abril de 2014. Consultado el 22 de abril de 2014 .
- ^ ab Soldavini J (noviembre de 2019). "La alimentación de Krause y el proceso de atención nutricional". Revista de educación y comportamiento nutricional . 51 (10): 1225. doi :10.1016/j.jneb.2019.06.022. ISSN 1499-4046. S2CID 209272489.
- ^ "Manejo y tratamiento de la diabetes gestacional | NIDDK". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales . Archivado desde el original el 2019-05-06 . Consultado el 2019-05-06 .
- ^ Tarvonen M, Hovi P, Sainio S, Vuorela P, Andersson S, Teramo K (noviembre de 2021). "Patrones cardiotocográficos intraparto y resultados perinatales relacionados con la hipoxia en embarazos complicados por diabetes mellitus gestacional". Acta Diabetologica . 58 (11): 1563–1573. doi : 10.1007/s00592-021-01756-0 . PMC 8505288 . PMID 34151398. S2CID 235487220.
- ^ Centro Colaborador Nacional para la Salud de la Mujer y el Niño (febrero de 2015). "Atención durante el parto". Diabetes en el embarazo: manejo de la diabetes y sus complicaciones desde la preconcepción hasta el período posnatal . Instituto Nacional para la Excelencia en la Salud y la Atención (Reino Unido). Archivado desde el original el 28 de agosto de 2021. Consultado el 21 de agosto de 2018 .
- ^ "Formas monogénicas de diabetes". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales . NIH de EE. UU. Archivado desde el original el 12 de marzo de 2017. Consultado el 12 de marzo de 2017 .
- ^ Thanabalasingham G, Owen KR (octubre de 2011). "Diagnóstico y tratamiento de la diabetes de inicio en la madurez en jóvenes (MODY)". BMJ . 343 (oct19 3): d6044. doi :10.1136/bmj.d6044. PMID 22012810. S2CID 44891167.
- ^ ab "Definición, diagnóstico y clasificación de la diabetes mellitus y sus complicaciones" (PDF) . Organización Mundial de la Salud . 1999. Archivado (PDF) desde el original el 8 de marzo de 2003.
- ^ Cleland SJ, Fisher BM, Colhoun HM, Sattar N, Petrie JR (julio de 2013). "Resistencia a la insulina en la diabetes tipo 1: ¿qué es la 'diabetes doble' y cuáles son los riesgos?". Diabetologia . 56 (7). Biblioteca Nacional de Medicina: 1462–1470. doi :10.1007/s00125-013-2904-2. PMC 3671104 . PMID 23613085.
- ^ A menos que se especifique lo contrario, la referencia es: Tabla 20-5 en Mitchell, Richard Sheppard; Kumar, Vinay; Abbas, Abul K.; Fausto, Nelson (2007). Robbins Basic Pathology (8.ª ed.). Filadelfia: Saunders. ISBN 978-1-4160-2973-1.
- ^ Sattar N, Preiss D, Murray HM, Welsh P, Buckley BM, de Craen AJ, et al. (febrero de 2010). "Estatinas y riesgo de diabetes incidente: un metaanálisis colaborativo de ensayos aleatorizados con estatinas". Lancet . 375 (9716): 735–742. doi :10.1016/S0140-6736(09)61965-6. PMID 20167359. S2CID 11544414.
- ^ Wilcox, Gisela (5 de mayo de 2005). "Insulina y resistencia a la insulina". Clinical Biochemist Reviews . 26 (2): 19–39. ISSN 0159-8090. PMC 1204764 . PMID 16278749.
- ^ "Información básica sobre la insulina". Asociación Estadounidense de Diabetes. Archivado desde el original el 21 de junio de 2023. Consultado el 25 de junio de 2023 .
- ^ abcd Shoback DG, Gardner D, eds. (2011). Endocrinología básica y clínica de Greenspan (novena edición). McGraw-Hill Medical. ISBN 978-0-07-162243-1.
- ^ Barrett KE, et al. (2012). Revisión de fisiología médica de Ganong (24.ª ed.). McGraw-Hill Medical. ISBN 978-0-07-178003-2.
- ^ Murray RK, et al. (2012). Bioquímica ilustrada de Harper (29.ª edición). McGraw-Hill Medical. ISBN 978-0-07-176576-3.
- ^ Mogotlane S (2013). Juta's Complete Textbook of Medical Surgical Nursing [Libro de texto completo de enfermería médica y quirúrgica de Juta ]. Ciudad del Cabo: Juta. pág. 839.
- ^ "Resumen de las revisiones de las Recomendaciones para la práctica clínica de 2010". Diabetes Care . 33 (Suppl 1): S3. Enero de 2010. doi :10.2337/dc10-S003. PMC 2797388 . PMID 20042773. Archivado desde el original el 13 de enero de 2010 . Consultado el 29 de enero de 2010 .
- ^ Definición y diagnóstico de diabetes mellitus e hiperglucemia intermedia: Informe de una consulta OMS/FID (PDF) . Ginebra: Organización Mundial de la Salud . 2006. p. 21. ISBN 978-92-4-159493-6.
- ^ Vijan S (marzo de 2010). "En la clínica. Diabetes tipo 2". Anales de Medicina Interna . 152 (5): ITC31-15, cuestionario ITC316. doi :10.7326/0003-4819-152-5-201003020-01003. PMID 20194231.
- ^ Saydah SH, Miret M, Sung J, Varas C, Gause D, Brancati FL (agosto de 2001). "Hiperglucemia posdesafío y mortalidad en una muestra nacional de adultos estadounidenses". Diabetes Care . 24 (8): 1397–1402. doi : 10.2337/diacare.24.8.1397 . PMID 11473076.
- ^ Definición y diagnóstico de diabetes mellitus e hiperglucemia intermedia: informe de una consulta OMS/FID (PDF) . Organización Mundial de la Salud. 2006. p. 21. ISBN 978-92-4-159493-6. Archivado (PDF) del original el 11 de mayo de 2012.
- ^ Santaguida PL, Balion C, Hunt D, Morrison K, Gerstein H, Raina P, et al. (agosto de 2005). "Diagnóstico, pronóstico y tratamiento de la intolerancia a la glucosa y la glucemia en ayunas alterada". Informe de evidencia/evaluación de tecnología (128). Agencia para la investigación y la calidad de la atención sanitaria : 1–11. PMC 4780988. PMID 16194123. Archivado desde el original el 16 de septiembre de 2008. Consultado el 20 de julio de 2008 .
- ^ Bartoli E, Fra GP, Carnevale Schianca GP (febrero de 2011). "Revisión de la prueba de tolerancia a la glucosa oral (PTGO)". Revista Europea de Medicina Interna . 22 (1): 8–12. doi :10.1016/j.ejim.2010.07.008. PMID 21238885.
- ^ Selvin E, Steffes MW, Zhu H, Matsushita K, Wagenknecht L, Pankow J, et al. (marzo de 2010). "Hemoglobina glucosilada, diabetes y riesgo cardiovascular en adultos no diabéticos". The New England Journal of Medicine . 362 (9): 800–811. CiteSeerX 10.1.1.589.1658 . doi :10.1056/NEJMoa0908359. PMC 2872990 . PMID 20200384.
- ^ Jacobsen, Laura M.; Haller, Michael J.; Schatz, Desmond A. (6 de marzo de 2018). "Entender la diabetes pretipo 1: la clave para la prevención". Frontiers in Endocrinology . 9 : 70. doi : 10.3389/fendo.2018.00070 . PMC 5845548 . PMID 29559955.
- ^ "Abordaje de los factores de riesgo de diabetes tipo 2 en adolescentes: estudio PRE-STARt en Euskadi". Anales de Pediatría . 95 (3). Anales de Pediatría: 186–196. 2020. doi : 10.1016/j.anpedi.2020.11.001 . PMID 33388268.
- ^ Kyu HH, Bachman VF, Alexander LT, Mumford JE, Afshin A, Estep K, et al. (agosto de 2016). "Actividad física y riesgo de cáncer de mama, cáncer de colon, diabetes, cardiopatía isquémica y accidentes cerebrovasculares isquémicos: revisión sistemática y metanálisis de dosis-respuesta para el Estudio de la Carga Global de Enfermedades de 2013". BMJ . 354 : i3857. doi :10.1136/bmj.i3857. PMC 4979358 . PMID 27510511.
- ^ ab "Pasos sencillos para prevenir la diabetes". The Nutrition Source . Escuela de Salud Pública TH Chan de Harvard. 18 de septiembre de 2012. Archivado desde el original el 25 de abril de 2014.
- ^ Willi C, Bodenmann P, Ghali WA, Faris PD, Cornuz J (diciembre de 2007). "Fumador activo y riesgo de diabetes tipo 2: una revisión sistemática y un metanálisis". JAMA . 298 (22): 2654–2664. doi :10.1001/jama.298.22.2654. PMID 18073361. S2CID 30550981.
- ^ "Enfermedades crónicas y sus factores de riesgo comunes" (PDF) . Organización Mundial de la Salud. 2005. Archivado (PDF) desde el original el 17 de octubre de 2016. Consultado el 30 de agosto de 2016 .
- ^ CDC (31 de julio de 2023). "Diabetes y su sistema inmunológico". Centros para el Control y la Prevención de Enfermedades . Consultado el 25 de abril de 2024 .
- ^ Singh, Awadhesh Kumar; Gupta, Ritesh; Ghosh, Amerta; Misra, Anoop (2020). "Diabetes en COVID-19: prevalencia, fisiopatología, pronóstico y consideraciones prácticas". Diabetes y síndrome metabólico . 14 (4): 303–310. doi :10.1016/j.dsx.2020.04.004. ISSN 1878-0334. PMC 7195120. PMID 32298981 .
- ^ Abdelhafiz, Ahmed H.; Emmerton, Demelza; Sinclair, Alan J. (julio de 2021). "Diabetes en la pandemia de COVID-19: prevalencia, características de los pacientes y resultados adversos". Revista Internacional de Práctica Clínica . 75 (7): e14112. doi :10.1111/ijcp.14112. ISSN 1742-1241. PMC 7995213 . PMID 33630378.
- ^ "Control intensivo de la glucemia con sulfonilureas o insulina en comparación con el tratamiento convencional y riesgo de complicaciones en pacientes con diabetes tipo 2 (UKPDS 33). Grupo del Estudio Prospectivo de Diabetes del Reino Unido (UKPDS)". Lancet . 352 (9131): 837–853. 1998-09-12. doi :10.1016/S0140-6736(98)07019-6. ISSN 0140-6736. PMID 9742976.
- ^ abcd «Manejo de la diabetes». Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud de EE. UU. 1 de diciembre de 2016. Archivado desde el original el 6 de marzo de 2023. Consultado el 4 de febrero de 2023 .
- ^ Toumpanakis A, Turnbull T, Alba-Barba I (30 de octubre de 2018). "Efectividad de las dietas basadas en plantas para promover el bienestar en el tratamiento de la diabetes tipo 2: una revisión sistemática". BMJ Open Diabetes Research & Care . 6 (1): e000534. doi :10.1136/bmjdrc-2018-000534. PMC 6235058 . PMID 30487971.
- ^ The Diabetes Control and Complications Trial Research Group (abril de 1995). "El efecto de la terapia intensiva para la diabetes en el desarrollo y progresión de la neuropatía". Anales de Medicina Interna . 122 (8): 561–568. doi :10.7326/0003-4819-122-8-199504150-00001. PMID 7887548. S2CID 24754081.
- ^ "La prueba de A1C y la diabetes". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales, Institutos Nacionales de Salud de EE. UU. 1 de abril de 2018. Archivado desde el original el 4 de febrero de 2023. Consultado el 4 de febrero de 2023 .
- ^ Qaseem A, Wilt TJ, Kansagara D, et al. (abril de 2018). "Objetivos de hemoglobina A1c para el control glucémico con terapia farmacológica para adultos no embarazadas con diabetes mellitus tipo 2: actualización de la declaración de orientación del Colegio Estadounidense de Médicos". Anales de Medicina Interna . 168 (8): 569–576. doi : 10.7326/M17-0939 . PMID 29507945.
- ^ Instituto Nacional de Salud y Excelencia Clínica . Guía clínica n.° 66: diabetes tipo 2. Londres, 2008.
- ^ Bus SA, van Deursen RW, Armstrong DG, Lewis JE, Caravaggi CF, Cavanagh PR (enero de 2016). "Calzado e intervenciones de descarga para prevenir y curar las úlceras del pie y reducir la presión plantar en pacientes con diabetes: una revisión sistemática". Diabetes/Metabolism Research and Reviews . 32 (Supl 1): 99–118. doi : 10.1002/dmrr.2702 . PMID 26342178. S2CID 24862853.
- ^ Heuch L, Streak Gomersall J (julio de 2016). "Efectividad de los métodos de descarga en la prevención de úlceras primarias del pie diabético en adultos con diabetes: una revisión sistemática". Base de datos de revisiones sistemáticas e informes de implementación del JBI . 14 (7): 236–265. doi :10.11124/JBISRIR-2016-003013. PMID 27532798. S2CID 12012686.
- ^ van Netten JJ, Raspovic A, Lavery LA, Monteiro-Soares M, Rasmussen A, Sacco IC, Bus SA (marzo de 2020). "Prevención de úlceras en los pies en pacientes diabéticos en riesgo: una revisión sistemática" (PDF) . Diabetes/Metabolism Research and Reviews . 36 (S1 Suppl 1): e3270. doi :10.1002/dmrr.3270. PMID 31957213. S2CID 210830578. Archivado (PDF) desde el original el 2023-02-09 . Consultado el 2023-01-23 .
- ^ Mayfield JA, Reiber GE, Sanders LJ, Janisse D, Pogach LM (enero de 2004). "Cuidado preventivo de los pies en la diabetes". Diabetes Care . 27 (suppl_1): S63–S64. doi : 10.2337/diacare.27.2007.S63 . PMID 14693928.
- ^ McBain H, Mulligan K, Haddad M, Flood C, Jones J, Simpson A, et al. (Grupo Cochrane de Trastornos Metabólicos y Endocrinos) (abril de 2016). "Intervenciones de autogestión para la diabetes tipo 2 en personas adultas con enfermedades mentales graves". Base de Datos Cochrane de Revisiones Sistemáticas . 2016 ( 4): CD011361. doi :10.1002/14651858.CD011361.pub2. PMC 10201333. PMID 27120555.
- ^ Haw JS, Galaviz KI, Straus AN, et al. (diciembre de 2017). "Sostenibilidad a largo plazo de los enfoques de prevención de la diabetes: una revisión sistemática y un metaanálisis de ensayos clínicos aleatorizados". JAMA Internal Medicine . 177 (12): 1808–1817. doi :10.1001/jamainternmed.2017.6040. PMC 5820728 . PMID 29114778.
- ^ Mottalib A, Kasetty M, Mar JY, Elseaidy T, Ashrafzadeh S, Hamdy O (agosto de 2017). "Control del peso en pacientes con diabetes tipo 1 y obesidad". Current Diabetes Reports . 17 (10): 92. doi :10.1007/s11892-017-0918-8. PMC 5569154 . PMID 28836234.
- ^ ab Asociación Estadounidense de Diabetes (enero de 2019). "5. Gestión del estilo de vida: estándares de atención médica en diabetes-2019". Atención de la diabetes . 42 (Supl 1): S46–S60. doi : 10.2337/dc19-S005 . PMID 30559231.
- ^ abc Evert AB, Dennison M, Gardner CD, et al. (mayo de 2019). "Terapia nutricional para adultos con diabetes o prediabetes: un informe de consenso". Diabetes Care (Pautas de la sociedad profesional). 42 (5): 731–754. doi : 10.2337/dci19-0014 . PMC 7011201 . PMID 31000505.
- ^ ab Emadian A, Andrews RC, England CY, Wallace V, Thompson JL (noviembre de 2015). "El efecto de los macronutrientes en el control glucémico: una revisión sistemática de ensayos controlados aleatorizados sobre la dieta en adultos con sobrepeso y obesidad con diabetes tipo 2 en los que no hubo diferencias en la pérdida de peso entre los grupos de tratamiento". The British Journal of Nutrition . 114 (10): 1656–1666. doi :10.1017/S0007114515003475. PMC 4657029 . PMID 26411958.
- ^ Grams J, Garvey WT (junio de 2015). "Pérdida de peso y prevención y tratamiento de la diabetes tipo 2 mediante terapia de estilo de vida, farmacoterapia y cirugía bariátrica: mecanismos de acción". Current Obesity Reports . 4 (2): 287–302. doi :10.1007/s13679-015-0155-x. PMID 26627223. S2CID 207474124.
- ^ ab Lohner, Szimonetta; Kuellenberg de Gaudry, Daniela; Toews, Ingrid; Ferenci, Tamas; Meerpohl, Joerg J (25 de mayo de 2020). Grupo Cochrane de Trastornos Metabólicos y Endocrinos (ed.). "Edulcorantes no nutritivos para la diabetes mellitus". Base de Datos Cochrane de Revisiones Sistemáticas . 2020 (5): CD012885. doi :10.1002/14651858.CD012885.pub2. PMC 7387865. PMID 32449201 .
- ^ Rosberger DF (diciembre de 2013). "Retinopatía diabética: conceptos actuales y terapia emergente". Clínicas de Endocrinología y Metabolismo de Norteamérica . 42 (4): 721–745. doi :10.1016/j.ecl.2013.08.001. PMID 24286948.
- ^ MacIsaac RJ, Jerums G, Ekinci EI (marzo de 2018). "Control glucémico como prevención primaria de la enfermedad renal diabética". Avances en la enfermedad renal crónica . 25 (2): 141–148. doi :10.1053/j.ackd.2017.11.003. PMID 29580578.
- ^ Pozzilli P, Strollo R, Bonora E (marzo de 2014). "Una única solución no se adapta a todos los objetivos glucémicos para la diabetes tipo 2". Journal of Diabetes Investigation . 5 (2): 134–141. doi :10.1111/jdi.12206. PMC 4023573 . PMID 24843750.
- ^ ab "Diabetes tipo 1 en adultos: diagnóstico y tratamiento". www.nice.org.uk . Instituto Nacional para la Excelencia en la Salud y la Atención. 26 de agosto de 2015. Archivado desde el original el 10 de diciembre de 2020 . Consultado el 25 de diciembre de 2020 .
- ^ ab "Diabetes tipo 2 en adultos: manejo". www.nice.org.uk . Instituto Nacional para la Excelencia en la Salud y la Atención. 2 de diciembre de 2015. Archivado desde el original el 22 de diciembre de 2020 . Consultado el 25 de diciembre de 2020 .
- ^ ab Krentz AJ, Bailey CJ (2005). "Agentes antidiabéticos orales: papel actual en la diabetes mellitus tipo 2". Drugs . 65 (3): 385–411. doi :10.2165/00003495-200565030-00005. PMID 15669880. S2CID 29670619.
- ^ Consumer Reports ; American College of Physicians (abril de 2012), "Cómo elegir un medicamento para la diabetes tipo 2: por qué la mejor primera opción suele ser el medicamento más antiguo" (PDF) , High Value Care , Consumer Reports , archivado (PDF) del original el 2 de julio de 2014 , consultado el 14 de agosto de 2012
- ^ Mitchell S, Malanda B, Damasceno A, et al. (septiembre de 2019). "Una hoja de ruta para la prevención de enfermedades cardiovasculares entre personas que viven con diabetes". Global Heart . 14 (3): 215–240. doi : 10.1016/j.gheart.2019.07.009 . PMID 31451236.
- ^ Brunström M, Carlberg B (febrero de 2016). "Efecto del tratamiento antihipertensivo en diferentes niveles de presión arterial en pacientes con diabetes mellitus: revisión sistemática y metanálisis". BMJ . 352 : i717. doi :10.1136/bmj.i717. PMC 4770818 . PMID 26920333.
- ^ Brunström M, Carlberg B (septiembre de 2019). "Beneficios y daños de los objetivos de tratamiento de la presión arterial más bajos: revisión sistemática y metanálisis de ensayos controlados con placebo aleatorizados". BMJ Open . 9 (9): e026686. doi :10.1136/bmjopen-2018-026686. PMC 6773352 . PMID 31575567.
- ^ abc Fox CS, Golden SH, Anderson C, et al. (septiembre de 2015). "Actualización sobre la prevención de enfermedades cardiovasculares en adultos con diabetes mellitus tipo 2 a la luz de la evidencia reciente: una declaración científica de la Asociación Estadounidense del Corazón y la Asociación Estadounidense de Diabetes". Diabetes Care . 38 (9): 1777–1803. doi :10.2337/dci15-0012. PMC 4876675 . PMID 26246459.
- ^ Cheng J, Zhang W, Zhang X, et al. (mayo de 2014). "Efecto de los inhibidores de la enzima convertidora de angiotensina y los bloqueadores del receptor de angiotensina II en la mortalidad por todas las causas, las muertes cardiovasculares y los eventos cardiovasculares en pacientes con diabetes mellitus: un metanálisis". JAMA Internal Medicine . 174 (5): 773–785. doi : 10.1001/jamainternmed.2014.348 . PMID 24687000.
- ^ Zheng SL, Roddick AJ, Ayis S (septiembre de 2017). "Efectos del aliskiren en la mortalidad, los resultados cardiovasculares y los eventos adversos en pacientes con diabetes y enfermedad cardiovascular o riesgo: una revisión sistemática y un metanálisis de 13 395 pacientes". Diabetes & Vascular Disease Research . 14 (5): 400–406. doi :10.1177/1479164117715854. PMC 5600262 . PMID 28844155.
- ^ ab Catalá-López F, Macías Saint-Gerons D, González-Bermejo D, et al. (marzo de 2016). "Resultados cardiovasculares y renales del bloqueo del sistema renina-angiotensina en pacientes adultos con diabetes mellitus: una revisión sistemática con metaanálisis en red". PLOS Medicine . 13 (3): e1001971. doi : 10.1371/journal.pmed.1001971 . PMC 4783064 . PMID 26954482.
- ^ Pignone M, Alberts MJ, Colwell JA, et al. (junio de 2010). "Aspirina para la prevención primaria de eventos cardiovasculares en personas con diabetes: una declaración de posición de la Asociación Estadounidense de Diabetes, una declaración científica de la Asociación Estadounidense del Corazón y un documento de consenso de expertos de la Fundación del Colegio Estadounidense de Cardiología". Diabetes Care . 33 (6): 1395–1402. doi :10.2337/dc10-0555. PMC 2875463 . PMID 20508233.
- ^ Picot J, Jones J, Colquitt JL, Gospodarevskaya E, Loveman E, Baxter L, Clegg AJ (septiembre de 2009). "La efectividad clínica y la relación costo-efectividad de la cirugía bariátrica (para bajar de peso) para la obesidad: una revisión sistemática y una evaluación económica". Health Technology Assessment . 13 (41): 1–190, 215–357, iii–iv. doi : 10.3310/hta13410 . hdl : 10536/DRO/DU:30064294 . PMID 19726018.
- ^ Frachetti KJ, Goldfine AB (abril de 2009). "Cirugía bariátrica para el tratamiento de la diabetes". Current Opinion in Endocrinology, Diabetes and Obesity . 16 (2): 119–124. doi : 10.1097/MED.0b013e32832912e7 . PMID 19276974. S2CID 31797748.
- ^ ab Schulman AP, del Genio F, Sinha N, Rubino F (septiembre-octubre de 2009). "Cirugía "metabólica" para el tratamiento de la diabetes mellitus tipo 2". Endocrine Practice . 15 (6): 624–631. doi :10.4158/EP09170.RAR. PMID 19625245.
- ^ Colucci RA (enero de 2011). "Cirugía bariátrica en pacientes con diabetes tipo 2: una opción viable". Medicina de posgrado . 123 (1): 24–33. doi :10.3810/pgm.2011.01.2242. PMID 21293081. S2CID 207551737.
- ^ Dixon JB, le Roux CW, Rubino F, Zimmet P (junio de 2012). "Cirugía bariátrica para la diabetes tipo 2". Lancet . 379 (9833): 2300–2311. doi :10.1016/S0140-6736(12)60401-2. PMID 22683132. S2CID 5198462.
- ^ "Trasplante de páncreas". Asociación Estadounidense de Diabetes. Archivado desde el original el 13 de abril de 2014. Consultado el 9 de abril de 2014 .
- ^ Sun J, Wang Y, Zhang X, Zhu S, He H (octubre de 2020). "Prevalencia de neuropatía periférica en pacientes con diabetes: una revisión sistemática y un metanálisis". Prim Care Diabetes . 14 (5): 435–444. doi :10.1016/j.pcd.2019.12.005. PMID 31917119.
- ^ Xu L, Sun Z, Casserly E, Nasr C, Cheng J, Xu J (junio de 2022). "Avances en terapias intervencionistas para la neuropatía diabética dolorosa: una revisión sistemática". Anesth Analg . 134 (6): 1215–1228. doi :10.1213/ANE.0000000000005860. PMC 9124666. PMID 35051958 .
- ^ ab Tu Y, Lineaweaver WC, Chen Z, Hu J, Mullins F, Zhang F (marzo de 2017). "Descompresión quirúrgica en el tratamiento de la neuropatía periférica diabética: una revisión sistemática y un metanálisis". J Reconstr Microsurg . 33 (3): 151–157. doi :10.1055/s-0036-1594300. PMID 27894152.
- ^ Dellon AL (febrero de 1988). "Un motivo de optimismo en la neuropatía diabética". Ann Plast Surg . 20 (2): 103–5. doi :10.1097/00000637-198802000-00001. PMID 3355053.
- ^ ab Sessions J, Nickerson DS (marzo de 2014). "Base biológica de la cirugía de descompresión nerviosa para atrapamientos focales en la neuropatía periférica diabética". J Diabetes Sci Technol . 8 (2): 412–418. doi :10.1177/1932296814525030. PMC 4455405 . PMID 24876595.
- ^ Fadel ZT, Imran WM, Azhar T (agosto de 2022). "Descompresión de los nervios de las extremidades inferiores para la neuropatía periférica diabética: una revisión sistemática y un metanálisis". Plast Reconstr Surg Glob Open . 10 (8): e4478. doi :10.1097/GOX.0000000000004478. PMC 9390809 . PMID 35999882.
- ^ Xu L, Sun Z, Casserly E, Nasr C, Cheng J, Xu J (junio de 2022). "Avances en terapias intervencionistas para la neuropatía diabética dolorosa: una revisión sistemática". Anesth Analg . 134 (6): 1215–1228. doi :10.1213/ANE.0000000000005860. PMC 9124666. PMID 35051958 .
- ^ "¿Puede la prescripción social mejorar la salud de las personas con diabetes?". Instituto Nacional de Investigación en Salud y Atención – NIHR Evidence . 2024. doi :10.3310/nihrevidence_61876. S2CID 267264134. Archivado desde el original el 26 de enero de 2024. Consultado el 26 de enero de 2024 .
- ^ Polisena J, Tran K, Cimon K, Hutton B, McGill S, Palmer K (octubre de 2009). "Telemedicina domiciliaria para el tratamiento de la diabetes: una revisión sistemática y un metanálisis". Diabetes, obesidad y metabolismo . 11 (10): 913–930. doi :10.1111/j.1463-1326.2009.01057.x. PMID 19531058. S2CID 44260857.
- ^ ab Pal K, Eastwood SV, Michie S, et al. (Grupo Cochrane de Trastornos Metabólicos y Endocrinos) (marzo de 2013). "Intervenciones de autogestión de la diabetes basadas en computadora para adultos con diabetes mellitus tipo 2". Base de Datos Cochrane de Revisiones Sistemáticas . 2013 (3): CD008776. doi : 10.1002 /14651858.CD008776.pub2. PMC 6486319. PMID 23543567.
- ^ Wei I, Pappas Y, Car J, Sheikh A, Majeed A, et al. (Grupo Cochrane de Trastornos Metabólicos y Endocrinos) (diciembre de 2011). "Toma de la historia alimentaria asistida por ordenador frente a la historia alimentaria oral y escrita para la diabetes mellitus". Base de Datos Cochrane de Revisiones Sistemáticas . 2011 ( 12): CD008488. doi :10.1002/14651858.CD008488.pub2. PMC 6486022. PMID 22161430.
- ^ abcde Elflein J (10 de diciembre de 2019). Número estimado de diabéticos en todo el mundo. Archivado desde el original el 29 de julio de 2020. Consultado el 17 de mayo de 2020 .
- ^ Shi Y, Hu FB (junio de 2014). "Las implicaciones globales de la diabetes y el cáncer". Lancet . 383 (9933): 1947–1948. doi :10.1016/S0140-6736(14)60886-2. PMID 24910221. S2CID 7496891.
- ^ abcdef «Informe mundial sobre la diabetes» (PDF) . Organización Mundial de la Salud. 2016. Archivado (PDF) del original el 16 de mayo de 2018. Consultado el 20 de septiembre de 2018 .
- ^ Gale EA, Gillespie KM (enero de 2001). "Diabetes y género". Diabetologia . 44 (1): 3–15. doi : 10.1007/s001250051573 . PMID 11206408.
- ^ Meisinger C, Thorand B, Schneider A, Stieber J, Döring A, Löwel H (enero de 2002). "Diferencias de sexo en los factores de riesgo de diabetes mellitus tipo 2 incidente: el estudio de cohorte MONICA Augsburg". Archivos de Medicina Interna . 162 (1): 82–89. doi : 10.1001/archinte.162.1.82 . PMID 11784224.
- ^ "Las 10 principales causas de muerte. Hoja informativa N°310". Organización Mundial de la Salud. Octubre de 2013. Archivado desde el original el 30 de mayo de 2017.
- ^ Agencia de Salud Pública de Canadá, Diabetes en Canadá: datos y cifras desde una perspectiva de salud pública . Ottawa, 2011.
- ^ Mathers CD, Loncar D (noviembre de 2006). "Proyecciones de mortalidad global y carga de enfermedad de 2002 a 2030". PLOS Medicine . 3 (11): e442. doi : 10.1371/journal.pmed.0030442 . PMC 1664601 . PMID 17132052.
- ^ ab Wild S, Roglic G, Green A, Sicree R, King H (mayo de 2004). "Prevalencia mundial de diabetes: estimaciones para el año 2000 y proyecciones para 2030". Diabetes Care . 27 (5): 1047–1053. doi : 10.2337/diacare.27.5.1047 . PMID 15111519.
- ^ "Prevalencia de prediabetes entre adultos: diabetes". CDC . 2018-03-13. Archivado desde el original el 2023-03-06 . Consultado el 2022-12-15 .
- ^ Ripoll BC, Leutholtz I (25 de abril de 2011). Ejercicio y manejo de enfermedades (2ª ed.). Boca Ratón: CRC Press. pag. 25.ISBN 978-1-4398-2759-8. Archivado desde el original el 3 de abril de 2016.
- ^ abcdefgh Poretsky L, ed. (2009). Principios de la diabetes mellitus (2ª ed.). Nueva York: Springer. pag. 3.ISBN 978-0-387-09840-1. Archivado desde el original el 4 de abril de 2016.
- ^ ab Roberts J (2015). "Sickening sweet". Destilaciones . Vol. 1, núm. 4. págs. 12–15. Archivado desde el original el 13 de noviembre de 2019 . Consultado el 20 de marzo de 2018 .
- ^ ab Laios K, Karamanou M, Saridaki Z, Androutsos G (2012). "Areteo de Capadocia y la primera descripción de la diabetes" (PDF) . Hormones . 11 (1): 109–113. doi :10.1007/BF03401545. PMID 22450352. S2CID 4730719. Archivado (PDF) desde el original el 2017-01-04.
- ^ ab Oxford English Dictionary. diabetes . Consultado el 10 de junio de 2011.
- ^ ab Harper D (2001–2010). "Diccionario etimológico en línea. diabetes". Archivado desde el original el 13 de enero de 2012. Consultado el 10 de junio de 2011 .
- ^ Aretaeus, De causis et signis acutorum morborum (lib.2) , Κεφ. β. περὶ Διαβήτεω (Capítulo 2, Sobre la diabetes, original griego) Archivado el 2 de julio de 2014 en Wayback Machine , sobre Perseo
- ^ abcd Oxford English Dictionary. mellite . Consultado el 10 de junio de 2011.
- ^ abcd "MiEtimología. mellitus". Archivado desde el original el 16 de marzo de 2011. Consultado el 10 de junio de 2011 .
{{cite web}}: CS1 maint: URL no apta ( enlace ) - ^ Oxford English Dictionary. -ite . Consultado el 10 de junio de 2011.
- ^ Guthrie, Diana W. (1988). "Pruebas de orina para la diabetes: una perspectiva histórica". The Diabetes Educator . 14 (6): 521–525. doi :10.1177/014572178801400615. PMID 3061764.
- ^ Tulchinsky TH, Varavikova EA (2008). La nueva salud pública, segunda edición . Nueva York: Academic Press . pág. 200. ISBN. 978-0-12-370890-8.
- ^ Piwernetz K, Home PD, Snorgaard O, Antsiferov M, Staehr-Johansen K, Krans M (mayo de 1993). "Seguimiento de los objetivos de la Declaración de San Vicente y la aplicación de la gestión de la calidad en la atención de la diabetes: la iniciativa DIABCARE. El Grupo de Seguimiento de DIABCARE del Comité Directivo de la Declaración de San Vicente". Medicina diabética . 10 (4): 371–377. doi :10.1111/j.1464-5491.1993.tb00083.x. PMID 8508624. S2CID 9931183.
- ^ Dubois H, Bankauskaite V (2005). "Programas de diabetes tipo 2 en Europa" (PDF) . Euro Observer . 7 (2): 5–6. Archivado (PDF) desde el original el 24 de octubre de 2012.
- ^ CDC (3 de noviembre de 2022). "El estigma de la diabetes: aprenda sobre él, reconózcalo y reduzca su impacto". Centros para el Control y la Prevención de Enfermedades . Archivado desde el original el 31 de octubre de 2023. Consultado el 31 de octubre de 2023 .
- ^ Schabert, Jasmin; Browne, Jessica L.; Mosely, Kylie; Speight, Jane (1 de marzo de 2013). "Estigma social en la diabetes". El paciente: investigación de resultados centrada en el paciente . 6 (1): 1–10. doi : 10.1007/s40271-012-0001-0 . ISSN 1178-1661. PMID 23322536. S2CID 207490680.
- ^ Puhl, Rebecca M.; Himmelstein, Mary S.; Hateley-Browne, Jessica L.; Speight, Jane (octubre de 2020). "Estigma del peso y estigma de la diabetes en adultos estadounidenses con diabetes tipo 2: asociaciones con conductas de autocuidado de la diabetes y percepciones de la atención médica". Diabetes Research and Clinical Practice . 168 : 108387. doi :10.1016/j.diabres.2020.108387. ISSN 0168-8227. PMID 32858100. S2CID 221366068.
- ^ Spanakis, Elias K.; Golden, Sherita Hill (diciembre de 2013). "Diferencia racial/étnica en la diabetes y las complicaciones diabéticas". Current Diabetes Reports . 13 (6): 10.1007/s11892–013–0421–9. doi :10.1007/s11892-013-0421-9. ISSN 1534-4827. PMC 3830901 . PMID 24037313.
- ^ CDC (4 de abril de 2022). «Hispanos/latinoamericanos y diabetes tipo 2». Centros para el Control y la Prevención de Enfermedades . Archivado desde el original el 31 de octubre de 2023. Consultado el 31 de octubre de 2023 .
- ^ CDC (2022-11-21). «Diabetes y población asiático-estadounidense». Centros para el Control y la Prevención de Enfermedades . Archivado desde el original el 2023-10-31 . Consultado el 2023-10-31 .
- ^ Stewart WF, Ricci JA, Chee E, Hirsch AG, Brandenburg NA (junio de 2007). "Pérdida de tiempo productivo y costos debido a la diabetes y el dolor neuropático diabético en la fuerza laboral de EE. UU." Journal of Occupational and Environmental Medicine . 49 (6): 672–679. doi :10.1097/JOM.0b013e318065b83a. PMID 17563611. S2CID 21487348.
- ^ Washington RE; Andrews RM; Mutter RL (noviembre de 2013). "Visitas al departamento de emergencias de adultos con diabetes, 2010". Informe estadístico de HCUP (167). Rockville MD: Agencia para la investigación y la calidad de la atención médica. PMID 24455787. Archivado desde el original el 3 de diciembre de 2013.
- ^ "Diferencias entre diabetes tipo 1 y tipo 2: ¿cuál es peor?". MedicineNet . Archivado desde el original el 14 de abril de 2021. Consultado el 21 de marzo de 2021 .
- ^ Parker K (2008). Vivir con diabetes . Nueva York: Facts On File. pág. 143. ISBN 978-1-4381-2108-6.
- ^ Niaz K, Maqbool F, Khan F, Hassan FI, Momtaz S, Abdollahi M (abril de 2018). "Presentación comparativa de diabetes en caninos, felinos y algunos animales salvajes y su asociación con enfermedades pancreáticas y cetoacidosis con un enfoque terapéutico". Veterinary World . 11 (4): 410–422. doi :10.14202/vetworld.2018.410-422. PMC 5960778 . PMID 29805204.
- ^ Stahl SJ (1 de enero de 2006). "Hiperglucemia en reptiles". En Mader DR (ed.). Medicina y cirugía de reptiles (segunda edición). Saint Louis: WB Saunders. págs. 822–830. doi :10.1016/b0-72-169327-x/50062-6. ISBN 978-0-7216-9327-9.
- ^ Sweazea KL (8 de julio de 2022). "Revisitando la regulación de la glucosa en aves: un modelo negativo de complicaciones de la diabetes". Bioquímica y fisiología comparadas. Parte B, Bioquímica y biología molecular . 262 : 110778. doi : 10.1016/j.cbpb.2022.110778. PMID 35817273. S2CID 250404382.
- ^ ab "Diabetes mellitus". Manual veterinario Merck (9.ª ed.). 2005. Archivado desde el original el 27 de septiembre de 2011. Consultado el 23 de octubre de 2011 .
- ^ Öhlund M. Diabetes mellitus felina Aspectos sobre epidemiología y patogénesis (PDF) . Acta Universitatis agriculturae Sueciae. ISBN 978-91-7760-067-1Archivado (PDF) del original el 13 de abril de 2021. Consultado el 18 de diciembre de 2017 .
Enlaces externos
- Asociación Estadounidense de Diabetes
- Atlas de la diabetes de la FID
- Programa Nacional de Educación sobre la Diabetes
- Normas de atención médica para la diabetes de la ADA 2019
- Polonsky KS (octubre de 2012). "Los últimos 200 años en diabetes". The New England Journal of Medicine . 367 (14): 1332–1340. doi : 10.1056/NEJMra1110560 . PMID 23034021. S2CID 9456681.
- "Diabetes". MedlinePlus . Biblioteca Nacional de Medicina de EE. UU.






