Síndrome de Alström
| Síndrome de Alström | |
|---|---|
| Otros nombres | Síndrome de Alström-Hallgren |
 | |
| Imagen transaxial del tórax a nivel del corazón que ilustra el grado típico de tejido adiposo subcutáneo y epicárdico (mostrado en blanco) en un paciente con síndrome de Alström; de ahí la dificultad en la obtención de imágenes mediante ecocardiografía. | |
| Especialidad | Genética médica , oftalmología , neurología. |
| Llamado en honor a |
|
El síndrome de Alström ( SA ), también llamado síndrome de Alström-Hallgren , [1] es un trastorno genético autosómico recesivo muy raro que se caracteriza por obesidad infantil y disfunción orgánica múltiple. Los síntomas incluyen diabetes tipo 2 de aparición temprana , distrofia de conos y bastones que resulta en ceguera, pérdida auditiva neurosensorial y miocardiopatía dilatada . También suelen presentarse trastornos endocrinos , como hipogonadismo hipergonadotrófico e hipotiroidismo , así como acantosis nigricans resultante de hiperinsulinemia . Se observa retraso en el desarrollo en casi la mitad de las personas con síndrome de Alström. [2]
Es causada por mutaciones en el gen ALMS1 , que está involucrado en la formación de cilios celulares , lo que convierte al síndrome de Alström en una ciliopatía . Al menos 239 mutaciones causantes de enfermedad en ALMS1 se han descrito hasta 2015. [actualizar][ 3] El síndrome de Alström a veces se confunde con el síndrome de Bardet-Biedl , otra ciliopatía que tiene síntomas similares, pero el síndrome de Bardet-Biedl tiende a tener un inicio más tardío en sus síntomas, incluye polidactilia y es causado por mutaciones en los genes BBS . [4]
No existe cura para el síndrome de Alström. Los tratamientos se centran en los síntomas individuales y pueden incluir dieta, lentes correctoras , audífonos , medicamentos para la diabetes y problemas cardíacos y diálisis y trasplante en caso de insuficiencia renal o hepática . El pronóstico varía según la combinación específica de síntomas, pero las personas con síndrome de Alström rara vez viven más de 50 años.
Se han reportado al menos 900 casos. [5] La prevalencia es de menos de 1 en 1,000,000 de individuos en la población general, [4] pero el trastorno es mucho más común en los acadianos , tanto en Nueva Escocia como en Luisiana . [6] Fue descrito por primera vez por el psiquiatra sueco Carl-Henry Alström y sus tres asociados, B. Hallgren, IB Nilsson y H. Asander, en 1959. [7]
Signos y síntomas
Los síntomas del síndrome de Alström suelen aparecer durante la infancia y varían mucho con la edad. Algunos de los síntomas son: [ cita médica necesaria ]
- La insuficiencia cardíaca ( miocardiopatía dilatada ) se presenta en más del 60% de los casos, generalmente en las primeras semanas después del nacimiento, pero a veces el inicio se produce en la adolescencia o la edad adulta. [8]
- Sensibilidad a la luz y problemas de visión ( distrofia de conos y bastones ) en todos los casos, generalmente dentro de los 15 meses posteriores al nacimiento y empeorando progresivamente hasta aproximadamente los 20 años de edad [8]
- Retrasos en los hitos tempranos del desarrollo en el 50% de los casos, discapacidades de aprendizaje en aproximadamente el 30% de los casos [9]
- Obesidad en el 100% de los casos, evidente a los 5 años de edad, pero a menudo evidente en la infancia (los bebés con síndrome de Alström suelen tener pesos normales al nacer y, en la adolescencia, los pesos tienden a estar en el rango normal-alto a normal). [ cita requerida ] [ investigación original? ]
- Nistagmo (generalmente afecta a los niños), uno de los primeros síntomas que aparecen y que provoca movimientos oculares rápidos e involuntarios.
- Pérdida auditiva neurosensorial bilateral de leve a moderada .
- La diabetes tipo 2 generalmente aparece en la primera infancia.
- Hiperinsulinemia / resistencia a la insulina : desarrollo de altos niveles de insulina en la sangre.
- Hipertrigliceridemia
- La esteatosis (hígado graso) y las transaminasas elevadas (enzimas hepáticas) a menudo se desarrollan en la infancia y pueden progresar en algunos pacientes a cirrosis e insuficiencia hepática.
- Pueden ocurrir disfunciones endocrinas donde el paciente puede experimentar una glándula tiroides hipo o hiperactiva, hormona de crecimiento débil, aumento de andrógenos en las mujeres y testosterona baja en los hombres.
- La insuficiencia renal de progresión lenta puede ocurrir entre la segunda y la cuarta década de la vida.
Causa
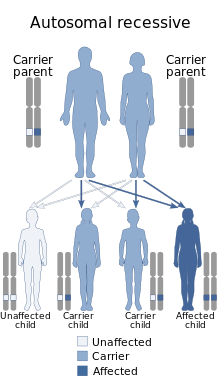
El síndrome de Alström es causado por una mutación en el gen ALMS1 , ubicado en el brazo corto del cromosoma 2 (2p13.2). La mutación genética se hereda como un rasgo autosómico recesivo. Esto significa que ambos padres tienen que transmitir una copia defectuosa del gen ALMS1 para que su hijo tenga el síndrome, aunque los padres no presenten signos o síntomas de la enfermedad. [10]
El gen ALMS1 contiene instrucciones para codificar una proteína específica conocida como ALMS1. La proteína está involucrada en la función ciliar , el control del ciclo celular y el transporte intracelular . Además, la proteína se expresa en todos los tejidos orgánicos del cuerpo. Tiene un papel en el funcionamiento, mantenimiento y formación adecuados de los cilios, que se encuentran en todos los tipos de células del cuerpo. [11] Se han descrito al menos 239 mutaciones causantes de enfermedades en ALMS1 hasta 2015. [actualizar][ 3] La mayoría de estas mutaciones han llevado a la producción de una versión disfuncional de la proteína ALSM1 que está presente en los tejidos, pero en niveles bajos. [12]
Diagnóstico
Es posible detectar clínicamente el síndrome de Alström en la infancia, pero con mayor frecuencia se detecta mucho más tarde, ya que los médicos tienden a detectar los síntomas como problemas separados. En la actualidad, el síndrome de Alström suele diagnosticarse clínicamente, ya que las pruebas genéticas son costosas y solo están disponibles de forma limitada. [5]
Para diagnosticar correctamente al paciente, se necesita un examen físico. Ciertas características físicas pueden determinar si el paciente tiene algún tipo de trastorno genético. Por lo general, un genetista realiza el examen físico midiendo la circunferencia de la cabeza, la distancia entre los ojos y la longitud de los brazos y las piernas. Además, se pueden realizar exámenes del sistema nervioso o de los ojos. Se utilizan diversos estudios de diagnóstico por imagen, como tomografías computarizadas (TC), resonancias magnéticas (RM) o radiografías , para ver las estructuras internas del cuerpo. [5]
Se requieren antecedentes médicos personales y familiares. La información sobre la salud de un individuo es crucial porque proporciona pistas para un diagnóstico genético. [ cita requerida ]
Las pruebas de laboratorio, en particular las pruebas genéticas, se realizan para diagnosticar trastornos genéticos. Algunos de los tipos de pruebas genéticas son moleculares, bioquímicas y cromosómicas. Otras pruebas de laboratorio que se realizan pueden medir los niveles de ciertas sustancias en la orina y la sangre que también pueden ayudar a sugerir un diagnóstico. [ cita requerida ]
Trastornos relacionados
Recientes hallazgos en la investigación genética han sugerido que un gran número de trastornos genéticos , tanto síndromes genéticos como enfermedades genéticas , que no se habían identificado previamente en la literatura médica como relacionados, pueden estar, de hecho, altamente relacionados en la causa raíz genetística de los trastornos ampliamente variables observados fenotípicamente . Por lo tanto, el síndrome de Alström es una ciliopatía . Otras ciliopatías conocidas incluyen la discinesia ciliar primaria , el síndrome de Bardet-Biedl , la enfermedad renal y hepática poliquística , la nefronoptisis , el síndrome de Meckel-Gruber y algunas formas de degeneración de la retina . [13]
Criterios de diagnóstico
Marshall JD et al. proporcionaron una guía completa para los criterios de diagnóstico en su publicación de 2007. [14]
Nacimiento – 2 años:
El diagnóstico mínimo requiere 2 criterios mayores o 1 criterio mayor y 2 menores.
Los criterios principales son:
- Mutación ALMS1 en 1 alelo y/o antecedentes familiares de síndrome de Alström
- Patología de la visión (nistagmo, fotofobia).
Los criterios menores son:
- Obesidad
- Miocardiopatía dilatada con insuficiencia cardíaca congestiva.
Otra evidencia de apoyo variable: infecciones pulmonares recurrentes, dígitos normales, retrasos en los hitos del desarrollo.
Entre los 3 y los 14 años de edad:
2 criterios mayores o 1 criterio mayor y 3 menores.
Los criterios principales son:
- Mutación ALMS1 en 1 alelo y/o antecedentes familiares de síndrome de Alström,
- Patología visual ( nistagmo , fotofobia , disminución de la agudeza visual). Si se tiene edad suficiente para realizar la prueba: distrofia de conos por ERG.
Criterios menores:
- Obesidad y/o resistencia a la insulina y/o diabetes tipo 2
- Historia de miocardiopatía dilatada con insuficiencia cardíaca congestiva
- Pérdida de audición
- Disfunción hepática
- Insuficiencia renal
- Edad ósea avanzada
Evidencia de apoyo variable: infecciones pulmonares recurrentes, dígitos normales, retraso en los hitos del desarrollo, hiperlipidemia, escoliosis, pies planos y anchos, hipotiroidismo, hipertensión, infección recurrente del tracto urinario, deficiencia de la hormona del crecimiento.
Presentación 15 años – edad adulta:
2 criterios mayores y 2 menores o 1 criterio mayor y 4 menores.
Los criterios principales son:
- Mutación ALMS1 en 1 alelo y/o antecedentes familiares de síndrome de Alström.
- Patología de la visión (antecedentes de nistagmo en la infancia/niñez, ceguera legal, distrofia de conos y bastones por ERG).
Criterios menores:
- Obesidad y/o resistencia a la insulina y/o diabetes tipo 2
- Historia de miocardiopatía dilatada con insuficiencia cardíaca congestiva.
- Pérdida de audición
- Disfunción hepática
- Insuficiencia renal
- Baja estatura
- Hombres: hipogonadismo. Mujeres: menstruaciones irregulares y/o hiperandrogenismo.
Otras características de apoyo:
Infecciones pulmonares recurrentes, dígitos normales, antecedentes de retraso en el desarrollo, hiperlipidemia, escoliosis, pies planos y anchos, hipotiroidismo, hipertensión, infecciones recurrentes del tracto urinario/disfunción urinaria, deficiencia de hormona del crecimiento, alopecia.
Prevención
La prevención del síndrome de Alström se considera más difícil en comparación con otras enfermedades o síndromes porque es una afección hereditaria. Sin embargo, existen otras opciones disponibles para los padres con antecedentes familiares de síndrome de Alström. Las pruebas y el asesoramiento genético están disponibles en las que las personas pueden reunirse con un asesor genético para analizar los riesgos de tener hijos con la enfermedad. El asesor genético también puede ayudar a determinar si las personas son portadoras del gen ALSM1 defectuoso antes de que conciban un hijo. Algunas de las pruebas que realizan los asesores genéticos incluyen la toma de muestras de vellosidades coriónicas (CVS), el diagnóstico genético preimplantacional (PGD) y la amniocentesis . Con el PGD, se analizan los embriones para detectar el gen ALSM1 y solo los embriones que no están afectados pueden elegirse para la implantación mediante fertilización in vitro. [15]
Tratamiento
No existe cura para el síndrome de Alström; sin embargo, existen tratamientos que tienen como objetivo reducir los síntomas y prevenir complicaciones posteriores. Algunos de estos tratamientos incluyen: [10] [15]
- Lentes correctores: lentes tintados que ayudan con la sensibilidad a las luces brillantes. Los pacientes pueden tener que adaptarse a la lectura en Braille, utilizar equipos de adaptación, dispositivos de ayuda para la movilidad y habilidades informáticas adaptadas.
- Educación: los pacientes con síndrome de Alström que tienen discapacidades intelectuales deben tener acceso a la educación. Deben poder recibir una educación gratuita y apropiada. Algunos pacientes con síndrome de Alström reciben educación en aulas normales. Otros pacientes deben tomar clases de educación especial o asistir a escuelas especializadas que están preparadas para enseñar a niños con discapacidades. El personal de las escuelas debe consultar con los padres o cuidadores del paciente para diseñar un plan educativo basado en las necesidades del niño. Además, la escuela puede documentar el progreso del niño para confirmar que se están satisfaciendo sus necesidades.
- Audífonos: los dispositivos que funcionan con pilas están disponibles en tres estilos: detrás de la oreja, dentro de la oreja y dentro del canal auditivo. El dispositivo detrás de la oreja está destinado a pérdidas auditivas de leves a profundas. El dispositivo dentro de la oreja está destinado a pérdidas auditivas de leves a severas. Por último, el dispositivo de canal está destinado a pérdidas auditivas de leves a moderadamente severas. Los pacientes con pérdida auditiva severa pueden beneficiarse de un implante coclear.
- Dieta: una dieta adecuada y saludable es necesaria para las personas con síndrome de Alström porque podría disminuir potencialmente las posibilidades de padecer obesidad o diabetes.
- Terapia ocupacional: el terapeuta ayuda al niño a aprender habilidades que lo ayudarán a realizar tareas diarias básicas como comer, vestirse y comunicarse con los demás.
- Actividad física: hacer ejercicio reduce las posibilidades de sufrir obesidad y ayuda a controlar los niveles de azúcar en sangre.
- Diálisis : ayuda a restablecer la función de filtrado. Con la hemodiálisis, la sangre del paciente circula por un filtro externo y se limpia. Luego, la sangre filtrada se devuelve al cuerpo. Con la diálisis peritoneal , se introduce un líquido que contiene dextrosa en el abdomen mediante un tubo. Luego, la solución absorbe los desechos en el cuerpo y luego se elimina.
- Trasplante: los pacientes que padecen insuficiencia renal pueden someterse a un trasplante de riñón.
- Cirugía: si el paciente padece escoliosis o cifosis severa , puede ser necesaria una cirugía.
Medicamento
[12] [15]
- Antibióticos: a los pacientes con problemas pulmonares se les recetarán antibióticos porque son más propensos a infecciones como la bronquitis.
- Medicamentos orales para la diabetes: se toman por vía oral para tratar la diabetes. Se pueden tomar combinados en una sola pastilla, lo que puede resultar más eficaz y conveniente para las personas con diabetes. Por lo general, se toman una o dos veces al día antes de las comidas. Algunos de estos medicamentos incluyen:
- Meglitinidas (repaglinida y nateglinida): se toman para estimular las células del páncreas para que liberen insulina. Estos medicamentos se toman por vía oral todos los días antes de cada comida y pueden provocar una caída del nivel de azúcar en sangre. [12]
- Metformina (biguanida): disminuye la cantidad de azúcar en sangre que libera el hígado y estimula las células de los músculos para que absorban el azúcar en sangre. Se toma dos veces al día.
- Tiazolidinedionas (rosiglitazona y pioglitazona): se toman para ayudar a que la insulina funcione de manera más eficiente en los músculos y las células grasas, lo que hace que el hígado libere menos glucosa. Se asocia con insuficiencia cardíaca.
- Inhibidores de la dipeptidil peptidasa IV (DPP-4) (sitagliptina): ayudan a mejorar los niveles de azúcar en sangre al disminuir la acción de una enzima que descompone el GLP-1 (reduce el nivel de azúcar en sangre).
- Medicamentos inyectables para la diabetes: se administran mediante una inyección en la grasa debajo de la piel. A veces se denominan inyecciones subcutáneas. Algunos de estos medicamentos incluyen los siguientes: [12]
- Pramlintida (Symlin): es un agonista de la amilina. Actúa a nivel central (a través del cerebro) para reducir la ingesta de alimentos y el nivel de azúcar en sangre. Las personas con diabetes tipo 1 y tipo 2 suelen utilizarlo durante las comidas.
- Exenatida (Byetta): forma sintética de exendina-4 (un agonista del receptor GLP-1 que aumenta la secreción de insulina, disminuye la secreción de glucagón del páncreas y reduce la ingesta de alimentos).
- Medicamentos para reducir el colesterol: son necesarios cuando los niveles de colesterol son altos. Los inhibidores de la HMG-CoA reductasa, también llamados "estatinas", reducen eficazmente los niveles de lipoproteína de baja densidad, colesterol y triglicéridos. El ácido nicotínico en dosis altas (niacina) también puede reducir los niveles de colesterol. [16]
- Medicamentos para el corazón: los inhibidores de la enzima convertidora de angiotensina (ECA), los diuréticos, la digoxina y los betabloqueantes pueden ayudar a tratar la miocardiopatía y la insuficiencia cardíaca. [16]
Pronóstico
El pronóstico del síndrome de Alström es complicado porque varía mucho. Cada persona que padece el síndrome tiene un conjunto diferente de trastornos. Puede producirse ceguera permanente, sordera y diabetes tipo 2. La insuficiencia hepática y renal puede empeorar progresivamente. La esperanza de vida suele ser menor y los pacientes rara vez viven más de 50 años. [10] [17]
Investigación
El Laboratorio Jackson en Bar Harbor , Maine , EE. UU., junto con la Universidad de Southampton , Reino Unido, aislaron el gen único ( ALMS1 ) responsable del síndrome de Alström. [5]
En 2014 se llevó a cabo una investigación sobre la degeneración y plasticidad de la vía óptica en pacientes con síndrome de Alström. Se han investigado los cambios funcionales y estructurales de la vía óptica en el síndrome de Alström mediante imágenes por resonancia magnética para proporcionar una mejor comprensión de los mecanismos patogénicos subyacentes. Once pacientes con el síndrome (edad media de 23 años, 5 mujeres, 6 hombres) se sometieron a una resonancia magnética cerebral. El protocolo también incluyó secuencias convencionales, resonancia magnética funcional en estado de reposo e imágenes por tensor de difusión. Los resultados encontraron que los pacientes con síndrome de Alström tenían regiones occipitales con un volumen de materia blanca reducido, así como un volumen de materia gris reducido, respetando los polos occipitales. La anisotropía fraccional difusa disminuyó y la difusividad radial aumentó, mientras que las difusividades media y axial fueron normales. Por último, la conectividad reducida en la red visual medial estaba respetando sorprendentemente los polos occipitales. La conclusión de la investigación fue que el cerebro occipital proteico cambia en los pacientes con síndrome de Alström. Es probable que reflejen la coexistencia de un trastorno difuso de la mielina primaria , una degeneración transsináptica anterógrada y una reorganización cortical compleja que afectan la corteza visual posterior y anterior. [18]
Referencias
- ^ Ewerbeck, H. (6 de diciembre de 2012). Diagnóstico diferencial en pediatría: un compendio de síntomas y hallazgos. Springer Science & Business Media. pág. 315. ISBN 9781461260745.
- ^ Joy, T; Cao, H; Black, G; Malik, R; Charlton-Menys, V; Hegele, RA; Durrington, PN (21 de diciembre de 2007). "Síndrome de Alstrom (OMIM 203800): informe de un caso y revisión de la literatura". Orphanet Journal of Rare Diseases . 2 : 49. doi : 10.1186/1750-1172-2-49 . PMC 2266715 . PMID 18154657.
- ^ ab Marshall, Jan D.; Muller, Jean; Collin, Gayle B.; Milan, Gabriella; Kingsmore, Stephen F.; Dinwiddie, Darrell; Farrow, Emily G.; Miller, Neil A.; Favaretto, Francesca (julio de 2015). "Síndrome de Alström: espectro de mutaciones de ALMS1". Human Mutation . 36 (7): 660–668. doi :10.1002/humu.22796. ISSN 1098-1004. PMC 4475486 . PMID 25846608.
- ^ ab "Síndrome de Alström". NORD (Organización Nacional de Enfermedades Raras) . Archivado desde el original el 2021-03-18 . Consultado el 2015-12-07 .
- ^ abcd «Síndrome de Alström». Genetics Home Reference . 2015-11-30. Archivado desde el original el 2020-09-20 . Consultado el 2015-12-06 .
- ^ "Entrada OMIM - # 203800 - SÍNDROME DE ALSTROM; ALMS". www.omim.org . Archivado desde el original el 2021-03-22 . Consultado el 2019-07-16 .
- ^ Alstrom, CH; Hallgren, B.; Nilsson, LB; Asander, H. (1959). "Degeneración retiniana combinada con obesidad, diabetes mellitus y sordera neurogénica: un síndrome específico (no descrito hasta ahora) distinto del síndrome de Laurence-Moon-Bardet-Biedl: un examen clínico, endocrinológico y genético basado en un gran pedigrí". Acta Psychiatrica et Neurologica Scandinavica. Suplemento . 129 : 1–35. ISSN 0365-5067. PMID 13649370.
- ^ ab "El síndrome de Alström es un trastorno genético poco común que se caracteriza por una serie de características, entre las que se incluyen una sensibilidad extrema a la luz, problemas de audición, problemas cardíacos, obesidad y diabetes tipo 2". 15 de enero de 2019. Archivado desde el original el 25 de julio de 2022. Consultado el 25 de julio de 2022 .
- ^ Marshall J, Paisey RB, Carey C, Macdermott S. Síndrome de Alström. GeneReviews. 31 de mayo de 2012; http://www.ncbi.nlm.nih.gov/books/NBK1267/ Archivado el 18 de enero de 2017 en Wayback Machine.
- ^ abc "Síndrome de Alström: síntomas, diagnóstico y tratamiento del síndrome de Alström". Información sanitaria del New York Times . Archivado desde el original el 7 de marzo de 2016. Consultado el 6 de diciembre de 2015 .
- ^ "Síndrome de Alström". NORD (Organización Nacional de Enfermedades Raras) . Archivado desde el original el 2021-03-18 . Consultado el 2015-11-05 .
- ^ abcd "Síndrome de Alstrom". New Bridge Organic Market Jacksonville . Archivado desde el original el 10 de diciembre de 2015. Consultado el 6 de diciembre de 2015 .
- ^ Badano, Jose L.; Norimasa Mitsuma; Phil L. Beales; Nicholas Katsanis (septiembre de 2006). "Las ciliopatías: una clase emergente de trastornos genéticos humanos". Revisión anual de genómica y genética humana . 7 : 125–148. doi :10.1146/annurev.genom.7.080505.115610. PMID 16722803.
- ^ Marshall, enero D; Beck, Sebastián; Maffei, Pietro; Naggert, Jürgen K (diciembre de 2007). "Síndrome de Alström". Revista europea de genética humana . 15 (12): 1193-1202. doi : 10.1038/sj.ejhg.5201933 . ISSN 1018-4813. PMID 17940554. S2CID 2221696.
- ^ abc "Síndrome de Alstrom". Nature's Corner . Consultado el 6 de diciembre de 2015 .[ enlace muerto permanente ]
- ^ ab "Síndrome de Alstrom - Nutrición de Clark". www.clarksnutrition.com . Archivado desde el original el 2015-12-10 . Consultado el 2015-11-04 .
- ^ "Acerca del síndrome de Alström". www.deafblindinternational.org . Archivado desde el original el 16 de noviembre de 2017. Consultado el 6 de diciembre de 2015 .
- ^ Manara, R.; Citton, V.; Maffei, P.; Marshall, JD; Naggert, JK; Milan, G.; Vettor, R.; Baglione, A.; Vitale, A. (1 de enero de 2015). "Degeneración y plasticidad de la vía óptica en el síndrome de Alström". AJNR. Revista estadounidense de neurorradiología . 36 (1): 160–5. doi : 10.3174/ajnr.A4115 . PMC 7965932 . PMID 25355816.