Convulsión
| Convulsión epiléptica | |
|---|---|
| Otros nombres | Ataque epiléptico, [1] ataque, convulsión, ataque [2] |
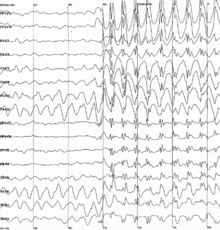 | |
| Descargas generalizadas de punta y onda de 3 Hz en un electroencefalograma (EEG) de un paciente con epilepsia | |
| Especialidad | Neurología , medicina de urgencias |
| Síntomas | Variable [3] |
| Complicaciones | Caídas, ahogamientos, accidentes automovilísticos, complicaciones en el embarazo, problemas de salud emocional [4] |
| Duración | Generalmente < 2 minutos [5] |
| Tipos | Focal, generalizado; provocado, no provocado [6] |
| Causas | Provocado : hipoglucemia , abstinencia de alcohol , hiponatremia , fiebre , infección cerebral , traumatismo craneoencefálico [3] [6] No provocado : desconocido, lesión cerebral , tumor cerebral , accidente cerebrovascular previo [5] [3] [6] [7] |
| Método de diagnóstico | Basado en síntomas, análisis de sangre, imágenes médicas , electroencefalografía [7] |
| Diagnóstico diferencial | Síncope , convulsión psicógena no epiléptica , aura migrañosa , ataque isquémico transitorio [3] [5] |
| Tratamiento | Menos de 5 min : Coloque a la persona de lado, retire los objetos peligrosos cercanos [8] Más de 5 min : Trate como para el estado epiléptico [8] |
| Frecuencia | ~10% de las personas (riesgo global de por vida en todo el mundo) [5] [9] |
Una convulsión es un período de síntomas debido a una actividad neuronal anormalmente excesiva o sincrónica en el cerebro . [6] Los efectos externos varían desde movimientos de sacudidas incontrolados que involucran gran parte del cuerpo con pérdida de conciencia ( convulsión tónico-clónica ), a movimientos de sacudidas que involucran solo una parte del cuerpo con niveles variables de conciencia ( convulsión focal ), hasta una pérdida momentánea sutil de conciencia ( convulsión de ausencia ). [3] Estos episodios suelen durar menos de dos minutos y lleva algún tiempo volver a la normalidad. [5] [8] Puede ocurrir pérdida del control de la vejiga . [3]
Las convulsiones pueden ser provocadas y no provocadas. [6] Las convulsiones provocadas se deben a un evento temporal como un nivel bajo de azúcar en sangre , abstinencia de alcohol , abuso de alcohol junto con medicamentos recetados, bajo nivel de sodio en sangre , fiebre , infección cerebral , imágenes parpadeantes o conmoción cerebral . [3] [6] Las convulsiones no provocadas ocurren sin una causa conocida o solucionable, de modo que es probable que haya convulsiones continuas. [5] [3] [6] [7] Las convulsiones no provocadas pueden verse exacerbadas por el estrés o la falta de sueño . [3] La epilepsia describe un trastorno cerebral en el que ha habido al menos una convulsión no provocada y donde existe un alto riesgo de convulsiones adicionales en el futuro. [6] Las afecciones que parecen convulsiones epilépticas pero no lo son incluyen desmayos , convulsiones psicógenas no epilépticas y temblores . [3]
Una convulsión que dura más de un breve período es una emergencia médica . [10] Cualquier convulsión que dure más de cinco minutos debe tratarse como estado epiléptico . [8] Una primera convulsión generalmente no requiere un tratamiento a largo plazo con medicamentos anticonvulsivos a menos que se encuentre un problema específico en el electroencefalograma (EEG) o en las imágenes cerebrales. [7] Por lo general, es seguro completar la evaluación después de una sola convulsión como paciente ambulatorio . [3] En muchos casos, con lo que parece ser una primera convulsión, ya se han producido otras convulsiones menores. [11]
Hasta un 10% de las personas han tenido al menos una convulsión epiléptica en su vida. [5] [9] Las convulsiones provocadas ocurren en aproximadamente 3,5 por 10.000 personas al año, mientras que las convulsiones no provocadas ocurren en aproximadamente 4,2 por 10.000 personas al año. [5] Después de una convulsión, la probabilidad de sufrir una segunda es de aproximadamente el 40%. [12] [13] La epilepsia afecta a aproximadamente el 1% de la población en un momento dado. [9]
Cualquier animal que tenga cerebro puede sufrir una convulsión. [14]
Signos y síntomas
Los signos y síntomas de las convulsiones varían según el tipo. [15] El tipo de convulsión más común y estereotipado es el convulsivo (60 %), que normalmente se denomina convulsión tónico-clónica. [16] Dos tercios de estas comienzan como convulsiones focales antes de convertirse en convulsiones tónico-clónicas. [16] El 40 % restante de las convulsiones no son convulsivas, un ejemplo de las cuales es la convulsión de ausencia . [17] Cuando la monitorización del EEG muestra evidencia de una convulsión, pero no hay síntomas presentes, se denomina convulsión subclínica. [18]
Convulsiones focales
Las convulsiones focales suelen comenzar con ciertas experiencias, conocidas como aura . [15] Estas pueden incluir fenómenos sensoriales (incluidos los visuales, auditivos, etc.), cognitivos, autonómicos, olfativos o motores. [19]
En una crisis parcial compleja , una persona puede parecer confundida o aturdida y no poder responder a preguntas o instrucciones. [19]
La actividad espasmódica puede comenzar en un grupo muscular específico y extenderse a los grupos musculares circundantes, lo que se conoce como marcha jacksoniana . [20] Pueden ocurrir actividades inusuales que no se crean de manera consciente. [20] Estas se conocen como automatismos e incluyen actividades simples como chasquear los labios o actividades más complejas como intentar levantar algo. [20]
Convulsiones generalizadas
Existen seis tipos principales de convulsiones generalizadas: tónico-clónicas, tónicas, clónicas, mioclónicas, de ausencia y atónicas. [21] Todas ellas implican una pérdida de conciencia y suelen ocurrir sin previo aviso. [22]
- Las convulsiones tónico-clónicas se presentan con una contracción de las extremidades seguida de su extensión, junto con un arqueamiento de la espalda durante 10 a 30 segundos. [22] Se puede escuchar un grito debido a la contracción de los músculos del pecho. [22] Luego, las extremidades comienzan a temblar al unísono. [22] Una vez que el temblor ha cesado, la persona puede tardar entre 10 y 30 minutos en volver a la normalidad. [22]
- Las convulsiones tónicas producen contracciones constantes de los músculos. [22] La persona puede ponerse azul si tiene dificultad para respirar. [22]
- Las convulsiones clónicas implican sacudidas de las extremidades al unísono. [22]
- Las convulsiones mioclónicas implican espasmos de los músculos en unas pocas áreas o generalizados en todo el cuerpo. [22]
- Las crisis de ausencia pueden ser sutiles, con solo un ligero giro de la cabeza o parpadeo de los ojos. [19] La persona a menudo no se cae y puede volver a la normalidad inmediatamente después de que termina la crisis, aunque también puede haber un período de desorientación postictal. [19]
- Las convulsiones atónicas implican la pérdida de la actividad muscular durante más de un segundo. [20] Esto suele ocurrir de forma bilateral (en ambos lados del cuerpo). [20]
Duración
Una convulsión puede durar desde unos pocos segundos hasta más de cinco minutos, momento en el que se la conoce como estado epiléptico . [23] La mayoría de las convulsiones tónico-clónicas duran menos de dos o tres minutos. [23] Las convulsiones de ausencia suelen durar alrededor de 10 segundos. [17]
Postictal
Después de la parte activa de una convulsión, suele haber un período de confusión llamado período postictal , antes de que se recupere un nivel normal de conciencia . [15] Este período suele durar de 3 a 15 minutos, [24] pero puede durar horas. [25] Otros síntomas durante este período incluyen cansancio, dolor de cabeza , dificultad para hablar y comportamiento anormal. [25] La psicosis después de una convulsión ocurre en el 6-10% de las personas. [26] [25]
Causas
Las convulsiones tienen varias causas. De quienes sufren una convulsión, aproximadamente el 25 % padece epilepsia . [27] Una serie de afecciones se asocian con convulsiones pero no son epilepsia, entre ellas: la mayoría de las convulsiones febriles y las que ocurren alrededor de una infección aguda, un accidente cerebrovascular o una toxicidad. [28] Estas convulsiones se conocen como convulsiones "sintomáticas agudas" o "provocadas" y son parte de los trastornos relacionados con las convulsiones. [28] En muchos casos, la causa es desconocida.
Existen diferentes causas de convulsiones que son comunes en ciertos grupos de edad.
- Las convulsiones en los bebés son causadas con mayor frecuencia por encefalopatía hipóxico-isquémica , infecciones del sistema nervioso central (SNC), traumatismos, anomalías congénitas del SNC y trastornos metabólicos .
- La causa más frecuente de convulsiones en niños son las convulsiones febriles, que ocurren en el 2-5% de los niños entre las edades de seis meses y cinco años. [29]
- Durante la infancia generalmente se observan síndromes epilépticos bien definidos.
- En la adolescencia y los primeros años de la edad adulta, el incumplimiento del régimen de medicación y la falta de sueño son desencadenantes potenciales.
- El embarazo, el parto y el período posparto o postnatal (después del nacimiento) pueden ser períodos de riesgo, especialmente si hay ciertas complicaciones como la preeclampsia .
- Durante la edad adulta, las causas probables están relacionadas con el alcohol, los accidentes cerebrovasculares, los traumatismos, las infecciones del sistema nervioso central y los tumores cerebrales. [30]
- En los adultos mayores, la enfermedad cerebrovascular es una causa muy común. Otras causas son los tumores del sistema nervioso central, los traumatismos craneales y otras enfermedades degenerativas que son comunes en el grupo de mayor edad, como la demencia . [31]
Metabólico
La deshidratación puede provocar convulsiones epilépticas si es lo suficientemente grave. [32] Una serie de trastornos, incluidos: niveles bajos de azúcar en sangre , niveles bajos de sodio en sangre , hiperglucemia hiperosmolar no cetósica , niveles altos de sodio en sangre , niveles bajos de calcio en sangre y niveles altos de urea en sangre pueden causar convulsiones. [22] Al igual que la encefalopatía hepática y el trastorno genético porfiria . [22]
Estructural
- El cavernoma o malformación cavernosa es una afección médica tratable que puede causar convulsiones, dolores de cabeza y hemorragias cerebrales.
- La malformación arteriovenosa (MAV) es una afección médica tratable que puede causar convulsiones, dolores de cabeza y hemorragias cerebrales.
- Lesiones que ocupan espacio en el cerebro ( abscesos , tumores ). En personas con tumores cerebrales , la frecuencia de la epilepsia depende de la ubicación del tumor en la región cortical . [33]
Medicamentos
Tanto las sobredosis de medicamentos como las de drogas pueden provocar convulsiones, [22] al igual que la abstinencia de ciertos medicamentos y drogas . [22] Los medicamentos comunes involucrados incluyen antidepresivos , antipsicóticos , cocaína , insulina y el anestésico local lidocaína . [22] Las dificultades con las convulsiones de abstinencia ocurren comúnmente después del uso prolongado de alcohol o sedantes , una condición conocida como delirium tremens . [22] En personas que corren el riesgo de desarrollar convulsiones epilépticas, las medicinas herbales comunes como la efedra , el ginkgo biloba y el ajenjo pueden provocar convulsiones. [34]
Infecciones
- La infección con la tenia del cerdo , que puede causar neurocisticercosis , es la causa de hasta la mitad de los casos de epilepsia en áreas del mundo donde el parásito es común. [35]
- Infecciones parasitarias como la malaria cerebral . En Nigeria, esta es una de las causas más comunes de convulsiones entre los niños menores de cinco años. [36]
- Infección , como encefalitis o meningitis [37]
Estrés
El estrés puede inducir convulsiones en personas con epilepsia y es un factor de riesgo para desarrollar epilepsia. La gravedad, la duración y el momento en que se produce el estrés durante el desarrollo contribuyen a la frecuencia y la susceptibilidad a desarrollar epilepsia. Es uno de los desencadenantes más frecuentemente reportados por los propios pacientes con epilepsia. [38] [39]
La exposición al estrés produce la liberación de hormonas que median sus efectos en el cerebro. Estas hormonas actúan tanto sobre las sinapsis neuronales excitatorias como sobre las inhibidoras , lo que produce una hiperexcitabilidad de las neuronas en el cerebro. Se sabe que el hipocampo es una región muy sensible al estrés y propensa a las convulsiones. Es aquí donde los mediadores del estrés interactúan con sus receptores diana para producir efectos. [40]
Otro
Las convulsiones pueden ocurrir como resultado de presión arterial alta , conocida como encefalopatía hipertensiva , o en el embarazo como eclampsia cuando se acompaña de convulsiones o una disminución del nivel de conciencia. [22] Las temperaturas corporales muy altas también pueden ser una causa. [22] Por lo general, esto requiere una temperatura superior a 42 °C (107,6 °F). [22]
- La lesión en la cabeza puede causar convulsiones postraumáticas no epilépticas o epilepsia postraumática.
- Entre el 3,5 y el 5,5% de las personas con enfermedad celíaca también sufren convulsiones. [41]
- Las convulsiones en una persona con una derivación pueden indicar una falla
- El accidente cerebrovascular hemorrágico ocasionalmente puede presentarse con convulsiones, los accidentes cerebrovasculares embólicos generalmente no (aunque la epilepsia es una complicación posterior común); la trombosis del seno venoso cerebral , un tipo raro de accidente cerebrovascular, tiene más probabilidades de estar acompañada de convulsiones que otros tipos de accidente cerebrovascular.
- La esclerosis múltiple puede provocar convulsiones
- La terapia electroconvulsiva (TEC) tiene como objetivo deliberadamente inducir una convulsión para el tratamiento de la depresión mayor.
- Crisis refleja inducida por un estímulo o desencadenante específico (estímulo extrínseco o intrínseco)
- En las personas con epilepsia fotosensible , la exposición a luces intermitentes o al parpadeo rápido puede provocar una convulsión. [42] [43] [44]
Mecanismo
Normalmente, la actividad eléctrica cerebral no es sincrónica. [19] En las convulsiones epilépticas, debido a problemas dentro del cerebro, [45] un grupo de neuronas comienza a dispararse de manera anormal, excesiva [16] y sincronizada. [19] Esto da como resultado una onda de despolarización conocida como cambio despolarizante paroxístico . [46]
Normalmente, después de que una neurona excitadora se activa, se vuelve más resistente a activarse durante un período de tiempo. [19] Esto se debe en parte al efecto de las neuronas inhibidoras, los cambios eléctricos dentro de la neurona excitadora y los efectos negativos de la adenosina . [19] En la epilepsia, la resistencia de las neuronas excitadoras a activarse durante este período disminuye. [19] Esto puede ocurrir debido a cambios en los canales iónicos o neuronas inhibidoras que no funcionan correctamente. [19] Cuarenta y un genes de canales iónicos y más de 1600 mutaciones de canales iónicos se han implicado en el desarrollo de convulsiones epilépticas. [47] Estas mutaciones de canales iónicos tienden a conferir un estado de reposo despolarizado a las neuronas, lo que resulta en hiperexcitabilidad patológica. [48] Esta despolarización de larga duración en neuronas individuales se debe a una afluencia de Ca 2+ desde el exterior de la célula y conduce a una apertura prolongada de los canales de Na + y potenciales de acción repetitivos. [49] La hiperpolarización subsiguiente es facilitada por los receptores de ácido γ-aminobutírico (GABA) o los canales de potasio (K + ) , dependiendo del tipo de célula. [49] Igualmente importante en la hiperexcitabilidad neuronal epiléptica es la reducción de la actividad de las neuronas GABAérgicas inhibidoras , un efecto conocido como desinhibición. La desinhibición puede resultar de la pérdida de neuronas inhibidoras, la desregulación del brote axónico de las neuronas inhibidoras en regiones de daño neuronal o la señalización GABAérgica anormal dentro de la neurona inhibidora. [50] La hiperexcitabilidad neuronal da como resultado un área específica desde la cual pueden desarrollarse convulsiones, conocida como "foco convulsivo". [19] Después de una lesión en el cerebro, otro mecanismo de la epilepsia puede ser la regulación positiva de los circuitos excitadores o la regulación negativa de los circuitos inhibidores. [19] [51] Estas epilepsias secundarias ocurren a través de procesos conocidos como epileptogénesis . [19] [51] La falla de la barrera hematoencefálica también puede ser un mecanismo causal. [52] Si bien la alteración de la barrera hematoencefálica por sí sola parece causar epileptogénesis, se la ha correlacionado con una mayor actividad convulsiva. [53] Además, se la ha implicado en condiciones epilépticas crónicas a través de experimentos que inducen la permeabilidad de la barrera con compuestos químicos. [ 53 ]La alteración puede provocar una fuga de líquido de los vasos sanguíneos hacia el área entre las células y provocar convulsiones epilépticas. [54] Los hallazgos preliminares de proteínas sanguíneas en el cerebro después de una convulsión respaldan esta teoría. [53]
Las convulsiones focales comienzan en un hemisferio del cerebro , mientras que las convulsiones generalizadas comienzan en ambos hemisferios. [21] Algunos tipos de convulsiones pueden cambiar la estructura cerebral, mientras que otras parecen tener poco efecto. [55] La gliosis , la pérdida neuronal y la atrofia de áreas específicas del cerebro están relacionadas con la epilepsia, pero no está claro si la epilepsia causa estos cambios o si estos cambios resultan en epilepsia. [55]
La actividad convulsiva puede propagarse a través de los campos eléctricos endógenos del cerebro. [56] Los mecanismos propuestos que pueden causar la propagación y el reclutamiento de neuronas incluyen un aumento de K + desde fuera de la célula, [57] [ fuente médica no confiable ] y un aumento de Ca 2+ en las terminales presinápticas. [49] Estos mecanismos mitigan la hiperpolarización y despolarizan las neuronas cercanas, además de aumentar la liberación de neurotransmisores. [49]
Diagnóstico

Las convulsiones pueden dividirse en provocadas y no provocadas. [6] Las convulsiones provocadas también pueden conocerse como "convulsiones sintomáticas agudas" o "convulsiones reactivas". [6] Las convulsiones no provocadas también pueden conocerse como "convulsiones reflejas". [6] Dependiendo de la causa presunta, pueden ser útiles los análisis de sangre y la punción lumbar . [7] La hipoglucemia puede causar convulsiones y debe descartarse. Se recomienda un electroencefalograma y una tomografía computarizada o una resonancia magnética cerebrales en la evaluación de las convulsiones no asociadas con fiebre. [7] [58]
Clasificación
Los tipos de convulsiones se organizan según si la fuente de la convulsión está localizada ( convulsiones focales ) o distribuida ( convulsiones generalizadas ) dentro del cerebro. [21] Las convulsiones generalizadas se dividen según el efecto en el cuerpo e incluyen convulsiones tónico-clónicas (gran mal), de ausencia (petit mal), mioclónicas , clónicas , tónicas y atónicas . [21] [59] Algunas convulsiones, como los espasmos epilépticos , son de un tipo desconocido. [21]
Las convulsiones focales (anteriormente llamadas convulsiones parciales ) [16] se dividen en convulsiones parciales simples o convulsiones parciales complejas . [21] La práctica actual ya no recomienda esto y, en cambio, prefiere describir lo que ocurre durante una convulsión. [21]
La clasificación de las crisis también puede realizarse según criterios dinámicos, observables en mediciones electrofisiológicas. Se trata de una clasificación según su tipo de inicio y fin. [60] [61]
Examen físico

La mayoría de las personas se encuentran en un estado postictal (somnolencia o confusión) después de una convulsión. Pueden mostrar signos de otras lesiones. Una marca de mordedura en el costado de la lengua ayuda a confirmar una convulsión cuando está presente, pero solo un tercio de las personas que han tenido una convulsión tienen una mordedura de este tipo. [62] Cuando está presente en personas que se cree que han tenido una convulsión, este signo físico aumenta tentativamente la probabilidad de que una convulsión haya sido la causa. [63]
Pruebas

El electroencefalograma solo se recomienda en aquellos que probablemente hayan tenido una crisis epiléptica y puede ayudar a determinar el tipo de crisis o síndrome presente. En los niños, por lo general, solo es necesario después de una segunda crisis. No se puede utilizar para descartar el diagnóstico y puede dar un falso positivo en aquellos que no tienen la enfermedad. En ciertas situaciones, puede ser útil preferir el EEG mientras se duerme o se tiene falta de sueño. [64]
Se recomienda realizar imágenes diagnósticas mediante tomografía computarizada y resonancia magnética después de una primera convulsión no febril para detectar problemas estructurales dentro del cerebro. [64] La resonancia magnética es generalmente una mejor prueba de diagnóstico por imágenes, excepto cuando se sospecha una hemorragia intracraneal. [7] Las imágenes se pueden realizar en un momento posterior en aquellos que vuelven a su estado normal mientras están en la sala de emergencias. [7] Si una persona tiene un diagnóstico previo de epilepsia con imágenes previas, generalmente no es necesario repetir las imágenes en las convulsiones posteriores. [64]
En los adultos, es importante realizar pruebas de electrolitos, glucosa en sangre y niveles de calcio para descartar estas como causas, al igual que un electrocardiograma . [64] Una punción lumbar puede ser útil para diagnosticar una infección del sistema nervioso central , pero no es necesaria de manera rutinaria. [7] No se requieren niveles de anticonvulsivos médicos de rutina en la sangre en adultos o niños. [64] En los niños, pueden requerirse pruebas adicionales. [64]
Un nivel alto de prolactina en sangre dentro de los primeros 20 minutos posteriores a una convulsión puede ser útil para confirmar una convulsión epiléptica en lugar de una convulsión psicógena no epiléptica . [65] [66] El nivel de prolactina sérica es menos útil para detectar convulsiones parciales. [67] Si es normal, todavía es posible una convulsión epiléptica [66] y una prolactina sérica no separa las convulsiones epilépticas del síncope. [68] No se recomienda como parte rutinaria del diagnóstico de epilepsia. [64]
Diagnóstico diferencial
Diferenciar una convulsión epiléptica de otras afecciones como el síncope puede ser difícil. [15] Otras posibles afecciones que pueden imitar una convulsión incluyen la postura de descerebración , convulsiones psicógenas , tétanos , distonía , dolores de cabeza por migraña y envenenamiento por estricnina . [15] Además, el 5% de las personas con una prueba de mesa basculante positiva pueden tener actividad similar a una convulsión que parece deberse a hipoxia cerebral . [69] Las convulsiones pueden ocurrir debido a razones psicológicas y esto se conoce como convulsión no epiléptica psicógena . Las convulsiones no epilépticas también pueden ocurrir debido a una serie de otras razones.
Prevención
Se han intentado varias medidas para prevenir las convulsiones en las personas en riesgo. Después de una lesión cerebral traumática, los anticonvulsivos reducen el riesgo de convulsiones tempranas, pero no de convulsiones tardías. [70]
En aquellos con antecedentes de convulsiones febriles , algunos medicamentos (tanto antipiréticos como anticonvulsivos) han demostrado ser eficaces para reducir la recurrencia; sin embargo, debido a la frecuencia de los efectos adversos y la naturaleza benigna de las convulsiones febriles, la decisión de usar medicamentos debe sopesarse cuidadosamente frente a los posibles efectos negativos. [71]
No hay evidencia clara de que los fármacos antiepilépticos sean efectivos o no para prevenir convulsiones después de una craneotomía , [72] después de un hematoma subdural , [73] después de un accidente cerebrovascular , [74] [75] o después de una hemorragia subaracnoidea , [76] tanto para las personas que han tenido una convulsión previa como para las que no.
Gestión
Los objetos potencialmente afilados o peligrosos deben retirarse del área alrededor de una persona que experimenta una convulsión para que no se lastime. Después de la convulsión, si la persona no está completamente consciente y alerta, debe colocarse en posición de recuperación . Una convulsión que dure más de cinco minutos, o dos o más convulsiones que ocurran en el lapso de cinco minutos, es una emergencia médica conocida como estado epiléptico . [23] [77] Debido a un concepto erróneo común de que una persona que experimenta una convulsión puede "tragarse su propia lengua", los transeúntes pueden intentar forzar objetos dentro de la boca; esta acción puede causar asfixia. [78]
Los tratamientos de una persona que está sufriendo convulsiones activamente siguen una progresión desde la respuesta inicial, pasando por tratamientos de primera línea, segunda línea y tercera línea. [79] La respuesta inicial implica asegurar que la persona esté protegida de posibles daños (como objetos cercanos) y controlar sus vías respiratorias, respiración y circulación. [79] El manejo de las vías respiratorias debe incluir colocar a la persona de lado, conocida como posición de recuperación , para evitar que se ahogue. [79] Si no puede respirar porque algo está bloqueando sus vías respiratorias, es posible que necesite tratamientos para abrirlas. [79]
Medicamento
El medicamento de primera línea para una persona que sufre convulsiones es una benzodiazepina , y la mayoría de las pautas recomiendan lorazepam . [58] [80] El diazepam y el midazolam son alternativas. Esto se puede repetir si no hay efecto después de 10 minutos. [58] Si no hay efecto después de dos dosis, se pueden utilizar barbitúricos o propofol . [58]
La terapia de segunda línea para adultos es fenitoína o fosfenitoína y fenobarbital para niños. [81] [ página necesaria ] Los medicamentos de tercera línea incluyen fenitoína para niños y fenobarbital para adultos. [81] [ página necesaria ]
No se recomiendan los medicamentos antiepilépticos de forma continuada después de una primera convulsión, excepto en aquellos casos en que se presentan lesiones estructurales en el cerebro. [58] Generalmente se recomiendan después de que se ha producido una segunda convulsión. [58] Aproximadamente el 70% de las personas pueden obtener un control total con el uso continuo de medicamentos. [45] Normalmente se prefiere un tipo de anticonvulsivo. Después de una primera convulsión, si bien el tratamiento inmediato con un medicamento anticonvulsivo reduce la probabilidad de recurrencia de las convulsiones hasta cinco años después, no modifica el riesgo de muerte y existen posibles efectos secundarios. [82]
En las convulsiones relacionadas con toxinas, se deben utilizar hasta dos dosis de benzodiazepinas. [83] Si esto no es eficaz, se recomienda piridoxina . [83] En general, no se debe utilizar fenitoína . [83]
No existe evidencia de que los medicamentos antiepilépticos preventivos sean útiles en el tratamiento de las convulsiones relacionadas con la trombosis venosa intracraneal . [75]
Cirugía
En casos graves, la cirugía cerebral puede ser una opción de tratamiento para la epilepsia. [84] Véase también Cirugía de epilepsia .
Otro
Se pueden utilizar cascos para proteger la cabeza durante una convulsión. Algunos afirman que los perros de respuesta a convulsiones , una forma de perro de servicio , pueden predecir las convulsiones. [85] Sin embargo, la evidencia de esto es pobre. [85] En la actualidad, no hay suficiente evidencia para apoyar el uso de cannabis para el manejo de las convulsiones, aunque esta es un área de investigación en curso. [86] [87] Hay evidencia de baja calidad de que una dieta cetogénica puede ayudar en aquellos que tienen epilepsia y es razonable en aquellos que no mejoran después de los tratamientos típicos. [88]
Pronóstico
Después de una primera convulsión, el riesgo de más convulsiones en los dos años siguientes es de alrededor del 40%. [12] [13] Los mayores predictores de más convulsiones son problemas en el electroencefalograma o en las imágenes del cerebro. [7] En adultos, después de 6 meses sin convulsiones después de una primera convulsión, el riesgo de una convulsión posterior en el año siguiente es inferior al 20%, independientemente del tratamiento. [89] Hasta el 7% de las convulsiones que se presentan en el departamento de emergencias (ER) son en estado epiléptico. [58] En aquellos con un estado epiléptico, la mortalidad es de entre el 10% y el 40%. [15] Aquellos que tienen una convulsión provocada (que ocurre cerca en el tiempo de un evento cerebral agudo o exposición tóxica) tienen un bajo riesgo de recurrencia, pero tienen un mayor riesgo de muerte en comparación con aquellos con epilepsia. [90]
Epidemiología
Aproximadamente entre el 8 y el 10 % de las personas experimentarán una convulsión epiléptica durante su vida. [91] En adultos, el riesgo de recurrencia de convulsiones dentro de los cinco años posteriores a una convulsión de nueva aparición es del 35 %; el riesgo aumenta al 75 % en personas que han tenido una segunda convulsión. [91] En niños, el riesgo de recurrencia de convulsiones dentro de los cinco años posteriores a una única convulsión no provocada es de alrededor del 50 %; el riesgo aumenta a alrededor del 80 % después de dos convulsiones no provocadas. [92] En los Estados Unidos en 2011, las convulsiones dieron lugar a un estimado de 1,6 millones de visitas al departamento de emergencias; aproximadamente 400 000 de estas visitas fueron por convulsiones de nueva aparición. [91] Se desconoce la incidencia exacta de las convulsiones epilépticas en los países de ingresos bajos y medios, sin embargo, probablemente supere la de los países de ingresos altos. [93] Esto puede deberse a un mayor riesgo de accidentes de tráfico, lesiones de nacimiento y malaria y otras infecciones parasitarias. [93]
Historia
Las convulsiones epilépticas se describieron por primera vez en un texto acadio del año 2000 a. C. [94]. Los primeros informes sobre la epilepsia solían considerar que las convulsiones eran obra de " espíritus malignos ". [95] Sin embargo, la percepción de la epilepsia comenzó a cambiar en la época de la medicina griega antigua. El término "epilepsia" en sí es una palabra griega que se deriva del verbo "epilambanein", que significa "apoderarse, poseer o afligir". [94] Aunque los antiguos griegos se referían a la epilepsia como la " enfermedad sagrada ", esta percepción de la epilepsia como una enfermedad "espiritual" fue cuestionada por Hipócrates en su obra Sobre la enfermedad sagrada , quien propuso que la fuente de la epilepsia era de causas naturales en lugar de sobrenaturales. [95]
El tratamiento quirúrgico temprano de la epilepsia era primitivo en la medicina griega, romana y egipcia antiguas. [96] El siglo XIX vio el surgimiento de la cirugía dirigida para el tratamiento de las convulsiones epilépticas, comenzando en 1886 con resecciones localizadas realizadas por Sir Victor Horsley , un neurocirujano en Londres. [95] Otro avance fue el desarrollo del procedimiento de Montreal por el neurocirujano canadiense Wilder Penfield , que implicaba el uso de estimulación eléctrica entre pacientes conscientes para identificar y resecar con mayor precisión las áreas epilépticas en el cerebro. [95]
Sociedad y cultura
Ciencias económicas
Las convulsiones tienen un coste económico directo de unos mil millones de dólares en Estados Unidos. [7] La epilepsia tiene un coste económico en Europa de unos 15.500 millones de euros en 2004. [16] En la India, se calcula que la epilepsia tiene un coste de 1.700 millones de dólares estadounidenses o el 0,5% del PIB. [45] Representan aproximadamente el 1% de las visitas a los servicios de urgencias (el 2% en el caso de los servicios de urgencias pediátricas) en Estados Unidos. [30]
Conduciendo
En muchas zonas del mundo se exige un mínimo de seis meses desde la última convulsión antes de que las personas puedan conducir un vehículo. [7]
Investigación
Los trabajos científicos sobre la predicción de las convulsiones epilépticas comenzaron en la década de 1970. Se han propuesto varias técnicas y métodos, pero aún faltan pruebas sobre su utilidad. [97]
Dos áreas prometedoras incluyen la terapia genética , [98] y la detección y predicción de convulsiones . [99]
La terapia genética para la epilepsia consiste en emplear vectores para enviar fragmentos de material genético a áreas del cerebro involucradas en el inicio de las convulsiones. [98]
La predicción de convulsiones es un caso especial de detección de convulsiones en el que los sistemas desarrollados pueden emitir una advertencia antes del inicio clínico de la convulsión epiléptica. [97] [99]
La neurociencia computacional ha sido capaz de aportar un nuevo punto de vista sobre las convulsiones al considerar los aspectos dinámicos. [61]
Referencias
- ^ Shorvon S (2009). Epilepsia. OUP Oxford. pag. 1.ISBN 9780199560042.
- ^ "Convulsiones epilépticas - Biblioteca Nacional de Medicina". PubMed Health . Consultado el 16 de octubre de 2018 .
- ^ abcdefghijk Misulis KE, Murray EL (2017). Fundamentos de neurología hospitalaria. Oxford University Press. pág. Capítulo 19. ISBN 9780190259433.
- ^ Personal de Mayo Clinic. «Convulsiones: síntomas y causas». Mayo Clinic .
- ^ abcdefgh Ferri FF (2018). Asesor clínico de Ferri 2019. Libro electrónico: 5 libros en 1. Elsevier Health Sciences. pág. 959. ISBN 9780323550765.
- ^ abcdefghijk Fisher RS, Acevedo C, Arzimanoglou A, Bogacz A, Cross JH, Elger CE, et al. (abril de 2014). "Informe oficial de la ILAE: una definición clínica práctica de la epilepsia". Epilepsia . 55 (4): 475–482. doi : 10.1111/epi.12550 . PMID 24730690. S2CID 35958237.
- ^ abcdefghijkl Wilden JA, Cohen-Gadol AA (agosto de 2012). "Evaluación de las primeras convulsiones no febriles". Médico de familia estadounidense . 86 (4): 334–340. PMID 22963022.
- ^ abcd «Las epilepsias y las convulsiones: esperanza a través de la investigación». Instituto Nacional de Trastornos Neurológicos y Accidentes Cerebrovasculares . Consultado el 16 de octubre de 2018 .
- ^ abc «Epilepsia». Organización Mundial de la Salud . 9 de febrero de 2023. Consultado el 4 de junio de 2023 .
- ^ Schachter SC, Shafer PL, Sirven JI (5 de noviembre de 2013). "¿Qué es una emergencia convulsiva?". epilepsy.com .
- ^ Angus-Leppan H (abril de 2014). "Primeras convulsiones en adultos". BMJ . 348 : g2470. doi :10.1136/bmj.g2470. PMID 24736280. S2CID 31709502.
- ^ ab Neligan, Aidan; Adan, Guleed; Nevitt, Sarah J; Pullen, Angie; Sander, Josemir W; Bonnett, Laura; Marson, Anthony G (23 de enero de 2023). Grupo Cochrane de Epilepsia (ed.). "Pronóstico de adultos y niños después de una primera convulsión no provocada". Base de Datos Cochrane de Revisiones Sistemáticas . 2023 (1): CD013847. doi :10.1002/14651858.CD013847.pub2. PMC 9869434. PMID 36688481.
- ^ ab "Epilepsia: ¿cuáles son las probabilidades de sufrir una segunda convulsión?". NIHR Evidence . Instituto Nacional de Investigación en Salud y Atención. 2023. doi :10.3310/nihrevidence_59456. S2CID 260965684.
- ^ "Creo que mi mascota tuvo una convulsión. ¿Y ahora qué?". Medicina veterinaria en Illinois . Consultado el 6 de junio de 2024 .
- ^ abcdef Shearer P. "Convulsiones y estado epiléptico: diagnóstico y tratamiento en el servicio de urgencias". Emergency Medicine Practice . Archivado desde el original el 30 de diciembre de 2010.
- ^ abcde Instituto Nacional de Salud y Excelencia Clínica (enero de 2012). "Capítulo 1: Introducción" (PDF) . Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria . Centro Nacional de Guías Clínicas. págs. 21–28. Archivado (PDF) desde el original el 16 de diciembre de 2013.
- ^ ab Hughes JR (agosto de 2009). "Crisis de ausencia: una revisión de informes recientes con nuevos conceptos". Epilepsia y comportamiento . 15 (4): 404–412. doi :10.1016/j.yebeh.2009.06.007. PMID 19632158. S2CID 22023692.
- ^ Sokol DK, Markand ON, Daly EC, Luerssen TG, Malkoff MD (julio de 2000). "La espectroscopia de infrarrojo cercano (NIRS) distingue los tipos de convulsiones". Convulsiones . 9 (5): 323–327. doi : 10.1053/seiz.2000.0406 . PMID 10933986.
- ^ abcdefghijklm McPhee SJ, Hammer GD, eds. (2010). "7". Fisiopatología de la enfermedad: una introducción a la medicina clínica (6ª ed.). Nueva York: McGraw-Hill Medical. ISBN 978-0-07-162167-0.
- ^ abcde Bradley WG (2012). "67". Neurología de Bradley en la práctica clínica (6.ª ed.). Filadelfia, PA: Elsevier/Saunders. ISBN 978-1-4377-0434-1.
- ^ abcdefg Instituto Nacional de Salud y Excelencia Clínica (enero de 2012). "Capítulo 9: Clasificación de las convulsiones y los síndromes epilépticos" (PDF) . Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria . Centro Nacional de Guías Clínicas. págs. 119–129. Archivado (PDF) desde el original el 16 de diciembre de 2013.
- ^ abcdefghijklmnopqr Greenberg DA, Aminoff MJ, Simon RP (2012). "12". Neurología clínica (8.ª ed.). Nueva York: McGraw-Hill Medical. ISBN 978-0-07-175905-2.
- ^ abc Trinka E, Höfler J, Zerbs A (septiembre de 2012). "Causas del estado epiléptico". Epilepsia . 53 (Supl. 4): 127–138. doi :10.1111/j.1528-1167.2012.03622.x. PMID 22946730. S2CID 5294771.
- ^ Holmes TR (2008). Manual de epilepsia (4.ª ed.). Filadelfia: Lippincott Williams & Wilkins. pág. 34. ISBN 978-0-7817-7397-3.
- ^ abc Panayiotopoulos CP (2010). Una guía clínica de los síndromes epilépticos y su tratamiento basada en las clasificaciones de la ILAE y las pautas de parámetros de práctica (Rev. 2.ª ed.). [Londres]: Springer. p. 445. ISBN 978-1-84628-644-5.
- ^ James W. Wheless, ed. (2009). Terapia avanzada en la epilepsia. Shelton, Connecticut: People's Medical Pub. House. pág. 443. ISBN 978-1-60795-004-2.
- ^ Stasiukyniene V, Pilvinis V, Reingardiene D, Janauskaite L (2009). "[Convulsiones epilépticas en pacientes con enfermedades graves]". Medicina . 45 (6): 501–507. doi : 10.3390/medicina45060066 . PMID 19605972.
- ^ ab Thurman DJ, Beghi E, Begley CE, Berg AT, Buchhalter JR, Ding D, et al. (septiembre de 2011). "Estándares para estudios epidemiológicos y vigilancia de la epilepsia". Epilepsia . 52 (Supl. 7): 2–26. doi : 10.1111/j.1528-1167.2011.03121.x . PMID 21899536. S2CID 8505004.
- ^ Graves RC, Oehler K, Tingle LE (enero de 2012). "Convulsiones febriles: riesgos, evaluación y pronóstico". American Family Physician . 85 (2): 149–153. PMID 22335215.
- ^ ab Martindale JL, Goldstein JN, Pallin DJ (febrero de 2011). "Epidemiología de las convulsiones en el departamento de urgencias". Emergency Medicine Clinics of North America . 29 (1): 15–27. doi :10.1016/j.emc.2010.08.002. PMID 21109099.
- ^ Principios de medicina de Harrison. 15.ª edición
- ^ "Dieta y nutrición". 8 de mayo de 2013. Archivado desde el original el 29 de junio de 2015.
- ^ Hildebrand J (julio de 2004). "Manejo de las convulsiones epilépticas". Current Opinion in Oncology . 16 (4): 314–317. doi :10.1097/01.cco.0000127720.17558.38. PMID 15187884. S2CID 12828909.
- ^ Bauer, Derek; Quigg, Mark (abril de 2019). "Optimización del tratamiento de la epilepsia con respuesta médica". CONTINUUM: aprendizaje permanente en neurología . 25 (2): 343–361. doi :10.1212/CON.0000000000000709. ISSN 1080-2371. PMID 30921013. S2CID 85563793.
- ^ Bhalla D, Godet B, Druet-Cabanac M, Preux PM (junio de 2011). "Etiologías de la epilepsia: una revisión exhaustiva". Expert Review of Neurotherapeutics . 11 (6): 861–876. doi :10.1586/ern.11.51. PMID 21651333. S2CID 21190601.
- ^ "Manejo de convulsiones en niños, un problema de salud en Nigeria". Salud Pública de Nigeria. Octubre de 2018. Archivado desde el original el 18 de octubre de 2018. Consultado el 18 de octubre de 2018 .
- ^ Carlson N (22 de enero de 2012). Fisiología del comportamiento . Trastornos neurológicos. Vol. 11.ª edición. Pearson. pág. 550. ISBN 978-0-205-23939-9.
- ^ Nakken KO, Solaas MH, Kjeldsen MJ, Friis ML, Pellock JM, Corey LA (febrero de 2005). "¿Qué factores desencadenantes de convulsiones informan con más frecuencia los pacientes con epilepsia?". Epilepsy & Behavior . 6 (1): 85–89. doi :10.1016/j.yebeh.2004.11.003. PMID 15652738. S2CID 36696690.
- ^ Haut SR, Hall CB, Masur J, Lipton RB (noviembre de 2007). "Aparición de convulsiones: factores desencadenantes y predicción". Neurología . 69 (20): 1905–1910. doi :10.1212/01.wnl.0000278112.48285.84. PMID 17998482. S2CID 27433395.
- ^ Gunn BG, Baram TZ (noviembre de 2017). "Estrés y convulsiones: espacio, tiempo y circuitos hipocampales". Tendencias en neurociencias . 40 (11): 667–679. doi :10.1016/j.tins.2017.08.004. PMC 5660662 . PMID 28916130.
- ^ Bushara KO (abril de 2005). "Presentación neurológica de la enfermedad celíaca". Gastroenterología . 128 (4 Suppl 1): S92–S97. doi : 10.1053/j.gastro.2005.02.018 . PMID 15825133.
- ^ "Epilepsia fotosensible | Sociedad de Epilepsia". epilepsysociety.org.uk . 23 de febrero de 2020 . Consultado el 8 de junio de 2023 .
- ^ "Fotosensibilidad y convulsiones". Fundación para la Epilepsia . Consultado el 8 de junio de 2023 .
- ^ Burlo, F.; Barbi, E.; Carrozzi, M.; Zanus, C. (16 de noviembre de 2022). "Informe de caso: un diagnóstico erróneo relevante: epilepsia fotosensible que imita un tic de parpadeo". Frontiers in Pediatrics . 10 : 918420. doi : 10.3389/fped.2022.918420 . PMC 9709211 . PMID 36467468.
- ^ abc «Epilepsia». Hojas informativas. Organización Mundial de la Salud . Octubre de 2012. Archivado desde el original el 11 de marzo de 2016. Consultado el 24 de enero de 2013 .
- ^ Somjen GG (2004). Iones en el cerebro: función normal, convulsiones y accidentes cerebrovasculares. Nueva York: Oxford University Press. p. 167. ISBN 978-0-19-803459-9.
- ^ Wei F, Yan LM, Su T, He N, Lin ZJ, Wang J, et al. (agosto de 2017). "Genes de canales iónicos y epilepsia: alteración funcional, potencial patogénico y mecanismo de la epilepsia". Boletín de neurociencia . 33 (4): 455–477. doi :10.1007/s12264-017-0134-1. PMC 5567559 . PMID 28488083.
- ^ Ropper A (2014). Principios de neurología de Adams y Victor (10.ª ed., pág. Capítulo 16. Epilepsia y otros trastornos convulsivos) . Nueva York: McGraw-Hill.
- ^ abcd Lowenstein DH. Convulsiones y epilepsia. En: Jameson J, Fauci AS, Kasper DL, Hauser SL, Longo DL, Loscalzo J. eds. (2018) Harrison's Principles of Internal Medicine, 20e Nueva York, NY: McGraw-Hill.
- ^ Liu YQ, Yu F, Liu WH, He XH, Peng BW (diciembre de 2014). "Disfunción de las interneuronas del hipocampo en la epilepsia". Boletín de neurociencia . 30 (6): 985–998. doi :10.1007/s12264-014-1478-4. PMC 5562563 . PMID 25370443.
- ^ ab Goldberg EM, Coulter DA (mayo de 2013). "Mecanismos de la epileptogénesis: una convergencia en la disfunción del circuito neuronal". Nature Reviews. Neuroscience . 14 (5): 337–349. doi :10.1038/nrn3482. PMC 3982383 . PMID 23595016.
- ^ Oby E, Janigro D (noviembre de 2006). "La barrera hematoencefálica y la epilepsia". Epilepsia . 47 (11): 1761–1774. doi : 10.1111/j.1528-1167.2006.00817.x . PMID 17116015. S2CID 15074513.
- ^ abc van Vliet EA, Aronica E, Gorter JA (febrero de 2015). "Disfunción de la barrera hematoencefálica, convulsiones y epilepsia". Seminarios en biología celular y del desarrollo . 38 : 26–34. doi :10.1016/j.semcdb.2014.10.003. PMID 25444846.
- ^ Marchi N, Banjara M, Janigro D (febrero de 2016). "Barrera hematoencefálica, flujo en masa y aclaramiento intersticial en la epilepsia". Journal of Neuroscience Methods . 260 : 118–124. doi :10.1016/j.jneumeth.2015.06.011. PMC 4835226 . PMID 26093166.
- ^ por Jerome Engel Jr.; Timothy A. Pedley, eds. (2008). Epilepsia: un libro de texto completo (2.ª ed.). Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 483. ISBN 978-0-7817-5777-5.
- ^ Qiu C, Shivacharan RS, Zhang M, Durand DM (diciembre de 2015). "¿Puede la actividad neuronal propagarse mediante un campo eléctrico endógeno?". The Journal of Neuroscience . 35 (48): 15800–15811. doi :10.1523/JNEUROSCI.1045-15.2015. PMC 4666910 . PMID 26631463.
Los campos eléctricos pueden ser los únicos responsables de la propagación de picos en ... Este fenómeno podría ser importante para explicar la propagación lenta de la actividad epiléptica y otras propagaciones normales a velocidades similares.
- ^ Depannemaecker D, Ivanov A, Lillo D, Spek L, Bernard C, Jirsa V (17 de febrero de 2021). "Un marco fisiológico unificado de las transiciones entre convulsiones, actividad ictal sostenida y bloqueo de despolarización a nivel de neurona única": 2020.10.23.352021. doi : 10.1101/2020.10.23.352021 . S2CID 225962412.
{{cite journal}}: Requiere citar revista|journal=( ayuda ) - ^ abcdefg "Pautas actuales para el manejo de las convulsiones en el servicio de urgencias" (PDF) . Archivado desde el original el 30 de diciembre de 2010.
- ^ Simon D. Shorvon (2004). El tratamiento de la epilepsia (2.ª ed.). Malden, Mass.: Blackwell Pub. ISBN 978-0-632-06046-7.
- ^ Saggio ML, Crisp D, Scott JM, Karoly P, Kuhlmann L, Nakatani M, et al. (julio de 2020). "Una taxonomía de dinamotipos de convulsiones". eLife . 9 : e55632. doi : 10.7554/eLife.55632 . PMC 7375810 . PMID 32691734.
- ^ ab Depannemaecker D, Destexhe A, Jirsa V, Bernard C (agosto de 2021). "Modelado de convulsiones: de neuronas individuales a redes". Convulsión . 90 : 4–8. doi : 10.1016/j.seizure.2021.06.015 . PMID 34219016. S2CID 235468072.
- ^ Peeters SY, Hoek AE, Mollink SM, Huff JS (abril de 2014). "Síncope: estratificación del riesgo y toma de decisiones clínicas". Emergency Medicine Practice . 16 (4): 1–22, cuestionario 22–3. PMID 25105200.
- ^ Brigo F, Nardone R, Bongiovanni LG (octubre de 2012). "Valor de morderse la lengua en el diagnóstico diferencial entre crisis epilépticas y síncope". Convulsión . 21 (8): 568–572. doi : 10.1016/j.seizure.2012.06.005 . PMID 22770819.
- ^ abcdefg Instituto Nacional de Salud y Excelencia Clínica (enero de 2012). "4" (PDF) . Las epilepsias: diagnóstico y tratamiento de las epilepsias en adultos y niños en atención primaria y secundaria . Centro Nacional de Guías Clínicas. págs. 57–83.
- ^ Luef G (octubre de 2010). "Alteraciones hormonales posteriores a las convulsiones". Epilepsia y comportamiento . 19 (2): 131–133. doi :10.1016/j.yebeh.2010.06.026. PMID 20696621. S2CID 945952.
- ^ ab Ahmad S, Beckett MW (marzo de 2004). "Valor de la prolactina sérica en el tratamiento del síncope". Emergency Medicine Journal . 21 (2): 3e–3. doi :10.1136/emj.2003.008870. PMC 1726305 . PMID 14988379.
- ^ Shukla G, Bhatia M, Vivekanandhan S, Gupta N, Tripathi M, Srivastava A, et al. (agosto de 2004). "Niveles séricos de prolactina para la diferenciación de convulsiones no epilépticas frente a convulsiones verdaderas: utilidad limitada". Epilepsy & Behavior . 5 (4): 517–521. doi :10.1016/j.yebeh.2004.03.004. PMID 15256189. S2CID 2381873.
- ^ Chen DK, So YT, Fisher RS (septiembre de 2005). "Uso de prolactina sérica en el diagnóstico de convulsiones epilépticas: informe del Subcomité de Evaluación de Tecnología y Terapéutica de la Academia Estadounidense de Neurología". Neurología . 65 (5): 668–675. doi : 10.1212/01.wnl.0000178391.96957.d0 . PMID 16157897.
- ^ Passman R, Horvath G, Thomas J, Kruse J, Shah A, Goldberger J, Kadish A (septiembre de 2003). "Espectro clínico y prevalencia de eventos neurológicos provocados por pruebas de mesa basculante". Archivos de Medicina Interna . 163 (16): 1945–1948. doi : 10.1001/archinte.163.16.1945 . PMID 12963568.
- ^ Greenhalgh J, Weston J, Dundar Y, Nevitt SJ, Marson AG (abril de 2020). "Fármacos antiepilépticos como profilaxis para las convulsiones poscraneotomía". Base de datos Cochrane de revisiones sistemáticas . 4 (4): CD007286. doi : 10.1002 /14651858.CD007286.pub5. PMC 7195181. PMID 32343399.
- ^ Offringa M, Newton R, Nevitt SJ, Vraka K (junio de 2021). "Manejo profiláctico de fármacos para convulsiones febriles en niños". Base de Datos Cochrane de Revisiones Sistemáticas . 2021 ( 6): CD003031. doi :10.1002/14651858.CD003031.pub4. PMC 8207248. PMID 34131913.
- ^ Greenhalgh, Janette; Weston, Jennifer; Dundar, Yenal; Nevitt, Sarah; Marson, Anthony (28 de abril de 2020). "Fármacos antiepilépticos como profilaxis para las convulsiones poscraneotomía". Base de Datos Cochrane de Revisiones Sistemáticas . 4 (4): CD007286. doi :10.1002/14651858.CD007286.pub5. ISSN 1469-493X. PMC 7195181 . PMID 32343399.
- ^ Ratilal BO, Pappamikail L, Costa J, Sampaio C (junio de 2013). "Anticonvulsivos para la prevención de convulsiones en pacientes con hematoma subdural crónico". Base de datos Cochrane de revisiones sistemáticas . 6 (6): CD004893. doi :10.1002 / 14651858.CD004893.pub3. PMC 7388908. PMID 23744552.
- ^ Chang, Richard S.; Leung, William Cy; Vassallo, Michael; Sykes, Lucy; Battersby Wood, Emma; Kwan, Joseph (7 de febrero de 2022). "Fármacos antiepilépticos para la prevención primaria y secundaria de las convulsiones después de un accidente cerebrovascular". Base de Datos Cochrane de Revisiones Sistemáticas . 2022 (2): CD005398. doi :10.1002/14651858.CD005398.pub4. ISSN 1469-493X. PMC 8819727 . PMID 35129214.
- ^ ab Price M, Günther A, Kwan JS (abril de 2016). "Fármacos antiepilépticos para la prevención primaria y secundaria de convulsiones después de una trombosis venosa intracraneal". Base de Datos Cochrane de Revisiones Sistemáticas . 2016 (4): CD005501. doi :10.1002/14651858.CD005501.pub4. hdl : 10722/226344 . PMC 7265129. PMID 27098266 .
- ^ Marigold R, Günther A, Tiwari D, Kwan J (junio de 2013). "Fármacos antiepilépticos para la prevención primaria y secundaria de convulsiones después de una hemorragia subaracnoidea". Base de datos Cochrane de revisiones sistemáticas . 6 (6): CD008710. doi :10.1002/14651858.CD008710.pub2. hdl :10722/194540. PMC 6885058. PMID 23740537 .
- ^ Al-Mufti F, Claassen J (octubre de 2014). "Atención neurocrítica: revisión del estado epiléptico". Clínicas de cuidados críticos . 30 (4): 751–764. doi :10.1016/j.ccc.2014.06.006. PMID 25257739.
- ^ Tarulli A (2021). "Convulsiones y epilepsia". Neurología . Springer. págs. 289–315. doi :10.1007/978-3-030-55598-6_20. ISBN 978-3-030-55597-9.
- ^ abcd Betjemann JP (diciembre de 2015). "Tendencias actuales en el tratamiento del estado epiléptico y el estado epiléptico refractario". Seminarios en neurología . 35 (6): 621–628. doi : 10.1055/s-0035-1564304 . PMID 26595862.
- ^ De Waele L, Boon P, Ceulemans B, Dan B, Jansen A, Legros B, et al. (diciembre de 2013). "Tratamiento de primera línea de las convulsiones prolongadas en niños y adultos: puntos de buena práctica". Acta Neurologica Belgica . 113 (4): 375–380. doi :10.1007/s13760-013-0247-x. hdl : 1854/LU-4182539 . PMID 24019121. S2CID 17641491.
- ^ ab Marx, JA, Hockberger, RS, Walls, RM, Adams, J., y Rosen, P. (Eds.). (2013). Medicina de urgencias de Rosen: conceptos y práctica clínica (8.ª ed.). Filadelfia: Mosby/Elsevier.
- ^ Leone MA, Giussani G, Nevitt SJ, Marson AG, Beghi E (mayo de 2021). "Tratamiento farmacológico antiepiléptico inmediato, versus placebo, tratamiento diferido o ningún tratamiento para la primera convulsión no provocada". Base de datos Cochrane de revisiones sistemáticas . 2021 (5): CD007144. doi :10.1002/14651858.CD007144.pub3. PMC 8094016. PMID 33942281.
- ^ abc Sharma AN, Hoffman RJ (febrero de 2011). "Convulsiones relacionadas con toxinas". Emergency Medicine Clinics of North America . 29 (1): 125–139. doi :10.1016/j.emc.2010.08.011. PMID 21109109.
- ^ "Cirugía de la epilepsia | Sociedad de la Epilepsia". epilepsysociety.org.uk . 23 de febrero de 2020 . Consultado el 15 de junio de 2024 .
- ^ ab Doherty MJ, Haltiner AM (enero de 2007). "Mueve la cola: escepticismo sobre los perros que alertan de convulsiones". Neurología . 68 (4): 309. CiteSeerX 10.1.1.1003.1543 . doi :10.1212/01.wnl.0000252369.82956.a3. PMID 17242343. S2CID 33328776.
- ^ Gloss D, Vickrey B (marzo de 2014). "Cannabinoides para la epilepsia". Base de datos Cochrane de revisiones sistemáticas . 2014 (3): CD009270. doi : 10.1002 /14651858.CD009270.pub3. PMC 7120304. PMID 24595491.
- ^ Belendiuk KA, Baldini LL, Bonn-Miller MO (abril de 2015). "Revisión narrativa de la seguridad y eficacia de la marihuana para el tratamiento de trastornos médicos y psiquiátricos comúnmente aprobados por el estado". Addiction Science & Clinical Practice . 10 (1): 10. doi : 10.1186/s13722-015-0032-7 . PMC 4636852 . PMID 25896576.
- ^ Martin-McGill, Kirsty J.; Bresnahan, Rebecca; Levy, Robert G.; Cooper, Paul N. (24 de junio de 2020). "Dietas cetogénicas para la epilepsia resistente a fármacos". Base de Datos Cochrane de Revisiones Sistemáticas . 2020 (6): CD001903. doi :10.1002/14651858.CD001903.pub5. ISSN 1469-493X. PMC 7387249. PMID 32588435 .
- ^ Bonnett LJ, Tudur-Smith C, Williamson PR, Marson AG (diciembre de 2010). "Riesgo de recurrencia después de una primera crisis e implicaciones para la conducción: análisis adicional del estudio multicéntrico de la epilepsia temprana y las crisis únicas". BMJ . 341 : c6477. doi :10.1136/bmj.c6477. PMC 2998675 . PMID 21147743.
- ^ Neligan A, Hauser WA, Sander JW (2012). "La epidemiología de las epilepsias". Epilepsia . Manual de neurología clínica. Vol. 107. págs. 113-33. doi :10.1016/B978-0-444-52898-8.00006-9. ISBN 9780444528988. Número de identificación personal 22938966.; Sander JW, Shorvon SD (noviembre de 1996). "Epidemiología de las epilepsias". Revista de neurología, neurocirugía y psiquiatría . 61 (5): 433–443. doi :10.1136/jnnp.61.5.433. PMC 1074036. PMID 8965090 .
- ^ abc Gavvala JR, Schuele SU (diciembre de 2016). "Convulsiones de nueva aparición en adultos y adolescentes: una revisión". JAMA . 316 (24): 2657–2668. doi :10.1001/jama.2016.18625. PMID 28027373.
- ^ Camfield P, Camfield C (junio de 2015). "Incidencia, prevalencia y etiología de las convulsiones y la epilepsia en niños". Trastornos epilépticos . 17 (2): 117–123. doi : 10.1684/epd.2015.0736 . PMID 25895502. S2CID 20719640.
- ^ ab Ba-Diop A, Marin B, Druet-Cabanac M, Ngoungou EB, Newton CR, Preux PM (octubre de 2014). "Epidemiología, causas y tratamiento de la epilepsia en el África subsahariana". The Lancet. Neurología . 13 (10): 1029–1044. doi :10.1016/S1474-4422(14)70114-0. PMC 5497080 . PMID 25231525.
- ^ ab Magiorkinis E, Sidiropoulou K, Diamantis A (enero de 2010). "Señales distintivas en la historia de la epilepsia: la epilepsia en la antigüedad". Epilepsia y comportamiento . 17 (1): 103–108. doi :10.1016/j.yebeh.2009.10.023. PMID 19963440. S2CID 26340115.
- ^ abcd Ali R, Connolly ID, Feroze AH, Awad AJ, Choudhri OA, Grant GA (junio de 2016). "Epilepsia: una fuerza disruptiva en la historia". Neurocirugía mundial . 90 : 685–690. doi :10.1016/j.wneu.2015.11.060. PMID 26709155.
- ^ Meador KJ, Loring DW, Flanigin HF (enero de 1989). "Historia de la cirugía de la epilepsia". Journal of Epilepsy . 2 (1): 21–25. doi :10.1016/0896-6974(89)90054-6. ISSN 0896-6974.
- ^ ab Litt B, Echauz J (mayo de 2002). "Predicción de convulsiones epilépticas". The Lancet. Neurology . 1 (1): 22–30. doi :10.1016/S1474-4422(02)00003-0. PMID 12849542. S2CID 10109539.
- ^ ab Walker MC, Schorge S, Kullmann DM, Wykes RC, Heeroma JH, Mantoan L (septiembre de 2013). "Terapia génica en el estado epiléptico". Epilepsia . 54 (Supl 6): 43–45. doi : 10.1111/epi.12275 . PMID 24001071. S2CID 13942394.
- ^ ab Mormann F, Andrzejak RG, Elger CE, Lehnertz K (febrero de 2007). "Predicción de convulsiones: el camino largo y tortuoso". Brain . 130 (Pt 2): 314–333. doi : 10.1093/brain/awl241 . PMID 17008335.


