Neisseria gonorrhoeae
| Neisseria gonorrhoeae | |
|---|---|
 | |
| Tinción de Gram de uretritis gonocócica . Nótese la distribución en neutrófilos y la presencia de bacterias tanto intracelulares como extracelulares . ( CDC ) | |
| Clasificación científica | |
| Dominio: | Bacteria |
| Filo: | Pseudomonas aeruginosa |
| Clase: | Betaproteobacteria |
| Orden: | Neisseriales |
| Familia: | Neisseriáceas |
| Género: | Neisseria |
| Especies: | N. gonorrhoeae |
| Nombre binomial | |
| Neisseria gonorrhoeae | |
| Sinónimos | |
Neisseria gonorrhoeae , también conocida como gonococo (singular) o gonococos (plural), es una especie de bacteria diplococo gramnegativa aislada por Albert Neisser en 1879. [3] Provoca lainfección genitourinaria de transmisión sexual gonorrea [4] así como otras formas de enfermedad gonocócica, incluyendo gonococcemia diseminada, artritis séptica y oftalmía gonocócica neonatal.
Es oxidasa positiva y aeróbica, y sobrevive a la fagocitosis y crece dentro de los neutrófilos . [4] Su cultivo requiere suplementación con dióxido de carbono y agar enriquecido ( agar chocolate ) con varios antibióticos ( Thayer–Martin ). Presenta variación antigénica a través de la recombinación genética de sus pili y proteínas de superficie que interactúan con el sistema inmunológico . [3]
La transmisión sexual se produce a través del sexo vaginal, anal u oral. [5] La transmisión sexual se puede prevenir mediante el uso de protección de barrera. [6] La transmisión perinatal puede ocurrir durante el parto y se puede prevenir mediante el tratamiento con antibióticos de la madre antes del nacimiento y la aplicación de un gel oftálmico antibiótico en los ojos del recién nacido. [6] Después de un episodio de infección gonocócica, las personas infectadas no desarrollan inmunidad a futuras infecciones. La reinfección es posible debido a la capacidad de N. gonorrhoeae de evadir el sistema inmunológico modificando sus proteínas de superficie. [7]
N. gonorrhoeae puede causar infección de los genitales, la garganta y los ojos. [8] La infección asintomática es común en hombres y mujeres. [6] [9] La infección no tratada puede propagarse al resto del cuerpo (infección gonorreica diseminada), especialmente a las articulaciones (artritis séptica). La infección no tratada en mujeres puede causar enfermedad inflamatoria pélvica y posible infertilidad debido a la cicatrización resultante. [8] El diagnóstico se realiza mediante cultivo , tinción de Gram o pruebas de ácido nucleico , como la reacción en cadena de la polimerasa , de una muestra de orina, un frotis uretral o un frotis cervical. [10] [11] Se recomienda realizar pruebas conjuntas de clamidia y otras ITS debido a las altas tasas de coinfección. [12]
La resistencia a los antibióticos en N. gonorrhoeae es un problema de salud pública cada vez mayor, especialmente dada su propensión a desarrollar resistencia fácilmente. [13] Esta capacidad de N. gonorrhoeae de adaptarse rápidamente a nuevos tratamientos antimicrobianos se ha observado varias veces desde la década de 1930 con la introducción de tratamientos con sulfonamidas hasta las cepas modernas que comienzan a mostrar resistencia a los tratamientos actuales con ceftriaxona. [14]
Microbiología

Las especies de Neisseria son cocos gramnegativos exigentes que requieren suplementos de nutrientes para crecer en cultivos de laboratorio. Son intracelulares facultativos y suelen aparecer en pares (diplococos), con una forma similar a la de los granos de café. Los miembros de este género no forman esporas, son capaces de moverse mediante espasmos y son aerobios obligados (requieren oxígeno para crecer). De las 11 especies que colonizan a los humanos, solo dos son patógenas: N. gonorrhoeae y N. meningitidis , siendo N. gonorrhoeaa el agente causal de la gonorrea y N. meningitidis una de las causas de la meningitis bacteriana . [15]
Cultura e identificación
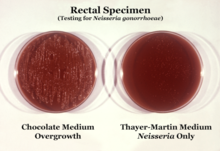

N. gonorrhoeae se aísla habitualmente en agar Thayer-Martin (o VPN) en una atmósfera enriquecida con 3-7% de dióxido de carbono. [10] El agar Thayer-Martin es una placa de agar chocolate (agar sangre calentada) que contiene nutrientes y antimicrobianos ( vancomicina , colistina , nistatina y trimetoprima ). Esta preparación de agar facilita el crecimiento de especies de Neisseria al tiempo que inhibe el crecimiento de bacterias y hongos contaminantes. El agar Martin Lewis y el agar de la ciudad de Nueva York son otros tipos de agar chocolate selectivo que se utilizan habitualmente para el crecimiento de Neisseria . [10] N. gonorrhoeae es oxidasa positiva (posee citocromo c oxidasa) y catalasa positiva (capaz de convertir peróxido de hidrógeno en oxígeno). [10] Cuando se incuba con los carbohidratos lactosa, maltosa , sacarosa y glucosa , N. gonorrhoeae oxidará solo la glucosa. [10]
Moléculas de superficie
En su superficie, N. gonorrhoeae tiene pili similares a pelos , proteínas de superficie con varias funciones y azúcares llamados lipooligosacáridos . Los pili median la adherencia, el movimiento y el intercambio de ADN. Las proteínas Opa interactúan con el sistema inmunológico, al igual que las porinas . El lipooligosacárido (LOS) es una endotoxina que provoca una respuesta inmunitaria. Todos son antigénicos y todos exhiben variación antigénica (ver a continuación). Los pili exhiben la mayor variación. Los pili, las proteínas Opa, las porinas e incluso el LOS tienen mecanismos para inhibir la respuesta inmunitaria, lo que hace posible la infección asintomática. [16]
Los filamentos proteicos poliméricos dinámicos llamados pili tipo IV permiten que N. gonorrhoeae se adhiera y se mueva a lo largo de las superficies. Para entrar en el huésped, la bacteria usa los pili para adherirse y penetrar las superficies mucosas. [4] Los pili son un factor de virulencia fundamental para N. gonorrhoeae ; sin ellos, la bacteria no puede causar infección. [8] Para moverse, las bacterias individuales usan sus pili de una manera que se asemeja a un gancho de agarre: primero, se extienden desde la superficie celular y se adhieren a un sustrato . La retracción posterior del pilus arrastra la célula hacia adelante. El movimiento resultante se conoce como motilidad de espasmo. [17] N. gonorrhoeae puede tirar 100.000 veces su propio peso, y los pili utilizados para hacerlo se encuentran entre los motores biológicos más fuertes conocidos hasta la fecha, ejerciendo un nanonewton . [18] Las proteínas ATPasa PilF y PilT son responsables de impulsar la extensión y retracción del pilus tipo IV, respectivamente. [19] [20] Las funciones adhesivas del pilus gonocócico desempeñan un papel en la agregación de microcolonias y la formación de biopelículas . [21] Las proteínas de superficie llamadas proteínas Opa se pueden utilizar para unirse a los receptores de las células inmunitarias y prevenir una respuesta inmunitaria. Se conocen al menos 12 proteínas Opa y las numerosas permutaciones de las proteínas de superficie dificultan el reconocimiento de N. gonorrhoeae y el montaje de una defensa por parte de las células inmunitarias. [22]
El lipopolisacárido (LOS) es una versión de bajo peso del lipopolisacárido presente en las superficies de la mayoría de las otras bacterias gramnegativas. Es una cadena lateral de azúcar (sacárido) unida al lípido A (por lo tanto, "lipo-") en la membrana externa que recubre la pared celular de la bacteria. La raíz "oligo" se refiere al hecho de que es unos pocos azúcares más corto que el lipopolisacárido típico. [4] Como endotoxina, el LOS provoca inflamación. El desprendimiento de LOS por parte de las bacterias es responsable de la lesión local en, por ejemplo, la enfermedad inflamatoria pélvica. [4] Aunque su función principal es como endotoxina, el LOS puede camuflarse con el ácido siálico del huésped y bloquear la iniciación de la cascada del complemento . [4]
Variación antigénica
N. gonorrhoeae evade el sistema inmunológico a través de un proceso llamado variación antigénica . [23] Este proceso permite a N. gonorrhoeae recombinar sus genes y alterar los determinantes antigénicos (sitios donde se unen los anticuerpos), como los pili Tipo IV, [24] que adornan su superficie. [4] En términos simples, la composición química de las moléculas cambia debido a cambios a nivel genético. [7] N. gonorrhoeae puede variar la composición de sus pili y LOS; de estos, los pili exhiben la mayor variación antigénica debido al reordenamiento cromosómico. [8] [4] El gen PilS es un ejemplo de esta capacidad de reordenamiento ya que se estima que su combinación con el gen PilE produce más de 100 variantes de la proteína PilE. [7] Estos cambios permiten el ajuste a las diferencias en el entorno local en el sitio de la infección, la evasión del reconocimiento por anticuerpos específicos y contribuyen a la falta de una vacuna efectiva. [7]
Además de la capacidad de reorganizar los genes que ya tiene, también es naturalmente competente para adquirir nuevo ADN (a través de plásmidos ), a través de su pilus tipo IV, específicamente las proteínas Pil Q y Pil T. [25] Estos procesos permiten a N. gonorrhoeae adquirir/difundir nuevos genes, disfrazarse con diferentes proteínas de superficie y evitar el desarrollo de memoria inmunológica , una capacidad que ha llevado a la resistencia a los antibióticos y también ha impedido el desarrollo de vacunas. [26]
Variación de fase
La variación de fase es similar a la variación antigénica, pero en lugar de cambios a nivel genético que alteren la composición de las moléculas, estos cambios genéticos resultan en la activación o desactivación de un gen. [7] La variación de fase surge con mayor frecuencia de un cambio de marco en el gen expresado. [7] Las proteínas de opacidad, u Opa, de N. gonorrhoeae dependen estrictamente de la variación de fase. [7] Cada vez que las bacterias se replican, pueden activar o desactivar múltiples proteínas Opa a través de un desajuste de cadena deslizante . Es decir, las bacterias introducen mutaciones de cambio de marco que hacen que los genes entren o salgan del marco. El resultado es que se traducen diferentes genes Opa cada vez. [4] Los pili varían por la variación antigénica, pero también por la variación de fase. [7] Los cambios de marco ocurren tanto en los genes pilE como en los pilC , desactivando efectivamente la expresión de los pili en situaciones en las que no son necesarios, como después de la colonización cuando N. gonorrhoeae sobrevive dentro de las células en lugar de en sus superficies. [7]
Supervivencia de los gonococos
Después de que los gonococos invaden y transcitan las células epiteliales del huésped, aterrizan en la submucosa, donde los neutrófilos los consumen rápidamente. [4] Los pili y las proteínas Opa en la superficie pueden interferir con la fagocitosis, [8] pero la mayoría de los gonococos terminan en los neutrófilos. Los exudados de los individuos infectados contienen muchos neutrófilos con gonococos ingeridos. Los neutrófilos liberan una explosión oxidativa de especies reactivas de oxígeno en sus fagosomas para matar a los gonococos. [27] Sin embargo, una fracción significativa de los gonococos puede resistir la muerte a través de la acción de su catalasa [4] que descompone las especies reactivas de oxígeno y es capaz de reproducirse dentro de los fagosomas de los neutrófilos. [28]
Stohl y Seifert demostraron que la proteína bacteriana RecA, que media la reparación del daño del ADN, desempeña un papel importante en la supervivencia del gonococo. [29] Michod et al. han sugerido que N. gonorrhoeae puede reemplazar el ADN dañado en los fagosomas de los neutrófilos con ADN de los gonococos vecinos. [30] El proceso en el que los gonococos receptores integran el ADN de los gonococos vecinos en su genoma se denomina transformación. [31]
Genoma
Se han secuenciado los genomas de varias cepas de N. gonorrhoeae . La mayoría de ellos tienen un tamaño de aproximadamente 2,1 Mb y codifican entre 2100 y 2600 proteínas (aunque la mayoría parece estar en el rango inferior). [32] Por ejemplo, la cepa NCCP11945 consta de un cromosoma circular (2 232 025 pb) que codifica 2662 marcos de lectura abiertos (ORF) previstos y un plásmido (4153 pb) que codifica 12 ORF previstos. La densidad de codificación estimada en todo el genoma es del 87% y el contenido medio de G+C es del 52,4%, valores similares a los de la cepa FA1090. El genoma de NCCP11945 codifica 54 ARNt y cuatro copias de operones de ARNr 16S-23S-5S. [33]
Transferencia horizontal de genes
La transferencia horizontal de genes, también denominada transferencia lateral de genes, es el intercambio de información genética entre organismos vivos. [34] Esta transmisión de información es una fuerza impulsora de la resistencia a los antibióticos en Neisseria Gonorrhoeae. [35] [36] Los estudios han identificado que N. gonorrhoeae ha obtenido métodos de resistencia a los antimicrobianos mediante la transferencia horizontal de genes de otras especies de Neisseria, incluidas N. lactamica , N. macacae y N. mucosa. [37]
N. gonorrhoeae es naturalmente competente, lo que significa que tiene la capacidad de adquirir ADN de su entorno a través de la transformación e incorporar las secuencias a su propio genoma. [36] La transformación en N. gonorrhoeae se realiza mediante el pilus tipo IV donde el ADN se une y se lleva a la célula, seguido del procesamiento y la recombinación homóloga. [38]
En 2011, investigadores de la Universidad Northwestern encontraron evidencia de un fragmento de ADN humano en un genoma de N. gonorrhoeae , el primer ejemplo de transferencia horizontal de genes de humanos a un patógeno bacteriano. [39] [40]
Enfermedad
Síntomas
Los síntomas de la infección por N. gonorrhoeae difieren según el sitio de la infección y muchas infecciones son asintomáticas independientemente del sexo. [41] [16] [5] Es importante señalar que, según la vía de transmisión, N. gonorrhoeae puede causar infección de la garganta ( faringitis ) o infección del ano/recto ( proctitis ). [42] [8]
Las infecciones gonocócicas diseminadas pueden ocurrir cuando N. gonorrhoeae ingresa al torrente sanguíneo, a menudo se propaga a las articulaciones y causa una erupción (síndrome de dermatitis-artritis). [42] El síndrome de dermatitis-artritis produce dolor en las articulaciones ( artritis ), inflamación de los tendones ( tenosinovitis ) y dermatitis indolora no pruriginosa (sin picazón) . [8] La infección diseminada y la enfermedad inflamatoria pélvica en las mujeres tienden a comenzar después de las menstruaciones debido al reflujo durante las menstruaciones, lo que facilita la propagación. [42] En casos raros, la infección diseminada puede causar infección de las meninges del cerebro y la médula espinal ( meningitis ) o infección de las válvulas cardíacas ( endocarditis ). [42] [43]
Masculino
En los hombres sintomáticos, el síntoma principal de la infección genitourinaria es la uretritis: ardor al orinar ( disuria ), aumento de la urgencia de orinar y secreción purulenta (similar al pus ) del pene. La secreción puede tener mal olor. [42] Si no se trata, la cicatrización de la uretra puede provocar dificultad para orinar. La infección puede propagarse desde la uretra en el pene a las estructuras cercanas, incluidos los testículos ( epididimitis / orquitis ) o a la próstata ( prostatitis ). [42] [8] [44] Los hombres que han tenido una infección por gonorrea tienen un riesgo significativamente mayor de tener cáncer de próstata. [45]
Femenino
.jpg/440px-Neisseria_gonorrhoeae_and_pus_cells_in_a_vaginal_swab_(Gram_stain).jpg)
En las mujeres sintomáticas, los síntomas principales de la infección genitourinaria son aumento del flujo vaginal, ardor al orinar ( disuria ), aumento de la urgencia de orinar, dolor durante las relaciones sexuales o anomalías menstruales. La enfermedad inflamatoria pélvica se produce si N. gonorrhoeae asciende al peritoneo pélvico (a través del cuello uterino , el endometrio y las trompas de Falopio ). La inflamación y la cicatrización resultantes de las trompas de Falopio pueden provocar infertilidad y un mayor riesgo de embarazo ectópico. [42] La enfermedad inflamatoria pélvica se desarrolla en el 10 al 20% de las mujeres infectadas con N. gonorrhoeae . [42]
Neonatos (infección perinatal)
En la infección perinatal , la manifestación primaria es la infección del ojo (conjuntivitis neonatal u oftalmía neonatal ) cuando el recién nacido está expuesto a N. gonorrhoeae en el canal del parto. La infección ocular puede provocar cicatrización o perforación de la córnea, lo que finalmente resulta en ceguera. Si el recién nacido está expuesto durante el parto, la conjuntivitis ocurre dentro de los 2 a 5 días posteriores al nacimiento y es grave. [42] [43] La oftalmía neonatal gonocócica, que alguna vez fue común en los recién nacidos, se previene mediante la aplicación de gel de eritromicina (antibiótico) en los ojos de los bebés al nacer como medida de salud pública. El nitrato de plata ya no se usa en los Estados Unidos. [43] [42]
Transmisión
La N. gonorrhoeae se transmite a través de las relaciones sexuales vaginales, orales o anales; la transmisión no sexual es poco probable en la infección en adultos. [5] También se puede transmitir al recién nacido durante el paso por el canal del parto si la madre tiene una infección genitourinaria no tratada. Dada la alta tasa de infección asintomática, todas las mujeres embarazadas deben hacerse la prueba de infección por gonorrea. [5] Sin embargo, los baños comunitarios, las toallas o telas, los termómetros rectales y las manos de los cuidadores se han implicado como medios de transmisión en el ámbito pediátrico. [46] Los besos también se han implicado como un medio teórico de transmisión en la población masculina homosexual, según estudios más recientes. [47] [48] [49]
Tradicionalmente, se pensaba que la bacteria se desplazaba adherida a los espermatozoides, pero esta hipótesis no explicaba la transmisión de la enfermedad de la mujer al hombre. Un estudio reciente sugiere que, en lugar de "surfear" sobre los espermatozoides que se mueven , la bacteria N. gonorrhoeae utiliza pili para anclarse a las proteínas de los espermatozoides y desplazarse a través del líquido coital. [50]
Infección
Para N. gonorrhoeae , el primer paso después de una transmisión exitosa es la adherencia a las células epiteliales que se encuentran en el sitio de la mucosa que está infectado. [51] La bacteria depende de pili de tipo IV que se adhieren y se retraen, tirando de N. gonorrhoeae hacia la membrana epitelial donde sus proteínas de superficie, como las proteínas de opacidad, pueden interactuar directamente. [51] Después de la adherencia, N. gonorrhoeae se replica y forma microcolonias . [52] Mientras coloniza, N. gonorrhoeae tiene el potencial de transcitarse a través de la barrera epitelial y abrirse camino hacia el torrente sanguíneo. [13] Durante el crecimiento y la colonización, N. gonorrhoeae estimula la liberación de citocinas y quimiocinas de las células inmunes del huésped que son proinflamatorias . [13] Estas moléculas proinflamatorias dan como resultado el reclutamiento de macrófagos y neutrófilos . [7] Estas células fagocíticas normalmente absorben patógenos extraños y los destruyen, pero N. gonorrhoeae ha desarrollado muchos mecanismos que le permiten sobrevivir dentro de estas células inmunes y frustrar los intentos de eliminación. [7]
Prevención
La transmisión se reduce mediante el uso de barreras de látex (por ejemplo, condones o barreras bucales ) durante las relaciones sexuales y limitando el número de parejas sexuales. [6] Los condones y las barreras bucales también deben usarse durante el sexo oral y anal. Los espermicidas, las espumas vaginales y las duchas vaginales no son eficaces para prevenir la transmisión. [4]
Tratamiento
El tratamiento actual recomendado por los CDC es una dosis única inyectable de ceftriaxona (una cefalosporina de tercera generación ). [53] Las parejas sexuales (definidas por los CDC como el contacto sexual en los últimos 60 días) [11] también deben ser notificadas, examinadas y tratadas. [6] [53] Es importante que si los síntomas persisten después de recibir tratamiento de la infección por N. gonorrhoeae , se realice una reevaluación. [53]
Resistencia a los antibióticos
La resistencia a los antibióticos en la gonorrea se ha observado desde la década de 1940. La gonorrea se trataba con penicilina, pero las dosis debían aumentarse progresivamente para mantener su eficacia. En la década de 1970, la gonorrea resistente a la penicilina y a la tetraciclina surgió en la cuenca del Pacífico. Estas cepas resistentes luego se extendieron a Hawai, California, el resto de los Estados Unidos, Australia y Europa. Las fluoroquinolonas fueron la siguiente línea de defensa, pero pronto también surgió la resistencia a este antibiótico. Desde 2007, el tratamiento estándar ha sido con cefalosporinas de tercera generación, como la ceftriaxona, que se consideran nuestra "última línea de defensa". [54] [55] Recientemente, se descubrió en Japón una cepa de gonorrea con alto nivel de resistencia a la ceftriaxona llamada H041. Las pruebas de laboratorio encontraron que era resistente a altas concentraciones de ceftriaxona, así como a la mayoría de los otros antibióticos probados. En N. gonorrhoeae existen genes que confieren resistencia a todos los antibióticos utilizados para curar la gonorrea, pero hasta el momento no coexisten en un mismo gonococo. Sin embargo, debido a la alta afinidad de N. gonorrhoeae por la transferencia horizontal de genes, la gonorrea resistente a los antibióticos se considera una amenaza emergente para la salud pública. [55]
Antes de 2007, las fluoroquinolonas eran una recomendación habitual para el tratamiento de la gonorrea. Los CDC dejaron de recomendar estos agentes bacterianos sistémicos una vez que surgió una cepa resistente de N. gonorrhoeae en los Estados Unidos. La eliminación de las fluoroquinolonas como posible tratamiento dejó a las cefalosporinas como la única opción antimicrobiana viable para el tratamiento de la gonorrea. Temerosos de una mayor resistencia gonocócica, las recomendaciones de los CDC cambiaron en 2010 a una estrategia de terapia dual: cefalosporina con azitromicina o doxiciclina . A pesar de estos esfuerzos, en 2011 se habían notificado casos de N. gonorrhoeae resistente en cinco continentes, lo que limitó aún más las opciones y recomendaciones de tratamiento. La resistencia a los antimicrobianos no es universal y las cepas de N. gonorrhoeae en los Estados Unidos siguen respondiendo a un régimen combinado de ceftriaxona y azitromicina. [56]
Resistencia al suero
Como bacteria Gram negativa, N. gonorrhoeae requiere mecanismos de defensa para protegerse contra el sistema del complemento (o cascada del complemento), cuyos componentes se encuentran en el suero humano . [16] Hay tres vías diferentes que activan este sistema, sin embargo, todas ellas dan como resultado la activación de la proteína 3 del complemento (C3). [57] Una porción escindida de esta proteína, C3b , se deposita en superficies patógenas y da como resultado la opsonización , así como la activación posterior del complejo de ataque de membrana . [57] N. gonorrhoeae tiene varios mecanismos para evitar esta acción. [13] En conjunto, estos mecanismos se conocen como resistencia al suero. [13]
Historia
Origen del nombre
Neisseria gonorrhoeae recibe su nombre de Albert Neisser, quien la aisló como agente causal de la enfermedad gonorrea en 1878. [13] [3] Galeno (130 d. C.) acuñó el término "gonorrea" del griego gonos que significa "semilla" y rhoe que significa "flujo". [58] [7] Por lo tanto, gonorrea significa "flujo de semilla", una descripción que se refiere a la secreción blanca del pene, que se supone es semen, que se observa en la infección masculina. [13]
Descubrimiento
En 1878, Albert Neisser aisló y visualizó diplococos N. gonorrhoeae en muestras de pus de 35 hombres y mujeres con los síntomas clásicos de infección genitourinaria con gonorrea –dos de los cuales también tenían infecciones en los ojos. [7] En 1882, Leistikow y Loeffler pudieron hacer crecer el organismo en cultivo. [13] Luego, en 1883, Max Bockhart demostró de manera concluyente que la bacteria aislada por Albert Neisser era el agente causal de la enfermedad conocida como gonorrea al inocular el pene de un hombre sano con la bacteria. [7] El hombre desarrolló los síntomas clásicos de la gonorrea días después, satisfaciendo el último de los postulados de Koch . Hasta este punto, los investigadores debatían si la sífilis y la gonorrea eran manifestaciones de la misma enfermedad o dos entidades distintas. [59] [7] Un investigador del siglo XVIII, John Hunter, intentó resolver el debate en 1767 [7] inoculando a un hombre con pus tomado de un paciente con gonorrea. Erróneamente concluyó que tanto la sífilis como la gonorrea eran de hecho la misma enfermedad cuando el hombre desarrolló la erupción de color cobre que es clásica para la sífilis. [57] [59] Aunque muchas fuentes repiten que Hunter se inoculó a sí mismo, [57] [13] otros han argumentado que de hecho fue otro hombre. [60] Después del experimento de Hunter, otros científicos intentaron refutar sus conclusiones inoculando a otros médicos varones, estudiantes de medicina [13] y hombres encarcelados con pus gonorreico, quienes desarrollaron el ardor y secreción de la gonorrea. Un investigador, Ricord, tomó la iniciativa de realizar 667 inoculaciones de pus gonorreico en pacientes de un hospital psiquiátrico, con cero casos de sífilis. [7] [13] Cabe destacar que la llegada de la penicilina en la década de 1940 hizo que existieran tratamientos eficaces para la gonorrea. [ cita requerida ]
Véase también
Referencias
- ^ Euzéby JP, Parte AC. "Género Neisseria". Lista de nombres procariotas con estatus en la nomenclatura (LPSN) . Consultado el 7 de julio de 2017 .
- ^ Neisser A (1879). "Ueber eine der Gonorrhoe eigentümliche Micrococusform" [Acerca de una forma de micrococo peculiar de la gonorrea]. Centralblatt für die medizinischen Wissenschaften (en alemán). 17 (28): 497–500.
- ^ abc O'Donnell JA, Gelone SP (2009). "Causa bacteriana de la enfermedad inflamatoria pélvica: gonorrea". Enfermedad inflamatoria pélvica . Infobase Publishing. ISBN 978-1-4381-0159-0.
- ^ abcdefghijkl Ryan KJ, Ray CG, eds. (2004). Microbiología médica Sherris (4.ª ed.). McGraw Hill. ISBN 978-0-8385-8529-0.[ página necesaria ]
- ^ abcd "Datos detallados sobre las ETS: gonorrea". www.cdc.gov . 26 de septiembre de 2017 . Consultado el 7 de diciembre de 2017 .
- ^ abcde "Pautas para el tratamiento de enfermedades de transmisión sexual de 2015". CDC . Centros para el Control y la Prevención de Enfermedades, Departamento de Salud y Servicios Humanos de los EE. UU. Archivado desde el original el 22 de diciembre de 2015.
- ^ abcdefghijklmnopq Hill SA, Masters TL, Wachter J (septiembre de 2016). "Gonorrea: una enfermedad en evolución del nuevo milenio". Microbial Cell . 3 (9): 371–389. doi :10.15698/mic2016.09.524 (inactivo el 13 de septiembre de 2024). PMC 5354566 . PMID 28357376.
{{cite journal}}: CS1 maint: DOI inactivo a partir de septiembre de 2024 ( enlace ) - ^ abcdefgh Levinson W (2014). Revisión de microbiología médica e inmunología . McGraw-Hill Education. ISBN 978-0-07-181811-7.OCLC 871305336 .[ página necesaria ]
- ^ "Declaración de recomendación final: clamidia y gonorrea: detección". Grupo de trabajo de servicios preventivos de Estados Unidos . Consultado el 7 de diciembre de 2017 .
- ^ abcde Ng LK, Martin IE (enero de 2005). "El diagnóstico de laboratorio de Neisseria gonorrhoeae". Revista Canadiense de Enfermedades Infecciosas y Microbiología Médica . 16 (1): 15–25. doi : 10.1155/2005/323082 . PMC 2095009. PMID 18159523.
- ^ ab "Infecciones gonocócicas: pautas para el tratamiento de las ETS en 2015". 4 de enero de 2018.
- ^ MacKenzie CR, Henrich B, eds. (2012). Diagnóstico de enfermedades de transmisión sexual: métodos y protocolos . Humana Press. ISBN 978-1-61779-936-5.OCLC 781681739 .
- ^ abcdefghijk Quillin SJ, Seifert HS (abril de 2018). "Adaptación al huésped y patogénesis de Neisseria gonorrhoeae". Nature Reviews. Microbiología . 16 (4): 226–240. doi :10.1038/nrmicro.2017.169. PMC 6329377 . PMID 29430011.
- ^ Costa-Lourenço, Ana Paula Ramalho da; Barros dos Santos, Késia Thaís; Moreira, Beatriz Meurer; Fracalanzza, Sergio Eduardo Longo; Bonelli, Raquel Regina (1 de octubre de 2017). "Resistencia a los antimicrobianos en Neisseria gonorrhoeae: historia, mecanismos moleculares y aspectos epidemiológicos de una amenaza global emergente". Revista Brasileña de Microbiología . 48 (4): 617–628. doi :10.1016/j.bjm.2017.06.001. ISSN 1517-8382. PMC 5628311 . PMID 28754299.
- ^ Ladhani SN, Lucidarme J, Parikh SR, Campbell H, Borrow R, Ramsay ME (junio de 2020). "Enfermedad meningocócica y transmisión sexual: infecciones urogenitales y anorrectales y enfermedad invasiva debida a Neisseria meningitidis". Lancet . 395 (10240): 1865–1877. doi :10.1016/S0140-6736(20)30913-2. PMID 32534649. S2CID 219701418.
- ^ abc Edwards JL, Apicella MA (octubre de 2004). "Los mecanismos moleculares utilizados por Neisseria gonorrhoeae para iniciar la infección difieren entre hombres y mujeres". Clinical Microbiology Reviews . 17 (4): 965–81, tabla de contenidos. doi :10.1128/CMR.17.4.965-981.2004. PMC 523569 . PMID 15489357.
- ^ Merz AJ, So M, Sheetz MP (septiembre de 2000). "La retracción del pilus potencia la motilidad bacteriana por espasmos". Nature . 407 (6800): 98–102. Bibcode :2000Natur.407...98M. doi :10.1038/35024105. PMID 10993081. S2CID 4425775.
- ^ Biais N, Ladoux B, Higashi D, So M, Sheetz M (abril de 2008). "La retracción cooperativa de los pili tipo IV agrupados permite la generación de fuerza nanonewtoniana". PLOS Biology . 6 (4): e87. doi : 10.1371/journal.pbio.0060087 . PMC 2292754 . PMID 18416602.
- ^ Freitag NE, Seifert HS, Koomey M (mayo de 1995). "Caracterización del locus de ensamblaje de pilus pilF-pilD de Neisseria gonorrhoeae". Microbiología molecular . 16 (3): 575–586. doi :10.1111/j.1365-2958.1995.tb02420.x. hdl : 2027.42/72746 . PMID 7565116. S2CID 24580638.
- ^ Jakovljevic V, Leonardy S, Hoppert M, Søgaard-Andersen L (abril de 2008). "PilB y PilT son ATPasas que actúan de manera antagónica en la función del pilus tipo IV en Myxococcus xanthus". Revista de Bacteriología . 190 (7): 2411–2421. doi :10.1128/JB.01793-07. PMC 2293208 . PMID 18223089.
- ^ Xu J, Seifert HS (noviembre de 2018). "Análisis de la variación antigénica de pilina en Neisseria meningitidis mediante secuenciación de próxima generación". Journal of Bacteriology . 200 (22). doi :10.1128/JB.00465-18. PMC 6199478 . PMID 30181126.
- ^ Concientización sobre las ETS: gonorrea. Planned Parenthood Advocates of Arizona. 11 de abril de 2011. Consultado el 31 de agosto de 2011.
- ^ Stern A, Brown M, Nickel P, Meyer TF (octubre de 1986). "Genes de opacidad en Neisseria gonorrhoeae: control de la fase y variación antigénica". Cell . 47 (1): 61–71. doi :10.1016/0092-8674(86)90366-1. PMID 3093085. S2CID 21366517.
- ^ Cahoon LA, Seifert HS (septiembre de 2011). "Enfoque en la recombinación homóloga: variación antigénica de pilina en la Neisseria patógena". Microbiología molecular . 81 (5): 1136–1143. doi :10.1111/j.1365-2958.2011.07773.x. PMC 3181079 . PMID 21812841.
- ^ Obergfell KP, Seifert HS (febrero de 2015). "ADN móvil en la Neisseria patógena". Microbiology Spectrum . 3 (3). doi :10.1128/microbiolspec.MDNA3-0015-2014. PMC 4389775 . PMID 25866700.
- ^ Aas FE, Wolfgang M, Frye S, Dunham S, Løvold C, Koomey M (noviembre de 2002). "Competencia para la transformación natural en Neisseria gonorrhoeae: componentes de la unión y captación del ADN vinculados a la expresión del pilus tipo IV". Microbiología molecular . 46 (3): 749–760. doi : 10.1046/j.1365-2958.2002.03193.x . PMID 12410832. S2CID 21854666.
- ^ Simons MP, Nauseef WM, Apicella MA (abril de 2005). "Interacciones de Neisseria gonorrhoeae con leucocitos polimorfonucleares adherentes". Infección e inmunidad . 73 (4): 1971–1977. doi :10.1128/iai.73.4.1971-1977.2005. PMC 1087443 . PMID 15784537.
- ^ Escobar A, Rodas PI, Acuña-Castillo C (2018). "Interacciones entre macrófagos y Neisseria gonorrhoeae: una mejor comprensión de los mecanismos de inmunomodulación de los patógenos". Frontiers in Immunology . 9 : 3044. doi : 10.3389/fimmu.2018.03044 . PMC 6309159 . PMID 30627130.
- ^ Stohl EA, Seifert HS (noviembre de 2006). "Las enzimas de recombinación y reparación del ADN de Neisseria gonorrhoeae protegen contra el daño oxidativo causado por el peróxido de hidrógeno". Journal of Bacteriology . 188 (21): 7645–7651. doi :10.1128/JB.00801-06. PMC 1636252 . PMID 16936020.
- ^ Michod RE, Bernstein H, Nedelcu AM (mayo de 2008). "Valor adaptativo del sexo en patógenos microbianos". Infección, genética y evolución . 8 (3): 267–285. Bibcode :2008InfGE...8..267M. doi :10.1016/j.meegid.2008.01.002. PMID 18295550.
- ^ Blokesch M (noviembre de 2016). "Competencia natural para la transformación". Current Biology . 26 (21): R1126–R1130. Bibcode :2016CBio...26R1126B. doi : 10.1016/j.cub.2016.08.058 . PMID 27825443.
- ^ "Estadísticas del genoma de Neisseria gonorrhoeae". Broad Institute . Consultado el 8 de abril de 2017 .
- ^ Chung GT, Yoo JS, Oh HB, Lee YS, Cha SH, Kim SJ, Yoo CK (septiembre de 2008). "Secuencia completa del genoma de Neisseria gonorrhoeae NCCP11945". Journal of Bacteriology . 190 (17): 6035–6036. doi :10.1128/JB.00566-08. PMC 2519540 . PMID 18586945.
- ^ Burmeister, Alita R. (2015). "Transferencia horizontal de genes: Figura 1". Evolución, medicina y salud pública . 2015 (1): 193–194. doi :10.1093/emph/eov018. ISSN 2050-6201. PMC 4536854 . PMID 26224621.
- ^ Unemo, Magnus; Shafer, William M. (agosto de 2011). "Resistencia a los antibióticos en Neisseria gonorrhoeae: origen, evolución y lecciones aprendidas para el futuro". Anales de la Academia de Ciencias de Nueva York . 1230 (1): E19-28. Bibcode :2011NYASA1230E..19U. doi :10.1111/j.1749-6632.2011.06215.x. ISSN 0077-8923. PMC 4510988. PMID 22239555 .
- ^ ab Spencer-Smith, Russell; Roberts, Sabrina; Gurung, Neesha; Snyder, Lori AS (25 de agosto de 2016). "Secuencias de captación de ADN en Neisseria gonorrhoeae como terminadores transcripcionales intrínsecos y marcadores de transferencia horizontal de genes". Genómica microbiana . 2 (8): e000069. doi : 10.1099/mgen.0.000069 . ISSN 2057-5858. PMC 5320588 . PMID 28348864.
- ^ Manoharan-Basil, Sheeba Santhini; González, Natalia; Laumen, Jolein Gyonne Elise; Kenyon, Chris (17 de marzo de 2022). "Transferencia horizontal de genes que confieren resistencia a las fluoroquinolonas de Neisseria comensal a Neisseria gonorrhoeae: un análisis filogenético global de 20.047 aislamientos". Fronteras en microbiología . 13 . doi : 10.3389/fmicb.2022.793612 . ISSN 1664-302X. PMC 8973304 . PMID 35369513.
- ^ Hamilton, Holly L.; Dillard, Joseph P. (enero de 2006). "Transformación natural de Neisseria gonorrhoeae: de la donación de ADN a la recombinación homóloga". Microbiología molecular . 59 (2): 376–385. doi :10.1111/j.1365-2958.2005.04964.x. ISSN 0950-382X. PMID 16390436.
- ^ Anderson MT, Seifert HS (mayo de 2011). "Neisseria gonorrhoeae y los humanos realizan una danza evolutiva en LINEA". Elementos genéticos móviles . 1 (1): 85–87. doi :10.4161/mge.1.1.15868. PMC 3190277 . PMID 22016852.
- ^ Anderson MT, Seifert HS (2011). "Oportunidad y medios: transferencia horizontal de genes desde el huésped humano a un patógeno bacteriano". mBio . 2 (1): e00005–e00011. doi :10.1128/mBio.00005-11. PMC 3042738 . PMID 21325040.
- ^ Detels R, Green AM, Klausner JD, Katzenstein D, Gaydos C, Handsfield H, et al. (junio de 2011). "La incidencia y correlatos de infecciones sintomáticas y asintomáticas por Chlamydia trachomatis y Neisseria gonorrhoeae en poblaciones seleccionadas de cinco países". Enfermedades de transmisión sexual . 38 (6): 503–509. doi :10.1097/OLQ.0b013e318206c288. PMC 3408314 . PMID 22256336.
- ^ abcdefghij Ryan KJ, Ray CG, eds. (2004). Microbiología médica Sherris (4.ª ed.). McGraw Hill. ISBN 978-0-8385-8529-0.[ página necesaria ]
- ^ abc "Infecciones gonocócicas: pautas para el tratamiento de las ETS en 2015" www.cdc.gov . Consultado el 7 de diciembre de 2017 .
- ^ "Síntomas de la gonorrea". std-gov.org. 2 de abril de 2015.
- ^ Caini S, Gandini S, Dudas M, Bremer V, Severi E, Gherasim A (agosto de 2014). "Infecciones de transmisión sexual y riesgo de cáncer de próstata: una revisión sistemática y metanálisis". Epidemiología del cáncer . 38 (4): 329–338. doi :10.1016/j.canep.2014.06.002. PMID 24986642.
- ^ Goodyear-Smith F (noviembre de 2007). "¿Cuál es la evidencia de transmisión no sexual de la gonorrea en niños después del período neonatal? Una revisión sistemática". Revista de Medicina Forense y Legal . 14 (8): 489–502. doi :10.1016/j.jflm.2007.04.001. PMID 17961874.
- ^ Bever L (10 de mayo de 2019). "Un nuevo estudio sugiere que es posible que no sea necesario tener relaciones sexuales para transmitir la gonorrea". ScienceAlert . The Washington Post.
- ^ Chow EP, Cornelisse VJ, Williamson DA, Priest D, Hocking JS, Bradshaw CS, et al. (noviembre de 2019). "Los besos pueden ser un factor de riesgo importante y desatendido para la gonorrea orofaríngea: un estudio transversal en hombres que tienen sexo con hombres". Infecciones de transmisión sexual . 95 (7): 516–521. doi : 10.1136/sextrans-2018-053896 . PMID 31073095. S2CID 149446915.
- ^ Tran J, Ong JJ, Bradshaw CS, Chen MY, Kong FY, Hocking JS, et al. (septiembre de 2022). "Besos, sexo oral y azotes anales como factores de riesgo de gonorrea orofaríngea en hombres que tienen sexo con hombres: un estudio transversal". eClinicalMedicine . 51 : 101557. doi :10.1016/j.eclinm.2022.101557. PMC 9294476 . PMID 35865738.
- ^ Anderson MT, Dewenter L, Maier B, Seifert HS (marzo de 2014). "El plasma seminal inicia un estado de transmisión de Neisseria gonorrhoeae". mBio . 5 (2): e01004–e01013. doi :10.1128/mBio.01004-13. PMC 3958800 . PMID 24595372.
- ^ ab Pearce WA, Buchanan TM (abril de 1978). "Función de adhesión de los pili gonocócicos. Condiciones óptimas y cuantificación de la adherencia de pili aislados a células humanas in vitro". The Journal of Clinical Investigation . 61 (4): 931–943. doi :10.1172/JCI109018. PMC 372611 . PMID 96134.
- ^ Higashi DL, Lee SW, Snyder A, Weyand NJ, Bakke A, So M (octubre de 2007). "Dinámica de la adhesión de Neisseria gonorrhoeae: desarrollo de microcolonias, formación de placa cortical y citoprotección". Infección e inmunidad . 75 (10): 4743–4753. doi :10.1128/IAI.00687-07. PMC 2044525 . PMID 17682045.
- ^ abc "CDC - Tratamiento de la gonorrea". www.cdc.gov . 22 de julio de 2021 . Consultado el 11 de abril de 2022 .
- ^ "Los médicos del Reino Unido advierten que la gonorrea se ha vuelto resistente a los fármacos". BBC News . 10 de octubre de 2011.
- ^ ab Concientización sobre las ITS: gonorrea resistente a los antibióticos. Planned Parenthood Advocates of Arizona. 6 de marzo de 2012. Consultado el 6 de marzo de 2012.
- ^ Tuddenham S, Hamill MM, Ghanem KG (enero de 2022). "Diagnóstico y tratamiento de las infecciones de transmisión sexual: una revisión". JAMA . 327 (2): 161–172. doi :10.1001/jama.2021.23487. PMID 35015033.
- ^ abcd Janeway Jr CA, Travers P, Walport M, Shlomchik MJ (2001). "El sistema del complemento y la inmunidad innata". Inmunobiología: El sistema inmunitario en la salud y la enfermedad. Quinta edición .
- ^ "gonorrea | Origen y significado de gonorrea por Diccionario Etimológico Online" www.etymonline.com . Consultado el 5 de diciembre de 2017 .
- ^ ab Singal A, Grover C (2016). Enfoque integral de las infecciones en dermatología . JP Medical. pág. 470. ISBN 978-93-5152-748-0.
- ^ Gladstein J (julio de 2005). "Chancro de Hunter: ¿el cirujano se provocó sífilis?". Clinical Infectious Diseases . 41 (1): 128, respuesta del autor 128-128, respuesta del autor 129. doi : 10.1086/430834 . PMID 15937780.
Enlaces externos
- Todar K. "Neisseriae patógena: gonorrea, oftalmía neonatal y meningitis meningocócica". Libro de texto en línea de bacteriología de Todar .
- Gonorrea en eMedicine
- "Neisseria gonorrhoeae". Navegador de taxonomía del NCBI . 485.
- Cepa tipo de Neisseria gonorrhoeae en BacDive – la base de metadatos de diversidad bacteriana
