Atención sanitaria universal
La atención sanitaria universal (también llamada cobertura sanitaria universal , cobertura universal o atención universal ) es un sistema de atención sanitaria en el que todos los residentes de un país o región en particular tienen garantizado el acceso a la atención sanitaria . Por lo general, se organiza en torno a la prestación de servicios sanitarios o de los medios para adquirirlos a todos los residentes o solo a aquellos que no pueden costearlos por sí mismos, con el objetivo final de mejorar los resultados sanitarios. [1]
La atención sanitaria universal no implica cobertura para todos los casos y para todas las personas, sino que todas las personas tienen acceso a la atención sanitaria cuando y donde la necesitan sin dificultades económicas. Algunos sistemas de atención sanitaria universal están financiados por el gobierno, mientras que otros se basan en el requisito de que todos los ciudadanos adquieran un seguro médico privado. La atención sanitaria universal puede determinarse mediante tres dimensiones críticas: quién está cubierto, qué servicios están cubiertos y qué parte del costo está cubierta. [1] La Organización Mundial de la Salud la describe como una situación en la que los ciudadanos pueden acceder a los servicios sanitarios sin incurrir en dificultades económicas. [2] La entonces Directora General de la OMS, Margaret Chan , describió la cobertura sanitaria universal como el "concepto más poderoso que la salud pública tiene para ofrecer", ya que unifica "los servicios y los presta de forma integral e integrada". [3] Uno de los objetivos de la atención sanitaria universal es crear un sistema de protección que proporcione igualdad de oportunidades para que las personas disfruten del mayor nivel posible de salud. [4] Los críticos dicen que la atención sanitaria universal conduce a tiempos de espera más largos y a una atención sanitaria de peor calidad. [5]
Como parte de los Objetivos de Desarrollo Sostenible , los estados miembros de las Naciones Unidas acordaron trabajar para lograr una cobertura sanitaria universal en todo el mundo para 2030. [6] [ se necesita una mejor fuente ] Por lo tanto, la inclusión de la cobertura sanitaria universal (CSU) dentro de las metas de los ODS puede relacionarse con los reiterados respaldos operados por la OMS. [7]
Historia
| País | Año |
|---|---|
 Australia Australia | 1975 |
 Austria Austria | 1967 |
 Bahréin Bahréin | 1957 |
 Bélgica Bélgica | 1945 |
 Bután Bután | 1970 |
 Brasil Brasil | 1988 |
 Brunéi Brunéi | 1958 |
 Canadá Canadá | 1966 |
 Porcelana Porcelana | 2009 |
 Chipre Chipre | 1980 |
 Dinamarca Dinamarca | 1973 |
 Finlandia Finlandia | 1972 |
 Francia Francia | 1974 |
 Alemania Alemania | 1941 |
 Grecia Grecia | 1983 |
 Hong Kong Hong Kong | 1993 |
 Islandia Islandia | 1990 |
 Irlanda Irlanda | 1977 |
 Israel Israel | 1995 |
 Italia Italia | 1978 |
 Japón Japón | 1938 |
 Kuwait Kuwait | 1950 |
 Luxemburgo Luxemburgo | 1973 |
 Países Bajos Países Bajos | 1966 |
 Nueva Zelanda Nueva Zelanda | 1938 |
 Noruega Noruega | 1912 |
 Portugal Portugal | 1979 |
 Rusia Rusia | 1993 |
 Arabia Saudita Arabia Saudita | 2019 |
 Singapur Singapur | 1993 |
 Eslovenia Eslovenia | 1972 |
 Corea del Sur Corea del Sur | 1988 |
 España España | 1986 |
 Suecia Suecia | 1955 |
 Suiza Suiza | 1994 |
 Taiwán Taiwán | 1995 |
 Turquía [10] Turquía [10] | 2003 |
 Emiratos Árabes Unidos Emiratos Árabes Unidos | 1971 |
 Reino Unido Reino Unido | 1948 |
El primer paso hacia un sistema nacional de seguro de salud se puso en marcha en Alemania en 1883, con la Ley de Seguro de Enfermedad. Los empleadores industriales tenían la obligación de proporcionar un seguro contra lesiones y enfermedades a sus trabajadores con salarios bajos, y el sistema era financiado y administrado por empleados y empleadores a través de "fondos de enfermedad", que se extraían de las deducciones en los salarios de los trabajadores y de las contribuciones de los empleadores. Este modelo de seguro social de salud, llamado el Modelo Bismarck en honor al canciller prusiano Otto von Bismarck , fue la primera forma de atención universal en los tiempos modernos. [11] Otros países pronto comenzaron a seguir su ejemplo. En el Reino Unido , la Ley de Seguro Nacional de 1911 proporcionó cobertura para la atención primaria (pero no atención especializada u hospitalaria) para los asalariados, cubriendo aproximadamente un tercio de la población. El Imperio ruso estableció un sistema similar en 1912, y otros países industrializados comenzaron a seguir su ejemplo. En la década de 1930, existían sistemas similares en prácticamente toda Europa occidental y central. Japón introdujo una ley de seguro de salud para empleados en 1927, ampliándola aún más en 1935 y 1940. Después de la Revolución rusa de 1917, se estableció un sistema de atención médica totalmente público y centralizado en la Rusia soviética en 1920. [12] [13] Sin embargo, no era un sistema verdaderamente universal en ese momento, ya que los residentes rurales no estaban cubiertos.
En Nueva Zelanda , se creó un sistema de atención sanitaria universal en una serie de pasos, desde 1938 hasta 1941. [14] [15] En Australia , el estado de Queensland introdujo un sistema hospitalario público gratuito en 1946.
Después de la Segunda Guerra Mundial , comenzaron a establecerse sistemas de atención sanitaria universal en todo el mundo. El 5 de julio de 1948, el Reino Unido lanzó su Servicio Nacional de Salud universal . La atención sanitaria universal se introdujo a continuación en los países nórdicos de Suecia (1955), [16] Islandia (1956), [17] Noruega (1956), [18] Dinamarca (1961) [19] y Finlandia (1964). [20] El seguro médico universal se introdujo en Japón en 1961, y en Canadá por etapas, comenzando con la provincia de Saskatchewan en 1962, seguida por el resto de Canadá de 1968 a 1972. [14] [21] En Egipto se introdujo un sistema de atención sanitaria pública tras la revolución egipcia de 1952. Se establecieron sistemas de atención sanitaria pública centralizados en los países del bloque del Este . La Unión Soviética extendió la atención sanitaria universal a sus residentes rurales en 1969. [14] [22] Kuwait y Bahréin introdujeron sus sistemas de atención sanitaria universal en 1950 y 1957 respectivamente (antes de la independencia). [23] Italia introdujo su Servizio Sanitario Nazionale (Servicio Nacional de Salud) en 1978. El seguro de salud universal se implementó en Australia en 1975 con el Medibank , que condujo a la cobertura universal bajo el actual sistema Medicare a partir de 1984. [ cita requerida ]
Desde la década de 1970 hasta la década de 2000, los países de Europa occidental comenzaron a introducir la cobertura universal, la mayoría de ellos basándose en programas de seguro de salud anteriores para cubrir a toda la población. Por ejemplo, Francia se basó en su sistema de seguro de salud nacional de 1928, con una legislación posterior que cubría un porcentaje cada vez mayor de la población, hasta que el 1% restante de la población que no estaba asegurada recibió cobertura en 2000. [24] [25] Los sistemas de atención médica de pagador único se introdujeron en Finlandia (1972), Portugal (1979), Chipre (1980), España (1986) e Islandia (1990). Suiza introdujo un sistema de atención médica universal basado en un mandato de seguro en 1994. [26] [23] Además, la cobertura sanitaria universal se introdujo en algunos países asiáticos , entre ellos Corea del Sur (1989), Taiwán (1995), Singapur (1993), Israel (1995) y Tailandia (2001).
Tras el colapso de la Unión Soviética, Rusia mantuvo y reformó su sistema de atención sanitaria universal, [27] al igual que otras ex repúblicas soviéticas y países del bloque del Este ahora independientes.
Más allá de la década de 1990, muchos países de América Latina , el Caribe , África y la región de Asia y el Pacífico , incluidos los países en desarrollo, tomaron medidas para lograr que sus poblaciones tuvieran cobertura sanitaria universal, entre ellos China , que tiene el sistema de atención sanitaria universal más grande del mundo [28] y el SUS de Brasil [29] , que mejoró la cobertura hasta el 80% de la población. [30] India introdujo un sistema de atención sanitaria universal descentralizado financiado por los contribuyentes, así como seguros sanitarios públicos y privados integrales que ayudaron a reducir drásticamente las tasas de mortalidad y mejoraron drásticamente la infraestructura sanitaria en todo el país. [31] Un estudio de 2012 examinó el progreso realizado por estos países, centrándose en nueve en particular: Ghana , Ruanda , Nigeria , Malí , Kenia , Indonesia , Filipinas y Vietnam . [32] [33]
En la actualidad, la mayoría de los países industrializados y muchos países en desarrollo cuentan con algún tipo de sistema de atención sanitaria financiado con fondos públicos, con el objetivo de lograr una cobertura universal. Según la Academia Nacional de Medicina y otros, Estados Unidos es el único país industrializado y rico que no ofrece atención sanitaria universal. Las únicas formas de atención sanitaria proporcionadas por el gobierno son Medicare (para pacientes de edad avanzada y personas con discapacidades), Medicaid (para personas de bajos ingresos), [34] [35] el Sistema de Salud Militar (personal militar activo, de reserva y retirado y sus dependientes) y el Servicio de Salud Indígena (miembros de tribus indígenas estadounidenses reconocidas por el gobierno federal).
Modelos de financiación

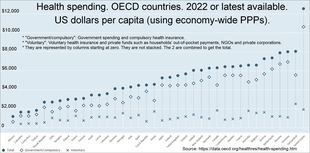

En la mayoría de los países, la atención sanitaria universal se ha logrado mediante un modelo mixto de financiación. Los ingresos fiscales generales son la principal fuente de financiación, pero en muchos países se complementan con cargos específicos (que pueden cobrarse al individuo o a un empleador) o con la opción de pagos privados (por medio de un seguro directo u opcional) por servicios que van más allá de los cubiertos por el sistema público. Casi todos los sistemas europeos se financian mediante una combinación de contribuciones públicas y privadas. [38] La mayoría de los sistemas de atención sanitaria universal se financian principalmente con ingresos fiscales (como en Portugal , [38] India , España, Dinamarca y Suecia). Algunas naciones, como Alemania, Francia, [39] y Japón, [40] emplean un sistema de múltiples pagadores en el que la atención sanitaria se financia con contribuciones privadas y públicas. Sin embargo, gran parte de la financiación no gubernamental proviene de contribuciones de empleadores y empleados a fondos de enfermedad regulados sin fines de lucro . Las contribuciones son obligatorias y se definen de acuerdo con la ley. También se hace una distinción entre la financiación municipal y nacional de la atención sanitaria. Por ejemplo, un modelo es que la mayor parte de la atención sanitaria es financiada por el municipio, la atención sanitaria especializada es proporcionada y posiblemente financiada por una entidad más grande, como una junta de cooperación municipal o el estado, y los medicamentos son pagados por una agencia estatal. Un artículo de Sherry A. Glied de la Universidad de Columbia concluyó que los sistemas de atención sanitaria universal son modestamente redistributivos y que la progresividad de la financiación de la atención sanitaria tiene implicaciones limitadas para la desigualdad general de ingresos . [41]
Seguro obligatorio
En general, esto se hace cumplir mediante leyes que obligan a los residentes a adquirir un seguro, pero a veces el gobierno lo proporciona. A veces puede haber una opción entre varios fondos públicos y privados que brindan un servicio estándar (como en Alemania) o, a veces, solo un único fondo público (como en las provincias canadienses). La atención médica en Suiza se basa en un seguro obligatorio. [42] [43]
En algunos países europeos en los que coexisten seguros privados y atención sanitaria universal, como Alemania, Bélgica y los Países Bajos, el problema de la selección adversa se supera utilizando un fondo de compensación de riesgos para igualar, en la medida de lo posible, los riesgos entre fondos. Así, un fondo con una población predominantemente sana y joven tiene que contribuir a un fondo de compensación y un fondo con una población mayoritariamente menos sana recibiría fondos del fondo. De esta manera, los fondos de enfermedad compiten en precio y no hay ninguna ventaja en eliminar a las personas con mayores riesgos porque se les compensa mediante pagos per cápita ajustados al riesgo. Los fondos no pueden elegir a sus asegurados ni negar cobertura, sino que compiten principalmente en precio y servicio. En algunos países, el nivel básico de cobertura lo fija el gobierno y no se puede modificar. [44]
En su momento, la República de Irlanda contó con un sistema de "calificación comunitaria" a cargo de VHI , que en realidad era un sistema de pagador único o fondo de riesgo común. Posteriormente, el gobierno abrió VHI a la competencia, pero sin un fondo de compensación. Esto dio lugar a que compañías de seguros extranjeras entraran en el mercado irlandés y ofrecieran seguros de salud mucho más baratos a segmentos relativamente saludables del mercado, que luego obtenían mayores ganancias a expensas de VHI. Posteriormente, el gobierno reintrodujo la calificación comunitaria mediante un acuerdo de agrupación y al menos una de las principales compañías de seguros, BUPA, se retiró del mercado irlandés. [ cita requerida ]
En Polonia, las personas están obligadas a pagar un porcentaje del salario mensual medio al Estado, incluso si están cubiertas por un seguro privado. [45] Las personas que trabajan bajo un contrato de trabajo pagan un porcentaje de su salario, mientras que los empresarios pagan una tasa fija, basada en el salario medio nacional. Las personas desempleadas están aseguradas por la oficina de trabajo.
Entre las posibles soluciones propuestas por los economistas se encuentran los sistemas de pagador único, así como otros métodos para garantizar que el seguro de salud sea universal, como exigir que todos los ciudadanos adquieran un seguro o limitar la capacidad de las compañías de seguros de negar el seguro a individuos o de variar el precio entre individuos. [46] [47]
Pagador único
La atención sanitaria de pagador único es un sistema en el que el gobierno, en lugar de las aseguradoras privadas, paga todos los costos de la atención sanitaria . [48] Los sistemas de pagador único pueden contratar servicios de atención sanitaria a organizaciones privadas, o poseer y emplear recursos y personal sanitario (como era el caso en Inglaterra antes de la introducción de la Ley de Salud y Asistencia Social ). En algunos casos, como Italia y España, ambas realidades pueden existir al mismo tiempo. [11] Por lo tanto, "pagador único" describe solo el mecanismo de financiación y se refiere a la atención sanitaria financiada por un solo organismo público a partir de un solo fondo y no especifica el tipo de prestación ni para quién trabajan los médicos. Aunque el titular del fondo suele ser el estado, algunas formas de pagador único utilizan un sistema mixto público-privado. [ cita requerida ]
Financiación basada en impuestos
En la financiación basada en impuestos, las personas contribuyen a la prestación de servicios de salud a través de diversos impuestos. Estos impuestos suelen ser compartidos por toda la población, a menos que los gobiernos locales recauden y retengan los ingresos fiscales. Algunos países (en particular España , el Reino Unido , Irlanda , Nueva Zelanda , Italia , Brasil , Portugal , India y los países nórdicos ) optan por financiar la atención sanitaria pública directamente con los impuestos únicamente. Otros países con sistemas basados en seguros cubren efectivamente el costo de asegurar a quienes no pueden asegurarse a través de acuerdos de seguridad social financiados con impuestos, ya sea pagando directamente sus facturas médicas o pagando las primas de seguro para los afectados. [ cita requerida ]
Seguro social de salud
En un sistema de seguro social de salud, las contribuciones de los trabajadores, los autónomos, las empresas y los gobiernos se agrupan en fondos únicos o múltiples de forma obligatoria. Esto se basa en la puesta en común de riesgos . [49] El modelo de seguro social de salud también se conoce como el Modelo Bismarck , en honor al Canciller Otto von Bismarck , quien introdujo el primer sistema de atención médica universal en Alemania en el siglo XIX. [50] Los fondos suelen contratar a una combinación de proveedores públicos y privados para la prestación de un paquete de beneficios específico. La atención médica preventiva y pública puede ser proporcionada por estos fondos o la responsabilidad recae únicamente en el Ministerio de Salud. Dentro del seguro social de salud, una serie de funciones pueden ser ejecutadas por fondos de enfermedad paraestatales o no gubernamentales, o en algunos casos, por compañías de seguros de salud privadas. El seguro social de salud se utiliza en varios países de Europa occidental y cada vez más en Europa del Este, así como en Israel y Japón. [51]
Seguro privado
En el seguro médico privado, las primas son pagadas directamente por los empleadores, las asociaciones, los individuos y las familias a las compañías de seguros, que agrupan los riesgos entre sus miembros. El seguro privado incluye pólizas vendidas por empresas comerciales con fines de lucro, compañías sin fines de lucro y aseguradoras de salud comunitarias. Por lo general, el seguro privado es voluntario, a diferencia de los programas de seguro social, que tienden a ser obligatorios. [52]
En algunos países con cobertura universal, los seguros privados a menudo excluyen ciertas condiciones de salud que son costosas y el sistema de atención médica estatal puede brindar cobertura. Por ejemplo, en el Reino Unido, uno de los proveedores de atención médica privada más grandes es BUPA , que tiene una larga lista de exclusiones generales incluso en su póliza de cobertura más alta, [53] la mayoría de las cuales son proporcionadas rutinariamente por el Servicio Nacional de Salud . En los Países Bajos, que ha regulado la competencia para su sistema de seguro principal (pero está sujeto a un tope presupuestario), las aseguradoras deben cubrir un paquete básico para todos los afiliados, pero pueden elegir qué servicios adicionales ofrecen en planes complementarios; que la mayoría de las personas poseen [ cita requerida ] .
La Comisión de Planificación de la India también ha sugerido que el país debería adoptar un sistema de seguros para lograr una cobertura sanitaria universal. [54] En la actualidad, los ingresos fiscales generales se utilizan para satisfacer las necesidades sanitarias esenciales de todas las personas.
Seguro de salud comunitario
Una forma particular de seguro de salud privado que ha surgido con frecuencia, cuando los mecanismos de protección contra riesgos financieros tienen un impacto limitado, es el seguro de salud comunitario. [55] Los miembros individuales de una comunidad específica pagan a un fondo de salud colectivo del que pueden hacer uso cuando necesitan atención médica. Las contribuciones no están relacionadas con el riesgo y, por lo general, existe un alto nivel de participación comunitaria en la gestión de estos planes. El seguro de salud comunitario generalmente solo cumple un papel limitado a la hora de ayudar a los países a avanzar hacia la cobertura sanitaria universal. Entre los desafíos se incluyen el acceso desigual por parte de los más pobres [56] y el hecho de que la utilización de los servicios de salud por parte de los miembros generalmente aumenta después de la inscripción. [55]
Implementación y comparaciones
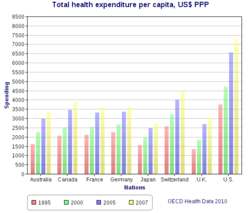
Los sistemas de atención sanitaria universal varían según el grado de participación del gobierno en la prestación de servicios de atención o de seguro de salud. En algunos países, como Canadá, el Reino Unido, Italia, Australia y los países nórdicos, el gobierno tiene un alto grado de participación en la contratación o prestación de servicios de atención sanitaria y el acceso se basa en derechos de residencia, no en la compra de un seguro. Otros tienen un sistema de prestación mucho más pluralista, basado en la salud obligatoria con tasas de seguro contributivo relacionadas con los salarios o los ingresos y, por lo general, financiadas conjuntamente por los empleadores y los beneficiarios. [ cita requerida ]
En ocasiones, los fondos de salud se derivan de una combinación de primas de seguros, contribuciones obligatorias relacionadas con el salario de los empleados o empleadores a los fondos de enfermedad regulados e impuestos gubernamentales. Estos sistemas basados en seguros tienden a reembolsar a los proveedores médicos privados o públicos, a menudo a tasas muy reguladas, a través de aseguradoras médicas de propiedad pública o mutua. Algunos países, como los Países Bajos y Suiza, operan a través de aseguradoras privadas pero muy reguladas, a las que no se les permite obtener ganancias del elemento obligatorio del seguro, pero pueden obtener ganancias vendiendo seguros complementarios. [ cita requerida ]
La atención sanitaria universal es un concepto amplio que se ha aplicado de diversas maneras. El denominador común de todos estos programas es alguna forma de acción gubernamental destinada a ampliar el acceso a la atención sanitaria lo más ampliamente posible y establecer normas mínimas. La mayoría de ellos aplican la atención sanitaria universal a través de la legislación, la reglamentación y los impuestos. La legislación y la reglamentación determinan qué atención debe proporcionarse, a quién y sobre qué base. Por lo general, algunos costes corren a cargo del paciente en el momento de su consumo, pero la mayor parte de los costes proceden de una combinación de seguro obligatorio e ingresos fiscales. Algunos programas se financian íntegramente con ingresos fiscales. En otros, los ingresos fiscales se utilizan para financiar seguros para los muy pobres o para quienes necesitan cuidados crónicos a largo plazo.
Un concepto crítico en la prestación de atención sanitaria universal es el de atención sanitaria de la población. Se trata de una forma de organizar la prestación y la asignación de recursos de la atención sanitaria (y potencialmente de la asistencia social) en función de las poblaciones de una geografía determinada con una necesidad común (como el asma , el final de la vida , la atención de urgencia ). En lugar de centrarse en instituciones como los hospitales, la atención primaria, la atención comunitaria, etc., el sistema se centra en la población con un objetivo común en su conjunto. Esto incluye a las personas que están recibiendo tratamiento actualmente y a las que no lo están pero deberían recibirlo (es decir, donde hay inequidad en materia de salud ). Este enfoque fomenta la atención integrada y un uso más eficaz de los recursos. [57]
En 2003, la Oficina Nacional de Auditoría del Reino Unido publicó una comparación internacional de diez sistemas de atención de salud diferentes en diez países desarrollados, nueve sistemas universales contra un sistema no universal (Estados Unidos), y sus costos relativos y resultados clave en materia de salud. [58] La Organización Mundial de la Salud publicó en 2004 una comparación internacional más amplia de 16 países, cada uno con atención de salud universal. [59] En algunos casos, la participación del gobierno también incluye la gestión directa del sistema de atención de salud , pero muchos países utilizan sistemas mixtos público-privados para brindar atención de salud universal.
Descripción general de los informes de cobertura de salud
El informe de 2023 de la OMS y el Banco Mundial indica que el avance hacia la Cobertura Sanitaria Universal (CSU) para el año 2030 no ha avanzado desde 2015. El Índice de Cobertura de Servicios de CSU (ICS) se ha mantenido constante en una puntuación de 68 entre 2019 y 2021. Se informa que los catastróficos gastos directos de bolsillo en materia de salud han afectado a más de mil millones de personas en todo el mundo. Además, en el año 2019, se encontró que 2 mil millones de personas experimentaron dificultades financieras debido a los gastos de salud, con disparidades significativas y continuas en la cobertura. El informe sugiere varias estrategias para mitigar estos desafíos: pide la aceleración de los servicios de salud esenciales, una atención sostenida a la gestión de las enfermedades infecciosas, la mejora de la fuerza laboral y la infraestructura sanitarias, la eliminación de las barreras financieras a la atención, un aumento de la financiación sanitaria prepaga y mancomunada, iniciativas políticas para reducir los gastos directos, un enfoque en la atención primaria de salud para reforzar los sistemas de salud en general y el fortalecimiento de los esfuerzos de colaboración para lograr la CSU. Estas medidas tienen por objeto aumentar la cobertura de los servicios de salud en 477 millones de personas más para el año 2023 y seguir avanzando hacia la cobertura de mil millones de personas más para la fecha límite de 2030. [60] [61]
Crítica y apoyo
This section has multiple issues. Please help improve it or discuss these issues on the talk page. (Learn how and when to remove these messages)
|
Los críticos de la atención sanitaria universal dicen que conduce a tiempos de espera más largos y a una disminución de la calidad de la atención sanitaria. [5] Los críticos de la implementación de la atención sanitaria universal en los Estados Unidos dicen que requeriría que las personas sanas paguen por la atención médica de las personas enfermas, lo que, según ellos, va en contra de los valores estadounidenses de elección individual y responsabilidad personal; aumentaría los gastos de atención sanitaria debido al alto costo de implementación que el gobierno de los Estados Unidos supuestamente no puede pagar; y representa una extralimitación innecesaria del gobierno en las vidas de los ciudadanos estadounidenses, la atención sanitaria, la industria de seguros de salud y los derechos de los empleadores a elegir qué cobertura de salud quieren ofrecer a sus empleados. [5]
La mayoría de los estudios contemporáneos postulan que un sistema de atención médica universal con pagador único beneficiaría a los Estados Unidos. Según un estudio de 2020 publicado en The Lancet , la propuesta Ley de Medicare para todos salvaría 68.000 vidas y 450.000 millones de dólares en gastos nacionales de atención médica anualmente. [62] Un estudio de 2022 publicado en PNAS concluyó que un sistema de atención médica universal con pagador único habría salvado 212.000 vidas y evitado más de 100.000 millones de dólares en costos médicos durante la pandemia de COVID-19 en los Estados Unidos solo en 2020. [63]
Véase también
- Acrónimos en el ámbito sanitario
- Competencia cultural en la atención sanitaria
- Índice de consumo de salud de la UE
- Salud mundial
- Cuidado de la salud
- Promoción de la salud
- Derecho de la salud
- Cooperativa de seguros de salud
- Gasto en salud como porcentaje del PIB por país (producto interno bruto)
- Debate sobre la reforma sanitaria en Estados Unidos
- Lista de países según cobertura de seguro de salud
- Lista de países según gasto total en salud per cápita
- Lista de países con asistencia sanitaria universal
- Seguro nacional de salud
- Atención primaria de salud
- Salud pública
- Atención sanitaria financiada con fondos públicos
- Derecho a la salud
- Atención sanitaria de pagador único
- Medicina socializada
- Atención sanitaria de dos niveles
- Día de la Cobertura Sanitaria Universal
Referencias
- ^ ab Organización Mundial de la Salud (22 de noviembre de 2010). Informe sobre la salud en el mundo: Financiación de los sistemas de salud: el camino hacia la cobertura universal. Ginebra: Organización Mundial de la Salud. ISBN 978-92-4-156402-1. Archivado desde el original el 20 de agosto de 2010 . Consultado el 11 de abril de 2012 .
- ^ "Cobertura sanitaria universal (CSU)" . Consultado el 30 de noviembre de 2016 .
- ^ Matheson, Don * (1 de enero de 2015). "¿La cobertura sanitaria universal (CSU) conducirá a la libertad de llevar una vida próspera y saludable? Comentario sobre "Desigualdades en la libertad de llevar una vida próspera y saludable: cuestiones para una política pública saludable"". Revista internacional de políticas y gestión de la salud . 4 (1): 49–51. doi :10.15171/ijhpm.2015.09. PMC 4289038 . PMID 25584354.
- ^ Abiiro, Gilbert Abotisem; De Allegri, Manuela (4 de julio de 2015). "Cobertura sanitaria universal desde múltiples perspectivas: una síntesis de literatura conceptual y debates globales". BMC International Health and Human Rights . 15 : 17. doi : 10.1186/s12914-015-0056-9 . ISSN 1472-698X. PMC 4491257 . PMID 26141806.
- ^ abc "Resumen del tema de atención sanitaria universal". Gale . 2019 . Consultado el 9 de mayo de 2022 .
- ^ «Cobertura sanitaria universal (CSU)». Organización Mundial de la Salud . 12 de diciembre de 2016. Consultado el 14 de septiembre de 2017 .
- ^ {{cite web Greco, S., Putans, R., y Springe, L. (2022). Resistencia a los antibióticos y a los antimicrobianos en los países en desarrollo: economía de la salud, gobernanza global y objetivos de desarrollo sostenible. En Resistencia a los antimicrobianos: medidas colaborativas de control (pp. 113-140). CRC Press. https://doi.org/10.1201/9781003313175}}
- ^ Países extranjeros con atención sanitaria universal. Por el Departamento de Salud del Estado de Nueva York .
- ^ "Capítulo 5. Reorganización del sistema de salud en Brasil: Centro Internacional de Investigaciones para el Desarrollo". 11 de febrero de 2008. Archivado desde el original el 11 de febrero de 2008.
- ^ Atun R (2015). "Transformando el sistema de salud de Turquía: lecciones para la cobertura universal". N Engl J Med . 373 (14): 1285–9. doi :10.1056/NEJMp1410433. PMID 26422719.
- ^ ab Butticè, Claudio (2019). Atención sanitaria universal. Santa Bárbara, California: Grupo editorial Greenwood . págs.20, 25. ISBN 978-1-4408-6844-3.
- ^ Rowland, Diane; Telyukov, Alexandre V. (otoño de 1991). "Asistencia sanitaria soviética desde dos perspectivas" (PDF) . Health Affairs . 10 (3): 71–86. doi :10.1377/hlthaff.10.3.71. PMID 1748393.
- ^ "Reseñas de la OCDE sobre sistemas de salud Revisiones de la OCDE sobre sistemas de salud: Federación Rusa 2012": 38.
{{cite journal}}: Requiere citar revista|journal=( ayuda ) - ^ abc Abel-Smith, Brian (1987). "Bienestar social; Seguridad social; Prestaciones en especie; Planes nacionales de salud". La nueva Enciclopedia Británica (15.ª ed.). Chicago: Enciclopedia Británica. ISBN 978-0-85229-443-7. Recuperado el 30 de septiembre de 2013 .
- ^ Richards, Raymond (1993). "Two Social Security Acts". Cerrando la puerta a la indigencia: la configuración de las Leyes de Seguridad Social de los Estados Unidos y Nueva Zelanda . University Park: Prensa de la Universidad Estatal de Pensilvania. pág. 14. ISBN 978-0-271-02665-7. Recuperado el 11 de marzo de 2013 .
Mein Smith, Philippa (2012). "Making New Zealand 1930–1949". Una breve historia de Nueva Zelanda (2.ª ed.). Cambridge: Cambridge University Press. pp. 164–65. ISBN 978-1-107-40217-1. Recuperado el 11 de marzo de 2013 . - ^ Serner, Uncas (1980). "Legislación sanitaria sueca: hitos en la reorganización desde 1945". En Heidenheimer, Arnold J.; Elvander, Nils; Hultén, Charly (eds.). La configuración del sistema sanitario sueco . Nueva York: St. Martin's Press. pág. 103. ISBN 978-0-312-71627-1Durante toda la Segunda Guerra Mundial se debatió en varias ocasiones
sobre la creación de un seguro de salud universal e integral, y en 1946 se votó en el Parlamento un proyecto de ley en ese sentido. Por razones financieras y de otro tipo, su promulgación se retrasó hasta 1955, cuando se amplió la cobertura para incluir también los medicamentos y las prestaciones por enfermedad.
- ^ Kuhnle, Stein; Hort, Sven EO (1 de septiembre de 2004). "El Estado de bienestar desarrollista en Escandinavia: lecciones para el mundo en desarrollo". Ginebra: Instituto de Investigaciones de las Naciones Unidas para el Desarrollo Social. pág. 7. Consultado el 11 de marzo de 2013 .
- ^ Evang, Karl (1970). Servicios de salud en Noruega. Versión en inglés de Dorothy Burton Skårdal (3.ª ed.). Oslo: Norwegian Joint Committee on International Social Policy. pág. 23. OCLC 141033.
Desde el 2 de julio de 1956, toda la población de Noruega está incluida en el programa obligatorio de seguro médico nacional.
- ^ Gannik, Dorte; Holst, Erik; Wagner, Mardsen (1976). "Atención primaria de salud". El sistema nacional de salud en Dinamarca . Publicación del DHEW; núm. (NIH) 77-673. Bethesda: Institutos Nacionales de Salud. págs. 43–44. hdl :2027/pur1.32754081249264.
- ^ Alestalo, Matti; Uusitalo, Hannu (1987). "Finlandia". En Flora, Peter (ed.). Crecimiento hasta los límites: los estados de bienestar de Europa occidental desde la Segunda Guerra Mundial, vol. 4 Apéndice (sinopsis, bibliografías, tablas) . Berlín: Walter de Gruyter. págs. 137–40. ISBN 978-3-11-011133-0. Recuperado el 11 de marzo de 2013 .
- ^ Taylor, Malcolm G. (1990). "Seguro de atención médica de Saskatchewan". Asegurar la atención sanitaria nacional: la experiencia canadiense . Chapel Hill: University of North Carolina Press. págs. 96-130. ISBN 978-0-8078-1934-0.
Maioni, Antonia (1998). "Los años 1960: la batalla política". Partiendo en la encrucijada: el surgimiento del seguro de salud en Estados Unidos y Canadá . Princeton: Princeton University Press. pp. 121–22. ISBN 978-0-691-05796-5. Recuperado el 30 de septiembre de 2013 . - ^ Kaser, Michael (1976). "La URSS". Asistencia sanitaria en la Unión Soviética y Europa del Este . Boulder, Colorado: Westview Press. pp. 38–39, 43. ISBN 978-0-89158-604-3.
Roemer, Milton Irwin (1993). "Seguridad social para la atención médica". Sistemas nacionales de salud del mundo: Volumen II: Los problemas . Oxford: Oxford University Press. pág. 94. ISBN 978-0-19-507845-9. Recuperado el 30 de septiembre de 2013 .
Denisova, Liubov N. (2010). "Protección de la infancia y la maternidad en el campo". En Mukhina, Irina (ed.). Mujeres rurales en la Unión Soviética y la Rusia postsoviética . Nueva York: Routledge. pág. 167. ISBN 978-0-203-84684-1. Recuperado el 30 de septiembre de 2013 . - ^ ab Perrin, Karen (Kay) M. (8 de septiembre de 2016). Principios de la navegación sanitaria. Jones & Bartlett Publishers. ISBN 978-1-284-09076-5.
- ^ "Austeridad y desmantelamiento de la asistencia sanitaria universal europea". Revista Dissent . Consultado el 30 de noviembre de 2016 .
- ^ Bärnighausen, Till; Sauerborn, Rainer (mayo de 2002). "Ciento dieciocho años del sistema de seguro de salud alemán: ¿hay alguna lección para los países de ingresos medios y bajos?". Ciencias sociales y medicina . 54 (10): 1559–87. doi :10.1016/S0277-9536(01)00137-X. PMID 12061488.
Busse, Reinhard; Riesberg, Annette (2004). "Alemania" (PDF) . Sistemas de atención sanitaria en transición . 6 (9). ISSN 1020-9077. Archivado desde el original (PDF) el 21 de marzo de 2020. Consultado el 8 de octubre de 2013 .
Carrin, Guy; James, Chris (enero de 2005). "Seguro social de salud: factores clave que afectan la transición hacia la cobertura universal" (PDF) . Revista Internacional de Seguridad Social . 58 (1): 45–64. doi :10.1111/j.1468-246X.2005.00209.x. S2CID 154659524 . Consultado el 8 de octubre de 2013 .
Hassenteufel, Patrick; Palier, Bruno (diciembre de 2007). «¿Hacia estados sanitarios neobismarckianos? Comparación de las reformas del seguro de salud en los sistemas de bienestar bismarckianos» (PDF) . Social Policy & Administration . 41 (6): 574–96. doi :10.1111/j.1467-9515.2007.00573.x. Archivado desde el original (PDF) el 12 de abril de 2019 . Consultado el 8 de octubre de 2013 .
Green, David; Irvine, Benedict; Clarke, Emily; Bidgood, Elliot (23 de enero de 2013). «Sistemas sanitarios: Alemania» (PDF) . Londres: Civitas. Archivado desde el original (PDF) el 5 de octubre de 2013. Consultado el 8 de octubre de 2013 . - ^ Hilmy, Ashraf A. (14 de noviembre de 2012). Reforma de la atención sanitaria: la perspectiva de un cirujano. iUniverse. ISBN 978-1-4759-5231-5.
- ^ "OMS - El difícil camino desde Semashko hacia un nuevo modelo sanitario". Archivado desde el original el 18 de octubre de 2014. Consultado el 30 de noviembre de 2016 .
- ^ Yu, Hao (2015). "Cobertura de seguro de salud universal para 1.300 millones de personas: ¿A qué se debe el éxito de China?". Health Policy . 119 (9): 1145–52. doi : 10.1016/j.healthpol.2015.07.008 . PMC 7114832 . PMID 26251322.
- ^ Gómez, Eduardo J. (13 de julio de 2012). «En Brasil, la atención médica es un derecho». CNN . Consultado el 20 de agosto de 2018 .
- ^ Muzaka, Valbona (2017). "Lecciones de Brasil: sobre las dificultades de construir un sistema de salud universal". Revista de Salud Global . 7 (1): 010303. doi :10.7189/jogh.07.010303. ISSN 2047-2978. PMC 5344008 . PMID 28382207.
- ^ "India | Fondo de la Commonwealth". 5 de junio de 2020.
- ^ Eagle, William (20 de septiembre de 2012). «Los países en desarrollo se esfuerzan por brindar atención sanitaria universal» . Consultado el 30 de noviembre de 2016 .
- ^ "Aumento de la atención sanitaria universal en América Latina" . Consultado el 30 de noviembre de 2016 .
- ^ Asegurar la salud en Estados Unidos: principios y recomendaciones Archivado el 18 de agosto de 2007 en Wayback Machine , Instituto de Medicina de las Academias Nacionales de Ciencias, 14 de enero de 2004, consultado el 22 de octubre de 2007
- ^ "El caso de la atención sanitaria universal en Estados Unidos". cthealth.server101.com . Archivado desde el original el 23 de abril de 2018 . Consultado el 27 de abril de 2018 .
- ^ ab OECD Data. Recursos de salud - Gasto en salud. doi :10.1787/8643de7e-en. 2 gráficos de barras: Para ambos: Desde los menús inferiores: Menú de países > seleccione OCDE. Marque la casilla para "datos más recientes disponibles". Menú de perspectivas > Marque la casilla para "comparar variables". Luego marque las casillas para gobierno/obligatorio, voluntario y total. Haga clic en la pestaña superior para ver el gráfico (gráfico de barras). Para el gráfico del PIB, seleccione "% del PIB" en el menú inferior. Para el gráfico per cápita, seleccione "dólares estadounidenses/per cápita". Haga clic en el botón de pantalla completa sobre el gráfico. Haga clic en la tecla "imprimir pantalla". Haga clic en la pestaña superior para ver la tabla y ver los datos.
- ^ Relación entre el gasto en salud y la esperanza de vida: Estados Unidos es un caso atípico. 26 de mayo de 2017. Por Max Roser en Our World in Data . Haga clic en la pestaña de fuentes debajo del gráfico para obtener información sobre los países, los gastos en atención médica y las fuentes de datos. Vea la versión posterior del gráfico aquí.
- ^ ab Bentes, Margarida; Dias, Carlos Matias; Sakellarides, Sakellarides; Bankauskaite, Vaida (2004). "Sistemas de atención sanitaria en transición: Portugal" (PDF) . Copenhague: Oficina Regional de la OMS para Europa en nombre del Observatorio Europeo de Sistemas y Políticas de Salud. Archivado desde el original (PDF) el 26 de enero de 2010. Consultado el 30 de agosto de 2006 .
- ^ Médicos por un Programa Nacional de Salud (2004). «Sistemas de salud internacionales». Chicago: Médicos por un Programa Nacional de Salud . Consultado el 7 de noviembre de 2006 .
- ^ Chua, Kao-Ping (10 de febrero de 2006). "Single payer 101" (PDF) . Sterling, Virginia: Asociación Estadounidense de Estudiantes de Medicina. Archivado desde el original (PDF) el 24 de octubre de 2006. Consultado el 7 de noviembre de 2006 .
- ^ Glied, Sherry A. (marzo de 2008). "Financiación, eficiencia y equidad de la atención sanitaria". Documento de trabajo del NBER n.º 13881. doi : 10.3386 /w13881 .
- ^ Tomasky, Michael (21 de marzo de 2010). "Voto sobre el sistema sanitario: Barack Obama aprueba la reforma sanitaria estadounidense por un estrecho margen". Blog de Michael Tomasky . Londres: The Guardian . Consultado el 23 de marzo de 2010 .
- ^ Roy, Avik. "Suiza: un estudio de caso sobre la atención sanitaria impulsada por el consumidor". Forbes .
- ^ Varkevisser, Marco; van der Geest, Stéphanie (2002). «Competencia entre aseguradoras sociales de salud: un estudio de caso para los Países Bajos, Bélgica y Alemania» (PDF) . Research in Healthcare Financial Management . 7 (1): 65–84. Archivado desde el original (PDF) el 16 de mayo de 2013. Consultado el 28 de noviembre de 2007 .
- ^ "Ubezpieczenie dobrowolne". NFZ . 22 de enero de 2024. Archivado desde el original el 4 de diciembre de 2023.
- ^ Rothschild, Michael; Stiglitz, Joseph (noviembre de 1976). «Equilibrio en los mercados de seguros competitivos: un ensayo sobre la economía de la información imperfecta» (PDF) . Quarterly Journal of Economics . 90 (4): 629–49. doi :10.2307/1885326. JSTOR 1885326. Archivado desde el original (PDF) el 20 de octubre de 2017. Consultado el 20 de marzo de 2007 .
- ^ Belli, Paolo (marzo de 2001). "Cómo las elecciones adversas afectan al mercado de seguros de salud. Documento de trabajo sobre políticas 2574" (PDF) . Washington, DC: Banco Mundial . Consultado el 20 de marzo de 2007 .
- ^ "pagador único", Diccionario Merriam Webster.
- ^ "Informe sobre el seguro social de salud de una reunión regional de expertos" (PDF) . Oficina Regional de la Organización Mundial de la Salud para el Sudeste Asiático . Junio de 2003. Archivado desde el original (PDF) el 18 de marzo de 2017 . Consultado el 17 de enero de 2022 .
- ^ "Sistemas de atención sanitaria: cuatro modelos básicos". Médicos por un programa nacional de salud . Archivado desde el original el 13 de febrero de 2024.
- ^ Saltman, Richard B.; Busse, Reinhard; Figueras, Josep (eds.). "Sistemas de seguro social de salud en Europa occidental" (PDF) . Organización Mundial de la Salud . Archivado desde el original (PDF) el 31 de marzo de 2022.
- ^ "Mecanismos de financiación de la salud: seguros de salud privados". Ginebra: Organización Mundial de la Salud. Archivado desde el original el 9 de octubre de 2010. Consultado el 11 de abril de 2012 .
- ^ "Cobertura de salud y vida: Atención médica selecta 1: Características principales de este plan de seguro de salud: ¿Qué está cubierto? ¿Qué no está cubierto?". Londres: Bupa. Archivado desde el original el 9 de abril de 2010. Consultado el 11 de abril de 2010 .
- ^ Varshney, Vibha; Gupta, Alok; Pallavi, Aparna (30 de septiembre de 2012). "El miedo a la salud universal". Down To Earth . Nueva Delhi: Society for Environmental Communications. Archivado desde el original el 20 de septiembre de 2012. Consultado el 25 de septiembre de 2012 .
- ^ ab "Seguro de salud comunitario". www.who.int . Consultado el 24 de marzo de 2022 .
- ^ Umeh, Chukwuemeka A.; Feeley, Frank G. (27 de junio de 2017). "Acceso desigual a la atención sanitaria por parte de los pobres en los programas de seguro de salud comunitarios: una revisión de estudios de países de ingresos bajos y medios". Salud global: ciencia y práctica . 5 (2): 299–314. doi :10.9745/GHSP-D-16-00286. ISSN 2169-575X. PMC 5487091 . PMID 28655804.
- ^ Gray, M.; Pitini, E.; Kelley, T.; Bacon, N. (2017). "Gestión de la atención sanitaria de la población". Revista de la Royal Society of Medicine . 110 (11): 434–439. doi :10.1177/0141076817721099. PMC 5728616 . PMID 29148874.
- ^ Oficina Nacional de Auditoría (1 de febrero de 2003). «Comparaciones internacionales de salud: un compendio de información publicada sobre sistemas de atención de la salud, la prestación de atención de la salud y los logros en materia de salud en 10 países». Londres: Oficina Nacional de Auditoría . Consultado el 7 de noviembre de 2007 .
- ^ Grosse-Tebbe, Susanne; Figueras, Josep (2004). «Instantáneas de los sistemas de salud: situación de 16 países en el verano de 2004» (PDF) . Copenhague: Organización Mundial de la Salud en nombre del Observatorio Europeo de Sistemas y Políticas de Salud. Archivado desde el original (PDF) el 26 de septiembre de 2007. Consultado el 7 de noviembre de 2007 .
- ^ "Seguimiento de la cobertura sanitaria universal: Informe de seguimiento mundial de 2023". Seguimiento de la cobertura sanitaria universal . 18 de septiembre de 2023. doi :10.1596/40348.
- ^ “Organización Mundial de la Salud; Banco Mundial. 2023. Seguimiento de la cobertura sanitaria universal: Informe de seguimiento mundial de 2023. © Washington, DC: Banco Mundial. http://hdl.handle.net/10986/40348 Licencia: CC BY-NC-SA 3.0 IGO.”
- ^ Galvani, Alison P; Parpia, Alyssa S; Foster, Eric M; Singer, Burton H; Fitzpatrick, Meagan C (13 de febrero de 2020). "Mejorar el pronóstico de la atención sanitaria en los EE. UU." The Lancet . 395 (10223): 524–533. doi :10.1016/S0140-6736(19)33019-3. PMC 8572548 . PMID 32061298. S2CID 211105345.
- ^ Galvani, Alison P.; Parpia, Alyssa S.; et al. (2022). "Atención médica universal como preparación para una pandemia: las vidas y los costos que se podrían haber salvado durante la pandemia de COVID-19". PNAS . 119 (25): e2200536119. Bibcode :2022PNAS..11900536G. doi : 10.1073/pnas.2200536119 . PMC 9231482 . PMID 35696578. S2CID 249645274.
Enlaces externos
 Medios relacionados con Atención sanitaria universal en Wikimedia Commons
Medios relacionados con Atención sanitaria universal en Wikimedia Commons- Hoja informativa de la OMS sobre la cobertura sanitaria universal
- Lograr la atención sanitaria universal (julio de 2011). Revista MEDICC: Revista Internacional de Salud y Medicina Cubana 13 (3). Número temático: autores de 19 países sobre las dimensiones de los desafíos para brindar acceso universal a la atención sanitaria.
- Catalizando el cambio: los costos de la reforma del sistema para lograr la cobertura sanitaria universal (15 de noviembre de 2010). Nueva York: The Rockefeller Foundation. Informe sobre la viabilidad de establecer los sistemas e instituciones necesarios para lograr la cobertura sanitaria universal.
- Médicos por un Programa Nacional de Salud Chicago: PNHP. Un grupo de médicos y profesionales de la salud que apoyan la reforma del sistema de pagador único.
- Atención primaria de salud, Organización Mundial de la Salud
- UHC Forward Washington, DC: Instituto de Resultados para el Desarrollo. Portal sobre cobertura sanitaria universal.
- Porcentaje de la población cubierta por programas nacionales de salud, países seleccionados, 1955 y 1970
- Información sobre la cobertura sanitaria en diversos países en los años 1970 y 1980
- "Estadísticas sobre las necesidades sanitarias no satisfechas" - Estadísticas explicadas eurostat
- "La salud en perspectiva: Europa 2018: Ciclo sobre el estado de la salud en la UE", OCDE
- Países con programas de seguridad social en funcionamiento, al 1 de enero de 1955, por tipo de programa y fecha de legislación


![[icon]](http://upload.wikimedia.org/wikipedia/commons/thumb/1/1c/Wiki_letter_w_cropped.svg/44px-Wiki_letter_w_cropped.svg.png)


