Testículo
| Testículo | |
|---|---|
 Diagrama de las estructuras internas de un testículo humano (la etiqueta "lóbulos de la vesícula seminal" es incorrecta y debería ser "lóbulos testiculares" en su lugar) | |
 Diagrama de las características externas y las estructuras circundantes de los testículos de un hombre adulto. | |
| Detalles | |
| Artería | Arteria testicular |
| Vena | Vena testicular , plexo pampiniforme |
| Nervio | Plexo espermático |
| Linfa | Ganglios linfáticos lumbares |
| Identificadores | |
| latín | testículo |
| Malla | D013737 |
| TA98 | A09.3.01.001 |
| TA2 | 3576 |
| FMA | 7210 |
| Terminología anatómica [editar en Wikidata] | |
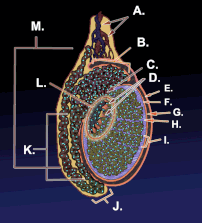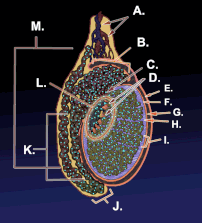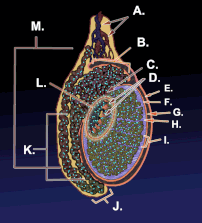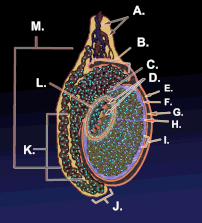
Un testículo o testis ( pl.: testes ) es la gónada masculina en todos los bilaterales , incluidos los humanos. Es homólogo del ovario femenino . Las funciones de los testículos son producir espermatozoides y andrógenos , principalmente testosterona . La liberación de testosterona está controlada por la hormona luteinizante de la hipófisis anterior , mientras que la producción de espermatozoides está controlada tanto por la hormona estimulante del folículo de la hipófisis anterior como por la testosterona gonadal.
Estructura
Apariencia

Los hombres tienen dos testículos de tamaño similar dentro del escroto , que es una extensión de la pared abdominal . [1] La asimetría escrotal, en la que un testículo se extiende más hacia abajo en el escroto que el otro, es común. Esto se debe a las diferencias en la anatomía de la vasculatura. [1] Para el 85% de los hombres, el testículo derecho cuelga más bajo que el izquierdo. [1]
Medición y volumen
El volumen del testículo se puede estimar palpándolo y comparándolo con elipsoides (un orquidómetro ) de tamaños conocidos. Otro método es utilizar un calibrador, una regla o una imagen de ultrasonido para obtener las tres medidas de los ejes x, y, z (largo, profundidad y ancho). Estas medidas se pueden utilizar luego para calcular el volumen, utilizando la fórmula para el volumen de un elipsoide:
Sin embargo, el cálculo más preciso del volumen testicular real se obtiene a partir de la fórmula: [2]
Un testículo adulto promedio mide hasta 5 cm × 2 cm × 3 cm (2 pulgadas × 3 ⁄ 4 pulgadas × 1 pulgada).+1 ⁄ 4 in). La escala de Tanner , que se utiliza para evaluar la madurez de los genitales masculinos, asigna un estadio de madurez al volumen calculado que va desde el estadio I, un volumen de menos de 1,5 cm 3 ; hasta el estadio V, un volumen mayor de 20 cm 3 . El volumen normal es de 15 a 25 cm 3 ; el promedio es de 18 cm 3 por testículo (rango 12–30 cm 3 ). [1]
La cantidad de espermatozoides que produce un varón adulto es directamente proporcional al volumen testicular, ya que los testículos más grandes contienen más túbulos seminíferos y células de Sertoli como resultado. [3] Como tal, los hombres con testículos más grandes producen en promedio más espermatozoides en cada eyaculación , ya que el volumen testicular está correlacionado positivamente con los perfiles del semen. [4]
Estructura interna

Sistema de conductos
Los testículos están cubiertos por una capa fibrosa resistente llamada túnica albugínea . [5] Bajo la túnica albugínea, los testículos contienen tubos muy finos enrollados llamados túbulos seminíferos . [5] Los túbulos están revestidos con una capa de células ( células germinales ) que se desarrollan desde la pubertad hasta la vejez hasta convertirse en espermatozoides ( también conocidos como espermatozoides o gametos masculinos ). [5] Los espermatozoides en desarrollo viajan a través de los túbulos seminíferos hasta la rete testis ubicada en el mediastino testicular , hasta los conductos eferentes y luego al epidídimo , donde maduran los espermatozoides recién creados ( espermatogénesis ). [6] Los espermatozoides se mueven hacia el conducto deferente y finalmente son expulsados a través de la uretra y fuera del orificio uretral a través de contracciones musculares. [6]
Tipos de células primarias
Dentro de los túbulos seminíferos, las células germinales se convierten en espermatogonias , espermatocitos , espermátidas y espermatozoides a través del proceso de espermatogénesis. Los gametos contienen ADN para la fertilización de un óvulo . [7] Células de Sertoli: el epitelio verdadero del epitelio seminífero, fundamental para el apoyo del desarrollo de células germinales en espermatozoides. Las células de Sertoli secretan inhibina . [8] Las células mioides peritubulares rodean los túbulos seminíferos. [9]
Entre los túbulos (células intersticiales) existen células de Leydig [10] , células localizadas entre los túbulos seminíferos que producen y secretan testosterona y otros andrógenos importantes para la pubertad (incluidas las características sexuales secundarias , como el vello facial), el comportamiento sexual y la libido . Las células de Sertoli apoyan la espermatogénesis. [11] La testosterona controla el volumen testicular.
También están presentes células de Leydig inmaduras y macrófagos intersticiales y células epiteliales .
Irrigación sanguínea y drenaje linfático
El testículo tiene tres fuentes de suministro de sangre arterial: la arteria testicular , la arteria cremastérica y la arteria del conducto deferente . [12] El suministro de sangre y el drenaje linfático de los testículos y el escroto son distintos:
- Las arterias testiculares pareadas surgen directamente de la aorta abdominal y descienden a través del canal inguinal , mientras que el escroto y el resto de los genitales externos son irrigados por la arteria pudendo interna (una rama de la arteria ilíaca interna ). [13] [14]
- El testículo tiene suministro de sangre colateral de la arteria cremastérica (una rama de la arteria epigástrica inferior , que es una rama de la arteria ilíaca externa ), y la arteria del conducto deferente (una rama de la arteria vesical inferior , que es una rama de la arteria ilíaca interna). [15] [16] Por lo tanto, si se liga la arteria testicular, por ejemplo, durante una orquidopexia de Fowler-Stevens para un testículo alto no descendido, el testículo generalmente sobrevivirá con estos otros suministros de sangre. [17]
- El drenaje linfático de los testículos sigue las arterias testiculares hasta los ganglios linfáticos paraaórticos , mientras que la linfa del escroto drena hacia los ganglios linfáticos inguinales . [13] [16]
Capas
Muchas características anatómicas del testículo adulto reflejan su origen evolutivo en el abdomen . Las capas de tejido que encierran cada testículo se derivan de las capas de la pared abdominal anterior . [1] El músculo cremastérico surge del músculo oblicuo interno . [1] [18]
La barrera hemato-testicular
Las moléculas grandes no pueden pasar de la sangre al lumen de un túbulo seminífero debido a la presencia de uniones estrechas entre células de Sertoli adyacentes. [13] Las espermatogonias ocupan el compartimento basal (profundo al nivel de las uniones estrechas) y las formas más maduras, como los espermatocitos primarios y secundarios y las espermátidas, ocupan el compartimento adluminal. [13]
La función de la barrera hemato-testicular puede ser la de prevenir una reacción autoinmune . [13] Los espermatozoides maduros (y sus antígenos ) emergen significativamente después de que se establece la tolerancia inmunitaria en la infancia. [13] Dado que los espermatozoides son antigénicamente diferentes del tejido propio, un animal macho puede reaccionar inmunológicamente a sus propios espermatozoides y puede producir anticuerpos contra ellos. [13]
La inyección de antígenos de esperma causa inflamación del testículo (orquitis autoinmune) y reduce la fertilidad. [13] La barrera hemato-testicular puede reducir la probabilidad de que las proteínas de los espermatozoides induzcan una respuesta inmunitaria. [19]
Regulación de la temperatura y respuestas
Carl Richard Moore en 1926 [20] propuso que los testículos eran externos debido a que la espermatogénesis se potencia a temperaturas ligeramente inferiores a la temperatura corporal central fuera del cuerpo. La espermatogénesis es menos eficiente a temperaturas inferiores o superiores a 33 °C. Debido a que los testículos se encuentran fuera del cuerpo, el tejido liso del escroto puede moverlos más cerca o más lejos del cuerpo. [5] La temperatura de los testículos se mantiene a 34,4 °C, un poco por debajo de la temperatura corporal, ya que las temperaturas superiores a 36,7 °C impiden la espermatogénesis. [1] [5] Hay una serie de mecanismos para mantener los testículos a la temperatura óptima. [21]
El músculo cremastérico cubre los testículos y el cordón espermático . [22] Cuando este músculo se contrae, el cordón se acorta y los testículos se acercan al cuerpo, lo que proporciona un poco más de calor para mantener la temperatura testicular óptima. [22] Cuando se requiere enfriamiento, el músculo cremastérico se relaja y los testículos bajan lejos del cuerpo cálido y pueden enfriarse. [22] La contracción también ocurre en respuesta al estrés físico , como un traumatismo contundente; los testículos se retraen y el escroto se encoge muy cerca del cuerpo en un esfuerzo por protegerlos. [23]
El reflejo cremastérico eleva los testículos de forma refleja. Los testículos también pueden elevarse de forma voluntaria utilizando el músculo pubocoxígeo , que activa parcialmente los músculos relacionados.
Expresión de genes y proteínas
El genoma humano incluye aproximadamente 20.000 genes codificadores de proteínas: el 80% de estos genes se expresan en los testículos adultos. [24] Los testículos tienen la fracción más alta de genes específicos del tipo de tejido en comparación con otros órganos y tejidos. [25] Aproximadamente 1000 de ellos son altamente específicos para los testículos, [24] y aproximadamente 2200 muestran un patrón elevado de expresión. La mayoría de estos genes codifican proteínas que se expresan en los túbulos seminíferos y tienen funciones relacionadas con la espermatogénesis. [25] Los espermatozoides expresan proteínas que dan lugar al desarrollo de flagelos ; estas mismas proteínas se expresan en la hembra en las células que recubren la trompa de Falopio y causan el desarrollo de los cilios . Los flagelos de los espermatozoides y los cilios de las trompas de Falopio son estructuras homólogas . Las proteínas específicas de los testículos que muestran el mayor nivel de expresión son las protaminas . [26]
Desarrollo
Hay dos fases en las que los testículos crecen sustancialmente. Estas son las fases embrionaria y puberal. Durante el desarrollo de los mamíferos, las gónadas son capaces al principio de convertirse en ovarios o testículos. [27] En los seres humanos, a partir de la semana 4, los rudimentos gonadales están presentes dentro del mesodermo intermedio adyacente a los riñones en desarrollo. Alrededor de la semana 6, los cordones sexuales se desarrollan dentro de los testículos en formación. [1] [28] Estos están formados por células de Sertoli tempranas que rodean y nutren a las células germinales que migran a las gónadas poco antes de que comience la determinación del sexo. [1] En los machos, el gen específico del sexo SRY que se encuentra en el cromosoma Y inicia la determinación del sexo mediante la regulación descendente de los factores determinantes del sexo (como GATA4 , SOX9 y AMH ), que conducen al desarrollo del fenotipo masculino, incluida la dirección del desarrollo de la gónada bipotencial temprana hacia la vía de desarrollo masculina. [1]
Los testículos siguen el camino del descenso, desde lo alto del abdomen posterior del feto hasta el anillo inguinal y más allá hasta el canal inguinal y dentro del escroto . [29] En la mayoría de los casos (97% a término, 70% prematuros ), ambos testículos han descendido al nacer. [29] [30] En la mayoría de los demás casos, solo un testículo no desciende. Esto se llama criptorquidia . En la mayoría de los casos de criptorquidia, el problema se resolverá principalmente por sí solo dentro del primer medio año de vida. Sin embargo, si los testículos no descienden lo suficiente en el escroto, se requiere anclaje quirúrgico en el escroto debido a los riesgos de infertilidad y cáncer testicular . [30]
Los testículos crecen en respuesta al inicio de la espermatogénesis. El tamaño depende de la función lítica, la producción de espermatozoides (cantidad de espermatogénesis presente en el testículo), el líquido intersticial y la producción de líquido de las células de Sertoli. Los testículos descienden por completo antes de que el macho alcance la pubertad.
Importancia clínica
Protección y lesiones
- Los testículos son muy sensibles a los impactos y las lesiones. El dolor que se produce se transmite desde cada testículo hasta la cavidad abdominal a través del plexo espermático , que es el nervio principal de cada testículo. [31] Esto provoca dolor en la cadera y la espalda. El dolor suele desaparecer en unos minutos.
- La torsión testicular es una emergencia médica. Esto se debe a que cuanto más tiempo se tarde en acceder a la intervención médica con respecto a la isquemia extendida, mayor será la probabilidad de que se pierda el testículo. Existe un 90% de posibilidades de salvar el testículo si la cirugía de destorsión se realiza dentro de las seis horas posteriores al inicio de la torsión testicular. [32]
- La rotura testicular es un traumatismo grave que afecta a la túnica albugínea. [33]
- Las heridas penetrantes en el escroto pueden causar castración , o separación física o destrucción de los testículos, posiblemente junto con parte o la totalidad del pene, lo que resulta en esterilidad total si los testículos no se vuelven a unir rápidamente. En un esfuerzo por evitar una infección grave, la aplicación abundante de solución salina y bacitracina ayuda a eliminar los desechos y los objetos extraños de la herida. [34]
- Los suspensorios sostienen y protegen los testículos.
Enfermedades y condiciones
| Enfermedad testicular | |
|---|---|
| Especialidad | Urología , Medicina reproductiva |
- Para mejorar las posibilidades de detectar de forma temprana casos de cáncer testicular , otras neoplasias u otros problemas de salud, se recomienda el autoexamen testicular regular.
- Varicocele , vena(s) hinchada(s) de los testículos, que generalmente afecta el lado izquierdo, siendo el testículo generalmente normal. [35] [36]
- La hidrocele testicular es una hinchazón alrededor de los testículos causada por la acumulación de líquido transparente dentro de un saco membranoso, cuando el testículo suele estar normal. Es la causa más común de hinchazón escrotal. [37]
- El espermatocele es un quiste de retención de un túbulo de la rete testis o de la cabeza del epidídimo distendido con un líquido apenas acuoso que contiene espermatozoides. [36]
- Los trastornos endocrinos también pueden afectar el tamaño y la función de los testículos.
- Ciertas enfermedades hereditarias que implican mutaciones en genes clave del desarrollo también afectan la descendencia testicular, lo que da como resultado testículos abdominales o inguinales que permanecen no funcionales y pueden volverse cancerosos. [38] Otras enfermedades genéticas pueden provocar la pérdida de los conductos de Wolff y permitir la persistencia de los conductos de Müller . Tanto los niveles excesivos como los deficientes de estrógenos pueden alterar la espermatogénesis y causar infertilidad . [39]
- La deformidad en badajo de campana es una deformidad en la que el testículo no está unido a las paredes escrotales y puede rotar libremente sobre el cordón espermático dentro de la túnica vaginal. Las personas con badajo de campana tienen un mayor riesgo de torsión testicular. [40] [41]
- La orquitis es la inflamación de los testículos.
- La epididimitis es una inflamación dolorosa del epidídimo o epidídimos, frecuentemente causada por una infección bacteriana pero a veces de origen desconocido.
- La anorquia es la ausencia de uno o ambos testículos.
- La criptorquidia , o "testículos no descendidos", es cuando el testículo no desciende al escroto de un niño pequeño. [30]
- El agrandamiento testicular es un signo inespecífico de varias enfermedades testiculares y puede definirse como un tamaño testicular de más de 5 cm ( eje largo ) × 3 cm (eje corto). [42]
- Los testículos azules son una afección relacionada con la congestión temporal de líquido en la región de los testículos y la próstata , causada por la excitación sexual prolongada .
Existen prótesis testiculares que imitan la apariencia y la sensación de uno o ambos testículos cuando están ausentes debido a una lesión o como tratamiento asociado a la disforia de género . También ha habido algunos casos de implantación en perros.
Los científicos están trabajando en el desarrollo de testículos cultivados en laboratorio que podrían ayudar a los hombres infértiles en el futuro. [43]
Efectos de las hormonas exógenas
Hasta cierto punto, es posible cambiar el tamaño de los testículos. Sin causarles una lesión directa o someterlos a condiciones adversas, por ejemplo, una temperatura más alta de la que están acostumbrados, se pueden reducir compitiendo contra su función hormonal intrínseca mediante el uso de hormonas esteroides administradas externamente . Los esteroides que se toman para aumentar la masa muscular (especialmente los esteroides anabólicos ) a menudo tienen el efecto secundario no deseado de la contracción de los testículos.
La estimulación de las funciones testiculares mediante hormonas gonadotrópicas puede aumentar su tamaño. Los testículos pueden encogerse o atrofiarse durante la terapia de reemplazo hormonal o mediante la castración química .
En todos los casos, la pérdida de volumen testicular se corresponde con una pérdida de espermatogénesis.
Sociedad y cultura

Los testículos de terneros , corderos , gallos , pavos y otros animales se comen en muchas partes del mundo, a menudo bajo nombres culinarios eufemísticos . Los testículos son un subproducto de la castración de animales jóvenes criados para carne, por lo que podrían haber sido una especialidad estacional de finales de primavera. [44] En los tiempos modernos, generalmente están congelados y disponibles todo el año.
En la Edad Media , a los hombres que querían tener un niño a veces se les extirpaba el testículo izquierdo, porque se creía que el testículo derecho producía esperma de "niño" y el izquierdo de "niña". [45] Ya en el año 330 a. C., Aristóteles prescribía la ligadura (atadura) del testículo izquierdo a los hombres que deseaban tener hijos varones. [46]
Etimología y argot
Una teoría sobre la etimología de la palabra testis se basa en el derecho romano . La palabra latina original testis , "testigo", se utilizó en el principio legal firmemente establecido " Testis unus, testis nullus " (un testigo [es igual a] ningún testigo), lo que significa que el testimonio de cualquier persona en el tribunal debía ser descartado a menos que fuera corroborado por el testimonio de al menos otra. Esto llevó a la práctica común de presentar dos testigos, sobornados para testificar de la misma manera en casos de juicios con motivos ulteriores. Dado que estos testigos siempre venían en pares, el significado se amplió en consecuencia, a menudo en el diminutivo ( testiculus, testiculi ). [ cita requerida ]
Otra teoría dice que el testículo está influenciado por una traducción prestada del griego parastatēs "defensor (en la ley), sostén" que significa "dos glándulas una al lado de la otra". [47]
Existen múltiples términos coloquiales para referirse a los testículos. Se los puede llamar "bolas". Con frecuencia, " nueces " (a veces mal escrita intencionalmente como "nutz") también es un término coloquial para referirse a los testículos debido a su parecido geométrico. Una variante del término incluye "Deez Nuts", que se utilizó para referirse a un candidato político satírico en 2016 .
En español se utiliza el término huevos , que es la palabra española para huevos .
Otros animales

Apariencia externa
En los animales de cría estacional , el peso de los testículos suele aumentar durante la temporada de cría. [48] Los testículos de un camello dromedario miden entre 7 y 10 cm (2,8 y 3,9 pulgadas) de largo, 4,5 cm (1,8 pulgadas) de profundidad y 5 cm (2,0 pulgadas) de ancho. El testículo derecho suele ser más pequeño que el izquierdo. [49]
En los tiburones , el testículo del lado derecho suele ser más grande. En muchas especies de aves y mamíferos, el izquierdo puede ser más grande. Los peces suelen tener dos testículos de un tamaño similar. Los peces primitivos sin mandíbula tienen un solo testículo, ubicado en la línea media del cuerpo, aunque este se forma a partir de la fusión de estructuras pareadas en el embrión. [50]
Ubicación
Interno
La condición basal para los mamíferos es tener testículos internos. [51] Los testículos de los monotremas , [52] [53] xenartros , [53] y afroterios [54] permanecen dentro del abdomen ( testicondia ). También hay algunos marsupiales con testículos externos [55] [56] [57] y mamíferos boreoeuterios con testículos internos, como el rinoceronte. [58] Los cetáceos como las ballenas y los delfines también tienen testículos internos. [59] [60] Como los testículos externos aumentarían la resistencia en el agua, tienen testículos internos, que se mantienen frescos mediante sistemas circulatorios especiales que enfrían la sangre arterial que va a los testículos colocando las arterias cerca de las venas que traen sangre venosa enfriada de la piel. [61] [62] En los odobénidos y fócidos , la ubicación de los testículos es paraabdominal, aunque los otáridos tienen testículos escrotales. [63]
Externo
Los mamíferos terrestres boreoeuterios , el gran grupo de mamíferos que incluye a los humanos, tienen testículos externalizados. [64] Sus testículos funcionan mejor a temperaturas inferiores a su temperatura corporal central. Sus testículos están ubicados fuera del cuerpo y están suspendidos por el cordón espermático dentro del escroto.
Existen varias hipótesis sobre por qué la mayoría de los mamíferos boreoterios tienen testículos externos que funcionan mejor a una temperatura ligeramente inferior a la temperatura corporal central. Una de ellas es que se debe a que las enzimas evolucionaron a una temperatura más fría debido a que los testículos externos evolucionaron por diferentes motivos. Otra teoría es que la temperatura más baja de los testículos simplemente es más eficiente para la producción de esperma.
La hipótesis clásica es que una temperatura más baja de los testículos permite una espermatogénesis fértil más eficiente. No existen enzimas que funcionen a una temperatura corporal normal que sean tan eficientes como las que evolucionaron.
Los mamíferos primitivos tenían temperaturas corporales más bajas y, por lo tanto, sus testículos funcionaban de manera eficiente dentro de su cuerpo. Sin embargo, los mamíferos boreoterios pueden tener temperaturas corporales más altas que los otros mamíferos y tuvieron que desarrollar testículos externos para mantenerse frescos. Un argumento es que los mamíferos con testículos internos, como los monotremas, los armadillos, los perezosos, los elefantes y los rinocerontes, tienen una temperatura corporal central más baja que los mamíferos con testículos externos. [ cita requerida ]
Los investigadores se han preguntado por qué las aves, a pesar de tener temperaturas corporales centrales muy altas, tienen testículos internos y no desarrollaron testículos externos. [65] En un principio se teorizó que las aves usaban sus sacos de aire para enfriar los testículos internamente, pero estudios posteriores revelaron que los testículos de las aves pueden funcionar a la temperatura corporal central. [65]
Algunos mamíferos con ciclos reproductivos estacionales mantienen sus testículos en el interior hasta la época reproductiva. Después, sus testículos descienden y aumentan de tamaño y se vuelven externos. [66]
El ancestro de los mamíferos boreoeuterios puede haber sido un mamífero pequeño que requería testículos muy grandes para la competencia de los espermatozoides y, por lo tanto, tuvo que colocar sus testículos fuera del cuerpo. [67] Esto podría haber llevado a que las enzimas involucradas en la espermatogénesis, la ADN polimerasa beta espermatogénica y las actividades de la recombinasa desarrollaran una temperatura óptima única que es ligeramente menor que la temperatura corporal central. Cuando los mamíferos boreoeuterios se diversificaron en formas que eran más grandes o que no requerían una intensa competencia de los espermatozoides, aún produjeron enzimas que funcionaban mejor a temperaturas más frías y tuvieron que mantener sus testículos fuera del cuerpo. Esta posición se hace menos parsimoniosa porque el canguro , un mamífero no boreoeuterio, tiene testículos externos. Independientemente de los mamíferos boreoeuterios, los ancestros de los canguros también podrían haber estado sujetos a una fuerte competencia de los espermatozoides y, por lo tanto, desarrollaron testículos externos; sin embargo, los testículos externos del canguro sugieren una posible función adaptativa para los testículos externos en animales grandes.
Un argumento a favor de la evolución de los testículos externos es que protegen a los testículos de los cambios de presión en la cavidad abdominal causados por los saltos y el galope. [68]
El estrés térmico escrotal leve y transitorio provoca daños en el ADN, reducción de la fertilidad y desarrollo embrionario anormal en ratones. [69] Se encontraron roturas de cadenas de ADN en espermatocitos recuperados de testículos sometidos a 40 °C o 42 °C durante 30 minutos. [69] Estos hallazgos sugieren que la ubicación externa de los testículos proporciona el beneficio adaptativo de proteger a las células espermatogénicas del daño al ADN inducido por el calor que, de lo contrario, podría provocar infertilidad y mutación de la línea germinal .
Tamaño

El tamaño relativo de los testículos suele estar influenciado por los sistemas de apareamiento . [70] El tamaño testicular como proporción del peso corporal varía ampliamente. En el reino de los mamíferos, existe una tendencia a que el tamaño testicular se corresponda con múltiples parejas (p. ej., harenes, poligamia ). La producción de esperma y líquido espermático de salida testicular también es mayor en animales polígamos, posiblemente una competencia espermatogénica por la supervivencia. Es probable que los testículos de la ballena franca sean los más grandes de cualquier animal, cada uno pesa alrededor de 500 kg (1100 lb). [71]
Entre los homínidos , los gorilas tienen poca promiscuidad femenina y poca competencia espermática y los testículos son pequeños en comparación con el peso corporal (0,03%). Los chimpancés tienen una alta promiscuidad y testículos grandes en comparación con el peso corporal (0,3%). El tamaño de los testículos humanos se encuentra entre estos extremos (0,08%). [72]
El peso de los testículos también varía en los animales reproductores estacionales, como los zorros rojos , [73] los chacales dorados , [74] y los coyotes . [48]
Estructura interna
Los anfibios y la mayoría de los peces no poseen túbulos seminíferos. En cambio, los espermatozoides se producen en estructuras esféricas llamadas ampollas espermáticas . Estas son estructuras estacionales, que liberan su contenido durante la temporada de reproducción y luego son reabsorbidas por el cuerpo. Antes de la siguiente temporada de reproducción, comienzan a formarse y madurar nuevas ampollas espermáticas. Por lo demás, las ampollas son esencialmente idénticas a los túbulos seminíferos de los vertebrados superiores , e incluyen la misma gama de tipos de células. [50]
Galería
- Testículo
- Testículo
- Testículo colgando del músculo cremáster. Son dos testículos sanos. El calor hace que desciendan, lo que permite enfriarlos.
- Un escroto sano que contiene testículos de tamaño normal. El escroto está bien apretado. La imagen también muestra la textura.
- Testículo de un gato: 1: Extremitas capitata, 2: Extremitas caudata, 3: Margo epididymalis, 4: Margo liber, 5: Mesorchium, 6: Epididymis, 7: arteria y vena testicular, 8: Ductus deferens
- Superficie del testículo
- Sección transversal del testículo
- El testículo derecho, expuesto al abrir la túnica vaginal.
- Vista microscópica de testículo de conejo 100×
- Testículo
Véase también
Referencias generales y citadas
- Heptner, VG; Naumov, NP (1998). Mamíferos de la Unión Soviética, vol. II, parte 1a, SIRENIA Y CARNIVORA (Vacas marinas, lobos y osos). Enfield, NH: Science Publishers. ISBN 978-1-886106-81-9. OCLC 490089621 . Consultado el 9 de noviembre de 2013 .
Citas
- ^ abcdefghij Steger, Klaus; Weidner, Wolfgang (2011). "Anatomía del sistema reproductor masculino". Urología práctica: principios y práctica esenciales . Springer Science & Business Media. págs. 57–59. ISBN 978-1-84-882034-0Archivado desde el original el 29 de junio de 2023. Consultado el 1 de junio de 2022 .
- ^ Lao, Michael; Smith, Shannon; Gilbert, Bruce R. (2020). "Ecografía reproductiva masculina". Ecografía urológica práctica . Springer Nature. pág. 298. ISBN 978-3-03-052309-1Archivado desde el original el 29 de junio de 2023. Consultado el 5 de julio de 2022 .
- ^ Rhoades, Rodney A.; Bell, David R. (2012). Fisiología médica: principios de medicina clínica. Lippincott Williams & Wilkins. pág. 681. ISBN 978-1-60-913427-3Archivado desde el original el 29 de junio de 2023. Consultado el 5 de julio de 2022 .
- ^ Condorelli, Rosita; Calogero, Aldo E.; La Vignera, Sandro (2013). "Relación entre el volumen testicular y los parámetros espermáticos convencionales o no convencionales". Revista Internacional de Endocrinología . 2013 : 1–6. doi : 10.1155/2013/145792 . PMC 3780703 . PMID 24089610.
- ^ abcde Cho, S; Bae, JH (2017). "Pene y Testículos". Medicina Regenerativa Clínica en Urología . Saltador. pag. 281.ISBN 978-9-81-102723-9Archivado desde el original el 29 de junio de 2023. Consultado el 1 de junio de 2022 .
- ^ de Pocock, Gillian; Richards, Christopher D.; Richards, David A. (2018). Fisiología humana. Oxford University Press. pág. 766. ISBN 978-0-19-873722-3Archivado desde el original el 29 de junio de 2023. Consultado el 2 de junio de 2022 .
- ^ Histología, texto y atlas Archivado el 29 de junio de 2023 en Wayback Machine por Michael H. Ross y Wojciech Pawlina, Lippincott Williams & Wilkins, 5.ª ed., 2006 [ página necesaria ]
- ^ Huhtaniemi, Ilpo (2018). Enciclopedia de enfermedades endocrinas. Academic Press. pág. 667. ISBN 978-0-12-812200-6Archivado desde el original el 29 de junio de 2023. Consultado el 2 de junio de 2022 .
- ^ Schlegel, PN; Katzovitz, MA (2020). "Fisiología reproductiva masculina". Principios y práctica urológica . Springer Nature. pág. 50. ISBN 978-3-03-028599-9Archivado desde el original el 29 de junio de 2023. Consultado el 2 de junio de 2022 .
- ^ Bitzer, Johannes; Mahmood, Tahir A. (2022). Manual de anticoncepción y atención de salud sexual y reproductiva. Cambridge University Press. pág. 16. ISBN 978-1-10-895863-9Archivado desde el original el 29 de junio de 2023. Consultado el 5 de julio de 2022 .
- ^ Miell, John; Davies, Zoe (2014). "Función reproductiva en el varón". Bioquímica clínica: aspectos metabólicos y clínicos . Elsevier Health Sciences. pág. 451. ISBN 978-0-70-205478-5Archivado desde el original el 29 de junio de 2023. Consultado el 5 de julio de 2022 .
- ^ Goldenberg, Etai; Benjamin, Tavya GR; Gilbert, Bruce R. (2020). "Ultrasonido escrotal". Ultrasonido urológico práctico . Springer Nature. pág. 80. ISBN 978-3-03-052309-1Archivado desde el original el 29 de junio de 2023. Consultado el 6 de julio de 2022 .
- ^ abcdefgh Steger, Klaus; Weidner, Wolfgang (2011). "Anatomía del sistema reproductor masculino". Urología práctica: principios y práctica esenciales . Springer Science & Business Media. pág. 63. ISBN 978-1-84-882034-0Archivado desde el original el 29 de junio de 2023. Consultado el 5 de junio de 2022 .
- ^ Tortora, Gerard J.; Nielsen, Mark (2017). Principios de anatomía humana. John Wiley & Sons. pág. 486. ISBN 978-1-11-944446-6Archivado desde el original el 29 de junio de 2023. Consultado el 6 de julio de 2022 .
- ^ Pua, Bradley B.; Covey, Anne M.; Madoff, David C. (2018). Radiología intervencionista: fundamentos de la práctica clínica. Oxford University Press. pág. 533. ISBN 978-0-19-027625-6Archivado desde el original el 29 de junio de 2023. Consultado el 6 de julio de 2022 .
- ^ ab Berney, Daniel M; Ulbright, Thomas M. (2015). "Anatomía del testículo y estadificación de sus cánceres: implicaciones para el diagnóstico". Patología genitourinaria: avances prácticos . Springer. pág. 436. ISBN 978-1-49-392044-0Archivado desde el original el 29 de junio de 2023. Consultado el 6 de julio de 2022 .
- ^ Aboumarzouk, Omar M. (2019). Urología de Blandy. John Wiley & Sons. pág. 747. ISBN 978-1-11-886336-7Archivado desde el original el 29 de junio de 2023. Consultado el 6 de julio de 2022 .
- ^ Tubbs, R. Shane; Shoja, Mohammadali M.; Loukas, Marios (2016). Bergman's Comprehensive Encyclopedia of Human Anatomic Variation [Enciclopedia completa de la variación anatómica humana de Bergman]. John Wiley & Sons. pág. 1393. ISBN 978-1-11-843068-2Archivado desde el original el 29 de junio de 2023. Consultado el 3 de junio de 2022 .
- ^ Wiser, Herbert J.; Sandlow, Jay; Kohler, Tobias S. (2012). "Causas de la infertilidad masculina". Infertilidad masculina: enfoques clínicos contemporáneos, andrología, técnicas de reproducción asistida y antioxidantes . Springer Science & Business Media. pág. 8. ISBN 978-1-46-143335-4Archivado desde el original el 29 de junio de 2023. Consultado el 10 de julio de 2022 .
- ^ Moore, Carl R. (1926). "La biología del testículo y el escroto de los mamíferos". The Quarterly Review of Biology . 1 (1): 4–50. doi :10.1086/394235. ISSN 0033-5770.
- ^ Coad, Jane; Pedley, Kevin; Dunstall, Melvyn (2019). Anatomía y fisiología para parteras. Libro electrónico. Elsevier Health Sciences. págs. 53–54. ISBN 978-0-70-206665-8Archivado desde el original el 29 de junio de 2023. Consultado el 17 de junio de 2022 .
- ^ abc de Jong, M. Robert (2020). Libro electrónico sobre ecografía: principios y protocolos. Elsevier Health Sciences. pág. 343. ISBN 978-0-32-376425-4Archivado desde el original el 29 de junio de 2023. Consultado el 5 de junio de 2022 .
- ^ Song, David H; Neligan, Peter C (2017). Cirugía plástica, libro electrónico: volumen 4: tronco y extremidades inferiores. Elsevier Health Sciences. pág. 293. ISBN 978-0-32-335707-4Archivado desde el original el 29 de junio de 2023. Consultado el 10 de junio de 2022 .
- ^ ab Uhlén, Mathías; Fagerberg, Linn; Hallstrom, Björn M.; Lindskog, Cecilia; Oksvold, Per; Mardinoglu, Adil; Sivertsson, Åsa; Kampf, Carolina; Sjöstedt, Evelina (23 de enero de 2015). "Mapa basado en tejidos del proteoma humano". Ciencia . 347 (6220): 1260419. doi : 10.1126/science.1260419. ISSN 0036-8075. PMID 25613900. S2CID 802377.
- ^ ab Djureinovic, D.; Fagerberg, L.; Hallström, B.; Danielsson, A.; Lindskog, C.; Uhlén, M.; Pontén, F. (1 de junio de 2014). "El proteoma específico del testículo humano definido por transcriptómica y perfilado basado en anticuerpos". MHR: Ciencia básica de la medicina reproductiva . 20 (6): 476–488. doi : 10.1093/molehr/gau018 . ISSN 1360-9947. PMID 24598113.
- ^ Hammoud, S; Carrell, DT (2011). "El papel emergente del epigenoma del espermatozoide y su papel potencial en el desarrollo". Biennial Review of Infertility: Volumen 2, 2011, Volumen 2; Volumen 2011. Springer Science & Business Media. pág. 184. ISBN 978-1-44-198456-2Archivado desde el original el 29 de junio de 2023. Consultado el 16 de junio de 2022 .
- ^ Libro de texto en línea: "Biología del desarrollo Archivado el 5 de abril de 2018 en Wayback Machine ", 6.ª ed., de Scott F. Gilbert (2000), publicado por Sinauer Associates, Inc. de Sunderland (MA).
- ^ Khurana, Indu; Khurana, Arushi (2015). Libro de texto de fisiología médica - Libro electrónico. Elsevier Health Sciences. pág. 807. ISBN 978-8-13-124254-4Archivado desde el original el 29 de junio de 2023. Consultado el 14 de junio de 2022 .
- ^ ab Moore, Keith L.; Persaud, TVN; Torchia, Mark G. (2018). El ser humano en desarrollo - Libro electrónico: Embriología con orientación clínica. Elsevier Health Sciences. pág. 259. ISBN 978-0-32-361156-5Archivado desde el original el 29 de junio de 2023. Consultado el 11 de junio de 2022 .
- ^ abc Winkler, Stephan; Dalkowski, Katja; Mair, Jörg; Klebe, Sonja (2018). Libro de texto de anatomía de Sobotta: edición en inglés con nomenclatura latina. Elsevier Health Sciences. pág. 374. ISBN 978-0-72-067617-4Archivado desde el original el 29 de junio de 2023. Consultado el 13 de junio de 2022 .
- ^ Kulkarni, Neeta V (2015). Anatomía clínica: un enfoque de resolución de problemas Autor. JP Medical Ltd. p. 621. ISBN 978-9-35-152966-8Archivado desde el original el 29 de junio de 2023. Consultado el 7 de julio de 2022 .
- ^ Ovadia, Aaron E; Yang, Hailiu; Neiderberger, Craig S.; Ho, Christina; Sabia, Michael; Seftel, Allen D. (2017). "Dolor escrotal". Dolor urogenital: guía para el médico sobre diagnóstico y tratamientos intervencionistas . Springer. pág. 108. ISBN 978-3-3-1945794-9Archivado desde el original el 29 de junio de 2023. Consultado el 12 de julio de 2022 .
- ^ Bucci, Stefano; Rizzo, Michele; Ligorio, Giovanni; Umari, Paolo; Chiriaco, Giovanni; Bertolotto, Michele (2017). "Los Testículos: Trauma, Inflamación y Torsión Testicular". Atlas de Ultrasonografía en Urología, Andrología y Nefrología . Saltador. pag. 500.ISBN 978-3-31-940782-1Archivado desde el original el 29 de junio de 2023. Consultado el 7 de julio de 2022 .
- ^ Wessells, Hunter (2013). Urgencias urológicas: un enfoque práctico. Springer Science & Business Media. pág. 96. ISBN 978-1-62-703423-4Archivado desde el original el 29 de junio de 2023. Consultado el 12 de julio de 2022 .
- ^ Síntomas médicos. Penguin. 2022. pág. 211. ISBN 978-0-74-406302-8Archivado desde el original el 29 de junio de 2023. Consultado el 13 de julio de 2022 .
- ^ ab Kamaya, Aya; Wong-You-Cheong, Jade (2021). Ultrasonido diagnóstico: abdomen y pelvis Libro electrónico Ultrasonido diagnóstico. Elsevier Health Sciences. pág. 938. ISBN 978-0-32-379403-9Archivado desde el original el 29 de junio de 2023. Consultado el 13 de julio de 2022 .
- ^ Kumar, Vinay; Abbas, Abul K.; Aster, Jon C. (2017). Robbins Basic Pathology E-Book Robbins Pathology. Elsevier Health Sciences. pág. 692. ISBN 978-0-32-339413-0Archivado desde el original el 29 de junio de 2023. Consultado el 13 de julio de 2022 .
- ^ Jameson, J. Larry; De Groot, Leslie J. (2015). Endocrinología: adultos y niños. Elsevier Health Sciences. pág. 2363. ISBN 978-0-32-332195-2Archivado desde el original el 29 de junio de 2023. Consultado el 14 de julio de 2022 .
- ^ Sierens, JE; Sneddon, SF; Collins, F.; Millar, MR; Saunders, PT (2005). "Estrógenos en la biología de los testículos". Anales de la Academia de Ciencias de Nueva York . 1061 (1): 65–76. Bibcode :2005NYASA1061...65S. doi :10.1196/annals.1336.008. PMID 16467258. S2CID 24905596.
- ^ Soto, Jorge A; Lucey, Brian (2016). Radiología de emergencia: Requisitos. Libro electrónico. Elsevier Health Sciences. pág. 202. ISBN 978-0-32-339008-8Archivado desde el original el 29 de junio de 2023. Consultado el 14 de julio de 2022 .
- ^ Melmed, Shlomo; Koenig, Ronald; Rosen, Clifford; Auchus, Richard; Goldfine, Allison (2019). Williams Textbook of Endocrinology E-Book. Elsevier Health Sciences. pág. 669. ISBN 978-0-32-371154-8Archivado desde el original el 29 de junio de 2023. Consultado el 14 de julio de 2022 .
- ^ Página 559 en: John Pellerito, Joseph F Polak (2012). Introducción a la ecografía vascular (6.ª ed.). Elsevier Health Sciences. ISBN 9781455737666.
- ^ Dewan, Pandora (19 de febrero de 2024). "Los científicos crean testículos cultivados en laboratorio". Newsweek . Consultado el 20 de febrero de 2024 .
- ^ Mason, Laura (2014). Davidson, Alan (ed.). The Oxford Companion to Food. Oxford University Press. pág. 816. ISBN 9780199677337Archivado desde el original el 29 de junio de 2023. Consultado el 5 de diciembre de 2021 .
- ^ "Entendiendo la genética". The Tech Interactive . Archivado desde el original el 9 de noviembre de 2013.
- ^ Hoag, Hannah. Me quedo con una chica, por favor... Seleccionando lo mejor del plato de la vida. Publicación de la Universidad Drexel. Archivado el 31 de agosto de 2011 en Wayback Machine.
- ^ Diccionario American Heritage del idioma inglés , cuarta edición
- ^ ab AD Johnson (2 de diciembre de 2012). Desarrollo, anatomía y fisiología. Elsevier. ISBN 978-0-323-14323-3Archivado desde el original el 29 de junio de 2023 . Consultado el 19 de octubre de 2020 .
- ^ Mukasa-Mugerwa, E. El camello (Camelus dromedarius): una revisión bibliográfica . págs. 11–3.
- ^ ab Romer, Alfred Sherwood; Parsons, Thomas S. (1977). El cuerpo de los vertebrados . Filadelfia: Holt-Saunders International. págs. 385-386. ISBN 978-0-03-910284-5.
- ^ Kleisner, Karel; Ivell, Richard; Flegr, Jaroslav (marzo de 2010). "La historia evolutiva de la externalización testicular y el origen del escroto". Revista de biociencias . 35 (1). Academia India de Ciencias: 27–37. doi :10.1007/s12038-010-0005-7. PMID 20413907. S2CID 11962872. Archivado desde el original el 25 de febrero de 2018 . Consultado el 8 de diciembre de 2018 .
- ^ Mervyn Griffiths (2 de diciembre de 2012). La biología de los monotremas. Elsevier Science. ISBN 978-0-323-15331-7Archivado desde el original el 29 de junio de 2023 . Consultado el 19 de octubre de 2020 .
- ^ por Ronald M. Nowak; Ernest Pillsbury Walker (29 de julio de 1999). Mamíferos del mundo de Walker . JHU Press. ISBN 978-0-8018-5789-8.
testículos.
- ^ Murray Fowler; Susan K. Mikota (9 de enero de 2008). Biología, medicina y cirugía de elefantes. John Wiley & Sons. ISBN 978-0-470-34411-8Archivado desde el original el 29 de junio de 2023 . Consultado el 19 de octubre de 2020 .
- ^ Don II Hunsaker (2 de diciembre de 2012). La biología de los marsupiales. Elsevier Science. ISBN 978-0-323-14620-3Archivado desde el original el 29 de junio de 2023 . Consultado el 19 de octubre de 2020 .
- ^ C. Hugh Tyndale-Biscoe (2005). Vida de los marsupiales. Csiro Publishing. ISBN 978-0-643-06257-3Archivado desde el original el 29 de junio de 2023. Consultado el 19 de octubre de 2020 .
- ^ Hugh Tyndale-Biscoe; Marilyn Renfree (30 de enero de 1987). Fisiología reproductiva de los marsupiales. Cambridge University Press. ISBN 978-0-521-33792-2Archivado desde el original el 29 de junio de 2023 . Consultado el 19 de octubre de 2020 .
- ^ Schaffer, NE, et al. "Ultrasonografía de la anatomía reproductiva en el rinoceronte de Sumatra (Dicerorhinus sumatrensis) Archivado el 23 de septiembre de 2017 en Wayback Machine ." Journal of Zoo and Wildlife Medicine (1994): 337-348.
- ^ Bernd Würsig; JGM Thewissen; Kit M. Kovacs (27 de noviembre de 2017). Enciclopedia de mamíferos marinos. Elsevier Science. ISBN 978-0-12-804381-3Archivado desde el original el 29 de junio de 2023 . Consultado el 19 de octubre de 2020 .
- ^ Rommel, SA; Pabst, DA; McLellan, WA (2007). "Anatomía funcional del sistema reproductor de los cetáceos, en comparación con el perro doméstico". En Miller, DL (ed.). Biología reproductiva y filogenia de los cetáceos: ballenas, marsopas y delfines . págs. 127–145. doi :10.1201/b11001. ISBN 9780429063626.
- ^ Rommel, SA; Pabst, DA; McLellan, WA (1998). "Termorregulación reproductiva en mamíferos marinos" (PDF) . American Scientist . Vol. 86, núm. 5. págs. 440–448. JSTOR 27857097. Archivado (PDF) desde el original el 22 de noviembre de 2021.
- ^ Pabst, DA; Sentiel, AR; McLellan, WA (1998). "Evolución de la función termorreguladora en los sistemas reproductivos de los cetáceos". En Thewissen, JGM (ed.). El surgimiento de las ballenas . Avances en paleobiología de vertebrados. Springer US. págs. 379–397. doi :10.1007/978-1-4899-0159-0_13. ISBN . 978-1-4899-0161-3.
- ^ Frances MD Gulland; Leslie A. Dierauf; Karyl L. Whitman (20 de marzo de 2018). Manual de medicina de mamíferos marinos del CRC. CRC Press. ISBN 978-1-351-38416-2Archivado desde el original el 29 de junio de 2023 . Consultado el 23 de enero de 2020 .
- ^ DS Mills; Jeremy N. Marchant-Forde (2010). La enciclopedia de comportamiento y bienestar animal aplicados. CABI. págs. 293–. ISBN 978-0-85199-724-7Archivado desde el original el 29 de junio de 2023. Consultado el 19 de octubre de 2020 .
- ^ ab BIOLOGÍA DE LA REPRODUCCIÓN 56, 1570–1575 (1997)- Determinación de los ritmos de temperatura testicular y efectos de la luz constante en la función testicular en las aves domésticas (Gallus domesticus) Archivado el 23 de septiembre de 2015 en Wayback Machine.
- ^ "Preguntas y respuestas de Ask a Biologist / Fisiología sexual humana: ¿un buen diseño?". Askabiologist.org.uk. 4 de septiembre de 2007. Archivado desde el original el 27 de octubre de 2010. Consultado el 25 de octubre de 2010 .
- ^ "'El cuerpo humano como un mosaico evolutivo' de Alan Walker, Princeton.edu". RichardDawkins.net. 10 de abril de 2007. Archivado desde el original el 9 de noviembre de 2013. Consultado el 25 de octubre de 2010 .
- ^ "Ciencia: El estilo de vida accidentado llevó a los testículos externos". Archivado desde el original el 22 de febrero de 2015. Consultado el 15 de septiembre de 2017 .
- ^ ab Paul C, Murray AA, Spears N, Saunders PT (2008). "Un único estrés térmico leve y transitorio en el escroto provoca daño al ADN, subfertilidad y perjudica la formación de blastocistos en ratones". Reproducción . 136 (1): 73–84. doi : 10.1530/REP-08-0036 . PMID 18390691.
- ^ Pitcher, TE; Dunn, PO; Whittingham, LA (2005). "Competencia de espermatozoides y evolución del tamaño de los testículos en aves". Journal of Evolutionary Biology . 18 (3): 557–567. doi : 10.1111/j.1420-9101.2004.00874.x . PMID 15842485. S2CID 18331398.
- ^ Crane, J.; Scott, R. (2002). «Eubalaena glacialis». Animal Diversity Web . Archivado desde el original el 28 de marzo de 2022. Consultado el 1 de mayo de 2009 .
- ^ Shackelford, TK; Goetz, AT (2007). "Adaptación a la competencia de espermatozoides en humanos". Current Directions in Psychological Science . 16 : 47–50. doi :10.1111/j.1467-8721.2007.00473.x. S2CID 6179167.
- ^ Heptner y Naumov 1998, pág. 537
- ^ Heptner y Naumov 1998, págs. 154-155
Enlaces externos
- Lista de sinónimos y palabras del argot para testículos en varios idiomas en el Tesauro de Wikcionario
- Testículo en el Atlas de Proteínas Humanas













