Autoclave
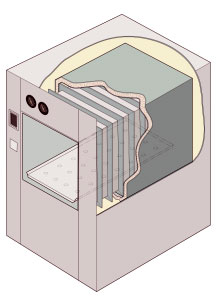 Ilustración en corte de un autoclave de cámara rectangular con camisa | |
| Usos | Esterilización |
|---|---|
| Inventor | Charles Chamberland |
| Artículos relacionados | Autoclave de residuos |

Un autoclave es una máquina que se utiliza para llevar a cabo procesos industriales y científicos que requieren una temperatura y una presión elevadas en relación con la presión y/o temperatura ambiente . Los autoclaves se utilizan antes de los procedimientos quirúrgicos para realizar la esterilización y en la industria química para curar revestimientos y vulcanizar caucho y para la síntesis hidrotermal . Los autoclaves industriales se utilizan en aplicaciones industriales, especialmente en la fabricación de materiales compuestos.
Muchos autoclaves se utilizan para esterilizar equipos y suministros sometiéndolos a vapor saturado presurizado a 121 °C (250 °F) durante 30 a 60 minutos a una presión de 205 kPa o 2,02 atm [1] (aproximadamente el doble de la presión atmosférica) dependiendo del tamaño de la carga y el contenido. [2] El autoclave fue inventado por Charles Chamberland en 1879, [3] aunque un precursor conocido como digestor de vapor fue creado por Denis Papin en 1679. [4] El nombre proviene del griego auto- , que en última instancia significa uno mismo, y del latín clavis que significa llave, por lo tanto un dispositivo de autobloqueo. [5]
Usos
Los autoclaves de esterilización se utilizan ampliamente en microbiología y micología , fabricación de medicina y prótesis , tatuajes y perforaciones corporales y prácticas funerarias . Varían en tamaño y función según el medio a esterilizar y, a veces, se denominan autoclaves en las industrias química y alimentaria.
Las cargas típicas incluyen cristalería de laboratorio, otros equipos y desechos, instrumentos quirúrgicos y desechos médicos . [6] [7]
Una aplicación reciente y cada vez más popular de los autoclaves es el tratamiento previo a la eliminación y la esterilización de material de desecho, como los desechos hospitalarios patógenos. Las máquinas de esta categoría funcionan en gran medida según los mismos principios que los autoclaves convencionales, ya que pueden neutralizar (pero no eliminar) agentes potencialmente infecciosos mediante el uso de vapor presurizado y agua sobrecalentada. [8]
Los autoclaves también se utilizan ampliamente para curar materiales compuestos, especialmente para unir múltiples capas sin dejar huecos que reduzcan la resistencia del material, y en la vulcanización del caucho. [9] El calor y la presión elevados que generan los autoclaves ayudan a garantizar que se puedan reproducir las mejores propiedades físicas posibles. Los fabricantes de mástiles para veleros tienen autoclaves de más de 15 m (50 pies) de largo y 3 m (10 pies) de ancho, y algunos autoclaves de la industria aeroespacial son lo suficientemente grandes como para albergar fuselajes de aviones enteros hechos de materiales compuestos en capas. [10]
Un sistema de descontaminación térmica de efluentes funciona como un autoclave de un solo uso diseñado para la esterilización de desechos líquidos y efluentes.
Eliminación de aire
Es muy importante asegurarse de que todo el aire atrapado se elimine del autoclave antes de la activación, ya que el aire atrapado es un medio muy deficiente para lograr la esterilidad. El vapor a 134 °C (273 °F) puede lograr un nivel deseado de esterilidad en tres minutos, mientras que para lograr el mismo nivel de esterilidad con aire caliente se requieren dos horas a 160 °C (320 °F). [11] Los métodos de eliminación de aire incluyen:
- Desplazamiento descendente (o de tipo gravitacional):
- A medida que el vapor entra en la cámara, llena primero las áreas superiores, ya que es menos denso que el aire. Este proceso comprime el aire hacia el fondo, lo que lo obliga a salir a través de un drenaje que a menudo contiene un sensor de temperatura. Solo cuando se completa la evacuación del aire, se detiene la descarga. El flujo generalmente se controla mediante una trampa de vapor o una válvula solenoide , pero a veces se utilizan orificios de purga. A medida que el vapor y el aire se mezclan, también es posible expulsar la mezcla de lugares en la cámara que no sean el fondo.
- Pulsación de vapor:
- Dilución de aire mediante una serie de pulsos de vapor, en los que la cámara se presuriza y luego se despresuriza alternativamente hasta alcanzar una presión cercana a la atmosférica.
- Bombas de vacío :
- Una bomba de vacío aspira aire o mezclas de aire y vapor de la cámara.
- Ciclos superatmosféricos:
- Se logra con una bomba de vacío. Comienza con un vacío seguido de un pulso de vapor, seguido de un vacío seguido de un pulso de vapor. La cantidad de pulsos depende del autoclave en particular y del ciclo elegido.
- Ciclos subatmosféricos:
- Similares a los ciclos superatmosféricos, pero la presión de la cámara nunca excede la presión atmosférica hasta que se presuriza hasta la temperatura de esterilización.
Los autoclaves de estufa que se utilizan en entornos pobres o no médicos no siempre tienen programas automáticos de extracción de aire. El operador debe realizar manualmente pulsaciones de vapor a ciertas presiones, según lo indique el manómetro. [12]
En medicina

Un autoclave médico es un dispositivo que utiliza vapor para esterilizar equipos y otros objetos. Esto significa que todas las bacterias , virus , hongos y esporas se inactivan. [13] Sin embargo, los priones , como los asociados con la enfermedad de Creutzfeldt-Jakob , y algunas toxinas liberadas por ciertas bacterias, como Cereulide , pueden no destruirse mediante la esterilización en autoclave a los típicos 134 °C durante tres minutos o 121 °C durante 15 minutos y, en su lugar, deben sumergirse en hidróxido de sodio (NaOH 1M) y calentarse en un autoclave de desplazamiento por gravedad a 121 °C durante 30 min, limpiarse, enjuagarse con agua y someterse a una esterilización de rutina. [14] Aunque una amplia gama de especies de arqueas , incluida Geogemma barossii , pueden sobrevivir e incluso reproducirse a las temperaturas que se encuentran en los autoclaves, su tasa de crecimiento es tan lenta a las temperaturas más bajas en los entornos menos extremos ocupados por los humanos que es poco probable que puedan competir con otros organismos. [15] No se sabe que ninguno de ellos sea infeccioso o represente un riesgo para la salud humana; de hecho, su bioquímica es tan diferente de la de los humanos y su tasa de multiplicación es tan lenta que los microbiólogos no necesitan preocuparse por ellos. [16]
Los autoclaves se encuentran en muchos entornos médicos, laboratorios y otros lugares que necesitan garantizar la esterilidad de un objeto. En la actualidad, muchos procedimientos emplean artículos de un solo uso en lugar de artículos esterilizables y reutilizables. Esto ocurrió primero con las agujas hipodérmicas , pero hoy en día muchos instrumentos quirúrgicos (como fórceps , portaagujas y mangos de bisturí ) son comúnmente de un solo uso en lugar de artículos reutilizables (ver autoclave de residuos ). Los autoclaves son de particular importancia en los países más pobres debido a la cantidad mucho mayor de equipo que se reutiliza. [ cita requerida ]
Debido a que se utiliza calor húmedo , los productos termolábiles (como algunos plásticos ) no se pueden esterilizar de esta manera porque se derretirían. El papel y otros productos que pueden dañarse con el vapor también se deben esterilizar de otra manera. En todos los autoclaves, los artículos siempre deben estar separados para permitir que el vapor penetre en la carga de manera uniforme.
El autoclave se utiliza a menudo para esterilizar los residuos médicos antes de su eliminación en el flujo estándar de residuos sólidos urbanos . Esta aplicación se ha vuelto más común como alternativa a la incineración debido a las preocupaciones ambientales y de salud sobre los subproductos de combustión emitidos por los incineradores, especialmente de las unidades pequeñas que se utilizaban comúnmente en los hospitales individuales. La incineración o un proceso de oxidación térmica similar todavía se suele exigir para los residuos patológicos y otros residuos médicos muy tóxicos o infecciosos. Para los residuos líquidos, un sistema de descontaminación de efluentes es el hardware equivalente.
En odontología, los autoclaves permiten esterilizar los instrumentos dentales.
En la mayor parte del mundo industrializado, los autoclaves de grado médico son dispositivos médicos regulados . Por lo tanto, muchos de ellos se limitan a ejecutar ciclos aprobados por los reguladores. Debido a que están optimizados para un uso hospitalario continuo, prefieren diseños rectangulares, requieren regímenes de mantenimiento exigentes y su funcionamiento es costoso. (Un autoclave de grado médico calibrado adecuadamente utiliza miles de galones de agua por día, independientemente de la tarea, con el correspondiente alto consumo de energía eléctrica).
En investigación
Los autoclaves que se utilizan en la educación, la investigación, la investigación biomédica, la investigación farmacéutica y los entornos industriales (a menudo denominados autoclaves "de grado de investigación") se utilizan para esterilizar instrumentos de laboratorio, cristalería, medios de cultivo y medios líquidos. Los autoclaves de grado de investigación se utilizan cada vez más en estos entornos donde la eficiencia, la facilidad de uso y la flexibilidad son fundamentales. Los autoclaves de grado de investigación pueden configurarse para un funcionamiento "de paso". Esto permite mantener un aislamiento absoluto entre las áreas de trabajo "limpias" y las potencialmente contaminadas. Los autoclaves de investigación de paso son especialmente importantes en las instalaciones BSL-3 o BSL-4 .
Los autoclaves de grado de investigación (que no están aprobados para su uso en la esterilización de instrumentos que se utilizarán directamente en seres humanos) están diseñados principalmente para lograr eficiencia, flexibilidad y facilidad de uso. Presentan una amplia gama de diseños y tamaños, y con frecuencia se adaptan a su uso y tipo de carga. Las variaciones más comunes incluyen una cámara de presión cilíndrica o cuadrada, sistemas de refrigeración por aire o agua y puertas de cámara que se abren vertical u horizontalmente (que pueden funcionar con energía eléctrica o manual).
En 2016, la Oficina de Sostenibilidad de la Universidad de California, Riverside (UCR) realizó un estudio sobre la eficiencia de los autoclaves en sus laboratorios de investigación en genómica y entomología, haciendo un seguimiento del consumo de energía y agua de varias unidades. Descubrieron que, incluso cuando funcionaban dentro de los parámetros previstos, los autoclaves de grado médico utilizados en sus laboratorios de investigación consumían cada uno 700 galones de agua y 90 kWh de electricidad por día (1134 MWh de electricidad y 8,8 millones de galones de agua en total), porque consumían energía y agua de forma continua, incluso cuando no se utilizaban. Los autoclaves de grado de investigación de la UCR realizaban las mismas tareas con la misma eficacia, pero utilizaban un 83 % menos de energía y un 97 % menos de agua. [17]
Seguro de calidad

Para esterilizar los artículos de manera eficaz, es importante utilizar parámetros óptimos al ejecutar un ciclo de autoclave. Un estudio de 2017 realizado por la unidad de biocontención del Hospital Johns Hopkins probó la capacidad de los autoclaves de paso para descontaminar cargas de desechos biomédicos simulados cuando se ejecutan con la configuración predeterminada de fábrica. El estudio descubrió que 18 de 18 (100%) cargas de pacientes simulados (6 EPP, 6 ropa de cama y 6 cargas de líquido) pasaron las pruebas de esterilización con los parámetros optimizados en comparación con solo 3 de 19 (16%) cargas simuladas que pasaron con el uso de la configuración predeterminada de fábrica. [18]
Existen indicadores físicos, químicos y biológicos que se pueden utilizar para garantizar que un autoclave alcance la temperatura correcta durante el tiempo correcto. Si un elemento no tratado o tratado de forma inadecuada se puede confundir con un elemento tratado, existe el riesgo de que se confundan, lo que, en algunas áreas como la cirugía, es crítico.
Los indicadores químicos en los envases médicos y en la cinta de autoclave cambian de color una vez que se cumplen las condiciones correctas, lo que indica que el objeto dentro del envase, o debajo de la cinta, se ha procesado adecuadamente. La cinta de autoclave es solo un marcador de que el vapor y el calor han activado el tinte. El marcador de la cinta no indica una esterilidad completa. También se utiliza un dispositivo de desafío más difícil, llamado dispositivo Bowie-Dick en honor a sus inventores, para verificar un ciclo completo. Este contiene una hoja completa de indicador químico colocada en el centro de una pila de papel. Está diseñado específicamente para demostrar que el proceso alcanzó la temperatura y el tiempo completos necesarios para un ciclo mínimo normal de 134 °C durante 3,5 a 4 minutos. [19]
Para comprobar la esterilidad se utilizan indicadores biológicos que contienen esporas de una bacteria resistente al calor, Geobacillus stearothermophilus . Si el autoclave no alcanza la temperatura adecuada, las esporas germinarán al incubarse y su metabolismo cambiará el color de una sustancia química sensible al pH . Algunos indicadores físicos consisten en una aleación diseñada para fundirse solo después de ser sometida a una temperatura determinada durante el tiempo de mantenimiento pertinente. Si la aleación se funde, el cambio será visible. [20]
Algunos autoclaves controlados por computadora utilizan un valor F 0 (F-cero) para controlar el ciclo de esterilización . Los valores F 0 se establecen para la cantidad de minutos de esterilización equivalente a 121 °C (250 °F) a 103 kPa (14,9 psi) por encima de la presión atmosférica durante 15 minutos. Dado que el control exacto de la temperatura es difícil, se monitorea la temperatura y se ajusta el tiempo de esterilización en consecuencia. [21]
Imágenes adicionales
- Autoclaves de cocina, también conocidos como autoclaves de olla a presión , los más simples
- La máquina de la derecha es un autoclave que se utiliza para procesar cantidades importantes de material de laboratorio antes de su reutilización y material infeccioso antes de su eliminación. (Las máquinas de la izquierda y del medio son lavadoras).
- Autoclave horizontal de alta capacidad con cámara cilíndrica
- Ilustración de un autoclave de paso con cámara cilíndrica
Referencias
- ^ Menge, John A. (1984). "Capítulo 9: Producción de inóculo". En Powel, Conway L.; Bagyaraj, D. Joseph (eds.). VA Mycorrhiza. CRC Press. ISBN 978-1-351-09441-2. Consultado el 11 de junio de 2024 .
- ^ Black, Jacquelyn (1993). Microbiología . Prentice Hall. pág. 334. ISBN 9780135829172.
- ^ "Charles Chamberland, el inventor". Instituto Pasteur. 9 de noviembre de 2018. Archivado desde el original el 22 de noviembre de 2021. Consultado el 15 de diciembre de 2021 .
- ^ Hugo WB (julio de 1991). "Una breve historia de la conservación y desinfección mediante calor y productos químicos". Journal of Applied Bacteriology . 71 (1): 9–18. doi :10.1111/j.1365-2672.1991.tb04657.x. PMID 1894581.
- ^ "autoclave (n.)". Diccionario Etimológico Online . Etymonline.com. 16 de septiembre de 2018 . Consultado el 11 de junio de 2024 .
- ^ "Ciclos de esterilización". Consolidated Machine Corporation . Consultado el 30 de junio de 2009 .
- ^ "Esterilización de líquidos, sólidos, residuos en bolsas de eliminación y sustancias biológicas peligrosas". 2 de enero de 2017. Consultado el 20 de abril de 2017 .
- ^ Seymour Stanton Block (2001). Desinfección, esterilización y conservación. Lippincott Williams & Wilkins. ISBN 978-0-683-30740-5. Recuperado el 4 de octubre de 2024 .
- ^ RB Simpson (2002). Fundamentos del caucho. iSmithers Rapra Publishing. pág. 161. ISBN 978-1-85957-307-5. Recuperado el 19 de enero de 2013 .
- ^ "Un nuevo enfoque para fabricar piezas de aviones, sin la infraestructura masiva: la película de nanotubos de carbono produce compuestos de calidad aeroespacial sin necesidad de hornos enormes ni autoclaves". ScienceDaily . Consultado el 13 de enero de 2020 .
- ^ Comité Técnico Conjunto HE-023, Procesamiento de instrumentos médicos y quirúrgicos (6 de abril de 2006), Norma australiana/neozelandesa: Instalaciones de atención médica en consultorios: reprocesamiento de instrumentos y equipos médicos y quirúrgicos reutilizables y mantenimiento del entorno asociado (AS/NZS 4815:2006) (pdf) , Standards Australia/Standards New Zealand , consultado el 11 de junio de 2024
{{citation}}: CS1 maint: nombres numéricos: lista de autores ( enlace ) - ^ "Esterilizadores en autoclave All American". AllAmericanCanner.com . Red Hill General Store . Consultado el 30 de abril de 2022 .
- ^ "¿Cómo funciona un autoclave?". ScienceEquip . ScienceEquip Equipos y consumibles de laboratorio de calidad . Consultado el 11 de junio de 2024 .
- ^ Vigilancia y control de enfermedades transmisibles (26 de marzo de 1999). "WHO Infection Control Guidelines for Transmissible Spongiform Encephalopathies" (PDF) . Enfermedades transmisibles (CDS) . Organización Mundial de la Salud. págs. 29–32 . Consultado el 5 de febrero de 2002 .
Sumergir en hidróxido de sodio (NaOH)20 y calentar en un autoclave de desplazamiento por gravedad a 121 °C durante 30 min; limpiar; enjuagar con agua y someter a esterilización de rutina.
- ^ Cowan, DA (1 de febrero de 2004). "La temperatura máxima para la vida: ¿dónde trazamos la línea?". Tendencias en microbiología . 12 (2): 58–60. doi :10.1016/j.tim.2003.12.002. hdl : 10566/147 . ISSN 0966-842X. PMID 15040324.
- ^ Davies, Julian; Davies, Dorothy (septiembre de 2010). "Orígenes y evolución de la resistencia a los antibióticos". Microbiology and Molecular Biology Reviews . 74 (3): 417–433. doi :10.1128/MMBR.00016-10. ISSN 1092-2172. PMC 2937522 . PMID 20805405.
- ^ Faugeroux, Delphine; Wells, Barbra. "Autoclaves de laboratorio: un estudio de caso" (PDF) . Diseño de laboratorio . 20 (6): 10–12 . Consultado el 24 de mayo de 2017 .
- ^ Garibaldi, Brian T.; Reimers, Mallory; Ernst, Neysa; Bova, Gregory; Nowakowski, Elaine; Bukowski, James; Ellis, Brandon C.; Smith, Chris; Sauer, Lauren; Dionne, Kim; Carroll, Karen C.; Maragakis, Lisa L.; Parrish, Nicole M. (febrero de 2017). "Validación de protocolos de autoclave para la descontaminación exitosa de desechos médicos de categoría A generados a partir de la atención de pacientes con enfermedades transmisibles graves". Revista de microbiología clínica . 55 (2): 545–551. doi :10.1128/JCM.02161-16. ISSN 0095-1137. PMC 5277525 . PMID 27927920.
- ^ "Directriz para la desinfección y esterilización en centros sanitarios (2008): esterilización con vapor". Centros para el Control y la Prevención de Enfermedades (CDC) de Estados Unidos . Departamento de Salud y Servicios Humanos de Estados Unidos . 28 de noviembre de 2023. Consultado el 11 de junio de 2024 .
- ^ "El autoclave, eficacia y bajo coste". Kalstein . Kalstein Francia. 2022 . Consultado el 21 de octubre de 2023 .
- ^ "Esterilizador". ScienceDirect . Elsevier BV . Consultado el 11 de junio de 2024 .




