Charla:Enfermedad arterial periférica
 | This  level-5 vital article is rated C-class on Wikipedia's content assessment scale. level-5 vital article is rated C-class on Wikipedia's content assessment scale.It is of interest to the following WikiProjects: | ||||||||||||||||
| |||||||||||||||||
 | Ideal sources for Wikipedia's health content are defined in the guideline Wikipedia:Identifying reliable sources (medicine) and are typically review articles. Here are links to possibly useful sources of information about Peripheral artery disease.
|
 | Peripheral artery disease received a peer review by Wikipedia editors, which is now archived. It may contain ideas you can use to improve this article. |
Asignación de curso apoyada por Wiki Education Foundation
 Este artículo fue objeto de una tarea de curso apoyada por Wiki Education Foundation, entre el 16 de agosto de 2021 y el 14 de diciembre de 2021. Hay más detalles disponibles en la página del curso . Editor(es) estudiantil(es): Emilywheeler56 . Revisores pares: Photogdahl .
Este artículo fue objeto de una tarea de curso apoyada por Wiki Education Foundation, entre el 16 de agosto de 2021 y el 14 de diciembre de 2021. Hay más detalles disponibles en la página del curso . Editor(es) estudiantil(es): Emilywheeler56 . Revisores pares: Photogdahl .
El mensaje anterior sin fecha fue sustituido por la tarea de Template:Dashboard.wikiedu.org de PrimeBOT ( discusión ) 02:15, 18 de enero de 2022 (UTC)
Asignación de curso apoyada por Wiki Education Foundation
 Este artículo fue objeto de una tarea de curso apoyada por Wiki Education Foundation, entre el 19 de noviembre de 2018 y el 14 de diciembre de 2018. Hay más detalles disponibles en la página del curso . Editor(es) estudiantil(es): Brittanylauren120 . Revisores pares: Cwa200 .
Este artículo fue objeto de una tarea de curso apoyada por Wiki Education Foundation, entre el 19 de noviembre de 2018 y el 14 de diciembre de 2018. Hay más detalles disponibles en la página del curso . Editor(es) estudiantil(es): Brittanylauren120 . Revisores pares: Cwa200 .
El mensaje anterior sin fecha fue sustituido por la tarea de Template:Dashboard.wikiedu.org de PrimeBOT ( discusión ) 06:24, 17 de enero de 2022 (UTC)
No debería
¿No debería el ITB ser el índice tobillo-brazo? — Comentario anterior sin firmar añadido por 147.10.111.201 (discusión) 00:26 8 ene 2005 (UTC)
- Sí, debería. Lo he corregido. Axl 22:40, 3 de junio de 2005 (UTC)
¿No se conoce también como PVOD? —Comentario anterior sin firmar añadido por Mkayatta ( discusión • contribs ) 15:27 18 feb 2008 (UTC)
- Parece un nombre menos común. Preferiría cambiar el nombre de todo el artículo a PAD (en inglés) para Enfermedad Arterial Periférica. — Comentario anterior sin firmar agregado por Bakerstmd ( discusión • contribuciones ) 21:41, 6 de marzo de 2014 (UTC)
Revisión sistemática
Recientemente se revisó el tratamiento médico de la PAOD: PMID 16449620. JFW | T@lk 21:04, 4 de julio de 2006 (UTC)
Etapas de Fontaine
La clasificación de Fontaine en cinco etapas que se menciona en el artículo no es una que haya visto antes. Hasta donde sé, las etapas de Fontaine más comunes (al menos aquí en Europa) son:
Fontaine I: asintomático
Fontaine II: claudicación intermitente (a veces subdividida en IIa: claudicación intermitente sin deterioro o distancia máxima de caminata >200 m y IIb: con deterioro o distancia máxima de caminata <200 m)
Fontaine III: dolor nocturno o en reposo
Fontaine IV: pérdida de tejido (necrosis o úlceras que no cicatrizan).
--- Arthurs 11:15, 30 de diciembre de 2006 (UTC)
- Un artículo aún más reciente incluye índices de infección y de heridas para predecir la pérdida de extremidades. Véase PMID 24126108. Existen muchos esquemas de clasificación. Bakerstmd ( discusión ) 21:49, 6 de marzo de 2014 (UTC)
La clasificación de Fontaine ha cambiado. Se han eliminado los criterios de distancia. — Comentario anterior sin firmar añadido por 131.174.230.39 (discusión) 11:14 19 sep 2014 (UTC)
Problemas con la perforación mecánica
La enfermedad de las arterias de las extremidades inferiores no parece estar cubierta en los artículos sobre EAP, incluido éste.
¿Cuáles son los resultados de tales cirugías? (infecciones; residuos de placa por afeitado; obstrucciones; obstrucciones por cicatrices; lapso de tiempo de mejora de tal acción; especialmente cuando la obstrucción de cintura para abajo es extensa, ¿hay realmente potencial para una mejora sustancial; como varios años por ejemplo? Aparentemente no, la mejora es mínima en el mejor de los casos o tales cosas se discutirían)
No se tratan los resultados del uso del sistema Foxhollow al que se hace referencia en una nota al pie de este artículo, ni tampoco ninguno de los otros "métodos de perforación". ¿Por qué no se trata de esto en este artículo? ¿Por qué no se comentan los secretos oscuros? Pugetkid 09:32, 4 de junio de 2007 (UTC)Pugetkid 6-3-07
Notas de un profesional
Me gano la vida realizando estas pruebas y diagnósticos y solo quería decirle a la gente algunas cosas. 1) Si no tiene un dolor REPETIBLE al caminar, no tiene claudicación. La claudicación no es un síntoma que aparece y desaparece. Sucederá siempre. 2) El entumecimiento no es un síntoma. El entumecimiento es un problema nervioso. Si su circulación es tan mala que tiene entumecimiento en las extremidades, eso indica que la circulación es tan mala que los nervios han muerto. En cuyo caso tendrá pérdida de tejido acompañante. 3) Las probabilidades de poder hacer una angioplastia para reparar esto son bajas. También la duración o el tiempo de reparación con angioplastia también es bajo. 4) La TC como herramienta de diagnóstico casi nunca se usa. La única vez que conozco es cuando alguien es alérgico al tinte utilizado durante la angioplastia. Y con los avances recientes en la ecografía, estamos dejando de usarla incluso para eso. 5) El método del zorro casi nunca se utiliza (al menos en mi zona). Hay una visualización muy específica que permitirá utilizar este procedimiento. Es probable que necesites una derivación. —Comentario anterior sin firmar añadido por Bloodsage ( discusión • contribuciones ) 09:38, 29 de julio de 2007
- ¡Gracias! ¿Podrías ayudarme a modificar el artículo para reflejar estos aspectos clave? Bakerstmd ( discusión ) 21:51 6 mar 2014 (UTC)
Angiografía por TC
http://jama.ama-assn.org/cgi/content/abstract/301/4/415 - los estudios no indican con certeza qué modalidad de imagenología es mejor. JFW | T@lk 20:41, 28 de enero de 2009 (UTC)
Corrección propuesta para la sección de diagnóstico: la angiografía por TC generalmente requiere de 100 a 150 ml de contraste a base de yodo, al igual que la angiografía convencional. —Comentario anterior sin firmar agregado por 194.66.84.39 ( discusión ) 10:45, 23 de marzo de 2009 (UTC)
Terapia
"Prevención de fallos en los pies: ketchup en la planta de los pies".
Er, ¿qué? —Comentario anterior sin firmar añadido por 65.161.188.11 ( discusión ) 08:37, 5 febrero 2010 (UTC)
NUEVA recomendación de la AHA
La AHA recomendó que el nombre del síndrome fuera enfermedad arterial periférica (EAP), al igual que la enfermedad arterial coronaria (EAC). ¿No creen que deberíamos reconocer la recomendación y hablar más sobre la EAP? —Comentario anterior sin firmar agregado por Aceofhearts1968 ( discusión • contribuciones ) 17:05, 8 de junio de 2010 (UTC)
- Estoy bastante de acuerdo. Trabajo en los EE. UU. (he trabajado en cirugía de PVD/PAD en CA, IL y MA) y, de hecho, a la PVD se la suele denominar PAD. Bakerstmd ( discusión ) 21:40, 6 de marzo de 2014 (UTC)
Título
¿No debería el título 'Enfermedad arterial periférica (EAP)' y 'Enfermedad vascular periférica' redirigir al primero? Creo que el término 'enfermedad vascular' podría confundir la enfermedad arterial con las venas varicosas o incluso el linfedema. — Comentario anterior sin firmar añadido por 193.144.99.21 (discusión) 14:15, 5 abril 2014 (UTC)
- Estoy de acuerdo. ¿Podemos llegar a un consenso sobre la posibilidad de trasladar esta página a la enfermedad arterial periférica? BakerStMD T | C 21:50, 21 de noviembre de 2014 (UTC)
 Hecho (Gracias a un administrador útil) BakerStMD T | C 16:48, 13 de enero de 2015 (UTC)
Hecho (Gracias a un administrador útil) BakerStMD T | C 16:48, 13 de enero de 2015 (UTC)
Imagen
¿Qué opinas sobre encontrar una úlcera isquémica más 'típica', como esta: http://www.globalskinatlas.com/imagedetail.cfm?TopLevelid=456&ImageID=1320&did=6 o http://www.globalskinatlas.com/imagedetail.cfm?TopLevelid=1220&ImageID=2886&did=458 La de la página sugiere otras causas concomitantes como insuficiencia venosa e hipertensión arterial. Es difícil encontrar una imagen con el consentimiento explícito del paciente. — Comentario anterior sin firmar agregado por 193.144.99.21 (discusión) 14:22, 5 de abril de 2014 (UTC)
- Estoy de acuerdo. Esa imagen me parece más una enfermedad venosa que arterial. La próxima vez que vea a un paciente con una úlcera arterial típica, le preguntaré si puedo tomar una foto y subirla :p BakerStMD T | C 16:49, 13 de enero de 2015 (UTC)
- Todavía hace falta una imagen mejor. Una úlcera en el dedo del pie sería lo ideal. La imagen actual no parece típica: el pie está demasiado rosado y además la úlcera sangra. BakerStMD 13:34, 27 de abril de 2018 (UTC)
Ensayos
doi:10.1161/CIRCULATIONAHA.114.011021
Circulación , básicamente una fuente secundaria que dice que no hay muchos ensayos buenos. JFW | T@lk 00:23, 12 de noviembre de 2014 (UTC)
Fusionar el dolor en reposo con la EAP
En realidad no hay nada en el dolor en reposo . Propongo que se fusione con la enfermedad arterial periférica en la sección de signos y síntomas. BakerStMD T | C 21:49, 13 de enero de 2015 (UTC)
Citas para mejorar
De una solicitud de revisión por pares en la página de discusión de wp:med: Pensé en solicitar una revisión formal por pares para la enfermedad arterial periférica, pero pensé que primero debería preguntar aquí. De personas que no están muy involucradas, ¿qué necesita mejorarse? Creo que este podría ser un artículo de clase B. Me gustaría llevarlo a GA, ya que es de alta importancia. BakerStMD 03:28, 7 de abril de 2015 (UTC)
- En cuanto a las referencias, las referencias 12, 21, 22, 23, 25-29, 30, 32, 34, 35, 37-40, 42, 43, 47, 48 no cumplen con el estándar MEDRS (han pasado más de cinco años para una revisión), por lo que es posible que desee buscar revisiones más recientes para ellas... las referencias n.° 20 y n.° 33 son fuentes primarias y deberían reemplazarse por revisiones. Gracias. --Ozzie10aaaa (discusión) 12:52, 7 de abril de 2015 (UTC)
NEJM
doi:10.1056/NEJMcp1507631 JFW | T@lk 00:39, 4 de marzo de 2016 (UTC)
Antitrombóticos después de la cirugía
La base de evidencia no es muy buena para la elección de agentes doi:10.1161/CIRCULATIONAHA.117.024469 JFW | T@lk 09:41, 21 de junio de 2017 (UTC)
Isquemia crónica de las extremidades
doi:10.1056/NEJMcp1709326 JFW | T@lk 08:12, 12 de julio de 2018 (UTC)
Plan de trabajo
Me gustaría trabajar en el formato de este artículo para hacerlo más atractivo visualmente, cambiar la jerga médica para que el artículo sea más claro e incluir más detalles sobre este tema. Este artículo tiene mucha información útil y creo que puedo seguir ampliándolo para que sea más informativo. Este tema es muy básico en la medicina general y es importante tener una buena referencia. Creo que las secciones que se incluyen (signos y síntomas, causas, factores de riesgo, tratamiento, detección, etc.) se pueden seguir ampliando. También me gustaría incluir una sección de diagnóstico diferencial y ampliar la sección de detección.
¿Qué secciones priorizaré? -Planeo enfocarme en el mecanismo de acción (fisiopatología) de la EAP, incluir más signos y síntomas (como se mencionó anteriormente), incluir una sección de diagnóstico diferencial y trabajar en la creación de una sección de tratamiento clara y concisa. -Mecanismo de acción: si bien la EAP se centra más en la vasculatura periférica, la fisiopatología es similar a la de la CAD (como se mencionó), pero el mecanismo no se analiza en detalle. Me gustaría incluir esto. Me gustaría profundizar en la dislipidemia para permitir un vínculo aparente entre los factores de riesgo de la enfermedad y la fisiopatología de la enfermedad. -Planeo trabajar en la disminución de la jerga médica dentro de los signos y síntomas para lograr una mejor comprensión para las personas que buscan este proceso patológico. Esto se puede lograr utilizando recursos como el diccionario médico de lenguaje sencillo de la Universidad de Michigan y las palabras cotidianas para la salud pública y la comunicación. Estas fuentes me permitirán asegurarme de que estoy traduciendo la jerga médica y definiendo estos términos para permitir la comprensión para el acceso público. -Tengo previsto analizar las directrices actuales de la AHA para la revascularización como tratamiento de la enfermedad arterial periférica. Me gustaría reestructurar la sección de directrices, porque se trata de un tema de tratamiento pero no está muy claro si las directrices son aplicables al tema del tratamiento en su conjunto (por ejemplo, cuándo tratar y cuándo no).
¿Qué recursos tengo intención de utilizar? -Access Medicine, Clinical Key. Incluidos los Principios de Medicina Interna de Harrison (20.ª edición)
¿Cómo decidiré qué cosas (signos, síntomas, efectos secundarios, etc.) incluir o excluir explícitamente? -Editaré para incluir temas basados en lo que el público quiere saber sobre un proceso patológico (por ejemplo, lo que me gustaría saber sobre un proceso patológico si un miembro de mi familia se viera afectado por él). Además, qué investigaciones actuales establecidas están disponibles.
¿También incorporaré enlaces adicionales a otras páginas Wiki? -Hay una gran cantidad de enlaces apropiados y útiles ya incluidos en este artículo (por ejemplo, dislipidemia, hipertensión, diabetes, etc.) y planearé agregar enlaces adicionales a medida que comience a editarlo.
Brittanylauren120 ( discusión ) 20:32 19 nov 2018 (UTC)
- La versión de Harrison que pareces estar usando es la 18.ª. Doc James ( discusión · contribuciones · correo electrónico ) 00:05 4 dic 2018 (UTC)
Hola Doc James, estoy usando Harrison 20th Edition — Comentario anterior sin firmar agregado por Brittanylauren120 ( discusión • contribuciones ) 18:25, 6 de diciembre de 2018 (UTC)
- Realizar pruebas a una persona que presenta síntomas no es una prueba de detección, sino una prueba diagnóstica. Esto no tiene sentido. "Por lo tanto, los pacientes con EAP sintomática deben ser examinados y tratados para reducir el riesgo".
- Algunas de tus ediciones también rompieron las referencias, por lo que restauré muchas de ellas.
- ¿También leyó la referencia que respalda que "es un estrechamiento anormal de las arterias distintas de las que irrigan el corazón o el cerebro "?
- El cambio que realizó al texto hizo que tuviera menos soporte.
- Lea WP:MEDMOS . Proporciona mucha información clave sobre el uso y el formato del lenguaje. Doc James ( discusión · contribuciones · correo electrónico ) 19:47, 9 de diciembre de 2018 (UTC)
@ Doc James : Gracias por señalar esto. Cambié el subtítulo de “Examen de detección” a “Examen de detección y diagnóstico”. Lo hice para permitir la inclusión de la información adicional que quería incluir… Se han realizado estudios que demuestran que no hay ningún beneficio o una disminución de la mortalidad en el examen de detección de la EAP asintomática… Sin embargo, se ha demostrado que disminuye la mortalidad cuando se examina a los pacientes con EAP sintomática para detectar la enfermedad de la arteria coronaria, ya que existe un mayor riesgo de enfermedad de la arteria coronaria y carótida en estos pacientes.
Gracias por restaurar mis referencias.
Re: “es un estrechamiento anormal de las arterias que no son las que irrigan el corazón o el cerebro”: utilicé un recurso adicional para cambiar el formato. Sin embargo, utilicé la redacción inicial. Volveré y actualizaré esto. Gracias. Brittanylauren120 ( discusión ) 21:04 12 dic 2018 (UTC)
- ¿Puedes leer todo WP:MEDMOS ? Algunos puntos clave:
- Hemos recomendado secciones discutidas.
- También hemos recomendado el orden de las secciones discutidas.
- Best Doc James ( discusión · contribuciones · correo electrónico ) 12:18, 13 de diciembre de 2018 (UTC)
He leído todo WP:MEDMOS . Me aseguraré de no usar palabras como "paciente" y haré cambios en las secciones según las guías. Si hay otras cosas específicas que te gustaría que vuelva a tratar, házmelo saber. Gracias Brittanylauren120 ( discusión ) 13:07, 14 de diciembre de 2018 (UTC)
- Gracias Usuario:Brittanylauren120 :-) A menudo ordenamos que la introducción siga el orden del cuerpo del texto. De esta manera se restableció la sección de causa y mecanismo. Saludos Doc James ( discusión · contribuciones · correo electrónico ) 14:10 14 dic 2018 (UTC)
@ Doc James : ¿Por qué se eliminaron las causas adicionales de la EAP (trombosis, displasia fibromuscular, etc.)? Además, ¿por qué no se pudo cambiar el formato? Es decir, en lugar de eliminar la discusión sobre la aterosclerosis como causa, ¿por qué no se la pudo mover más abajo para que siga el formato del artículo? Brittanylauren120 ( discusión ) 14:19, 14 de diciembre de 2018 (UTC)
- ¿Seguimos con "Otros mecanismos incluyen espasmo arterial , trombosis y vasculitis"? NO se eliminó la discusión sobre la aterosclerosis como causa. Seguimos diciendo "El mecanismo subyacente suele ser la aterosclerosis".
- ¿Puedes agregar números de página o capítulos a los libros que estás usando? ¿Crees que necesitamos una lista exhaustiva al principio (es decir, también trauma y displasia fibromuscular)? ¿O solo algunas de las otras alternativas? La aterosclerosis, por supuesto, es el mecanismo más común. Doc James ( discusión · contribuciones · correo electrónico ) 14:25, 14 de diciembre de 2018 (UTC)
Vale, no es la aterosclerosis la causa, pero he añadido un detalle adicional que se había eliminado: tener menos de 40 años. Lo he vuelto a añadir, pero he cambiado la ubicación para que coincida con el diseño del artículo. Re: añadir mecanismos adicionales... He añadido múltiples causas de enfermedad arterial periférica para incluir la información más actualizada. Creo que proporciona un nivel de detalle necesario para todo tipo de personas que están leyendo el artículo. Por ejemplo, la displasia fibromuscular provoca el estrechamiento de las arterias. También tengo pensado hablar del mecanismo por el que el espasmo arterial y algunas de las otras causas de la enfermedad arterial periférica provocan el estrechamiento.
Sí, puedo agregar números de página. Brittanylauren120 ( discusión ) 14:55 14 dic 2018 (UTC)
- Todavía estoy esperando los números de página...
- ¿De dónde salió esto "Se recomienda realizar pruebas para detectar enfermedad de la arteria coronaria y enfermedad de la arteria carótida"?
- La referencia dice específicamente: "Actualmente, no hay evidencia que demuestre que la detección de aterosclerosis asintomática en otros lechos arteriales en todos los pacientes con EAP mejora el resultado clínico".
- ¿Cuál es exactamente el opuesto de lo que agregaste? Doc James ( discusión · contribs · email ) 02:03 17 dic 2018 (UTC)
Revisión por pares
@BrittanyLauren120:
En primer lugar, quería felicitar al lector por su fluidez y organización. Tiene todas las secciones principales que necesita para comprender bien la enfermedad arterial periférica. El artículo también es muy completo y parece que las modificaciones que ha realizado lo han hecho aún más completo. Ha hecho un gran trabajo al hacer que la sección de signos y síntomas sea fácil de leer, especialmente para los lectores no médicos. El resto del artículo tampoco se empantana en jerga médica. Sin embargo, la sección de pruebas diagnósticas puede resultar abrumadora para un lector no médico. Me pregunto si una tabla o un gráfico sencillos para mostrar los valores del índice arterial y su importancia podrían ayudar a que sea más fácil de leer.
El artículo parece neutral y equilibrado. Y parece que estás haciendo un gran trabajo al usar fuentes secundarias sin crear ningún sesgo ni hacer afirmaciones sin citar. Parece que hay algunos párrafos (los dos primeros párrafos de signos y síntomas, el primer párrafo de diagnóstico) en los que se usa la misma fuente para todo el párrafo, pero solo se cita una vez. Entiendo que toda la información proviene de esa única fuente, pero podría ser más seguro citarla varias veces a lo largo de los párrafos. El subtítulo de revascularización de la sección de tratamiento también podría necesitar algunas citas más al final del párrafo. Pero parece que estás usando fuentes actualizadas que no están sesgadas para citar la información.
En general, parece que este artículo va tomando forma. Lo último que vi en tu plan de trabajo fue que planeabas agregar la fisiopatología y el mecanismo a la sección de causas. Creo que sería una gran incorporación al artículo y realmente lo llevaría al siguiente nivel de minuciosidad. ¡¡Buen trabajo!! Cwa200 ( discusión ) 15:04 10 dic 2018 (UTC)
Imagen principal
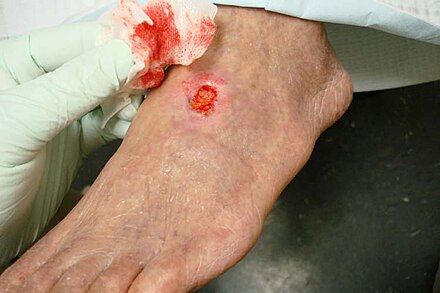

Usuario:Bakerstmd He restaurado la imagen anterior. La primera imagen tiene mucha mejor iluminación que la segunda. La mala cicatrización de las heridas es un signo muy común de la EAP y esta imagen tiene una fuente que la respalda y que analiza el caso en cuestión. No todos los casos son tan graves como la segunda imagen. Me alegra poder usar una imagen diferente, pero la segunda no es muy buena. Doc James ( discusión · contribuciones · correo electrónico ) 03:45, 10 de marzo de 2019 (UTC)
- Usuario: Doc James Aprecio que la iluminación no sea tan buena en la segunda imagen. Sin embargo, la primera herida sangra (lo que generalmente no está asociado con heridas de EAP) y el dorso del pie es una ubicación atípica para una herida de EAP. La mala cicatrización de la herida se asocia con la EAP, pero esa herida parece que sanará y es probable que no esté asociada con la EAP. Si bien estoy de acuerdo, las heridas son un hallazgo tardío, pero si vamos a tener una herida asociada con EAP como imagen principal, debería ser una herida isquémica típica. También tenga en cuenta que esa primera imagen proviene de un artículo patrocinado por la industria (que analiza una cuestión de matriz dérmica), por lo que les convenía elegir heridas que probablemente sanarían. Los dedos de los pies en la segunda imagen provienen de un artículo del gobierno alemán sobre EAP y tienen una apariencia mucho más típica. Me encantaría generar algún consenso sobre el tema. BakerStMD 16:42, 11 de marzo de 2019 (UTC)
- usuario:Bakerstmd ¿Puedes obtener una imagen con mejor iluminación o mejorar la iluminación de esta? Doc James ( discusión · contribuciones · correo electrónico ) 00:40 12 mar 2019 (UTC)
Referencias
- ^ Moore, Jonathan (1 de septiembre de 2008). "Creación del microcosmos ideal para la incorporación rápida de tejidos alternativos de bioingeniería mediante un apósito de gasa impregnado con hidrogel avanzado: una serie de casos". The Foot & Ankle Journal . doi :10.3827/faoj.2008.0109.0002.
- ^ Münter, KC (2016). "Educación en el cuidado de heridas: planes de estudio para médicos y enfermeras, y experiencias de la sociedad alemana de curación de heridas ICW". Investigación médica militar . 3 (1): 29. doi :10.1186/s40779-016-0094-1. PMC 5011891 . PMID 27602234.
{{cite journal}}: CS1 maint: unflagged free DOI (link)
- ¿Qué opinas de este?[1]
- Puedo pedirle al autor que elimine la NC.[2] Doc James ( discusión · contribs · correo electrónico ) 01:01 12 mar 2019 (UTC)
- Usuario: Doc James Odio ser difícil, pero ese tampoco es un caso típico. La ubicación en el tobillo es una ubicación más típica de una úlcera por insuficiencia venosa. Aprecio que los autores del artículo lo atribuyeran a la aterosclerosis, pero como el título del artículo implica, es un caso raro en lugar de un caso típico de EAP. No estoy en un entorno en el que pueda cargar imágenes de ninguno de mis pacientes, pero seguiré buscando uno más típico que sea de uso gratuito. BakerStMD 13:33, 13 de marzo de 2019 (UTC)
- usuario:Bakerstmd Gracias. En mi opinión, una úlcera es mejor que una gangrena. Sería bueno tener un caso antes de que progrese hasta ese punto. Doc James ( discusión · contribuciones · correo electrónico ) 15:54, 13 de marzo de 2019 (UTC)
- Usuario: Doc James Odio ser difícil, pero ese tampoco es un caso típico. La ubicación en el tobillo es una ubicación más típica de una úlcera por insuficiencia venosa. Aprecio que los autores del artículo lo atribuyeran a la aterosclerosis, pero como el título del artículo implica, es un caso raro en lugar de un caso típico de EAP. No estoy en un entorno en el que pueda cargar imágenes de ninguno de mis pacientes, pero seguiré buscando uno más típico que sea de uso gratuito. BakerStMD 13:33, 13 de marzo de 2019 (UTC)





