Vagina
Se ha sugerido que este artículo se divida en un nuevo artículo titulado Vagina humana . ( discutir ) ( noviembre de 2024 ) |
| Vagina | |
|---|---|
 Vagina humana adulta normal, antes (izquierda) y después (derecha) de la menopausia | |
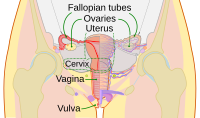 Diagrama del tracto reproductor humano femenino y de los ovarios. | |
| Detalles | |
| Precursor | Seno urogenital y conductos paramesonéfricos |
| Artería | Parte superior a la arteria uterina , partes media e inferior a la arteria vaginal. |
| Vena | Plexo venoso uterovaginal, vena vaginal |
| Nervio |
|
| Linfa | Parte superior a los ganglios linfáticos ilíacos internos , parte inferior a los ganglios linfáticos inguinales superficiales |
| Identificadores | |
| latín | vagina |
| Malla | D014621 |
| TA98 | A09.1.04.001 |
| TA2 | 3523 |
| FMA | 19949 |
| Terminología anatómica [editar en Wikidata] | |
En los mamíferos y otros animales, la vagina ( pl.: vaginas o vaginae ) [ 1] es el órgano reproductor elástico y muscular del tracto genital femenino . En los humanos, se extiende desde el vestíbulo vulvar hasta el cuello uterino (cuello del útero ). El introito vaginal normalmente está cubierto parcialmente por una fina capa de tejido mucoso llamada himen . La vagina permite la cópula y el parto . También canaliza el flujo menstrual , que ocurre en los humanos y en los primates estrechamente relacionados como parte del ciclo menstrual .
Para facilitar una penetración más suave en la vagina durante las relaciones sexuales u otras actividades sexuales , la humedad vaginal aumenta durante la excitación sexual en las hembras humanas y otros mamíferos hembras. Este aumento de la humedad proporciona lubricación vaginal , lo que reduce la fricción. La textura de las paredes vaginales crea fricción para el pene durante las relaciones sexuales y lo estimula hacia la eyaculación , lo que permite la fertilización . Junto con el placer y el vínculo, la conducta sexual de las mujeres con otras personas puede provocar infecciones de transmisión sexual (ITS), cuyo riesgo se puede reducir con las prácticas sexuales seguras recomendadas . Otros problemas de salud también pueden afectar a la vagina humana.
La vagina ha suscitado fuertes reacciones en las sociedades a lo largo de la historia, incluidas percepciones y lenguaje negativos, tabúes culturales y su uso como símbolo de la sexualidad femenina , la espiritualidad o la regeneración de la vida. En el habla común , la palabra vagina se suele utilizar incorrectamente para referirse a la vulva o a los genitales femeninos en general.
Etimología y definición
El término vagina proviene del latín vāgīna , que significa "vaina" o " vaina ". [1] La vagina también puede denominarse canal de parto en el contexto del embarazo y el parto . [2] [3] Aunque por su diccionario y definiciones anatómicas, el término vagina se refiere exclusivamente a la estructura interna específica, coloquialmente se usa para referirse a la vulva o tanto a la vagina como a la vulva. [4] [5]
El uso del término vagina para referirse a la "vulva" puede generar confusión médica o legal; por ejemplo, la interpretación que una persona hace de su ubicación puede no coincidir con la interpretación que otra hace de la misma. [4] [6] Desde el punto de vista médico, una descripción de la vagina es que es el canal entre el himen (o los restos del himen) y el cuello uterino , mientras que una descripción legal es que comienza en la vulva (entre los labios ). [4] Puede ser que el uso incorrecto del término vagina se deba a que no se ha reflexionado tanto sobre la anatomía de los genitales femeninos como sobre el estudio de los genitales masculinos, y que esto haya contribuido a la ausencia de un vocabulario correcto para los genitales femeninos externos tanto entre el público en general como entre los profesionales de la salud. Debido a que una mejor comprensión de los genitales femeninos puede ayudar a combatir el daño sexual y psicológico con respecto al desarrollo femenino, los investigadores avalan la terminología correcta para la vulva. [6] [7] [8]
Estructura
Anatomía macroscópica

La vagina humana es un canal muscular elástico que se extiende desde la vulva hasta el cuello uterino. [9] [10] La abertura de la vagina se encuentra en el triángulo urogenital . El triángulo urogenital es el triángulo frontal del perineo y también consta de la abertura uretral y partes asociadas de los genitales externos. [11] El canal vaginal se extiende hacia arriba y hacia atrás, entre la uretra en la parte delantera y el recto en la parte trasera. Cerca de la vagina superior, el cuello uterino sobresale en la vagina en su superficie frontal en un ángulo de aproximadamente 90 grados. [12] Las aberturas vaginal y uretral están protegidas por los labios. [13]
Cuando no está sexualmente excitada , la vagina es un tubo colapsado, con las paredes frontal y posterior colocadas juntas. Las paredes laterales, especialmente su área media, son relativamente más rígidas. Debido a esto, la vagina colapsada tiene una sección transversal en forma de H. [10] [14] Detrás, la vagina superior está separada del recto por la bolsa recto-uterina , la vagina media por tejido conectivo laxo y la vagina inferior por el cuerpo perineal . [15] Donde el lumen vaginal rodea el cuello uterino, se divide en cuatro regiones continuas ( fórnices vaginales ); estos son los fórnices anterior, posterior, lateral derecho y lateral izquierdo. [9] [10] El fórnix posterior es más profundo que el fórnix anterior. [10]
La vagina está sostenida por los músculos y ligamentos de los tercios superior, medio e inferior. El tercio superior está sostenida por los músculos elevadores del ano y los ligamentos transcervical, pubocervical y sacrocervical. [9] [16] Está sostenida por las porciones superiores de los ligamentos cardinales y el parametrio . [17] El tercio medio de la vagina incluye el diafragma urogenital . [9] Está sostenida por los músculos elevadores del ano y la porción inferior de los ligamentos cardinales. [17] El tercio inferior está sostenida por el cuerpo perineal, [9] [18] o los diafragmas urogenitales y pélvicos . [19] El tercio inferior también puede describirse como sostenido por el cuerpo perineal y la parte pubovaginal del músculo elevador del ano. [16]
Abertura vaginal e himen
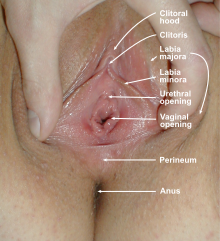
La abertura vaginal (también conocida como introito vaginal y en latín ostium vaginae ) [20] [21] se encuentra en el extremo posterior del vestíbulo vulvar , detrás de la abertura uretral . El término introito es más correcto técnicamente que "abertura", ya que la vagina suele estar colapsada, con la abertura cerrada. La abertura de la vagina normalmente está oculta por los labios menores (labios internos), pero puede quedar expuesta después del parto vaginal . [10]
El himen es una fina capa de tejido mucoso que rodea o cubre parcialmente la abertura vaginal. [10] Los efectos de las relaciones sexuales y el parto sobre el himen varían. Cuando se rompe, puede desaparecer por completo o pueden persistir restos conocidos como carúnculas mirtiformes . De lo contrario, al ser muy elástico, puede volver a su posición normal. [22] Además, el himen puede resultar lacerado por una enfermedad, una lesión, un examen médico , la masturbación o el ejercicio físico . Por estas razones, la virginidad no se puede determinar definitivamente mediante el examen del himen. [22] [23]
Variaciones y tamaño
La longitud de la vagina varía entre las mujeres en edad fértil. Debido a la presencia del cuello uterino en la pared frontal de la vagina, existe una diferencia de longitud entre la pared frontal, de aproximadamente 7,5 cm (2,5 a 3 pulgadas) de largo, y la pared posterior, de aproximadamente 9 cm (3,5 pulgadas) de largo. [10] [24] Durante la excitación sexual, la vagina se expande tanto en longitud como en anchura. Si una mujer se pone de pie, el canal vaginal apunta en una dirección de arriba hacia atrás y forma un ángulo de aproximadamente 45 grados con el útero. [10] [18] La abertura vaginal y el himen también varían de tamaño; en los niños, aunque el himen suele tener forma de medialuna , son posibles muchas formas. [10] [25]
Desarrollo
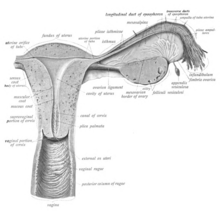
La placa vaginal es la precursora de la vagina. [26] Durante el desarrollo, la placa vaginal comienza a crecer donde los extremos fusionados de los conductos paramesonéfricos (conductos de Müller) ingresan a la pared posterior del seno urogenital como el tubérculo sinusal . A medida que la placa crece, separa significativamente el cuello uterino y el seno urogenital; finalmente, las células centrales de la placa se descomponen para formar el lumen vaginal . [26] Esto generalmente ocurre entre la semana vigésima y la vigésimo cuarta semana de desarrollo. Si el lumen no se forma, o está incompleto, se pueden formar membranas conocidas como tabiques vaginales a lo largo o alrededor del tracto, lo que causa la obstrucción del tracto de salida más adelante en la vida. [26]
Existen opiniones contradictorias sobre el origen embriológico de la vagina. La opinión mayoritaria es la descripción de Koff de 1933, que postula que los dos tercios superiores de la vagina se originan en la parte caudal del conducto de Müller, mientras que la parte inferior de la vagina se desarrolla a partir del seno urogenital. [27] [28] Otras opiniones son la descripción de Bulmer de 1957 de que el epitelio vaginal deriva únicamente del epitelio del seno urogenital, [29] y la investigación de Witschi de 1970, que reexaminó la descripción de Koff y concluyó que los bulbos sinovaginales son los mismos que las porciones inferiores de los conductos de Wolff . [28] [30] La opinión de Witschi está respaldada por la investigación de Acién et al., Bok y Drews. [28] [30] Robboy et al. revisaron las teorías de Koff y Bulmer, y respaldan la descripción de Bulmer a la luz de su propia investigación. [29] Los debates surgen de la complejidad de los tejidos interrelacionados y la ausencia de un modelo animal que coincida con el desarrollo vaginal humano. [29] [31] Debido a esto, el estudio del desarrollo vaginal humano está en curso y puede ayudar a resolver los datos contradictorios. [28]
Microanatomía
.JPG/440px-Vagina_(mucosa).JPG)
La pared vaginal desde el lumen hacia afuera está formada en primer lugar por una mucosa de epitelio escamoso estratificado que no está queratinizado , con una lámina propia (una capa delgada de tejido conectivo ) debajo de ella. En segundo lugar, hay una capa de músculo liso con haces de fibras circulares internas a fibras longitudinales (las que corren a lo largo). Por último, hay una capa externa de tejido conectivo llamada adventicia . Algunos textos enumeran cuatro capas contando las dos subcapas de la mucosa (epitelio y lámina propia) por separado. [32] [33]
La capa muscular lisa del interior de la vagina tiene una fuerza de contracción débil que puede crear cierta presión en el lumen de la vagina. Una fuerza de contracción mucho más fuerte, como durante el parto, proviene de los músculos del suelo pélvico que están unidos a la adventicia alrededor de la vagina. [34]
La lámina propia es rica en vasos sanguíneos y canales linfáticos. La capa muscular está compuesta por fibras musculares lisas, con una capa externa de músculo longitudinal, una capa interna de músculo circular y fibras musculares oblicuas entre ellas. La capa externa, la adventicia, es una capa delgada y densa de tejido conectivo y se mezcla con tejido conectivo laxo que contiene vasos sanguíneos, vasos linfáticos y fibras nerviosas que se encuentran entre los órganos pélvicos. [12] [33] [24] La mucosa vaginal carece de glándulas. Forma pliegues (crestas transversales o rugas ), que son más prominentes en el tercio externo de la vagina; su función es proporcionar a la vagina una mayor superficie para la extensión y el estiramiento. [9] [10]

El epitelio del ectocérvix (la porción del cuello uterino que se extiende hacia la vagina) es una extensión del epitelio vaginal y comparte un borde con él. [35] El epitelio vaginal está formado por capas de células, incluidas las células basales , las células parabasales, las células escamosas planas superficiales y las células intermedias. [36] La capa basal del epitelio es la más activa mitóticamente y reproduce nuevas células. [37] Las células superficiales se desprenden continuamente y las células basales las reemplazan. [10] [38] [39] El estrógeno induce a las células intermedias y superficiales a llenarse de glucógeno . [39] [40] Las células de la capa basal inferior pasan de la actividad metabólica activa a la muerte ( apoptosis ). En estas capas intermedias del epitelio, las células comienzan a perder sus mitocondrias y otros orgánulos . [37] [41] Las células retienen un nivel generalmente alto de glucógeno en comparación con otros tejidos epiteliales del cuerpo. [37]
Bajo la influencia del estrógeno materno, la vagina de un recién nacido está revestida por un epitelio escamoso estratificado grueso (o mucosa) durante dos a cuatro semanas después del nacimiento. Desde entonces hasta la pubertad , el epitelio permanece delgado con solo unas pocas capas de células cuboidales sin glucógeno. [39] [42] El epitelio también tiene pocas arrugas y es de color rojo antes de la pubertad. [4] Cuando comienza la pubertad, la mucosa se engrosa y nuevamente se convierte en epitelio escamoso estratificado con células que contienen glucógeno, bajo la influencia de los niveles crecientes de estrógeno de la niña. [39] Finalmente, el epitelio se adelgaza a partir de la menopausia y eventualmente deja de contener glucógeno, debido a la falta de estrógeno. [10] [38] [43]
Las células escamosas aplanadas son más resistentes tanto a la abrasión como a las infecciones. [42] La permeabilidad del epitelio permite una respuesta eficaz del sistema inmunológico, ya que los anticuerpos y otros componentes inmunológicos pueden alcanzar fácilmente la superficie. [44] El epitelio vaginal se diferencia del tejido similar de la piel. La epidermis de la piel es relativamente resistente al agua porque contiene altos niveles de lípidos. El epitelio vaginal contiene niveles más bajos de lípidos. Esto permite el paso de agua y sustancias solubles en agua a través del tejido. [44]
La queratinización ocurre cuando el epitelio se expone a la atmósfera externa seca. [10] En circunstancias anormales, como en el prolapso de órganos pélvicos , la mucosa puede estar expuesta al aire, secándose y queratinizándose. [45]
Irrigación sanguínea y nerviosa
La sangre llega a la vagina principalmente a través de la arteria vaginal , que emerge de una rama de la arteria ilíaca interna o de la arteria uterina . [9] [46] Las arterias vaginales se anastomizan (se unen) a lo largo del costado de la vagina con la rama cervical de la arteria uterina; esto forma la arteria ácigos , [46] que se encuentra en la línea media de la vagina anterior y posterior. [15] Otras arterias que irrigan la vagina incluyen la arteria rectal media y la arteria pudendo interna , [10] todas ramas de la arteria ilíaca interna. [15] Tres grupos de vasos linfáticos acompañan a estas arterias; el grupo superior acompaña a las ramas vaginales de la arteria uterina; un grupo medio acompaña a las arterias vaginales; y el grupo inferior, que drena la linfa del área fuera del himen, drena a los ganglios linfáticos inguinales . [15] [47] El noventa y cinco por ciento de los canales linfáticos de la vagina se encuentran a menos de 3 mm de la superficie de la vagina. [48]
Dos venas principales drenan la sangre de la vagina, una a la izquierda y otra a la derecha. Estas forman una red de venas más pequeñas, el plexo venoso vaginal , en los lados de la vagina, que se conectan con plexos venosos similares del útero , la vejiga y el recto . Estos finalmente drenan en las venas ilíacas internas . [15]
La inervación de la parte superior de la vagina la proporcionan las áreas simpática y parasimpática del plexo pélvico . La parte inferior de la vagina está inervada por el nervio pudendo . [10] [15]
Función
Secreciones
Las secreciones vaginales provienen principalmente del útero , el cuello uterino y el epitelio vaginal, además de una lubricación vaginal minúscula de las glándulas de Bartholin durante la excitación sexual. [10] Se necesita poca secreción vaginal para humedecer la vagina; las secreciones pueden aumentar durante la excitación sexual, a mitad de la menstruación o un poco antes de ella , o durante el embarazo . [10] La menstruación (también conocida como "período" o "mensual") es la descarga regular de sangre y tejido mucoso (conocido como menstruación) del revestimiento interno del útero a través de la vagina. [49] La membrana mucosa vaginal varía en grosor y composición durante el ciclo menstrual , [50] que es el cambio regular y natural que ocurre en el sistema reproductor femenino (específicamente el útero y los ovarios ) que hace posible el embarazo. [51] [52] Hay diferentes productos de higiene como tampones , copas menstruales y toallas sanitarias disponibles para absorber o capturar la sangre menstrual. [53]
Las glándulas de Bartholin, ubicadas cerca de la abertura vaginal, se consideraron originalmente la fuente principal de lubricación vaginal, pero un examen más detallado mostró que proporcionan solo unas pocas gotas de moco . [54] La lubricación vaginal es proporcionada principalmente por la filtración de plasma conocida como trasudado de las paredes vaginales. Esto inicialmente se forma como gotitas similares al sudor y es causado por el aumento de la presión del líquido en el tejido de la vagina ( vasocongestión ), lo que resulta en la liberación de plasma como trasudado de los capilares a través del epitelio vaginal. [54] [55] [56]
Antes y durante la ovulación , las glándulas mucosas dentro del cuello uterino secretan diferentes variaciones de moco, lo que proporciona un ambiente alcalino y fértil en el canal vaginal que es favorable para la supervivencia de los espermatozoides . [57] Después de la menopausia, la lubricación vaginal disminuye naturalmente. [58]
Estimulación sexual
Las terminaciones nerviosas de la vagina pueden proporcionar sensaciones placenteras cuando se estimula la vagina durante la actividad sexual. Las mujeres pueden obtener placer de una parte de la vagina o de una sensación de cercanía y plenitud durante la penetración vaginal. [59] Debido a que la vagina no es rica en terminaciones nerviosas, las mujeres a menudo no reciben suficiente estimulación sexual, u orgasmo , únicamente de la penetración vaginal. [59] [60] [61] Aunque la literatura cita comúnmente una mayor concentración de terminaciones nerviosas y, por lo tanto, una mayor sensibilidad cerca de la entrada vaginal (el tercio externo o el tercio inferior), [60] [61] [62] algunos exámenes científicos de la inervación de la pared vaginal no indican un área única con una mayor densidad de terminaciones nerviosas. [63] [64] Otras investigaciones indican que solo algunas mujeres tienen una mayor densidad de terminaciones nerviosas en la pared vaginal anterior. [63] [65] Debido a que hay menos terminaciones nerviosas en la vagina, el dolor del parto es significativamente más tolerable. [61] [66] [67]
El placer puede derivarse de la vagina de diversas maneras. Además de la penetración del pene , el placer puede provenir de la masturbación , la digitación o posiciones sexuales específicas (como la posición del misionero o la posición sexual de las cucharas ). [68] Las parejas heterosexuales pueden practicar la digitación como una forma de juego previo para incitar la excitación sexual o como un acto acompañante, [69] [70] o como un tipo de control de la natalidad , o para preservar la virginidad . [71] [72] Con menos frecuencia, pueden utilizar actos sexuales no pene-vaginales como medio principal de placer sexual. [70] Por el contrario, las lesbianas y otras mujeres que tienen sexo con mujeres comúnmente practican la digitación como una forma principal de actividad sexual . [73] [74] Algunas mujeres y parejas usan juguetes sexuales , como un vibrador o consolador , para el placer vaginal. [75]
La mayoría de las mujeres necesitan la estimulación directa del clítoris para llegar al orgasmo. [60] [61] El clítoris desempeña un papel en la estimulación vaginal. Es un órgano sexual de estructura multiplanar que contiene una gran cantidad de terminaciones nerviosas, con una amplia inserción en el arco púbico y un extenso tejido de sostén en los labios. Las investigaciones indican que forma un conjunto de tejidos con la vagina. Este tejido es quizás más extenso en algunas mujeres que en otras, lo que puede contribuir a los orgasmos experimentados por vía vaginal. [60] [76] [77]
Durante la excitación sexual, y en particular la estimulación del clítoris, las paredes de la vagina se lubrican. Esto comienza después de diez a treinta segundos de excitación sexual y aumenta en cantidad cuanto más tiempo esté excitada la mujer. [78] Reduce la fricción o lesión que puede ser causada por la inserción del pene en la vagina u otra penetración de la vagina durante la actividad sexual. La vagina se alarga durante la excitación y puede seguir alargándose en respuesta a la presión; a medida que la mujer se excita por completo, la vagina se expande en longitud y anchura, mientras que el cuello uterino se retrae. [78] [79] Con los dos tercios superiores de la vagina expandiéndose y alargándose, el útero se eleva hacia la pelvis mayor y el cuello uterino se eleva por encima del suelo vaginal, lo que da como resultado una formación de carpa en el plano medio vaginal. [78] Esto se conoce como efecto de carpa o de globo. [80] A medida que las paredes elásticas de la vagina se estiran o contraen , con el apoyo de los músculos pélvicos, para envolver el pene insertado (u otro objeto), [62] esto crea fricción para el pene y ayuda a que el hombre experimente el orgasmo y la eyaculación , lo que a su vez permite la fertilización . [81]
Un área en la vagina que puede ser una zona erógena es el punto G. Por lo general, se define como ubicado en la pared anterior de la vagina, a un par o unos pocos centímetros de la entrada, y algunas mujeres experimentan un placer intenso, y a veces un orgasmo, si esta área se estimula durante la actividad sexual. [63] [65] Un orgasmo del punto G puede ser responsable de la eyaculación femenina , lo que lleva a algunos médicos e investigadores a creer que el placer del punto G proviene de las glándulas de Skene , un homólogo femenino de la próstata , en lugar de cualquier punto particular en la pared vaginal; otros investigadores consideran que la conexión entre las glándulas de Skene y el área del punto G es débil. [63] [64] [65] La existencia del punto G (y la existencia como una estructura distinta) aún está en disputa porque los informes de su ubicación pueden variar de una mujer a otra, parece ser inexistente en algunas mujeres y se plantea la hipótesis de que es una extensión del clítoris y, por lo tanto, la razón de los orgasmos experimentados vaginalmente. [63] [66] [77]
Parto
La vagina es el canal de parto para el nacimiento de un bebé. Cuando se acerca el parto, pueden aparecer varios signos, entre ellos el flujo vaginal y la ruptura de membranas (rotura de aguas). Esto último da lugar a un chorro o una pequeña corriente de líquido amniótico de la vagina. [82] La rotura de aguas ocurre más comúnmente al comienzo del parto. Sucede antes del parto si hay una ruptura prematura de membranas , que ocurre en el 10% de los casos. [83] Entre las mujeres que dan a luz por primera vez, las contracciones de Braxton Hicks se confunden con contracciones reales , [84] pero en realidad son una forma del cuerpo de prepararse para el verdadero parto. No señalan el comienzo del parto, [85] pero suelen ser muy fuertes en los días previos al parto. [84] [85]
A medida que el cuerpo se prepara para el parto, el cuello uterino se ablanda, se adelgaza , se mueve hacia adelante para mirar hacia el frente y comienza a abrirse. Esto permite que el feto se asiente en la pelvis, un proceso conocido como aligeramiento. [86] A medida que el feto se asienta en la pelvis, puede producirse dolor en los nervios ciáticos , aumento del flujo vaginal y aumento de la frecuencia urinaria. [86] Si bien es más probable que el aligeramiento ocurra después de que haya comenzado el trabajo de parto en las mujeres que han dado a luz antes, puede ocurrir de diez a catorce días antes del trabajo de parto en las mujeres que experimentan el trabajo de parto por primera vez. [87]
El feto comienza a perder el sostén del cuello uterino cuando comienzan las contracciones. Cuando la dilatación cervical alcanza los 10 cm para acomodar la cabeza del feto, esta se mueve desde el útero hasta la vagina. [82] [88] La elasticidad de la vagina le permite estirarse hasta alcanzar muchas veces su diámetro normal para permitir el nacimiento del niño. [89]
Los partos vaginales son más comunes, pero si existe riesgo de complicaciones, se puede realizar una cesárea . [90] La mucosa vaginal tiene una acumulación anormal de líquido ( edematosa ) y es delgada, con pocas arrugas, un poco después del nacimiento. La mucosa se engrosa y las arrugas regresan en aproximadamente tres semanas una vez que los ovarios recuperan su función habitual y se restablece el flujo de estrógeno. La abertura vaginal se abre y se relaja, hasta que regresa a su estado previo al embarazo aproximadamente de seis a ocho semanas después del parto, conocido como período posparto ; sin embargo, la vagina seguirá siendo más grande que antes. [91]
Después de dar a luz, hay una fase de flujo vaginal llamada loquios que puede variar significativamente en la cantidad de pérdida y su duración, pero puede durar hasta seis semanas. [92]
Microbiota vaginal
.jpg/440px-Lactobacilli_(Gram_stain).jpg)
La flora vaginal es un ecosistema complejo que cambia a lo largo de la vida, desde el nacimiento hasta la menopausia. La microbiota vaginal reside en la capa más externa del epitelio vaginal. [44] Este microbioma consta de especies y géneros, que normalmente no causan síntomas o infecciones en mujeres con inmunidad normal. El microbioma vaginal está dominado por especies de Lactobacillus . [93] Estas especies metabolizan el glucógeno, descomponiéndolo en azúcar. Los lactobacilos metabolizan el azúcar en glucosa y ácido láctico. [94] Bajo la influencia de hormonas, como el estrógeno, la progesterona y la hormona folículo estimulante (FSH), el ecosistema vaginal experimenta cambios cíclicos o periódicos. [94]
Importancia clínica
Exámenes pélvicos


La salud vaginal se puede evaluar durante un examen pélvico , junto con la salud de la mayoría de los órganos del sistema reproductor femenino. [95] [96] [97] Dichos exámenes pueden incluir la prueba de Papanicolaou (o frotis cervical). En los Estados Unidos, se recomienda la prueba de Papanicolaou a partir de los 21 años de edad hasta los 65 años. [98] Sin embargo, otros países no recomiendan la prueba de Papanicolaou en mujeres no sexualmente activas. [99] Las pautas sobre la frecuencia varían de cada tres a cinco años. [99] [100] [101] El examen pélvico de rutina en mujeres que no están embarazadas y no presentan síntomas puede ser más perjudicial que beneficioso. [102] Un hallazgo normal durante el examen pélvico de una mujer embarazada es un tinte azulado en la pared vaginal. [95]
Los exámenes pélvicos se realizan con mayor frecuencia cuando hay síntomas inexplicables de secreción, dolor, sangrado inesperado o problemas urinarios. [95] [103] [104] Durante un examen pélvico, se evalúa la posición, simetría , presencia del himen y forma de la abertura vaginal. El examinador evalúa la vagina internamente con los dedos enguantados, antes de insertar el espéculo, para notar la presencia de debilidad, bultos o nódulos . Se anota la inflamación y la secreción si están presentes. Durante este tiempo, se palpan las glándulas de Skene y Bartolin para identificar anomalías en estas estructuras. Una vez completado el examen digital de la vagina, se inserta cuidadosamente el espéculo, un instrumento para visualizar las estructuras internas, para hacer visible el cuello uterino. [95] El examen de la vagina también se puede realizar durante una búsqueda de cavidades . [105]
Durante una agresión sexual u otro tipo de abuso sexual pueden producirse laceraciones u otras lesiones en la vagina . [4] [95] Pueden ser desgarros, hematomas, inflamación y abrasiones. La agresión sexual con objetos puede dañar la vagina y un examen radiográfico puede revelar la presencia de objetos extraños. [4] Si se da el consentimiento, un examen pélvico es parte de la evaluación de la agresión sexual. [106] Los exámenes pélvicos también se realizan durante el embarazo, y las mujeres con embarazos de alto riesgo se realizan exámenes con mayor frecuencia. [95] [107]
Medicamentos
La administración intravaginal es una vía de administración en la que el medicamento se inserta en la vagina en forma de crema o tableta. Farmacológicamente , esto tiene la ventaja potencial de promover efectos terapéuticos principalmente en la vagina o estructuras cercanas (como la porción vaginal del cuello uterino ) con efectos adversos sistémicos limitados en comparación con otras vías de administración. [108] [109] Los medicamentos utilizados para madurar el cuello uterino e inducir el parto se administran comúnmente por esta vía, al igual que los estrógenos, los agentes anticonceptivos, el propranolol y los antimicóticos . Los anillos vaginales también se pueden usar para administrar medicamentos, incluido el control de la natalidad en los anillos vaginales anticonceptivos . Estos se insertan en la vagina y proporcionan niveles de fármaco continuos, de dosis baja y constantes en la vagina y en todo el cuerpo. [110] [111]
Antes de que el bebé salga del útero, se puede administrar una inyección para controlar el dolor durante el parto a través de la pared vaginal y cerca del nervio pudendo . Debido a que el nervio pudendo transporta fibras motoras y sensoriales que inervan los músculos pélvicos, un bloqueo del nervio pudendo alivia el dolor del parto. El medicamento no daña al niño y no tiene complicaciones significativas. [112]
Infecciones, enfermedades y sexo seguro
Las infecciones o enfermedades vaginales incluyen candidiasis , vaginitis , infecciones de transmisión sexual (ITS) y cáncer . Lactobacillus gasseri y otras especies de Lactobacillus en la flora vaginal proporcionan cierta protección contra las infecciones mediante su secreción de bacteriocinas y peróxido de hidrógeno . [113] La vagina sana de una mujer en edad fértil es ácida , con un pH que normalmente oscila entre 3,8 y 4,5. [94] El pH bajo prohíbe el crecimiento de muchas cepas de microbios patógenos . [94] El equilibrio ácido de la vagina también puede verse afectado por el semen, [114] [115] el embarazo, la menstruación, la diabetes u otras enfermedades, las píldoras anticonceptivas , ciertos antibióticos , la mala alimentación y el estrés. [116] Cualquiera de estos cambios en el equilibrio ácido de la vagina puede contribuir a la candidiasis. [117] Un pH elevado (superior a 4,5) del fluido vaginal puede ser causado por un crecimiento excesivo de bacterias como en la vaginosis bacteriana o en la infección parasitaria tricomoniasis , ambas tienen vaginitis como síntoma. [94] [118] La flora vaginal poblada por una serie de bacterias diferentes características de la vaginosis bacteriana aumenta el riesgo de resultados adversos del embarazo. [119] Durante un examen pélvico, se pueden tomar muestras de fluidos vaginales para detectar infecciones de transmisión sexual u otras infecciones. [95] [120]
Debido a que la vagina se limpia sola, por lo general no necesita una higiene especial. [121] Los médicos generalmente desaconsejan la práctica de duchas vaginales para mantener la salud vulvovaginal. [121] [122] Dado que la flora vaginal brinda protección contra las enfermedades, una alteración de este equilibrio puede provocar infecciones y flujo anormal. [121] El flujo vaginal puede indicar una infección vaginal por el color y el olor, o los síntomas resultantes del flujo, como irritación o ardor. [123] [124] El flujo vaginal anormal puede ser causado por ETS, diabetes, duchas vaginales, jabones perfumados, baños de burbujas, píldoras anticonceptivas, candidiasis (comúnmente como resultado del uso de antibióticos) u otra forma de vaginitis. [123] Si bien la vaginitis es una inflamación de la vagina y se atribuye a una infección, problemas hormonales o irritantes, [125] [126] el vaginismo es un endurecimiento involuntario de los músculos de la vagina durante la penetración vaginal que es causado por un reflejo condicionado o una enfermedad. [125] El flujo vaginal debido a una infección por levaduras suele ser espeso, de color cremoso e inodoro, mientras que el flujo debido a la vaginosis bacteriana es de color gris blanquecino, y el flujo debido a la tricomoniasis suele ser de color gris, de consistencia líquida y con olor a pescado. El flujo en el 25% de los casos de tricomoniasis es de color verde amarillento. [124]
El VIH/SIDA , el virus del papiloma humano (VPH), el herpes genital y la tricomoniasis son algunas de las ETS que pueden afectar la vagina, y las fuentes de salud recomiendan prácticas de sexo seguro (o método de barrera) para prevenir la transmisión de estas y otras ETS. [127] [128] El sexo seguro comúnmente implica el uso de condones y, a veces, condones femeninos (que dan a las mujeres más control). Ambos tipos pueden ayudar a evitar el embarazo al evitar que el semen entre en contacto con la vagina. [129] [130] Sin embargo, hay poca investigación sobre si los condones femeninos son tan efectivos como los condones masculinos para prevenir las ETS, [130] y son ligeramente menos efectivos que los condones masculinos para prevenir el embarazo, lo que puede deberse a que el condón femenino se ajusta menos firmemente que el condón masculino o porque puede deslizarse dentro de la vagina y derramar semen. [131]
Los ganglios linfáticos vaginales suelen atrapar células cancerosas que se originan en la vagina. Estos ganglios pueden evaluarse para detectar la presencia de una enfermedad. La extirpación quirúrgica selectiva (en lugar de la extirpación total y más invasiva) de los ganglios linfáticos vaginales reduce el riesgo de complicaciones que pueden acompañar a las cirugías más radicales. Estos ganglios selectivos actúan como ganglios linfáticos centinela. [48] En lugar de cirugía, los ganglios linfáticos en cuestión a veces se tratan con radioterapia administrada a los ganglios linfáticos pélvicos, inguinales o ambos de la paciente. [132]
El cáncer vaginal y el cáncer de vulva son muy raros y afectan principalmente a mujeres mayores. [133] [134] El cáncer de cuello uterino (que es relativamente común) aumenta el riesgo de cáncer vaginal, [135] por lo que existe una probabilidad significativa de que el cáncer vaginal ocurra al mismo tiempo o después del cáncer de cuello uterino. Puede ser que sus causas sean las mismas. [135] [133] [136] El cáncer de cuello uterino se puede prevenir con pruebas de Papanicolaou y vacunas contra el VPH , pero las vacunas contra el VPH solo cubren los tipos 16 y 18 del VPH, la causa del 70% de los cánceres de cuello uterino. [137] [138] Algunos síntomas del cáncer de cuello uterino y vaginal son dispareunia y sangrado vaginal anormal o flujo vaginal, especialmente después de las relaciones sexuales o la menopausia. [139] [140] Sin embargo, la mayoría de los cánceres de cuello uterino son asintomáticos (no presentan síntomas). [139] La braquiterapia intracavitaria vaginal (VBT) se utiliza para tratar el cáncer de endometrio , vagina y cuello uterino. Se inserta un aplicador en la vagina para permitir la administración de radiación lo más cerca posible del sitio del cáncer. [141] [142] Las tasas de supervivencia aumentan con VBT en comparación con la radioterapia de haz externo. [141] Al usar la vagina para colocar el emisor lo más cerca posible del crecimiento canceroso, se reducen los efectos sistémicos de la radioterapia y las tasas de curación del cáncer vaginal son más altas. [143] La investigación no es clara sobre si el tratamiento del cáncer de cuello uterino con radioterapia aumenta el riesgo de cáncer vaginal. [135]
Efectos del envejecimiento y el parto
La edad y los niveles hormonales se correlacionan significativamente con el pH de la vagina. [144] El estrógeno, el glucógeno y los lactobacilos afectan estos niveles. [145] [146] Al nacer, la vagina es ácida con un pH de aproximadamente 4,5, [144] y deja de ser ácida a las tres a seis semanas de edad, [147] volviéndose alcalina. [148] El pH vaginal promedio es de 7,0 en niñas prepúberes. [145] Aunque hay un alto grado de variabilidad en el tiempo, las niñas que tienen aproximadamente entre siete y doce años de edad continuarán teniendo desarrollo labial a medida que el himen se engrosa y la vagina se alargue a aproximadamente 8 cm. La mucosa vaginal se engrosa y el pH vaginal se vuelve ácido nuevamente. Las niñas también pueden experimentar un flujo vaginal fino y blanco llamado leucorrea . [148] La microbiota vaginal de las adolescentes de 13 a 18 años es similar a la de las mujeres en edad reproductiva, [146] que tienen un pH vaginal promedio de 3,8 a 4,5, [94] pero la investigación no es tan clara sobre si esto es lo mismo para las niñas premenárquicas o perimenárquicas. [146] El pH vaginal durante la menopausia es de 6,5 a 7,0 (sin terapia de reemplazo hormonal ), o de 4,5 a 5,0 con terapia de reemplazo hormonal. [146]

Después de la menopausia, el cuerpo produce menos estrógeno. Esto causa vaginitis atrófica (adelgazamiento e inflamación de las paredes vaginales), [38] [149] que puede provocar picazón, ardor, sangrado, dolor o sequedad vaginal (disminución de la lubricación). [150] La sequedad vaginal puede causar incomodidad por sí sola o incomodidad o dolor durante las relaciones sexuales. [150] [151] Los sofocos también son característicos de la menopausia. [116] [152] La menopausia también afecta la composición de las estructuras de soporte vaginales. Las estructuras vasculares se reducen con el avance de la edad. [153] Los colágenos específicos se alteran en composición y proporciones. Se cree que el debilitamiento de las estructuras de soporte de la vagina se debe a los cambios fisiológicos en este tejido conectivo. [154]
Los síntomas de la menopausia se pueden aliviar con cremas vaginales que contienen estrógeno, [152] medicamentos sin receta, no hormonales, [150] anillos vaginales de estrógeno como el Femring , [155] u otras terapias de reemplazo hormonal, [152] pero existen riesgos (incluidos efectos adversos) asociados con la terapia de reemplazo hormonal. [156] [157] Las cremas vaginales y los anillos vaginales de estrógeno pueden no tener los mismos riesgos que otros tratamientos de reemplazo hormonal. [158] La terapia de reemplazo hormonal puede tratar la sequedad vaginal, [155] pero se puede usar un lubricante personal para remediar temporalmente la sequedad vaginal específicamente para las relaciones sexuales. [151] Algunas mujeres tienen un aumento en el deseo sexual después de la menopausia. [150] Puede ser que las mujeres menopáusicas que continúan participando en la actividad sexual regularmente experimenten una lubricación vaginal similar a los niveles de las mujeres que no han entrado en la menopausia, y puedan disfrutar plenamente de las relaciones sexuales. [150] Pueden tener menos atrofia vaginal y menos problemas relacionados con las relaciones sexuales. [159]
Los cambios vaginales que ocurren con el envejecimiento y el parto incluyen redundancia de mucosa, redondeo del aspecto posterior de la vagina con acortamiento de la distancia desde el extremo distal del canal anal hasta la abertura vaginal, diástasis o interrupción de los músculos pubococcígeos causada por una mala reparación de una episiotomía y ampollas que pueden sobresalir más allá del área de la abertura vaginal. [160] Otros cambios vaginales relacionados con el envejecimiento y el parto son la incontinencia urinaria de esfuerzo , el rectocele y el cistocele . [160] Los cambios físicos resultantes del embarazo, el parto y la menopausia a menudo contribuyen a la incontinencia urinaria de esfuerzo. Si una mujer tiene un soporte muscular del suelo pélvico débil y daño tisular por el parto o la cirugía pélvica, la falta de estrógeno puede debilitar aún más los músculos pélvicos y contribuir a la incontinencia urinaria de esfuerzo. [161] El prolapso de los órganos pélvicos , como un rectocele o un cistocele, se caracteriza por el descenso de los órganos pélvicos desde sus posiciones normales para incidir en la vagina. [162] [163] Una reducción de estrógeno no causa rectocele, cistocele o prolapso uterino , pero el parto y la debilidad en las estructuras de soporte pélvico sí pueden. [159] El prolapso también puede ocurrir cuando el suelo pélvico se lesiona durante una histerectomía , un tratamiento de cáncer ginecológico o levantar objetos pesados. [162] [163] Los ejercicios del suelo pélvico, como los ejercicios de Kegel, se pueden utilizar para fortalecer los músculos del suelo pélvico, [164] previniendo o deteniendo la progresión del prolapso. [165] No hay evidencia de que hacer ejercicios de Kegel de forma isotónica o con algún tipo de peso sea superior; existen mayores riesgos con el uso de pesas, ya que se introduce un objeto extraño en la vagina. [166]
Durante la tercera etapa del parto, mientras el bebé está naciendo, la vagina sufre cambios significativos. Se puede ver un chorro de sangre de la vagina justo antes de que nazca el bebé. Las laceraciones en la vagina que pueden ocurrir durante el parto varían en profundidad, gravedad y la cantidad de tejido adyacente afectado. [4] [167] La laceración puede ser tan extensa como para involucrar el recto y el ano . Este evento puede ser especialmente angustiante para una nueva madre. [167] [168] Cuando esto ocurre, se desarrolla incontinencia fecal y las heces pueden salir a través de la vagina. [167] Cerca del 85% de los partos vaginales espontáneos desarrollan algún tipo de desgarro. De estos, el 60-70% requieren sutura . [169] [170] Las laceraciones del parto no siempre ocurren. [44]
Cirugía
La vagina, incluida la abertura vaginal, puede alterarse como resultado de cirugías como una episiotomía, vaginectomía , vaginoplastia o labioplastia . [160] [171] Las personas que se someten a una vaginoplastia suelen ser mayores y han dado a luz. [160] Un examen minucioso de la vagina antes de una vaginoplastia es estándar, así como una derivación a un uroginecólogo para diagnosticar posibles trastornos vaginales. [160] Con respecto a la labioplastia, la reducción de los labios menores es rápida y sin obstáculos, las complicaciones son menores y raras, y se pueden corregir. Cualquier cicatriz del procedimiento es mínima y no se han identificado problemas a largo plazo. [160]
Durante una episiotomía, se realiza una incisión quirúrgica durante la segunda etapa del parto para agrandar la abertura vaginal por donde pase el bebé. [44] [141] Aunque ya no se recomienda su uso rutinario, [172] y se ha descubierto que no tener una episiotomía tiene mejores resultados que una episiotomía, [44] es uno de los procedimientos médicos más comunes que se realizan en las mujeres. La incisión se realiza a través de la piel, el epitelio vaginal, la grasa subcutánea, el cuerpo perineal y el músculo perineal transverso superficial y se extiende desde la vagina hasta el ano. [173] [174] Las episiotomías pueden ser dolorosas después del parto. Las mujeres a menudo informan dolor durante las relaciones sexuales hasta tres meses después de la reparación de la laceración o una episiotomía. [169] [170] Algunas técnicas quirúrgicas resultan menos dolorosas que otras. [169] Los dos tipos de episiotomías que se realizan son la incisión medial y la incisión mediolateral. La incisión media es un corte perpendicular entre la vagina y el ano y es la más común. [44] [175] La incisión mediolateral se realiza entre la vagina en un ángulo y no es tan probable que llegue hasta el ano. El corte mediolateral tarda más tiempo en sanar que el corte medio. [44]
La vaginectomía es una cirugía para extirpar toda o parte de la vagina, y generalmente se utiliza para tratar una neoplasia maligna. [171] La extirpación de algunos o todos los órganos sexuales puede provocar daños en los nervios y dejar cicatrices o adherencias . [176] La función sexual también puede verse afectada como resultado, como en el caso de algunas cirugías de cáncer de cuello uterino. Estas cirugías pueden afectar el dolor, la elasticidad, la lubricación vaginal y la excitación sexual. Esto suele resolverse después de un año, pero puede llevar más tiempo. [176]
Las mujeres, especialmente aquellas mayores que han tenido partos múltiples, pueden optar por corregir quirúrgicamente la laxitud vaginal. Esta cirugía se ha descrito como estrechamiento o rejuvenecimiento vaginal. [177] Si bien una mujer puede experimentar una mejora en la autoimagen y el placer sexual al someterse a un estrechamiento o rejuvenecimiento vaginal, [177] existen riesgos asociados con los procedimientos, que incluyen infección, estrechamiento de la abertura vaginal, estrechamiento insuficiente, disminución de la función sexual (como dolor durante las relaciones sexuales ) y fístula rectovaginal . Las mujeres que se someten a este procedimiento pueden tener sin saberlo un problema médico, como un prolapso, y también se intenta corregirlo durante la cirugía. [178]
La cirugía de la vagina puede ser electiva o cosmética. Las mujeres que buscan una cirugía cosmética pueden tener afecciones congénitas , malestar físico o desear alterar la apariencia de sus genitales. Las preocupaciones sobre la apariencia o las medidas genitales promedio son en gran medida desconocidas y hacen que definir un resultado exitoso para dicha cirugía sea difícil. [179] Hay varias cirugías de reasignación de sexo disponibles para las personas transgénero . Aunque no todas las afecciones intersexuales requieren tratamiento quirúrgico, algunas eligen la cirugía genital para corregir afecciones anatómicas atípicas. [180]
Anomalías y otros problemas de salud
Las anomalías vaginales son defectos que resultan en una vagina anormal o ausente. [181] [182] La anomalía vaginal obstructiva más común es un himen imperforado , una condición en la que el himen obstruye el flujo menstrual u otras secreciones vaginales. [183] [184] Otra anomalía vaginal es un tabique vaginal transversal , que bloquea parcial o completamente el canal vaginal. [183] La causa precisa de una obstrucción debe determinarse antes de repararla, ya que la cirugía correctiva difiere según la causa. [185] En algunos casos, como la agenesia vaginal aislada , los genitales externos pueden parecer normales. [186]
Las aberturas anormales conocidas como fístulas pueden provocar que la orina o las heces entren en la vagina, lo que produce incontinencia. [187] [188] La vagina es susceptible a la formación de fístulas debido a su proximidad a los tractos urinario y gastrointestinal . [189] Las causas específicas son múltiples e incluyen parto obstruido, histerectomía, malignidad , radiación, episiotomía y trastornos intestinales. [190] [191] Una pequeña cantidad de fístulas vaginales son congénitas . [192] Se emplean varios métodos quirúrgicos para reparar las fístulas. [193] [187] Si no se tratan, las fístulas pueden provocar una discapacidad significativa y tener un profundo impacto en la calidad de vida . [187]
La evisceración vaginal es una complicación grave de una histerectomía vaginal y ocurre cuando el manguito vaginal se rompe , lo que permite que el intestino delgado sobresalga de la vagina. [106] [194]
Los quistes también pueden afectar la vagina. Varios tipos de quistes vaginales pueden desarrollarse en la superficie del epitelio vaginal o en capas más profundas de la vagina y pueden crecer hasta alcanzar 7 cm. [195] [196] A menudo, son un hallazgo incidental durante un examen pélvico de rutina. [197] Los quistes vaginales pueden imitar otras estructuras que sobresalen de la vagina, como un rectocele y un cistocele. [195] Los quistes que pueden estar presentes incluyen quistes müllerianos , quistes del conducto de Gartner y quistes epidermoides . [198] [199] Es más probable que un quiste vaginal se desarrolle en mujeres entre 30 y 40 años. [195] Se estima que 1 de cada 200 mujeres tiene un quiste vaginal. [195] [200] El quiste de Bartholin es de origen vulvar en lugar de vaginal, [201] pero se presenta como un bulto en la abertura vaginal. [202] Es más común en mujeres jóvenes y generalmente no presenta síntomas, [203] pero puede causar dolor si se forma un absceso , [203] bloquear la entrada al vestíbulo vulvar si es grande, [204] e impedir la marcha o causar relaciones sexuales dolorosas. [203]
Sociedad y cultura
Percepciones, simbolismo y vulgaridad
A lo largo de la historia han existido diversas percepciones de la vagina, incluida la creencia de que es el centro del deseo sexual , una metáfora de la vida a través del nacimiento, inferior al pene, poco atractiva a la vista o al olfato, o vulgar . [205] [206] [207] Estas opiniones se pueden atribuir en gran medida a las diferencias de sexo y cómo se interpretan. David Buss , un psicólogo evolucionista , afirmó que debido a que un pene es significativamente más grande que un clítoris y es fácilmente visible mientras que la vagina no lo es, y los hombres orinan a través del pene, a los niños se les enseña desde la infancia a tocar sus penes mientras que a las niñas a menudo se les enseña que no deben tocar sus propios genitales, lo que implica que hay daño al hacerlo. Buss atribuyó esto como la razón por la que muchas mujeres no están tan familiarizadas con sus genitales, y que los investigadores asumen que estas diferencias de sexo explican por qué los niños aprenden a masturbarse antes que las niñas y lo hacen con más frecuencia. [208]
La palabra vagina se suele evitar en las conversaciones, [209] y muchas personas están confundidas sobre la anatomía de la vagina y pueden no saber que no se utiliza para orinar. [210] [211] [212] Esto se ve agravado por frases como "los niños tienen pene, las niñas tienen vagina", que hace que los niños piensen que las niñas tienen un orificio en el área pélvica. [211] La autora Hilda Hutcherson afirmó: "Debido a que muchas [mujeres] han sido condicionadas desde la infancia a través de señales verbales y no verbales a pensar en [sus] genitales como feos, malolientes y sucios, [ellas] no pueden disfrutar plenamente de los encuentros íntimos" por miedo a que a su pareja no le guste la vista, el olor o el sabor de sus genitales. Argumentó que las mujeres, a diferencia de los hombres, no tenían experiencias de vestuario en la escuela donde compararan los genitales de las demás, lo que es una de las razones por las que muchas mujeres se preguntan si sus genitales son normales. [206] La académica Catherine Blackledge afirmó que tener vagina significaba que normalmente sería tratada peor que sus contrapartes sin vagina y estaría sujeta a desigualdades (como la desigualdad laboral ), lo que ella categorizó como ser tratada como una ciudadana de segunda clase. [209]

Las visiones negativas de la vagina se contrastan simultáneamente con las visiones de que es un poderoso símbolo de la sexualidad, la espiritualidad o la vida femeninas. La autora Denise Linn afirmó que la vagina "es un poderoso símbolo de feminidad, apertura, aceptación y receptividad. Es el espíritu del valle interior". [213] Sigmund Freud le dio un valor significativo a la vagina, [214] postulando el concepto de que el orgasmo vaginal está separado del orgasmo del clítoris y que, al llegar a la pubertad, la respuesta adecuada de las mujeres maduras es un cambio a los orgasmos vaginales (es decir, orgasmos sin ninguna estimulación del clítoris). Esta teoría hizo que muchas mujeres se sintieran inadecuadas, ya que la mayoría de las mujeres no pueden alcanzar el orgasmo solo a través del coito vaginal. [215] [216] [217] En cuanto a la religión, el útero representa un símbolo poderoso como el yoni en el hinduismo , que representa "la potencia femenina", y esto puede indicar el valor que la sociedad hindú ha dado a la sexualidad femenina y la capacidad de la vagina para dar vida; [218] Sin embargo, yoni como representación de "útero" no es la denotación primaria. [219]
Aunque en la antigüedad la vagina solía considerarse equivalente ( homóloga ) al pene, y los anatomistas Galeno (129 d. C. - 200 d. C.) y Vesalio (1514-1564) consideraban que los órganos eran estructuralmente iguales, salvo que la vagina estaba invertida, los estudios anatómicos de los últimos siglos demostraron que el clítoris era el equivalente del pene. [76] [220] Otra percepción de la vagina era que la liberación de fluidos vaginales curaría o remediaría una serie de dolencias; a lo largo de los siglos se utilizaron varios métodos para liberar la "semilla femenina" (a través de la lubricación vaginal o la eyaculación femenina) como tratamiento para la suffocatio ex semine retento (asfixia del útero, literalmente "asfixia por semilla retenida"), la enfermedad verde y posiblemente para la histeria femenina . Los métodos de tratamiento informados incluían que una partera frotara las paredes de la vagina o la inserción del pene u objetos con forma de pene en la vagina. Los síntomas del diagnóstico de histeria femenina (un concepto que las autoridades médicas ya no reconocen como un trastorno médico) incluían desmayos, nerviosismo, insomnio, retención de líquidos, pesadez en el abdomen, espasmos musculares, falta de aliento, irritabilidad, pérdida de apetito por la comida o el sexo y una propensión a causar problemas. [221] Es posible que las mujeres que se consideraba que sufrían el trastorno de histeria femenina se sometieran a veces a un "masaje pélvico" (estimulación de los genitales por parte del médico hasta que la mujer experimentaba un "paroxismo histérico" (es decir, un orgasmo). En este caso, el paroxismo se consideraba un tratamiento médico y no una liberación sexual. [221]
La vagina ha recibido muchos nombres vulgares, tres de los cuales son pussy , twat y cunt . Cunt también se utiliza como un epíteto despectivo que se refiere a personas de ambos sexos. Este uso es relativamente reciente, data de finales del siglo XIX. [222] Reflejando diferentes usos nacionales , cunt se describe como "una persona desagradable o estúpida" en el Compact Oxford English Dictionary , [223] mientras que el Merriam-Webster tiene un uso del término como "generalmente despectivo y obsceno: mujer", [224] señalando que se utiliza en los Estados Unidos como "una forma ofensiva de referirse a una mujer". [225] Random House lo define como "un hombre despreciable, despreciable o tonto". [222] Algunas feministas de la década de 1970 buscaron eliminar términos despectivos como cunt . [226] Twat se usa ampliamente como un epíteto despectivo, especialmente en inglés británico , refiriéndose a una persona considerada desagradable o estúpida. [227] [228] Pussy puede indicar " cobardía o debilidad ", y "la vulva o vagina humana" o por extensión "relación sexual con una mujer". [229] En inglés, el uso de la palabra pussy para referirse a las mujeres se considera despectivo o degradante, tratando a las personas como objetos sexuales. [230]
En la literatura y el arte
La vagina loquens , o "vagina parlante", es una tradición importante en la literatura y el arte, que se remonta a los antiguos motivos folclóricos del "coño parlante". [231] [232] Estos cuentos suelen incluir vaginas que hablan por efecto de la magia o los hechizos, y a menudo admiten su falta de castidad . [231] Otros cuentos populares relatan que la vagina tiene dientes: vagina dentata ( latín para "vagina dentada"). Estos implican que las relaciones sexuales pueden resultar en lesiones, emasculación o castración para el hombre involucrado. Estas historias se contaban con frecuencia como cuentos de advertencia que advertían de los peligros de las mujeres desconocidas y para desalentar la violación . [233]
En 1966, la artista francesa Niki de Saint Phalle colaboró con el artista dadaísta Jean Tinguely y Per Olof Ultvedt en una gran instalación escultórica titulada "hon-en katedral" (también escrito "Hon-en-Katedrall" , que significa "ella-una-catedral") para el Moderna Museet, en Estocolmo , Suecia. La forma exterior es una escultura gigante y reclinada de una mujer a la que los visitantes pueden ingresar a través de una abertura vaginal del tamaño de una puerta entre sus piernas abiertas. [234]
Los Monólogos de la Vagina , una obra de teatro episódica de 1996 de Eve Ensler , ha contribuido a hacer de la sexualidad femenina un tema de discurso público. Está compuesta por un número variable de monólogos leídos por varias mujeres. Inicialmente, Ensler interpretó cada monólogo ella misma, con actuaciones posteriores con tres actrices; las versiones posteriores presentan una actriz diferente para cada papel. Cada uno de los monólogos trata un aspecto de la experiencia femenina , tocando temas como la actividad sexual, el amor, la violación, la menstruación, la mutilación genital femenina, la masturbación, el nacimiento, el orgasmo, los diversos nombres comunes de la vagina o simplemente como un aspecto físico del cuerpo. Un tema recurrente a lo largo de las piezas es la vagina como una herramienta de empoderamiento femenino y la encarnación máxima de la individualidad. [235] [236]
Influencia en la modificación
Las opiniones sociales, influenciadas por la tradición, la falta de conocimiento sobre la anatomía o el sexismo , pueden afectar significativamente la decisión de una persona de alterar sus propios genitales o los de otra persona. [178] [237] Las mujeres pueden querer alterar sus genitales (vagina o vulva) porque creen que su apariencia, como la longitud de los labios menores que cubren la abertura vaginal, no es normal, o porque desean una abertura vaginal más pequeña o una vagina más apretada. Las mujeres pueden querer permanecer jóvenes en apariencia y función sexual. Estas opiniones a menudo están influenciadas por los medios de comunicación, [178] [238] incluida la pornografía , [238] y las mujeres pueden tener baja autoestima como resultado. [178] Pueden sentirse avergonzadas de estar desnudas frente a una pareja sexual y pueden insistir en tener relaciones sexuales con las luces apagadas. [178] Cuando la cirugía de modificación se realiza puramente por razones cosméticas, a menudo se ve mal, [178] y algunos médicos han comparado dichas cirugías con la mutilación genital femenina (MGF). [238]
La mutilación genital femenina, también conocida como circuncisión femenina o corte genital femenino, es una modificación genital que no tiene ningún beneficio para la salud. [239] [240] La forma más grave es la mutilación genital femenina de tipo III, que consiste en la infibulación y consiste en extirpar total o parcialmente los labios y cerrar la vagina. Se deja un pequeño orificio para el paso de la orina y la sangre menstrual, y se abre la vagina para las relaciones sexuales y el parto. [240]
Una gran controversia rodea la mutilación genital femenina, [239] [240] con la Organización Mundial de la Salud (OMS) y otras organizaciones de salud haciendo campaña contra los procedimientos en nombre de los derechos humanos , afirmando que es "una violación de los derechos humanos de las niñas y las mujeres" y "refleja una desigualdad profundamente arraigada entre los sexos". [240] La mutilación genital femenina ha existido en un momento u otro en casi todas las civilizaciones humanas, [241] más comúnmente para ejercer control sobre el comportamiento sexual, incluida la masturbación, de niñas y mujeres. [240] [241] Se lleva a cabo en varios países, especialmente en África , y en menor medida en otras partes del Medio Oriente y el Sudeste Asiático , en niñas desde unos pocos días de nacidas hasta la mitad de la adolescencia, a menudo para reducir el deseo sexual en un esfuerzo por preservar la virginidad vaginal. [239] [240] [241] Comfort Momoh afirmó que es posible que la mutilación genital femenina se "practicara en el antiguo Egipto como signo de distinción entre la aristocracia"; hay informes de que hay rastros de infibulación en momias egipcias. [241]
La costumbre y la tradición son las razones más frecuentemente citadas para la práctica de la mutilación genital femenina. Algunas culturas creen que la mutilación genital femenina es parte de la iniciación de una niña a la edad adulta y que no practicarla puede perturbar la cohesión social y política. [240] [241] En estas sociedades, a menudo no se considera adulta a una niña a menos que se haya sometido al procedimiento. [240]
Otros animales

La vagina es una estructura de los animales en la que la hembra es fecundada internamente , en lugar de por inseminación traumática utilizada por algunos invertebrados. Aunque la investigación sobre la vagina es especialmente deficiente para diferentes animales, su ubicación, estructura y tamaño están documentados como variables entre especies. En los mamíferos terios ( placentarios y marsupiales ), la vagina conduce desde el útero hasta el exterior del cuerpo de la hembra. Los placentarios hembras tienen dos aberturas en la vulva; estas son la abertura uretral para el tracto urinario y la abertura vaginal para el tracto genital. Dependiendo de la especie, estas aberturas pueden estar dentro del seno urogenital interno o en el vestíbulo externo. [242] Los marsupiales hembras tienen dos vaginas laterales , que conducen a úteros separados, pero ambas se abren externamente a través del mismo orificio; [243] un tercer canal, que se conoce como vagina media, y puede ser transitorio o permanente, se utiliza para el nacimiento. [244] La hembra de la hiena manchada no tiene una abertura vaginal externa. En cambio, la vagina sale a través del clítoris , lo que permite a las hembras orinar, copular y dar a luz a través del clítoris. [245] La vagina de la hembra del coyote se contrae durante la cópula, formando un vínculo copulatorio . [246]
Los monotremas , las aves , los reptiles y los anfibios tienen cloaca , que es la única abertura externa para los tractos gastrointestinal, urinario y reproductivo. Algunos de estos vertebrados tienen una parte del oviducto que conduce a la cloaca. [247] [248] Los pollos tienen una abertura vaginal que se abre desde el vértice vertical de la cloaca. La vagina se extiende hacia arriba desde la abertura y se convierte en la glándula del huevo. [248] En algunos peces sin mandíbula , no hay oviducto ni vagina y, en cambio, el huevo viaja directamente a través de la cavidad corporal (y se fertiliza externamente como en la mayoría de los peces y anfibios). En los insectos y otros invertebrados , la vagina puede ser parte del oviducto (ver sistema reproductivo de los insectos ). [249] Las aves tienen una cloaca en la que se vacían el tracto urinario, reproductivo (vagina) y el tracto gastrointestinal. [250] Las hembras de algunas especies de aves acuáticas han desarrollado estructuras vaginales llamadas sacos sin salida y espirales en el sentido de las agujas del reloj para protegerse de la coerción sexual . [251]
La falta de investigación sobre la vagina y otros genitales femeninos, especialmente en diferentes animales, ha sofocado el conocimiento sobre la anatomía sexual femenina. [252] [253] Una explicación de por qué se estudian más los genitales masculinos incluye que los penes son significativamente más simples de analizar que las cavidades genitales femeninas, porque los genitales masculinos generalmente sobresalen y, por lo tanto, son más fáciles de evaluar y medir. Por el contrario, los genitales femeninos se ocultan con mayor frecuencia y requieren más disección, lo que a su vez requiere más tiempo. [252] Otra explicación es que una función principal del pene es fecundar, mientras que los genitales femeninos pueden alterar la forma al interactuar con los órganos masculinos, especialmente para beneficiar o dificultar el éxito reproductivo . [252]
Los primates no humanos son modelos óptimos para la investigación biomédica humana porque los humanos y los primates no humanos comparten características fisiológicas como resultado de la evolución . [254] Si bien la menstruación está fuertemente asociada con las hembras humanas, y tienen la menstruación más pronunciada, también es típica de los parientes simios y los monos . [255] [256] Las hembras de macacos menstrúan, con una duración del ciclo a lo largo de la vida que es comparable a la de las hembras humanas. Los estrógenos y progestágenos en los ciclos menstruales y durante la premenarquia y la posmenopausia también son similares en las hembras humanas y macacos; sin embargo, solo en los macacos ocurre la queratinización del epitelio durante la fase folicular . [254] El pH vaginal de los macacos también difiere, con valores medianos casi neutros a ligeramente alcalinos y es ampliamente variable, lo que puede deberse a su falta de lactobacilos en la flora vaginal. [254] Esta es una de las razones por las que, aunque se utilizan macacos para estudiar la transmisión del VIH y probar microbicidas , [254] los modelos animales no se utilizan a menudo en el estudio de infecciones de transmisión sexual, como la tricomoniasis. Otra razón es que las causas de estas afecciones están inextricablemente ligadas a la composición genética de los humanos, lo que hace que los resultados de otras especies sean difíciles de aplicar a los humanos. [257]
Véase también
- Vagina artificial
- Estigma (botánica)
- Porción supravaginal del cuello uterino
- Inversión uterina
- Dilatador vaginal
- Fotopletismografía vaginal
Referencias
- ^ de Stevenson A (2010). Diccionario Oxford de inglés. Oxford University Press . pág. 1962. ISBN 978-0-19-957112-3Archivado del original el 3 de junio de 2021 . Consultado el 27 de octubre de 2015 .
- ^ Nevid J, Rathus S, Rubenstein H (1998). Salud en el nuevo milenio: la edición electrónica inteligente (SEE). Macmillan . p. 297. ISBN 978-1-57259-171-4Archivado del original el 3 de junio de 2021 . Consultado el 27 de octubre de 2015 .
- ^ Lipsky MS (2006). Enciclopedia Médica Concisa de la Asociación Médica Estadounidense. Referencia de Random House . pág. 96. ISBN 978-0-375-72180-9Archivado del original el 3 de junio de 2021 . Consultado el 27 de octubre de 2015 .
- ^ abcdefg Dalton M (2014). Ginecología forense. Cambridge University Press . pág. 65. ISBN 978-1-107-06429-4Archivado del original el 17 de septiembre de 2020 . Consultado el 27 de octubre de 2015 .
- ^ Jones T, Wear D, Friedman LD (2014). Health Humanities Reader. Rutgers University Press . Págs. 231-232. ISBN 978-0-8135-7367-0Archivado del original el 3 de junio de 2021 . Consultado el 27 de octubre de 2015 .
- ^ ab Kirkpatrick M (2012). Sexualidad humana: perspectivas de personalidad y psicología social. Springer Science & Business Media . p. 175. ISBN 978-1-4684-3656-3Archivado del original el 22 de abril de 2021 . Consultado el 3 de febrero de 2016 .
- ^ Hill CA (2007). Sexualidad humana: perspectivas de personalidad y psicología social. SAGE Publications . pp. 265–266. ISBN 978-1-5063-2012-0. Archivado del original el 3 de junio de 2021 . Consultado el 3 de febrero de 2016 .
Aparentemente, se ha dedicado poca atención a la naturaleza de los genitales femeninos en general, lo que probablemente explique la razón por la que la mayoría de las personas usan términos incorrectos cuando se refieren a los genitales externos femeninos. El término que se usa típicamente para hablar de los genitales femeninos es vagina , que en realidad es una estructura sexual interna, el pasaje muscular que conduce al exterior desde el útero. El término correcto para los genitales externos femeninos es vulva , como se analiza en el capítulo 6, que incluye el clítoris, los labios mayores y los labios menores.
- ^ Sáenz-Herrero M (2014). Psicopatología en mujeres: Incorporando la perspectiva de género en la psicopatología descriptiva. Springer . p. 250. ISBN 978-3-319-05870-2. Archivado del original el 22 de abril de 2021 . Consultado el 3 de febrero de 2016 .
Además, en la actualidad existe una carencia de vocabulario adecuado para referirse a los genitales externos femeninos, utilizándose, por ejemplo, 'vagina' y 'vulva' como si fueran sinónimos, como si utilizar estos términos de forma incorrecta fuera inofensivo para el desarrollo sexual y psicológico de la mujer.
- ^ abcdefg Snell RS (2004). Anatomía clínica: una revisión ilustrada con preguntas y explicaciones. Lippincott Williams & Wilkins. pág. 98. ISBN 978-0-7817-4316-7Archivado del original el 10 de marzo de 2021 . Consultado el 27 de octubre de 2015 .
- ^ abcdefghijklmnopq Dutta DC (2014). Libro de texto de ginecología de DC Dutta. JP Medical Ltd. págs. 2–7. ISBN 978-93-5152-068-9Archivado desde el original el 4 de julio de 2019 . Consultado el 27 de octubre de 2015 .
- ^ Drake R, Vogl AW, Mitchell A (2016). Anatomía básica de Gray. Libro electrónico. Elsevier Health Sciences . pág. 246. ISBN. 978-0-323-50850-6Archivado del original el 4 de junio de 2021 . Consultado el 25 de mayo de 2018 .
- ^ ab Ginger VA, Yang CC (2011). "Anatomía funcional de los órganos sexuales femeninos". En Mulhall JP, Incrocci L, Goldstein I, Rosen R (eds.). Cáncer y salud sexual . Springer . págs. 13, 20–21. ISBN 978-1-60761-915-4Archivado del original el 16 de diciembre de 2019 . Consultado el 20 de agosto de 2020 .
- ^ Ransons A (15 de mayo de 2009). "Opciones reproductivas". Salud y bienestar para toda la vida . Human Kinetics 10%. pág. 221. ISBN 978-0-7360-6850-5. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Beckmann CR (2010). Obstetricia y ginecología. Lippincott Williams & Wilkins . pág. 37. ISBN. 978-0-7817-8807-6. Archivado del original el 15 de febrero de 2017 . Consultado el 31 de enero de 2017 .
Debido a que la vagina está colapsada, parece tener forma de H en la sección transversal.
- ^ abcdef Standring S, Borley NR, eds. (2008). Anatomía de Gray: la base anatómica de la práctica clínica (40.ª ed.). Londres: Churchill Livingstone. pp. 1281–4. ISBN 978-0-8089-2371-8.
- ^ ab Baggish MS, Karram MM (2011). Atlas de anatomía pélvica y cirugía ginecológica - Libro electrónico. Elsevier Health Sciences . p. 582. ISBN 978-1-4557-1068-3Archivado desde el original el 4 de julio de 2019 . Consultado el 7 de mayo de 2018 .
- ^ ab Arulkumaran S, Regan L, Papageorghiou A, Monga A, Farquharson D (2011). Referencia de escritorio de Oxford: obstetricia y ginecología. OUP Oxford . pag. 472.ISBN 978-0-19-162087-4Archivado desde el original el 3 de julio de 2019 . Consultado el 7 de mayo de 2018 .
- ^ ab Manual de obstetricia (3.ª ed.). Elsevier . 2011. págs. 1–16. ISBN 978-81-312-2556-1.
- ^ Smith RP, Turek P (2011). Colección Netter de ilustraciones médicas: sistema reproductivo, libro electrónico. Elsevier Health Sciences , pág. 443. ISBN 978-1-4377-3648-9Archivado desde el original el 3 de julio de 2019 . Consultado el 7 de mayo de 2018 .
- ^ Ricci, Susan Scott; Kyle, Terri (2009). Enfermería de maternidad y pediatría. Wolters Kluwer Health/Lippincott Williams & Wilkins. pág. 77. ISBN 978-0-78178-055-1. Recuperado el 7 de enero de 2024 .
- ^ Zink, Christopher (2011). Diccionario de obstetricia y ginecología. De Gruyter. pág. 174. ISBN 978-3-11085-727-6.
- ^ ab Knight B (1997). Simpson's Forensic Medicine (11.ª ed.). Londres: Arnold. pág. 114. ISBN 978-0-7131-4452-9.
- ^ Perlman SE, Nakajyma ST, Hertweck SP (2004). Protocolos clínicos en ginecología pediátrica y adolescente . Partenón. pág. 131. ISBN 978-1-84214-199-1.
- ^ ab Wylie L (2005). Anatomía y fisiología esenciales en la atención de maternidad. Elsevier Health Sciences. págs. 157-158. ISBN 978-0-443-10041-3. Archivado desde el original el 5 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Emans SJ (2000). "Examen físico del niño y del adolescente". Evaluación del niño abusado sexualmente: un libro de texto médico y un atlas fotográfico (2.ª ed.). Oxford University Press . págs. 61–65. ISBN 978-0-19-974782-5Archivado desde el original el 4 de julio de 2019 . Consultado el 2 de agosto de 2015 .
- ^ abc Edmonds K (2012). Libro de texto de obstetricia y ginecología de Dewhurst. John Wiley & Sons . pág. 423. ISBN 978-0-470-65457-6. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Herrington CS (2017). Patología del cuello uterino. Springer Science & Business Media . Págs. 2-3. ISBN. 978-3-319-51257-0Archivado del original el 3 de julio de 2019 . Consultado el 21 de marzo de 2018 .
- ^ abcd Woodruff TJ, Janssen SJ, Guillette LJ, Jr, Giudice LC (2010). Impactos ambientales en la salud reproductiva y la fertilidad. Cambridge University Press . p. 33. ISBN 978-1-139-48484-8Archivado del original el 3 de julio de 2019 . Consultado el 21 de marzo de 2018 .
- ^ abc Robboy S, Kurita T, Baskin L, Cunha GR (2017). "Nuevos conocimientos sobre el desarrollo del tracto reproductivo femenino humano". Diferenciación . 97 : 9–22. doi :10.1016/j.diff.2017.08.002. ISSN 0301-4681. PMC 5712241 . PMID 28918284.
- ^ ab Grimbizis GF, Campo R, Tarlatzis BC, Gordts S (2015). Malformaciones congénitas del tracto genital femenino: clasificación, diagnóstico y tratamiento. Springer Science & Business Media . p. 8. ISBN 978-1-4471-5146-3Archivado del original el 3 de julio de 2019 . Consultado el 21 de marzo de 2018 .
- ^ Kurman RJ (2013). Patología del tracto genital femenino de Blaustein. Springer Science & Business Media . pág. 132. ISBN 978-1-4757-3889-6Archivado del original el 4 de julio de 2019 . Consultado el 21 de marzo de 2018 .
- ^ Brown L (2012). Patología de la vulva y la vagina. Springer Science+Business Media . págs. 6–7. ISBN 978-0-85729-757-0. Archivado desde el original el 25 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ ab Arulkumaran S, Regan L, Papageorghiou A, Monga A, Farquharson D (2011). Referencia de escritorio de Oxford: obstetricia y ginecología. Prensa de la Universidad de Oxford . pag. 471.ISBN 978-0-19-162087-4. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Bitzer J, Lipshultz L, Pastuszak A, Goldstein A, Giraldi A, Perelman M (2016). "La respuesta sexual femenina: anatomía y fisiología del deseo sexual, la excitación y el orgasmo en las mujeres". Manejo de la disfunción sexual en hombres y mujeres . Springer Nueva York. p. 202. doi :10.1007/978-1-4939-3100-2_18. ISBN 978-1-4939-3099-9.
- ^ Blaskewicz CD, Pudney J, Anderson DJ (julio de 2011). "Estructura y función de las uniones intercelulares en los epitelios mucosos cervicales y vaginales humanos". Biology of Reproduction . 85 (1): 97–104. doi :10.1095/biolreprod.110.090423. PMC 3123383 . PMID 21471299.
- ^ Mayeaux EJ, Cox JT (2011). Atlas y libro de texto de colposcopia moderna. Lippincott Williams & Wilkins . ISBN 978-1-4511-5383-5.
- ^ abc Kurman RJ, ed. (2002). Patología del tracto genital femenino de Blaustein (5.ª ed.). Springer. pág. 154. ISBN 978-0-387-95203-1Archivado desde el original el 3 de julio de 2019 . Consultado el 27 de octubre de 2015 .
- ^ abc Beckmann CR (2010). Obstetricia y ginecología. Lippincott Williams & Wilkins . págs. 241–245. ISBN. 978-0-7817-8807-6Archivado desde el original el 3 de julio de 2019 . Consultado el 27 de octubre de 2015 .
- ^ abcd Robboy SJ (2009). Patología del tracto reproductor femenino de Robboy. Elsevier Health Sciences . p. 111. ISBN 978-0-443-07477-6Archivado del original el 4 de julio de 2019 . Consultado el 15 de diciembre de 2017 .
- ^ Nunn KL, Forney LJ (septiembre de 2016). "Descifrando la dinámica del microbioma vaginal humano". The Yale Journal of Biology and Medicine . 89 (3): 331–337. ISSN 0044-0086. PMC 5045142 . PMID 27698617.
- ^ Gupta R (2011). Toxicología reproductiva y del desarrollo . Londres: Academic Press. p. 1005. ISBN. 978-0-12-382032-7.
- ^ ab Hall J (2011). Guyton y Hall, libro de texto de fisiología médica (12.ª ed.). Filadelfia: Saunders/Elsevier. pág. 993. ISBN 978-1-4160-4574-8.
- ^ Gad SC (2008). Manual de fabricación farmacéutica: producción y procesos. John Wiley & Sons . pág. 817. ISBN 978-0-470-25980-1. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abcdefgh Anderson DJ, Marathe J, Pudney J (junio de 2014). "La estructura del estrato córneo vaginal humano y su papel en la defensa inmunitaria". American Journal of Reproductive Immunology . 71 (6): 618–623. doi :10.1111/aji.12230. ISSN 1600-0897. PMC 4024347 . PMID 24661416.
- ^ Dutta DC (2014). Libro de texto de ginecología de DC Dutta. JP Medical Ltd. pág. 206. ISBN 978-93-5152-068-9. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ ab Zimmern PE, Haab F, Chapple CR (2007). Cirugía vaginal para la incontinencia y el prolapso. Springer Science & Business Media . pág. 6. ISBN 978-1-84628-346-8Archivado desde el original el 4 de julio de 2019 . Consultado el 3 de diciembre de 2017 .
- ^ O'Rahilly R (2008). "Vasos sanguíneos, nervios y drenaje linfático de la pelvis". En O'Rahilly R, Müller F, Carpenter S, Swenson R (eds.). Anatomía humana básica: un estudio regional de la estructura humana . Facultad de Medicina de Dartmouth. Archivado desde el original el 2 de diciembre de 2017. Consultado el 13 de diciembre de 2017 .
- ^ ab Sabater S, Andres I, Lopez-Honrubia V, Berenguer R, Sevillano M, Jimenez-Jimenez E, Rovirosa A, Arenas M (9 de agosto de 2017). "Braquiterapia vaginal en cáncer de endometrio: ¿un tratamiento técnicamente fácil?". Cancer Management and Research . 9 : 351–362. doi : 10.2147/CMAR.S119125 . ISSN 1179-1322. PMC 5557121 . PMID 28848362.
- ^ "Hoja informativa sobre la menstruación y el ciclo menstrual". Oficina de Salud de la Mujer . 23 de diciembre de 2014. Archivado desde el original el 26 de junio de 2015. Consultado el 25 de junio de 2015 .
- ^ Wangikar P, Ahmed T, Vangala S (2011). "Patología toxicológica del sistema reproductivo". En Gupta RC (ed.). Toxicología reproductiva y del desarrollo . Londres: Academic Press. p. 1005. ISBN 978-0-12-382032-7.OCLC 717387050 .
- ^ Silverthorn DU (2013). Fisiología humana: un enfoque integrado (6.ª ed.). Glenview, IL: Pearson Education. págs. 850–890. ISBN 978-0-321-75007-5.
- ^ Sherwood L (2013). Fisiología humana: de las células a los sistemas (8.ª ed.). Belmont, California: Cengage. pp. 735–794. ISBN 978-1-111-57743-8.
- ^ Vostral SL (2008). Under Wraps: A History of Menstrual Hygiene Technology [Encubierto: Una historia de la tecnología de la higiene menstrual]. Lexington Books . Págs. 1–181. ISBN. 978-0-7391-1385-1Archivado del original el 10 de marzo de 2021 . Consultado el 22 de marzo de 2018 .
- ^ ab Sloane E (2002). Biología de las mujeres. Cengage Learning . págs. 32, 41–42. ISBN 978-0-7668-1142-3Archivado desde el original el 28 de junio de 2014 . Consultado el 27 de octubre de 2015 .
- ^ Bourcier A, McGuire EJ, Abrams P (2004). Trastornos del suelo pélvico. Elsevier Health Sciences . p. 20. ISBN 978-0-7216-9194-7Archivado desde el original el 4 de julio de 2019 . Consultado el 8 de junio de 2018 .
- ^ Wiederman MW, Whitley BE Jr (2012). Manual para la realización de investigaciones sobre la sexualidad humana. Psychology Press . ISBN 978-1-135-66340-7Archivado desde el original el 4 de julio de 2019 . Consultado el 8 de junio de 2018 .
- ^ Cummings M (2006). Herencia humana: principios y problemas (edición actualizada). Cengage Learning . págs. 153-154. ISBN 978-0-495-11308-9. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Sirven JI, Malamut BL (2008). Neurología clínica del adulto mayor. Lippincott Williams & Wilkins . Págs. 230-232. ISBN. 978-0-7817-6947-1Archivado desde el original el 3 de julio de 2019 . Consultado el 8 de junio de 2018 .
- ^ ab Lee MT (2013). Amor, sexo y todo lo demás. Marshall Cavendish International Asia Pte Ltd. pág. 76. ISBN 978-981-4516-78-5. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abcd Sexo y sociedad. Vol. 2. Marshall Cavendish Corporation . 2009. pág. 590. ISBN 978-0-7614-7907-9Archivado del original el 12 de abril de 2021 . Consultado el 20 de agosto de 2020 .
- ^ abcd Weiten W, Dunn D, Hammer E (2011). Psicología aplicada a la vida moderna: adaptación en el siglo XXI. Cengage Learning . p. 386. ISBN 978-1-111-18663-0Archivado desde el original el 14 de junio de 2013 . Consultado el 27 de octubre de 2015 .
- ^ ab Greenberg JS, Bruess CE, Conklin SC (2010). Explorando las dimensiones de la sexualidad humana. Jones & Bartlett Publishers . pág. 126. ISBN 978-981-4516-78-5. Archivado desde el original el 2 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abcde Greenberg JS, Bruess CE, Oswalt SB (2014). Explorando las dimensiones de la sexualidad humana. Jones & Bartlett Publishers . pp. 102–104. ISBN 978-1-4496-4851-0Archivado desde el original el 10 de septiembre de 2015 . Consultado el 27 de octubre de 2015 .
- ^ ab Hines T (agosto de 2001). "El punto G: un mito ginecológico moderno". Am J Obstet Gynecol . 185 (2): 359–62. doi :10.1067/mob.2001.115995. PMID 11518892. S2CID 32381437.[ enlace muerto permanente ]
- ^ abc Bullough VL, Bullough B (2014). Sexualidad humana: una enciclopedia. Routledge . págs. 229–231. ISBN 978-1-135-82509-6. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ ab Balon R, Segraves RT (2009). Manual clínico de los trastornos sexuales. American Psychiatric Pub . pág. 258. ISBN 978-1-58562-905-3. Archivado desde el original el 27 de junio de 2014 . Consultado el 27 de octubre de 2015 .
- ^ Rosenthal M (2012). Sexualidad humana: de las células a la sociedad. Cengage Learning . p. 76. ISBN 978-0-618-75571-4Archivado del original el 10 de diciembre de 2020 . Consultado el 27 de octubre de 2015 .
- ^ Carroll J (2012). Discovery Series: Sexualidad humana. Cengage Learning . págs. 282–289. ISBN. 978-1-111-84189-8. Archivado desde el original el 5 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Carroll JL (2018). Sexualidad ahora: abrazar la diversidad (1.ª ed.). Cengage Learning . p. 299. ISBN 978-1-337-67206-1Archivado desde el original el 3 de julio de 2019 . Consultado el 16 de enero de 2018 .
- ^ ab Hales D (2012). Una invitación a la salud (1.ª ed.). Cengage Learning . págs. 296-297. ISBN 978-1-111-82700-7Archivado desde el original el 3 de julio de 2019 . Consultado el 16 de enero de 2018 .
- ^ Strong B, DeVault C, Cohen TF (2010). La experiencia matrimonial y familiar: relación íntima en una sociedad cambiante. Cengage Learning . p. 186. ISBN 978-0-534-62425-5. Archivado del original el 24 de julio de 2020 . Consultado el 20 de agosto de 2020 .
La mayoría de las personas están de acuerdo en que mantenemos la virginidad siempre que nos abstengamos de tener relaciones sexuales (vaginales). Pero ocasionalmente escuchamos a la gente hablar de "virginidad técnica" [...] Los datos indican que "una proporción muy significativa de adolescentes han tenido experiencia con el sexo oral, incluso si no han tenido relaciones sexuales, y pueden considerarse vírgenes" [...] Otras investigaciones, especialmente las que analizan la pérdida de la virginidad, informan que el 35% de los vírgenes, definidos como personas que nunca han tenido relaciones sexuales vaginales, han participado, no obstante, en una o más formas de actividad sexual heterosexual (por ejemplo, sexo oral, sexo anal o masturbación mutua).
- ^ Véase la página 272, archivada el 1 de mayo de 2016 en Wayback Machine , y la página 301, archivada el 7 de mayo de 2016 en Wayback Machine , para dos definiciones diferentes de relaciones sexuales sin penetración (la primera de las páginas para la definición de no penetración; la segunda de las páginas para la definición de no penetración del pene). Rosenthal M (2012). Sexualidad humana: de las células a la sociedad (1.ª ed.). Cengage Learning . ISBN 978-0-618-75571-4Archivado desde el original el 30 de septiembre de 2015 . Consultado el 2 de octubre de 2015 .
- ^ Carroll JL (2009). Sexualidad ahora: abrazar la diversidad. Cengage Learning. pág. 272. ISBN 978-0-495-60274-3Archivado desde el original el 15 de junio de 2013 . Consultado el 20 de agosto de 2020 .
- ^ Zenilman J, Shahmanesh M (2011). Infecciones de transmisión sexual: diagnóstico, tratamiento y control. Jones & Bartlett Publishers . pp. 329–330. ISBN 978-0-495-81294-4Archivado desde el original el 12 de marzo de 2017 . Consultado el 20 de agosto de 2020 .
- ^ Taormino T (2009). El gran libro de los juguetes sexuales. Quiver. p. 52. ISBN 978-1-59233-355-4Archivado desde el original el 5 de septiembre de 2015 . Consultado el 27 de octubre de 2015 .
- ^ ab O'Connell HE, Sanjeevan KV, Hutson JM (octubre de 2005). "Anatomía del clítoris". Revista de Urología . 174 (4 Pt 1): 1189–95. doi :10.1097/01.ju.0000173639.38898.cd. PMID 16145367. S2CID 26109805.
- Sharon Mascall (11 de junio de 2006). "Es hora de repensar el clítoris". BBC News .
- ^ ab Kilchevsky A, Vardi Y, Lowenstein L, Gruenwald I (enero de 2012). "¿Es el punto G femenino una entidad anatómica verdaderamente distinta?". The Journal of Sexual Medicine . 9 (3): 719–26. doi :10.1111/j.1743-6109.2011.02623.x. PMID 22240236.
- "El punto G no existe, 'sin duda alguna', afirman los investigadores". The Huffington Post . 19 de enero de 2012.
- ^ abc Heffner LJ, Schust DJ (2014). El sistema reproductivo de un vistazo. John Wiley & Sons . pág. 39. ISBN 978-1-118-60701-5Archivado desde el original el 28 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Silbernagl S, Despopoulos A (2011). Atlas en color de fisiología. Thieme . pág. 310. ISBN 978-1-4496-4851-0. Archivado desde el original el 7 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Carroll JL (2015). Sexualidad ahora: abrazar la diversidad. Cengage Learning . p. 271. ISBN 978-1-305-44603-8Archivado del original el 4 de julio de 2019 . Consultado el 21 de agosto de 2017 .
- ^ Brewster S, Bhattacharya S, Davies J, Meredith S, Preston P (2011). El libro del cuerpo embarazado. Penguin . págs. 66–67. ISBN 978-0-7566-8712-0. Archivado desde el original el 15 de mayo de 2015 . Consultado el 4 de marzo de 2015 .
- ^ ab Linnard-Palmer, Luanne; Coats, Gloria (2017). Atención de enfermería pediátrica y de maternidad segura . FA Davis Company . pág. 108. ISBN 978-0-8036-2494-8.
- ^ Callahan T, Caughey AB (2013). Planos de obstetricia y ginecología. Lippincott Williams & Wilkins . pág. 40. ISBN 978-1-4511-1702-8Archivado desde el original el 3 de julio de 2019 . Consultado el 8 de enero de 2018 .
- ^ ab Pillitteri A (2013). Enfermería de salud maternoinfantil: atención a la familia en edad fértil y de crianza. Lippincott Williams & Wilkins . p. 298. ISBN 978-1-4698-3322-4Archivado desde el original el 3 de julio de 2019 . Consultado el 3 de enero de 2018 .
- ^ ab Raines, Deborah; Cooper, Danielle B. (2021). Contracciones de Braxton Hicks. StatPearls Publishing. PMID 29262073.
- ^ ab Forbes, Helen; Watt, Elizabeth (2020). Evaluación de salud y examen físico de Jarvis (3.ª ed.). Elsevier Health Sciences . pág. 834. ISBN 978-0-729-58793-8.
- ^ Orshan SA (2008). Enfermería de maternidad, neonatal y de la mujer: atención integral a lo largo de la vida . Lippincott Williams & Wilkins . págs. 585–586. ISBN. 978-0-7817-4254-2.
- ^ Hutchison, Julia; Mahdy, Heba; Hutchison, Justin (2022). Etapas del parto. StatPearls Publishing. PMID 31335010.
- ^ Clark–Patterson, Gabrielle; Domingo, Mari; Miller, Kristin (junio de 2022). "Biomecánica del embarazo y el parto vaginal". Current Opinion in Biomedical Engineering . 22 : 100386. doi : 10.1016/j.cobme.2022.100386 . ISSN 2468-4511. S2CID 247811789.
- ^ "Embarazo, parto y nacimiento". Oficina de Salud de la Mujer, Departamento de Salud y Servicios Humanos de EE. UU. 1 de febrero de 2017. Archivado desde el original el 28 de julio de 2017 . Consultado el 15 de julio de 2017 .
- ^ Ricci SS, Kyle T (2009). Enfermería de maternidad y pediatría . Lippincott Williams & Wilkins . Págs. 431–432. ISBN. 978-0-7817-8055-1.
- ^ Fletcher, S, Grotegut, CA, James, AH (diciembre de 2012). "Patrones de loquios en mujeres normales: una revisión sistemática". Revista de salud de la mujer . 21 (12): 1290–4. doi :10.1089/jwh.2012.3668. PMID 23101487.
- ^ Petrova MI, Lievens E, Malik S, Imholz N, Lebeer S (2015). "Especies de Lactobacillus como biomarcadores y agentes que pueden promover diversos aspectos de la salud vaginal". Frontiers in Physiology . 6 : 81. doi : 10.3389/fphys.2015.00081 . ISSN 1664-042X. PMC 4373506 . PMID 25859220.
- ^ abcdef King TL, Brucker MC (2010). Farmacología para la salud de la mujer. Jones & Bartlett Publishers . págs. 951–953. ISBN. 978-1-4496-1073-9. Archivado desde el original el 2 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abcdefg Damico D (2016). Evaluación física y de salud en enfermería . Boston: Pearson. pág. 665. ISBN 978-0-13-387640-6.
- ^ "NCI Dictionary of Cancer Terms" (Diccionario de términos sobre cáncer del NCI). Instituto Nacional del Cáncer . 2 de febrero de 2011. Archivado desde el original el 14 de septiembre de 2018. Consultado el 5 de enero de 2018 .
- ^ Vickery DM, Fries JF (2013). Cuídese: la guía ilustrada completa para el autocuidado médico. Da Capo Press . ISBN 978-0-7867-5218-8Archivado del original el 10 de marzo de 2021 . Consultado el 27 de octubre de 2015 .
- ^ "CDC - Recomendaciones y consideraciones sobre la detección del cáncer de cuello uterino - Programa de estudios sobre cáncer ginecológico - Campaña Inside Knowledge". Centros para el Control y la Prevención de Enfermedades . Archivado desde el original el 19 de enero de 2018. Consultado el 19 de enero de 2018 .
- ^ ab Moyer VA (septiembre de 2016). "Detección del cáncer de cuello uterino: declaración de recomendación del Grupo de trabajo de servicios preventivos de EE. UU." Anales de medicina interna . 156 (12): 880–91. doi :10.7326/0003-4819-156-12-201206190-00424. PMID 22711081. S2CID 36965456.
- ^ Saslow D (2012). "Pautas de detección para la prevención y detección temprana del cáncer de cuello uterino de la Sociedad Estadounidense del Cáncer, la Sociedad Estadounidense de Colposcopia y Patología Cervical y la Sociedad Estadounidense de Patología Clínica". Journal of Lower Genital Tract Disease . 16 (3): 175–204. doi :10.1097/LGT.0b013e31824ca9d5. PMC 3915715 . PMID 22418039.
- ^ "¿Se puede prevenir el cáncer de cuello uterino?". Sociedad Estadounidense del Cáncer . 1 de noviembre de 2017. Archivado desde el original el 10 de diciembre de 2016. Consultado el 7 de enero de 2018 .
- ^ Qaseem A, Humphrey LL, Harris R, Starkey M, Denberg TD (1 de julio de 2014). "Examen pélvico de detección en mujeres adultas: una guía de práctica clínica del Colegio Americano de Médicos". Anales de Medicina Interna . 161 (1): 67–72. CiteSeerX 10.1.1.691.4471 . doi :10.7326/M14-0701. PMID 24979451. S2CID 12370761. [Texto libre]
- ^ "Examen pélvico - Acerca de - Mayo Clinic" www.mayoclinic.org . Archivado desde el original el 5 de enero de 2018 . Consultado el 4 de enero de 2018 .
- ^ Hinrichsen C, Lisowski P (2007). Cuaderno de trabajo de anatomía. World Scientific Publishing Company . pág. 101. ISBN 978-981-256-906-6Archivado del original el 10 de marzo de 2021 . Consultado el 19 de octubre de 2020 .
- ^ Stering R (2004). Manual del oficial de policía: una guía introductoria. Jones & Bartlett Learning . pág. 80. ISBN 978-0-7637-4789-3Archivado desde el original el 3 de abril de 2017 . Consultado el 2 de abril de 2017 .
- ^ ab Hoffman B, Schorge J, Schaffer J, Halvorson L, Bradshaw K, Cunningham F (2012). Ginecología de Williams (2.ª ed.). Nueva York: McGraw-Hill Medical. pág. 371. ISBN 978-0-07-171672-7.OCLC 779244257 .
- ^ "Atención y pruebas prenatales | womenshealth.gov". womenshealth.gov . 13 de diciembre de 2016. Archivado desde el original el 18 de abril de 2019 . Consultado el 5 de enero de 2018 .
 Este artículo incorpora texto de esta fuente, que se encuentra en el dominio público .
Este artículo incorpora texto de esta fuente, que se encuentra en el dominio público . - ^ Ranade VV, Cannon JB (2011). Sistemas de administración de fármacos (3.ª ed.). CRC Press . pág. 337. ISBN 978-1-4398-0618-0. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Lehne RA, Rosenthal L (2014). Farmacología para la atención de enfermería. Elsevier Health Sciences . p. 1146. ISBN 978-0-323-29354-9. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Srikrishna S, Cardozo L (abril de 2013). "La vagina como vía de administración de fármacos: una revisión". Revista Internacional de Uroginecología . 24 (4): 537–543. doi :10.1007/s00192-012-2009-3. ISSN 0937-3462. PMID 23229421. S2CID 25185650.
- ^ "Los beneficios de la administración vaginal de medicamentos: comunicación eficaz con los pacientes: la vagina: nuevas opciones para la administración de medicamentos". www.medscape.org . Medscape. 8 de enero de 2018. Archivado desde el original el 18 de octubre de 2015 . Consultado el 8 de enero de 2018 .
- ^ Maclean A, Reid W (2011). "40". En Shaw R (ed.). Ginecología . Edimburgo, Nueva York: Churchill Livingstone/Elsevier. págs. 599–612. ISBN 978-0-7020-3120-5.
- ^ Nardis C, Mosca L, Mastromarino P (septiembre de 2013). "Microbiota vaginal y enfermedades virales de transmisión sexual". Annali di Igiene: Medicina Preventiva e di Comunita . 25 (5): 443–456. doi :10.7416/ai.2013.1946. ISSN 1120-9135. PMID 24048183.
- ^ Baldewijns, Silke; Sillen, Mart; Palmans, Ilse; Vandecruys, Paul; Van Dijck, Patrick; Demuyser, Liesbeth (2 de julio de 2021). "El papel de los metabolitos de los ácidos grasos en la salud y la enfermedad vaginal: aplicación a la candidiasis". Frontiers in Microbiology . 12 . doi : 10.3389/fmicb.2021.705779 . ISSN 1664-302X. PMC 8282898 . PMID 34276639.
- ^ Jewanraj, Janine; Ngcapu, Sinaye; Liebenberg, Lenine JP (noviembre de 2021). "Semen: un modulador de la inflamación del tracto genital femenino y un vector para la transmisión del VIH-1". Revista estadounidense de inmunología reproductiva . 86 (5): e13478. doi :10.1111/aji.13478. ISSN 1046-7408. PMC 9286343 . PMID 34077596.
- ^ ab Leifer G (2014). Introducción a la enfermería de maternidad y pediatría - Libro electrónico. Elsevier Health Sciences . p. 276. ISBN 978-0-323-29358-7Archivado del original el 3 de julio de 2019 . Consultado el 20 de diciembre de 2017 .
- ^ AAOS (2011). AEMT: Atención de emergencia avanzada y transporte de enfermos y heridos. Jones & Bartlett Publishers . p. 766. ISBN 978-1-4496-8428-0Archivado del original el 3 de julio de 2019 . Consultado el 20 de diciembre de 2017 .
- ^ Alldredge BK, Corelli RL, Ernst ME (2012). Terapéutica aplicada de Koda-Kimble y Young: el uso clínico de los fármacos. Lippincott Williams & Wilkins . págs. 1636–1641. ISBN 978-1-60913-713-7. Archivado desde el original el 24 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Lamont RF, Sobel JD, Akins RA, Hassan SS, Chaiworapongsa T, Kusanovic JP, Romero R (abril de 2011). "El microbioma vaginal: nueva información sobre la flora del tracto genital mediante técnicas moleculares". BJOG: Revista internacional de obstetricia y ginecología . 118 (5): 533–549. doi :10.1111/j.1471-0528.2010.02840.x. ISSN 1471-0528. PMC 3055920. PMID 21251190 .
- ^ "NCI Dictionary of Cancer Terms" (Diccionario de términos sobre cáncer del NCI). Instituto Nacional del Cáncer . 2 de febrero de 2011. Archivado desde el original el 14 de septiembre de 2018. Consultado el 4 de enero de 2018 .
 Este artículo incorpora texto de esta fuente, que se encuentra en el dominio público .
Este artículo incorpora texto de esta fuente, que se encuentra en el dominio público . - ^ abc Grimes JA, Smith LA, Fagerberg K (2013). Enfermedades de transmisión sexual: una enciclopedia de enfermedades, prevención, tratamiento y problemas: una enciclopedia de enfermedades, prevención, tratamiento y problemas. ABC-CLIO . págs. 144, 590–592. ISBN 978-1-4408-0135-8Archivado del original el 4 de julio de 2019 . Consultado el 11 de diciembre de 2017 .
- ^ Martino JL, Vermund SH (2002). "Duchas vaginales: evidencia de riesgos o beneficios para la salud de la mujer". Epidemiologic Reviews . 24 (2): 109–24. doi :10.1093/epirev/mxf004. PMC 2567125 . PMID 12762087.
- ^ ab McGrath J, Foley A (2016). Certificación de enfermería de emergencia (CEN): autoevaluación y revisión del examen . McGraw Hill Professional . pág. 138. ISBN 978-1-259-58715-3.
- ^ ab Wright, WF (2013). Fundamentos de enfermedades infecciosas clínicas. Demos Medical Publishing . pág. 269. ISBN 978-1-61705-153-1Archivado desde el original el 3 de julio de 2019 . Consultado el 3 de enero de 2018 .
- ^ de Ferri FF (2012). Asesor clínico de Ferri 2013. Elsevier Health Sciences . págs. 1134–1140. ISBN. 978-0-323-08373-7Archivado desde el original el 26 de marzo de 2015 . Consultado el 27 de octubre de 2015 .
- ^ Sommers MS, Fannin E (2014). Enfermedades y trastornos: Manual de terapia de enfermería. FA Davis . p. 115. ISBN 978-0-8036-4487-8Archivado desde el original el 4 de julio de 2019 . Consultado el 10 de marzo de 2018 .
- ^ Hales D (2008). Una invitación a la salud: resumen 2010-2011. Cengage Learning . págs. 269-271. ISBN. 978-0-495-39192-0. Archivado desde el original el 31 de diciembre de 2013 . Consultado el 27 de octubre de 2015 .
- ^ Alexander W, Bader H, LaRosa JH (2011). Nuevas dimensiones en la salud de la mujer. Jones & Bartlett Publishers . pág. 211. ISBN 978-1-4496-8375-7Archivado desde el original el 15 de julio de 2014 . Consultado el 27 de octubre de 2015 .
- ^ Knox D, Schacht C (2007). Opciones en las relaciones: Introducción al matrimonio y la familia. Cengage Learning . pp. 296–297. ISBN 978-0-495-09185-1Archivado desde el original el 3 de julio de 2019 . Consultado el 16 de enero de 2017 .
- ^ ab Kumar B, Gupta S (2014). Infecciones de transmisión sexual. Elsevier Health Sciences . págs. 126–127. ISBN 978-81-312-2978-1Archivado desde el original el 3 de julio de 2019 . Consultado el 16 de enero de 2017 .
- ^ Hornstein T, Schwerin JL (2012). Biología de las mujeres. Cengage Learning . págs. 126-127. ISBN. 978-1-4354-0033-7Archivado desde el original el 3 de julio de 2019 . Consultado el 16 de enero de 2017 .
- ^ "Cáncer de vagina en estadio I". Instituto Nacional del Cáncer . Institutos Nacionales de Salud. 9 de febrero de 2017. Archivado desde el original el 9 de abril de 2019. Consultado el 14 de diciembre de 2017 .
 Este artículo incorpora texto de esta fuente, que se encuentra en el dominio público .
Este artículo incorpora texto de esta fuente, que se encuentra en el dominio público . - ^ ab Salhan S (2011). Libro de texto de ginecología. JP Medical Ltd. pág. 270. ISBN 978-93-5025-369-4. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Paludi MA (2014). Manual de Praeger sobre cánceres en mujeres: perspectivas personales y psicosociales. ABC-CLIO . p. 111. ISBN 978-1-4408-2814-0. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abc "¿Cuáles son los factores de riesgo del cáncer vaginal?". Sociedad Estadounidense del Cáncer . 19 de octubre de 2017. Archivado desde el original el 6 de enero de 2018. Consultado el 5 de enero de 2018 .
- ^ Chi D, Berchuck A, Dizon DS, Yashar CM (2017). Principios y práctica de la oncología ginecológica. Lippincott Williams & Wilkins . pág. 87. ISBN 978-1-4963-5510-2Archivado del original el 3 de julio de 2019 . Consultado el 14 de diciembre de 2017 .
- ^ Berek JS, Hacker NF (2010). Oncología ginecológica de Berek y Hacker. Lippincott Williams & Wilkins . pág. 225. ISBN 978-0-7817-9512-8.
- ^ Bibbo M, Wilbur D (2014). Libro electrónico completo sobre citopatología. Elsevier Health Sciences . pág. 49. ISBN 978-0-323-26576-8Archivado del original el 3 de julio de 2019 . Consultado el 14 de diciembre de 2017 .
- ^ ab Daniels R, Nicoll LH (2011). Enfermería médico-quirúrgica contemporánea. Cengage Learning . p. 1776. ISBN 978-1-133-41875-7Archivado del original el 3 de julio de 2019 . Consultado el 14 de diciembre de 2017 .
- ^ Washington CM, Leaver DT (2015). Principios y práctica de la radioterapia. Elsevier Health Sciences . pág. 749. ISBN 978-0-323-28781-4Archivado del original el 4 de julio de 2019 . Consultado el 14 de diciembre de 2017 .
- ^ abc "Cáncer de cuello uterino, endometrio, vagina y vulva: braquiterapia ginecológica". radonc.ucla.edu . Archivado desde el original el 14 de diciembre de 2017 . Consultado el 13 de diciembre de 2017 .
- ^ Sabater S, Andres I, Lopez-Honrubia V, Berenguer R, Sevillano M, Jimenez-Jimenez E, Rovirosa A, Arenas M (9 de agosto de 2017). "Braquiterapia vaginal en cáncer de endometrio: ¿un tratamiento técnicamente fácil?". Cancer Management and Research . 9 : 351–362. doi : 10.2147/CMAR.S119125 . ISSN 1179-1322. PMC 5557121 . PMID 28848362.
- ^ Harkenrider MM, Block AM, Alektiar KM, Gaffney DK, Jones E, Klopp A, Viswanathan AN, Small W (enero-febrero de 2017). "Informe del Grupo de Trabajo de Braquiterapia Estadounidense: Braquiterapia vaginal adyuvante para el cáncer de endometrio en etapa temprana: una revisión exhaustiva". Braquiterapia . 16 (1): 95–108. doi :10.1016/j.brachy.2016.04.005. PMC 5612425 . PMID 27260082.
- ^ ab Wilson M (2005). Habitantes microbianos de los seres humanos: su ecología y su papel en la salud y la enfermedad. Cambridge University Press . p. 214. ISBN 978-0-521-84158-0Archivado del original el 3 de julio de 2019 . Consultado el 14 de enero de 2018 .
- ^ ab Long SS, Prober CG, Fischer M (2017). Principios y práctica de las enfermedades infecciosas pediátricas. Libro electrónico. Elsevier Health Sciences . pág. 362. ISBN 978-0-323-46132-0Archivado desde el original el 3 de julio de 2019 . Consultado el 9 de enero de 2018 .
- ^ abcd Mack A, Olsen L, Choffnes ER (2014). Ecología microbiana en estados de salud y enfermedad: resumen del taller. National Academies Press . p. 252. ISBN 978-0-309-29065-4Archivado desde el original el 3 de julio de 2019 . Consultado el 9 de enero de 2018 .
- ^ Wilson CB, Nizet V, Maldonado Y, Remington JS, Klein JO (2014). Enfermedades infecciosas del feto y del recién nacido de Remington y Klein. Libro electrónico. Elsevier Health Sciences . pág. 1053. ISBN 978-0-323-34096-0Archivado del original el 4 de julio de 2019 . Consultado el 14 de enero de 2018 .
- ^ ab Schafermeyer RW, Tenenbein M, Macias CG, Sharieff G, Yamamoto L (2014). Medicina de urgencias pediátricas de Strange y Schafermeyer, cuarta edición . McGraw Hill Professional . pág. 567. ISBN 978-0-07-182924-3.
- ^ Di Saia PH (2012). Oncología ginecológica clínica. Elsevier Health Sciences. pág. 140. ISBN 978-0-323-07419-3. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abcde Ward S, Hisley S (2015). Atención de enfermería maternoinfantil: optimización de los resultados para madres, niños y familias. FA Davis Company . págs. 147–150. ISBN 978-0-8036-4490-8Archivado desde el original el 4 de julio de 2019 . Consultado el 13 de agosto de 2017 .
- ^ de Schuiling, Likis FE (2013). Salud ginecológica de la mujer. Jones & Bartlett Publishers . pág. 305. ISBN 978-0-7637-5637-6Archivado desde el original el 3 de julio de 2019 . Consultado el 9 de enero de 2018 .
- ^ abc Jones RE, Davis KH (2013). Biología reproductiva humana. Academic Press . pág. 127. ISBN 978-0-12-382185-0Archivado del original el 3 de julio de 2019 . Consultado el 13 de agosto de 2017 .
- ^ Mulhall JP, Incrocci L, Goldstein I (2011). Cáncer y salud sexual . Nueva York: Humana Press. p. 19. ISBN 978-1-60761-915-4.OCLC 728100149 .
- ^ Walters MD, Karram MM (2015). Uroginecología y cirugía reconstructiva pélvica (4.ª ed.). Filadelfia: Elsevier Saunders. págs. 60–82. ISBN 978-0-323-11377-9.OCLC 894111717 .
- ^ ab Smith BT (2014). Farmacología para enfermeras. Jones & Bartlett Publishers . pág. 80. ISBN 978-1-4496-8940-7Archivado desde el original el 4 de julio de 2019 . Consultado el 11 de enero de 2018 .
- ^ Greenstein B, Greenstein A (2007). Farmacología clínica concisa. Pharmaceutical Press . pág. 186. ISBN 978-0-85369-576-9Archivado del original el 3 de julio de 2019 . Consultado el 13 de agosto de 2017 .
- ^ Moscou K, Snipe K (2014). Farmacología para técnicos de farmacia - Libro electrónico. Elsevier Health Sciences . p. 573. ISBN 978-0-323-29265-8Archivado desde el original el 4 de julio de 2019 . Consultado el 11 de enero de 2018 .
- ^ Gladson B (2010). Farmacología para profesionales de la rehabilitación - Libro electrónico. Elsevier Health Sciences . p. 212. ISBN 978-1-4377-0756-4Archivado del original el 3 de julio de 2019 . Consultado el 11 de enero de 2018 .
- ^ ab Lowdermilk DL, Perry SE, Cashion MC, Alden KR (2014). Atención de la salud de la mujer y la maternidad - Libro electrónico. Elsevier Health Sciences . p. 133. ISBN 978-0-323-39019-4Archivado del original el 4 de julio de 2019 . Consultado el 13 de enero de 2018 .
- ^ abcdef Siemionow MZ, Eisenmann-Klein M (2010). Cirugía plástica y reconstructiva. Springer Science & Business Media . Págs. 688–690. ISBN. 978-1-84882-513-0Archivado del original el 3 de julio de 2019 . Consultado el 13 de agosto de 2017 .
- ^ Gulanick M, Myers JL (2016). Planes de atención de enfermería - Libro electrónico: Diagnóstico e intervención de enfermería. Elsevier Health Sciences . p. 111. ISBN 978-0-323-42810-1Archivado del original el 4 de julio de 2019 . Consultado el 13 de enero de 2018 .
- ^ ab Ramaseshan AS, Felton J, Roque D, Rao G, Shipper AG, Sanses T (19 de septiembre de 2017). "Trastornos del suelo pélvico en mujeres con neoplasias malignas ginecológicas: una revisión sistemática". Revista Internacional de Uroginecología . 29 (4): 459–476. doi :10.1007/s00192-017-3467-4. ISSN 0937-3462. PMC 7329191 . PMID 28929201.
- ^ ab "Cistocele (prolapso de vejiga) | NIDDK". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales . Archivado desde el original el 17 de junio de 2018. Consultado el 15 de enero de 2018 .
- ^ "Ejercicios de Kegel | NIDDK". Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales . Archivado desde el original el 22 de abril de 2018. Consultado el 15 de enero de 2018 .
- ^ Hagen S, Stark D (2011). "Prevención y tratamiento conservador del prolapso de órganos pélvicos en mujeres". Cochrane Database Syst Rev. 12 ( 12): CD003882. doi :10.1002/14651858.CD003882.pub4. PMID 22161382. S2CID 205171605.
- ^ Herbison GP, Dean N (8 de julio de 2013). "Conos vaginales con peso para la incontinencia urinaria". Base de datos Cochrane de revisiones sistemáticas . 2013 (7): CD002114. doi : 10.1002/14651858.CD002114.pub2 . PMC 7086390. PMID 23836411.
- ^ abc Durham R, Chapman L (2014). Enfermería materno-neonatal: los componentes críticos de la atención de enfermería (2.ª ed.). Filadelfia: FA Davis. págs. 212-213. ISBN 978-0-8036-3704-7.OCLC 829937238 .
- ^ Kettle C (agosto de 2010). "Materiales de sutura absorbibles para la reparación primaria de episiotomía y desgarros de segundo grado" (PDF) . Revista de Medicina Basada en la Evidencia . 3 (3): 185. doi : 10.1111/j.1756-5391.2010.01093.x . ISSN 1756-5391. PMC 7263442. PMID 20556745. Archivado (PDF) del original el 18 de agosto de 2019. Consultado el 3 de diciembre de 2019 .
- ^ abc Kettle C, Dowswell T, Ismail KM (2017). "Análisis comparativo de las técnicas de sutura continua e interrumpida para la reparación de la episiotomía o el desgarro perineal de segundo grado". Base de Datos Cochrane de Revisiones Sistemáticas . 2012 (11): CD000947. doi :10.1002/14651858.cd000947.pub3. PMC 7045987. PMID 23152204 .
- ^ ab Fernando R (enero de 2011). "Episiotomía o desgarros perineales: en comparación con el catgut, las suturas sintéticas reducen el riesgo de dolor a corto plazo y la necesidad de volver a suturar; las suturas de rápida absorción son comparables a las sintéticas pero reducen la necesidad de retirar las suturas". Enfermería basada en la evidencia . 14 (1): 17–18. doi :10.1136/ebn1110. ISSN 1367-6539. PMID 21163794. S2CID 219223164.
- ^ ab Venes D (2009). Diccionario médico ciclopédico de Taber . FA Davis. pag. 2433.ISBN 978-0-8036-2977-6.
- ^ Boletines de práctica del Comité de ginecólogos del Colegio Estadounidense de Obstetras: obstetricia (julio de 2016). "Boletín de práctica n.º 165: prevención y tratamiento de las laceraciones obstétricas en el parto vaginal". Obstetricia y ginecología . 128 (1): e1–e15. doi :10.1097/AOG.0000000000001523. PMID 27333357. S2CID 20952144.
- ^ "Episiotomía: Enciclopedia Médica MedlinePlus". Medlineplus.gov . Archivado desde el original el 14 de diciembre de 2017 . Consultado el 13 de diciembre de 2017 .
- ^ Ellis H, Mahadevan V (2013). Anatomía clínica: anatomía aplicada para estudiantes y médicos jóvenes (13.ª ed.). Chichester, West Sussex, Reino Unido: Wiley-Blackwell. pág. 148. ISBN 978-1-118-37377-4.OCLC 856017698 .
- ^ Verghese TS, Champaneria R, Kapoor DS, Latthe PM (octubre de 2016). "Lesiones obstétricas del esfínter anal después de una episiotomía: revisión sistemática y metanálisis". Revista Internacional de Uroginecología . 27 (10): 1459–1467. doi :10.1007/s00192-016-2956-1. ISSN 0937-3462. PMC 5035659 . PMID 26894605.
- ^ ab Holland JC, Breitbart WD, Jacobsen PB (2015). Psicooncología. Oxford University Press . pág. 220. ISBN 978-0-19-936331-5Archivado desde el original el 3 de julio de 2019 . Consultado el 12 de diciembre de 2017 .
- ^ ab Goodman, MP (2016). Cirugía plástica y cosmética genital femenina. John Wiley & Sons . pág. 287. ISBN 978-1-118-84848-7Archivado desde el original el 4 de julio de 2019 . Consultado el 4 de enero de 2018 .
- ^ abcdef Cardozo L, Staskin D (2017). Libro de texto de urología femenina y uroginecología, cuarta edición, conjunto de dos volúmenes. CRC Press . págs. 2962–2976. ISBN 978-1-4987-9661-3Archivado desde el original el 4 de julio de 2019 . Consultado el 4 de enero de 2018 .
- ^ Lloyd J, Crouch NS, Minto CL, Liao LM, Creighton SM (mayo de 2005). "Aspecto genital femenino: se revela la 'normalidad'". British Journal of Obstetrics and Gynaecology . 112 (5): 643–646. doi : 10.1111/j.1471-0528.2004.00517.x . PMID 15842291.
- ^ "Cirugías de confirmación de género". Sociedad Estadounidense de Cirujanos Plásticos . Archivado desde el original el 12 de junio de 2020. Consultado el 4 de enero de 2018 .
- ^ Lawrence S Amesse (13 de abril de 2016). «Anomalías del conducto de Müller: descripción general, incidencia y prevalencia, embriología». Archivado desde el original el 20 de enero de 2018. Consultado el 31 de enero de 2018 .
- ^ "Anomalías vaginales-Pediatría-Manual Merck Edición profesional". Archivado desde el original el 29 de enero de 2019 . Consultado el 6 de enero de 2018 .
- ^ ab Pfeifer SM (2016). Anomalías müllerianas congénitas: diagnóstico y tratamiento. Springer . págs. 43–45. ISBN 978-3-319-27231-3Archivado del original el 3 de julio de 2019 . Consultado el 31 de enero de 2018 .
- ^ Zhu L, Wong F, Lang J (2015). Atlas de corrección quirúrgica de malformaciones genitales femeninas. Springer . p. 18. ISBN 978-94-017-7246-4Archivado del original el 3 de julio de 2019 . Consultado el 2 de abril de 2018 .
- ^ Coran AG, Caldamone A, Adzick NS, Krummel TM, Laberge JM, Shamberger R (2012). Cirugía pediátrica. Elsevier Health Sciences . p. 1599. ISBN 978-0-323-09161-9. Archivado desde el original el 15 de mayo de 2015 . Consultado el 4 de marzo de 2015 .
- ^ Nucci MR, Oliva E (2015). Patología ginecológica en formato de libro electrónico: un volumen de la serie: Fundamentos de patología diagnóstica. Elsevier Health Sciences . pág. 77. ISBN 978-94-017-7246-4Archivado del original el 3 de julio de 2019 . Consultado el 2 de abril de 2018 .
- ^ abc Bodner-Adler B, Hanzal E, Pablik E, Koelbl H, Bodner K (22 de febrero de 2017). "Manejo de fístulas vesicovaginales (FVV) en mujeres luego de una cirugía ginecológica benigna: una revisión sistemática y un metanálisis". PLOS ONE . 12 (2): e0171554. Bibcode :2017PLoSO..1271554B. doi : 10.1371/journal.pone.0171554 . PMC 5321457 . PMID 28225769.
- ^ Köckerling F, Alam NN, Narang SK, Daniels IR, Smart NJ (2015). "Tratamiento de la fístula anal con tapón de fístula: una revisión bajo especial consideración de la técnica". Frontiers in Surgery . 2 : 55. doi : 10.3389/fsurg.2015.00055 . PMC 4607815 . PMID 26528482.
- ^ Priyadarshi V, Singh JP, Bera MK, Kundu AK, Pal DK (junio de 2016). "Fístula genitourinaria: una perspectiva india". Revista de obstetricia y ginecología de la India . 66 (3): 180–4. doi :10.1007/s13224-015-0672-2. PMC 4870662. PMID 27298528 .
- ^ Raassen TJ, Ngongo CJ, Mahendeka MM (diciembre de 2014). "Fístula genitourinaria iatrogénica: una revisión retrospectiva de 18 años de 805 lesiones". Revista Internacional de Uroginecología . 25 (12): 1699–706. doi :10.1007/s00192-014-2445-3. PMC 4234894 . PMID 25062654.
- ^ Maslekar S, Sagar PM, Harji D, Bruce C, Griffiths B (diciembre de 2012). "El desafío de las fístulas vaginales en bolsa: una revisión sistemática". Técnicas en coloproctología . 16 (6): 405–14. doi :10.1007/s10151-012-0885-7. PMID 22956207. S2CID 22813363.
- ^ Fernández Fernández JÁ, Parodi Hueck L (septiembre de 2015). "Fístula recto-vaginal congénita asociada a ano normal (fístula tipo H) y atresia rectal en una paciente. Reporte de un caso y breve revisión de la literatura". Clínica Investigación . 56 (3): 301–7. PMID 26710545.
- ^ Tenggardjaja CF, Goldman HB (junio de 2013). "Avances en la reparación mínimamente invasiva de fístulas vesicovaginales". Current Urology Reports . 14 (3): 253–61. doi :10.1007/s11934-013-0316-y. PMID 23475747. S2CID 27012043.
- ^ Cronin B, Sung V, Matteson K (abril de 2012). "Dehiscencia del manguito vaginal: factores de riesgo y tratamiento". Revista estadounidense de obstetricia y ginecología . 206 (4): 284–288. doi : 10.1016/j.ajog.2011.08.026 . ISSN 0002-9378. PMC 3319233 . PMID 21974989.
- ^ abcd Lallar M, Nandal R, Sharma D, Shastri S (20 de enero de 2015). "Quiste vaginal posterior de gran tamaño en el embarazo". BMJ Case Reports . 2015 : bcr2014208874. doi :10.1136/bcr-2014-208874. ISSN 1757-790X. PMC 4307045. PMID 25604504 .
- ^ "Quistes vaginales: Enciclopedia Médica MedlinePlus". medlineplus.gov . Archivado desde el original el 2 de noviembre de 2020 . Consultado el 17 de febrero de 2018 .
- ^ Elsayes KM, Narra VR, Dillman JR, Velcheti V, Hameed O, Tongdee R, Menias CO (octubre de 2007). "Masas vaginales: características de la resonancia magnética con correlación patológica". Acta Radiologica . 48 (8): 921–933. doi :10.1080/02841850701552926. ISSN 1600-0455. PMID 17924224. S2CID 31444644.
- ^ Ostrzenski A (2002). Ginecología: integración de terapias alternativas convencionales, complementarias y naturales. Lippincott Williams & Wilkins. ISBN 978-0-7817-2761-7Archivado del original el 10 de marzo de 2021 . Consultado el 19 de octubre de 2020 .
- ^ Hoogendam JP, Smink M (6 de abril de 2017). "Quiste del conducto de Gartner". New England Journal of Medicine . 376 (14): e27. doi :10.1056/NEJMicm1609983. PMID 28379795.
- ^ Nucci MR, Oliva E (1 de enero de 2009). Patología ginecológica. Elsevier Health Sciences. pág. 96. ISBN 978-0-443-06920-8Archivado del original el 10 de marzo de 2021 . Consultado el 19 de octubre de 2020 .
- ^ Robboy SJ (2009). Patología del tracto reproductor femenino de Robboy. Elsevier Health Sciences . p. 117. ISBN 978-0-443-07477-6Archivado desde el original el 3 de julio de 2019 . Consultado el 8 de marzo de 2018 .
- ^ Marx J, Walls R, Hockberger R (2013). Medicina de urgencias de Rosen: conceptos y práctica clínica. Elsevier Health Sciences . p. 1314. ISBN 978-1-4557-4987-4Archivado desde el original el 15 de mayo de 2015 . Consultado el 24 de febrero de 2015 .
- ^ abc Cash JC, Glass CA (2017). Patología quirúrgica diagnóstica de Sternberg, volumen 1. Springer Publishing Company . pág. 425. ISBN 978-0-8261-5351-7Archivado del original el 3 de julio de 2019 . Consultado el 15 de febrero de 2018 .
- ^ Sternberg SS, Mills SE, Carter D (2004). Patología quirúrgica diagnóstica de Sternberg, volumen 1. Lippincott Williams & Wilkins . p. 2335. ISBN 978-0-7817-4051-7Archivado del original el 4 de julio de 2019 . Consultado el 15 de febrero de 2018 .
- ^ Stone L (2002). Nuevas direcciones en el parentesco antropológico. Rowman & Littlefield . p. 164. ISBN 978-0-585-38424-5Archivado desde el original el 26 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ ab Hutcherson H (2003). Lo que tu madre nunca te contó sobre el sexo. Penguin . p. 8. ISBN 978-0-399-52853-8. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ LaFont S (2003). Construir sexualidades: lecturas sobre sexualidad, género y cultura. Prentice Hall . p. 145. ISBN 978-0-13-009661-6Archivado del original el 10 de marzo de 2021 . Consultado el 20 de agosto de 2020 .
- ^ Buss DM, Meston CM (2009). Por qué las mujeres tienen sexo: comprensión de las motivaciones sexuales, desde la aventura hasta la venganza (y todo lo demás). Macmillan . p. 33. ISBN 978-1-4299-5522-5Archivado desde el original el 26 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ ab Blackledge C (2003). La historia de V: una historia natural de la sexualidad femenina . Rutgers University Press . págs. 4-5. ISBN 978-0-8135-3455-8.
- ^ Rosenthal MS (2003). Salud ginecológica: un libro de consulta completo para mujeres canadienses . Viking Canada . pág. 10. ISBN. 978-0-670-04358-3
La orina fluye desde la vejiga a través de la uretra hacia el exterior. Las niñas pequeñas suelen cometer el error común de pensar que están orinando por la vagina. La uretra de una mujer mide cinco centímetros de largo, mientras que la de un hombre mide veinticinco centímetros
. - ^ ab Hickling M (2005). El nuevo discurso sobre el sexo: lo que sus hijos necesitan saber y cuándo lo necesitan saber. Wood Lake Publishing. pág. 149. ISBN 978-1-896836-70-6Archivado desde el original el 29 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Rankin L (2011). Sexo, orgasmo y coños: un ginecólogo responde a sus preguntas más embarazosas. Macmillan . p. 22. ISBN 978-1-4299-5522-5. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Linn D (2009). El lenguaje secreto de los signos. Random House Publishing Group . pág. 276. ISBN 978-0-307-55955-5. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Laqueur TW (1992). Making Sex: Body and Gender from the Greeks to Freud [Hacer sexo: cuerpo y género desde los griegos hasta Freud]. Harvard University Press , pág. 236. ISBN 978-0-674-54355-3. Archivado desde el original el 7 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Zastrow C (2007). Introducción al trabajo social y al bienestar social: empoderar a las personas. Cengage Learning . p. 228. ISBN 978-0-495-09510-1Archivado del original el 23 de octubre de 2020 . Consultado el 27 de octubre de 2015 .
- ^ Irvine JM (2005). Trastornos del deseo: sexualidad y género en la sexología estadounidense moderna. Temple University Press. págs. 37-38. ISBN 978-1-59213-151-8Archivado desde el original el 29 de abril de 2016 . Consultado el 20 de agosto de 2020 .
- ^ Gould SJ (2002). La estructura de la teoría evolutiva. Harvard University Press . pp. 1262–1263. ISBN. 978-0-674-00613-3Archivado desde el original el 27 de mayo de 2016 . Consultado el 20 de agosto de 2020 .
- ^ Wignaraja P, Hussain A (1989). El desafío en el sur de Asia: desarrollo, democracia y cooperación regional. Prensa de la Universidad de las Naciones Unidas . pág. 309. ISBN 978-0-8039-9603-8. Archivado desde el original el 7 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Lochtefeld, James G. (2001). La enciclopedia ilustrada del hinduismo, volumen 2. The Rosen Publishing Group. pág. 784. ISBN 978-0-8239-3180-4Archivado del original el 2 de junio de 2019 . Consultado el 13 de septiembre de 2021 .
- ^ Angier N (1999). Mujer: una geografía íntima . Houghton Mifflin Harcourt . pág. 92. ISBN. 978-0-395-69130-4.
- ^ ab Maines RP (1998). La tecnología del orgasmo: "Histeria", el vibrador y la satisfacción sexual de las mujeres. Baltimore: The Johns Hopkins University Press. pp. 1–188. ISBN 978-0-8018-6646-3Archivado desde el original el 3 de julio de 2019 . Consultado el 12 de diciembre de 2017 .
- ^ ab Hughes G (2015). Una enciclopedia de las palabrotas: la historia social de los juramentos, las blasfemias, el lenguaje soez y los insultos étnicos en el mundo angloparlante. Routledge . p. 112. ISBN 978-1-317-47678-8Archivado desde el original el 3 de julio de 2019 . Consultado el 12 de diciembre de 2017 .
- ^ "coño". Diccionario Oxford de inglés actual (3.ª edición revisada). Oxford: Oxford University Press. 2008.
- ^ "Definición de CUNT". Diccionario – Merriam-Webster en línea . Merriam-Webster . Archivado desde el original el 22 de octubre de 2012 . Consultado el 9 de junio de 2014 .
- ^ "coño". Diccionario de inglés Merriam-Webster . Merriam-Webster. Archivado desde el original el 23 de marzo de 2013. Consultado el 13 de septiembre de 2013 .
- ^ Johnston H, Klandermans B (1995). Movimientos sociales y cultura . Routledge. pág. 174. ISBN. 978-1-85728-500-0.
- ^ "Twat". Dictionary.com . 2015. Archivado desde el original el 23 de enero de 2017. Consultado el 16 de junio de 2015 .Esta fuente agrega material de diccionarios en papel, incluidos Random House Dictionary , Collins English Dictionary y Harper's Online Etymology Dictionary .
- ^ "Definición de twat en inglés". Diccionarios Oxford . Oxford University Press. Léxico del inglés británico y mundial. Archivado desde el original el 4 de junio de 2015. Consultado el 16 de junio de 2015 .
- ^ "pussy, n . y adj . 2 ". Diccionario Oxford de inglés (3.ª ed.). Oxford: Oxford University Press. 2007.
- ^ James D (Winter 1998). "Términos despectivos vinculados al género y su uso por parte de mujeres y hombres". American Speech . 73 (4): 399–420. doi :10.2307/455584. JSTOR 455584.
- ^ ab Randolph V, Legman G (1992). Canciones populares y folclore de Ozark no imprimibles: Blow the candle out. University of Arkansas Press . págs. 819–820. ISBN 978-1-55728-237-8Archivado del original el 10 de marzo de 2021 . Consultado el 20 de agosto de 2020 .
- ^ Zizek S (2004). Órganos sin cuerpos: Deleuze y sus consecuencias. Routledge . p. 173. ISBN 978-0-415-96921-5Archivado del original el 10 de marzo de 2021 . Consultado el 20 de agosto de 2020 .
- ^ Rankin L (2010). ¿Qué pasa ahí abajo?: Preguntas que solo le harías a tu ginecóloga si fuera tu mejor amiga. St. Martin's Press . pág. 59. ISBN 978-0-312-64436-9Archivado del original el 10 de marzo de 2021 . Consultado el 20 de agosto de 2020 .
- ^ "Vida y obra". nikidesaintphalle.org. 2017. Archivado desde el original el 4 de noviembre de 2016. Consultado el 8 de noviembre de 2014 .
- ^ Ensler E (2001). Los monólogos de la vagina: la edición del Día de San Valentín. Random House LLC . ISBN 978-0-375-50658-1Archivado del original el 10 de marzo de 2021 . Consultado el 20 de agosto de 2020 .
- ^ Coleman C (2006). Comenzando a leer "Los monólogos de la vagina": un desenredo biomitográfico de la narrativa . Universidad de Nuevo Brunswick . ISBN 978-0-494-46655-1.
- ^ Knox D, Schacht C (2007). Opciones en las relaciones: Introducción al matrimonio y la familia. Cengage Learning . pp. 60–61. ISBN 978-0-495-09185-1Archivado desde el original el 3 de julio de 2019 . Consultado el 4 de enero de 2018 .
- ^ abc Banyard K (2010). La ilusión de la igualdad: la verdad sobre las mujeres y los hombres hoy en día . Faber & Faber . pág. 41. ISBN 978-0-571-25866-6.
- ^ abc Crooks R, Baur K (2010). Nuestra sexualidad. Cengage Learning . págs. 55-56. ISBN 978-0-495-81294-4. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ abcdefgh «Mutilación genital femenina». Centro de prensa . Organización Mundial de la Salud . Archivado desde el original el 2 de julio de 2011 . Consultado el 22 de agosto de 2012 .
- ^ abcde Momoh C (2005). "Mutación genital femenina". En Momoh C (ed.). Mutilación genital femenina . Radcliffe Publishing. págs. 5-12. ISBN 978-1-85775-693-7. Archivado desde el original el 13 de junio de 2013 . Consultado el 27 de octubre de 2015 .
- ^ Linzey, Donald W. (2020). Biología de vertebrados: sistemática, taxonomía, historia natural y conservación. Johns Hopkins University Press. pág. 306. ISBN 978-1-42143-733-0Archivado desde el original el 22 de enero de 2024 . Consultado el 3 de diciembre de 2024 .
- ^ Tyndale-Biscoe, C. Hugh (2005). Vida de los marsupiales. Csiro Publishing. ISBN 978-0-643-06257-3.
- ^ Hugh Tyndale-Biscoe; Marilyn Renfree (30 de enero de 1987). Fisiología reproductiva de los marsupiales. Cambridge University Press. ISBN 978-0-521-33792-2Archivado desde el original el 15 de febrero de 2017 . Consultado el 18 de agosto de 2018 .
- ^ Szykman M, Van Horn RC, Engh AL, Boydston EE, Holekamp KE (2007). "Cortejo y apareamiento en hienas manchadas que viven en libertad" (PDF) . Behaviour . 144 (7): 815–846. Bibcode :2007Behav.144..815S. CiteSeerX 10.1.1.630.5755 . doi :10.1163/156853907781476418. Archivado desde el original (PDF) el 30 de noviembre de 2012 . Consultado el 24 de abril de 2014 .
- ^ Bekoff M, Diamond J (mayo de 1976). "Comportamiento precopulatorio y copulatorio en coyotes". Journal of Mammalogy . 57 (2): 372–375. doi :10.2307/1379696. JSTOR 1379696.
- ^ Iannaccone P (1997). Aspectos biológicos de la enfermedad. CRC Press . pp. 315–316. ISBN. 978-3-7186-0613-9. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ ab Fishbeck DW, Sebastiani A (2012). Anatomía comparada: Manual de disección de vertebrados. Morton Publishing Company. págs. 66–68. ISBN 978-1-61731-004-1. Archivado desde el original el 24 de abril de 2016 . Consultado el 27 de octubre de 2015 .
- ^ Chapman RF, Simpson SJ, Douglas AE (2013). Los insectos: estructura y función. Cambridge University Press . pp. 314–316. ISBN 978-0-521-11389-2. Archivado desde el original el 6 de mayo de 2016 . Consultado el 27 de octubre de 2015 .
- ^ "¿Qué es la cloaca de un pájaro?". The Spruce . Archivado desde el original el 13 de enero de 2018. Consultado el 13 de enero de 2018 .
- ^ Brennan, PLR, Clark, CJ y Prum, RO La eversión explosiva y la morfología funcional del pene del pato respaldan el conflicto sexual en los genitales de las aves acuáticas. Proceedings: Biological Sciences 277, 1309–14 (2010).
- ^ abc Yong E (6 de mayo de 2014). "¿Dónde está toda la investigación sobre la vagina animal?". National Geographic Society . Archivado desde el original el 7 de julio de 2018. Consultado el 6 de junio de 2018 .
- ^ Cooper D (7 de mayo de 2014). «Los investigadores rechazan los genitales femeninos». ABC Online . Archivado desde el original el 11 de enero de 2019. Consultado el 6 de junio de 2018 .
- ^ abcd Sarmento B (2015). Modelos de cultivo in vitro. Woodhead Publishing . pág. 296. ISBN 978-0-08-100114-1Archivado del original el 3 de julio de 2019 . Consultado el 14 de enero de 2018 .
- ^ Burton FD (1995). Guía multimedia de los primates no humanos: versión impresa. Prentice Hall, Canadá. pág. 290. ISBN 978-0-13-209727-7Archivado del original el 10 de marzo de 2021 . Consultado el 5 de junio de 2018 .
- ^ Martin R (2013). Cómo lo hacemos: la evolución y el futuro de la reproducción humana. Basic Books . p. 27. ISBN 978-0-465-03015-6Archivado desde el original el 3 de julio de 2019 . Consultado el 5 de junio de 2018 .
- ^ Kumar B, Gupta S (2014). Infecciones de transmisión sexual - Libro electrónico. Elsevier Health Sciences . p. 1286. ISBN 978-81-312-2978-1Archivado del original el 4 de julio de 2019 . Consultado el 14 de enero de 2018 .




