Osteocondritis disecante
| Osteocondritis disecante | |
|---|---|
 | |
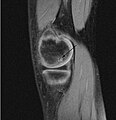
| Una gran lesión en el colgajo de la cabeza del fémur típica de la osteocondritis disecante en etapa avanzada. En este caso, la lesión fue causada por necrosis avascular del hueso justo debajo del cartílago. | |
| Pronunciación | |
| Especialidad | Cirugía ortopédica |
La osteocondritis disecante ( OCD u OD ) es un trastorno articular que afecta principalmente al hueso subcondral, en el que se forman grietas en el cartílago articular y el hueso subcondral subyacente . [1] La OCD suele causar dolor durante y después de la práctica deportiva. En las últimas etapas del trastorno, habrá hinchazón de la articulación afectada que se traba durante el movimiento. El examen físico en las primeras etapas solo muestra dolor como síntoma; en etapas posteriores, puede haber derrame , dolor a la palpación y un crujido con el movimiento de la articulación .
La OCD es causada por la privación de sangre de las fisis secundarias alrededor del núcleo óseo del cóndilo femoral. Esto le sucede a los vasos epifisarios bajo la influencia de la sobrecarga repetitiva de la articulación durante los deportes de carrera y salto. Durante el crecimiento, estas áreas condronecróticas crecen hacia el hueso subcondral. Allí se mostrará como un área de defecto óseo debajo del cartílago articular. El hueso posiblemente se curará al hueso condilar circundante en el 50% de los casos. O se desarrollará en una pseudoartrosis entre el núcleo óseo condilar y la escama de osteocondritis, dejando el cartílago articular que sostiene propenso a dañarse. El daño es ejecutado por la sobrecarga deportiva continua. El resultado es la fragmentación ( disección ) tanto del cartílago como del hueso, y el libre movimiento de estos fragmentos de hueso y cartílago dentro del espacio articular, causando dolor, bloqueo y más daño. [2] [3] [4] La OCD tiene una anamnesis típica con dolor durante y después de los deportes sin antecedentes de trauma. Algunos síntomas de las últimas etapas de la osteocondritis disecante se encuentran en otras enfermedades, como la enfermedad reumatoide infantil y las roturas de meniscos. La enfermedad se puede confirmar mediante radiografías , tomografías computarizadas (TC) o resonancias magnéticas (RM).
El tratamiento no quirúrgico es exitoso en el 50% de los casos. Si en etapas tardías la lesión es inestable y el cartílago está dañado, la intervención quirúrgica es una opción ya que la capacidad del cartílago articular para sanar es limitada. Cuando es posible, se utilizan formas no quirúrgicas de manejo como la reducción protegida o la no carga de peso y la inmovilización. El tratamiento quirúrgico incluye la perforación artroscópica de lesiones intactas, la fijación de las lesiones del colgajo de cartílago con clavijas o tornillos, la perforación y reemplazo de tapones de cartílago, el trasplante de células madre y, en situaciones muy difíciles en adultos, el reemplazo de la articulación. Después de la cirugía, la rehabilitación suele ser un proceso de dos etapas de descarga y fisioterapia . La mayoría de los programas de rehabilitación combinan esfuerzos para proteger la articulación con el fortalecimiento muscular y el rango de movimiento. Durante un período de inmovilización, los ejercicios isométricos , como las elevaciones de piernas rectas, se utilizan comúnmente para restaurar la pérdida muscular sin alterar el cartílago de la articulación afectada. Una vez que finaliza el período de inmovilización, la fisioterapia implica movimiento pasivo continuo (CPM) y/o actividades de bajo impacto, como caminar o nadar.
El TOC se presenta en 15 a 30 personas por cada 100.000 en la población general cada año. [5] Aunque es poco común, es una causa importante de dolor articular en niños y adolescentes físicamente activos . [6] Debido a que sus huesos aún están creciendo, los adolescentes tienen más probabilidades que los adultos de recuperarse del TOC; la recuperación en los adolescentes se puede atribuir a la capacidad del hueso para reparar el tejido óseo y el cartílago dañados o muertos en un proceso llamado remodelación ósea. Si bien el TOC puede afectar cualquier articulación, la rodilla tiende a ser la más comúnmente afectada y constituye el 75% de todos los casos. Franz König acuñó el término osteocondritis disecante en 1887, describiéndola como una inflamación de la interfaz hueso- cartílago . Muchas otras afecciones alguna vez se confundieron con el TOC al intentar describir cómo la enfermedad afectaba a la articulación, incluida la fractura osteocondral, la osteonecrosis , el centro de osificación accesorio, la osteocondrosis y la displasia epifisaria hereditaria . Algunos autores han utilizado los términos osteocondrosis disecante y fragmentos osteocondrales como sinónimos de OCD.
Signos y síntomas
En la osteocondritis disecante, fragmentos de cartílago o hueso se aflojan dentro de una articulación, lo que provoca dolor e inflamación . A estos fragmentos a veces se los denomina ratones articulares. [7] La OCD es un tipo de osteocondrosis en la que se ha formado una lesión dentro de la propia capa de cartílago, lo que da lugar a una inflamación secundaria. La OCD afecta con mayor frecuencia a la rodilla, aunque puede afectar a otras articulaciones, como el tobillo o el codo. [8]
Las personas con TOC manifiestan dolor relacionado con la actividad que se desarrolla gradualmente. Las quejas individuales suelen consistir en síntomas mecánicos que incluyen dolor, hinchazón, atrapamiento, bloqueo, ruidos de estallido y pandeo/cedimiento; el síntoma de presentación principal puede ser una restricción en el rango de movimiento. [9] Los síntomas suelen presentarse dentro de las primeras semanas de la etapa I. El inicio de la etapa II ocurre en meses y ofrece poco tiempo para el diagnóstico. La enfermedad progresa rápidamente más allá de la etapa II, ya que las lesiones del TOC pasan rápidamente de quistes o fisuras estables a fragmentos inestables. Los síntomas no específicos , causados por lesiones similares, como esguinces y distensiones , pueden retrasar un diagnóstico definitivo. [10]
El examen físico generalmente revela líquido en la articulación, dolor a la palpación y crepitación . El dolor a la palpación puede extenderse inicialmente, pero a menudo vuelve a un punto focal bien definido a medida que progresa la lesión. Así como la OCD comparte síntomas con enfermedades comunes, la fractura osteocondral aguda tiene una presentación similar con dolor a la palpación en la articulación afectada, pero generalmente se asocia con una hemartrosis grasa . Aunque no hay una marcha patológica significativa ni una anomalía de alineación característica asociada con la OCD, el paciente puede caminar con la pierna afectada en rotación externa en un intento de evitar el pinzamiento de la espina tibial en el aspecto lateral del cóndilo medial del fémur . [11]
Causas
A pesar de mucha investigación, las causas siguen sin estar claras pero incluyen traumatismos físicos repetitivos , isquemia (restricción del flujo sanguíneo), factores hereditarios y endocrinos , necrosis avascular (pérdida del flujo sanguíneo), crecimiento rápido, deficiencias y desequilibrios en la relación calcio/fósforo y problemas de formación ósea . [12] [13] [14] [15] Aunque el nombre "osteocondritis" implica inflamación , la falta de células inflamatorias en el examen histológico sugiere una causa no inflamatoria. Se piensa que los microtraumatismos repetitivos , que conducen a microfracturas y a veces a una interrupción del suministro de sangre al hueso subcondral, pueden causar una posterior pérdida localizada del suministro de sangre o alteración del crecimiento. [16]
Se cree que el trauma , en lugar de la necrosis avascular, causa osteocondritis disecante en los jóvenes. [17] En los adultos, se cree que el trauma es la causa principal o quizás la única causa, y puede ser endógena , exógena o ambas. [18] La incidencia de lesiones por esfuerzo repetitivo en atletas jóvenes está en aumento y representa un número significativo de visitas a atención primaria; [19] esto refuerza la teoría de que el TOC puede estar asociado con una mayor participación en deportes y trauma posterior. [19] [20] Los deportes de alto impacto como la gimnasia, el fútbol, el baloncesto, el lacrosse, el fútbol americano, el tenis, el squash, el béisbol y el levantamiento de pesas pueden poner a los participantes en un mayor riesgo de TOC en las articulaciones estresadas (rodillas, tobillos y codos). [9] [21]
Informes de casos recientes sugieren que algunas personas pueden estar genéticamente predispuestas al TOC. [22] [23] [24] Las familias con TOC pueden tener mutaciones en el gen agrecano . [25] Estudios en caballos han implicado defectos genéticos específicos. [26]
Fisiopatología

La osteocondritis disecante se diferencia de la artritis degenerativa por "desgaste" , que es principalmente un problema de la superficie articular. En cambio, la osteocondritis disecante es un problema del hueso subyacente al cartílago, que puede afectar secundariamente al cartílago articular. Si no se trata, la osteocondritis disecante puede conducir al desarrollo de artritis degenerativa secundaria a la incongruencia articular y patrones de desgaste anormales. [27]
La OCD se produce cuando un trozo suelto de hueso o cartílago se separa parcialmente (o totalmente) del extremo del hueso, a menudo debido a una pérdida de suministro de sangre ( osteonecrosis ) y descalcificación de la matriz ósea trabecular . El trozo suelto puede permanecer en su lugar o deslizarse, lo que hace que la articulación se vuelva rígida e inestable. La OCD en humanos afecta más comúnmente las rodillas, [8] los tobillos y los codos, pero puede afectar cualquier articulación. [28]
En individuos esqueléticamente inmaduros, el suministro de sangre al hueso epifisario es bueno, lo que favorece tanto la osteogénesis como la condrogénesis . Con la interrupción de los vasos de la placa epifisaria, se producen diversos grados y profundidades de necrosis , lo que da lugar a un cese del crecimiento tanto de los osteocitos como de los condrocitos . A su vez, este patrón conduce a una osificación desordenada del cartílago, lo que da lugar a una necrosis avascular subcondral y, en consecuencia, a una OCD. [29]
Se han identificado cuatro etapas menores de la OCD después de un traumatismo. Estas incluyen la revascularización y la formación de tejido de granulación (cicatriz), la absorción de fragmentos necróticos, la deposición de osteoide intertrabecular y la remodelación de hueso nuevo. Con el retraso en la etapa de revascularización, se desarrolla una lesión de OCD. Una lesión puede provocar irregularidades en la superficie articular, que a su vez pueden causar un deterioro artrítico progresivo . [29]
Diagnóstico
Para diagnosticar la osteocondritis disecante, se puede realizar una radiografía , una tomografía computarizada o una resonancia magnética para mostrar necrosis del hueso subcondral, formación de fragmentos sueltos o ambos. [30] Ocasionalmente, se utiliza una gammagrafía ósea con medicina nuclear para evaluar el grado de aflojamiento dentro de la articulación. [31]
Examen físico
El examen físico suele comenzar con el examen de la marcha del paciente . En el caso de la OCD de la rodilla, las personas pueden caminar con la pierna afectada rotada externamente en un intento de evitar que la espina tibial presione el aspecto lateral del cóndilo medial del fémur . [11]
A continuación, el médico examinador puede comprobar si hay debilidad en el cuádriceps . Este examen puede revelar líquido en la articulación, dolor a la palpación y crepitación. La prueba de Wilson también es útil para localizar lesiones de OCD en el cóndilo femoral . [32] La prueba se realiza extendiendo lentamente la rodilla desde 90 grados, manteniendo la rotación interna. El dolor a 30 grados de flexión y el alivio con la rotación externa tibial son indicativos de OCD. [33]
El examen físico de un paciente con TOC de tobillo a menudo muestra síntomas de derrame articular, crepitación y dolor difuso o localizado. El examen a menudo revela síntomas de dolor articular generalizado, hinchazón y momentos con rango de movimiento limitado. Algunos con lesiones de cuerpo suelto pueden reportar atrapamiento, bloqueo o ambos. [34] La posibilidad de microtraumatismo enfatiza la necesidad de evaluar las fuerzas biomecánicas en la rodilla en un examen físico. Como resultado, es común la alineación y rotación de todas las articulaciones principales en la extremidad afectada, al igual que las anomalías extrínsecas e intrínsecas relacionadas con la articulación afectada, incluida la laxitud. [35]
Diagnóstico por imágenes
Las radiografías muestran la lucidez de la osificación en el aspecto anterior de la rodilla en pacientes jóvenes. En personas mayores, la lesión aparece típicamente como un área de hueso osteosclerótico con una línea radiolúcida entre el defecto osteocondral y la epífisis . La visibilidad de la lesión depende de su ubicación y de la cantidad de flexión de la rodilla utilizada. Harding describió la radiografía lateral como un método para identificar el sitio de una lesión de OCD. [36]
La resonancia magnética (RM) es útil para estadificar las lesiones de la OCD, evaluar la integridad de la superficie articular y distinguir las variantes normales de formación ósea de la OCD al mostrar edema óseo y cartilaginoso en el área de la irregularidad. La RM proporciona información sobre las características del cartílago articular y el hueso debajo del cartílago, incluidos el edema, las fracturas, las interfaces de fluidos, la integridad de la superficie articular y el desplazamiento de fragmentos. [37] [38] En las lesiones activas se observa una señal T1 baja y T2 alta en la interfaz de los fragmentos. Esto indica una lesión inestable o microfracturas recientes. [30] Si bien la RM y la artroscopia tienen una correlación estrecha, las películas de rayos X tienden a ser menos inductoras de resultados de RM similares. [38]
Las tomografías computarizadas (TC) y las gammagrafías óseas con tecnecio-99m también se utilizan a veces para controlar el progreso del tratamiento. A diferencia de las radiografías simples (rayos X), las tomografías computarizadas y las resonancias magnéticas pueden mostrar la ubicación exacta y la extensión de la lesión. [39] Las gammagrafías óseas con tecnecio pueden detectar el flujo sanguíneo regional y la cantidad de captación ósea . Ambos parecen estar estrechamente relacionados con el potencial de curación del fragmento. [40] [41]
- Resonancia magnética sagital : la señal T1 lineal baja en las superficies articulares de los aspectos laterales del cóndilo medial del fémur confirma la presencia de OCD.
Clasificación
El TOC se clasifica según la progresión de la enfermedad en etapas. Existen dos clasificaciones principales de estadificación: una se determina mediante imágenes de diagnóstico por resonancia magnética, mientras que la otra se determina mediante artroscopia . Ambas estadificaciones representan las condiciones patológicas asociadas con la progresión natural del TOC. [9]
Si bien la clasificación artroscópica de las lesiones óseas y cartilaginosas se considera estándar, la estadificación por resonancia magnética de Anderson es la principal forma de estadificación utilizada en este artículo. [42] Las etapas I y II son lesiones estables. Las etapas III y IV describen lesiones inestables en las que una lesión del cartílago ha permitido la presencia de líquido sinovial entre el fragmento y el hueso.
| Escenario | Evaluación | Recomendaciones |
|---|---|---|
| I | Estable | Engrosamiento del cartílago articular |
| II | Estable | El cartílago articular está roto; la señal baja detrás del fragmento indica unión fibrosa. |
| III | Inestable | El cartílago articular está roto; la señal alta detrás del fragmento indica pérdida de inserción. |
| IV | Inestable | Formación de cuerpos sueltos |
| Calificación | Recomendaciones |
|---|---|
| A | El cartílago articular es liso e intacto, pero puede ser blando o susceptible de ser desprendido. |
| B | El cartílago articular tiene una superficie rugosa. |
| do | El cartílago articular tiene fibrilaciones o fisuras. |
| D | Cartílago articular con colgajo o hueso expuesto |
| mi | Fragmento osteocondral suelto, no desplazado |
| F | Fragmento osteocondral desplazado |
Tratamiento
Las opciones de tratamiento incluyen actividad modificada con o sin carga de peso; inmovilización; crioterapia ; medicación antiinflamatoria ; perforación del hueso subcondral; microfractura ; extracción o reinserción de cuerpos sueltos; procedimientos de mosaicoplastia y sistema de transferencia osteoarticular (OATS). [20] [44] Los objetivos principales del tratamiento son: [45]
- Mejorar el potencial de curación del hueso subcondral;
- Fijar fragmentos inestables manteniendo la congruencia de la articulación; y
- Reemplazar el hueso y el cartílago dañados con tejidos o células implantados que puedan hacer crecer el cartílago.
La capacidad de reparación del cartílago articular es limitada: [46] los defectos de espesor parcial en el cartílago articular no sanan espontáneamente, y las lesiones del cartílago articular que no penetran el hueso subcondral tienden a conducir al deterioro de la superficie articular. [47] Como resultado, a menudo se requiere cirugía incluso en casos moderados donde el fragmento osteocondral no se ha desprendido del hueso (Anderson Stadium II, III). [48]
No quirúrgico
Los candidatos para el tratamiento no quirúrgico se limitan a adolescentes esqueléticamente inmaduros con una lesión relativamente pequeña e intacta y la ausencia de cuerpos sueltos. El tratamiento no quirúrgico puede incluir modificación de la actividad, carga de peso protegida (carga parcial o nula) e inmovilización. El objetivo de la intervención no quirúrgica es promover la curación en el hueso subcondral y prevenir el posible colapso condral, la fractura posterior y la formación de cráteres. [45]
Una vez que se han seleccionado los candidatos para el tratamiento, se procede al mismo según la ubicación de la lesión. Por ejemplo, aquellos con OCD de la rodilla son inmovilizados durante cuatro a seis semanas o incluso hasta seis meses de extensión para eliminar la tensión de corte del área afectada. [49] Se les permite caminar con carga de peso según lo toleren. Las radiografías se toman generalmente tres meses después del inicio de la terapia no quirúrgica; si revelan que la lesión se ha curado, se instituye un retorno gradual a las actividades. [48] [50] Aquellos que demuestran curación por aumento de la radiodensidad en la región subcondral, o aquellos cuyas lesiones no han cambiado, son candidatos para repetir el protocolo de tres meses descrito anteriormente hasta que se note la curación. [28]
Cirugía

La elección de tratamientos quirúrgicos versus no quirúrgicos para la osteocondritis disecante es controvertida. [51] En consecuencia, el tipo y la extensión de la cirugía necesaria varía según la edad del paciente, la gravedad de la lesión y el sesgo personal del cirujano tratante, lo que implica una lista exhaustiva de tratamientos sugeridos. Existe una variedad de opciones quirúrgicas para el tratamiento de lesiones de OCD persistentemente sintomáticas, intactas, parcialmente desprendidas y completamente desprendidas. El cartílago reparador posoperatorio es inferior al cartílago hialino sano en concentración de glicosaminoglicanos , apariencia histológica e inmunohistoquímica . [52] Como resultado, a menudo se evita la cirugía si el tratamiento no quirúrgico es viable.
Lesiones intactas
Si las medidas no quirúrgicas no dan resultado, se puede considerar la perforación para estimular la curación del hueso subcondral. La perforación artroscópica se puede realizar utilizando un abordaje anterógrado (desde el frente) desde el espacio articular a través del cartílago articular, o utilizando un abordaje retrógrado (desde atrás) a través del hueso fuera de la articulación para evitar la penetración del cartílago articular. Esto ha demostrado ser exitoso con resultados positivos en el seguimiento de un año con perforación anterógrada en nueve de once adolescentes con la forma juvenil de OCD, [53] y en 18 de 20 personas esqueléticamente inmaduras (seguimiento de cinco años) que habían fracasado con programas conservadores previos. [54]
Lesiones con bisagras
Se pueden utilizar clavijas y tornillos para asegurar lesiones en colgajo (a veces denominadas con bisagra). [55] Se pueden utilizar clavijas óseas, clavijas y tornillos metálicos y otros tornillos bioreabsorbibles para asegurar este tipo de lesiones. [56]
Lesiones de espesor total
Los tres métodos más comúnmente utilizados en el tratamiento de lesiones de espesor total son la perforación artroscópica, la abrasión y la microfractura.
En 1946, Magnusson estableció el uso de células madre de la médula ósea con el primer desbridamiento quirúrgico de una lesión de OCD. Estas células suelen diferenciarse en fibrocartílago y rara vez forman cartílago hialino. Si bien las lesiones pequeñas se pueden reparar mediante este tipo de cirugía, el tejido de reparación tiende a tener menos fuerza que el cartílago hialino normal y debe protegerse durante 6 a 12 meses. Los resultados de las lesiones grandes tienden a disminuir con el tiempo; esto se puede atribuir a la menor resiliencia y las malas características de desgaste del fibrocartílago. [57]
En un intento de abordar la estructura más débil del fibrocartílago reparador, se han diseñado nuevas técnicas para rellenar el defecto con tejido que simula más fielmente el cartílago articular hialino normal. Una de estas técnicas es la implantación de condrocitos autólogos (ICA), que es útil para defectos femorales grandes y aislados en personas más jóvenes. En esta cirugía, los condrocitos se extraen artroscópicamente de la escotadura intercondílea de la superficie articular. Los condrocitos se cultivan y se inyectan en el defecto debajo de un parche perióstico. La cirugía de ICA ha informado de resultados buenos a excelentes en cuanto a reducción de la hinchazón, el dolor y el bloqueo en los exámenes de seguimiento clínico. [58] [59] Algunos médicos prefirieron utilizar células pluripotenciales indiferenciadas, como células periósticas y células madre de la médula ósea, en lugar de condrocitos. Estos también han demostrado la capacidad de regenerar tanto el cartílago como el hueso subcondral subyacente. [60]
Al igual que el OATS, el injerto artroscópico de cartílago articular con pasta es un procedimiento quirúrgico que ofrece resultados rentables y duraderos para lesiones en estadio IV. Una pasta de hueso y cartílago derivada de tapones triturados de la escotadura intercondílea que no soporta peso puede lograr alivio del dolor, reparar el tejido dañado y restaurar la función. [61]
Lesiones inestables
Algunos métodos de fijación para lesiones inestables incluyen tornillos de compresión avellanados y tornillos o clavijas Herbert de acero inoxidable o materiales que puedan ser absorbidos por el cuerpo. [62] Si se encuentran cuerpos sueltos, se eliminan. Aunque cada caso es único y el tratamiento se elige de forma individual, la ACI se realiza generalmente en defectos grandes en personas esqueléticamente maduras.
Rehabilitación
El movimiento pasivo continuo (MPC) se ha utilizado para mejorar la curación de la superficie articular durante el período posoperatorio en personas con lesiones de espesor total. Se ha demostrado que promueve la curación del cartílago articular en el caso de lesiones pequeñas (<3 mm de diámetro) en conejos. [63] De manera similar, Rodrigo y Steadman informaron que el MPC durante seis horas al día durante ocho semanas produjo un resultado clínico mejorado en humanos. [64]
Un programa de rehabilitación a menudo implica la protección de la superficie articular comprometida y el hueso subcondral subyacente combinado con el mantenimiento de la fuerza y el rango de movimiento. Los analgésicos posoperatorios , es decir, una mezcla de opioides y AINE , suelen ser necesarios para controlar el dolor, la inflamación y la hinchazón. [65] Se recomienda la elevación de la pierna estirada y otros ejercicios isométricos durante el período posoperatorio o de inmovilización. Por lo general, se instituye un programa de fisioterapia formal o domiciliaria de seis a ocho semanas una vez que ha finalizado el período de inmovilización, que incorpora rango de movimiento, estiramiento, fortalecimiento progresivo y entrenamiento funcional o específico del deporte. Durante este tiempo, se aconseja a los pacientes que eviten correr y saltar, pero se les permite realizar actividades de bajo impacto, como caminar o nadar. Si los pacientes regresan a la actividad antes de que el cartílago se haya vuelto firme, generalmente se quejarán de dolor durante maniobras como ponerse en cuclillas o saltar. [48]
Pronóstico
El pronóstico después de los diferentes tratamientos varía y se basa en varios factores que incluyen la edad del paciente, la articulación afectada, el estadio de la lesión y, lo más importante, el estado de la placa de crecimiento. [34] De ello se desprende que las dos formas principales de osteocondritis disecante se definen por la madurez esquelética. La forma juvenil de la enfermedad se presenta en placas de crecimiento abiertas, afectando generalmente a niños entre las edades de 5 y 15 años. [66] La forma adulta se presenta comúnmente entre las edades de 16 a 50 años, aunque no está claro si estos adultos desarrollaron la enfermedad después de la madurez esquelética o no fueron diagnosticados cuando eran niños. [67]
El pronóstico es bueno para las lesiones estables (estadio I y II) en los jóvenes con placas de crecimiento abiertas; tratadas de forma conservadora, generalmente sin cirugía, el 50% de los casos sanan. [68] La recuperación en los jóvenes se puede atribuir a la capacidad del hueso para reparar el tejido óseo y el cartílago dañados o muertos en un proceso llamado remodelación ósea. Las placas de crecimiento abiertas se caracterizan por un mayor número de condrocitos indiferenciados ( células madre ), que son precursores tanto del tejido óseo como del cartilaginoso. Como resultado, las placas de crecimiento abiertas permiten una mayor cantidad de células madre necesarias para la reparación en la articulación afectada. [69] Las lesiones inestables, grandes y de espesor completo (estadio III y IV) o las lesiones de cualquier estadio que se encuentran en el esqueleto maduro tienen más probabilidades de fallar al tratamiento no quirúrgico. Estas lesiones ofrecen un peor pronóstico y se requiere cirugía en la mayoría de los casos. [70] [71]
Epidemiología
El TOC es un trastorno relativamente raro, con una incidencia estimada de 15 a 30 casos por cada 100.000 personas por año. [5] Widuchowski W et al. encontraron que el TOC era la causa de defectos del cartílago articular en el 2% de los casos en un estudio de 25.124 artroscopias de rodilla. [72] Aunque es raro, el TOC se observa como una causa importante de dolor articular en adolescentes activos. La forma juvenil de la enfermedad se presenta en niños con placas de crecimiento abiertas, generalmente entre las edades de 5 y 15 años y se presenta más comúnmente en hombres que en mujeres, con una proporción entre 2:1 y 3:1. [8] [73] El TOC se ha vuelto más común entre las mujeres adolescentes a medida que se vuelven más activas en los deportes. [74] La forma adulta, que se presenta en aquellos que han alcanzado la madurez esquelética, se encuentra más comúnmente en personas de 16 a 50 años. [70]
Si bien la TOC puede afectar cualquier articulación, la rodilla (específicamente el cóndilo femoral medial en el 75-85 % de los casos de rodilla) tiende a ser la más comúnmente afectada y constituye el 75 % de todos los casos. [8] [75] [76] [77] El codo (específicamente el capítulo del húmero ) es la segunda articulación más afectada con el 6 % de los casos; la cúpula talar del tobillo representa el 4 % de los casos. [78] Las ubicaciones menos frecuentes incluyen la rótula , las vértebras , la cabeza femoral y la glenoides de la escápula. [79]
El caso más antiguo de TOC se identificó en la articulación temporomandibular del fósil Qafzeh 9. [80]
Historia
La condición fue descrita inicialmente por Alexander Monro (primus) en 1738. [81] En 1870, James Paget describió el proceso de la enfermedad por primera vez, pero no fue hasta 1887 que Franz König publicó un artículo sobre la causa de los cuerpos sueltos en la articulación. [82] En su artículo, König concluyó que: [83]
- El trauma tuvo que ser muy severo para romper partes de la superficie de la articulación.
- Un traumatismo menos severo podría contusionar el hueso y causar un área de necrosis que luego podría separarse.
- En algunos casos, la ausencia de un trauma notable hizo probable que existiera alguna causa espontánea de separación.
König denominó la enfermedad "osteocondritis disecante", [84] describiéndola como un proceso inflamatorio subcondral de la rodilla, que da como resultado un fragmento suelto de cartílago del cóndilo femoral. En 1922, Kappis describió este proceso en la articulación del tobillo. [85] Tras revisar toda la literatura que describe las fracturas transcondrales del astrágalo , Berndt y Harty desarrollaron un sistema de clasificación para la estadificación de las lesiones osteocondrales del astrágalo (OLT). [86] El término osteocondritis disecante ha persistido y desde entonces se ha ampliado para describir un proceso similar que ocurre en muchas otras articulaciones, incluidas la rodilla, la cadera, el codo y las articulaciones metatarsofalángicas . [87] [88]
Casos notables
- Michael Russell , tenista estadounidense [89]
- Kristina Vaculik , gimnasta artística canadiense [90] [91] [92]
- Jonathan Vilma , linebacker de fútbol americano [93] [94]
- Seo In-guk , actor coreano [95] [96]
Aspectos veterinarios

Tinción con hematoxilina y eosina . Barra = 200 μm .
El TOC también se encuentra en animales y es de particular preocupación en los caballos, ya que puede haber un componente hereditario en algunas razas de caballos . [97] La alimentación para el crecimiento forzado y la crianza selectiva para un mayor tamaño también son factores. El TOC también se ha estudiado en otros animales, principalmente perros, especialmente el pastor alemán [98] , donde es una causa primaria común de displasia de codo en razas medianas y grandes. [99]
En los animales, la osteocondritis se considera un trastorno metabólico y del desarrollo relacionado con el crecimiento del cartílago y la osificación endocondral . La osteocondritis en sí misma significa la alteración del proceso de crecimiento normal del cartílago, y la osteocondritis es el término utilizado cuando esto afecta al cartílago articular y hace que un fragmento se afloje. [100]
Según el Columbia Animal Hospital la frecuencia de animales afectados es perros, humanos, cerdos, caballos, ganado, pollos y pavos, y en perros las razas más comúnmente afectadas incluyen al pastor alemán, golden y labrador retriever, rottweiler, gran danés, perro de montaña bernés y san bernardo. [101] Aunque cualquier articulación puede verse afectada, las comúnmente afectadas por TOC en el perro son: hombro (a menudo bilateralmente), codo, rodilla y tarso . [101]
El problema se desarrolla en la etapa de cachorro, aunque a menudo de forma subclínica, y puede haber dolor o rigidez, molestias al extenderse u otras características compensatorias. El diagnóstico generalmente depende de radiografías, artroscopia o resonancias magnéticas . Si bien los casos de OCD de la rodilla pasan desapercibidos y se curan espontáneamente, otros se manifiestan en forma de cojera aguda. Se recomienda la cirugía una vez que se considera que el animal está cojo. [98]
La osteocondritis disecante es difícil de diagnosticar clínicamente, ya que el animal puede presentar únicamente una marcha inusual. En consecuencia, la OCD puede estar enmascarada por otras afecciones óseas y articulares, como la displasia de cadera , o ser diagnosticada erróneamente como tales . [98]
Referencias
- ^ Shiel Jr WC. "Definición de osteocondritis disecante". MedicineNet, Inc. Archivado desde el original el 7 de agosto de 2012. Consultado el 20 de febrero de 2009 .
- ^ Pappas AM (1981). "Osteocondrosis disecante". Ortopedia clínica e investigación relacionada . 158 (158): 59–69. doi :10.1097/00003086-198107000-00009. PMID 7273527.
- ^ Woodward AH, Bianco AJ (1975). "Osteocondritis disecante del codo". Ortopedia clínica e investigación relacionada . 110 (110): 35–41. doi :10.1097/00003086-197507000-00007. PMID 1157398.
- ^ Pettrone FA (1986). Simposio de la Academia Estadounidense de Cirujanos Ortopédicos sobre lesiones de las extremidades superiores en deportistas . St. Louis, Missouri: CV Mosby. págs. 193–232. ISBN 978-0-8016-0026-5.
- ^ ab Obedian RS, Grelsamer RP (enero de 1997). "Osteocondritis disecante del fémur distal y la rótula". Clinics in Sports Medicine . 16 (1): 157–74. doi : 10.1016/S0278-5919(05)70012-0 . PMID 9012566.
- ^ Inoue G (septiembre de 1991). "Osteocondritis disecante bilateral del codo tratada mediante fijación con tornillos de Herbert". British Journal of Sports Medicine . 25 (3): 142–4. doi :10.1136/bjsm.25.3.142. PMC 1478853 . PMID 1777781. Consulte las secciones de introducción y discusión sobre la incidencia.
- ^ Hixon AL, Gibbs LM (enero de 2000). "¿Qué debo saber sobre la osteocondritis disecante?". American Family Physician . 61 (1): 158. Archivado desde el original el 13 de noviembre de 2011 . Consultado el 29 de agosto de 2008 .
- ^ abcd Clanton TO, DeLee JC (julio de 1982). "Osteocondritis disecante. Historia, fisiopatología y conceptos actuales de tratamiento". Clinical Orthopaedics and Related Research . 167 (167): 50–64. doi :10.1097/00003086-198207000-00009. PMID 6807595.
- ^ abcd Hixon AL, Gibbs LM (enero de 2000). «Osteocondritis disecante: un diagnóstico que no se debe pasar por alto». American Family Physician . 61 (1): 151–6, 158. PMID 10643956. Archivado desde el original el 6 de junio de 2011 . Consultado el 13 de septiembre de 2008 .
- ^ eOrthopod.com. «Osteocondritis disecante de la rodilla en adolescentes». Medical Multimedia Group, LLC. Archivado desde el original el 1 de octubre de 2014. Consultado el 21 de septiembre de 2008 .
- ^ ab Schenck RC, Goodnight JM (marzo de 1996). "Osteocondritis disecante". The Journal of Bone and Joint Surgery. American Volumen . 78 (3): 439–56. doi :10.2106/00004623-199603000-00018. PMID 8613454. Archivado desde el original el 7 de octubre de 2008.
- ^ Federico DJ, Lynch JK, Jokl P (1990). "Osteocondritis disecante de la rodilla: una revisión histórica de la etiología y el tratamiento". Artroscopia . 6 (3): 190–7. doi : 10.1016/0749-8063(90)90074-N . PMID 2206181.
- ^ Hefti F, Beguiristain J, Krauspe R, Möller-Madsen B, Riccio V, Tschauner C, Wetzel R, Zeller R (octubre de 1999). "Osteocondritis disecante: un estudio multicéntrico de la Sociedad Europea de Ortopedia Pediátrica". Revista de Ortopedia Pediátrica. Parte B. 8 ( 4): 231–45. doi :10.1097/00009957-199910000-00001. PMID 10513356.
- ^ Langer F, Percy EC (mayo de 1971). "Osteocondritis disecante y centros de osificación anómalos: una revisión de 80 lesiones en 61 pacientes". Revista Canadiense de Cirugía . 14 (3): 208–15. PMID 4996078.
- ^ Geor RJ, Kobluk CN, Ames TR (1995). El caballo: enfermedades y tratamiento clínico . Filadelfia, PA: WB Saunders. ISBN 0-443-08777-6.
- ^ Ytrehus B, Carlson CS, Ekman S (julio de 2007). "Etiología y patogenia de la osteocondrosis" (PDF) . Patología veterinaria . 44 (4): 429–48. doi :10.1354/vp.44-4-429. PMID 17606505. S2CID 12349380. Archivado desde el original (PFD) el 18 de marzo de 2009.
- ^ Milgram JW (febrero de 1978). "Manifestaciones radiológicas y patológicas de la osteocondritis disecante del fémur distal. Un estudio de 50 casos". Radiología . 126 (2): 305–11. doi :10.1148/126.2.305. PMID 622473.
- ^ Roberts N (marzo de 1961). "Reseñas de libros". Revista de cirugía ósea y articular. Volumen británico . 43 (2): 409. doi :10.1302/0301-620X.43B2.409.
- ^ ab Powers R (mayo de 2008). "Un jugador de hockey sobre hielo con una lesión inusual en el codo. Osteocondritis disecante". JAAPA . 21 (5): 62–3. doi :10.1097/01720610-200805000-00019. PMID 18556892.
- ^ ab Kocher MS, Tucker R, Ganley TJ, Flynn JM (julio de 2006). "Manejo de la osteocondritis disecante de la rodilla: revisión de conceptos actuales". The American Journal of Sports Medicine . 34 (7): 1181–91. doi :10.1177/0363546506290127. PMID 16794036. S2CID 24877474.
- ^ Patel S, Fried GW, Marone PJ (6 de agosto de 2008). "Osteocondritis disecante del cóndilo humeral". eMedicine . Medscape . Consultado el 16 de noviembre de 2008 .
- ^ Kenniston JA, Beredjiklian PK, Bozentka DJ (octubre de 2008). "Osteocondritis disecante del capitellum en gemelos fraternos: reporte de caso". La revista de cirugía de la mano . 33 (8): 1380–3. doi :10.1016/j.jhsa.2008.05.008. PMID 18929205.
- ^ Livesley PJ, Milligan GF (1992). "Osteocondritis disecante rotuliana. ¿Existe una predisposición genética?". Ortopedia internacional . 16 (2): 126–9. doi :10.1007/BF00180201. PMID 1428308. S2CID 24221990.
- ^ Tobin WJ (octubre de 1957). «Osteocondritis disecante familiar con tibia vara asociada» (PDF) . The Journal of Bone and Joint Surgery. American Volumen . 39-A (5): 1091–105. doi :10.2106/00004623-195739050-00010. PMID 13475409. Archivado desde el original (PDF) el 18 de marzo de 2009.
- ^ Bates JT, Jacobs JC, Shea KG, Oxford JT (abril de 2014). "Base genética emergente de la osteocondritis disecante". Clinics in Sports Medicine . 33 (2): 199–220. doi :10.1016/j.csm.2013.11.004. PMC 3976886 . PMID 24698039.
- ^ Wittwer C, Dierks C, Hamann H, Distl O (marzo-abril de 2008). "Asociaciones entre marcadores genéticos candidatos en un locus de rasgo cuantitativo en el cromosoma equino 4 responsable de la osteocondrosis disecante en las articulaciones del menudillo de caballos de sangre fría del sur de Alemania". The Journal of Heredity . 99 (2): 125–9. doi : 10.1093/jhered/esm106 . PMID 18227080.
- ^ Detterline AJ, Goldstein JL, Rue JP, Bach BR (abril de 2008). "Evaluación y tratamiento de las lesiones de osteocondritis disecante de la rodilla". The Journal of Knee Surgery . 21 (2): 106–15. doi :10.1055/s-0030-1247804. PMID 18500061. S2CID 7392708.
- ^ ab Kadakia AP, Sarkar J (2007). "Osteocondritis disecante del astrágalo que afecta la articulación subastragalina: informe de un caso". Revista de cirugía de pie y tobillo . 46 (6): 488–92. doi :10.1053/j.jfas.2007.06.005. PMID 17980849.
- ^ ab Jacobs B, Ertl JP, Kovacs G, Jacobs JA. "Osteocondritis disecante de rodilla". eMedicine . Medscape . Consultado el 2 de octubre de 2008 .
- ^ ab Boutin RD, Januario JA, Newberg AH, Gundry CR, Newman JS (marzo de 2003). "Características de la resonancia magnética de la osteocondritis disecante del surco femoral" (PDF) . AJR. Revista Estadounidense de Roentgenología . 180 (3): 641–5. doi :10.2214/ajr.180.3.1800641. PMID 12591666. Archivado desde el original (PDF) el 18 de marzo de 2009.
- ^ Mesgarzadeh M, Sapega AA, Bonakdarpour A, Revesz G, Moyer RA, Maurer AH, Alburger PD (diciembre de 1987). "Osteocondritis disecante: análisis de la estabilidad mecánica con radiografía, gammagrafía e imágenes por resonancia magnética". Radiología . 165 (3): 775–80. doi :10.1148/radiology.165.3.3685359. PMID 3685359.
- ^ Wilson JN (abril de 1967). "Un signo diagnóstico en la osteocondritis DISECANTE DE LA RODILLA" (PDF) . The Journal of Bone and Joint Surgery. American Volumen . 49 (3): 477–80. doi :10.2106/00004623-196749030-00006. PMID 6022357. Archivado desde el original (PDF) el 29 de octubre de 2008.
- ^ Conrad JM, Stanitski CL (2003). "Osteocondritis disecante: el signo de Wilson revisado". The American Journal of Sports Medicine . 31 (5): 777–8. doi :10.1177/03635465030310052301. PMID 12975201. S2CID 41405897.
- ^ ab Cooper G, Russell W. "Definición de osteocondritis disecante". eMedicine . Medscape . Consultado el 18 de septiembre de 2008 .
- ^ Livesley PJ, Milligan GF (29 de noviembre de 2004). "Osteocondritis disecante rotuliana. ¿Existe una predisposición genética?". Ortopedia internacional . 16 (2). Springer Berlin / Heidelberg: 126–9. doi :10.1007/BF00180201. PMID 1428308. S2CID 24221990.
- ^ Harding WG (marzo-abril de 1977). "Diagnóstico de la osteocondritis disecante de los cóndilos femorales: el valor de la radiografía lateral". Ortopedia clínica e investigación relacionada . 123 (123): 25–6. doi :10.1097/00003086-197703000-00009. PMID 852179. S2CID 22739728.
- ^ Dipaola JD, Nelson DW, Colville MR (1991). "Caracterización de lesiones osteocondrales mediante imágenes por resonancia magnética". Artroscopia . 7 (1): 101–4. doi :10.1016/0749-8063(91)90087-E. PMID 2009106.
- ^ ab De Smet AA, Fisher DR, Graf BK, Lange RH (septiembre de 1990). "Osteocondritis disecante de la rodilla: valor de la resonancia magnética para determinar la estabilidad de la lesión y la presencia de defectos del cartílago articular". AJR. Revista Estadounidense de Roentgenología . 155 (3): 549–53. doi :10.2214/ajr.155.3.2117355. PMID 2117355.
- ^ Bui-Mansfield LT, Kline M, Chew FS, Rogers LF, Lenchik L (noviembre de 2000). "Osteocondritis disecante del pilón tibial: características de las imágenes y una revisión de la literatura". AJR. American Journal of Roentgenology . 175 (5): 1305–8. doi :10.2214/ajr.175.5.1751305. PMID 11044029.
- ^ Cahill BR, Berg BC (1983). "Gammagrafía articular con compuesto de fosfato de tecnecio 99m en el tratamiento de la osteocondritis disecante juvenil de los cóndilos femorales". The American Journal of Sports Medicine . 11 (5): 329–35. doi :10.1177/036354658301100509. PMID 6638247. S2CID 41757489.
- ^ eOrthopod.com. «Osteocondritis disecante del codo en adolescentes» (PDF) . Medical Multimedia Group, LLC. Archivado desde el original (PDF) el 27 de octubre de 2007. Consultado el 2 de octubre de 2008 .
- ^ Takahara M, Ogino T, Takagi M, Tsuchida H, Orui H, Nambu T (julio de 2000). "Progresión natural de la osteocondritis disecante del cóndilo humeral: observaciones iniciales". Radiología . 216 (1): 207–12. doi :10.1148/radiology.216.1.r00jl29207. PMID 10887249.
- ^ Cheng MS, Ferkel RD, Applegate GR (1995). Lesión osteocondral del astrágalo: una comparación radiológica y quirúrgica . Reunión anual de la Academia de Cirujanos Ortopédicos. Nueva Orleans, LA.
- ^ Kish G, Módis L, Hangody L (enero de 1999). "Mosaicoplastia osteocondral para el tratamiento de lesiones focales condrales y osteocondrales de la rodilla y el astrágalo en el atleta. Fundamento, indicaciones, técnicas y resultados". Clinics in Sports Medicine . 18 (1): 45–66, vi. doi :10.1016/S0278-5919(05)70129-0. PMID 10028116.
- ^ ab Smillie IS (mayo de 1957). "Tratamiento de la osteocondritis disecante" (PDF) . The Journal of Bone and Joint Surgery. Volumen británico . 39-B (2): 248–60. doi :10.1302/0301-620X.39B2.248. PMID 13438964. Archivado desde el original (PDF) el 29 de octubre de 2008.
- ^ Moriya T, Wada Y, Watanabe A, Sasho T, Nakagawa K, Mainil-Varlet P, Moriya H (mayo de 2007). "Evaluación del cartílago reparador después de la implantación de condrocitos autólogos para la osteocondritis disecante: histología, bioquímica e imágenes por RM". Journal of Orthopaedic Science . 12 (3): 265–73. doi :10.1007/s00776-007-1111-8. PMID 17530379. S2CID 25130862.
- ^ Bobic V (2000). "Autologous chondrocyte transplantation" (Trasplante autólogo de condrocitos). Medscape . Consultado el 17 de septiembre de 2008 .
- ^ abc «Osteocondritis disecante de la rodilla». Orthogate. 28 de julio de 2006. Archivado desde el original (PDF) el 1 de julio de 2016. Consultado el 16 de noviembre de 2008 .
- ^ "Osteocondritis disecante" (PDF) . Société Française d'Orthopédie Pédiatrique. Archivado desde el original (PDF) el 18 de enero de 2017 . Consultado el 21 de noviembre de 2008 .
- ^ "Tratamiento de la osteocondritis disecante". Cedars-Sinai Health. Archivado desde el original el 12 de diciembre de 2008. Consultado el 22 de noviembre de 2008 .
- ^ Nobuta S, Ogawa K, Sato K, Nakagawa T, Hatori M, Itoi E (2008). "Resultado clínico de la fijación de fragmentos para la osteocondritis disecante del codo" (PDF) . Upsala Journal of Medical Sciences . 113 (2): 201–8. doi : 10.3109/2000-1967-232 . PMID 18509814. S2CID 26460111.
- ^ LaPrade RF, Bursch LS, Olson EJ, Havlas V, Carlson CS (febrero de 2008). "Características histológicas e inmunohistoquímicas de procedimientos fallidos de recubrimiento del cartílago articular para osteocondritis de la rodilla: una serie de casos". The American Journal of Sports Medicine . 36 (2): 360–8. doi :10.1177/0363546507308359. PMID 18006675. S2CID 2360001.
- ^ Bradley J, Dandy DJ (agosto de 1989). "Resultados de la perforación de la osteocondritis disecante antes de la madurez esquelética". The Journal of Bone and Joint Surgery. British Volumen . 71 (4): 642–4. doi : 10.1302/0301-620X.71B4.2768313 . PMID 2768313.
- ^ Anderson AF, Richards DB, Pagnani MJ, Hovis WD (junio de 1997). "Perforación anterógrada para la osteocondritis disecante de la rodilla". Artroscopia . 13 (3): 319–24. doi :10.1016/S0749-8063(97)90028-1. PMID 9195028.
- ^ Johnson LL, Uitvlugt G, Austin MD, Detrisac DA, Johnson C (1990). "Osteocondritis disecante de la rodilla: fijación artroscópica con tornillos de compresión". Artroscopia . 6 (3): 179–89. doi :10.1016/0749-8063(90)90073-M. PMID 2206180.
- ^ Thomson NL (noviembre de 1987). "Osteocondritis disecante y fragmentos osteocondrales tratados mediante fijación con tornillos de compresión de Herbert". Ortopedia clínica e investigación relacionada . 224 (224): 71–8. doi :10.1097/00003086-198711000-00010. PMID 3665256.
- ^ Mandelbaum BR, Browne JE, Fu F, Micheli L, Mosely JB, Erggelet C, Minas T, Peterson L (1998). "Lesiones del cartílago articular de la rodilla". The American Journal of Sports Medicine . 26 (6): 853–61. doi :10.1177/03635465980260062201. PMID 9850792. S2CID 21318642.
- ^ Brittberg M, Lindahl A, Nilsson A, Ohlsson C, Isaksson O, Peterson L (octubre de 1994). "Tratamiento de defectos profundos del cartílago en la rodilla con trasplante de condrocitos autólogos". The New England Journal of Medicine . 331 (14): 889–95. doi : 10.1056/NEJM199410063311401 . PMID 8078550.
- ^ Peterson L, Minas T, Brittberg M, Nilsson A, Sjögren-Jansson E, Lindahl A (mayo de 2000). "Resultados a los dos a nueve años después del trasplante de condrocitos autólogos de rodilla". Clinical Orthopaedics and Related Research . 374 (374): 212–34. doi :10.1097/00003086-200005000-00020. PMID 10818982. S2CID 25408760.
- ^ O'Driscoll SW (diciembre de 1998). "La curación y regeneración del cartílago articular" (PDF) . The Journal of Bone and Joint Surgery. American Volume . 80 (12): 1795–812. doi :10.2106/00004623-199812000-00011. PMID 9875939. Archivado desde el original (PDF) el 29 de octubre de 2008.
- ^ Stone KR, Walgenbach AW, Freyer A, Turek TJ, Speer DP (marzo de 2006). "Injerto de pasta de cartílago articular en lesiones de cartílago articular de espesor completo de la articulación de la rodilla: seguimiento de 2 a 12 años". Artroscopia . 22 (3): 291–9. doi :10.1016/j.arthro.2005.12.051. PMID 16517314.
- ^ Kocher MS, Czarnecki JJ, Andersen JS, Micheli LJ (mayo de 2007). "Fijación interna de lesiones de osteocondritis disecante juvenil de la rodilla". The American Journal of Sports Medicine . 35 (5): 712–8. doi :10.1177/0363546506296608. PMID 17337729. S2CID 13150540.
- ^ Salter RB, Simmonds DF, Malcolm BW, Rumble EJ, MacMichael D, Clements ND (diciembre de 1980). "El efecto biológico del movimiento pasivo continuo en la curación de defectos de espesor total en el cartílago articular. Una investigación experimental en el conejo" (PDF) . The Journal of Bone and Joint Surgery. Volumen estadounidense . 62 (8): 1232–51. doi :10.2106/00004623-198062080-00002. PMID 7440603. Archivado desde el original (PDF) el 18 de marzo de 2009.
- ^ Rodrigo JJ, Steadman JR, Syftestad G, Benton H, Silliman J (1995). "Efectos del líquido sinovial de la rodilla humana sobre la condrogénesis in vitro". The American Journal of Knee Surgery . 8 (4): 124–9. PMID 8590122.
- ^ Jacobs B, Ertl JP, Kovacs G, Jacobs JA (28 de julio de 2006). "Osteocondritis disecante de rodilla: tratamiento y medicación". eMedicine . Medscape . Consultado el 14 de febrero de 2009 .
- ^ Fleisher GR, Ludwig S, Henretig FM, Ruddy RM, Silverman BK (2005). Libro de texto de medicina de urgencias pediátricas. Lippincott Williams & Wilkins. pág. 1703. ISBN 0-7817-5074-1.
- ^ Simon RR, Sherman SC, Koenigsknecht SJ (2006). Ortopedia de emergencia: las extremidades. McGraw-Hill Professional. pág. 254. ISBN 0-07-144831-4.
- ^ Cahill BR (julio de 1995). "Osteocondritis disecante de la rodilla: tratamiento de las formas juveniles y adultas". Revista de la Academia Estadounidense de Cirujanos Ortopédicos . 3 (4): 237–247. doi :10.5435/00124635-199507000-00006. PMID 10795030. S2CID 27786111.
- ^ Bogin B (enero de 2008). "Crecimiento de los mamíferos". Patrones de crecimiento humano (2.ª ed.). Cambridge University Press. pág. 102. ISBN 978-0-521-56438-0. Recuperado el 20 de febrero de 2009 .
- ^ ab Bradley J, Dandy DJ (mayo de 1989). "Osteocondritis disecante y otras lesiones de los cóndilos femorales". Revista de cirugía ósea y articular. Volumen británico . 71 (3): 518–22. doi : 10.1302/0301-620X.71B3.2722949 . PMID : 2722949.
- ^ Lützner J, Mettelsiefen J, Günther KP, Thielemann F (septiembre de 2007). "[Tratamiento de la osteocondritis disecante de la articulación de la rodilla]". Der Orthopade (en alemán). 36 (9): 871–9, prueba 880. doi :10.1007/s00132-007-1130-3. PMID 17680233. S2CID 21394644.
- ^ Widuchowski W, Widuchowski J, Trzaska T (junio de 2007). "Defectos del cartílago articular: estudio de 25.124 artroscopias de rodilla". La Rodilla . 14 (3): 177–82. doi :10.1016/j.knee.2007.02.001. PMID 17428666.
- ^ Nagura S (1960). "La llamada osteocondritis disecante de Konig". Ortopedia clínica e investigación relacionada . 18 : 100–121.
- ^ Williamson LR, Albright JP (noviembre de 1996). "Osteocondritis disecante bilateral del codo en una lanzadora". The Journal of Family Practice . 43 (5): 489–93. PMID 8917149.
- ^ Hughston JC, Hergenroeder PT, Courtenay BG (diciembre de 1984). "Osteocondritis disecante de los cóndilos femorales" (PDF) . The Journal of Bone and Joint Surgery. American Volumen . 66 (9): 1340–8. doi :10.2106/00004623-198466090-00003. PMID 6501330. Archivado desde el original (PDF) el 29 de octubre de 2008.
- ^ Aichroth P (agosto de 1971). "Osteocondritis disecante de la rodilla. Un estudio clínico" (PDF) . The Journal of Bone and Joint Surgery. Volumen británico . 53 (3): 440–7. doi :10.1302/0301-620X.53B3.440. PMID 5562371. Archivado desde el original (PDF) el 29 de octubre de 2008.
- ^ Lindén B (diciembre de 1976). "La incidencia de osteocondritis disecante en los cóndilos del fémur". Acta Orthopaedica Scandinavica . 47 (6): 664–7. doi :10.3109/17453677608988756. PMID 1015263.
- ^ Cooper G, Warren R (15 de mayo de 2008). "Osteocondritis disecante". eMedicine . Medscape . Consultado el 16 de noviembre de 2008 .
- ^ Tuite MJ, DeSmet AA (octubre de 1994). "Resonancia magnética de lesiones deportivas seleccionadas: desgarros musculares, dolor inguinal y osteocondritis disecante". Seminarios en ecografía, TC y resonancia magnética . 15 (5): 318–40. doi :10.1016/S0887-2171(05)80002-2. PMID 7803070.
- ^ Coutinho Nogueira D, Dutour O, Coqueugniot H, Tillier AM (septiembre de 2019). "Revisión de la mandíbula de Qafzeh 9 (ca 90-100 kyrs BP, Israel): μ-CT y 3D revelan nuevas condiciones patológicas" (PDF) . Revista Internacional de Paleopatología . 26 : 104-110. doi : 10.1016/j.ijpp.2019.06.002 . PMID 31351220.
- ^ Munro A (1738). "Parte del cartílago de la articulación separada y osificada". Ensayos y observaciones médicas . 4 : 19.citado en Burr RC (septiembre de 1939). "Osteocondritis disecante". Revista de la Asociación Médica Canadiense . 41 (3): 232–5. PMC 537458 . PMID 20321457.
- ^ Garrett JC (julio de 1991). "Osteocondritis disecante". Clinics in Sports Medicine . 10 (3): 569–93. doi :10.1016/S0278-5919(20)30610-4. PMID 1868560.
- ^ König F (diciembre de 1888). "Uber free Korper en den Gelenken". Deutsche Zeitschrift für Chirurgie (en alemán). 27 (1–2): 90–109. doi :10.1007/BF02792135. S2CID 40506960.
- ^ Barrie HJ (noviembre de 1987). "Osteocondritis disecante 1887-1987. Una mirada centenaria a la memorable frase de König" (PDF) . The Journal of Bone and Joint Surgery. Volumen británico . 69 (5): 693–5. doi :10.1302/0301-620X.69B5.3316236. PMID 3316236. Archivado desde el original (PDF) el 18 de marzo de 2009.
- ^ Kappis M (1922). "Weitere beitrage zur traumatisch-mechanischen entstehung der" spontanen "knorpela biosungen". Deutsche Zeitschrift für Chirurgie (en alemán). 171 : 13-29. doi :10.1007/BF02812921. S2CID 33781294.
- ^ Berndt AL, Harty M (junio de 2004). "Fracturas transcondrales (osteocondritis disecante) del astrágalo". The Journal of Bone and Joint Surgery. American Volumen . 86 (6): 1336. doi :10.2106/00004623-200406000-00032. PMID 15173311.
- ^ Morrey BF (2000). El codo y sus trastornos . Filadelfia, PA: WB Saunders. págs. 250–60. ISBN 0-7216-7752-5.
- ^ Walzer J, Pappas AM (1995). Lesiones de las extremidades superiores en el deportista . Edimburgo, Reino Unido: Churchill Livingstone. pág. 132. ISBN 0-443-08836-5.
- ↑ Gene Frenette (29 de agosto de 2006). «Russell hace su último intento». The Times-Union. Archivado desde el original el 19 de enero de 2016. Consultado el 13 de noviembre de 2013 .
- ^ "Biografía de Kristina Vaculik". GoStanford.com. Archivado desde el original el 13 de noviembre de 2013. Consultado el 13 de noviembre de 2013 .
- ^ "Entrevista: Kristina Vaculik (Canadá)". Revista International Gymnast. 24 de enero de 2010. Consultado el 13 de noviembre de 2013 .
- ^ Beverley Smith (28 de mayo de 2010). "Olympics in Vaculik's sights" (Los Juegos Olímpicos en la mira de Vaculik). The Globe and Mail . Consultado el 13 de noviembre de 2013 .
- ^ "Los Jets sabían de la lesión de rodilla de Jonathan Vilma en 2004". NY Daily News. 1 de noviembre de 2007. Consultado el 13 de noviembre de 2013 .
- ^ Tom Rock (13 de noviembre de 2007). "JETS CHALK TALK: Vilma sigue siendo reservada sobre su lesión". Newsday. Archivado desde el original el 16 de julio de 2021. Consultado el 13 de noviembre de 2013 .
- ^ "Seo In Guk exento de su servicio militar obligatorio". SBS PopAsia . 15 de junio de 2017 . Consultado el 5 de diciembre de 2019 .
- ^ "Seo In-guk regresa tras una controvertida exención militar". koreatimes . 20 de agosto de 2018 . Consultado el 5 de diciembre de 2019 .
- ^ Thomas, Heather Smith (agosto de 2002). "Osteocondritis disecante en pura sangre. Destetados: un estudio de campo" (PDF) . California Thoroughbred : 65–67. Archivado desde el original (PDF) el 21 de octubre de 2006. Consultado el 9 de enero de 2010 .
- ^ abc Lenehan TM, Van Sickle DC (1985). "Capítulo 84: Osteocondrosis canina". En Nunamaker DM, Newton CD (eds.). Libro de texto de ortopedia de animales pequeños. Filadelfia: Lippincott. ISBN 0-397-52098-0Archivado desde el original el 3 de julio de 2017 . Consultado el 20 de septiembre de 2008 .
- ^ Pead M, Guthrie S. "Displasia de codo en perros: explicación de un nuevo esquema" (PDF) . Asociación Veterinaria Británica (BVA). Archivado desde el original (PDF) el 2 de octubre de 2011. Consultado el 16 de julio de 2010 .
- ^ Berzon JL (octubre de 1979). «Osteocondritis disecante en el perro: diagnóstico y tratamiento». Revista de la Asociación Médica Veterinaria Estadounidense . 175 (8): 796–9. PMID 393676.
- ^ ab "Osteocondrosis, osteocondritis disecante (OCD)". Categoría: Canino . Columbia Animal Hospital. nd Archivado desde el original el 25 de marzo de 2005 . Consultado el 13 de septiembre de 2008 .
Enlaces externos
- Radiología RM y TC del TOC