Ultrasonografía obstétrica
| Ultrasonografía obstétrica | |
|---|---|
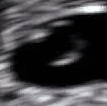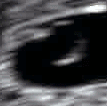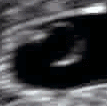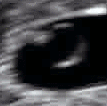
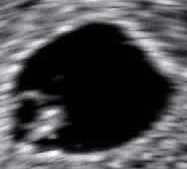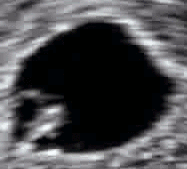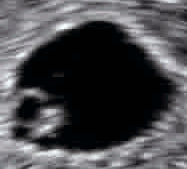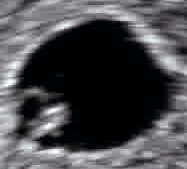
 Ecografía obstétrica de un feto de 16 semanas. El círculo blanco brillante en el centro a la derecha es la cabeza, que mira hacia la izquierda. Entre sus características se incluyen la frente a las 10 en punto, la oreja izquierda hacia el centro a las 7 en punto y la mano derecha que cubre los ojos a las 9 en punto. | |
| Otros nombres | Ecografía prenatal |
| CIE-9-CM | 88,78 |
| Malla | D016216 |
| Código OPS-301 | 3-032, 3-05d |
La ecografía obstétrica , o ecografía prenatal , es el uso de la ecografía médica durante el embarazo , en la que se utilizan ondas sonoras para crear imágenes visuales en tiempo real del embrión o feto en desarrollo en el útero (matriz). El procedimiento es una parte estándar de la atención prenatal en muchos países, ya que puede proporcionar una variedad de información sobre la salud de la madre, el momento y el progreso del embarazo, y la salud y el desarrollo del embrión o feto.
La Sociedad Internacional de Ultrasonido en Obstetricia y Ginecología (ISUOG) recomienda que las mujeres embarazadas se realicen ecografías obstétricas de rutina entre las 18 y las 22 semanas de edad gestacional (la ecografía anatómica ) para confirmar la datación del embarazo, medir al feto para que las anomalías del crecimiento se puedan reconocer rápidamente más adelante en el embarazo y evaluar malformaciones congénitas y embarazos múltiples (gemelos, etc.). [1] Además, la ISUOG recomienda que las pacientes embarazadas que deseen pruebas genéticas se realicen ecografías obstétricas entre las 11 semanas y las 13 semanas y 6 días de edad gestacional en países con recursos para realizarlas (la ecografía nucal ). Realizar una ecografía en esta etapa temprana del embarazo puede confirmar con mayor precisión el momento del embarazo y también puede evaluar fetos múltiples y anomalías congénitas importantes en una etapa más temprana. [2] Las investigaciones muestran que la ecografía obstétrica de rutina antes de las 24 semanas de edad gestacional puede reducir significativamente el riesgo de no reconocer las gestaciones múltiples y puede mejorar la datación del embarazo para reducir el riesgo de inducción del parto en los embarazos posteriores a la fecha de parto . Sin embargo, no hay diferencia en cuanto a muerte perinatal o malos resultados para los bebés. [3]
Terminología

A continuación se presentan términos útiles sobre ultrasonido: [4]
- Ecogénico: da lugar a reflexiones (ecos) de ondas ultrasónicas.
- Hiperecoico: más ecogénico (más brillante) de lo normal
- Hipoecoico: menos ecogénico (más oscuro) de lo normal.
- Isoecoico: la misma ecogenicidad que otro tejido.
- Ecografía transvaginal : la ecografía se realiza a través de la vagina.
- Ecografía transabdominal : la ecografía se realiza a través de la pared abdominal o a través de la cavidad abdominal.
En estado normal, cada tipo de tejido corporal, como el hígado, el bazo o el riñón, tiene una ecogenicidad única . Afortunadamente, el saco gestacional, el saco vitelino y el embrión están rodeados de tejidos corporales hiperecoicos (más brillantes).
Tipos
Las ecografías obstétricas tradicionales se realizan colocando un transductor en el abdomen de la embarazada. Una variante, la ecografía transvaginal, se realiza con una sonda colocada en la vagina de la mujer . Las exploraciones transvaginales suelen proporcionar imágenes más claras durante el embarazo temprano y en mujeres obesas . También se utiliza la ecografía Doppler , que detecta el latido del corazón del feto. La ecografía Doppler se puede utilizar para evaluar las pulsaciones en el corazón fetal y los vasos sanguíneos en busca de signos de anomalías. [5]
Ultrasonido 3D
Las ecografías 3D modernas brindan un mayor nivel de detalle para el diagnóstico prenatal que la tecnología de ecografía 2D más antigua. [6] Si bien la tecnología 3D es popular entre los padres que desean una fotografía prenatal como recuerdo, [7] la FDA desaconseja tanto la tecnología 2D como la 3D para usos no médicos, [8] pero no existen estudios definitivos que vinculen la ecografía con efectos médicos adversos. [9] Las siguientes ecografías 3D se tomaron en diferentes etapas del embarazo:
- Ecografía 3D de movimientos fetales a las 12 semanas
- Feto de 75 mm (aproximadamente 14 semanas de edad gestacional )
- Feto a las 17 semanas
- Feto a las 20 semanas
Usos médicos
Embarazo precoz
El saco gestacional se puede ver con fiabilidad en la ecografía transvaginal a las 5 semanas de edad gestacional (aproximadamente 3 semanas después de la ovulación). El embrión debería verse cuando el saco gestacional mida 25 mm, aproximadamente cinco semanas y media después. [10] El latido del corazón suele verse en la ecografía transvaginal cuando el embrión mide 5 mm, pero puede no ser visible hasta que el embrión alcance los 19 mm, aproximadamente a las 7 semanas de edad gestacional. [5] [11] [12] Casualmente, la mayoría de los abortos espontáneos también ocurren a las 7 semanas de gestación. La tasa de abortos espontáneos, especialmente la amenaza de aborto, disminuye significativamente después de que se detecta un latido cardíaco normal y después de las 13 semanas. [13]
- Contenido en la cavidad uterina observado aproximadamente a las 5 semanas de edad gestacional.
- Coloreado artificialmente, mostrando el saco gestacional , el saco vitelino y el embrión (midiendo 3 mm como distancia entre los signos +)
- Embrión a las 5 semanas y 1 día de edad gestacional (arriba a la izquierda) con latido cardíaco perceptible
- Embrión de 5 semanas y 5 días de edad gestacional con latido cardíaco perceptible
Primer trimestre
En el primer trimestre, un examen ecográfico estándar generalmente incluye: [12]
- Tamaño, ubicación y número del saco gestacional
- Identificación del embrión y/o saco vitelino
- Medición de la longitud fetal (conocida como longitud cráneo-rabadilla)
- Número de fetos, incluido el número de sacos amnióticos y sacos coriónicos en gestaciones múltiples
- Actividad cardíaca embrionaria/fetal
- Evaluación de la anatomía embrionaria/fetal apropiada para el primer trimestre
- Evaluación del útero materno, las trompas, los ovarios y las estructuras circundantes.
- Evaluación del pliegue nucal fetal, teniendo en cuenta la evaluación de la translucencia nucal fetal
Segundo y tercer trimestre
En el segundo trimestre, un examen de ultrasonido estándar generalmente incluye: [12]
- Número de fetos, incluido el número de sacos amnióticos y sacos coriónicos en gestaciones múltiples
- Actividad cardíaca fetal
- Posición fetal con respecto al útero y al cuello uterino
- Ubicación y apariencia de la placenta, incluido el sitio de inserción del cordón umbilical cuando sea posible
- Volumen del líquido amniótico
- Evaluación de la edad gestacional
- Estimación del peso fetal
- Estudio anatómico fetal
- Evaluación del útero materno, las trompas, los ovarios y las estructuras circundantes cuando sea apropiado
Seguimiento de datación y crecimiento


La edad gestacional generalmente se determina por la fecha del último período menstrual de la mujer y asumiendo que la ovulación ocurrió el día catorce del ciclo menstrual . A veces, una mujer puede no estar segura de la fecha de su último período menstrual, o puede haber razones para sospechar que la ovulación ocurrió significativamente antes o después del decimocuarto día de su ciclo. Las ecografías ofrecen un método alternativo para estimar la edad gestacional. La medida más precisa para datar es la longitud cráneo-caudal del feto, que se puede realizar entre las 7 y 13 semanas de gestación. Después de las 13 semanas de gestación, la edad fetal se puede estimar utilizando el diámetro biparietal (el diámetro transversal de la cabeza, a través de los dos huesos parietales ), la circunferencia de la cabeza, la longitud del fémur , la longitud cráneo-talón (de la cabeza al talón) y otros parámetros fetales. [ cita requerida ] La datación es más precisa cuando se realiza al principio del embarazo; Si una exploración posterior arroja una estimación diferente de la edad gestacional, normalmente no se modifica la edad estimada, sino que se supone que el feto no está creciendo al ritmo esperado. [5]
También se puede medir la circunferencia abdominal del feto, lo que permite estimar el peso y el tamaño del feto y es importante cuando se realizan ecografías seriadas para controlar el crecimiento fetal. [5]
Discernimiento del sexo fetal

El sexo del feto puede determinarse mediante ecografía a partir de las 11 semanas de gestación. La precisión es relativamente imprecisa cuando se intenta realizar la ecografía en etapas tempranas. [15] [16] [17] Después de las 13 semanas de gestación, es posible obtener una precisión alta de entre el 99% y el 100% si el feto no muestra características externas intersexuales. [18]
A continuación se presentan datos de precisión de dos hospitales:
| Edad gestacional | Facultad de Medicina del Hospital King's College [16] | Hospital de la ciudad de Taipei y Hospital Li Shin [17] |
|---|---|---|
| 11 semanas | 70,3% | 71,9% |
| 12 semanas | 98,7% | 92% |
| 13 semanas | 100% | 98,3% |
Factores influyentes
La precisión del discernimiento del sexo fetal depende de: [15]
- Edad gestacional
- Precisión de la máquina ecográfica
- Experiencia del operador
- Postura fetal
Ecografía del cuello uterino

La ecografía obstétrica es útil para evaluar el cuello uterino en mujeres con riesgo de parto prematuro . Un cuello uterino corto en mujeres prematuras se asocia con un mayor riesgo de parto prematuro: a las 24 semanas de gestación, un cuello uterino de menos de 25 mm de longitud define un grupo de riesgo de parto prematuro espontáneo. Además, cuanto más corto sea el cuello uterino, mayor será el riesgo. [19] La medición del cuello uterino mediante ecografía también ha sido útil para utilizar la ecografía en pacientes con contracciones prematuras, ya que aquellas cuya longitud cervical supera los 30 mm tienen pocas probabilidades de dar a luz en la semana siguiente. [20]
Detección de anomalías
En la mayoría de los países, se realizan ecografías de rutina durante el embarazo para detectar defectos de desarrollo antes del nacimiento. Esto incluye verificar el estado de las extremidades y los órganos vitales, así como (a veces) pruebas específicas para detectar anomalías. Algunas anomalías detectadas por ecografía pueden abordarse con tratamiento médico en el útero o mediante atención perinatal , aunque los indicios de otras anomalías pueden llevar a una decisión sobre el aborto .
Quizás la prueba más común de este tipo utiliza una medición del espesor de la translucencia nucal ("prueba NT" o " Nuchal Scan "). Aunque el 91% de los fetos afectados por el síndrome de Down presentan este defecto, el 5% de los fetos detectados por la prueba no tienen síndrome de Down.
La ecografía también puede detectar anomalías en los órganos fetales. Por lo general, las exploraciones para este tipo de detección se realizan alrededor de las 18 a 23 semanas de edad gestacional (llamadas " exploración de anatomía ", "exploración de anomalías" o "ecografía de nivel 2"). Algunos recursos indican que existen razones claras para esto y que dichas exploraciones también son claramente beneficiosas porque la ecografía permite claras ventajas clínicas para evaluar el feto en desarrollo en términos de morfología, forma ósea, características esqueléticas, función cardíaca fetal, evaluación del volumen, madurez pulmonar fetal [21] y bienestar general del feto. [22]
La detección de aneuploidías mediante ecografía en el segundo trimestre se basa en la búsqueda de marcadores blandos y algunas anomalías estructurales predefinidas. Los marcadores blandos son variaciones de la anatomía normal, que son más comunes en fetos aneuploides que en fetos euploides. Estos marcadores a menudo no son clínicamente significativos y no causan resultados adversos en el embarazo. [23]
Cuestiones de seguridad
La evidencia actual indica que la ecografía diagnóstica es segura para el feto, a diferencia de las radiografías , que emplean radiación ionizante . Ensayos controlados aleatorios han seguido a niños hasta los 8-9 años, sin diferencias significativas en la visión, audición, rendimiento escolar, dislexia o desarrollo neurológico y del habla por exposición a la ecografía. [24] En un ensayo aleatorio, los niños con mayor exposición a la ecografía tuvieron una reducción en la mortalidad perinatal, y se atribuyó a la mayor detección de anomalías en el grupo de ecografía. [24]
La potencia máxima permitida en 1985 por la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA) de 180 milivatios por cm cuadrado [25] está muy por debajo de los niveles utilizados en el ultrasonido terapéutico , pero aún es superior al rango de 30 a 80 milivatios por cm cuadrado del dispositivo LIPUS veterinario Statison V. [26]
Los exámenes de ecografía Doppler tienen un índice térmico (IT) aproximadamente cinco veces mayor que el de los exámenes de ecografía regulares (modo B). [24] Varios ensayos controlados aleatorios no han informado de ninguna asociación entre la exposición al Doppler y el peso al nacer, las puntuaciones de Apgar y la mortalidad perinatal. Sin embargo, un ensayo controlado aleatorio llegó al resultado de una mayor tasa de mortalidad perinatal de los bebés con formación normal nacidos después de 24 semanas expuestos a la ecografía Doppler (RR 3,95, IC del 95% 1,32-11,77), pero este no fue un resultado primario del estudio y se ha especulado que se debe al azar en lugar de a un efecto nocivo del propio Doppler. [24]
La FDA desaconseja su uso para fines no médicos, como vídeos y fotografías de recuerdos fetales, a pesar de que es la misma tecnología que se utiliza en los hospitales. [27]
El Instituto Americano de Ultrasonido en Medicina recomienda el Doppler espectral sólo si la ecografía en modo M no tiene éxito, e incluso entonces sólo por un breve período, debido a la intensidad acústica transmitida al feto. [28]
Historia

El médico escocés Ian Donald fue uno de los pioneros del uso médico de la ecografía. Su artículo "Investigación de masas abdominales mediante ecografía pulsada" se publicó en The Lancet en 1958. [29] Donald fue profesor regio de obstetricia en la Universidad de Glasgow. [30] [ ¿ Fuente autopublicada? ]
En 1962, David Robinson, George Kossoff, George Radovanovich y el Dr. William Garrett fueron los primeros en el mundo en identificar una serie de estructuras anatómicas fetales a partir de imágenes de ondas sonoras de alta frecuencia. [31] [32]
En 1962, después de aproximadamente dos años de trabajo, Joseph Holmes, William Wright y Ralph Meyerdirk desarrollaron el primer escáner de modo B de contacto compuesto. Su trabajo había sido apoyado por los Servicios de Salud Pública de EE. UU. y la Universidad de Colorado . Wright y Meyerdirk dejaron la universidad para formar Physionic Engineering Inc., que lanzó el primer escáner de modo B de contacto compuesto con brazo articulado portátil comercial en 1963. [33] [ ¿ fuente autopublicada? ] Este fue el comienzo del diseño más popular en la historia de los escáneres de ultrasonido.
La ecografía obstétrica ha desempeñado un papel importante en el desarrollo de la tecnología de ecografía diagnóstica en general. Gran parte de los avances tecnológicos en la tecnología de ecografía diagnóstica se deben al impulso para crear mejores equipos de ecografía obstétrica. El trabajo pionero de Acuson Corporation en el desarrollo de la formación de imágenes coherentes ayudó a dar forma al desarrollo de los equipos de ecografía diagnóstica en su conjunto. [ cita requerida ]
En marzo y abril de 2015, una publicación de una mujer embarazada llamada Jen Martin (née Cardinal) y su esposo en YouTube , que había sido vista al menos 2 millones de veces y tenía muchos "me gusta", mostraba al feto de 14 semanas aplaudiendo repetidamente la canción, cantada por los padres, "If You're Happy And You Know It". Más tarde se reveló que el video, si bien no era falso, había sido editado un poco para mostrar más aplausos fetales de los que probablemente ocurrieron. No es inédito que los fetos de esa edad hagan movimientos momentáneos que podrían repetirse una o dos veces más allá del movimiento inicial, según los expertos, pero repetir ese movimiento más que eso, especialmente a propósito, probablemente no sería factible en ese momento. [34] [35] [36]
Sociedad y cultura
El uso cada vez más extendido de la tecnología de ultrasonidos para el control del embarazo ha tenido un gran impacto en la forma en que las mujeres y las sociedades en general conceptualizan y experimentan el embarazo y el parto. [37] La difusión generalizada de la tecnología de ultrasonidos obstétricos en todo el mundo y la combinación de su uso con la creación de un embarazo "seguro", así como la capacidad de ver y determinar características como el sexo del feto, afectan la forma en que se experimenta y conceptualiza el embarazo. [37] Esta "toma de control tecnocrática" [37] del embarazo no se limita a las naciones occidentales o desarrolladas, sino que también afecta las conceptualizaciones y experiencias en las naciones en desarrollo y es un ejemplo de la creciente medicalización del embarazo, un fenómeno que tiene ramificaciones sociales y tecnológicas. [37] La investigación etnográfica relacionada con el uso de la tecnología de ultrasonidos para el control del embarazo puede mostrarnos cómo ha cambiado la experiencia corporal de las futuras madres en todo el mundo. [37]
Estudios recientes han destacado la importancia de enmarcar los "asuntos de salud reproductiva de manera transcultural", en particular para entender el "nuevo fenómeno" de "la proliferación de imágenes por ultrasonido" en los países en desarrollo. [38] En 2004, Tine Gammeltoft entrevistó a 400 mujeres en el Hospital de Obstetricia y Ginecología de Hanoi; cada una "se había sometido a un promedio de 6,6 ecografías durante su embarazo", una cifra mucho mayor que cinco años antes, cuando "una mujer embarazada podía o no haber tenido una sola ecografía durante su embarazo" en Vietnam. [38] Gammeltoft explica que "muchos países asiáticos" ven "al feto como un ser ambiguo", a diferencia de la medicina occidental, donde es común pensar en el feto como "materialmente estable". [38] Por lo tanto, aunque las mujeres, en particular en los países asiáticos, "expresan intensas incertidumbres con respecto a la seguridad y credibilidad de esta tecnología", se la utiliza en exceso por su "confianza inmediata". [38]
Véase también
Referencias
- ^ Salomón, LJ; Alfirevic, Z; Berghella, V; Bilardo, C; Hernández-Andrade, E; Johnsen, SL; Kalache, K; Leung, KY; Malinger, G; Muñoz, H; Prefumo, F; Toi, A; Lee, W (2010). "Pautas prácticas para la realización de la ecografía fetal de rutina en el segundo trimestre". Ultrasonido Obstet Ginecol . 37 (1): 116–126. doi : 10.1002/uog.8831 . PMID 20842655. S2CID 10676445.
- ^ Salomón, LJ; Alfirevic, Z; Bilardo, CM; Chalouhi, GE; Ghi, T; Kagan, KO; Lau, TK; Papageorghiou, AT; Raine-Fenning, Nueva Jersey; Stirnemann, J; Suresh, S; Tabor, A; Timor-Tritsch, IE; Toi, A; Yeo, G (2013). "Pautas de práctica del ISUOG: realización de ecografía fetal en el primer trimestre". Ultrasonido Obstet Ginecol . 41 (1): 102-113. doi : 10.1002/uog.12342 . PMID 23280739. S2CID 13593.
- ^ Whitworth, M; Bricker, L; Mullan, C (2015). "Ultrasonido para evaluación fetal en el embarazo temprano". Base de Datos Cochrane de Revisiones Sistemáticas . 2015 (7): CD007058. doi :10.1002/14651858.CD007058.pub3. PMC 4084925. PMID 26171896 .
- ^ Zwingenberger, Allison (10 de abril de 2007). "¿Qué significan hiperecoico e hipoecoico?". DVM Journals.
- ^ abcd Woo, Joseph (2006). "¿Por qué y cuándo se utiliza la ecografía durante el embarazo?". Ultrasonografía obstétrica: una guía completa . Consultado el 27 de mayo de 2007 .
- ^ Dimitrova V, Markov D, Dimitrov R (2007). "[Ultrasonografía 3D y 4D en obstetricia]". Akush Ginekol (Sofiia) (en búlgaro). 46 (2): 31–40. PMID 17469450.
- ^ Sheiner E, Hackmon R, Shoham-Vardi I, et al. (2007). "Una comparación entre los índices de salida acústica en ecografía 2D y 3D/4D en obstetricia". Ultrasound Obstet Gynecol . 29 (3): 326–8. doi : 10.1002/uog.3933 . PMID 17265534. S2CID 41853089.
- ^ Rados C (enero-febrero de 2004). "La FDA advierte contra las imágenes de 'recuerdo' obtenidas por ultrasonido". Revista del consumidor de la FDA. Archivado desde el original el 13 de mayo de 2009. Consultado el 28 de febrero de 2012 .
- ^ Kempley R (9 de agosto de 2003). "La sonrisa antes de que la tengan; Peek-a-Boo: retratos prenatales para el equipo de ecografía". Washington Post . Archivado desde el original el 2 de noviembre de 2012.
- ^ Doubilet, Peter M.; Benson, Carol B.; Bourne, Tom; Blaivas, Michael (10 de octubre de 2013). Campion, Edward W. (ed.). "Criterios diagnósticos para el embarazo no viable a principios del primer trimestre". New England Journal of Medicine . 369 (15): 1443–1451. doi :10.1056/NEJMra1302417. ISSN 0028-4793. PMID 24106937.
- ^ Boschert, Sherry (15 de junio de 2001). "Los pacientes ansiosos a menudo desean un examen de ultrasonido muy temprano". Noticias de obstetricia y ginecología . FindArticles.com . Consultado el 27 de mayo de 2007 .
- ^ abc Cunningham, F; Leveno, KJ; Bloom, SL; Spong, CY; Dashe, JS; Hoffman, BL; Casey BM, BM; Sheffield, JS (2013). "Imágenes fetales". Williams Obstetrics, vigésimo cuarta edición . McGraw-Hill.
- ^ "Aborto espontáneo". ADAM, Inc. 21 de noviembre de 2010. Consultado el 28 de febrero de 2012 .
- ^ Snijders, RJ.; Nicolaides, KH. (enero de 1994). "Biometría fetal entre las 14 y 40 semanas de gestación". Ultrasound Obstet Gynecol . 4 (1): 34–48. doi : 10.1046/j.1469-0705.1994.04010034.x . PMID: 12797224. S2CID : 19399509.
- ^ ab Merz, Eberhard (2005). Ultrasonido en obstetricia y ginecología (2.ª ed.). Stuttgart: Thieme. p. 129. ISBN 978-1-58890-147-7.
- ^ ab Efrat, Z.; Akinfenwa, OO; Nicolaides, KH (1999). "Determinación del sexo fetal mediante ecografía en el primer trimestre". Ultrasonido en obstetricia y ginecología . 13 (5): 305–7. doi : 10.1046/j.1469-0705.1999.13050305.x . PMID 10380292. S2CID 5364077.
- ^ ab Hsiao, CH; Wang, HC; Hsieh, CF; Hsu, JJ (2008). "Detección del sexo fetal mediante ecografía entre las 11 y las 13+6 semanas". Acta Obstetricia et Gynecologica Scandinavica . 87 (1): 8–13. doi : 10.1080/00016340701571905 . PMID 17851807. S2CID 22374986.
- ^ Odeh, Marwan; Grinin, Vitali; Kais, Mohamad; Ophir, Ella; Bornstein, Jacob (2009). "Determinación ecográfica del sexo fetal". Encuesta obstétrica y ginecológica . 64 (1): 50–57. doi :10.1097/OGX.0b013e318193299b. PMID 19099612. S2CID 205898633.
- ^ Iams, Jay D.; Goldenberg, Robert L.; Meis, Paul J.; Mercer, Brian M.; Moawad, Atef; Das, Anita; Thom, Elizabeth; McNellis, Donald; et al. (1996). "La longitud del cuello uterino y el riesgo de parto prematuro espontáneo". New England Journal of Medicine . 334 (9): 567–72. doi : 10.1056/NEJM199602293340904 . PMID 8569824.
- ^ Leitich, Harald; Brunbauer, Mathias; Kaider, Alexandra; Egarter, Christian; Husslein, Peter (1999). "Longitud cervical y dilatación del orificio cervical interno detectados por ecografía vaginal como marcadores de parto prematuro: una revisión sistemática". Revista estadounidense de obstetricia y ginecología . 181 (6): 1465–72. doi :10.1016/S0002-9378(99)70407-2. PMID 10601930.
- ^ Bhanu Prakash, KN; Ramakrishnan, AG; Suresh, S.; Chow, TWP (marzo de 2002). "Análisis de la madurez pulmonar fetal mediante características de imágenes ecográficas" (PDF) . IEEE Transactions on Information Technology in Biomedicine . 6 (1): 38–45. doi :10.1109/4233.992160. PMID 11936595. S2CID 14662967.
- ^ Layyous, Najeeb. "Las ventajas clínicas de la ecografía 3D y 4D - Dr. N Layyous". www.layyous.com . Consultado el 21 de marzo de 2018 .
- ^ Zare Mehrjardi, Mohammad; Keshavarz, Elham (16 de abril de 2017). "Relación del espacio prefrontal: un nuevo marcador ecográfico en la detección de trisomía 21 en el segundo trimestre: revisión sistemática y metanálisis". Revista de ecografía médica diagnóstica . 33 (4): 269–277. doi : 10.1177/8756479317702619 .
- ^ abcd Houston, Laura E.; Odibo, Anthony O.; Macones, George A. (2009). "La seguridad de la ecografía obstétrica: una revisión". Diagnóstico prenatal . 29 (13): 1204–1212. doi : 10.1002/pd.2392 . ISSN 0197-3851. PMID 19899071. S2CID 26980283.
- ^ Freitas, Robert A. (1999). Nanomedicina. Austin, TX: Landes Bioscience. ISBN 978-1-57059-645-2.[ página necesaria ]
- ^ "Manual de operaciones de Statison V" (PDF) . Statison Medical, Inc. 1997. Archivado desde el original (PDF) el 27 de mayo de 2008.
- ^ "Vídeos de recuerdos fetales". Administración de Alimentos y Medicamentos . Consultado el 21 de mayo de 2011 .
- ^ "Declaración sobre la medición de la frecuencia cardíaca fetal". Sound Waves Weekly . Instituto Americano de Ultrasonido en Medicina . 17 de noviembre de 2011. Archivado desde el original el 21 de enero de 2023 . Consultado el 11 de mayo de 2017 .
Al intentar obtener la frecuencia cardíaca fetal con un sistema de ultrasonido de diagnóstico, el AIUM recomienda utilizar el modo M al principio porque la intensidad acústica promediada en el tiempo que se entrega al feto es menor con el modo M que con el Doppler espectral. Si esto no tiene éxito, se puede utilizar el ultrasonido Doppler espectral con las siguientes pautas: utilizar el Doppler espectral solo brevemente (p. ej., 4-5 latidos del corazón) y mantener el índice térmico (TIS para tejidos blandos en el primer trimestre y TIB para huesos en el segundo y tercer trimestres) lo más bajo posible, preferiblemente por debajo de 1 de acuerdo con el principio ALARA (tan bajo como sea razonablemente alcanzable).
- ^ Donald, I; MacVicar, J; Brown, TG (1958). "Investigación de masas abdominales mediante ultrasonido pulsado". Lancet . 1 (7032): 1188–95. doi :10.1016/S0140-6736(58)91905-6. PMID 13550965.
- ^ Artículo de Ian Donald en The Lancet en 1958 por Joseph Woo
- ^ "Historia de la ecografía en Australia". Archivado desde el original el 17 de mayo de 2021. Consultado el 17 de agosto de 2018 .
- ^ "Bill Garrett: obstetra ayudó a desarrollar la ecografía". The Sydney Morning Herald . 10 de diciembre de 2015 . Consultado el 17 de agosto de 2018 .
- ^ Woo, Joseph (2002). "Una breve historia del desarrollo de la ecografía en obstetricia y ginecología". ob-ultrasound.net . Consultado el 26 de agosto de 2007 .
- ^ "Una ecografía parece mostrar al feto aplaudiendo al ritmo de 'If You're Happy And You Know It'". Huffington Post . 30 de marzo de 2015.
- ^ "Ultrasonido muestra a bebé aplaudiendo al ritmo de 'If You're Happy And You Know It'". inquisitr.com . 28 de marzo de 2015 . Consultado el 21 de marzo de 2018 .
- ^ "El video viral de ultrasonido de un feto aplaudiendo no es falso, insiste una madre". Archivado desde el original el 13 de abril de 2015. Consultado el 4 de abril de 2015 .
- ^ abcde [Gammeltoft, Tine, 2007, Sonografía y sociabilidad: imágenes por ultrasonido obstétrico en Vietnam urbano, Medical Anthropology Quarterly, 21:2, 133-153]
- ^ abcd Gammeltoft, Tine (2007). "Ecografía y sociabilidad: imágenes por ultrasonido obstétrico en Vietnam urbano". Medical Anthropology Quarterly . 21 (2): 133–53. doi :10.1525/maq.2007.21.2.133. PMID 17601081.
Enlaces externos
- RadiologyInfo: Imágenes por ultrasonido obstétrico
- Declaración de la AIUM sobre el uso prudente de la ecografía
- La Biblioteca Global de Medicina de la Mujer Imágenes en Obstetricia y Ginecología