Trombólisis
| Trombólisis | |
|---|---|
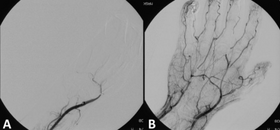 Angiografía antes y después del tratamiento trombolítico en un caso de isquemia aguda de extremidades . | |
| Otros nombres | Terapia fibrinolítica |
| MedlinePlus | 007089 |
| Medicina electrónica | 811234 |
La trombólisis, también llamada terapia fibrinolítica , es la descomposición ( lisis ) de los coágulos de sangre formados en los vasos sanguíneos , mediante el uso de medicamentos. Se utiliza en casos de infarto de miocardio con elevación del segmento ST , accidente cerebrovascular y en casos de tromboembolia venosa grave ( embolia pulmonar masiva o trombosis venosa profunda extensa ). [ cita requerida ]
La principal complicación es el sangrado (que puede ser peligroso), por lo que en algunas situaciones la trombólisis puede no ser adecuada. La trombólisis también puede desempeñar un papel importante en la terapia de reperfusión que se ocupa específicamente de las arterias obstruidas .
Usos médicos
Enfermedades en las que se utiliza la trombolisis:
- Infarto de miocardio con elevación del segmento ST : grandes ensayos han demostrado que la mortalidad se puede reducir utilizando trombólisis (en particular fibrinólisis ) en el tratamiento de ataques cardíacos . [1] Funciona estimulando la fibrinólisis secundaria por plasmina a través de la infusión de análogos del activador tisular del plasminógeno (tPA), la proteína que normalmente activa la plasmina.
- Accidente cerebrovascular : la trombólisis reduce la discapacidad importante o la muerte cuando se administra dentro de las 3 horas (o quizás incluso 6 horas) del inicio del accidente cerebrovascular isquémico cuando no hay contraindicaciones para el tratamiento. [2] [3] [4]
- Embolia pulmonar masiva . Para el tratamiento de una embolia pulmonar masiva , la terapia dirigida por catéter es una alternativa más segura y eficaz que la trombólisis sistémica. Esta implica la inyección de medicamentos directamente en el coágulo. [5]
- Trombosis venosa profunda (TVP) grave , como la flegmasia cerulea dolens , que amenaza con la pérdida de una extremidad, o la TVP iliofemoral , donde los coágulos afectan como mínimo la vena ilíaca común [6]
- Isquemia aguda de las extremidades [7]
- Hemotórax coagulado [8]
La trombólisis suele ser intravenosa . También puede utilizarse directamente en el vaso sanguíneo afectado durante una angiografía (trombólisis intraarterial), por ejemplo, cuando los pacientes presentan un accidente cerebrovascular que dura más de tres horas o una trombosis venosa profunda grave (trombólisis dirigida por catéter). [9]
La trombólisis es realizada por muchos tipos de especialistas médicos, incluidos radiólogos intervencionistas , cirujanos vasculares, cardiólogos, neurorradiólogos intervencionistas y neurocirujanos. En algunos países, como los Estados Unidos de América , los técnicos médicos de emergencia pueden administrar trombolíticos para ataques cardíacos en entornos prehospitalarios, mediante dirección médica en línea. En países con calificaciones más extensas e independientes, la trombólisis prehospitalaria ( fibrinólisis ) puede ser iniciada por el médico de atención de emergencia (ECP). Otros países que emplean ECP incluyen Sudáfrica , el Reino Unido y Nueva Zelanda . La trombólisis prehospitalaria siempre es el resultado de un cálculo de riesgo-beneficio del ataque cardíaco, los riesgos de trombólisis y la disponibilidad de intervención coronaria percutánea primaria (pPCI). [ cita requerida ]
Contraindicaciones
La trombólisis no está exenta de riesgos. Por lo tanto, los médicos deben seleccionar a los pacientes que sean más aptos para el procedimiento y aquellos que tengan el menor riesgo de sufrir una complicación fatal. Una contraindicación absoluta es suficiente por sí sola para evitar la trombólisis, mientras que una contraindicación relativa debe considerarse en relación con la situación clínica general. [ cita requerida ]
Infarto de miocardio
Contraindicaciones absolutas: [10]
- Cualquier antecedente de accidente cerebrovascular hemorrágico , accidente cerebrovascular isquémico dentro de los 3 meses anteriores.
- Antecedentes de accidente cerebrovascular, demencia o daño al sistema nervioso central dentro de 1 año
- Traumatismo craneal en las 3 semanas siguientes o cirugía cerebral en los 6 meses siguientes
- Neoplasia intracraneal conocida
- Sospecha de disección aórtica
- Hemorragia interna en un plazo de 6 semanas
- Sangrado activo o trastorno hemorrágico conocido
- Resucitación cardiopulmonar traumática en 3 semanas
Contraindicaciones relativas: [10]
- Tratamiento anticoagulante oral
- Pancreatitis aguda
- Embarazo o dentro de 1 semana después del parto
- Úlcera péptica activa
- Ataque isquémico transitorio dentro de los 6 meses
- Demencia
- Endocarditis infecciosa
- Tuberculosis pulmonar cavitante activa
- Enfermedad hepática avanzada
- Trombos intracardíacos
- Hipertensión no controlada (presión arterial sistólica >180 mm Hg, presión arterial diastólica >110 mm Hg)
- Punción de vaso sanguíneo no comprimible en el plazo de 2 semanas
- Terapia previa con estreptoquinasa
- Cirugía mayor, traumatismo o sangrado dentro de las 2 semanas
Ataque
Contraindicaciones absolutas: [11] [12]
- Incertidumbre sobre el momento del inicio del accidente cerebrovascular (por ejemplo, los pacientes se despiertan del sueño).
- Coma u obnubilación severa con desviación ocular fija y hemiplejía completa.
- Hipertensión: presión arterial sistólica ≥ 185 mmHg; o presión arterial diastólica >110 mmHg en mediciones repetidas antes del estudio (si se revierte, el paciente puede recibir tratamiento).
- Presentación clínica sugestiva de hemorragia subaracnoidea incluso si la tomografía computarizada es normal.
- Presunto émbolo séptico.
- Paciente que haya recibido medicación con heparina en las últimas 48 horas y tenga un tiempo de protrombina activada (TTPA) elevado o tenga una diátesis hemorrágica hereditaria o adquirida conocida.
- RIN >1,7
- Enfermedad hepática avanzada conocida, insuficiencia cardíaca derecha avanzada o anticoagulación e INR > 1,5 (no es necesario esperar el resultado del INR en ausencia de las tres condiciones anteriores).
- Recuento de plaquetas conocido <100.000 uL.
- La glucosa sérica es < 2,8 mmol/L o > 22,0 mmol/L.
Contraindicaciones relativas: [13]
- Deterioro neurológico grave con puntuación NIHSS >22.
- Edad >80 años.
- Evidencia por TC de infarto extenso del territorio de la arteria cerebral media (ACM) (borramiento del surco o desenfoque de la unión gris-blanca en más de 1/3 del territorio de la ACM).
- Accidente cerebrovascular o traumatismo craneoencefálico grave en los últimos tres meses en el que se considera que los riesgos de sangrado superan los beneficios de la terapia.
- Cirugía mayor en los últimos 14 días (considerar trombolisis intraarterial).
- El paciente tiene antecedentes conocidos de hemorragia intracraneal, hemorragia subaracnoidea, malformación arteriovenosa intracraneal conocida o neoplasia intracraneal previamente conocida.
- Sospecha de infarto de miocardio reciente (dentro de los 30 días).
- Biopsia reciente (dentro de los últimos 30 días) de un órgano parenquimatoso o cirugía que, en opinión del médico responsable, aumentaría el riesgo de sangrado inmanejable (por ejemplo, no controlado por presión local).
- Traumatismo reciente (dentro de los 30 días) con lesiones internas o heridas ulcerativas.
- Hemorragia gastrointestinal o del tracto urinario en los últimos 30 días o cualquier hemorragia activa o reciente que, en opinión del médico responsable, aumentaría el riesgo de sangrado incontrolable (por ejemplo, por presión local).
- Punción arterial en sitio no compresible en los últimos 7 días.
- Enfermedad concomitante grave, avanzada o terminal o cualquier otra condición que, en opinión del médico responsable, suponga un riesgo inaceptable.
- Déficit menor o que mejora rápidamente.
- Convulsión: si se considera que el déficit neurológico presente se debe a una convulsión.
- El embarazo no es una contraindicación absoluta. Considere la posibilidad de trombolisis intraarterial.
Efectos secundarios
El accidente cerebrovascular hemorrágico es una complicación rara pero grave de la terapia trombolítica. Si un paciente ha recibido trombolisis anteriormente, puede haber desarrollado una alergia contra el fármaco trombolítico (especialmente después de la estreptoquinasa ). Si los síntomas son leves, se detiene la infusión y se comienza a administrar al paciente un antihistamínico antes de reiniciar la infusión. La anafilaxia generalmente requiere el cese inmediato de la trombolisis. [ cita requerida ]
Agentes
La terapia de trombólisis utiliza fármacos trombolíticos que disuelven los coágulos sanguíneos. La mayoría de estos fármacos actúan sobre la fibrina (uno de los principales componentes de los coágulos sanguíneos) y, por lo tanto, se denominan fibrinolíticos. Todos los fármacos trombolíticos aprobados actualmente son productos biológicos , ya sea derivados de especies de Streptococcus o, más recientemente, que utilizan biotecnología recombinante mediante la cual el tPA se fabrica utilizando un cultivo celular, lo que da como resultado un activador tisular del plasminógeno recombinante o rtPA. [ cita requerida ]
Algunos fibrinolíticos son:
- Estreptoquinasa (Kabiquinasa) [14]
- Uroquinasa [15]
- Activadores tisulares del plasminógeno recombinante (rtPA)
- Alteplasa (Activase o Actilyse) [14]
- Reteplasa (Retavase) [16]
- Tenecteplasa [16]
- Anistreplasa (Eminasa) [14]
Trombólisis dirigida por catéter
Un metanálisis de 44 estudios de 2023 [17] comparó los tratamientos para la embolia pulmonar, incluida la terapia trombolítica administrada a través de un catéter. Los métodos de trombólisis dirigida por catéter (TDC) incluyeron la fragmentación y el uso de ultrasonido. La TDC se asoció con mejores resultados que la anticoagulación sola o la trombólisis sistémica, pero los estudios fueron en su mayoría pequeños y observacionales.
En las personas que reciben CDT, existe el riesgo de hemorragia como efecto secundario. Los científicos han estudiado si la medición del fibrinógeno en sangre puede utilizarse como biomarcador para predecir la hemorragia. Hasta 2017, no se sabía si esto funciona o no. [18]
Investigación
Los investigadores demostraron una variación de diez veces en la proporción de pacientes que recibieron trombolisis después de un accidente cerebrovascular en Inglaterra y Gales, que oscilaba entre 1 de cada 50 (2%) y 1 de cada 4 (24%). El equipo también demostró que la mayor parte de la variación se explicaba por los procesos hospitalarios (como la rapidez con la que las personas pueden hacerse una tomografía cerebral) y en la toma de decisiones de los médicos (quién creen que debería o no recibir trombolisis) en lugar de saber cuándo se produjo el accidente cerebrovascular. [19] [20]
Los ensayos clínicos prospectivos y aleatorizados para evaluar la utilidad de la trombólisis dirigida por catéter en la embolia pulmonar incluyen HI-PEITHO (trombólisis de embolia pulmonar de alto riesgo). [21]
Véase también
- TIMI – trombolisis en el infarto de miocardio
Referencias
- ^ "Indicaciones para la terapia fibrinolítica en caso de sospecha de infarto agudo de miocardio: revisión colaborativa de los resultados de mortalidad temprana y morbilidad mayor de todos los ensayos aleatorizados de más de 1000 pacientes. Grupo de colaboración de investigadores de terapia fibrinolítica (FTT)". Lancet . 343 (8893): 311–22. 5 de febrero de 1994. doi :10.1016/s0140-6736(94)91161-4. PMID 7905143.
- ^ Wardlaw JM, Murray V, Berge E, Del Zoppo GJ (2014). "Trombólisis para el accidente cerebrovascular isquémico agudo". Cochrane Database Syst Rev. 2016 ( 7): CD000213. doi :10.1002/14651858.CD000213.pub3. PMC 4153726. PMID 25072528 .
- ^ Wechsler LR (2011). "Terapia trombolítica intravenosa para el accidente cerebrovascular isquémico agudo". N Engl J Med . 364 (22): 2138–46. doi :10.1056/NEJMct1007370. PMID 21631326. S2CID 18769949.
- ^ Mistry EA (2017). "Resultados de la trombectomía mecánica con y sin trombólisis intravenosa en pacientes con accidente cerebrovascular: un metaanálisis". Accidente cerebrovascular . 48 (9): 2450–6. doi : 10.1161/STROKEAHA.117.017320 . PMID 28747462. S2CID 3751956.
- ^ Kuo WT, Gould MK, Louie JD, Rosenberg JK, Sze DY, Hofmann LV (noviembre de 2009). "Terapia dirigida por catéter para el tratamiento de la embolia pulmonar masiva: revisión sistemática y metaanálisis de técnicas modernas". J Vasc Interv Radiol . 20 (11): 1431–40. doi :10.1016/j.jvir.2009.08.002. PMID 19875060.
- ^ Tran HA, Gibbs H, Merriman E, Curnow JL, Young L, Bennett A, Tan C, Chunilal SD, Ward CM, Baker R, Nandurkar H (marzo de 2019). "Nuevas directrices de la Sociedad de Trombosis y Hemostasia de Australia y Nueva Zelanda para el diagnóstico y el tratamiento de la tromboembolia venosa". The Medical Journal of Australia . 210 (5): 227–235. doi :10.5694/mja2.50004. hdl : 11343/285435 . PMID 30739331. S2CID 73433650.
- ^ "Isquemia aguda de las extremidades". Biblioteca de conceptos médicos de Lecturio . Consultado el 11 de agosto de 2021 .
- ^ Light, RW (2013). "Capítulo 1: Anatomía de la pleura". Enfermedades pleurales (6.ª ed.). Lippincott Williams & Wilkins. págs. 1–7. ISBN 978-1-4511-7599-8.
- ^ Catanese L, Tarsia J, Fisher M (3 de febrero de 2017). "Descripción general del tratamiento del accidente cerebrovascular isquémico agudo". Circ Res . 120 (3): 541–558. doi : 10.1161/CIRCRESAHA.116.309278 . PMID 28154103.
- ^ ab White, Harvey D.; Van de Werf, Frans JJ. (1998). "Cardiología clínica: nuevas fronteras en la trombólisis para el infarto agudo de miocardio". Circulation . 97 (16): 1632–46. doi : 10.1161/01.CIR.97.16.1632 . PMID 9593569.
- ^ Departamento de Salud, Australia Occidental. "Pautas para el protocolo de administración de alteplasa en el accidente cerebrovascular isquémico agudo" (PDF) . Perth: Health Networks Branch, Departamento de Salud, Australia Occidental . Consultado el 12 de junio de 2013 .
- ^ WA Stroke Clinical Advisory Group (octubre de 2022). "Protocolo para la trombólisis intravenosa en el accidente cerebrovascular isquémico agudo" (PDF) . Departamento de Salud, Estado de Australia Occidental.
- ^ Thurman, Jason; Jauch, Edward C. (2002). "Accidente cerebrovascular isquémico agudo: evaluación y tratamiento de emergencia". Emergency Medicine Clinics of North America . 20 (3): 609–630. doi :10.1016/s0733-8627(02)00014-7. PMID 12379964.
- ^ abc "Aplicaciones biológicas terapéuticas (BLA) > Dificultades para obtener cantidades suficientes de uroquinasa (abboquinasa)". Administración de Alimentos y Medicamentos de Estados Unidos. 4 de octubre de 2016 [11 de diciembre de 1998]. Archivado desde el original el 18 de enero de 2017 . Consultado el 28 de diciembre de 2016 .
- ^ "Uroquinasa". www.drugbank.ca . Consultado el 17 de marzo de 2019 .
- ^ ab "Therapeutic Biologics Applications (BLA)". Administración de Alimentos y Medicamentos de Estados Unidos. 24 de febrero de 2020. Consultado el 28 de diciembre de 2016 .
- ^ Planer D, Yanko S, Matok I, Paltiel O, Zmiro R, Rotshild V, Amir O, Elbaz-Greener G, Raccah BH (junio de 2023). "Trombólisis dirigida por catéter en comparación con trombólisis sistémica y anticoagulación en pacientes con embolia pulmonar de riesgo intermedio o alto: revisión sistemática y metanálisis en red". CMAJ . 195 (24): E833–43. doi :10.1503/cmaj.220960. PMC 10281204 . PMID 37336568.
- ^ Poorthuis, Michiel HF; Marca, Eelco C.; Hazenberg, Constantijn EVB; Schutgens, Roger EG; Westerink, enero; Moll, Frans L.; de Borst, Gert J. (5 de marzo de 2017). "El nivel de fibrinógeno plasmático como posible predictor de complicaciones hemorrágicas después de la trombólisis dirigida por catéter para oclusiones arteriales periféricas". Revista de Cirugía Vascular . 65 (5): 1519–27. doi : 10.1016/j.jvs.2016.11.025 . ISSN 1097-6809. PMID 28274749.
- ^ Allen, Michael; James, Charlotte; Frost, Julia; Liabo, Kristin; Pearn, Kerry; Monks, Thomas; Zhelev, Zhivko; Logan, Stuart; Everson, Richard; James, Martin; Stein, Ken (21 de octubre de 2022). "Uso de simulación y aprendizaje automático para maximizar el beneficio de la trombólisis intravenosa en el accidente cerebrovascular agudo en Inglaterra y Gales: el estudio cualitativo y de modelado SAMueL". Investigación en prestación de servicios de salud y asistencia social . 10 (31): 1–148. doi :10.3310/GVZL5699. hdl : 10871/131624 .
- ^ "Aumento del uso de trombólisis después de un accidente cerebrovascular: lecciones del aprendizaje automático". NIHR Evidence . 5 de julio de 2023. doi :10.3310/nihrevidence_58696.
- ^ Klok FA, Piazza G, Sharp AS, Ní Ainle F, Jaff MR, Chauhan N, Patel B, Barco S, Goldhaber SZ, Kucher N, Lang IM, Schmidtmann I, Sterling KM, Becker D, Martin N, Rosenfield K, Konstantinides SV (septiembre de 2022). "Trombólisis dirigida por catéter y facilitada por ultrasonido frente a anticoagulación sola para la embolia pulmonar aguda de riesgo intermedio-alto: fundamento y diseño del estudio HI-PEITHO". Am Heart J. 251 : 43–53. doi :10.1016/j.ahj.2022.05.011. PMID 35588898.