Vasectomía
| Vasectomía | |
|---|---|
 | |
| Fondo | |
| Tipo | Esterilización |
| Estreno | 1899 (experimentos de 1785) [1] |
| Tasas de fracaso (primer año) | |
| Uso perfecto | 0,10% [2] |
| Uso típico | 0,15% [2] "Vas-Clip" casi 1% |
| Uso | |
| Efecto de duración | Permanente |
| Reversibilidad | Posible |
| Recordatorios para el usuario | Se requiere una muestra de semen negativa para verificar que no haya espermatozoides . [3] |
| Reseña clínica | Todo |
| Ventajas y desventajas | |
| Protección contra las ETS | No |
| Beneficios | No necesita anestesia general. Es más económica y menos invasiva que la ligadura de trompas en mujeres. |
| Riesgos | Inflamación local temporal de los testículos , dolor genital a largo plazo . |
This section needs additional citations for verification. (March 2024) |
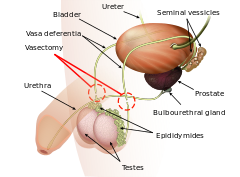
La vasectomía es un procedimiento quirúrgico electivo que da como resultado la esterilización masculina , a menudo como un medio de anticoncepción permanente . Durante el procedimiento, los conductos deferentes masculinos se cortan y se atan o sellan para evitar que los espermatozoides entren en la uretra y, por lo tanto, impidan la fertilización de una hembra a través de las relaciones sexuales . Las vasectomías generalmente se realizan en el consultorio de un médico , una clínica médica o, cuando se realizan en un animal no humano , en una clínica veterinaria . Normalmente no se requiere hospitalización ya que el procedimiento no es complicado, las incisiones son pequeñas y el equipo necesario es rutinario.
Existen varios métodos con los que un cirujano puede completar un procedimiento de vasectomía, todos los cuales ocluyen (es decir, "sellan") al menos un lado de cada conducto deferente. Para ayudar a reducir la ansiedad y aumentar la comodidad del paciente, quienes tienen aversión a las agujas pueden considerar una aplicación de anestesia " sin aguja ", mientras que las técnicas " sin bisturí " o "abiertas" ayudan a acelerar los tiempos de recuperación y aumentan la posibilidad de una recuperación saludable. [4]
Debido a la simplicidad de la cirugía, una vasectomía suele tardar menos de 30 minutos en realizarse. Después de una breve recuperación en el consultorio del médico (normalmente menos de una hora), el paciente puede volver a casa para descansar. Como el procedimiento es mínimamente invasivo, muchos pacientes vasectomizados descubren que pueden reanudar su comportamiento sexual habitual en una semana y lo hacen con poca o ninguna molestia.
Debido a que el procedimiento se considera un método anticonceptivo permanente y no se revierte fácilmente, a menudo se aconseja a los pacientes que consideren cómo el resultado a largo plazo de una vasectomía podría afectarlos tanto emocional como físicamente. Por lo general, no se recomienda el procedimiento para personas jóvenes solteras sin hijos, ya que el riesgo de arrepentimiento posterior es mayor, ya que las posibilidades de paternidad biológica se reducen de manera permanente, a menudo por completo. [ cita requerida ] Una vasectomía sin el consentimiento o el conocimiento del paciente se considera una esterilización forzada.
Usos médicos
La vasectomía se realiza para prevenir la fertilidad en los hombres. En la mayoría de los casos, garantiza que la persona quede estéril después de confirmarse el éxito de la cirugía. El procedimiento se considera permanente porque la reversión de la vasectomía es costosa y, a menudo, no restablece el recuento de espermatozoides ni la motilidad de los espermatozoides a los niveles previos a la vasectomía. Las personas que se someten a una vasectomía tienen una probabilidad muy pequeña (casi nula) de embarazar a alguien con éxito, pero la vasectomía no protege contra las infecciones de transmisión sexual (ITS). [5]
Después de la vasectomía, los testículos permanecen en el escroto, donde las células de Leydig continúan produciendo testosterona y otras hormonas masculinas que continúan secretándose en el torrente sanguíneo.
Cuando se completa la vasectomía, los espermatozoides no pueden salir del cuerpo a través del pene . Los espermatozoides aún se producen en los testículos, pero son descompuestos y absorbidos por el cuerpo. Gran parte del contenido líquido es absorbido por las membranas del epidídimo , y gran parte del contenido sólido es descompuesto por los macrófagos que responden y reabsorbido a través del torrente sanguíneo. [ cita requerida ] Después de la vasectomía, las membranas deben aumentar de tamaño para absorber y almacenar más líquido; esta activación del sistema inmunológico hace que se recluten más macrófagos para descomponer y reabsorber más contenido sólido. [ cita requerida ] Dentro de un año después de la vasectomía, del sesenta al setenta por ciento de los vasectomizados desarrollan anticuerpos antiespermáticos . [6] En algunos casos, también puede producirse vasitis nodosa , una proliferación benigna del epitelio ductular. [7] [8] La acumulación de espermatozoides aumenta la presión en el conducto deferente y el epidídimo. La entrada del esperma en el escroto puede provocar que el cuerpo forme granulomas espermáticos para contener y absorber el esperma, que el cuerpo tratará como una sustancia biológica extraña (muy similar a un virus o bacteria). [9]
Eficacia
| Frecuencia | Riesgo |
|---|---|
| 1 en 1400 | Embarazo no deseado (fallo de la vasectomía) [10] |
| 1 de cada 11 | A modo de comparación: embarazo no deseado con uso habitual de píldora [2] |
| 1 de cada 6 | A modo de comparación: embarazo no deseado con uso habitual de condón [2] |
| 1 en 40 | Infección después de la cirugía [11] |
| 1 de cada 7 | Dolor a los 7 meses de la vasectomía [12] |
| 1 en 110 | Dolor a los 7 meses que afecta la calidad de vida [12] |
La vasectomía es la forma permanente más eficaz de anticoncepción disponible para los hombres (la extirpación de todo el conducto deferente probablemente sería más eficaz, pero no es algo que se haga con regularidad. [13] ) En casi todos los aspectos en que la vasectomía se puede comparar con la ligadura de trompas, tiene una perspectiva más positiva. La vasectomía es más rentable, menos invasiva, existen técnicas emergentes que pueden facilitar la reversión y tiene un riesgo mucho menor de complicaciones posoperatorias.
Las tasas de fracaso temprano, es decir, el embarazo dentro de los pocos meses posteriores a la vasectomía, generalmente son resultado de relaciones sexuales sin protección demasiado pronto después del procedimiento mientras algunos espermatozoides continúan pasando a través de los conductos deferentes. La mayoría de los médicos y cirujanos que realizan vasectomías recomiendan una (a veces dos) muestras de semen posteriores al procedimiento para verificar que la vasectomía fue exitosa; sin embargo, muchas personas no regresan para las pruebas de verificación alegando inconveniencia, vergüenza, olvido o certeza de esterilidad. [14] En enero de 2008, la FDA autorizó una prueba casera llamada SpermCheck Vasectomy que permite a los pacientes realizar ellos mismos las pruebas de confirmación posteriores a la vasectomía; [15] sin embargo, el cumplimiento del análisis de semen posterior a la vasectomía en general sigue siendo bajo.
También se han documentado casos de fracaso tardío, es decir, embarazo tras la recanalización espontánea de los conductos deferentes. [16] Esto ocurre porque el epitelio de los conductos deferentes (similar al epitelio de otras partes del cuerpo humano) es capaz de regenerarse y crear un nuevo conducto si el conducto deferente se daña o se corta. [17] Incluso cuando se eliminan hasta cinco centímetros (o dos pulgadas) del conducto deferente, este puede volver a crecer y unirse, lo que permite que los espermatozoides pasen y fluyan nuevamente a través del conducto deferente, restaurando la fertilidad. [17]
El Real Colegio de Obstetras y Ginecólogos afirma que existe una tasa generalmente aceptada de fracaso tardío de aproximadamente una de cada 2000 vasectomías, mejor que las ligaduras de trompas , para las cuales la tasa de fracaso es de uno de cada 200 a 300 casos. [18] Una revisión de 2005 que incluía fracasos tempranos y tardíos describió un total de 183 recanalizaciones de 43.642 vasectomías (0,4%) y 60 embarazos después de 92.184 vasectomías (0,07%). [10]
Complicaciones y preocupaciones de los pacientes
Las posibles complicaciones a corto plazo incluyen infección , hematomas y sangrado en el escroto que resultan en una acumulación de sangre conocida como hematoma . [19] Un estudio en 2012 demostró una tasa de infección del 2,5% después de la vasectomía. [11] Los puntos de sutura en las pequeñas incisiones requeridas son propensos a la irritación, aunque esto se puede minimizar cubriéndolos con gasa o pequeñas vendas adhesivas . Las principales complicaciones a largo plazo son condiciones o síndromes de dolor crónico que pueden afectar cualquiera de las regiones escrotal, pélvica o abdominal inferior, conocidos colectivamente como síndrome de dolor posvasectomía . Aunque la vasectomía produce aumentos en los complejos inmunes circulantes, estos aumentos son transitorios. Los datos basados en estudios animales y humanos indican que estos cambios no resultan en una mayor incidencia de aterosclerosis .
A pesar de las complicaciones, muchos hombres expresan su preocupación por los posibles efectos adversos de la vasectomía, incluido el cáncer. El riesgo de cáncer testicular no se ve afectado por la vasectomía. [20] En 2014, la AUA reafirmó que la vasectomía no es un factor de riesgo para el cáncer de próstata y que no es necesario que los médicos discutan rutinariamente el cáncer de próstata en su asesoramiento preoperatorio de los pacientes vasectomizados. [21] Sigue habiendo un debate en curso sobre si la vasectomía está asociada con el cáncer de próstata. Un metaanálisis de 2017 no encontró un aumento estadísticamente significativo en el riesgo. [22] Un estudio de 2019 de 2,1 millones de hombres daneses encontró que la vasectomía aumentó su incidencia de cáncer de próstata en un 15%. [23] Un metaanálisis de 2020 encontró que la vasectomía aumentó la incidencia en un 9%. [24] Otros estudios recientes coinciden en el aumento del 15% en el riesgo de desarrollar cáncer de próstata, pero encontraron que las personas que se someten a una vasectomía no tienen más probabilidades de morir de cáncer de próstata que las que no se la realizan. [25] [26]
La vasectomía no afecta el desempeño sexual: la vasectomía no afecta la libido ni la masculinidad, aparte de su efecto anticonceptivo. Algunos hombres incluso han informado de un aumento de la satisfacción sexual después de la vasectomía. No causa daños permanentes a los órganos sexuales: el riesgo de lesiones en los testículos, el pene u otros órganos reproductivos durante la cirugía es mínimo. Aunque es extremadamente raro, el daño al suministro de sangre podría provocar la pérdida de testículos, pero es poco probable que esto ocurra con un cirujano experto.
No aumentará el riesgo de enfermedades cardíacas: no existe una conexión establecida entre la vasectomía y problemas relacionados con el corazón.
La vasectomía no produce dolor intenso: si bien durante el procedimiento pueden producirse molestias menores, como tirones o sensaciones de tirón, el dolor intenso es poco común. Después de la cirugía, la mayoría de los hombres experimentan un dolor leve que generalmente se resuelve en unos pocos días. En casos poco frecuentes, algunos hombres manifiestan dolor crónico después de la cirugía, conocido como síndrome de dolor posvasectomía.
Dolor posvasectomía
El síndrome de dolor posvasectomía es una afección crónica y a veces debilitante que puede desarrollarse inmediatamente o varios años después de la vasectomía. [27] El estudio más sólido sobre el dolor posvasectomía, según las Pautas de Vasectomía de 2012 de la Asociación Estadounidense de Urología (enmendadas en 2015) [28] encuestó a personas justo antes de su vasectomía y nuevamente siete meses después. De los que respondieron y que dijeron que no tenían ningún dolor escrotal antes de la vasectomía, el 7% tuvo dolor escrotal siete meses después que describieron como "Leve, un poco molesto", el 1,6% tuvo un dolor que fue "Moderado, requirió analgésicos" y el 0,9% tuvo un dolor que fue "bastante severo y afectó notablemente su calidad de vida". [12] El dolor posvasectomía puede ser orquialgia constante o dolor epididimario ( epididimitis ), o puede ser un dolor que ocurre solo en momentos particulares, como durante las relaciones sexuales, la eyaculación o el esfuerzo físico. [9]
Efectos psicológicos
En general, aproximadamente el 90 % de las personas que se sometieron a una vasectomía se muestran satisfechas con su decisión [29] , mientras que entre el 7 y el 10 % lamentan su decisión [30] . En el caso de las personas que tenían una relación, el arrepentimiento era menos común cuando ambas personas estaban de acuerdo con el procedimiento [31] .
Las personas más jóvenes que se someten a una vasectomía tienen una probabilidad significativamente mayor de arrepentirse y buscar una reversión de la vasectomía; un estudio muestra que las personas de entre veinte y treinta años tienen 12,5 veces más probabilidades de someterse a una reversión de la vasectomía más adelante en la vida (e incluso algunas que optaron por la esterilización a una edad temprana). A menudo se enfatiza el asesoramiento previo a la vasectomía para los pacientes más jóvenes. [32] [33]
Demencia
Se ha informado de una asociación entre la vasectomía y la afasia progresiva primaria , una variedad rara de demencia frontotemporal. [31] Sin embargo, es dudoso que exista una relación causal. [34] El supuesto mecanismo es una reactividad cruzada entre el cerebro y el esperma, incluida la presencia compartida de antígenos de superficie neuronal. [35] Además, se ha descubierto que la proteína tau citoesquelética solo existe fuera del SNC en el manguito del esperma. [35]
Procedimiento
El abordaje de incisión tradicional de la vasectomía implica adormecer el escroto con anestesia local (aunque la fisiología de algunas personas puede dificultar el acceso a los conductos deferentes, en cuyo caso se puede recomendar anestesia general) después de lo cual se utiliza un bisturí para hacer dos pequeñas incisiones, una en cada lado del escroto en un lugar que le permita al cirujano llevar cada conducto deferente a la superficie para la escisión. Los conductos deferentes se cortan (a veces se puede quitar una sección por completo), se separan y luego se sella al menos un lado mediante ligadura ( sutura ), cauterización ( electrocauterización ) o pinzamiento. [36] Hay varias variaciones de este método que pueden mejorar la curación, la eficacia y que ayudan a mitigar el dolor a largo plazo, como el síndrome de dolor posvasectomía o la epididimitis , sin embargo, los datos que respaldan uno sobre otro son limitados. [37]
- Interposición fascial: La recanalización del conducto deferente es una causa conocida de fracasos de la vasectomía. [38] La interposición fascial ("IF"), en la que se coloca una barrera de tejido entre los extremos cortados del conducto mediante sutura, puede ayudar a prevenir este tipo de fracaso, aumentando la tasa de éxito general de la vasectomía mientras se deja el extremo testicular dentro de los confines de la fascia. [39] La fascia es una vaina protectora fibrosa que rodea el conducto deferente, así como el resto del tejido muscular del cuerpo. Se ha demostrado que este método, cuando se combina con la cauterización intraluminal (donde uno o ambos lados del conducto deferente se "queman" eléctricamente para cerrarlos para evitar la recanalización), aumenta la tasa de éxito de los procedimientos de vasectomía.
- Anestesia sin agujas : El miedo a las agujas para la inyección de anestesia local es bien conocido. [40] En 2005, se introdujo un método de anestesia local para la vasectomía que permite al cirujano aplicarla sin dolor con una herramienta especial de inyección a chorro, a diferencia de la aplicación tradicional con agujas. El agente anestésico se fuerza/empuja hacia el tejido escrotal y lo suficientemente profundo para permitir una cirugía prácticamente sin dolor. La lidocaína aplicada de esta manera generalmente logra la anestesia en 10 a 20 segundos. [41] Las encuestas iniciales muestran una tasa de satisfacción muy alta entre los pacientes de vasectomía. [40] Una vez que se sienten los efectos de la anestesia sin agujas, el procedimiento de vasectomía se realiza de manera rutinaria. Sin embargo, a diferencia de la anestesia local convencional donde las agujas y jeringas se utilizan en un solo paciente, el aplicador no es de un solo uso y solo se puede desinfectar adecuadamente mediante autoclave . [42]
- Vasectomía sin bisturí (VNS): También conocida como vasectomía de “ojo de cerradura”, [36] es una vasectomía en la que se utiliza un hemostato afilado (en lugar de un bisturí) para perforar el escroto. Este método se ha vuelto de uso generalizado ya que la “incisión” o herida de punción más pequeña resultante generalmente limita el sangrado y los hematomas. Además, la herida más pequeña tiene menos posibilidades de infección, lo que da como resultado tiempos de curación más rápidos en comparación con las incisiones más grandes/más largas hechas con un bisturí. La herida quirúrgica creada por el método sin bisturí generalmente no requiere puntos de sutura. La VNS es el tipo de vasectomía mínimamente invasiva que se realiza con más frecuencia, y ambas describen el método de vasectomía que conduce al acceso al conducto deferente. [43]

- Vasectomía abierta : en este procedimiento, el extremo testicular del conducto deferente no se sella, lo que permite que el esperma siga fluyendo hacia el escroto. Este método puede evitar el dolor testicular que resulta del aumento de la contrapresión en el epidídimo . [9] Los estudios sugieren que este método puede reducir las complicaciones a largo plazo, como el síndrome de dolor posvasectomía . [44] [45]
- Irrigación de los conductos: en el momento de la cirugía se inyecta agua estéril o euflavina (que mata los espermatozoides) en la porción distal de los conductos, lo que produce una condición de esterilidad casi inmediata ("azoospermática"). Sin embargo, el uso de euflavina tiende a disminuir el tiempo (o la cantidad de eyaculaciones) hasta la azoospermia en comparación con la irrigación con agua por sí sola. Este paso adicional en el procedimiento de vasectomía (y, de manera similar, la interposición fascial) ha mostrado resultados positivos, pero no se usa de manera tan prominente y pocos cirujanos lo ofrecen como parte de su procedimiento de vasectomía. [37]
Otras técnicas
Los siguientes métodos de vasectomía supuestamente han tenido una mejor probabilidad de reversión posterior, pero se han utilizado menos en virtud de las tasas de fracaso más altas conocidas (es decir, recanalización). Un dispositivo de clip anterior, el VasClip, ya no está en el mercado, debido a tasas de fracaso inaceptablemente altas. [46] [47] [48] [ ¿ Fuente médica poco confiable? ]
El método VasClip, aunque se considera reversible, ha tenido un coste más elevado y ha dado lugar a unas tasas de éxito más bajas. Además, como con este método no se cortan ni se atan los conductos deferentes, técnicamente podría clasificarse como algo distinto a una vasectomía. Se ha especulado que la reversión de la vasectomía (y su éxito) sería mayor, ya que solo requería retirar el dispositivo Vas-Clip. Este método se ha utilizado de forma limitada y hay pocos datos disponibles sobre reversiones. [48]
Técnicas de oclusión de los conductos
- Tapones inyectados: existen dos tipos de tapones inyectados que se pueden utilizar para bloquear los conductos deferentes. El poliuretano de grado médico (MPU) o el caucho de silicona de grado médico (MSR) comienzan como un polímero líquido que se inyecta en los conductos deferentes, después de lo cual el líquido se fija en su lugar hasta que se solidifica (normalmente en unos minutos). [49]
- Dispositivo intravaso: los conductos deferentes también pueden ocluirse mediante un dispositivo intravaso (IVD). Se realiza un pequeño corte en la parte inferior del abdomen, tras lo cual se inserta un tapón blando de silicona o uretano en cada conducto, bloqueando (ocluyendo) los espermatozoides. Este método permite que los conductos permanezcan intactos. La técnica IVD se realiza en un entorno ambulatorio con anestesia local, similar a una vasectomía tradicional. La reversión del IVD se puede realizar en las mismas condiciones, por lo que es mucho menos costosa que la vasovasostomía , que puede requerir anestesia general y un tiempo quirúrgico más prolongado. [50]
Ambas técnicas de oclusión de los conductos requieren la misma preparación básica del paciente: anestesia local, punción del saco escrotal para acceder al conducto y, a continuación, oclusión con tapón o tapón inyectado. El éxito de las técnicas de oclusión de los conductos antes mencionadas no está claro y los datos son todavía limitados. Sin embargo, los estudios han demostrado que el tiempo necesario para lograr la esterilidad es mayor que el de las técnicas más destacadas mencionadas al principio de este artículo. La tasa de satisfacción de los pacientes que se someten a técnicas de DIV tiene una alta tasa de satisfacción con respecto a la experiencia quirúrgica en sí. [51]
Recuperación
Las relaciones sexuales suelen poder reanudarse en aproximadamente una semana (dependiendo de la recuperación); sin embargo, el embarazo sigue siendo posible siempre que el recuento de espermatozoides sea superior a cero. Se debe recurrir a otro método anticonceptivo hasta que se realice un recuento de espermatozoides dos meses después de la vasectomía o después de que se hayan producido entre 10 y 20 eyaculaciones. [52]
Después de una vasectomía, se deben seguir tomando precauciones anticonceptivas hasta que se confirme la azoospermia . Por lo general, son necesarios dos análisis de semen a los tres y cuatro meses para confirmar la azoospermia. La Sociedad Andrológica Británica ha recomendado que un único análisis de semen que confirme la azoospermia después de dieciséis semanas sea suficiente. [53]
Después de la vasectomía, los testículos seguirán produciendo espermatozoides. Al igual que antes de la vasectomía, el cuerpo reabsorbe los espermatozoides no utilizados. [54]
Concebir después de la vasectomía
Para permitir la posibilidad de reproducción mediante inseminación artificial después de la vasectomía, algunos optan por la criopreservación de esperma antes de la esterilización. El Dr. Allan Pacey, profesor titular de andrología en la Universidad de Sheffield y secretario de la Sociedad Británica de Fertilidad, señala que quienes atienden para una reversión de la vasectomía que no ha funcionado expresan su deseo de haber sabido que podían haber almacenado esperma. Pacey señala: "El problema es que le estás pidiendo a un hombre que prevea un futuro en el que no necesariamente estará con su pareja actual, y eso puede ser bastante difícil de hacer cuando ella está sentada a tu lado". [55]
El costo de la criopreservación (banco de esperma) también puede ser sustancialmente menor que los procedimientos alternativos de vasovasectomía, en comparación con los costos de la fertilización in vitro (FIV), que generalmente oscilan entre $12.000 y $25.000. [56]
Los espermatozoides pueden aspirarse de los testículos o de los epidídimos y, si bien no hay suficiente para una inseminación artificial exitosa, sí hay suficiente para fecundar un óvulo mediante una inyección intracitoplasmática de espermatozoides . Esto evita el problema de los anticuerpos antiespermáticos y puede dar como resultado un embarazo más rápido. La FIV puede ser menos costosa por ciclo que la reversión en algunos sistemas de atención médica, pero un solo ciclo de FIV a menudo es insuficiente para la concepción. Las desventajas incluyen la necesidad de procedimientos en la mujer y los posibles efectos secundarios estándar de la FIV tanto para la madre como para el niño. [57]
Reversión de la vasectomía
Las vasectomías no siempre son reversibles. Existe un procedimiento quirúrgico para revertir las vasectomías utilizando vasovasostomía (una forma de microcirugía realizada por primera vez por Earl Owen en 1971 [58] [59] ). La vasovasostomía es eficaz para lograr el embarazo en un porcentaje variable de casos, y los costos totales de bolsillo en los Estados Unidos suelen ser superiores a $10,000. [60] La tasa típica de éxito de embarazo después de una reversión de vasectomía es de alrededor del 55% si se realiza dentro de los 10 años, y se reduce a alrededor del 25% si se realiza después de 10 años. [61] Después de la reversión, los recuentos y la motilidad de los espermatozoides suelen ser mucho más bajos que los niveles previos a la vasectomía. Existe evidencia de que quienes se sometieron a una vasectomía pueden producir más espermatozoides anormales, lo que puede explicar por qué incluso una reversión mecánicamente exitosa no siempre restaura la fertilidad. [62] [63] Las tasas más altas de aneuploidía y diploidía en los espermatozoides de quienes se han sometido a una reversión de la vasectomía pueden conducir a una mayor tasa de defectos de nacimiento. [62]
Aproximadamente el 2% de los hombres que se han sometido a una vasectomía se someterán a una reversión dentro de los 10 años posteriores al procedimiento. [33] También se realiza una pequeña cantidad de reversiones de vasectomía en un intento de aliviar el síndrome de dolor posterior a la vasectomía. [64]
Predominio
A nivel internacional, las tasas de vasectomía varían enormemente. [65] Si bien la esterilización femenina es el método más utilizado en todo el mundo, con 223 millones de mujeres que recurren a ella, solo 28 millones de mujeres recurren a la vasectomía de su pareja. [66] En los 69 países menos desarrollados del mundo, menos del 0,1% de los hombres se practican la vasectomía en promedio. De 54 países africanos, solo diez informan de un uso mensurable de la vasectomía y solo Eswatini, Botswana y Sudáfrica superan el 0,1% de prevalencia. [65]
| País | Uso de la vasectomía | Notas |
|---|---|---|
| Canadá | 22% | |
| Reino Unido | 17% – 21% | Solo se proporciona el rango |
| Nueva Zelanda | 17% – 21% | Solo se proporciona el rango |
| Corea del Sur | 17% – 21% | Solo se proporciona el rango |
| Australia | ~10% | |
| Bélgica | ~10% | |
| Dinamarca | ~10% | |
| España | ~10% | |
| Suiza | ~10% | |
| Nepal | 7,8% | |
| Brasil | 5,1% | |
| Colombia | 3,4% | |
| Eswatini | 0,3% | |
| Botsuana | 0,4% | |
| Sudáfrica | 0,7% |
En América del Norte y Europa, el uso de la vasectomía es del orden del 10% y en algunos países alcanza el 20%. [65] A pesar de su alta eficacia, en los Estados Unidos, la vasectomía se utiliza menos de la mitad de la tasa de la ligadura de trompas femenina alternativa . [67] Según la investigación, la vasectomía en los EE. UU. es menos utilizada entre las poblaciones negras y latinas, los grupos que tienen las tasas más altas de esterilización femenina. [67]
En cambio, Nueva Zelanda tiene niveles más altos de vasectomía que de ligadura de trompas: el 18% de todos los hombres y el 25% de todos los hombres casados se han sometido a una vasectomía. La cohorte de edad con el nivel más alto de vasectomía fue la de 40 a 49 años, donde el 57% de los hombres se la habían practicado. [68] Canadá, el Reino Unido, Bután y los Países Bajos tienen niveles similares de práctica. [69]
Historia
Las primeras vasectomías humanas se realizaron a finales del siglo XIX. El procedimiento se utilizó inicialmente principalmente como tratamiento para el agrandamiento de la próstata y como método eugenésico para esterilizar a los "degenerados". [70] La vasectomía como método de control de la natalidad voluntario comenzó durante la Segunda Guerra Mundial. [71]
La primera vasectomía registrada se realizó en un perro en 1823. [71] Las primeras vasectomías humanas se realizaron para tratar la hiperplasia prostática benigna o agrandamiento de la próstata. La castración se había utilizado a veces como tratamiento para esta afección en la década de 1880, pero, dados los graves efectos secundarios, los médicos buscaron tratamientos alternativos. El primero en sugerir la vasectomía como alternativa a la castración puede haber sido James Ewing Mears (en 1890) o Jean Casimir Félix Guyon . [70] Se cree que la primera vasectomía humana fue realizada por Reginald Harrison . [71] [ cita(s) adicional(es) necesaria (s ) ] En 1900, Harrison informó que había realizado más de 100 vasectomías sin resultados adversos. [70]
A finales de la década de 1890, la vasectomía también llegó a ser propuesta como una medida eugenésica para la esterilización de hombres considerados no aptos para reproducirse. El primer informe de caso de vasectomía en los Estados Unidos fue en 1897, por A. J. Ochsner, un cirujano de Chicago, en un artículo titulado "Tratamiento quirúrgico de criminales habituales". Creía que la vasectomía era un medio simple y eficaz para detener la ola de degeneración racial que se creía ampliamente que estaba ocurriendo. [72] [73] En 1902, Harry C. Sharp , el cirujano del reformatorio de Indiana, informó que había esterilizado a 42 reclusos en un esfuerzo por reducir la conducta criminal en esos individuos y prevenir el nacimiento de futuros criminales. [74]
Eugen Steinach (1861-1944), un médico austríaco, creía que una vasectomía unilateral (cortando solo uno de los dos conductos deferentes) en individuos mayores podría restaurar el vigor general y la potencia sexual , reducir el tamaño de las próstatas agrandadas y curar varias dolencias al aumentar de alguna manera la producción hormonal del testículo vasectomizado. [75] Esta cirugía, que se volvió muy popular en la década de 1920, fue realizada por muchas personas adineradas, incluidos Sigmund Freud y WB Yeats . [76] Dado que estas operaciones carecían de ensayos controlados rigurosos, cualquier efecto rejuvenecedor probablemente se debía al efecto placebo , y con el desarrollo posterior de hormonas inyectables sintéticas, esta operación pasó de moda. [75] [77]
La vasectomía comenzó a considerarse un método de control de la natalidad consensuado durante la Segunda Guerra Mundial . [71] El primer programa de vasectomía a escala nacional se lanzó en 1954 en la India . [78]
El procedimiento rara vez se realiza en perros, y la castración sigue siendo la opción preferida para el control reproductivo de los caninos. Se realiza regularmente en toros. [79]
Sociedad y cultura
Disponibilidad y legalidad
Los costos de la vasectomía están (o pueden estar) cubiertos en diferentes países, como método de anticoncepción o de control de la población, y algunos la ofrecen como parte de un seguro nacional de salud. El procedimiento generalmente se consideraba ilegal en Francia hasta 2001, debido a las disposiciones del Código Napoleónico que prohibían la "automutilación". Ninguna ley francesa mencionaba específicamente la vasectomía hasta que una ley de 2001 sobre anticoncepción e infanticidio permitió el procedimiento. [80]
La Ley de Atención Médica Asequible de Estados Unidos (promulgada en 2010) no cubre las vasectomías, [81] aunque ocho estados exigen que los planes de seguro médico estatales cubran el costo. Entre ellos se encuentran: Illinois , Maryland , Nueva Jersey , Nuevo México , Nueva York , Oregón , Vermont y Washington . [82]
En 2014, el parlamento iraní votó a favor de un proyecto de ley que prohibiría el procedimiento. [83]
Turismo
El turismo médico, en el que un paciente viaja a un lugar menos desarrollado donde el procedimiento es más barato para ahorrar dinero y combinar la convalecencia con unas vacaciones, se utiliza con poca frecuencia para la vasectomía debido a su bajo costo, pero es más probable que se utilice para la reversión de la vasectomía. Muchos hospitales indican que la vasectomía está disponible. Algunos gobiernos han examinado el turismo médico por cuestiones de calidad de la atención y cuidados posoperatorios. [84]
El tiroteo de Andrew Rynne
En 1990, Andrew Rynne , presidente de la Asociación Irlandesa de Planificación Familiar y el primer especialista en vasectomía de la República de Irlanda , [85] recibió un disparo de un antiguo cliente, pero sobrevivió. El incidente es el tema de un cortometraje, The Vasectomy Doctor , de Paul Webster. [86]
Véase también
- Caroline Deys , una reconocida especialista en vasectomía
- Listado de cirugías por tipo
- Anticonceptivo masculino
- Orquiectomía
- Extracción de esperma testicular
- Día Mundial de la Vasectomía
- Reversión de la vasectomía
Referencias
- ^ Popenoe P (1934). "El progreso de la esterilización eugenésica". Journal of Heredity . 25 (1): 19.
- ^ abcd Trussell J (2011). "Eficacia anticonceptiva". En Hatcher RA, Trussell J, Nelson AL, Cates W Jr, Kowal D, Policar MS (eds.). Tecnología anticonceptiva (20.ª edición revisada). Nueva York: Ardent Media. págs. 779–863. ISBN 978-1-59708-004-0. ISSN 0091-9721. OCLC 781956734.Tabla 26–1 = Tabla 3–2 Porcentaje de mujeres que experimentaron un embarazo no deseado durante el primer año de uso típico y el primer año de uso perfecto de anticonceptivos, y porcentaje de mujeres que continuaron usándolos al final del primer año. Estados Unidos.
- ^ "Información para pacientes: análisis de semen de vasectomía" (PDF) . Manchester University NHS Foundation Trust . Mayo de 2017 . Consultado el 13 de marzo de 2023 .
- ^ "¿Qué sucede cuando me hago una vasectomía?". WebMD . Consultado el 7 de octubre de 2021 .
- ^ "Vasectomía - Mayo Clinic" www.mayoclinic.org . Consultado el 19 de abril de 2023 .
- ^ Hattikudur S, Shanta SR, Shahani S, Shastri P, Thakker P, Bordekar A (2009). "Consecuencias inmunológicas y clínicas de la vasectomía *". Andrología . 14 (1): 15-22. doi : 10.1111/j.1439-0272.1982.tb03089.x . PMID 7039414. S2CID 10468133.
- ^ Deshpande RB, Deshpande J, Mali BN, Kinare SG (1985). "Vasitis nodosa (un informe de 7 casos)". J Postgrado Med . 31 (2): 105–8. PMID 4057111.
- ^ Hirschowitz L, Rode J, Guillebaud J, Bounds W, Moss E (1988). "Vasitis nodosa y hallazgos clínicos asociados". Revista de patología clínica . 41 (4): 419–423. doi :10.1136/jcp.41.4.419. PMC 1141468 . PMID 3366928.
- ^ abc Christiansen C, Sandlow J (2003). "Dolor testicular después de una vasectomía: una revisión del síndrome de dolor posvasectomía". Revista de Andrología . 24 (3): 293–8. doi : 10.1002/j.1939-4640.2003.tb02675.x . PMID 12721203.
- ^ ab Griffin T, Tooher R, Nowakowski K, Lloyd M, Maddern G (2005). "¿Qué tan poco es suficiente? La evidencia para las pruebas posteriores a la vasectomía". The Journal of Urology . 174 (1): 29–36. doi :10.1097/01.ju.0000161595.82642.fc. PMID 15947571.
- ^ ab Nevill et al (2013) Vigilancia de la infección del sitio quirúrgico después de la vasectomía. Journal of Infection Prevention . Enero de 2013. Vol 14(1) [1]
- ^ abc Leslie TA, Illing RO, Cranston DW, et al. (2007). "La incidencia del dolor escrotal crónico después de la vasectomía: una auditoría prospectiva". BJU Int . 100 (6): 1330–3. doi : 10.1111/j.1464-410X.2007.07128.x . PMID 17850378. S2CID 23328539.
- ^ "¿Es posible extirparme todos los conductos deferentes? - Preguntas y respuestas sobre vasectomía | Vasectomy.com". www.vasectomy.com .
- ^ Christensen RE, Maples DC (2005). "Análisis de semen posvasectomía: ¿los hombres realizan un seguimiento?". Revista de la Junta Estadounidense de Medicina Familiar . 18 (1): 44–47. doi : 10.3122/jabfm.18.1.44 . PMID 15709063.
- ^ Klotz KL, Coppola MA, Labrecque M, Brugh Vm VM, Ramsey K, Kim Ka, Conaway MR, Howards SS, Flickinger CJ, Herr JC (2008). "Rendimiento en ensayos clínicos y de consumo de una prueba casera de inmunodiagnóstico sensible que detecta cualitativamente concentraciones bajas de esperma después de una vasectomía". The Journal of Urology . 180 (6): 2569–2576. doi :10.1016/j.juro.2008.08.045. PMC 2657845 . PMID 18930494.
- ^ Philp T, Guillebaud J, Budd D (1984). "Fallo tardío de la vasectomía después de dos análisis documentados que muestran semen azoospérmico". BMJ . 289 (6437): 77–79. doi :10.1136/bmj.289.6437.77. PMC 1441962 . PMID 6428685.
- ^ ab Rolnick HC (1924). "Regeneración del conducto deferente". Archivos de cirugía . 9 : 188. doi :10.1001/archsurg.1924.01120070191008.
- ^ Real Colegio de Obstetras y Ginecólogos. «Esterilización para mujeres y hombres: lo que necesita saber». Archivado desde el original el 4 de enero de 2011. Consultado el 31 de enero de 2011 .
- ^ Yang F, Li J, Dong L, Tan K, Huang X, Zhang P, Liu X, Chang D, Yu X (2021). "Revisión de las complicaciones de la vasectomía y las preocupaciones sobre la seguridad". Revista mundial de salud masculina . 39 (3): 406–418. doi :10.5534/wjmh.200073. ISSN 2287-4208. PMC 8255399 . PMID 32777870.
- ^ Schwingl PJ, Guess HA (2000). "Seguridad y eficacia de la vasectomía". Fertilidad y esterilidad . 73 (5): 923–936. CiteSeerX 10.1.1.494.1247 . doi :10.1016/S0015-0282(00)00482-9. PMID 10785217.
- ^ "AUA responde a estudio que vincula la vasectomía con el cáncer de próstata". Asociación Urológica Estadounidense. Archivado desde el original el 31 de marzo de 2016 . Consultado el 19 de marzo de 2016 .
- ^ Bhindi B, Wallis CJ, Nayan M, Farrell AM, Trost LW, Hamilton RJ, Kulkarni GS, Finelli A, Fleshner NE, Boorjian SA, Karnes RJ (17 de julio de 2017). "La asociación entre la vasectomía y el cáncer de próstata: una revisión sistemática y un metanálisis". JAMA Internal Medicine . 177 (9): 1273–1286. doi :10.1001/jamainternmed.2017.2791. PMC 5710573 . PMID 28715534.
- ^ Husby A, Wohlfahrt J, Melbye M (1 de enero de 2020). "Vasectomía y riesgo de cáncer de próstata: un estudio de cohorte nacional de 38 años". Revista del Instituto Nacional del Cáncer . 112 (1): 71–77. doi :10.1093/jnci/djz099. ISSN 1460-2105. PMID 31119294.
- ^ Cheng S, Yang B, Xu L, Zheng Q, Ding G, Li G (9 de agosto de 2020). "Vasectomía y riesgo de cáncer de próstata: un metaanálisis de estudios prospectivos". Carcinogénesis . 42 (1): 31–37. doi : 10.1093/carcin/bgaa086 . ISSN 1460-2180. PMID 32772072.
- ^ Seikkula H, Kaipia A, Hirvonen E, Rantanen M, Pitkäniemi J, Malila N, Boström PJ (febrero de 2020). "La vasectomía y el riesgo de cáncer de próstata en una cohorte de población nacional finlandesa". Epidemiología del cáncer . 64 : 101631. doi : 10.1016/j.canep.2019.101631. ISSN 1877-783X. PMID 31760357. S2CID 208276171.
- ^ Xu Y, Li L, Yang W, Zhang K, Ma K, Xie H, Zhou J, Cai L, Gong Y, Zhang Z, Gong K (29 de abril de 2021). "Asociación entre la vasectomía y el riesgo de cáncer de próstata: un metanálisis". Cáncer de próstata y enfermedades prostáticas . 24 (4): 962–975. doi :10.1038/s41391-021-00368-7. ISSN 1476-5608. PMID 33927357. S2CID 233458537.
- ^ Nangia AK, Myles JL, Thomas Aj AJ (2000). "Reversión de la vasectomía para el síndrome de dolor posvasectomía: una evaluación clínica e histológica". Revista de Urología . 164 (6): 1939–1942. doi :10.1016/S0022-5347(05)66923-6. PMID 11061886.
- ^ "Guía de vasectomía - Asociación Urológica Americana" www.auanet.org .
- ^ THONNEAU P, D'ISLE, BÉATRICE (1990). "¿Tiene la vasectomía efectos a largo plazo en el estado de salud somático y psicológico?". Revista Internacional de Andrología . 13 (6): 419–432. doi : 10.1111/j.1365-2605.1990.tb01050.x . PMID 2096110.
- ^ Labrecque M, Paunescu, Cristina, Plesu, Ioana, Stacey, Dawn, Légaré, Francia (2010). "Evaluación del efecto de una ayuda para la toma de decisiones del paciente sobre la vasectomía en el proceso de toma de decisiones: un ensayo aleatorizado". Anticoncepción . 82 (6): 556–562. doi :10.1016/j.contraception.2010.05.003. PMID 21074020.
- ^ ab Köhler TS, Fazili AA, Brannigan RE (agosto de 2009). "Riesgos de salud putativos asociados con la vasectomía". Urol. Clin. North Am . 36 (3): 337–45. doi :10.1016/j.ucl.2009.05.004. PMID 19643236.
- ^ POTTS J, PASQUALOTTO, FF, NELSON, D., THOMAS, AJ, AGARWAL, A. (junio de 1999). "Características de los pacientes asociadas con la reversión de la vasectomía" (PDF) . The Journal of Urology . 161 (6): 1835–1839. doi :10.1016/S0022-5347(05)68819-2. PMID 10332448. Archivado desde el original (PDF) el 3 de marzo de 2021 . Consultado el 28 de enero de 2014 .
- ^ ab Dohle GR, Diemer T, Kopa Z, Krausz C, Giwercman A, Jungwirth A, Grupo de trabajo sobre infertilidad masculina de la Asociación Europea de Urología (enero de 2012). "Directrices de la Asociación Europea de Urología sobre vasectomía". Urología europea . 61 (1): 159–163. doi :10.1016/j.eururo.2011.10.001. ISSN 1873-7560. PMID 22033172.
- ^ Köhler T, Choy J, Fazili A, Koenig J, Brannigan R (noviembre de 2012). "Un análisis crítico de la asociación informada entre la vasectomía y la demencia frontotemporal". Asian J Androl . 14 (6): 903–4. doi :10.1038/aja.2012.94. PMC 3720109 . PMID 23064682.
- ^ ab Rogalski E, Weintraub S, Mesulam MM (2013). "¿Existen factores de susceptibilidad para la afasia progresiva primaria?". Brain Lang . 127 (2): 135–8. doi :10.1016/j.bandl.2013.02.004. PMC 3740011 . PMID 23489582.
- ^ ab Cook LA, Pun A, Gallo MF, Lopez LM, Van Vliet HA (30 de marzo de 2014). "Incisión con bisturí versus sin bisturí para la vasectomía". Base de Datos Cochrane de Revisiones Sistemáticas . 2014 (3): CD004112. doi :10.1002/14651858.CD004112.pub4. PMC 6464377. PMID 24683021 .
- ^ ab Cook LA, Van Vliet HA, Lopez LM, Pun A, Gallo MF (2014). Cook LA (ed.). "Técnicas de oclusión de vasectomía para la esterilización masculina". Base de Datos Cochrane de Revisiones Sistemáticas . 2014 (2): CD003991. doi : 10.1002/14651858.CD003991.pub4. PMC 7173716. PMID 24683020.
- ^ [email protected] (14 de septiembre de 2007). «Recanalización del conducto deferente». Vasectomy-information.com. Archivado desde el original el 4 de enero de 2012. Consultado el 28 de diciembre de 2011 .
- ^ Sokal D, Irsula B, Hays M, Chen-Mok M, Barone MA, Investigador del estudio G (2004). "Vasectomía por ligadura y escisión, con o sin interposición fascial: un ensayo controlado aleatorizado ISRCTN77781689". BMC Medicine . 2 (1): 6. doi : 10.1186/1741-7015-2-6 . PMC 406425 . PMID 15056388.
{{cite journal}}:|first6=tiene nombre genérico ( ayuda )
- ^ ab Weiss RS, Li PS (2005). "Técnica de anestesia con chorro sin aguja para vasectomía sin bisturí". Revista de Urología . 173 (5): 1677–80. doi :10.1097/01.ju.0000154698.03817.d4. PMID 15821547. S2CID 13097425.
- ^ Weiss RS, Li PS (mayo de 2005). "Técnica anestésica de chorro sin aguja para vasectomía sin bisturí". Revista de Urología . 173 (5): 1677–1680. doi :10.1097/01.ju.0000154698.03817.d4. ISSN 0022-5347. PMID 15821547.
- ^ Barolet D, Benohanian A (1 de mayo de 2018). "Tendencias actuales en la inyección a chorro sin aguja: una actualización". Dermatología clínica, cosmética e investigativa . 11 : 231–238. doi : 10.2147/CCID.S162724 . PMC 5936486 . PMID 29750049.
- ^ Sharlip ID, Belker AM, Honig S, Labrecque M, Marmar JL, Ross LS, Sandlow JI, Sokal DC (diciembre de 2012). "Vasectomía: guía de la AUA". The Journal of Urology . 188 (6 Suppl): 2482–91. doi :10.1016/j.juro.2012.09.080. PMID 23098786.
- ^ Moss WM (diciembre de 1992). "Una comparación entre vasectomías abiertas y cerradas: un informe sobre 6220 casos". Anticoncepción . 46 (6): 521–5. doi :10.1016/0010-7824(92)90116-B. PMID 1493712.
- ^ Shapiro EI, Silber, SJ (noviembre de 1979). "Vasectomía abierta, granuloma espermático y orquialgia posvasectomía". Fertilidad y esterilidad . 32 (5): 546–50. doi : 10.1016/S0015-0282(16)44357-8 . PMID 499585.
- ^ Levine LA, Abern MR, Lux MM (2006). "Espermatozoides móviles persistentes después de la vasectomía con banda de ligadura". The Journal of Urology . 176 (5): 2146–8. doi :10.1016/j.juro.2006.07.028. PMID 17070280.
- ^ "Actualización sobre anticoncepción masculina para el público - agosto de 2008, 3(8)". Imccoalition.org. Archivado desde el original el 27 de marzo de 2012. Consultado el 28 de diciembre de 2011 .
- ^ de "VasClip". www.vasweb.com . Archivado desde el original el 19 de octubre de 2011.
- ^ "Tapones inyectables". MaleContraceptives.org. 27 de julio de 2011. Consultado el 28 de diciembre de 2011 .
- ^ "Dispositivo intravaso (IVD)". MaleContraceptives.org . Consultado el 28 de diciembre de 2011 .
- ^ Cook LA, Van Vliet HA, Lopez LM, Pun A, Gallo MF (30 de marzo de 2014). "Técnicas de oclusión de vasectomía para la esterilización masculina". Base de datos Cochrane de revisiones sistemáticas . 2014 (3): CD003991. doi :10.1002/14651858.CD003991.pub4. PMC 7173716. PMID 24683020 .
- ^ Personal de Healthwise (13 de mayo de 2010). "Procedimiento de vasectomía, efectos, riesgos, eficacia y más". webmd.com . Consultado el 29 de marzo de 2012 .
- ^ "Análisis de semen post vasectomía". Cambridge IVF . Archivado desde el original el 26 de febrero de 2021 . Consultado el 23 de octubre de 2015 .
- ^ "Vasectomía". University of Miami Health System, Miller School of Medicine . Consultado el 28 de diciembre de 2019 .
- ^ Murphy, Clare. "El divorcio fomenta la reversión de vasectomías", BBC News , 18 de marzo de 2009. Consultado el 19 de septiembre de 2012.
- ^ Klein A (20 de junio de 2019). "La FIV es cara. Aquí se explica cómo reducir el costo". The New York Times . Consultado el 8 de julio de 2021 .
- ^ Shridharani A, Sandlow JI (2010). "Reversión de la vasectomía versus FIV con recuperación de espermatozoides: ¿cuál es mejor?". Current Opinion in Urology . 20 (6): 503–509. doi :10.1097/MOU.0b013e32833f1b35. PMID 20852426. S2CID 42105503.
- ^ "Acerca de la reversión de la vasectomía". Página de inicio del profesor Earl Owen . Archivado desde el original el 6 de diciembre de 2007. Consultado el 29 de noviembre de 2007 .
- ^ Owen ER (1977). "Vasovasostomía microquirúrgica: una reversión confiable de la vasectomía". Urología . 167 (2 Pt 2): 1205. doi :10.1016/S0022-5347(02)80388-3. PMID 11905902.
- ^ Reversión de la vasectomía http://www.epigee.org/guide/vasectomy_reversal.html
- ^ "Reversión de la vasectomía: el primer corte no es definitivo". The Independent . 29 de marzo de 2009 . Consultado el 28 de junio de 2023 .
- ^ ab Sukcharoen N, Ngeamvijawat J, Sithipravej T, Promviengchai S (2003). "Alta tasa de aneuploidía y diploidía de los cromosomas sexuales en los espermatozoides epididimarios en hombres con azoospermia obstructiva". Journal of Assisted Reproduction and Genetics . 20 (5): 196–203. doi :10.1023/A:1023674110940. PMC 3455301 . PMID 12812463.
- ^ Abdelmassih V, Balmaceda JP, Tesarik J, Abdelmassih R, Nagy ZP (2002). "Relación entre el período de tiempo después de la vasectomía y la capacidad reproductiva de los espermatozoides obtenidos por aspiración epididimaria". Reproducción humana . 17 (3): 736–740. doi : 10.1093/humrep/17.3.736 . PMID 11870128.
- ^ Horovitz D (febrero de 2012). "La reversión de la vasectomía proporciona alivio del dolor a largo plazo para los hombres con síndrome de dolor posvasectomía". Journal of Urology . 187 (2): 613–7. doi :10.1016/j.juro.2011.10.023. PMID 22177173.
- ^ abcd Jacobstein R (diciembre de 2015). "El corte más amable: necesidad global de aumentar la disponibilidad de la vasectomía". The Lancet. Salud global . 3 (12): e733–734. doi : 10.1016/S2214-109X(15)00168-0 . ISSN 2214-109X. PMID 26545447.
- ^ "Uso de anticonceptivos 2011". Departamento de Asuntos Económicos y Sociales de las Naciones Unidas, División de Población, 2012. Archivado desde el original el 28 de septiembre de 2014. Consultado el 8 de octubre de 2017 .
- ^ ab Shih G, Turok DK, Parker WJ (abril de 2011). "Vasectomía: la otra (mejor) forma de esterilización". Anticoncepción . 83 (4): 310–5. doi :10.1016/j.contraception.2010.08.019. PMID 21397087.[ enlace muerto permanente ]
- ^ Sneyd MJ, Cox, Brian, Paul, Charlotte, Skegg, David CG (2001). "Alta prevalencia de vasectomía en Nueva Zelanda". Anticoncepción . 64 (3): 155–159. doi :10.1016/S0010-7824(01)00242-6. PMID 11704094.
- ^ Pile JM, Barone, Mark A. (2009). "Demografía de la vasectomía: Estados Unidos y el mundo". Clínicas Urológicas de Norteamérica . 36 (3): 295–305. doi :10.1016/j.ucl.2009.05.006. PMID 19643232.
- ^ abc Drake M, Mills I, Cranston D (1999). "Sobre la accidentada historia de la vasectomía". BJU International . 84 (4): 475–481. doi :10.1046/j.1464-410x.1999.00206.x. PMID 10468765. S2CID 20563820.
- ^ abcd Leavesley JH (1980). "Breve historia de la vasectomía". Servicio de Información sobre Planificación Familiar . 1 (5): 2–3. PMID 12336890.
- ^ AJ O (1969). "Tratamiento quirúrgico de delincuentes habituales". Documentos de Buck V Bell .
- ^ Carlson EA (2011). "La conexión Hoosier: la esterilización obligatoria como higiene moral". En Lombardo PA (ed.). Un siglo de eugenesia en Estados Unidos: desde el experimento de Indiana hasta la era del genoma humano . Indiana University Press. pág. 19. ISBN 978-0-253-22269-5.
- ^ Reilly P (1991). La solución quirúrgica: una historia de esterilización involuntaria en los Estados Unidos . Johns Hopkins University Press. págs. 30–33.
- ^ ab Schultheiss D, Engel RM (1 de noviembre de 2003). "G. Frank Lydston (1858–1923) revisitado: terapia con andrógenos mediante implantación testicular a principios del siglo XX". Revista Mundial de Urología . 21 (5): 356–363. doi :10.1007/s00345-003-0370-z. ISSN 0724-4983. PMID 14586546. S2CID 12706657.
- ^ Ellmann R (9 de mayo de 1985). «La segunda pubertad de Yeats». The New York Review of Books . 32 (8) . Consultado el 23 de agosto de 2017 .
- ^ McLaren A (9 de marzo de 2012). Reproducción por diseño: sexo, robots, árboles y bebés de probeta en la Gran Bretaña de entreguerras. University of Chicago Press. ISBN 978-0-226-56069-4.
- ^ Sharma S (abril-junio de 2014). "Un estudio de esterilización masculina sin vasectomía con bisturí" (PDF) . JK Science . 16 (2): 67 . Consultado el 23 de octubre de 2015 .
- ^ Dean A. Hendrickson, AN Baird (5 de junio de 2013). Técnicas de Turner y McIlwraith en cirugía de animales grandes. John Wiley & Sons. pág. 541. ISBN 978-1-118-68404-7.
- ^ Latham M (2002). Regulación de la reproducción: un siglo de conflicto en Gran Bretaña y Francia. Manchester University Press. ISBN 978-0-7190-5699-4.
- ^ "¿Dónde puedo comprar una vasectomía y cuánto costará?". Planned Parenthood . Consultado el 30 de junio de 2022 .
- ^ "A mi esposo le gustaría hacerse una vasectomía, pero cuando consulté con nuestra aseguradora, me dijeron que el plan cubriría mi esterilización sin compartir costos, pero que tendríamos que pagar parte de los costos de su procedimiento. ¿Cuál es el motivo?". Kaiser Family Foundation . 15 de julio de 2020 . Consultado el 30 de junio de 2022 .
- ^ Moghtader M (11 de agosto de 2014). "El Parlamento iraní prohíbe las vasectomías en un intento de aumentar la tasa de natalidad". Reuters . Consultado el 15 de julio de 2018 .
- ^ Lunt N, Carrera P (2010). "Turismo médico: evaluación de la evidencia sobre el tratamiento en el extranjero". Maturitas . 66 (1): 27–32. doi :10.1016/j.maturitas.2010.01.017. PMID 20185254.
- ^ "'Podía mirar por el cañón de la pistola. Podía ver el gusano de la pistola'. - Lo más destacado de RTÉ Radio 1".
- ^ Jarlath Regan (26 de mayo de 2019). "Dr. Andrew Rynne". An Irishman Abroad (Podcast) (297.ª ed.). SoundCloud . Archivado desde el original el 27 de mayo de 2019. Consultado el 27 de mayo de 2019 .
Enlaces externos
- Enciclopedia MedlinePlus
- Cómo tratar la vasectomía y su reversión, Australian Doctor, 2 de julio de 2014 Archivado el 10 de abril de 2020 en Wayback Machine

