Neoplasia intraepitelial cervical
| Neoplasia intraepitelial cervical | |
|---|---|
| Otros nombres | Displasia cervical |
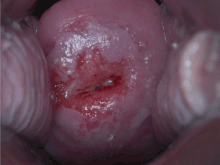 | |
| Inspección visual positiva con ácido acético del cuello uterino para CIN-1 | |
| Especialidad | Ginecología |
La neoplasia intraepitelial cervical ( CIN ), también conocida como displasia cervical , es el crecimiento anormal de células en la superficie del cuello uterino que potencialmente podría conducir al cáncer de cuello uterino . [1] Más específicamente, CIN se refiere a la transformación potencialmente precancerosa de las células del cuello uterino.
La NIC se presenta con mayor frecuencia en la unión escamocolumnar del cuello uterino, un área de transición entre el epitelio escamoso de la vagina y el epitelio columnar del endocérvix . [2] También puede presentarse en las paredes vaginales y el epitelio vulvar. La NIC se clasifica en una escala de 1 a 3, siendo 3 el más anormal (consulte la sección de clasificación a continuación).
La infección por el virus del papiloma humano ( VPH ) es necesaria para el desarrollo de NIC, pero no todas las mujeres infectadas desarrollan cáncer de cuello uterino. [3] Muchas mujeres infectadas por el VPH nunca desarrollan NIC ni cáncer de cuello uterino. Por lo general, el VPH se resuelve por sí solo. [4] Sin embargo, aquellas mujeres con una infección por el VPH que dura más de uno o dos años tienen un mayor riesgo de desarrollar un grado más alto de NIC. [5]
Al igual que otras neoplasias intraepiteliales , la NIC no es un cáncer y suele ser curable. [3] La mayoría de los casos de NIC permanecen estables o son eliminados por el sistema inmunológico de la persona sin necesidad de intervención. Sin embargo, un pequeño porcentaje de casos progresan a cáncer de cuello uterino , típicamente carcinoma de células escamosas del cuello uterino (CCE), si no se trata. [6]
Signos y síntomas
No existen síntomas específicos de la CIN sola.
En general, los signos y síntomas del cáncer de cuello uterino incluyen: [7]
- sangrado anormal o posmenopáusico
- secreción anormal
- cambios en la función de la vejiga o del intestino
- Dolor pélvico al examen
- Aspecto anormal o palpación del cuello uterino.
La infección por VPH de la vulva y la vagina puede causar verrugas genitales o ser asintomática.
Causas
La causa de la NIC es la infección crónica del cuello uterino por VPH, especialmente la infección por los tipos de VPH de alto riesgo 16 o 18. Se cree que las infecciones por VPH de alto riesgo tienen la capacidad de inactivar genes supresores de tumores como el gen p53 y el gen RB , lo que permite que las células infectadas crezcan sin control y acumulen mutaciones sucesivas, lo que finalmente conduce al cáncer. [1]
Se ha descubierto que algunos grupos de mujeres tienen un mayor riesgo de desarrollar CIN: [1] [8]
- Infección con un tipo de VPH de alto riesgo, como el 16, 18, 31 o 33
- Inmunodeficiencia (por ejemplo, infección por VIH)
- Mala dieta
- Múltiples parejas sexuales
- Falta de uso del condón
- Fumar cigarrillos
Además, se ha demostrado que varios factores de riesgo aumentan la probabilidad de que un individuo desarrolle CIN 3/carcinoma in situ (ver a continuación): [9]
- Mujeres que dan a luz antes de los 17 años
- Mujeres que tienen más de 1 embarazo a término
Fisiopatología

El cambio microscópico más temprano correspondiente a la NIC es la displasia epitelial , o revestimiento superficial, del cuello uterino , que es esencialmente indetectable para la mujer. La mayoría de estos cambios ocurren en la unión escamocilíndrica, o zona de transformación , un área de epitelio cervical inestable que es propensa a cambios anormales. [2] Los cambios celulares asociados con la infección por VPH, como los coilocitos , también se observan comúnmente en la NIC. Si bien la infección por VPH es necesaria para el desarrollo de la NIC, la mayoría de las mujeres con infección por VPH no desarrollan lesiones intraepiteliales de alto grado o cáncer. El VPH por sí solo no es suficiente causa. [10]
De los más de 100 tipos diferentes de VPH, se sabe que aproximadamente 40 afectan el tejido epitelial del área anogenital y tienen diferentes probabilidades de causar cambios malignos. [11]
Diagnóstico
La prueba de VPH Digene es sumamente precisa y sirve como diagnóstico directo y como complemento de la prueba de Papanicolaou , que es un dispositivo de detección que permite examinar las células pero no la estructura del tejido, necesaria para el diagnóstico. La colposcopia con biopsia dirigida es el método estándar para la detección de la enfermedad. Es necesario tomar una muestra de tejido endocervical con un cepillo en el momento de la prueba de Papanicolaou para detectar el adenocarcinoma y sus precursores, junto con la vigilancia del médico y la paciente sobre los síntomas abdominales asociados con el carcinoma uterino y ovárico . El diagnóstico de CIN o carcinoma cervical requiere una biopsia para el análisis histológico . [ cita requerida ]
Clasificación
_normal_squamous_epithelium.jpg/440px-Cervical_intraepithelial_neoplasia_(1)_normal_squamous_epithelium.jpg)
Históricamente, los cambios anormales de las células epiteliales cervicales se describían como displasia epitelial leve, moderada o grave . En 1988, el Instituto Nacional del Cáncer desarrolló el " Sistema Bethesda para informar los diagnósticos citológicos cervicales/vaginales ". [12] Este sistema proporciona una forma uniforme de describir las células epiteliales anormales y determinar la calidad de la muestra, proporcionando así una guía clara para el manejo clínico. Estas anomalías se clasificaron como escamosas o glandulares y luego se clasificaron según el estadio de la displasia: células atípicas, leve, moderada, grave y carcinoma. [13]
Dependiendo de varios factores y de la ubicación de la lesión, la NIC puede comenzar en cualquiera de las tres etapas y puede progresar o retroceder. [1] El grado de lesión intraepitelial escamosa puede variar. [ cita requerida ]
El CIN se clasifica en grados: [14]
| Grado de histología | Citología correspondiente | Descripción | Imagen |
|---|---|---|---|
| CIN 1 (Grado I) | Lesión intraepitelial escamosa de bajo grado ( LSIL ) |
| ,_Cervical_Biopsy_(3776284166).jpg/440px-LSIL_(CIN_1),_Cervical_Biopsy_(3776284166).jpg) |
| CIN 2/3 | Lesión intraepitelial escamosa de alto grado ( HSIL ) |
| |
| CIN 2 (Grado II) |
| _CIN2.jpg/440px-Cervical_intraepithelial_neoplasia_(3)_CIN2.jpg) | |
| CIN 3 (Grado III) |
|  |


Cambios en la terminología
El Colegio de Patólogos Estadounidenses y la Sociedad Estadounidense de Colposcopia y Patología Cervical se unieron en 2012 para publicar cambios en la terminología para describir las lesiones escamosas asociadas al VPH del tracto anogenital como LSIL o HSIL de la siguiente manera: [16]
La CIN 1 se denomina LSIL.
El CIN 2 que es negativo para p16 , un marcador de VPH de alto riesgo, se denomina LSIL. Los que son positivos para p16 se denominan HSIL.
El CIN 3 se denomina HSIL.
Cribado
Los dos métodos de detección disponibles son la prueba de Papanicolaou y la prueba del VPH. La NIC se descubre generalmente mediante una prueba de detección, la prueba de Papanicolaou . El propósito de esta prueba es detectar cambios potencialmente precancerosos mediante un muestreo aleatorio de la zona de transformación. Los resultados de la prueba de Papanicolaou pueden informarse utilizando el sistema Bethesda (ver arriba). La sensibilidad y especificidad de esta prueba fueron variables en una revisión sistemática que analizó la precisión de la prueba. Un resultado anormal de la prueba de Papanicolaou puede llevar a una recomendación para una colposcopia del cuello uterino, un procedimiento en el consultorio durante el cual se examina el cuello uterino con aumento. Se toma una biopsia de cualquier área que parezca anormal. [ cita requerida ]
La colposcopia suele ser muy dolorosa, por lo que los investigadores han intentado encontrar el mejor analgésico para las mujeres con NIC. Las investigaciones sugieren que la inyección de un anestésico local y un vasoconstrictor (medicamento que hace que los vasos sanguíneos se estrechen) en el cuello uterino puede reducir la pérdida de sangre y el dolor durante la colposcopia. [17]
La prueba de detección del VPH puede identificar la mayoría de los tipos de VPH de alto riesgo responsables de la NIC. La detección del VPH se realiza como una prueba conjunta con la prueba de Papanicolaou o puede realizarse después de una prueba de Papanicolaou que muestra células anormales, llamada prueba refleja. La frecuencia de la detección varía según las pautas de la Sociedad de Trastornos del Tracto Genital Inferior (ASCCP). La Organización Mundial de la Salud también tiene pautas de detección y tratamiento para lesiones precancerosas del cuello uterino y prevención del cáncer de cuello uterino. [ cita requerida ]
Prevención primaria
La vacunación contra el VPH es el enfoque para la prevención primaria tanto del CIN como del cáncer de cuello uterino.
| Vacuna | Genotipos del VPH protegidos contra | ¿Quién lo entiende? | Número de dosis | Recomendación de tiempo |
|---|---|---|---|---|
| Gardasil - tetravalente | 6, 11 (causan verrugas genitales) 16 , 18 (causan aproximadamente el 70 % de los cánceres de cuello uterino) [18] | Mujeres y hombres de 9 a 26 años | 3 | Antes del debut sexual o poco después |
| Cervarix - bivalente | 16 , 18 | Mujeres de 9 a 25 años | 3 | |
| Gardasil 9 - vacuna nonavalente | 6, 11, 16, 18, 31 , 33 , 45 , 52 , 58 (causan aproximadamente el 20 % de los cánceres de cuello uterino) [19] | Mujeres y hombres de 9 a 26 años | 3 |
Es importante señalar que estas vacunas no protegen contra todos los tipos de VPH que se sabe que causan cáncer. Por lo tanto, se sigue recomendando la realización de pruebas de detección en las personas vacunadas.
Prevención secundaria
El manejo adecuado con seguimiento y tratamiento es el enfoque de prevención secundaria del cáncer de cuello uterino en casos de personas con CIN. [ cita requerida ]
Tratamiento

No se recomienda el tratamiento de la displasia leve CIN 1 si dura menos de dos años. [20] Por lo general, cuando una biopsia detecta CIN 1, la mujer tiene una infección por VPH, que puede desaparecer por sí sola en un plazo de 12 meses. Por lo tanto, se realiza un seguimiento para realizar pruebas posteriores en lugar de tratarla. [20] En mujeres jóvenes, también parece razonable realizar un seguimiento estrecho de las lesiones CIN 2. [6]
El umbral típico para el tratamiento es CIN 2+, aunque se puede adoptar un enfoque más moderado para personas jóvenes y mujeres embarazadas. El tratamiento para CIN de grado superior implica la eliminación o destrucción de las células cervicales anormales mediante criocauterio , electrocauterio , cauterización láser , procedimiento de escisión eléctrica con asa (LEEP) o conización cervical . [21] Si bien estos métodos quirúrgicos reducen eficazmente el riesgo de desarrollar cáncer de cuello uterino, [22] [23] causan un mayor riesgo de parto prematuro en futuros embarazos. [24] [25] Las técnicas quirúrgicas que eliminan más tejido cervical conllevan un menor riesgo de recurrencia del cáncer, pero una mayor probabilidad de dar a luz prematuramente. Debido a este riesgo, tener en cuenta la edad, los planes de maternidad de la mujer, el tamaño y la ubicación de las células cancerosas son cruciales para elegir el procedimiento correcto. [22] [23]
Si bien los retinoides no son eficaces para prevenir la progresión de la NIC, pueden ser eficaces para provocar la regresión de la enfermedad en personas con NIC2. [26] Actualmente, se están realizando ensayos clínicos con vacunas terapéuticas . La tasa de recurrencia de la NIC a lo largo de la vida es de alrededor del 20 %, [ cita requerida ] pero no está claro qué proporción de estos casos son nuevas infecciones en lugar de recurrencias de la infección original.
Las investigaciones para investigar si los antibióticos profilácticos pueden ayudar a prevenir la infección en mujeres sometidas a la escisión de la zona de transformación cervical no encontraron evidencia de calidad. [27]
Las personas con VIH y CIN 2+ deben ser tratadas inicialmente de acuerdo con las recomendaciones para la población general según las directrices de consenso de la ASCCP actualizadas de 2012. [28]
Resultados
Se solía pensar que los casos de CIN progresaban a través de los grados 1 a 3 hacia el cáncer de manera lineal. [29] [30] [31]
Sin embargo, la mayoría de los casos de CIN remiten espontáneamente. Si no se trata, aproximadamente el 70 % de los casos de CIN 1 remiten en el plazo de un año y el 90 % en el plazo de dos años. [32] Aproximadamente el 50 % de los casos de CIN 2 remiten en el plazo de dos años sin tratamiento. [ cita requerida ]
La progresión a carcinoma cervical in situ (CIS) ocurre en aproximadamente el 11 % de los casos de CIN 1 y el 22 % de los casos de CIN 2. La progresión a cáncer invasivo ocurre en aproximadamente el 1 % de los casos de CIN 1, el 5 % de los casos de CIN 2 y al menos el 12 % de los casos de CIN 3. [3]
La progresión al cáncer suele tardar 15 años, con un rango de 3 a 40 años. Además, la evidencia sugiere que el cáncer puede ocurrir sin que se detecte primero una progresión a través de los grados de CIN y que una neoplasia intraepitelial de alto grado puede ocurrir sin existir primero como un grado inferior. [1] [29] [33]
Las investigaciones sugieren que el tratamiento no afecta las posibilidades de quedar embarazada, pero está asociado con un mayor riesgo de aborto espontáneo en el segundo trimestre . [34]
Epidemiología
Entre 250.000 y 1 millón de mujeres estadounidenses son diagnosticadas anualmente con NIC. Las mujeres pueden desarrollar NIC a cualquier edad, pero generalmente lo hacen entre los 25 y los 35 años. [1] La incidencia anual estimada de NIC en los Estados Unidos entre las personas que se someten a pruebas de detección es del 4 % para NIC 1 y del 5 % para NIC 2 y NIC 3. [35]
Referencias
- ^ abcdef Kumar V, Abbas AK, Fausto N, Mitchell RN (2007). Robbins Basic Pathology (8.ª ed.). Saunders Elsevier. págs. 718–721. ISBN 978-1-4160-2973-1.
- ^ ab "Colposcopia y tratamiento de la neoplasia intraepitelial cervical: manual para principiantes". screening.iarc.fr . Consultado el 20 de diciembre de 2018 .
- ^ abc Sección 4 Oncología ginecológica > Capítulo 29. Lesiones preinvasivas del tracto genital inferior > Neoplasia intraepitelial cervical en: Bradshaw KD, Schorge JO, Schaffer J, Halvorson LM, Hoffman BG (2008). Williams' Gynecology . McGraw-Hill Professional. ISBN 978-0-07-147257-9.
- ^ "Virus del papiloma humano (VPH) y cáncer de cuello uterino". www.who.int . Consultado el 18 de diciembre de 2018 .
- ^ Boda D, Docea AO, Calina D, Ilie MA, Caruntu C, Zurac S, Neagu M, Constantin C, Branisteanu DE, Voiculescu V, Mamoulakis C, Tzanakakis G, Spandidos DA, Drakoulis N, Tsatsakis AM (marzo de 2018). "Virus del papiloma humano: comprender el vínculo con la carcinogénesis y revelar nuevas vías de investigación (revisión)". Revista Internacional de Oncología . 52 (3): 637–655. doi :10.3892/ijo.2018.4256. PMC 5807043 . PMID 29393378.
- ^ ab Tainio K, Athanasiou A, Tikkinen KA, Aaltonen R, Cárdenas J, Glazer-Livson S, et al. (febrero de 2018). "Curso clínico de neoplasia intraepitelial cervical no tratada de grado 2 bajo vigilancia activa: revisión sistemática y metanálisis". BMJ . 360 : k499. doi :10.1136/bmj.k499. PMC 5826010 . PMID 29487049.
- ^ DiSaia PJ, Creasman WT (2007). "Cáncer de cuello uterino invasivo". Oncología ginecológica clínica (7.ª ed.). Filadelfia: Mosby Elsevier. pág. 55.
- ^ Heard I (enero de 2009). "Prevención del cáncer de cuello uterino en mujeres con VIH". Current Opinion in HIV and AIDS . 4 (1): 68–73. doi :10.1097/COH.0b013e328319bcbe. PMID 19339941. S2CID 25047280.
- ^ Colaboración internacional de estudios epidemiológicos del cáncer de cuello uterino (1 de septiembre de 2006). "Carcinoma de cuello uterino y factores reproductivos: reanálisis colaborativo de datos individuales sobre 16.563 mujeres con carcinoma de cuello uterino y 33.542 mujeres sin carcinoma de cuello uterino de 25 estudios epidemiológicos". Revista internacional del cáncer . 119 (5): 1108–1124. doi :10.1002/ijc.21953. ISSN 0020-7136. PMID 16570271. S2CID 29433753.
- ^ Beutner KR, Tyring S (mayo de 1997). "Virus del papiloma humano y enfermedades humanas". The American Journal of Medicine . 102 (5A): 9–15. doi :10.1016/s0002-9343(97)00178-2. PMID 9217657.
- ^ de Villiers EM, Fauquet C, Broker TR, Bernard HU, zur Hausen H (junio de 2004). "Clasificación de los virus del papiloma". Virología . 324 (1): 17–27. doi : 10.1016/j.virol.2004.03.033 . PMID 15183049.
- ^ Soloman D (1989). "El sistema Bethesda de 1988 para informar diagnósticos citológicos cervicales/vaginales: desarrollado y aprobado en el taller del Instituto Nacional del Cáncer en Bethesda, Maryland, 12-13 de diciembre de 1988". Citopatología diagnóstica . 5 (3): 331–4. doi :10.1002/dc.2840050318. PMID 2791840. S2CID 19684695.
- ^ Solomon D, Davey D, Kurman R, Moriarty A, O'Connor D, Prey M, et al. (abril de 2002). "El sistema Bethesda de 2001: terminología para informar los resultados de la citología cervical". JAMA . 287 (16): 2114–9. doi :10.1001/jama.287.16.2114. PMID 11966386.
- ^ Melnikow J, Nuovo J, Willan AR, Chan BK, Howell LP (octubre de 1998). "Historia natural de las lesiones intraepiteliales escamosas cervicales: un metaanálisis". Obstetricia y ginecología . 92 (4 Pt 2): 727–35. doi :10.1097/00006250-199810001-00046. PMID 9764690.
- ^ Nagi CS, Schlosshauer PW (agosto de 2006). "La afectación glandular endocervical se asocia con SIL de alto grado". Oncología ginecológica . 102 (2): 240–3. doi :10.1016/j.ygyno.2005.12.029. PMID 16472847.
- ^ Darragh TM, Colgan TJ, Thomas Cox J, Heller DS, Henry MR, Luff RD, et al. (enero de 2013). "Proyecto de estandarización de la terminología de la región escamosa anogenital inferior para lesiones asociadas al VPH: antecedentes y recomendaciones de consenso del Colegio de Patólogos Estadounidenses y la Sociedad Estadounidense de Colposcopia y Patología Cervical". Revista internacional de patología ginecológica . 32 (1): 76–115. doi :10.1097/PGP.0b013e31826916c7. PMID 23202792. S2CID 205943774.
- ^ Gajjar K, Martin-Hirsch PP, Bryant A, Owens GL (julio de 2016). "Alivio del dolor para mujeres con neoplasia intraepitelial cervical sometidas a tratamiento de colposcopia". Base de Datos Cochrane de Revisiones Sistemáticas . 7 (7): CD006120. doi :10.1002/14651858.cd006120.pub4. PMC 6457789 . PMID 27428114.
- ^ Lowy DR, Schiller JT (mayo de 2006). "Vacunas profilácticas contra el virus del papiloma humano". The Journal of Clinical Investigation . 116 (5): 1167–73. doi : 10.1172/JCI28607 . PMC 1451224 . PMID 16670757.
- ^ "La FDA aprueba Gardasil 9 para la prevención de ciertos cánceres causados por cinco tipos adicionales de VPH". Administración de Alimentos y Medicamentos de Estados Unidos (FDA) (nota de prensa). 10 de diciembre de 2014. Archivado desde el original el 10 de enero de 2015 . Consultado el 28 de febrero de 2015 .
- ^ ab Congreso Americano de Obstetras y Ginecólogos , "Cinco cosas que los médicos y los pacientes deberían cuestionar", Choosing Wisely : an initiative of the ABIM Foundation , Congreso Americano de Obstetras y Ginecólogos , consultado el 1 de agosto de 2013
- ^ Martin-Hirsch, Pierre PL; Paraskevaidis, Evangelos; Bryant, Andrew; Dickinson, Heather O (4 de diciembre de 2013). "Cirugía para la neoplasia intraepitelial cervical". Base de Datos Cochrane de Revisiones Sistemáticas . 2014 (12): CD001318. doi :10.1002/14651858.cd001318.pub3. ISSN 1465-1858. PMC 4170911. PMID 24302546 .
- ^ ab Athanasiou, Antonios; Veroniki, Areti Angeliki; Efthimiou, Orestis; Kalliala, Ilkka; Naci, Huseyin; Bowden, Sarah; Paraskevaidi, Maria; Arbyn, Marc; Lyons, Deirdre; Martin-Hirsch, Pierre; Bennett, Phillip; Paraskevaidis, Evangelos; Salanti, Georgia; Kyrgiou, Maria (25 de julio de 2022). "Eficacia comparativa y riesgo de parto prematuro de los tratamientos locales para la neoplasia intraepitelial cervical y el cáncer de cuello uterino en estadio IA1: una revisión sistemática y un metanálisis en red". The Lancet Oncology . 23 (8): 1097–1108. doi :10.1016/S1470-2045(22)00334-5. PMC 9630146 . PMID 35835138.
- ^ ab "Prevención del cáncer de cuello uterino: ¿cuáles son los riesgos y beneficios de los diferentes tratamientos?". NIHR Evidence (Resumen en inglés sencillo). Instituto Nacional de Investigación en Salud y Atención. 2023-11-10. doi :10.3310/nihrevidence_60599.
- ^ Kyrgiou M, Athanasiou A, Paraskevaidi M, Mitra A, Kalliala I, Martin-Hirsch P, et al. (julio de 2016). "Resultados obstétricos adversos después del tratamiento local para la enfermedad cervical preinvasiva e invasiva temprana según la profundidad del cono: revisión sistemática y metanálisis". BMJ . 354 : i3633. doi :10.1136/bmj.i3633. PMC 4964801 . PMID 27469988.
- ^ Kyrgiou M, Athanasiou A, Kalliala IE, Paraskevaidi M, Mitra A, Martin-Hirsch PP, et al. (noviembre de 2017). "Resultados obstétricos después del tratamiento conservador para lesiones intraepiteliales cervicales y enfermedad invasiva temprana". Base de datos Cochrane de revisiones sistemáticas . 11 (11): CD012847. doi :10.1002/14651858.cd012847. PMC 6486192. PMID 29095502 .
- ^ Helm, C. William; Lorenz, Douglas J; Meyer, Nicholas J; Rising, William WR; Wulff, Judith L (6 de junio de 2013). "Retinoides para prevenir la progresión de la neoplasia intraepitelial cervical". Base de Datos Cochrane de Revisiones Sistemáticas (6): CD003296. doi : 10.1002/14651858.cd003296.pub3 . ISSN 1465-1858. PMC 10468212. PMID 23740788 .
- ^ Kietpeerakool C, Chumworathayi B, Thinkhamrop J, Ussahgij B, Lumbiganon P (enero de 2017). "Antibióticos para la prevención de infecciones después de la escisión de la zona de transformación cervical". Base de datos Cochrane de revisiones sistemáticas . 1 (10): CD009957. doi :10.1002/14651858.cd009957.pub2. PMC 6464760. PMID 28109160 .
- ^ Massad LS, Einstein MH, Huh WK, Katki HA, Kinney WK, Schiffman M, et al. (abril de 2013). "Directrices de consenso actualizadas de 2012 para el tratamiento de los resultados anormales en las pruebas de detección del cáncer de cuello uterino y los precursores del cáncer". Journal of Lower Genital Tract Disease . 17 (5 Suppl 1): S1–S27. doi :10.1097/LGT.0b013e318287d329. PMID 23519301. S2CID 12551963.
- ^ ab Agorastos T, Miliaras D, Lambropoulos AF, Chrisafi S, Kotsis A, Manthos A, Bontis J (julio de 2005). "Detección y tipificación del ADN del virus del papiloma humano en cuellos uterinos con neoplasia intraepitelial coexistente de grado I y grado III: ¿progresión biológica o lesiones independientes?". Revista Europea de Obstetricia, Ginecología y Biología Reproductiva . 121 (1): 99–103. doi :10.1016/j.ejogrb.2004.11.024. PMID 15949888.
- ^ Hillemanns P, Wang X, Staehle S, Michels W, Dannecker C (febrero de 2006). "Evaluación de diferentes modalidades de tratamiento para la neoplasia intraepitelial vulvar (VIN): vaporización con láser de CO(2), terapia fotodinámica, escisión y vulvectomía". Oncología ginecológica . 100 (2): 271–5. doi :10.1016/j.ygyno.2005.08.012. PMID 16169064.
- ^ Rapp L, Chen JJ (agosto de 1998). "Las proteínas del virus del papiloma E6". Biochimica et Biophysica Acta (BBA) - Reseñas sobre el cáncer . 1378 (1): F1-19. doi :10.1016/s0304-419x(98)00009-2. PMID 9739758.
- ^ Bosch FX, Burchell AN, Schiffman M, Giuliano AR, de Sanjose S, Bruni L, Tortolero-Luna G, Kjaer SK, Muñoz N (agosto de 2008). "Epidemiología e historia natural de las infecciones por virus del papiloma humano e implicaciones específicas de tipo en la neoplasia cervical". Vaccine . 26 Suppl 10 (Suplemento 10): K1-16. doi :10.1016/j.vaccine.2008.05.064. PMID 18847553. 18847553.
- ^ Monnier-Benoit S, Dalstein V, Riethmuller D, Lalaoui N, Mougin C, Prétet JL (marzo de 2006). "La dinámica de la carga de ADN de HPV16 refleja la historia natural de las lesiones cervicales asociadas al HPV". Journal of Clinical Virology . 35 (3): 270–7. doi :10.1016/j.jcv.2005.09.001. PMID 16214397.
- ^ Kyrgiou M, Mitra A, Arbyn M, Paraskevaidi M, Athanasiou A, Martin-Hirsch PP, et al. (septiembre de 2015). Grupo Cochrane de Ginecología, Neurooncología y Cáncer Huérfano (ed.). "Fertilidad y resultados del embarazo temprano después del tratamiento conservador para la neoplasia intraepitelial cervical". Base de Datos Cochrane de Revisiones Sistemáticas . 2016 (9): CD008478. doi :10.1002/14651858.CD008478.pub2. PMC 6457639. PMID 26417855 .
- ^ Insinga RP, Glass AG, Rush BB (julio de 2004). "Diagnósticos y resultados en la detección del cáncer de cuello uterino: un estudio poblacional". American Journal of Obstetrics and Gynecology . 191 (1): 105–13. doi :10.1016/j.ajog.2004.01.043. PMID 15295350.