Inseminación artificial
| Inseminación artificial | |
|---|---|
 Ilustración esquemática de la inseminación artificial humana. | |
| CIE-9-CM | 69,92 |
| Malla | D007315 |
La inseminación artificial es la introducción deliberada de espermatozoides en el cuello uterino o la cavidad uterina de una hembra con el fin de lograr un embarazo mediante fertilización in vivo por medios distintos a la relación sexual . Es un tratamiento de fertilidad para humanos y es una práctica común en la cría de animales , incluido el ganado lechero (ver semen bovino congelado ) y los cerdos .
La inseminación artificial puede emplear técnicas de reproducción asistida , donación de esperma y cría de animales . Las técnicas de inseminación artificial disponibles incluyen la inseminación intracervical ( ICI ) y la inseminación intrauterina ( IIU ). Cuando se utilizan gametos de un tercero, el procedimiento puede conocerse como " inseminación asistida ".
Humanos
Esta sección necesita citas adicionales para su verificación . ( septiembre de 2017 ) |
Historia
El primer caso registrado de inseminación artificial fue el de John Hunter en 1790, quien ayudó a embarazar a la esposa de un comerciante de telas. [1] [2] El primer caso reportado de inseminación artificial por donante ocurrió en 1884: William H. Pancoast, un profesor de Filadelfia, tomó esperma de su estudiante "más guapo" para inseminar a una mujer anestesiada sin que ella lo supiera. [3] [4] El caso fue reportado 25 años después en una revista médica. [5] El banco de esperma se desarrolló en Iowa a partir de la década de 1950 en una investigación realizada por los investigadores de la escuela de medicina de la Universidad de Iowa Jerome K. Sherman y Raymond Bunge. [6]
En el Reino Unido, la obstetra británica Mary Barton fundó una de las primeras clínicas de fertilidad que ofrecía inseminación artificial en la década de 1930, y su marido Bertold Wiesner fue padre de cientos de hijos. [7] [8]
En la década de 1980, se utilizó ocasionalmente la inseminación intraperitoneal directa (DIPI), donde los médicos inyectaban esperma en el abdomen inferior a través de un orificio o incisión quirúrgica, con la intención de permitirles encontrar el ovocito en el ovario o después de ingresar al tracto genital a través del ostium de la trompa de Falopio . [9] [10]
Pacientes y donantes de gametos
Existen múltiples métodos utilizados para obtener el semen necesario para la inseminación artificial, y los espermatozoides utilizados en la inseminación artificial pueden ser proporcionados por la pareja del paciente receptor o por un donante de esperma cuya identidad sea conocida o desconocida.
Las técnicas de inseminación artificial se utilizaron originalmente principalmente para ayudar a las parejas heterosexuales a concebir cuando tenían dificultades, pero con el avance de las técnicas en este campo, en particular la ICSI , el uso de la inseminación artificial para estas parejas se ha vuelto en gran medida innecesario. Sin embargo, todavía hay razones por las que una pareja buscaría utilizar la inseminación artificial utilizando el esperma del compañero masculino. En el caso de estas parejas, antes de recurrir a la inseminación artificial como solución, los médicos requerirán un examen tanto del hombre como de la mujer involucrados para eliminar todos los obstáculos físicos que les impiden lograr un embarazo de forma natural, incluidos los factores que impiden que la pareja tenga relaciones sexuales satisfactorias. También se realiza a la pareja una prueba de fertilidad para determinar la motilidad, la cantidad y la viabilidad del esperma del hombre y el éxito de la ovulación de la mujer. A partir de estas pruebas, el médico puede recomendar o no una forma de inseminación artificial. Los resultados de las investigaciones pueden, por ejemplo, mostrar que el sistema inmunológico de la mujer puede estar rechazando el esperma de su pareja como moléculas invasoras. [11] Las mujeres que tienen problemas con el cuello uterino (como cicatrices cervicales, bloqueo cervical por endometriosis o moco cervical espeso ) también pueden beneficiarse de la inseminación artificial, ya que el esperma debe pasar a través del cuello uterino para producir la fertilización.
En la actualidad, la inseminación artificial en humanos se utiliza principalmente como sustituto de las relaciones sexuales en el caso de mujeres sin pareja masculina que desean tener sus propios hijos (como las mujeres que mantienen relaciones lésbicas o las mujeres solteras), y para ello se utiliza esperma de un donante . Además, se puede recurrir a un donante de óvulos, de modo que la paciente receptora utilice la inseminación artificial para gestar un hijo con el que no está emparentada genéticamente y que puede estar emparentado o no con su pareja (si la tiene), dependiendo de cómo se obtenga el esperma. Esta suele ser una opción para las mujeres que no pueden utilizar sus propios óvulos debido a su edad o a problemas de salud, y se realiza mediante FIV . [12]
Barreras para pacientes y donantes
Algunos países tienen leyes que restringen y regulan quién puede donar esperma y quién puede recibir inseminación artificial. [13] Algunas mujeres que viven en una jurisdicción que no permite la inseminación artificial en la circunstancia en la que se encuentra pueden viajar a otra jurisdicción que la permita . En comparación con la inseminación natural , la inseminación artificial puede ser más costosa y más invasiva, y puede requerir asistencia profesional.
Preparativos
El momento es decisivo, ya que la ventana y la oportunidad de la fecundación son poco más de doce horas desde la liberación del óvulo. Para aumentar las posibilidades de éxito, se observa atentamente el ciclo menstrual de la mujer, a menudo utilizando kits de ovulación, ecografías o análisis de sangre, como pruebas de temperatura corporal basal , observando el color y la textura del moco vaginal y la suavidad de la punta del cuello uterino. Para mejorar la tasa de éxito de la inseminación artificial, se pueden utilizar medicamentos para crear un ciclo estimulado , pero el uso de dichos medicamentos también aumenta las posibilidades de un parto múltiple.
El esperma puede proporcionarse fresco o lavado . [14] El esperma lavado es necesario en determinadas situaciones. Se cuenta el esperma móvil antes y después de la concentración. El esperma de un banco de esperma se congelará y se pondrá en cuarentena durante un período, y se analizará al donante antes y después de la producción de la muestra para garantizar que no sea portador de una enfermedad transmisible. El esperma de un banco de esperma también se suspenderá en un extensor de semen que ayuda con la congelación, el almacenamiento y el envío.
Si el esperma lo proporciona un donante privado, ya sea directamente o a través de una agencia de esperma, normalmente se suministra fresco, no congelado, y no se pone en cuarentena. El esperma de donante proporcionado de esta manera puede entregarse directamente a la mujer receptora o a su pareja, o puede transportarse en contenedores especialmente aislados. Algunos donantes tienen su propio aparato de congelación para congelar y almacenar su esperma.
Técnicas

El semen utilizado puede ser fresco, crudo o congelado. Cuando el esperma de un donante lo proporciona un banco de esperma, siempre se lo pone en cuarentena y se lo congela, y es necesario descongelarlo antes de usarlo. Lo ideal es donarlo después de dos o tres días de abstinencia, sin lubricación, ya que el lubricante puede inhibir la motilidad del esperma. [15] Cuando se libera un óvulo, el semen se introduce en la vagina , el útero o el cuello uterino de la mujer , según el método que se utilice.
En ocasiones, el esperma se inserta dos veces dentro de un "ciclo de tratamiento".
Intracervical
La inseminación intracervical (ICI) es el método de inseminación artificial que imita más fielmente la eyaculación natural del semen por el pene en la vagina durante el acto sexual . Es indoloro y es el método más simple, fácil y común de inseminación artificial que implica la introducción de semen sin lavar o crudo en la vagina en la entrada del cuello uterino , generalmente por medio de una jeringa sin aguja.
La inseminación intrauterina (ICI) se utiliza habitualmente en el hogar, mediante la autoinseminación y la inseminación artificial. El esperma utilizado en las inseminaciones ICI no tiene que ser "lavado" para eliminar el líquido seminal, por lo que se puede utilizar semen sin procesar de un donante privado. El semen suministrado por un banco de esperma preparado para su uso en ICI o IUI es adecuado para la ICI. La ICI es un método popular de inseminación entre las mujeres solteras y lesbianas que compran esperma de donante en línea.
Aunque la ICI es el método más simple de inseminación artificial, un metaanálisis no ha demostrado ninguna diferencia en las tasas de nacidos vivos en comparación con la IIU. [16] También puede ser realizada en forma privada por la mujer o, si tiene pareja, en presencia de su pareja, o por su pareja. La ICI se utilizaba anteriormente en muchos centros de fertilidad como método de inseminación, pero su popularidad en este contexto ha disminuido a medida que se han puesto a disposición otros métodos de inseminación más confiables.
Durante la ICI, se expulsa el aire de una jeringa sin aguja que luego se llena con semen que se ha dejado licuar. Para este fin, se puede utilizar una jeringa especialmente diseñada, más ancha y con un extremo más redondeado. El aire que quede atrapado se elimina presionando suavemente el émbolo hacia adelante. La mujer se recuesta boca arriba y se inserta la jeringa en la vagina. Es muy importante tener mucho cuidado al insertar la jeringa, de modo que la punta esté lo más cerca posible de la entrada del cuello uterino. Para este fin, se puede utilizar un espéculo vaginal y se puede conectar un catéter a la punta de la jeringa para asegurar la entrega del semen lo más cerca posible de la entrada del cuello uterino. Luego, se empuja lentamente el émbolo hacia adelante y el semen de la jeringa se vacía suavemente en la vagina. Es importante que la jeringa se vacíe lentamente por seguridad y para obtener los mejores resultados, teniendo en cuenta que el propósito del procedimiento es reproducir lo más fielmente posible un depósito natural del semen en la vagina. La jeringa (y el catéter, si se utiliza) se pueden dejar colocados durante varios minutos antes de retirarlos. La mujer puede provocar el orgasmo de manera que el cuello uterino "se sumerja" en el depósito de semen, lo que nuevamente reproduce fielmente el acto sexual vaginal, y esto puede mejorar la tasa de éxito.
Tras la inseminación, los espermatozoides fértiles pasarán por el cuello uterino hasta el útero y desde allí a las trompas de Falopio de forma natural, como si los espermatozoides se hubieran depositado en la vagina durante el acto sexual. Por ello, se recomienda a la mujer permanecer inmóvil durante media hora para favorecer la concepción.
Una inseminación durante un ciclo suele ser suficiente. Es posible que inseminaciones adicionales durante el mismo ciclo no mejoren las posibilidades de embarazo.
No se deben utilizar lubricantes sexuales comunes en el proceso, pero se pueden utilizar lubricantes especiales para la fertilidad o "aptos para el esperma" para una mayor facilidad y comodidad.
Cuando se realiza en casa sin la presencia de un profesional, apuntar el esperma en la vagina hacia el cuello del cuello uterino puede ser más difícil de lograr y el efecto puede ser "inundar" la vagina con semen, en lugar de apuntarlo específicamente a la entrada del cuello uterino. Este procedimiento a veces se conoce como " inseminación intravaginal" (IVI). [17] El esperma proporcionado por un banco de esperma se congelará y se debe dejar descongelar antes de la inseminación. El extremo sellado de la pajilla en sí debe cortarse y el extremo abierto de la pajilla generalmente se fija directamente a la punta de la jeringa, lo que permite que el contenido se extraiga con la jeringa. Por lo general, se puede usar esperma de más de una pajilla en la misma jeringa. Cuando se usa semen fresco, se debe dejar que se licue antes de insertarlo en la jeringa o, alternativamente, se puede cargar la jeringa por la parte posterior.
Un capuchón de concepción, que es una forma de dispositivo de concepción , se puede insertar en la vagina después de la inseminación y se puede dejar en su lugar durante varias horas. Con este método, una mujer puede realizar sus actividades habituales mientras el capuchón cervical mantiene el semen en la vagina cerca de la entrada del cuello uterino. Los defensores de este método afirman que aumenta las posibilidades de concepción. Una ventaja del dispositivo de concepción es que se puede utilizar semen fresco, no licuado. El hombre puede eyacular directamente en el capuchón para que su semen fresco se pueda insertar inmediatamente en la vagina sin esperar a que se licue, aunque también se puede utilizar un recipiente colector. Se pueden utilizar otros métodos para insertar el semen en la vagina que implican, en particular, diferentes usos de un capuchón de concepción. Estos incluyen un capuchón de concepción especialmente diseñado con un tubo conectado que se puede insertar vacío en la vagina después de lo cual se vierte el semen licuado en el tubo. Estos métodos están diseñados para garantizar que el semen sea inseminado lo más cerca posible del cuello uterino y que se mantenga allí para aumentar las posibilidades de concepción.
Intrauterino
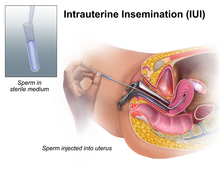
La inseminación intrauterina (IIU) consiste en la inyección de esperma lavado directamente en el útero con un catéter . La inseminación de esta manera significa que el esperma no tiene que nadar a través del cuello uterino, que está cubierto por una capa de moco. Esta capa de moco puede ralentizar el paso del esperma y puede provocar que muchos de ellos mueran antes de poder entrar en el útero. A veces se analiza el esperma de un donante para comprobar si penetra en el moco si se va a utilizar para inseminaciones ICI, pero el esperma de la pareja puede o no ser capaz de pasar a través del cuello uterino. En estos casos, el uso de la IIU puede proporcionar una administración más eficiente del esperma. En términos generales, la IIU suele considerarse más eficiente que la ICI o la IVI. Por lo tanto, es el método de elección para las mujeres solteras y lesbianas que desean concebir utilizando esperma de donante, ya que este grupo de receptoras normalmente requiere inseminación artificial porque no tienen una pareja masculina, no porque tengan problemas médicos. Debido al alto número de estos receptores que utilizan los servicios de esperma de donante, la IIU es, por tanto, el método de inseminación más popular en la actualidad en una clínica de fertilidad. El término “inseminación artificial” ha llegado a significar, en muchos casos, inseminación IUI.
Es importante que se utilice esperma lavado porque el esperma sin lavar puede provocar calambres uterinos, expulsando el semen y causando dolor, debido al contenido de prostaglandinas . (Las prostaglandinas también son los compuestos responsables de hacer que el miometrio se contraiga y expulse la menstruación del útero, durante la menstruación ). Descansar en la mesa durante quince minutos después de una IIU es óptimo para que la mujer aumente la tasa de embarazo. [18]
Utilizando esta técnica, al igual que con la ICI, la fecundación se produce de forma natural en la parte externa de las trompas de Falopio de la misma forma que ocurre después de la relación sexual.
Para las parejas heterosexuales, las indicaciones para realizar una inseminación intrauterina suelen ser un factor masculino moderado, la incapacidad de eyacular en la vagina y una infertilidad idiopática. Un corto período de abstinencia eyaculatoria antes de la inseminación intrauterina se asocia con mayores tasas de embarazo . [19] Para el hombre, un TMS de más de 5 millones por ml es óptimo. [20] En la práctica, el esperma de donante satisfará estos criterios y, dado que la IIU es un método de inseminación artificial más eficiente que la ICI y, debido a su tasa de éxito generalmente más alta, la IIU suele ser el procedimiento de inseminación de elección para mujeres solteras y lesbianas que utilizan semen de donante en un centro de fertilidad. Las lesbianas y las mujeres solteras tienen menos probabilidades de tener problemas de fertilidad propios y permitir que el esperma de donante se inserte directamente en el útero a menudo producirá una mejor probabilidad de concebir. Un estudio de 2019 mostró que las tasas de embarazo eran similares entre las mujeres lesbianas y las mujeres heterosexuales sometidas a IIU. Sin embargo, se encontró que existe una tasa de gestación múltiple significativamente mayor entre las mujeres lesbianas que se someten a inducción de la ovulación (IO) en comparación con las mujeres lesbianas que se someten a ciclos naturales. [21]
A diferencia de la ICI, la inseminación intrauterina normalmente requiere que un médico realice el procedimiento. Uno de los requisitos es tener al menos una trompa permeable, comprobada mediante histerosalpingografía. La duración de la infertilidad también es importante. Una mujer menor de 30 años tiene posibilidades óptimas con la IIU; un ciclo prometedor es aquel que ofrece dos folículos que miden más de 16 mm y estrógeno de más de 500 pg/mL el día de la administración de hCG . [20] Sin embargo, la administración de agonistas de GnRH en el momento de la implantación no mejora el resultado del embarazo en ciclos de inseminación intrauterina según un ensayo controlado aleatorizado . [22] Una de las clínicas privadas más importantes de Europa ha publicado un modelo de regresión logística múltiple que mostró que el origen de los espermatozoides, la edad materna, el recuento de folículos el día de la administración de hCG, la ruptura del folículo y el número de contracciones uterinas observadas después del segundo procedimiento de inseminación se asociaron con la tasa de nacidos vivos. [23] Los pasos a seguir para realizar una inseminación intrauterina son:
- Estimulación ovárica controlada (EOC) leve: no se controla cuántos ovocitos hay al mismo tiempo al estimular la ovulación, por lo que es necesario controlar mediante ecografía la cantidad de folículos que se están desarrollando al mismo tiempo y administrar la cantidad de hormonas deseada.
- Inducción de la ovulación: utilizando sustancias conocidas como inductores de la ovulación.
- Capacitación del semen: lavado y centrifugación, swim-up o gradiente. La inseminación no debe realizarse más de una hora después de la capacitación. El "esperma lavado" puede adquirirse directamente de un banco de semen si se utiliza semen de donante, o el "semen sin lavar" puede descongelarse y capacitarse antes de realizar la inseminación intrauterina, siempre que la capacitación deje un mínimo de, por lo general, cinco millones de espermatozoides móviles.
- Apoyo a la fase lútea: la falta de progesterona en el endometrio puede acabar con el embarazo. Para evitarlo se administran 200 mg/día de progesterona micronizada por vía vaginal. Si hay embarazo se mantiene la administración de esta hormona hasta la décima semana de gestación.
El costo de la inseminación intrauterina (IIU) incluye varios componentes. El procedimiento en sí suele oscilar entre 300 y 1000 dólares por ciclo sin seguro. [24] El costo del esperma puede variar ampliamente, con precios por vial que van desde 500 a 1000 dólares o más en un banco de esperma. [25] Los gastos adicionales pueden incluir honorarios por consulta, medicamentos para inducir la ovulación, ecografías y análisis de sangre. [24]
El alcance de la cobertura de seguros para tratamientos de fertilidad, incluida la inseminación intrauterina (IIU), varía considerablemente. Algunos planes de seguros pueden cubrir algunos de los costos, mientras que otros pueden no brindar ningún apoyo financiero para los tratamientos de fertilidad. La cobertura depende de varios factores, como el plan de seguros, las políticas y regulaciones estatales y la causa subyacente de la infertilidad. Varios estados han obligado a las aseguradoras a brindar cobertura para los servicios de infertilidad. [26]
La IIU se puede utilizar junto con la hiperestimulación ovárica controlada (HOC). El citrato de clomifeno es la primera opción, el letrozol es la segunda, para estimular los ovarios antes de pasar a la FIV. [15] Aun así, la edad materna avanzada provoca una disminución de las tasas de éxito; las mujeres de 38 a 39 años parecen tener un éxito razonable durante los dos primeros ciclos de hiperestimulación ovárica e IIU. Sin embargo, para las mujeres mayores de 40 años, no parece haber ningún beneficio después de un solo ciclo de HOC/IIU. [27] Por lo tanto, los expertos médicos recomiendan considerar la fertilización in vitro después de un ciclo de HOC/IIU fallido para mujeres mayores de 40 años. [27]
En teoría, una inseminación intrauterina doble aumenta las tasas de embarazo al disminuir el riesgo de perder la ventana fértil durante la ovulación. Sin embargo, un ensayo aleatorizado de inseminación después de la hiperestimulación ovárica no encontró diferencias en la tasa de nacidos vivos entre la inseminación intrauterina simple y la doble. [28] Un estudio Cochrane encontró evidencia incierta sobre el efecto de la IIU en comparación con el coito programado o la conducta expectante en las tasas de nacidos vivos, pero la IIU con hiperestimulación ovárica controlada es probablemente mejor que la conducta expectante. [29]
Debido a la falta de evidencia confiable proveniente de ensayos clínicos controlados, no hay certeza de qué técnicas de preparación del semen son más efectivas (lavado y centrifugación; swim-up; o gradiente) en términos de tasas de embarazo y nacidos vivos. [30]
Tuboperitoneal intrauterino
La inseminación tuboperitoneal intrauterina (IUTPI) implica la inyección de espermatozoides lavados tanto en el útero como en las trompas de Falopio . Luego se sujeta el cuello uterino para evitar fugas a la vagina, lo que se logra mejor con un espéculo bivalvo de doble tuerca (DNB) especialmente diseñado. El esperma se mezcla para crear un volumen de 10 ml, suficiente para llenar la cavidad uterina , pasar a través de la parte intersticial de las trompas y la ampolla , y finalmente llegar a la cavidad peritoneal y al fondo de saco de Douglas , donde se mezclaría con el líquido peritoneal y folicular . La IUTPI puede ser útil en la infertilidad inexplicable , la infertilidad masculina leve o moderada y la endometriosis leve o moderada. [31] En la subfertilidad no tubárica, la perfusión de espermatozoides de las trompas de Falopio puede ser la técnica preferida sobre la inseminación intrauterina. [32]
Intratubárico
La inseminación intratubárica (ITI) implica la inyección de esperma lavado en la trompa de Falopio , aunque este procedimiento ya no se considera generalmente que tenga algún efecto beneficioso en comparación con la IIU. [33] Sin embargo, la ITI no debe confundirse con la transferencia intratubárica de gametos , donde tanto los óvulos como los espermatozoides se mezclan fuera del cuerpo de la mujer y luego se insertan inmediatamente en la trompa de Falopio donde tiene lugar la fertilización.
Preocupaciones sobre la comunidad LGBTQ+
Aunque muchos procedimientos de fertilización, como la inseminación intrauterina, suelen realizarse en un entorno médico, la sociedad reconoce cada vez más el papel importante que esto desempeña en la vida de las personas que, de otro modo, no podrían concebir mediante relaciones sexuales con penetración heterosexual. La inseminación artificial con esperma de un donante para personas y parejas LGBTQ+ es una de las vías más rentables para la crianza de los hijos. Si bien la inseminación intrauterina en clínicas puede estar abierta a muchas personas, por lo general aún incluye narrativas heterosexuales reproductivas que datan de los primeros días de los procedimientos de fertilización, cuando estos solían ser exclusivos para parejas casadas y cuando había una resistencia en muchas sociedades a extender estos servicios a la comunidad LGBTQ+. De hecho, en los primeros tiempos, había muy pocas clínicas de fertilidad que brindaran servicios a mujeres solteras y parejas de lesbianas. En el Reino Unido, los pioneros notables en este sentido fueron el British Pregnancy Advisory Service (BPAS) y el Pregnancy Advisory Service (PAS), ambos en funcionamiento antes de que se estableciera el control legal de los servicios de fertilidad en 1992, y la London Women's Clinic (LWC), que proporcionó inseminación artificial a mujeres solteras y lesbianas desde 1998. La mayoría de los procedimientos de inseminación artificial que se llevan a cabo en muchos países hoy en día son para parejas de lesbianas o mujeres solteras principalmente lesbianas, pero gran parte de su retórica y publicidad está dirigida a parejas heterosexuales. De hecho, muchos bancos de esperma parecen reacios a informar a los donantes de que la mayoría de sus donaciones se utilizarán para lesbianas y mujeres solteras. Para mejorar la forma en que la sociedad habla y lleva a cabo la inseminación artificial con donantes, se puede utilizar un lenguaje inclusivo. Una forma de hacerlo es incorporar las narrativas LGBTQ a este proceso, con especial énfasis en que se trate de un proceso centrado en la familia. [34] Incluso en un entorno médico, es importante incorporar intimidad y un enfoque familiar en este proceso, ya que esto promueve la conexión y la inclusión en lo que puede verse como un entorno hostil y discriminatorio. [34] Las parejas o individuos LGBTQ generalmente tienen que sortear más complejidades y barreras que las parejas heterosexuales cuando se someten a un tratamiento de fertilidad, [34] como el estigma y las decisiones de portador, por lo que permitir espacio para la intimidad y la conexión en el proceso puede mejorar la experiencia de las personas, reducir el estrés y minimizar las barreras que afectan a las personas marginadas.
Las parejas de lesbianas pueden seleccionar a un amigo o familiar como donante de esperma o elegir un donante anónimo. [35] Una vez seleccionado un donante de esperma, una pareja puede proceder a la IIU con esperma de donante. La IIU es una opción económica para parejas del mismo sexo y se puede realizar sin el uso de medicamentos. [36] Según un estudio de 2021, las mujeres lesbianas que se sometieron a una IIU tuvieron una tasa promedio de embarazo clínico del 13,2% por ciclo y una tasa de éxito del 42,2%, lo que da un número promedio de ciclos de 3,6. [37]
Tasa de embarazo

Las tasas de embarazo exitoso mediante inseminación artificial son del 10 al 15 % por ciclo menstrual utilizando ICI [39] , y del 15 al 20 % por ciclo mediante IIU [ 40 ]. En la IIU, aproximadamente del 60 al 70 % han logrado el embarazo después de 6 ciclos [41] .
Sin embargo, estas tasas de embarazo pueden ser muy engañosas, ya que se deben incluir muchos factores para dar una respuesta significativa, por ejemplo, la definición de éxito y el cálculo de la población total. [42] Estas tasas pueden verse influenciadas por la edad, la salud reproductiva general y si el paciente tuvo un orgasmo durante la inseminación. La literatura es contradictoria sobre la inmovilización después de la inseminación y el aumento de las posibilidades de embarazo. [43] Los datos anteriores sugieren que es estadísticamente significativo que el paciente permanezca inmóvil durante 15 minutos después de la inseminación, mientras que otro artículo de revisión afirma que no lo es. [44] Un punto de consideración es que le cuesta al paciente o al sistema de atención médica permanecer inmóvil durante 15 minutos si aumenta las posibilidades. Para las parejas con infertilidad inexplicable , la IIU sin estimulación no es más efectiva que los medios naturales de concepción. [45] [46]
La tasa de embarazo también depende del recuento total de espermatozoides o, más específicamente, del recuento total de espermatozoides móviles (TMSC), utilizado en un ciclo. La tasa de éxito aumenta con el aumento de TMSC, pero solo hasta un cierto recuento, cuando otros factores se vuelven limitantes para el éxito. La tasa de embarazo sumada de dos ciclos utilizando un TMSC de 5 millones (puede ser un TSC de ~10 millones en el gráfico) en cada ciclo es sustancialmente mayor que un solo ciclo utilizando un TMSC de 10 millones. Sin embargo, aunque es más rentable, utilizar un TMSC más bajo también aumenta el tiempo promedio necesario para lograr el embarazo. Las mujeres cuya edad se está convirtiendo en un factor importante en la fertilidad pueden no querer dedicar ese tiempo adicional.
Muestras por niño
La cantidad de muestras (eyaculados) necesarias para dar origen a un niño varía considerablemente de una persona a otra, así como de una clínica a otra. Sin embargo, las siguientes ecuaciones generalizan los principales factores que intervienen:
Para la inseminación intracervical :
- N es el número de hijos que puede generar una sola muestra.
- V s es el volumen de una muestra (eyaculado), generalmente entre 1,0 mL y 6,5 mL [47]
- c es la concentración de espermatozoides móviles en una muestra después de la congelación y descongelación , aproximadamente 5–20 millones por ml, pero varía sustancialmente
- r s es la tasa de embarazo por ciclo, entre el 10% y el 35% [39]
- n r es el recuento total de espermatozoides móviles recomendado para la inseminación vaginal (VI) o la inseminación intracervical (ICI), aproximadamente 20 millones por ml.
La tasa de embarazo aumenta a medida que aumenta el número de espermatozoides móviles utilizados, pero sólo hasta cierto punto, cuando otros factores se vuelven limitantes.
En su forma más simple, la ecuación se lee:
- N es el número de hijos que puede generar una sola muestra
- n s es el número de viales producidos por muestra
- n c es el número de viales utilizados en un ciclo
- r s es la tasa de embarazo por ciclo
n s se puede dividir en:
- n s es el número de viales producidos por muestra
- V s es el volumen de una muestra
- V v es el volumen de los viales utilizados
n c se puede dividir en:
- n c es el número de viales utilizados en un ciclo
- n r es el número de espermatozoides móviles recomendados para usar en un ciclo
- n s es el número de espermatozoides móviles en un vial
n s se puede dividir en:
- n s es el número de espermatozoides móviles en un vial
- V v es el volumen de los viales utilizados
- c es la concentración de espermatozoides móviles en una muestra
Así, los factores se pueden presentar de la siguiente manera:
- N es la cantidad de niños a los que una sola muestra puede ayudar, dando lugar a
- V s es el volumen de una muestra
- c es la concentración de espermatozoides móviles en una muestra
- r s es la tasa de embarazo por ciclo
- n r es el número de espermatozoides móviles recomendados para usar en un ciclo
- V v es el volumen de los viales utilizados (su valor no afecta a N y puede eliminarse. En resumen, cuanto más pequeños sean los viales, más viales se utilizan)

Con estas cifras, una muestra ayudaría en promedio a dar origen a 0,1–0,6 niños, es decir, se necesitan en realidad en promedio de 2 a 5 muestras para formar un niño.
Para la inseminación intrauterina , se puede agregar una fracción de centrifugación ( f c ) a la ecuación:
- f c es la fracción del volumen que queda después de la centrifugación de la muestra, que puede ser aproximadamente la mitad (0,5) a un tercio (0,33).
Por otro lado, con IIU es posible que sólo se necesiten 5 millones de espermatozoides móviles por ciclo ( n = 5 millones).
Por lo tanto, es posible que solo se necesiten entre 1 y 3 muestras por niño si se utiliza para una IIU.
Implicaciones sociales
Una de las cuestiones clave que surgen del aumento de la dependencia de las tecnologías de reproducción asistida es la presión que se ejerce sobre las parejas para concebir, "en un contexto en el que los hijos son muy deseados, la paternidad es culturalmente obligatoria y la falta de hijos es socialmente inaceptable". [48]
La medicalización de la infertilidad crea un marco en el que se alienta a las personas a pensar en la infertilidad de forma bastante negativa. En muchas culturas, la inseminación por donación está prohibida religiosa y culturalmente, lo que a menudo significa que las técnicas de reproducción asistida menos accesibles y costosas, como la FIV, son la única solución.
La excesiva dependencia de las tecnologías reproductivas para tratar la infertilidad impide a muchas personas –especialmente, por ejemplo, en el “ cinturón de infertilidad ” de África central y meridional– abordar muchas de las principales causas de la infertilidad que se pueden tratar mediante técnicas de inseminación artificial, a saber, infecciones prevenibles e influencias de la dieta y el estilo de vida. [48]
Si no se mantienen buenos registros, la descendencia, cuando crezca, corre el riesgo de sufrir un incesto accidental .
Factores de riesgo
Los factores de riesgo de la inseminación artificial son comparativamente bajos en comparación con otras formas de tratamiento de fertilidad. El factor de riesgo más importante sería la infección después del procedimiento, junto con otros factores de riesgo como un mayor riesgo de tener gemelos o trillizos y un sangrado vaginal leve durante el procedimiento. [49]
Aunque estos factores de riesgo son menores y generalmente manejables, existe una brecha de conocimiento significativa entre los grupos de identidad sobre los factores de riesgo de los tratamientos de fertilidad en general. Por ejemplo, se encontró que las personas LGBTQ+ habían "tenido brechas de conocimiento significativas sobre los factores de riesgo asociados con los resultados reproductivos en comparación con sus pares femeninas heterosexuales". [50] Por lo tanto, es imperativo que los proveedores tengan especial cuidado al educar a sus pacientes LGBTQ+ sobre los posibles factores de riesgo de la inseminación artificial. Las implicaciones de esta brecha de conocimiento entre las personas LGTBQ+ y sus contrapartes heterosexuales son graves y vale la pena mencionarlas. La falta de acceso a la información adecuada y los factores de riesgo en torno a procedimientos como estos pueden disuadir a alguien de realizar estos procedimientos por completo. Como resultado, habrá menos normalización de la formación de familias y la reproducción LGBTQ+, lo que solo perpetúa este ciclo de falta de información entre las personas LGBTQ+.
Restricciones legales
Algunos países restringen la inseminación artificial de diversas maneras. Por ejemplo, algunos países no permiten la inseminación artificial en mujeres solteras y otros no permiten el uso de esperma de donantes.
A partir de mayo de 2013, los siguientes países europeos permiten la IA con asistencia médica para mujeres solteras:
 Bielorrusia [51] [ enlace roto ]
Bielorrusia [51] [ enlace roto ] Bélgica [51]
Bélgica [51] Gran Bretaña [51]
Gran Bretaña [51] Bulgaria [51]
Bulgaria [51] Dinamarca [51]
Dinamarca [51] Estonia [51]
Estonia [51] Finlandia [51]
Finlandia [51] Alemania [51]
Alemania [51] Grecia [51]
Grecia [51] Hungría [51]
Hungría [51] Islandia [51]
Islandia [51] Irlanda [51]
Irlanda [51] Letonia [51]
Letonia [51] Moldavia [51]
Moldavia [51] Montenegro [51]
Montenegro [51] Países Bajos [51]
Países Bajos [51] Macedonia del Norte [51]
Macedonia del Norte [51] Rumania [51]
Rumania [51] Rusia [51]
Rusia [51] España [51]
España [51] Ucrania [51]
Ucrania [51] Armenia [51]
Armenia [51] Chipre [51]
Chipre [51]
La ley en los Estados Unidos
Historia del Derecho en torno a la Inseminación Artificial
La inseminación artificial solía considerarse adulterio y era ilegal hasta la década de 1960, cuando los estados comenzaron a reconocer como legítimos a los niños nacidos por inseminación artificial. [52] Una vez que los niños comenzaron a ser reconocidos como legítimos, comenzaron a surgir preguntas legales sobre quiénes son los padres del niño, cómo manejar la gestación subrogada, los derechos de paternidad y, finalmente, la inseminación artificial y los padres LGBT+. Antes del uso de la inseminación artificial, los padres legales de un niño eran las dos personas que concibieron al niño o la persona que dio a luz al niño y su cónyuge legal, [52] pero la inseminación artificial complica el proceso legal de convertirse en padre, así como quién es el padre del niño. Decidir quiénes son los padres del niño es el mayor dilema legal en torno a la inseminación artificial. Sin embargo, las preguntas sobre la gestación subrogada y los derechos del donante también aparecen como una cuestión secundaria a la determinación de los padres. Algunos casos importantes que tratan sobre la inseminación artificial y los derechos de los padres son KM v EG, Johnson v Calvert, Matter of Baby M y In Re KMH.
Relaciones parentales legales e inseminación artificial
Cuando los niños son concebidos de la manera tradicional, hay poca discrepancia en cuanto a quiénes son los padres legales del niño. Sin embargo, debido a que los niños concebidos mediante inseminación artificial pueden no estar genéticamente relacionados con uno o más de sus padres, quiénes son los padres legales del niño puede ser cuestionado. Antes de la aprobación de la Ley Uniforme de Paternidad en 1973, los niños concebidos mediante inseminación artificial eran considerados hijos “ilegítimos”. [52] La Ley Uniforme de Paternidad reconoció entonces a los niños nacidos por inseminación artificial como legales y sentó un precedente sobre cómo se decidía quiénes eran los padres legales del niño. [52] Sin embargo, esta ley solo se aplicaba a los hijos de aquellas parejas casadas. [52] Establecía que la persona que daba a luz al niño era la madre y el padre sería el marido de la mujer. [52] En 2002, la Ley Uniforme de Paternidad , que se adopta individualmente en cada estado, [53] fue revisada para abordar a las parejas no casadas y establece que una pareja no casada tiene los mismos derechos sobre el niño que una pareja casada. [53] Esto amplió quién tiene derecho a ser padre a un hombre que supuestamente llenaría el papel social de "padre". [53] Ahora había numerosas formas de establecer los derechos parentales tanto para la madre como para el padre dependiendo de si el niño nació utilizando un donante de esperma o una madre sustituta. Actualmente, una versión revisada de la Ley Uniforme de Paternidad está empezando a aprobarse en algunos estados que amplía la forma en que se pueden determinar las relaciones parentales. [54] Este proyecto de ley incluye la ampliación de "padre" para significar cualquier persona que llenaría el papel de padre, independientemente de su género y "madre" se amplía a cualquier persona que dé a luz al niño independientemente de su género. Además, esta ley también cambiaría cualquier lenguaje de "marido" o "esposa" a "cónyuge". [54]
Derechos de paternidad
No existe una ley federal que se aplique a los cincuenta estados en lo que respecta a la inseminación artificial y los derechos de paternidad, pero la Ley Uniforme de Paternidad es un modelo que muchos estados han adoptado. [55] Según la UPA de 1973, las parejas heterosexuales casadas que recurrieran a la inseminación artificial a través de un médico autorizado podían incluir al marido como padre natural del niño, en lugar del donante de esperma. [55] Desde entonces se ha introducido una versión revisada de la Ley, aunque su adopción ha sido menos generalizada . [55]
En general, la paternidad no es un problema cuando la inseminación artificial se realiza entre una mujer casada y un donante anónimo. [55] La mayoría de los estados establecen que las reclamaciones de paternidad de los donantes anónimos no se reconocen, y la mayoría de los centros de donación de esperma utilizan contratos que requieren que los donantes renuncien a sus derechos de paternidad antes de poder participar. [55] Sin embargo, cuando la madre conoce al donante o participa en la inseminación artificial sin estar casada, pueden surgir complicaciones. [55] En los casos de donación privada de esperma, los derechos y responsabilidades de paternidad a menudo se confieren a los donantes de esperma cuando: el donante y el receptor no cumplieron con las leyes estatales con respecto a la inseminación artificial, el donante y el receptor de esperma se conocen entre sí, o el donante tenía la intención de ser padre del niño. [55] Cuando una o varias de estas cosas es cierta, los tribunales a veces han encontrado que los acuerdos escritos que renuncian a los derechos parentales son inaplicables. [55]
Oposición y crítica
Oposición religiosa
Algunos argumentos teológicamente respaldados rechazan la validez moral de esta práctica, como el del Papa Juan XXIII . Sin embargo, según un documento de la USCCB , la inseminación intrauterina (IIU) de una muestra de semen “lícitamente obtenida” (relaciones sexuales normales con una funda de silastic, es decir, un condón perforado) pero preparada tecnológicamente (lavada, etc.) no ha sido aprobada ni desaprobada por la autoridad de la Iglesia y su validez moral sigue siendo objeto de debate. [56] Algunos grupos religiosos, como la Iglesia Católica, e individuos también han criticado la inseminación artificial porque la adquisición de esperma para el procedimiento se considera como “una forma de adulterio que promueve el vicio de la masturbación”. [57]
Otra oposición basada en la moral
Hay críticos de la inseminación artificial que expresan su preocupación por la posibilidad de que la IA fomente prácticas eugenésicas mediante la selección de rasgos particulares. La línea de razonamiento sigue la historia de la inseminación artificial en la cría de ganado y otros animales domésticos, en la que se fomentan los rasgos preferidos mediante una selección controlada por el hombre. [57]
Otros animales
.jpg/440px-Inseminatie_(4494727256).jpg)

La inseminación artificial se utiliza para mascotas, ganado , especies en peligro de extinción y animales en zoológicos o parques marinos difíciles de transportar.
Razones y técnicas
Se puede utilizar por muchas razones, entre ellas, para permitir que un macho insemine un número mucho mayor de hembras, para permitir el uso de material genético de machos separados por la distancia o el tiempo, para superar dificultades físicas de reproducción, para controlar la paternidad de las crías, para sincronizar los nacimientos, para evitar lesiones producidas durante el apareamiento natural y para evitar la necesidad de mantener un macho (como en el caso de un número pequeño de hembras o en especies cuyos machos fértiles pueden ser difíciles de manejar).
La inseminación artificial es mucho más común que el apareamiento natural, ya que permite que varias hembras sean preñadas por un solo macho. Por ejemplo, hasta 30-40 cerdas pueden ser preñadas por un solo verraco. [58] Las obreras recogen el semen masturbando a los verracos y luego lo insertan en las cerdas a través de un catéter elevado conocido como cigüeña porcina. [59] Los verracos todavía se utilizan físicamente para excitar a las hembras antes de la inseminación, pero se les impide el apareamiento real. [60]
El semen se recolecta , se diluye y luego se enfría o se congela. Se puede usar en el lugar o enviarlo a la ubicación de la hembra. Si se congela, el pequeño tubo de plástico que contiene el semen se conoce como pajita . Para permitir que el esperma permanezca viable durante el tiempo antes y después de su congelación, el semen se mezcla con una solución que contiene glicerol u otros crioprotectores. Un diluyente es una solución que permite que el semen de un donante fecunde a más hembras al hacer posible la inseminación con menos espermatozoides. A veces se agregan antibióticos, como estreptomicina, al esperma para controlar algunas enfermedades venéreas bacterianas. Antes de la inseminación real, se puede inducir el estro mediante el uso de progestágeno y otra hormona (generalmente PMSG o prostaglandina F2α ).
Historia

El primer animal vivíparo en ser fertilizado artificialmente fue un perro. El experimento fue realizado con éxito por el italiano Lazzaro Spallanzani en 1780. Otro pionero fue el ruso Ilya Ivanov en 1899. En 1935, se envió por avión semen diluido de ovejas Suffolk desde Cambridge, en Gran Bretaña, a Cracovia , Polonia, como parte de un proyecto de investigación internacional. [61] Entre los participantes se encontraban Prawochenki (Polonia), Milovanoff (URSS), Hammond y Walton (Reino Unido) y Thomasset (Uruguay).
La inseminación artificial moderna fue iniciada por John O. Almquist de la Universidad Estatal de Pensilvania . Mejoró la eficiencia de la reproducción mediante el uso de antibióticos (probados por primera vez con penicilina en 1946) para controlar el crecimiento bacteriano, disminuir la mortalidad embrionaria y aumentar la fertilidad. Esto, y varias técnicas nuevas para procesar, congelar y descongelar el semen congelado mejoraron significativamente la utilización práctica de la inseminación artificial en la industria ganadera y le valieron el Premio de la Fundación Wolf en Agricultura en 1981. [62] Muchas técnicas desarrolladas por él se han aplicado desde entonces a otras especies, incluidos los humanos.
Especies
La inseminación artificial se utiliza en muchos animales no humanos, incluidos ovejas , caballos , [63] ganado , cerdos , perros , animales de pedigrí en general, animales de zoológico, pavos y criaturas tan pequeñas como las abejas y tan enormes como las orcas (ballenas asesinas).
La inseminación artificial de animales de granja es común en el mundo desarrollado, especialmente para la cría de ganado lechero (75% de todas las inseminaciones). Los cerdos también se crían utilizando este método (hasta el 85% de todas las inseminaciones). Es un medio económico para que un criador de ganado mejore sus rebaños utilizando machos con características deseables.
Aunque es común en el ganado vacuno y porcino, la inseminación artificial no se practica tan ampliamente en la cría de caballos . Un pequeño número de asociaciones equinas en América del Norte aceptan solo caballos que hayan sido concebidos por "cobertura natural" o "servicio natural" (el apareamiento físico real de una yegua con un semental ), siendo el Jockey Club el más notable de estos, ya que no se permite la inseminación artificial en la cría de pura sangre . [64] Otros registros, como la AQHA y los registros de sangre caliente , permiten el registro de potros creados mediante inseminación artificial, y el proceso se usa ampliamente, lo que permite la cría de yeguas con sementales que no residen en la misma instalación (o incluso en el mismo país) mediante el uso de semen transportado congelado o refrigerado.
En la conservación de especies modernas, la recolección de semen y la inseminación artificial también se utilizan en aves. En 2013, científicos de la Universidad Justus-Liebig de Giessen, Alemania, del grupo de trabajo de Michael Lierz, Clínica para aves, reptiles, anfibios y peces, desarrollaron una novedosa técnica para la recolección de semen y la inseminación artificial en loros, produciendo el primer guacamayo del mundo mediante reproducción asistida. [65]
Los científicos que trabajan con orcas cautivas fueron capaces de desarrollar esta técnica a principios de los años 2000, lo que dio como resultado "las primeras concepciones exitosas, que dieron como resultado crías vivas, utilizando inseminación artificial en cualquier especie de cetáceo". [66] John Hargrove , un entrenador de SeaWorld , describe a Kasatka como la primera orca en recibir inseminación artificial. [67]
Violación de derechos
La inseminación artificial en animales ha sido criticada como una violación de los derechos de los animales , y los defensores de los derechos de los animales la equiparan con la violación y argumentan que constituye bestialidad institucionalizada . [68] [69] La inseminación artificial de animales de granja es condenada por activistas de los derechos de los animales como People for the Ethical Treatment of Animals (PETA) y Joey Carbstrong , quienes identifican la práctica como una forma de violación debido a su naturaleza sexual, involuntaria y percibida como dolorosa. [70] [71] Las organizaciones de derechos de los animales como PETA y Mercy for Animals escriben con frecuencia en contra de la práctica en sus artículos. [72] [73] [74] Gran parte de la producción de carne en los Estados Unidos depende de la inseminación artificial, lo que resulta en un crecimiento explosivo del procedimiento en las últimas tres décadas. [75] El estado de Kansas no hace excepciones para la inseminación artificial bajo su ley de bestialidad, lo que hace que el procedimiento sea ilegal. [75]
Criterios para beneficiarse de la inseminación artificial según la Ley de Bioética de 2021
Según la Ley de Bioética de 2021, los criterios que se deben cumplir para beneficiarse de la inseminación artificial son los siguientes:
- La inseminación artificial se puede realizar utilizando esperma del marido o esperma congelado de un donante anónimo.
- Para la inseminación artificial o transferencia de embriones es necesario el consentimiento previo de ambos cónyuges o de la mujer soltera .
- El proyecto de crianza debe ser validado a través de una serie de entrevistas con profesionales (médicos, psicólogos, etc.).
- Las personas que se benefician de la inseminación artificial deben estar en edad reproductiva.
La Ley de Bioética de 2021 ha ampliado el alcance de la Procreación Médicamente Asistida (PMA). [76]
Véase también
- Incesto accidental
- Dispositivo de concepción
- Personas concebidas por donante
- Transferencia de embriones
- Conservación ex situ
- Semen bovino congelado
- Zoológico congelado
- Inyección intracitoplasmática de espermatozoides
- Dilatador de semen
- Banco de esperma
- Donación de esperma
- Clasificación de espermatozoides
- Maternidad subrogada
Referencias
- ^ "INSEMINACIÓN ARTIFICIAL DE MUJERES CASADAS (Hansard, 26 de febrero de 1958)". api.parliament.uk . Consultado el 2 de marzo de 2020 .
- ^ Ombelet, W.; Van Robays, J. (2015). "Historia de la inseminación artificial: obstáculos y logros". Facts, Views & Vision in ObGyn . 7 (2): 137–143. PMC 4498171 . PMID 26175891.
- ^ Yuko, Elizabeth (8 de enero de 2016). «La primera inseminación artificial fue una pesadilla ética». The Atlantic . Consultado el 17 de julio de 2019 .
- ^ Kramer, Wendy (10 de mayo de 2016). "Una breve historia de la concepción mediante donación". HuffPost . Consultado el 29 de julio de 2021 .
- ^ "Carta al editor: Impregnación artificial". The Medical World : 163–164. Abril de 1909. Archivado desde el original el 24 de julio de 2012.(citado en Gregoire, A.; Mayer, R. (1964). "Los impregnadores". Fertilidad y esterilidad . 16 : 130–4. doi :10.1016/s0015-0282(16)35476-0. PMID 14256095.)
- ^ Kara W. Swanson, "El nacimiento del banco de esperma", Annals of Iowa, 71 (verano de 2012), 241–76.
- ^ Smith, Rebecca (10 de agosto de 2016). «Un británico fue padre de 600 niños en su propia clínica de fertilidad - Telegraph». Archivado desde el original el 10 de agosto de 2016. Consultado el 5 de febrero de 2020 .
- ^ Hitchings, Henry (26 de marzo de 2019). "Reseña de Mary's Babies: la oscura verdad de una clínica de fertilidad". www.standard.co.uk . Consultado el 29 de julio de 2021 .
- ^ Cox, Lauren (3 de febrero de 2010). "Sexo oral, una pelea con cuchillos y una chica que quedó embarazada de nuevo. El relato de una chica que quedó embarazada después de tener sexo oral muestra la increíble capacidad de supervivencia de los espermatozoides". abc NEWS .
- ^ Cimino, C.; Guastella, G.; Comparato, G.; Gullo, D.; Perino, A.; Benigno, M.; Barba, G.; Cittadini, E. (1988). "Inseminación intraperitoneal directa (DIPI) para el tratamiento de la infertilidad refractaria no relacionada con la enfermedad pélvica orgánica femenina". Acta Europaea Fertilitatis . 19 (2): 61–68. PMID 3223194.
- ^ Robinson, Sarah (24 de junio de 2010). "Profesor". Federación Internacional de Ginecología y Obstetricia . Archivado desde el original el 4 de noviembre de 2012. Consultado el 27 de diciembre de 2012 .
- ^ "Donación de óvulos (para la receptora)". Yale Medicine . Consultado el 16 de agosto de 2024 .
- ^ "Europa avanza hacia una regulación legal completa de las técnicas de reproducción asistida". EurekAlert! . Consultado el 16 de agosto de 2024 .
- ^ Adams, Robert (1988). Técnica de fertilización in vitro . Monterey CA.
{{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace ) - ^ ab Ginsburg, Elizabeth (4 de junio de 2018). "Procedimiento para la inseminación intrauterina (IIU) utilizando esperma procesado". Uptodate.com .
- ^ O'Brien, P; Vandekerckhove, P (26 de octubre de 1998). "Inseminación intrauterina versus cervical de esperma de donante para la subfertilidad". Base de datos Cochrane de revisiones sistemáticas (2): CD000317. doi :10.1002/14651858.CD000317. PMID 10796709.
- ^ Banco Europeo de Semen de EE.UU.
- ^ Laurie Barclay. "La inmovilización puede mejorar la tasa de embarazo después de la inseminación intrauterina". Medscape Medical News . Consultado el 31 de octubre de 2009 .
- ^ Marshburn PB, Alanis M, Matthews ML, et al. (septiembre de 2009). "Un corto período de abstinencia eyaculatoria antes de la inseminación intrauterina se asocia con mayores tasas de embarazo". Fertil. Steril . 93 (1): 286–8. doi : 10.1016/j.fertnstert.2009.07.972 . PMID 19732887.
- ^ ab Merviel P, Heraud MH, Grenier N, Lourdel E, Sanguinet P, Copin H (noviembre de 2008). "Factores predictivos de embarazo después de la inseminación intrauterina (IIU): un análisis de 1038 ciclos y una revisión de la literatura". Fertil. Steril . 93 (1): 79–88. doi : 10.1016/j.fertnstert.2008.09.058 . PMID 18996517.
- ^ Nazem, Taraneh Gharib; Chang, Sydney; Lee, Joseph A.; Briton-Jones, Christine; Copperman, Alan B.; McAvey, Beth (marzo de 2019). "Comprensión de la experiencia reproductiva y los resultados del embarazo de mujeres lesbianas sometidas a inseminación intrauterina con donante". Salud LGBT . 6 (2): 62–67. doi :10.1089/lgbt.2018.0151. PMID 30848719.
- ^ Bellver J, Labarta E, Bosch E, Melo MA, Vidal C, Remohí J, Pellicer A, et al. (junio de 2009). "La administración de agonistas de GnRH en el momento de la implantación no mejora el resultado del embarazo en ciclos de inseminación intrauterina: un ensayo controlado aleatorizado". Fertil. Steril . 94 (3): 1065–71. doi : 10.1016/j.fertnstert.2009.04.044 . PMID 19501354.
- ^ Blasco V, Prados N, Carranza F, González-Ravina C, Pellicer A, Fernández-Sánchez M, et al. (junio de 2014). "Influencia de la rotura del folículo y las contracciones uterinas en el resultado de la inseminación intrauterina: un nuevo modelo predictivo". Fértil. Esteril . 102 (4): 1034-1040. doi : 10.1016/j.fertnstert.2014.06.031 . PMID 25044083.
- ^ ab "¿Qué es la inseminación intrauterina (IIU)?". Planned Parenthood . Consultado el 3 de diciembre de 2023 .
- ^ "Inseminación de donante". Asociación Estadounidense del Embarazo . 25 de abril de 2012. Consultado el 3 de diciembre de 2023 .
- ^ Richburg, Caroline E.; Jackson Levin, Nina; Moravek, Molly B. (marzo de 2022). "Trabajo de parto para concebir: reducción de las barreras a la atención de la fertilidad para madres del mismo sexo que buscan la paternidad". Mujeres . 2 (1): 44–55. doi : 10.3390/women2010005 . PMC 10702875 . PMID 38076707.
- ^ ab Harris, I.; Missmer, S.; Hornstein, M. (2010). "Poco éxito de la hiperestimulación ovárica controlada inducida por gonadotropina y la inseminación intrauterina en mujeres mayores". Fertilidad y esterilidad . 94 (1): 144–148. doi : 10.1016/j.fertnstert.2009.02.040 . PMID 19394605.
- ^ Bagis T, Haydardedeoglu B, Kilicdag EB, Cok T, Simsek E, Parlakgumus AH (mayo de 2010). "Inseminación intrauterina simple versus doble en ciclos de hiperestimulación ovárica multifolicular: un ensayo aleatorizado". Hum Reprod . 25 (7): 1684–90. doi : 10.1093/humrep/deq112 . PMID 20457669.
- ^ Ayeleke, RO; Asseler, JD; Cohlen, BJ; Veltman-Verhulst, SM (3 de marzo de 2020). "Inseminación intrauterina para la subfertilidad inexplicada". Base de Datos Cochrane de Revisiones Sistemáticas . 2020 (3): CD001838. doi :10.1002/14651858.CD001838.pub6. PMC 7059962. PMID 32124980 .
- ^ Boomsma, CM; Cohlen, BJ; Farquhar, C (15 de octubre de 2019). "Técnicas de preparación del semen para la inseminación intrauterina". Base de datos Cochrane de revisiones sistemáticas . 10 (11): CD004507. doi :10.1002/14651858.CD004507.pub4. PMC 6792139 . PMID 31612995.
- ^ Leonidas Mamas, MD (marzo de 2006). "Comparación de la perfusión de espermatozoides en las trompas de Falopio y la inseminación tuboperitoneal intrauterina: un estudio prospectivo aleatorizado". Fertilidad y esterilidad . 85 (3): 735–740. doi : 10.1016/j.fertnstert.2005.08.025 . PMID 16500346.
- ^ Shekhawat, GS (julio de 2012). "Inseminación intrauterina versus perfusión de espermatozoides en las trompas de Falopio en la infertilidad no tubárica". Revista Médica de las Fuerzas Armadas de la India . 68 (3): 226–230. doi :10.1016/j.mjafi.2012.02.013. PMC 3862360. PMID 24532873 .
- ^ Hurd WW, Randolph JF, Ansbacher R, Menge AC, Ohl DA, Brown AN (febrero de 1993). "Comparación de las técnicas intracervicales, intrauterinas e intratubáricas para la inseminación de donantes". Fertil. Steril . 59 (2): 339–42. doi :10.1016/S0015-0282(16)55671-4. PMID 8425628.
- ^ abc Yao, Hong; Yang, Jieyi; Lo, Iris Po Yee (junio de 2023). "Experiencias de procreación de parejas lesbianas utilizando tecnología de reproducción asistida: un estudio de netnografía". Partería . 121 : 103656. doi :10.1016/j.midw.2023.103656. PMID 37019000. S2CID 257741047.
- ^ "Opciones de fertilidad para lesbianas: inseminación intrauterina con esperma de donante, FIV recíproca, LGBT". Fertilidad del Sur de California . Consultado el 7 de diciembre de 2021 .
- ^ "Servicios de fertilidad para personas LGBTQ". Obstetricia y ginecología . 2018-12-18 . Consultado el 2021-12-07 .
- ^ Johal, Jasmyn K.; Gardner, Rebecca M.; Vaughn, Sara J.; Jaswa, Eleni G.; Hedlin, Haley; Aghajanova, Lusine (1 de septiembre de 2021). "Tasas de éxito del embarazo en mujeres lesbianas sometidas a inseminación intrauterina". F&S Reports . 2 (3): 275–281. doi :10.1016/j.xfre.2021.04.007. PMC 8441558 . PMID 34553151.
- ^ England, Fertility Centers of New (3 de marzo de 2011). "Andrología: volumen y concentración de espermatozoides". Fertility Centers of New England . Consultado el 4 de enero de 2021 .
- ^ ab Utrecht CS News Archivado el 1 de octubre de 2018 en Wayback Machine Asunto: Preguntas frecuentes sobre infertilidad (parte 4/4)
- ^ Allahbadia, Gautam N. (diciembre de 2017). "Inseminación intrauterina: fundamentos revisados". Revista de obstetricia y ginecología de la India . 67 (6): 385–392. doi :10.1007/s13224-017-1060-x. PMC 5676579. PMID 29162950 .
- ^ Inseminación intrauterina. Notas informativas de la clínica de fertilidad del Hospital Universitario de Aarhus, Skejby. Por el Dr. Ulrik Kesmodel et al. [ se necesita verificación ]
- ^ FIV.com
- ^ Cordary, D.; Braconier, A.; Guillet-May, F.; Morel, O.; Agopiantz, M.; Callec, R. (diciembre de 2017). "Inmovilización versus movilización inmediata después de la inseminación intrauterina: una revisión sistemática y un metanálisis". Revista de ginecología, obstetricia y reproducción humana . 46 (10): 747–751. doi :10.1016/j.jogoh.2017.09.005. PMID 28964965.
- ^ Custers, IM; Flierman, PA; Maas, P.; Cox, T.; Van Dessel, T. JHM; Gerards, MH; Mochtar, MH; Janssen, C.AH; van der Veen, F.; Mol, BW J (29 de octubre de 2009). "Inmovilización versus movilización inmediata después de la inseminación intrauterina: ensayo controlado aleatorio". BMJ . 339 (29 de octubre 1): b4080. doi :10.1136/bmj.b4080. PMC 2771078 . PMID 19875843.
- ^ "Los tratamientos de fertilidad 'no aportan ningún beneficio'". BBC News . 7 de agosto de 2008.
- ^ Bhattacharya S, Harrild K, Mollison J, et al. (2008). "Citrato de clomifeno o inseminación intrauterina no estimulada en comparación con el tratamiento expectante para la infertilidad inexplicada: ensayo controlado aleatorizado pragmático". BMJ . 337 : a716. doi :10.1136/bmj.a716. PMC 2505091 . PMID 18687718.
- ^ Essig, Maria G. (20 de febrero de 2007). Van Houten, Susan; Landauer, Tracy (eds.). "Semen Analysis". Healthwise . Revisado por Martin Gabica y Avery L. Seifert. WebMD . Consultado el 5 de agosto de 2007 .
- ^ ab Inhorn, Marcia C (mayo de 2003). "Infertilidad global y la globalización de las nuevas tecnologías reproductivas: ejemplos de Egipto". Ciencias sociales y medicina . 56 (9): 1837–1851. doi :10.1016/s0277-9536(02)00208-3. PMID 12650724.
- ^ "Inseminación intrauterina (IIU) - Mayo Clinic" www.mayoclinic.org . Consultado el 29 de noviembre de 2023 .
- ^ Thomas, S.; Chung, K.; Paulson, R.; Bendikson, K. (marzo de 2018). "Barreras para la concepción: las personas LGBT tienen peores conocimientos sobre salud reproductiva que sus pares femeninas heterosexuales". Fertilidad y esterilidad . 109 (3): e53–e54. doi : 10.1016/j.fertnstert.2018.02.102 .
- ^ abcdefghijklmnopqrstu vw Índice de países de Europa del arco iris [ enlace muerto permanente ]
- ^ abcdef Luetkemeyer, Lisa (1 de junio de 2015). "Ley de paternidad: donantes de esperma, madres sustitutas y custodia de los hijos". Missouri Medicine . 112 (3): 162–165. PMC 6170122 . PMID 26168582.
- ^ abc Pedersen, Jamie D. "La nueva Ley Uniforme de Paternidad de 2017". www.americanbar.org . Consultado el 23 de marzo de 2023 .
- ^ ab "Ley de Paternidad - Comisión de Derecho Uniforme". www.uniformlaws.org . Consultado el 24 de marzo de 2023 .
- ^ abcdefgh Gill, Lauren (1 de abril de 2013). "¿Quién es tu papá? Definición de los derechos de paternidad en el contexto de la donación de esperma gratuita y privada". William & Mary Law Review . 54 (5): 1715.
- ^ Conferencia de Obispos Católicos de Estados Unidos (USCCB) (2020). «Tecnología reproductiva (evaluación y tratamiento de la infertilidad): pautas para parejas católicas». www.usccb.org.
- ^ ab Ombelet, W.; Van Robays, J. (2015). "Historia de la inseminación artificial: obstáculos e hitos". Hechos, puntos de vista y visión en obstetricia y ginecología . 7 (2): 137–143. ISSN 2032-0418. PMC 4498171. PMID 26175891 .
- ^ "Cerdos | The Vegetarian Society". Sociedad Vegetariana . Consultado el 3 de junio de 2019 .
- ^ "Inseminación de cerdas". Departamento de Agricultura y Pesca del Gobierno de Queensland.[ enlace muerto permanente ]
- ^ "Recolección de semen de verracos". Departamento de Agricultura y Pesca del Gobierno de Queensland.[ enlace muerto permanente ]
- ^ "Experimento en la cría de ovejas". Daily Telegraph . Londres. 16 de mayo de 1936. p. 3 . Consultado el 2 de junio de 2023 .
- ^ Chet, Ilán (2009). "John O. Almquist". Premio Wolf de Agricultura . Científico mundial. págs. 121-134. ISBN 978-981-283-585-7.
- ^ "Inseminación artificial equina". www.equine-reproduction.com . Consultado el 1 de marzo de 2018 .
- ^ El Jockey Club nunca ha permitido la inseminación artificial. Archivado el 20 de septiembre de 2008 en Wayback Machine.
- ^ Lierz M, Reinschmidt M, Müller H, Wink M, Neumann D (2013). "Un nuevo método para la recolección de semen y la inseminación artificial en loros grandes (Psittaciformes)". Sci Rep . 3 : 2066. Bibcode :2013NatSR...3E2066L. doi :10.1038/srep02066. PMC 3691562 . PMID 23797622.
- ^ Robeck, TR; Steinman, KJ; Gearhart, S.; Reidarson, TR; McBain, JF; Monfort, SL (1 de agosto de 2004). "Fisiología reproductiva y desarrollo de la tecnología de inseminación artificial en orcas (Orcinus orca)1". Biología de la reproducción . 71 (2): 650–660. doi : 10.1095/biolreprod.104.027961 . PMID 15115725.
- ^ Hargrove, John (22 de marzo de 2016). "Entrené orcas en SeaWorld durante 12 años. Esta es la razón por la que dejé el trabajo". Vox . Consultado el 25 de febrero de 2019 .
- ^ Rosenberg, Gabriel (octubre de 2017). "Cómo la carne cambió el sexo". GLQ: A Journal of Lesbian and Gay Studies . 23 (4): 473–507. doi :10.1215/10642684-4157487. S2CID 148931942.
- ^ Fischer, Bob (2019). El manual de Routledge sobre ética animal . Manuales de Routledge sobre ética aplicada. Nueva York, NY: Routledge. ISBN 978-1-13-809506-9.OCLC 1111771459 .[ página necesaria ]
- ^ "¿Tu comida es producto de una violación?". PETA. Septiembre de 2016.
- ^ "Por qué los veganos salen en televisión a llamar violadores a los granjeros". VICE . 6 de febrero de 2018.
- ^ "¿Tu comida es producto de una violación?". PETA.org . PETA. Septiembre de 2016 . Consultado el 15 de enero de 2021 .
Las vacas y otros animales hembras criados en granjas industriales sufren violaciones repetidas y les arrebatan a sus crías antes de matarlas a todas.
- ^ "Sexo y violencia en la industria de la carne". MercyforAnimals.org . Mercy for Animals. 3 de noviembre de 2010. Archivado desde el original el 31 de julio de 2021 . Consultado el 15 de enero de 2021 .
En un artículo revelador en The Huffington Post, Bruce Friedrich da a los lectores una razón más para boicotear la carne, los productos lácteos y los huevos: la bestialidad institucionalizada. Además de los horribles relatos personales de granjeros industriales y trabajadores de mataderos que se jactan de abusar sexualmente de los animales y de las imágenes de vídeo encubiertas que exponen a animales siendo violados y agredidos sexualmente, Friedrich explica cómo los actos rutinarios -y legales- de bestialidad se perpetran todos los días en las granjas modernas.
- ^ Jarvenpaa, Mikko (23 de diciembre de 2019). "Mercy For Animals: Entrevista con la presidenta Leah Garcés". Sentientmedia.org . Sentient Media . Consultado el 15 de enero de 2021 .
Mercy For Animals busca un cambio para mejorar reduciendo el sufrimiento de los 80 mil millones de animales de granja que son violados y asesinados cada año, dice Garcés.
- ^ ab Rosenberg, Gabriel N.; Dutkiewicz, Jan (11 de diciembre de 2020). "El problema de la bestialidad en la industria de la carne". The New Republic . TNR . Consultado el 15 de enero de 2021 .
- ^ "La loi de bioéthique qui encadre l'AMP (ou PMA) - Assistance médicale à la procréation (AMP)". Assistance médicale à la procréation (en francés) . Consultado el 12 de noviembre de 2023 .
Lectura adicional
- Hammond, John , et al., La inseminación artificial del ganado (Cambridge, Heffer, 1947, 61pp)
Enlaces externos
- Descripción detallada de las diferentes opciones de tratamiento de fertilidad disponibles.
- Una historia de la inseminación artificial
- ¿Cuáles son las consideraciones éticas para la donación de esperma?
- Tribunal estatal de Estados Unidos dictamina que el donante de esperma no es responsable de los niños Archivado el 13 de octubre de 2007 en Wayback Machine
- Los donantes de esperma del Reino Unido pierden el anonimato
- Técnica de IA en equinos
- Inseminación tuboperitoneal intrauterina (IUTPI)
- Entrada sobre reproducción asistida en el libro de información sobre bioética del Centro Hastings Archivado el 6 de agosto de 2016 en Wayback Machine
- Annales de Gembloux L´Organisation Scientifique de l Índustrie Animale en URSS, Inseminación artificial en la URSS, por Luis Thomasset, 1936 [ enlace muerto permanente ]































