Entrada viral
| Ciclo de vida del virus de la influenza |
|---|
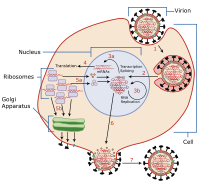 |
La entrada del virus es la etapa más temprana de la infección en el ciclo de vida del virus , ya que el virus entra en contacto con la célula huésped e introduce material viral en la célula. Los principales pasos involucrados en la entrada del virus se muestran a continuación. [1] A pesar de la variación entre los virus, existen varias generalidades compartidas con respecto a la entrada del virus. [2]
Reducir la proximidad celular
La forma en que un virus ingresa a una célula varía según el tipo de virus. Un virus con una cápside sin envoltura ingresa a la célula uniéndose al factor de unión ubicado en una célula huésped. Luego ingresa a la célula por endocitosis o haciendo un orificio en la membrana de la célula huésped e insertando su genoma viral. [2]


La entrada de los virus envueltos en la célula es más complicada. Los virus envueltos entran en la célula uniéndose a un factor de unión situado en la superficie de la célula huésped. A continuación, entran por endocitosis o un evento de fusión directa de la membrana. El evento de fusión se produce cuando la membrana del virus y la membrana de la célula huésped se fusionan permitiendo la entrada del virus. Esto se produce mediante la unión (o adsorción) a una célula susceptible; una célula que contiene un receptor al que el virus puede unirse, de forma similar a dos piezas de un rompecabezas que encajan entre sí. Los receptores de la envoltura viral se conectan de forma efectiva a receptores complementarios en la membrana celular . Esta unión hace que las dos membranas permanezcan en proximidad mutua, lo que favorece más interacciones entre las proteínas de superficie. Este es también el primer requisito que debe cumplirse antes de que una célula pueda infectarse. La satisfacción de este requisito hace que la célula sea susceptible. Los virus que muestran este comportamiento incluyen muchos virus envueltos, como el VIH y el virus del herpes simple . [2]
Estas ideas básicas se aplican a los virus que infectan a las bacterias, conocidos como bacteriófagos (o simplemente fagos). Los fagos típicos tienen colas largas que utilizan para adherirse a receptores en la superficie bacteriana e inyectar su genoma viral.
Descripción general
Antes de entrar, un virus debe unirse a una célula huésped. La unión se logra cuando proteínas específicas de la cápside viral o envoltura viral se unen a proteínas específicas llamadas proteínas receptoras en la membrana celular de la célula diana. El virus debe entrar en la célula, que está cubierta por una bicapa de fosfolípidos , la barrera natural de la célula hacia el mundo exterior. El proceso por el cual se rompe esta barrera depende del virus. Los tipos de entrada son:
- Estado de fusión de membrana o hemifusión : la membrana celular se perfora y se conecta aún más con la envoltura viral que se está desplegando.
- Endocitosis : La célula huésped absorbe la partícula viral a través del proceso de endocitosis, engullendo esencialmente el virus como si fuera una partícula de alimento.
- Penetración viral : La cápside o genoma viral se inyecta en el citoplasma de la célula huésped .
Mediante el uso de la proteína fluorescente verde (GFP), la entrada del virus y la infección se pueden visualizar en tiempo real. Una vez que un virus entra en una célula, la replicación no es inmediata y, de hecho, lleva algún tiempo (desde segundos hasta horas). [3] [4]
Entrada por fusión de membranas

El ejemplo más conocido es la fusión de membranas. En varios virus con una envoltura viral , los receptores virales se unen a los receptores en la superficie de la célula y pueden estar presentes receptores secundarios para iniciar la perforación de la membrana o la fusión con la célula huésped. Después de la unión, la envoltura viral se fusiona con la membrana de la célula huésped, lo que hace que el virus entre. Los virus que entran en una célula de esta manera incluyen el VIH , el KSHV [5] [6] [7] [8] y el virus del herpes simple . [9]
En el SARS-CoV-2 y otros virus similares, la entrada se produce a través de la fusión de membranas mediada por la proteína de la espícula , ya sea en la superficie celular o en vesículas. Los esfuerzos de investigación se han centrado en la interacción de la proteína de la espícula con su receptor de superficie celular, la enzima convertidora de angiotensina 2 (ACE2). El alto nivel de actividad evolucionado para mediar la fusión de célula a célula ha dado como resultado una capacidad de fusión mejorada. [10] La profilaxis actual contra la infección por SARS-2 se dirige a las proteínas de la espícula (S) que albergan la capacidad de fusión de membranas. [11] Las vacunas se basan en el bloqueo de la glicoproteína S viral con la célula, deteniendo así la fusión del virus y las membranas de su célula huésped. [12] El mecanismo de fusión también se estudia como un objetivo potencial para el desarrollo de antivirales. [13]
Entrada por endocitosis

Los virus sin envoltura viral entran en la célula generalmente a través de endocitosis ; “engañan” a la célula huésped para que ingiera los viriones a través de la membrana celular. Las células pueden absorber recursos del entorno exterior a la célula, y estos mecanismos pueden ser explotados por los virus para entrar en una célula de la misma manera que los recursos ordinarios. Una vez dentro de la célula, el virus abandona la vesícula huésped por la que fue absorbido y así obtiene acceso al citoplasma. Algunos ejemplos de virus que entran de esta manera incluyen el virus de la polio , el virus de la hepatitis C [14] y el virus de la fiebre aftosa [15] .
Muchos virus envueltos, como el SARS-CoV-2 , también ingresan a la célula a través de la endocitosis. La entrada a través del endosoma garantiza un pH bajo y la exposición a las proteasas que son necesarias para abrir la cápside viral y liberar el material genético dentro del citoplasma del huésped. Además, los endosomas transportan el virus a través de la célula y garantizan que no quede ningún rastro del virus en la superficie, lo que de lo contrario podría desencadenar el reconocimiento inmunológico por parte del huésped. [16]
Entrada mediante inyección genética
Un tercer método consiste en unirse simplemente a la superficie de la célula huésped a través de receptores en la célula, con el virus inyectando sólo su genoma en la célula, dejando el resto del virus en la superficie. Esto se limita a los virus en los que sólo se requiere el genoma para la infección de una célula (por ejemplo, los virus de ARN de cadena positiva porque pueden traducirse inmediatamente) y se limita aún más a los virus que realmente muestran este comportamiento. El ejemplo mejor estudiado incluye a los bacteriófagos ; por ejemplo, cuando las fibras de la cola del fago T2 aterrizan en una célula, su vaina central perfora la membrana celular y el fago inyecta ADN de la cápside de la cabeza directamente en la célula. [17]
Resultados
Una vez que un virus se encuentra en una célula, activará la formación de proteínas (ya sea por sí mismo o utilizando la maquinaria del huésped) para obtener el control total de la célula huésped, si es posible. Los mecanismos de control incluyen la supresión de las defensas celulares intrínsecas, la supresión de la señalización celular y la supresión de la transcripción y traducción celular del huésped . A menudo, estos efectos citotóxicos conducen a la muerte y el deterioro de una célula infectada por un virus.
Una célula se clasifica como susceptible a un virus si el virus es capaz de entrar en la célula. Después de la introducción de la partícula viral, se produce la descompresión del contenido ( proteínas virales en el tegumento y el genoma viral a través de alguna forma de ácido nucleico ) como preparación para la siguiente etapa de la infección viral: la replicación viral .
Referencias
- ^ Subramanian RP, Geraghty RJ (20 de febrero de 2007). "El virus del herpes simple tipo 1 media la fusión a través de un intermediario de hemifusión mediante la actividad secuencial de las glicoproteínas D, H, L y B". Actas de la Academia Nacional de Ciencias, EE. UU . . 104 (8): 2903–08. Bibcode :2007PNAS..104.2903S. doi : 10.1073/pnas.0608374104 . PMC 1815279 . PMID 17299053.
- ^ abc "Entrada del virus a la célula huésped ~ Página de ViralZone". viralzone.expasy.org . Consultado el 5 de febrero de 2021 .
- ^ Lakadamyali, Melike; Michael J. Rust; Hazen P. Babcock; Xiaowei Zhuang (2003). "Visualización de la infección de virus de influenza individuales". Actas de la Academia Nacional de Ciencias de los Estados Unidos de América . 100 (16): 9280–85. Bibcode :2003PNAS..100.9280L. doi : 10.1073/pnas.0832269100 . PMC 170909 . PMID 12883000.
- ^ Joo, KI; P Wang (15 de mayo de 2008). "Visualización de la transducción dirigida mediante vectores lentivirales diseñados". Gene Ther . 15 (20): 1384–96. doi :10.1038/gt.2008.87. ISSN 0969-7128. PMC 2575058 . PMID 18480844.
- ^ Kumar, Binod; Chandran, Bala (14 de noviembre de 2016). "Entrada y tráfico de KSHV en células diana: secuestro de vías de señalización celular, actina y dinámica de membrana". Viruses . 8 (11): 305. doi : 10.3390/v8110305 . ISSN 1999-4915. PMC 5127019 . PMID 27854239.
- ^ Kumar, Binod; Dutta, Dipanjan; Iqbal, Mandíbula; Ansari, Mairaj Ahmed; Roy, Arunava; Chikoti, Leela; Pisano, Gina; Veettil, Mohanan Valiya; Chandran, Bala (octubre de 2016). "La proteína ESCRT-I Tsg101 desempeña un papel en el tráfico posmacropinocítico y la infección de células endoteliales por el herpesvirus asociado al sarcoma de Kaposi". Más patógenos . 12 (10): e1005960. doi : 10.1371/journal.ppat.1005960 . ISSN 1553-7374. PMC 5072609 . PMID 27764233.
- ^ Veettil, Mohanan Valiya; Kumar, Binod; Ansari, Mairaj Ahmed; Dutta, Dipanjan; Iqbal, Mandíbula; Gjyshi, Olsi; Bottero, Virginia; Chandran, Bala (abril de 2016). "Las horas del componente ESCRT-0 promueven la macropinocitosis del herpesvirus asociado al sarcoma de Kaposi en células endoteliales microvasculares dérmicas humanas". Revista de Virología . 90 (8): 3860–72. doi :10.1128/JVI.02704-15. ISSN 1098-5514. PMC 4810545 . PMID 26819309.
- ^ Khanna, Madhu; Sharma, Sachin; Kumar, Binod; Rajput, Roopali (2014). "Inmunidad protectora basada en el dominio conservado del tallo de la hemaglutinina y sus perspectivas para el desarrollo de una vacuna universal contra la gripe". BioMed Research International . 2014 : 546274. doi : 10.1155/2014/546274 . ISSN 2314-6133. PMC 4055638 . PMID 24982895.
- ^ Campadelli-Fiume, Gabriella; Amasio, Michele; Avitabile, Elisa; Cerretani, Arianna; Forghieri, Cristina; Gianni, Tatiana; Menotti, Laura (2007). "El sistema multipartito que media la entrada del virus del herpes simple a la célula". Reseñas en Virología Médica . 17 (5): 313–326. doi :10.1002/rmv.546. ISSN 1052-9276. PMID 17573668. S2CID 30771615.
- ^ Zhu, Yuanmei; Yu, Danwei; Yan, Hongxia; Chong, Huihui; He, Yuxian (2020). "Diseño de potentes inhibidores de fusión de membrana contra el SARS-CoV-2, un coronavirus emergente con alta actividad fusogénica". Revista de Virología . 94 (14). doi :10.1128/JVI.00635-20. PMC 7343218 . PMID 32376627.
- ^ Xia, Shuai; Liu, Meiqin; Wang, Chao; Xu, Wei; Lan, Qiaoshuai; Feng, Siliang; Qi, Feifei; Bao, Linlin; Du, Lanying; Liu, Shuwen; Qin, Chuan (30 de marzo de 2020). "Inhibición de la infección por SARS-CoV-2 (anteriormente 2019-nCoV) mediante un inhibidor de fusión de pan-coronavirus altamente potente dirigido a su proteína de pico que alberga una alta capacidad para mediar la fusión de membranas". Cell Research . 30 (4): 343–355. doi :10.1038/s41422-020-0305-x. ISSN 1001-0602. PMC 7104723 . PMID 32231345.
- ^ Outlaw, Victor K.; Bovier, Francesca T.; Mears, Megan C.; Cajimat, Maria N.; Zhu, Yun; Lin, Michelle J.; Addetia, Amin; Lieberman, Nicole AP; Peddu, Vikas; Xie, Xuping; Shi, Pei-Yong (2020-10-20). "Inhibición de la entrada del coronavirus in vitro y ex vivo por un péptido conjugado con lípidos derivado del dominio HRC de la glicoproteína de la espícula del SARS-CoV-2". mBio . 11 (5). doi :10.1128/mBio.01935-20. ISSN 2150-7511. PMC 7587434 . PMID 33082259.
- ^ Tang, Tiffany; Bidon, Miya; Jaimes, Javier A.; Whittaker, Gary R.; Daniel, Susan (junio de 2020). "El mecanismo de fusión de membranas del coronavirus ofrece un objetivo potencial para el desarrollo de antivirales". Antiviral Research . 178 : 104792. doi :10.1016/j.antiviral.2020.104792. ISSN 0166-3542. PMC 7194977 . PMID 32272173.
- ^ Helle F, Dubuisson J. "Entrada del virus de la hepatitis C en las células huésped". Cell Mol Life Sci . 4 de octubre de 2007
- ^ Nueva Jersey Dimmock y col. Introducción a la virología moderna , sexta edición." Blackwell Publishing, 2007. [ Falta el ISBN ] [ página necesaria ]
- ^ Howley, Peter M; Knipe, David M Fields Virología [ página necesaria ] Lippincott Williams & Williams 2013 [ falta el ISBN ]
- ^ Sebestyén, Magdolna G.; Budker, Vladimir G.; Budker, Tatiana; Subbotin, Vladimir M.; Zhang, Guofeng; Monahan, Sean D.; Lewis, David L.; Wong, So C.; Hagstrom, James E.; Wolff, Jon A. (julio de 2006). "Mecanismo de administración de plásmidos mediante inyección hidrodinámica en la vena de la cola. I. Captación de varias moléculas por los hepatocitos". The Journal of Gene Medicine . 8 (7): 852–873. doi :10.1002/jgm.921. ISSN 1099-498X. PMID 16724360. S2CID 564796.